Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!

При диагностике и лечении рассеянного склероза может понадобиться консультация:
- Инфекциониста – при подозрении на наличие вирусных или бактериальных инфекций, которые могли бы спровоцировать обострение заболевания.
- Офтальмолога – при наличии признаков нарушения зрения.
- Иммунолога – при подозрении на выраженные нарушения функций иммунной системы пациента.
- Психиатра – при наличии у пациента психических расстройств и отклонений.
- Уролога – при нарушениях мочеиспускания.
- Генетика – при планировании семьи (для выявления вероятности передачи генетической предрасположенности детям).
Первое, что должен сделать врач при постановке диагноза, это побеседовать с больным. Целью опроса является выявление возможных факторов риска рассеянного склероза, а также выявление симптомов, которые могли бы указывать на данное заболевание.
При опросе пациента врач может спросить:
- Что (какие конкретно симптомы) беспокоит пациента в данный момент?
- Как давно появились симптомы и что этому предшествовало (вирусная или бактериальная инфекция, переохлаждение, стресс, травма и так далее)?
- Наблюдались ли подобные симптомы ранее?
- Как часто пациент болел вирусными или бактериальными инфекционными заболеваниями?
- Имеются ли у пациента какие-либо хронические инфекции (например, герпес)?
- Страдал ли кто-либо из родственников пациента рассеянным склерозом?
- Курит ли пациент?
- Как (чем) питается пациент в последнее время?
- Имеются ли у пациента аллергические заболевания (аллергии на медикаменты, продукты питания, пыльцу растений и так далее)?
Ответы на эти и некоторые другие вопросы помогут врачу предположить тот или иной диагноз. Если вероятность наличия рассеянного склероза у пациента окажется повышенной (например, при выявлении сразу нескольких факторов риска), врач может провести более детальное обследование.
Первичное обследование пациента иногда позволяет выявить симптомы и признаки, которые могут указывать на наличие рассеянного склероза. Обычный осмотр не дает какой-либо ценной диагностической информации, так как на начальных стадиях развития рассеянный склероз может не иметь никаких внешних проявлений. В то же время, более детальное обследование пациента может помочь выявить характерные признаки заболевания.
Во время диагностики врач определяет:
- Кожную чувствительность. Для проверки чувствительности врач может прикасаться заостренной рукояткой неврологического молоточка или ручной к различным участкам тела пациента (который при этом должен закрыть глаза). Когда больной почувствует прикосновение, он должен сообщать об этом врачу. Как правило, вначале пропадает тактильная чувствительность (ощущение прикосновения), затем температурная и вибрационная. Гораздо реже может отмечаться утрата болевой чувствительности.
- Мышечную силу. Для оценки мышечной силы врач может использовать субъективный или объективный метод. В первом случае он сам берет пациента за руку и просит согнуть ее, при этом оказывая ему сопротивление. В результате такого простого теста врач оценивает, насколько сильно пациент может сократить ту или иную группу мышц. Объективная оценка проводится с помощью специального прибора (динамометра). Пациенту предлагают сжать рабочую часть прибора как можно сильнее, в результате чего на циферблате стрелка отображает определенное значение. Результаты оцениваются врачом в зависимости от возраста, пола и уровня физической подготовки пациента.
- Мышечный тонус. Врач может субъективно оценить тонус мышц-сгибателей и разгибателей в конечностях пациента. При оценке тонуса мышц верхних конечностей он берет руку пациента в свои руки и просит полностью расслабить ее. Далее он несколько раз сгибает и разгибает руку пациента в локтевом суставе, оценивая при этом состояние мышечного тонуса. В нормальных условиях рука пациента должна сгибаться и разгибаться одинаково легко, в то время как при рассеянном склерозе врач может ощущать более или менее выраженное сопротивление во время выполнения разгибания (что связано с повышенным тонусом мышц-сгибателей). Подобную проверку врач может провести и с нижними конечностями, сгибая и разгибая ноги пациента в коленных суставах.
- Наличие признаков поражения мозжечка. Если в патологический процесс вовлечен мозжечок (в норме отвечающий за координацию движений), у пациента будут наблюдаться определенные нарушения. Так, например, даже на ранних стадиях заболевания он не сможет долго удерживать состояние равновесия, особенно стоя на 1 ноге или с закрытыми глазами. Также врач может выявить легкий или умеренно выраженный тремор (дрожание) в руках и ногах, особенно при попытке вытянуть их перед собой и удерживать в таком положении.
- Наличие или отсутствие нистагма.Нистагм – это патологическое подергивание глаза при отведении глазных яблок в сторону. Чтобы выявить нистагм, врач помещает перед глазами пациента молоточек или ручку и просит следить за ним глазами, а сам передвигает его вправо-влево, вверх-вниз.
- Выраженность сухожильных рефлексов. Суть сухожильных рефлексов заключается в том, что если ударить по сухожилию какой-либо мышцы молоточком, она резко сократится. При рассеянном склерозе отмечается повышенный тонус мышц, вследствие чего сухожильные рефлексы будут более выраженными (будет отмечаться так называемая гиперрефлексия). Наиболее распространенными сухожильными рефлексами являются пяточный, коленный и локтевой. Для проверки пяточного рефлекса пациент должен согнуть одну ногу в колене и опереться коленом на стул. Врач при этом легонько ударяет молоточком по пяточному (ахиллову) сухожилию, что вызывает разгибание стопы. Для проверки коленного рефлекса пациент садится на стул и закидывает ногу на ногу, а врач бьет молоточком чуть ниже коленной чашечки верхней ноги, что вызывает ее резкое разгибание в коленном суставе. Для проверки локтевого рефлекса врач берет руку пациента и слегка сгибает ее в локтевом суставе, после чего ударяет молоточком по сухожилию двуглавой мышцы плеча (в области локтевой ямки). Это приводит к резкому сгибанию руки в локтевом суставе.
Важно отметить, что подтвердить диагноз рассеянного склероза иногда бывает крайне сложно. Обусловлено это тем, что первые симптомы и признаки крайне разнообразны и неспецифичны, то есть могут проявляться при целом ряде других заболеваний.
Вот почему для подтверждения диагноза врачу может потребоваться много времени и множество всевозможных исследований.
При диагностике рассеянного склероза может понадобиться:
- общий анализ крови;
- определение СОЭ (скорости оседания эритроцитов);
- уровень сахара в крови;
- определение уровня мочевой кислоты в крови;
- люмбальная пункция и анализ ликвора;
- электрофорез белков сыворотки крови;
- выявление антител к миелину;
- анализ на иммуноглобулины;
- иммунограмма;
- анализы на вирусные инфекции;
- исследование сосудов глазного дна;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- энцефалограмма (электроэнцефалограмма, ЭЭГ).
Общий анализ крови – это стандартный анализ, который выполняется всем пациентам с неясным диагнозом. Сразу стоит отметить, что каких-либо характерных данных, позволяющих подтвердить наличие рассеянного склероза, с помощью этого анализа получить не удастся. В то же время, определенные изменения позволят заподозрить наличие у больного данного заболевания.
У пациента с рассеянным склерозом может отмечаться:
- Увеличение общего количества лимфоцитов.Лимфоциты – это главные клетки иммунной системы, которые регулируют активность всего иммунитета. Именно лимфоциты ответственны за развитие аутоиммунных реакций, то есть за поражение миелиновой оболочки нервных волокон центральной нервной системы. При обострении рассеянного склероза продукция лимфоцитов значительно усиливается, вследствие чего их количество в крови будет повышаться до 40% и более.
- Уменьшение общего числа лейкоцитов.Лейкоциты – это клетки иммунной системы, которые обеспечивают защиту организма от чужеродных инфекций (преимущественно бактериальных). Количество лейкоцитов снижается при вирусных инфекциях, а также при аутоиммунных заболеваниях, в том числе при обострении рассеянного склероза.
- Увеличение СОЭ (скорости оседания эритроцитов). Данный показатель говорит о возможном наличии выраженного воспалительного процесса в организме. Дело в том, что в нормальных условиях помещенная в пробирку кровь со временем разделяется на две части — на дно пробирки опускаются (оседают) более тяжелые клетки крови (эритроциты), в то время как жидкая часть крови (плазма) остается на поверхности. Скорость этого процесса обусловлена количеством эритроцитов в крови, а также некоторыми другими факторами. Так, например, при развитии в организме воспалительного или аутоиммунного процесса в системный кровоток выделяется большое количество так называемых белков острой фазы воспаления (фибриногена, С-реактивного белка и других). Данные белки прикрепляются к поверхностям эритроцитов и способствуют их сближению друг с другом, в результате чего скорость их оседания на дно пробирки во время проведения исследования значительно возрастает. В норме СОЭ у мужчин колеблется в пределах от 2 до 10 миллиметров в час, а у женщин – от 2 до 15 мм в час. В то же время, при обострении рассеянного склероза данный показатель может достигать 40 мм в час и более.
Люмбальная (спинномозговая) пункция (прокол) позволяет подтвердить наличие аутоиммунного процесса в центральной нервной системе, что необходимо для постановки диагноза. Дело в том, что при развитии иммунного процесса образуется множество активных компонентов иммунной системы (иммуноглобулинов). Кроме того, в процессе разрушение миелина в окружающее пространство выделяются продукты его распада. Все эти вещества скапливаются преимущественно в центральной нервной системе, которая отделена от системного кровотока так называемым гематоэнцефалическим барьером. Следовательно, обнаружить их в больших концентрациях можно в спинномозговой жидкости (СМЖ) – веществе, которое омывает и питает головной мозг и спинной мозг.
Спинномозговую жидкость легче и безопаснее получить путем люмбальной пункции. Чтобы понять смысл и суть данной процедуры, необходимо знать некоторые особенности анатомии позвоночника и спинного мозга.
Позвоночник человека состоит и множества позвонков, которые накладываются друг на друга. В центре позвонков имеется круглое отверстие, которое формирует спинномозговой канал. Именно через эти отверстия и проходит спинной мозг, вокруг которого располагается спинномозговая жидкость. Также в норме между двумя соседними позвонками располагается межпозвоночный диск, вследствие чего они (позвонки) расположены на определенном расстоянии друг от друга.
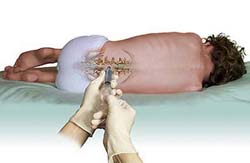
Суть спинномозговой пункции заключается в том, что врач проводит специальную иглу между двумя соседними позвонками и прокалывает ею спинномозговой канал, после чего производит забор спинномозговой жидкости из него. Легче и безопаснее всего делать это в области поясничных позвонков, так как при этом риск повреждения спинного мозга минимален. Какой-либо особенной подготовки перед выполнением процедуры не требуется, однако накануне перед сдачей анализа рекомендуется принять теплый душ и тщательно вымыть кожу в области спины. Также процедура будет выполняться под местным обезболиванием, вследствие чего пациенту нужно заранее сообщить врачу, нет ли у него аллергии на какие-либо медикаменты.
Сама процедура выполняется в условиях строгой стерильности, так как проникновение даже небольшого количества микроорганизмов в спинномозговой канал может привести к развитию опасных для жизни осложнений. Перед процедурой врач просит пациента оголить верхнюю часть тела, сесть на стул задом наперед и опереться руками об его спинку (в некоторых случаях процедура может выполняться в положении пациента лежа на боку). Далее, надев стерильные перчатки, врач несколько раз обрабатывает место предстоящей пункции (прокола) спиртовым раствором, чтобы уничтожить все имеющиеся на коже бактерии. После обработки кожи врач вводит в нее раствор местного обезболивающего препарата, а затем с помощью специальной иглы прокалывает спинномозговой канал. Как только игла окажется в нем, через нее начнет вытекать (медленно капать) спинномозговая жидкость, около 2 миллилитров которой врач собирает в стерильную пробирку. Крайне важно, чтобы во время выполнения процедуры (особенно во время забора спинномозговой жидкости) пациент сидел абсолютно неподвижно, так как любое движение может привести к смещению иглы, вследствие чего процедуру придется повторять заново.
После забора материала врач удаляет иглу и накладывает на место прокола стерильную повязку, которую пациент может снять самостоятельно через 4 – 6 часов. Спинномозговая жидкость направляется в лабораторию, где подвергается дальнейшему исследованию. Пациент при этом может отправляться домой сразу после окончания процедуры.
На наличие рассеянного склероза может указывать:
- Наличие в СМЖ иммуноглобулинов G (IgG). Иммуноглобулины – это особые белки-антитела, которые выделяются клетками иммунной системы (лимфоцитами) и принимают непосредственное участие в развитии воспалительных, а также аутоиммунных реакций. Роль их заключается в том, что они прикрепляются к антигенам (специфическим структурам) миелина, что в дальнейшем способствует его разрушению. При обострении заболевания, а также при его хроническом течении (даже в стадии ремиссии) концентрация IgG в спинномозговой жидкости будет повышенной.
- Повышение концентрации лимфоцитов. Также может указывать на наличие аутоиммунного процесса в ЦНС. В то же время, подобное изменение может наблюдаться и при ряде других патологий (например, при вирусном поражении спинного мозга), так что результаты анализа нужно оценивать в комплексе с другими данными.
Также стоит отметить, что при исследовании спинномозговой жидкости врач оценивает и другие ее показатели (концентрацию глюкозы, наличие патологических клеток, белков и так далее). Необходимо это, для того чтобы исключить наличие у пациента каких-либо других заболеваний спинного мозга (например, опухолей, вирусных инфекций и так далее), которые могли бы имитировать симптомы рассеянного склероза.
Выполнение спинномозговой пункции противопоказано:
- При наличии кожной инфекции в месте прокола – инфекционные частицы могут попасть в более глубокие ткани или в спинномозговой канал.
- При нарушении свертывающей системы крови – при этом может начаться кровотечение, которое будет крайне сложно остановить.
- При психических расстройствах – неадекватный человек не сможет сидеть неподвижно во время выполнения процедуры.
- При высоком внутричерепном давлении – может произойти необратимое повреждение головного мозга.
Иммунограмма – это специальный анализ, который позволяет детально оценить состояние и активность иммунной системы организма. Материалом для исследования служит венозная кровь, забор которой производится в специальной лаборатории. Исследовав концентрации тех или иных видов клеток иммунной системы, а также других ее компонентов (в том числе иммуноглобулинов), врач может предположить, имеется ли у пациента аутоиммунное заболевание или же причина возникающих симптомов кроется в чем-то другом.
Также стоит отметить, что контрольные выполнения иммунограммы во время лечения рассеянного склероза могут давать врачу информацию об эффективности или неэффективности терапии.
При подозрении на рассеянный склероз может потребоваться анализ для выявления:
- вируса герпеса 1 типа;
- вируса Эпштейна-Барр;
- вируса кори;
- вируса краснухи;
- ретровирусов;
- цитомегаловируса и других.
При поражении зрительного нерва (то есть при развитии ретробульбарного неврита) могут выявляться определенные изменения на глазном дне, что связано с повреждением расположенных там структур.
Глазным дном называется задняя внутренняя поверхность глазного яблока, к которой прикреплена сетчатка (структура, состоящая из фоточувствительных нервных клеток и ответственная за восприятие света). От нервных клеток сетчатки нервные волокна собираются вместе в задней области глазного дна, формируя так называемый диск зрительного нерва. Далее в составе самого зрительного нерва они поступают в головной мозг.
Для исследования глазного дна врач-офтальмолог использует специальный прибор – офтальмоскоп, представляющий собой увеличительное стекло с встроенным источником света. Процедура исследования крайне проста, безопасна и не требует специальной подготовки. Врач просит пациента открыть глаз и максимально приближает офтальмоскоп к его зрачку, а сам смотрит через рабочее отверстие инструмента на сетчатку и глазное дно. Затем исследование повторяется со вторым глазом.
При рассеянном склерозе может отмечаться:
- Отек диска зрительного нерва. Это связано с аутоиммунным поражением зрительного нерва, развивающимся при разрушении миелиновой оболочки. Края диска зрительного нерва при этом отекают и выступают в полость глазного яблока.
- Атрофия диска зрительного нерва. Из-за отека нарушается кровоснабжение нервных волокон диска зрительного нерва, что проявляется сужением и разрушением кровеносных сосудов в его краях. Краевые зоны диска при этом бледнеют и истончаются, что сопровождается сужением полей зрения (человек хуже видит периферическим зрением, а также снижается острота зрения).
- Поражение сосудов глазного дна. Может отмечаться воспаление тканей вокруг мелких вен сетчатки.
МРТ (магнитно-резонансная томография) – один из наиболее информативных методов в выявлении и диагностике рассеянного склероза, с помощью которого можно выявить очаги патологических изменений в тканях головного и/или спинного мозга (так называемые «бляшки»). Суть метода заключается в том, что исследуемая часть человеческого тела помещается в сильное электромагнитное поле. Под действием данного поля атомы, входящие в состав различных тканей, начинают выделять определенную энергию. Ключевым моментом исследования является тот факт, что каждая ткань содержит различное количество разных атомов. Вследствие этого при проведении исследования от каждой ткани человеческого организма будет исходить строго определенный сигнал. Так как при рассеянном склерозе нормальная миелиновая оболочка и даже сама ткань нервного волокна разрушается и замещается склеротической (рубцовой) тканью, эти изменения будут заметны во время проведения МРТ. Так как данное исследования является весьма чувствительным, оно позволяет обнаружить самые мелкие изменения в ЦНС даже на ранних стадиях заболевания.
Чтобы повысить эффективность исследования, иногда применяется МРТ с введением контраста. Суть метода заключается в том, что в кровеносное русло пациента вводят вещество, которое накапливается в хорошо кровоснабжаемых тканях (например, в нормальной ткани головного мозга) и хорошо заметно на МРТ. Так как склерозированные (разрушенные) зоны нервных волокон (бляшки) практически не кровоснабжаются (и, следовательно, не накапливают контрастного вещества), данное исследование позволяет выявить их с максимальной точностью.
Сама процедура МРТ безопасна, безболезненна и не требует особой подготовки. Вначале пациент должен сдать абсолютно все металлические предметы (включая кредитные карты, мобильный телефон и так далее), так как при приближении к томографу они могут взаимодействовать с магнитом, что может стать причиной неприятных инцидентов. Далее больной ложится на специальный выдвижной стол компьютерного томографа, который затем перемещается внутрь аппарата. Затем вокруг пациента создается сильное электромагнитное поле, а выделяемая атомами энергия регистрируется специальными датчиками и представляется на мониторе компьютера в виде послойного изображения исследуемой ткани. Во время выполнения процедуры (которая может длиться от нескольких десятков минут до 1 – 2 часов) пациент должен лежать абсолютно неподвижно, так как любое движение может исказить качество полученных данных.
МРТ противопоказано:
- При наличии металлических предметов в теле (костных имплантатов, осколков, зубных протезов и так далее) – при воздействии сильного электромагнитного поля металл в теле пациента может разогреваться до крайне высоких температур.
- При клаустрофобии (боязни замкнутых пространств) – во время исследования пациент должен будет находиться в относительно узком отсеке аппарата в течение длительного времени.
- При аллергии на контрастное вещество – в данном случае можно выполнить обычное МРТ или использовать другой контраст.
- При психических расстройствах – если пациент неадекватен, он не сможет оставаться в неподвижном состоянии в течение всего исследования.
КТ (компьютерная томография) – высокоточный метод исследования, который, однако, имеет ограниченное значение при рассеянном склерозе. Суть процедуры схожа с МРТ, однако при КТ информация о состоянии центральной нервной системы получается не с помощью электромагнитного поля, а посредством множества рентгеновских снимков, выполняемых специальным аппаратом (компьютерным томографом). Сама процедура выполнения КТ схожа с таковой при МРТ — пациент помещается в специальный отсек аппарата, после чего вокруг исследуемой части тела начинает вращаться маленький рентгеновский аппарат, делая при этом целую серию снимков. Далее полученная информация обрабатывается специальным компьютером и представляется в виде изображения на мониторе.
К недостаткам метода относится то, что он не позволяет выявить мелкие очаги повреждения нервных волокон. Вот почему при подозрении на рассеянный склероз КТ назначается лишь как вспомогательный метод исследования (например, для выявления переломов костей черепа при подозрении на травму головного мозга и так далее).
Это исследование применяется, для того чтобы оценить выраженность нарушения функций головного мозга на поздних стадиях рассеянного склероза. Данная процедура не позволяет выставить или подтвердить диагноз рассеянного склероза, а лишь дает определенную информацию о состоянии пациента.
В нормальных условиях мозг каждого человека обладает определенной электрической активностью, которая обусловлена происходящими в нем процессами. Выделяемые мозгом электрические импульсы могут быть зарегистрированы с помощью специальной аппаратура. При рассеянном склерозе отмечается поражение белого, а в далеко зашедших случаях и серого вещества головного мозга (то есть непосредственно нервных клеток). Активность мозговой ткани при этом изменяется и снижается, что может быть заметно во время специальных исследований. Одним из таких исследований и является ЭЭГ.
Перед выполнением процедуры следует прекратить прием медикаментозных препаратов, которые могли бы изменять активность головного мозга. Также не следует принимать кофе, алкоголь, наркотики и другие подобные вещества в течение 1 – 2 суток до выполнения исследования.
Сама процедура проходит следующим образом. Пациент заходи в специально оборудованное помещение и ложится на кушетку. Ему на голову надевают своеобразную шапочку, к которой подсоединено множество проводов (электродов). После этого специальный аппарат начинает регистрировать электрические импульсы, исходящие от головного мозга пациента. Во время проведения исследования врач может просить больного открывать или закрывать глаза, глубоко дышать и выполнять некоторые другие действия, что необходимо для оценки различных функций мозга.
Сама процедура может занимать до 45 – 60 минут, после чего пациент может сразу отправляться домой. Каких-либо абсолютных противопоказаний для выполнения ЭЭГ нет.
источник
Определение в крови аутоантител к антигенам миелина, используемое для диагностики, оценки прогноза и контроля лечения рассеянного склероза и других демиелинизирующих заболеваний центральной нервной системы.
Аутоантитела к антигенам миелина
Myelin specific autoantibodies
Непрямая реакция иммунофлюоресценции.
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Демиелинизирующие заболевания центральной нервной системы – это гетерогенная группа болезней, характеризующихся разрушением миелиновой оболочки (демиелинизацией) нервных волокон головного и спинного мозга. Наиболее ярким представителем этой группы заболеваний является рассеянный склероз. В настоящий момент демиелинизирующие заболевания рассматриваются как аутоиммунные заболевания, преимущественно опосредованные Т-клетками, однако в последнее время появляются новые данные и о роли гуморального ответа, опосредованного аутоантителами к антигенам ЦНС. Наиболее хорошо изучены антитела к антигенам миелина – белково-липидной оболочки аксонов нейронов. Определение в крови аутоантител к антигенам миелина может использоваться для диагностики, оценки прогноза и контроля лечения рассеянного склероза и других демиелинизирующих заболеваний ЦНС. Различают несколько вариантов антител к антигенам миелина:
1. Антитела к гликопротеину миелина олигодендроцитов (anti-myelin oligodendrocyte glycoprotein, Anti-MOG)
На долю белка под названием гликопротеин миелина олигодендроцитов (MOG) приходится всего лишь 0,05 % всех белков в составе миелина. MOG, однако, располагается во внешнем слое миелиновой оболочки, что делает его легкодоступным антигеном для атаки аутоантителами. В действительности MOG является мишенью как для гуморального, так и для клеточного аутоиммунного ответа. Физиологическая роль MOG до конца неясна, хотя, по-видимому, он необходим для «склеивания» миелиновых волокон. MOG также способен связывать C1q фрагмент комплемента и, таким образом, участвовать в регуляции классического пути активации комплемента. Показано, что антитела к MOG непосредственно приводят к демиелинизации, то есть обладают энцефалитогенными свойствами. Важно отметить, что антиген MGO имеет несколько конформаций, различающихся между собой по степени иммуногенности. Наиболее выраженную демиелинизацию вызывают антитела, направленные против гликозилированных эпитопов MGO.
Антитела к MGO обнаруживаются в крови и спинномозговой жидкости пациентов с рассеянным склерозом, но также могут быть выявлены и у здоровых людей. Интересно, что анти-MGO чаще обнаруживаются в случаях детского рассеянного склероза (у детей младше 10 лет).
Некоторыми исследованиями доказано, что уровень анти-MGO отражает активность рассеянного склероза и поэтому может быть использован для прогноза и контроля лечения заболевания. Также показано, что здоровые люди, в крови которых обнаруживаются анти-MGO, имеют несколько повышенный риск развития рассеянного склероза в будущем.
2. Антитела к основному белку миелина (anti-myelin basic protein, anti-MBP)
Основной белок миелина (MBP) – это один из главных компонентов внутреннего слоя миелиновой оболочки. Располагаясь внутри, MBP менее доступен для аутоантител при условии, что миелиновое волокно не повреждено. Антитела к MBP обнаруживаются в повышенной концентрации в крови и спинномозговой жидкости пациентов с рассеянным склерозом. В отличие от анти-MGO, анти-MBP не обладают энцефалитогенными свойствами и их роль в патогенезе рассеянного склероза не ясна. Некоторыми учеными показано, что анти-MBP в сочетании с анти-MGO могут быть использованы в качестве маркеров ранней трансформации клинического изолированного синдрома (КИС) в рассеянный склероз.
3. Антитела к миелин-ассоциированному гликопротеину (anti-myelin associated glycoprotein, anti-MAG)
На долю белка под названием миелин-ассоциированный гликопротеин (MAG) приходится около 3 % всех белков в составе миелина. Однако MAG, как и гликопротеин миелина олигодендроцитов MOG, располагается во внешнем слое миелиновой оболочки и поэтому доступен для аутоантител. Анти-MAG хорошо известен в качестве клинико-лабораторного маркера периферических нейропатий, связанных с моноклональными гаммапатиями и другими лимфопролиферативными заболеваниями. Показано, что эти аутоантитела также обнаруживаются у пациентов с рассеянным склерозом и могут быть связаны с прогрессированием этого заболевания.
4. Антитела к галактоцереброзидазе (anti-galactocerebrosidase, anti-Galc)
Галактоцереброзидаза (Galc) – это самый главный липидный компонент миелина, на долю которого приходится около 30 % миелина. Так же как и анти-MGO, анти-Galc способны непосредственно приводить к демиелинизации. Анти-Galc более характерны для ремитирующего-рецидивирующего варианта рассеянного склероза и не обнаруживаются у здоровых лиц. Так как анти-Galc нехарактерны для ранних стадий рассеянного склероза (клинически изолированный синдром) и чаще выявляются при прогрессировании заболевания, некоторыми учеными предложено использовать этот маркер для определения стадии заболевания.
5. Антитела к протеолипидному протеину (anti-proteolipid protein, anti-PLP)
Протеолипидный протеин (PLP) – еще один из основных компонентов миелина. Антитела к PLP обнаруживаются в повышенной концентрации в крови и спинномозговой жидкости пациентов с рассеянным склерозом.
6. Антитела к фосфатидилхолину (anti-phosphatidylcholine)
В составе олигоклональных иммуноглобулинов, определяемых в ликворе больных рассеянным склерозом, могут быть обнаружены специфические антитела класса IgM, избирательно взаимодействующие с фосфатидилхолином. Эти аутоантитела связаны с более агрессивным течением болезни и поэтому могут использоваться в качестве прогностического маркера.
Следует еще раз подчеркнуть, что антитела к антигенам миелина неспецифичны для рассеянного склероза. Они также обнаруживаются и при некоторых других демиелинизирующих заболеваниях (например, при болезни Марбурга и остром диссеминированном энцефаломиелите) и в постинсультном состоянии. По этой причине их используют в качестве дополнительных клинико-лабораторных маркеров рассеянного склероза и других заболеваний центральной нервной системы.
Для чего используется исследование?
- Для диагностики, прогноза и контроля лечения рассеянного склероза и других демиелинизирующих заболеваний центральной нервной системы.
Когда назначается исследование?
- При наличии симптомов рассеянного склероза: нарушения зрения (помутнение, двоение в глазах), чувства слабости, онемения, покалывания в руках и ногах, нарушения равновесия, учащения мочеиспускания, особенно если симптомы носят перемежающий характер и наблюдаются у молодой женщины;
- при получении неоднозначных результатов магнитно-резонансного исследования головного мозга (МРТ).
Титр: Что может влиять на результат?
- Возраст: антитела к антигенам миелина более характерны для детского рассеянного склероза;
- наличие сопутствующих заболеваний: антитела к антигенам миелина могут длительно обнаруживаться после инсульта.
- Антитела к антигенам миелина являются неспецифичными маркерами рассеянного склероза и других демиелинизирующих заболеваний;
- результаты анализа следует интерпретировать с учетом дополнительных клинических, лабораторных и инструментальных данных.
Кто назначает исследование?
Невролог, врач общей практики.
- Lalive PH. Autoantibodies in inflammatory demyelinating diseases of the central nervous system. Swiss Med Wkly. 2008 Nov 29;138(47-48):692-707. doi: /aop/smw-aop12283. Review.
- Marie Cathrin Mayer, Edgar Meinl. Glycoproteins as targets of autoantibodies in CNS inflammation: MOG and more. Ther Adv Neurol Disord. 2012 May; 5(3): 147–159.
- Mirshafiey A, Kianiaslani M. Autoantigens and autoantibodies in multiple sclerosis. Iran J Allergy Asthma Immunol. 2013 Aug 28;12(4):292-303.
источник
- Детское здоровье (8)
- Еда-лекарство (224)
- Элемент здоровья (3)
- Есть проблема (155)
- Женское здоровье (41)
- Красота и здоровье (49)
- Лекарственные растения (393)
- Траволечение (124)
- Мужское здоровье (21)
- Полезно знать (254)
- Диагностика (26)
- Инструкция по применению (25)
- Искусство жить здоровым (12)
- Люди-События-Факты (11)
- Секреты долголетия (11)
- Учимся на ошибках (31)
- Школа диабета (10)
- Психология (75)
- Зарядка для мозгов (6)
- Разговор с врачом (242)
- Диагноз на календаре (15)
- Заболевания желудка и кишечника (12)
- Заболевания крови и лимфатической системы (2)
- Заболевания нервной системы (4)
- Заболевания печени и поджелудочной железы (8)
- Заболевания почек (8)
- Заболевания сосудов (29)
- Заболевания суставов (25)
- Инфекционные заболевания (19)
- Скорая помощь (16)
- Традиционная медицина (337)
- Моя методика (84)
- С нами Бог (7)
- затянувшиеся, тяжело текущие инфекционные заболевания, которые сбивают иммунную систему;
- климатическое воздействие внешней среды, солнечное или радиационное излучение;
- клетки возбудители, которые похожи на здоровые клетки. Иммунитет не в состоянии определить инородные и родные клетки, а потому начинает разрушать все.
- первый тип генной мутации (лимфоциты не могут распознавать определенный тип клеток);
- второй тип генной мутации (лимфоциты размножаются, способствуя аутоиммунные болезни, как правило, наследственное заболевание).
- нахождение в организме аутоантитела, поскольку их возникновение связано со степенью заболеванием. Этот этап позволяет сделать прогноз для пациента и выяснить вероятные клинические проявления;
- дать оценку иммунитету и определить дальнейшую программу лечения;
- определить появление последующих аутоантител;
- получить профессиональную консультацию и программу для курса лечения;
- определить количество различных антител (реактивного белка, что может быть свидетелем инфекции, злокачественных образованиях, воспалительных процессов или аллергии, ревматоидный фактор, повышенный уровень которого может быть показателем артрита, вирусных инфекций и других заболеваний;
. Но наука и медицина не стоят на месте и сегодня предлагают новые методы обследования, помогающие пролить свет на это заболевание.
Наш эксперт: Василий Викторович ЮРАСОВ к.м.н., заместитель директора по медицинским вопросам Независимой лаборатории ИНВИТРО, www.invitro.ru
Наш эксперт: Николай Николаевич ПРАВЕДНИКОВ врач ультразвуковой диагностики Независимой лаборатории ИНВИТРО, www.invitro.ru
Особую сложность для диагностики, как инструментальной, так и лабораторной, представляют поражения нервной системы, особенно если они имеют аутоиммунную природу.
При такого рода заболеваниях организм начинает вырабатывать антитела в отношении собственных белков, разрушая их. Поэтому, по меткому выражению великого русского патоморфолога Ипполита Васильевича Давыдовского, «инфекционный процесс можно сравнить с отечественной войной, а аутоиммунную патологию — с гражданской».
Именно к таким патологиям относится рассеянный склероз — хроническое аутоиммунное заболевание, при котором поражается миелиновая оболочка нервных волокон головного и спинного мозга.
У людей, далеких от медицины, слово «склероз» ассоциируется с нарушением памяти. Однако в случае с рассеянным склерозом речь идет не об этом неприятном и мучительном процессе, возникающем с возрастом, а о множественных, разбросанных по всей центральной нервной системе человека рубцах.
При патологоанатомическом исследовании врач-патологоанатом обнаруживает рассеянные по всей центральной нервной системе рубцы без определенной локализации — очаги замещения нормальной нервной ткани на соединительную. Отсюда, собственно, и название — рассеянный склероз. Впервые это заболевание описал в 1868 году Жан-Мартен Шарко.
. специфических лабораторных тестов, способных помочь в постановке однозначного диагноза «рассеянный склероз», до сих пор не существует? Обычно врач собирает полный анамнез и может назначить косвенные лабораторные исследования, которые могут лишь немного помочь в определении диагноза и прогноза заболевания.
Причину рассеянного склероза, как и любого другого аутоиммунного заболевания, выяснить достаточно сложно. Так же, как и при возникновении других форм аутоиммунных патологий, в качестве этиологического фактора врачи рассматривают перенесенные в прошлом вирусные или бактериальные инфекции. Но они могут предшествовать и другим аутоиммунным заболеваниям: ревматоидному артриту, системной красной волчанке, аутоиммунному повреждению кишечника, печени, поджелудочной железы, мышечной ткани.
Тем не менее в настоящее время основной этиологической причиной рассеянного склероза рассматривается предшествующая заболеванию вирусная инвазия, а именно вирусы герпеса, краснухи, Эпштейна — Барр.
В случае с рассеянным склерозом поражение начинается с повреждения белков миелиновой оболочки. Считают, что белки чужеродных организмов — в данном случае вирусов — у некоторых людей похожи на свои собственные. То есть в их структуре присутствуют так называемые полиморфизмы. Участки миелина совпадают с белками вирусов, и иммунная система начинает производить антитела, которые вступают в атаку против своих собственных белков.
На сегодняшний день в качестве инфекции, предшествующей развитию рассеянного склероза, рассматриваются вирусы герпеса 6, 7, 8 типов. Логично, что во время обследования пациентам с подозрением на рассеянный склероз проводится лабораторное исследование, направленное на поиск антител к вирусам 6, 7, 8 типов.
Кроме того, в качестве этиологического фактора рассматривают вирус Эпштейна — Барр, к которому также можно определять антитела.
Научно подтверждено, что в распознавании чужеродного антигена участвует так называемая HLA-система, расположенная на поверхности клеток иммунной системы. При рассеянном склерозе зачастую HLA-система 2 типа имеет свои особенности — в определенных участках, кодирующих гены HLA-системы, присутствуют определенные сочетания разнообразия генов, а именно DQA0102, DQB1 0602, DRB 1501. Поэтому в установлении диагноза «рассеянный склероз» может помочь HLA-типирование.
Известно, что синтез миелина не обходится без участия витамина В12 и фолиевой кислоты. Кроме того, при дефиците этих витаминов растет уровень гомоцистеина, который сам по себе достаточно токсичен для организма. Существуют также гены, которые кодируют ферменты фоллатного цикла. При некоторых особенностях их строения возможны нарушения образования миелиновой оболочки. У пациентов с особенностями генов фоллатного цикла миелиновые оболочки могут быть менее плотными. Поэтому анализ генов фоллатного цикла также относится к вспомогательным исследованиям, помогающим установить диагноз «рассеянный склероз».
Метод магнитно-резонансной томографии часто используется при диагностике рассеянного склероза. Исследование позволяет выявить очаги склерозирования нервной ткани. В своей работе врачи в первую очередь используют так называемые диагностические критерии Макдональда 2010 года относительно изменений, которые мы наблюдаем при проведении МРТ. По специальной шкале врач оценивает изменения и определяет тяжесть заболевания.
Кроме того, отмечено, что у больных рассеянным склерозом выявляется низкий уровень мочевой кислоты в крови. Поэтому мочевая кислота может быть косвенным признаком, который может помочь врачу в диагностическом процессе.
Анализ спинномозговой жидкости на предмет наличия в ней антител к миелину также может помочь врачу в установлении диагноза, поскольку доказано, что синтез иммуноглобулинов, независимо от иммунной системы, может происходить и за гемато-энцефалическим барьером.
В практике врача-невролога существует еще одно заболевание, носящее название склероз — боковой амиотрофический склероз (БАС).
Это заболевание также носит название болезнь Шарко, болезнь Герига и др. Если говорить языком врачей, то это идиопатическое нейродегенеративное прогрессирующее заболевание неизвестной этиологии, обусловленное избирательным поражением периферических двигательных нейронов передних рогов спинного мозга и двигательных ядер ствола мозга, а также корковых (центральных) мотонейронов и боковых столбов спинного мозга.
Начинается БАС в 40-60 лет, средний возраст начала заболевания составляет 56 лет. Это заболевание взрослых людей, и, в отличие от рассеянного склероза, оно никогда не наблюдается у детей моложе 16 лет. Чаще БАС болеют мужчины.
Заболевание носит спорадический характер. Частота встречаемости — 1,5-5 случаев на 100 000 населения. В 10% случаев заболевание носит семейный характер.
Главным фактором риска возникновения и развития заболевания является возраст. Чем старше человек, тем выше риск развития БАС. В возрастных группах старше 55 лет частота встречаемости БАС у мужчин и женщин становится одинаковой. Замечено, что частота встречаемости БАС у женщин значительно повышается после менопаузы.
Причины возникновения БАС неизвестны. Обсуждается множество этиологических (причинных) факторов. Среди них особое место занимают вирусы, метаболические и иммунологические факторы.
Характер и прогноз развития этого заболевания также являются предметом научных споров.
источник

Аутоиммунные заболевания — это следствие не правильной работы иммунной системы человека. Иммунитет по своей природе, является защитником нашего организма, когда клетки в организме заражаются или видоизменяются, становясь угрозой для здоровья, иммунитет должен уничтожить возникшую угрозу. Однако случается, что в организме наступает сбой, и иммунная система не распознает здоровые клетки, и начинает разрушать их, считая опасными. Начинается процесс саморазрушения, который и становится причиной множества аутоиммунных заболеваний.
| МАРКЕРЫ АУТОИММУННЫХ ЗАБОЛЕВАНИЙ | Цена, руб. |
|---|---|
| Системные ревматические заболевания | |
| Антинуклеарный фактор на клеточной линии HEp-2 (АНФ) | 1890 |
| Антитела к экстрагируемому нуклеарному АГ (ЭНА/ENA-скрин) | 1890 |
| Антитела к ядерным антигенам (ANA) | 1215 |
| Антитела к двуспиральной ДНК (нативной, a-dsDNA) | 1080 |
| Антитела к односпиральной ДНК (a-ssDNА) | 1080 |
| Антинуклеарные антитела, иммуноблот (аутоантитела класса IgG к 14 различным антигенам: nRNP/Sm, Sm, SS-A (SS-A нативный и Ro-52), SS-B, Scl-70, Jo-1, PM-Scl, протеин B центромера, PCNA, dsDNA, нуклеосомы, гистоны, рибосомальный белок P, AMA-M2) | 4860 |
| Антитела при полимиозите, иммуноблот (Mi-2, Ku, Pm-Scl100, Pm-Scl75, SPR, Ro-52, Jo-1, PL-7, PL-12, EJ, OJ) | 5400 |
| Развернутое серологическое обследование при полимиозите (АНФ на Hep-2 клетках, ENA-скрин, иммуноблот аутоантител при полимиозите) | 8100 |
| Аутоиммунные неврологические заболевания | |
| Антитела к миелину | 2700 |
| Антитела к скелетным мышцам (АСМ) | 2862 |
| Антитела к аквапорину -4 | 4590 |
| Антитела к ацетилхолиновым рецепторам (АХР) | 7560 |
| Антитела к глутаматному рецептору NMDA-типа | 4590 |
| Антитела при паранеопластических синдромах, иммуноблот (к Yo-1, Hu, Ri, CV2, Ma2, амфифизину) | 10665 |
| Антифосфолипидный синдром (АФС) | |
| Антитела к фосфолипидам (кардиолипину, фосфатидилсерину, фосфатидилинозитолу, фосфатидиловой кислоте), суммарные | 1215 |
| Антитела класса IgМ к фосфолипидам (кардиолипину, фосфатидилсерину, фосфатидилинозитолу, фосфатидиловой кислоте) | 1296 |
| Антитела класса IgG к фосфолипидам (кардиолипину, фосфатидилсерину, фосфатидилинозитолу, фосфатидиловой кислоте) | 1296 |
| Антитела к кардиолипину (суммарные) | 1080 |
| Антитела к кардиолипину, IgM | 1134 |
| Антитела к кардиолипину, IgG | 1134 |
| Антитела к бета2-гликопротеину | 1215 |
| Антитела к бета-2-гликопротеину, IgM | 1215 |
| Антитела к бета-2-гликопротеину, IgG | 1215 |
| Антитела к фосфатидилсерину-протромбину, суммарные (IgM, G) | 1620 |
| Антитела к аннексину V класса IgM | 2430 |
| Антитела к аннексину V класса IgG | 2430 |
| Антитела к тромбоцитам, класса IgG | 1998 |
| Диагностика артритов | |
| Антитела к циклическому цитруллиновому пептиду (ACCP, anti-CCP) | 1350 |
| Антитела к цитруллинированному виментину (анти-MCV) | 1701 |
| Антикератиновые антитела (АКА) | 2430 |
| Аутоиммунные поражения почек и васкулиты | |
| Антитела к базальной мембране клубочка (БМК) | 2160 |
| Антинейтрофильные цитоплазматические антитела, IgG (ANCA), Combi 6 | 1755 |
| Антитела к клеткам сосудистого эндотелия (HUVEC) | 1755 |
| Антитела к С1q фактору комплемента | 1620 |
| Аутоиммунные поражения печени | |
| Антитела к митохондриям | 1188 |
| Антитела к гладким мышцам (АГМА) | 1620 |
| Антитела к микросомальной фракции печени и почек (anti-LKM) | 1215 |
| Антитела к антигенам печени, иммуноблот (аутоантитела класса IgG к 4 различным антигенам: пируватдегидрогеназному комплексу (M2), микросомам печени и почек (LKM-1), цитозольному печеночному антигену типа 1 (LC-1), растворимому печеночному антигену/антигену печени и поджелудочной железы (SLA/LP)) | 2160 |
| Аутоиммунные поражения ЖКТ и целиакия | |
| Антитела к париетальным клеткам желудка (АПЖК) | 2430 |
| Определение антител к ф.Кастла — внутреннему фактору (АВФ) | 1890 |
| Определение содержания подкласса IgG4 | 2160 |
| Антитела к бокаловидным клеткам кишечника( БКК) | 2700 |
| Антитела к дрожжам Sacchаromyces cerevisiae (ASCA), IgA | 1418 |
| Антитела к дрожжам Sacchаromyces cerevisiae (ASCA), IgG | 1418 |
| Антитела к глиадину, IgA | 1256 |
| Антитела к глиадину, IgG | 1256 |
| Антитела к дезаминированным пептидам альфа-глиадина IgА (ААГ) | 2295 |
| Антитела к дезаминированным пептидам альфа-глиадина IgG (ААГ) | 2295 |
| Антитела к тканевой трансглутаминазе, IgA | 2025 |
| Антитела к тканевой трансглутаминазе, IgG | 2025 |
| Антитела к эндомизию, IgA (AЭA) | 1895 |
| Антиретикулиновые антитела (APA) | 1418 |
| Аутоиммунные заболевания легких и сердца | |
| Диагностика саркоидоза (активность ангиотензин-превращающего фермента — АПФ) | 3537 |
| Антитела к миокарду (Mio) | 2295 |
| Антитела к десмосомам кожи | 3915 |
| Антитела к базальной мембране кожи (АМБ) | 2835 |
| Аутоиммунные эндокринопатии и аутоиммунное бесплодие | |
| Антитела к островковым клеткам (ICA) | 2565 |
| Антитела к глутаматдекарбоксилазе (GAD) | 3780 |
| Антитела к инсулину (IAA) | 2025 |
| Антитела к стероид-продуцирующим клеткам надпочечника (АСПК) | 1701 |
| Антитела к стероид-продуцирующим клеткам яичника (АСКП-Ovary) | 2430 |
| Антиспермальные антитела | 1215 |
| Эли-тесты | |
| ЭЛИ-В-Тест-6 (антитела к ds-ДНК, бета2-гликопротеину 1, Fc-lg, коллагену, интерферону альфа, интерферону гамма) | 2565 |
| ЭЛИ-АФС-ХГЧ-Тест-6 (антитела к ХГЧ, бета2-гликопротеину 1, Fc-lg, ds-ДНК, коллагену, суммарные к фосфолипидам) | 2835 |
| ЭЛИ-П-Комплекс-12 | 6750 |
| ЭЛИ-Висцеро-Тест-24 (антитела к 24 антигенам основных органов и систем человека) | 12150 |
| Парапротеинемии и иммунофиксация | |
| Скрининг парапротеинов в сыворотке (иммунофиксация) | 3375 |
| Скрининг белка Бенс-Джонса в разовой моче (иммунофиксация) | 1755 |
| Типирование парапротеина в сыворотке крови (с помощью иммунофиксации с панелью антисывороток IgG, IgA, IgM, kappa, lambda) | 6210 |
| Иммунофиксация белка Бенс-Джонса с панелью антисывороток | 5130 |
КДС Клиник — современный широкопрофильный медицинский центр, проводит комплексную диагностику системных, аутоиммунных заболеваний, включая аутоиммунный анализ. Наши специалисты имеют большой опыт работы, обладают новыми технологичными методами исследований и располагают новым, современным оборудованием для точных и качественных диагностик.
Факторы, которые воздействуют на иммунную систему человека, провоцируя ее разрушать здоровые клетки, существуют двух видов: внешние и внутренние.
Сдать анализы на аутоиммунные заболевания в нашей клинике, значит получить следующие преимущества:
Анализы на аутоиммунные заболевания также определяют количество и соотношение других антител, которые дают возможность устанавливать диагноз, выявлять причину той или иной болезни и назначать максимально эффективное лечение. Аутоиммунных заболеваний очень много, поэтому процесс расшифровки и распознавания результатов анализа – труд, который стоит доверить исключительно квалифицированным, опытным и ответственным специалистам. Ведь от качества проведенной процедуры, опытности и профессионализме специалиста, зависит жизнь пациента, а именно, точность результатов и возможность составить действенную программу лечения аутоиммунных заболеваний с индивидуальным подходом. КДС Клиник – помощь настоящих профессионалов и методики нового поколения.
источник
Миелин – это многослойная мембрана, которая окружает нервные волокна центральной и периферической нервной системы и образуется из плазматической мембраны олигодендроцитов центральной нервной системы и леммоцитов периферической нервной системы. Антитела ( IgG , IgA и IgM ) к основному белку миелина наблюдаются у значительной части детей с расстройствами аутичного спектра. Положительный результат говорит об аутоиммунности. [14]
Расширенная вирусная/иммунологическая панель при расстройствах аутичного спектра
Работая с Аристо Вождани, к. м. н., директором лаборатории Immunosciences Lab ., я обнаружила, что следующие анализы могут помочь в оценке иммунной системы детей с расстройствами аутичного спектра и подборе эффективного лечения.
Главная панель исследований при аутизме[15]
— пептиды стрептококка, IgG (М5, М12, М19)
— антитела к глиадину ( IgG , IgM , IgA )
— антитела к казеину ( IgG , IgM , IgA )
— антитела к Hg -связывающему антигену (фибрилларину) ( IgG , IgM , IgA )
— антитела к дипептидилпептидазе ( DPP IV ) ( IgG , IgM , IgA )
— антитела к основному белку миелина ( IgG , IgM , IgA )
— антитела к анти-нейрофиламенту
— металлотионеин (клеточный уровень)
— активность НК-клеток
— антитела к кори ( IgG , IgM )
— иммуноглобулины ( IgG , IgM , IgA )
— вирусная панель #3:
вирус Варицелла-зостер ( IgG )
Цитомегаловирус ( IgG , IgM )
Вирус Эпштейна-Барра или VGA ( IgG , IgM )
Вирусы герпеса 1 и 2 типа ( IgG , IgM )
Вирус герпеса 6 типа ( IgG , IgM )
Стоимость $1544, 50% скидка за весь комплекс анализов = $772 при предварительной оплате (по состоянию на 03/2004). Необходимое количество крови: 2 желтых пробирки (обе вакуумные), 1 красная пробирка (вакуумная)
История болезни — Сьюзи
В 1998 году меня попросили заняться высокофункционирующей 16-летней аутичной девочкой, мать которой считала, что ее дочь, возможно, страдает от какого-то «вируса в мозге». Я сказала матери, что никогда раньше не лечила никого от «вирусов в мозге» и посоветовала обратиться к другому доктору в этом районе, который занимался иммунными расстройствами и вирусами как одной из причин аутизма, но она упорствовала. Я всегда буду благодарна этой матери, так же как и остальным дотошным родителям, которые вынудили меня читать и учиться, чтобы помочь их детям. Я вернулась к учебникам, исследованиям и некоторым новым источникам, таким как публикации и неформальные заметки Терезы Бинсток по патогенам, вирусам и аутоиммунности. Пока я готовилась работать со Сьюзи, я начала изучать всю возможную информацию по этой сложной проблеме.
Сьюзи была (и остается) симпатичной хрупкой девушкой, которой я на вид дала бы скорее 14 лет, чем 16 – ее возраст на тот момент. Ее мать, учитель/писатель, которая стала домохозяйкой после рождения Сьюзи, описала мне целую команду репетиторов, которые приходили ежедневно, включая выходные, а также прочие мероприятия и огромные усилия, которые она прикладывала годами, чтобы ее дочь училась в общеобразовательной школе. Хотя Сьюзи и соответствовала уровню своего класса, она, как первоклашка, прилагала огромные усилия, чтобы не расстроить родителей и учителей. При этом в социальном плане она была замкнутой, не имела друзей, молодые люди никогда не интересовались ей, хотя она была миловидна и обладала привлекательной, хотя и юношеской фигурой. Она казалась немного мечтательной и рассеянной, хотя довольно неплохо отвечала на вопросы по существу. У нее были странные пристрастия в еде – она годами отказывалась есть вместе со всеми и ограничивала себя всего лишь несколькими продуктами. Что касается ее истории болезни, ее мать сказала, что Сьюзи развивалась нормально примерно до четырех лет, когда она заболела краснухой, обычно легко и быстро протекающей детской болезнью, которая вызывается вирусом герпеса 6 типа и характеризуется сыпью. После болезни она стала вести себя по-другому и, хотя она не перестала говорить, казалось, что она учится не так хорошо, как другие дети в ее классе. Мать показала мне фотографии Сьюзи за все годы — на руках и ногам Сьюзи можно было заметить периодически появлявшуюся небольшую сыпь, похожую на короткие обострения краснухи. (Оказалось, что у нее была хроническая бессимптомная инфекция вируса герпеса 6 типа, которая периодически обострялась).
Я назначила стандартные анализы, которые все были в пределах нормы, ввела Сьюзи комплекс пищевых добавок (на что она согласилась) и предложила изменить рацион (на что ее было трудно уговорить). Гораздо легче посадить трех- или четырехлетних детей на БГБК-диету, чем подростка! Я консультировалась с доктором Ари Вождани, директором лаборатории Immunosciences в Беверли Хиллз, — он оказался еще одним человеком, который очень помог мне разобраться с вирусами и иммунной системой. Он порекомендовал мне сделать расширенную вирусную панель и анализ на цитотоксичность НК-клеток помимо общего анализа крови, биохимии и гормонов щитовидной железы, которые я уже назначила. Ее анализы показали положительный IgG (прошлое или хроническое инфицирование) и IgM (недавнее инфицирование или обострение) к вирусу герпеса 6 типа (краснуха). У нее также оказались слишком низкие показатели цитотоксичности НК-клеток, что означало, что в иммунной системе имелось нарушение первой линии защиты, которая борется с вирусами. Я была удивлена, но мать Сьюзи – нет. Она одна из многих умных матерей, которые встречались мне с тех пор, как я начала работать с «особыми» детьми.
Я уже ввела Сьюзи небольшую дозу SSRI , надеясь немного снять ее страх перед общением, и казалось, она стала чуть более коммуникабельной. Она уже несколько месяцев получала SSRI и комплекс питательных веществ, когда я ввела ей Ацикловир (антивирусный препарат, эффективный при многих вирусов герпеса и Варицелла-Зостер, и в разной степени эффективный при вирусе Эпштейна-Барра и вирусе герпеса 6 типа). Затем мы перешли на модификацию Ацикловира, Вальтрекс, который имеет другую степень усвоения и, по имеющимся данным, в 6 раз эффективнее. Я назначала Вальтрекс многим взрослым пациентам с герпесными инфекциями в течение многих лет и знала, что он очень безопасен.
Примерно через неделю или десять дней после начала Вальтрекса в Сьюзи произошли поразительные изменения. Ее глаза прояснились, она стала менее отрешенной, более сообразительной и в целом более эмоциональной, завела друзей. Казалось, как будто ее одноклассники никогда не видели ее раньше. В течение трех месяцев она стала нормальным непослушным подростком, что совершенно поразило ее родителей и удивило репетиторов, которые занимались с ней годами. Вскоре она стала протестовать против такого количества занятий и, несмотря на то, что большую часть из них отменили, она как обычно продолжала получать оценки В и С, что приятно удивило ее родителей. Впервые в жизни она начала привлекать внимание мальчиков и, как и все нормальные школьники, участвовать в обычных школьных интригах со своими радостями и несчастьями. У нее все еще оставались некоторые трудности в обучении, но положительные изменения во всех сферах ее жизни были очевидны для всех, кто знал ее до лечения. Ее родители были в восторге и благодарны за ее «возвращение». Интуитивные догадки матери, что у Сьюзи были проблемы медицинского характера, наконец были оправданы в глазах отца Сьюзи, врача, который видел причину поведения Сьюзи исключительно в ее низкой обучаемости, которую нужно было скорректировать при помощи дополнительных занятий (как они поступили и с ее старшей сестрой).
Сьюзи принимала SSRI всего несколько месяцев, а Вальтрекс (1500 мг в сутки) 18 месяцев; ее титры к вирусам снижались, тогда как количество НК-клеток увеличилось. Периодически в ходе лечения она принимала Transfer Factor и натуральное антивирусное средство Монолаурин (Лаурицидин). Даже после стабилизации показателей мать Сьюзи не хотела прекращать прием Вальтрекса несмотря на то, что Сьюзи ненавидела стандартные анализы крови, которые она сдавала для проверки состояния печени в ходе лечения (печень была в порядке). Наконец, к моменту окончания школы мы постепенно отменили все лекарства. Она также устала он необходимости принимать такое количество пищевых добавок, когда стала чувствовать лучше. Когда осенью прошлого года она уезжала сдавать экзамен в один частный художественный колледж, у нее все еще оставались несколько эксцентрические привычки в еде, но мы все примирились с этим. Несколько месяцев назад родители звонили мне и сообщили, что Сьюзи получала оценки «В» в колледже и постоянно встречалась с парнем, который нравился ее родителям. Я считаю, что диагноз «аутизм» больше неприменим к ней, хотя некоторые странности в еде все еще сохраняются. Что интересно, я считаю, что такие странные привычки в еде не очень отличаются от привычек многих девушек ее возраста, которых больше заботит стройность, чем правильное питание.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
источник