Ветрянкой болели не все, некоторые из нас просто не помнят, что инфицировались в детстве, а карточки из поликлиники не сохранились. В этом случае неплохо сдать анализ на наличие антител к варицелле зостер. О том, как узнать, болел ли ветрянкой в детстве, как называется выработанный к инфекции иммуноглобулин, как расшифровывать результаты, расскажем в нашей статье.
Из этой статьи вы узнаете
Тест на антитела к ветрянке показывает наличие в крови клеток группы G. Если они есть, то человек инфицировался вирусом герпеса ранее или вакцинировался от него.
Ребенка или взрослого отправляют сдать анализ на ветрянку, чтобы:
- Поставить точный диагноз. Предлогом служит сыпь неясной этиологии, подозрение на рецидив инфекции, вторичное заражение ветряной оспой, опоясывающий лишай.
- Определить стадию и степень тяжести недуга. На начальном этапе болезни у человека в крови формируются клетки М, их видно в результатах исследования на 4–7-й день после инфицирования. Белок G появляется после выздоровления.
- Выявить наличие иммунитета к вирусу герпеса. Антитела есть у людей, уже переболевших ветрянкой.
- Дать разрешение на вакцинацию от ветряной оспы. Прививание полезно тем, кто ветряной оспой не инфицировался. В случае обнаружения антител к варицелле зостер прививку не ставят.
- Подготовиться к беременности. Будущим мамам, не имеющим иммунитета к ветрянке, лучше привиться от инфекции. С помощью анализа на антитела уточняется перенесенность заболевания в детстве. Наличие иммуноглобулина G в крови у женщины является подтверждением иммунитета к вирусу, значит, малыш внутри утробы застрахован от болезни.
На заметку! Опоясывающий лишай провоцируется вирусом варицелла зостер даже у переболевшего ветрянкой взрослого человека. Подтолкнуть герпес к активности могут стрессы, ВИЧ, переутомление, недосыпание, физические перегрузки.
Сдавать тест на ветряную оспу с помощью простого биохимического метода неэффективно. Такой способ показывает незначительные изменения в составе крови. Дать 100-процентную гарантию присутствия антител он не может. Для сбора данных и оценки результата используют специальные виды лабораторной диагностики крови.
Антитела высвечивают с помощью присоединения меченого антигена. Когда обе части (взятая из мазка или крови и лабораторная) соединяются, образуется светящийся комочек. Его разглядывают в люминесцентном микроскопе. Метод и название придуманы в 1942 году доктором Кунсом. Результат получается быстрым и точным.
Иммуноглобулин групп G и М выявляется под светопольным микроскопом. Антитела к ветряной оспе помечаются светорассеивающими ферментами. С помощью ИФА выявляют уже перенесенное заболевание – в крови есть клетки G и его острую стадию – в этом случае обнаруживаются клетки М.
Отличается высокой чувствительностью и точностью. Для получения результата сдают любой материал: кровь, слюну, мокроту. ПЦР выявляет наличие иммуноглобулина с первых дней инфицирования, но определить стадию с его помощью невозможно. Недостатком ПЦР является чувствительность к чистоте материала, если его слегка загрязнить, итог будет некорректен.
Необходим при тяжелом, неспецифическом течении болезни. Забор материала для анализа производят из внутренней части высыпаний. Исследование длительное, проводится редко.
На заметку! Анализ на антитела к ветрянке сдается по инициативе пациента платно. Цена лабораторного исследования варьируется от 700 до 1000 рублей в зависимости от выбранного медицинского центра и региона.
Для сдачи теста в формате РИФ, ПЦР или ИФА пациенту необходимо подготовиться заранее.
- Выпейте утром натощак 1–3 стакана воды.
- Откажитесь от приема любых медикаментов за 12 часов до сдачи крови.
- Приходите в лабораторию ранним утром голодным.
- Поужинайте за 10–12 часов до анализа.
- Вечером откажитесь от жирной, жареной пищи.
- Не провоцируйте аллергию в течение 1–2 дней до анализа. Откажитесь от потенциально опасных продуктов, косметических средств на этот период.
- Есть, пить любые напитки.
- Курить.
- Заниматься спортом, перегружать организм физически.
- Проходить лабораторное исследование женщине в период менструации.
Важно! Обязательно сообщите доктору о прохождении медикаментозного лечения в момент проведения пробы на антитела и за 1–2 недели до него. Прием лекарств нужно отложить или пройти исследование после окончания курса.
Определение наличия или отсутствия антител к ветрянке проводят в медицинских центрах или коммерческих лабораториях. Частные кабинеты, например «Инвитро» или «Гемотест», работают оперативно. Результат больной получает через 24–30 часов на электронную почту или у врача. Ветряная оспа или антитела к ней определяются по крови из вены.
О том, сколько стоит забор крови, процедура выявления антител, нужно узнавать на сайте лабораторных центров или по телефону заранее. Запишитесь на прием. Тест проводят рано утром, пациент должен прийти натощак.
Для маленьких детей делается исключение. Новорожденных записывают на прием в лабораторию первыми, грудничков можно покормить за два часа до сдачи крови. О последнем прикладывании к бутылочке или груди сообщите лаборанту. Детский тест проведут с учетом полученных данных о приеме пищи.
Мамам новорожденных на заметку! У грудничков взять кровь из вены сложно. Лаборанты в современных кабинетах используют специальные насосики для забора биоматериала. Это быстро и просто. Для облегчения процесса напоите ребенка водой: кровь разжижается, течет легче.
Строго определенных норм концентрации белков G и M нет. Количество иммуноглобулина в крови индивидуально. В результатах анализа важен положительный или отрицательный итог его присутствия. Вывод по способу ПЦР делается следующим образом:
- Положительный результат на G свидетельствует о наличии иммунитета к ветрянке у взрослых и детей.
- Наличие в крови клеток группы M говорит об острой фазе болезни.
- В крови есть G и M одновременно: болезнь прошла острую фазу, организм начал вырабатывать иммунитет.
- G и M не обнаружены: ветряной оспы нет, иммунитета нет.
Расшифровать данные ПЦР может любой пациент. Достаточно запомнить обозначения иммуноглобулиновых клеток: G — защитник от ветрянки, M — провокатор болезни.
Но посоветоваться с врачом по итогам исследования нужно. Особое внимание состоянию здоровья необходимо уделить, если в крови присутствует только показатель M. В этом случае пациенту назначаются дополнительные лабораторные исследования:
- Общий анализ крови. Нужен, чтобы проверять уровень лейкоцитов (показывает наличие воспалительного процесса, заражения вторичной инфекцией), лимфоцитов (от их количества зависит сила сопротивляемости организма вирусу).
- Анализ мочи. При повышенном содержании белка и эритроцитов указывает на осложнения ветрянки. Показатель верен для любого возраста.
- Биохимический анализ. Повышенное содержание АлАТ помогает распознать размножение варицеллы зостер в печени.
На заметку! Анализ крови на ветрянку проводится и в том случае, если у ребенка раннего возраста подозревается краснуха. Инкубационный период и первые внешние признаки (сыпь, температура) этих недугов схожи. Результаты исследования помогают выяснять причину недомоганий.
Болеть ветрянкой легче и безопаснее в дошкольном возрасте. Но если вам не повезло, результат на G-клетки отрицательный в зрелом возрасте, следуйте советам докторов:
- Сделайте прививку от ветряной оспы. Взрослым нужно пройти две процедуры: вакцинацию и ревакцинацию.
- Если не имеете точных сведений о перенесенных инфекциях в раннем возрасте, сдайте анализ на ветряную оспу самостоятельно.
- Планируйте беременность заранее, прививайтесь до родов за три–пять месяцев или сразу после рождения ребенка.
- Сделайте вакцинацию против инфицирования вирусом герпеса своим детям.
Защититься от ветрянки, особенно проживая в одной квартире с больным, практически невозможно, но предпринять некоторые меры по защите от инфекции можно:
- Отселите заразного родственника в отдельное жилье или комнату.
- Не заходите в домашнюю «палату», попросите ухаживать за больным кого-нибудь другого.
- Предоставьте болеющему отдельную посуду, постельное белье, полотенца.
- Стирайте вещи инфицированного отдельно, при высокой температуре.
- Носите повязку на лице, закрывая нос.
Анализ на ветряную оспу необходим женщинам, мечтающим о ребенке, не переболевшим ветрянкой в детстве. Недорогая процедура рассеивает сомнения взрослых людей об инфицировании в раннем возрасте, заставляет задуматься о вакцинации от опасного возбудителя.
Сдайте анализ крови на иммунитет к вирусу, если относитесь к этой категории людей, и избавитесь от многих проблем со здоровьем в будущем.
ВАЖНО! *при копировании материалов статьи обязательно указывайте активную ссылку на первоисточник: https://razvitie-vospitanie.ru/zdorovie/analiz_na_vetryanku.html
Если вам понравилась статья — поставьте лайк и оставьте свой комментарий ниже. Нам важно ваше мнение!
источник
Как называется анализ крови на антитела к ветрянке: что означают антитела к ветрянке класса IgG и IgM
По мнению медиков, чтобы обезопасить себя от ветряной оспы, достаточно сделать анализ, который выявляет антитела к ветрянке, не только детям младшего возраста, но и взрослому населению. Вакцинация способна защищать организм от инфекции длительное время. Познакомимся ближе с особенностями проведения медицинского обследования и уточним, в каких случаях следует сделать анализ на ветрянку.
Если в крови человека при проведении теста были обнаружены клетки, относящиеся к группе G, это указывает на инфицирование вирусом. Также они будут показаны в случае раннего проведения вакцинации против ветряной оспы. Рассмотрим, в каких же случаях врач назначает пройти анализ на ветрянку ребенку или взрослому человеку:
При необходимости уточнить диагноз. Например, у ребенка родители обнаружили сыпь неизвестного происхождения, опоясывающий лишай, подозревается вторичное инфицирование ветрянкой.
- Для определения, в какой стадии находится болезнь. Если недуг находится на начальной стадии, то в кровеносной системе уже на 4-7 сутки обнаруживаются вредоносные клетки, относящиеся к группе M. После полного излечения появляется белок G.
- Для выявления наличия защитной реакции от вируса. Анализ позволит определить, болел ли человек ветрянкой, если запись в медицинской карте отсутствует. Антитела образуются лишь у тех людей, кто уже переболел оспой.
- Для дачи согласия на прививание от ветрянки. Лекарство вводится тем, кто еще не был инфицирован болезнью.
- Женщина готовится стать матерью. Если у беременной не имеется иммунитета к оспе, необходимо пройти вакцинацию. При наличии у нее иммунитета будущий ребенок в утробе застрахован от этого заболевания.
Прививка на территории стран СНГ не является обязательной, но, тем не менее, анализ на антитела к ветрянке для подстраховки нужно сдавать. Лишним он точно не будет.
Настоятельно рекомендуется сдать такой вид анализа беременным женщинам, так как оспа крайне опасна и для нее, и для зародившегося плода.
Врач проводит комплексное обследование пациентки для принятия своевременных мер, чтобы предупредить признаки вирусного недуга, а также не допустить осложнений в случае заболеваемости. Женщине следует остерегаться:
- Если она инфицировалась с 1-го по 3-й месяц беременности, то возникает огромный риск потери ребенка. Это самый опасный период заражения вирусом.
- Если женщина заболела ветрянкой после 3-го месяца беременности, то угроза для нее и ребенка не такая опасная.
- Самым опасным месяцем заражения ветрянкой считается 9-й месяц беременности.
При прохождении обычного биохимического анализа выявить наличие вируса ветрянки в организме не получится. Такая методика покажет лишь малую часть происходящих изменений в кровотоке. Чтобы получить 100% результат, необходимы специальные лабораторные исследования крови. Ознакомимся с ними.
- Исследование РИФ. Антитела можно выявить, поместив в кровяной мазок меченый антиген. При их соединении образуется комок, который светится. Это самый точный результат на наличие в крови возбудителя ветрянки.
- Исследование ИФА. С помощью метки под микроскопом можно выявить в крови клетки, относящиеся либо к группе M, либо к G. Антитела отмечены светорассеивающим ферментом, помогающим их определить.
- Полимерно-цепная реакция (ПЦР) относится к высокочувствительной методике определения. Для получения результата не только можно отбирать анализ крови на ветрянку, но и мокроты или слюну.
- Вирусологическое тестирование – это довольно длительное обследование, поэтому его редко применяют. Для исследуемого материала отбирается содержимое высыпаний.
Сдачу анализа крови рекомендуется проходить в утренние часы и натощак. Исследуемый материал – венозная кровь. Для получения максимально верного результата, необходимо придерживаться следующих правил:
- Желательно утром выпить воды 200 мл.
- Перед прохождением анализа не стоит в течение 12 часов принимать медикаментозные средства.
- В вечернее время ужинать не позднее 18 часов. Не употреблять в пищу жирные или жареные продукты.
- Не пользоваться накануне косметическими средствами.
- За сутки перед сдачей крови отказаться от употребления алкогольных напитков, табачных изделий.
- Не стоит лакомиться цитрусовыми и другими продуктами, которые могут вызвать аллергическую реакцию.
- Противопоказаны чрезмерные нагрузки, занятия в спортивном зале.
- Если у женщины наблюдаются менструальные выделения, прохождение анализа отложить на некоторое время.
Если придерживаться вышеперечисленных рекомендаций, то в ходе проведения анализа можно будет выявить антитела к ветрянке, если они находятся в кровотоке.
Для определения антител к ветрянке можно обратиться в любую частную клинику или лабораторию. Самые часто посещаемые учреждения – это Инвитро, Гемотест. Применяемая современная методика дает быстрые и точные результаты, которые человек может получить на следующий день.
Специальной подготовки не требуется. Главное – сдать анализ натощак в утреннее время.
При получении результата необходимо посетить врача, чтобы он правильно интерпретировал ответ.
Но с некоторыми данными пациент волне сможет разобраться самостоятельно. Рассмотрим некоторые примеры:
- Если Полимерно-цепная реакция дает положительный результат, это означает, что в кровеносной системе активно действует возбудитель ветряной оспы.
- При наличии в крови высокой концентрации иммунологических глобулинов, имеющих отношение к группе M, значит, в организм попала инфекция, и заболевание уже находится в обостренной стадии.
- В анализе не обнаружено ни G, ни M — пациент не болел ветрянкой, иммунитета к ветряной оспе нет.
- Если анализ крови на антитела показывает, что в организме превалирует иммуноглобулин группы G, значит, к ветрянке выработался стойкий иммунитет после перенесенной ранее болезни.
- Если в крови есть и M, и G, значит ветряная оспа прошла острую фазу, организм пациента начал вырабатывать иммунитет против инфекции.
Значение результатов анализа на ветрянку представлено в таблице:
| Значение | Расшифровка |
| IgG + | выработан иммунитет к ветряной оспе, пациент перенес данное заболевание |
| IgM+ | ветряная оспа в острой фазе |
| IgG+ и IgM+ | в стадии выздоровления, вырабатывается иммунитет |
| IgG- и IgM- | пациент ранее не болел ветряной оспой, иммунитет к вирусу отсутствует |
Если человек инфицировался ветряной оспой во взрослом возрасте, то существует большая вероятность, что заболевание будет проходить в тяжелой форме. В таком случае доктор назначает прохождение дополнительных анализов крови и мочевой жидкости. Результаты могут показать следующее:
- При сдаче общего кровяного анализа полученный результат покажет пониженный уровень в крови лейкоцитов, но в тоже время повышаются лимфоциты.
- Если биохимический анализ крови показывает, что в кровеносной системе имеется наличие фермента АлАТ, это указывает на попадание и активное развитие возбудителя в печеночных клетках.
- В мочевой жидкости виден высокий уровень эритроцитов и белка. Ветряная оспа протекает с осложнениями.
Как только врач разберется с ответами анализов, он ставит более точный диагноз и назначает необходимую эффективную терапию.
Если кровь на антитела к ветрянке показывает наличие в организме возбудителя, то болезнь необходимо начинать лечить. Совершенно неважно, в какой степени тяжести протекает заболевание, в любом случае наличие инфекции в организме может привести ко многим последствиям.
В головном мозге может возникнуть воспалительный процесс. Такой тип осложнений обычно врач констатирует у пациентов, у которых имеется иммунодефицит или сопутствующие хронические заболевания. В группу риска могут попадать и дети младшего возраста после вакцинации.
Если при ветряной оспе появляются мелкие пузыри, они обычно сильно чешутся. Пациент, не задумываясь о последствиях, их расчесывает до тех пор, пока появятся патологические очаги. Впоследствии они покрываются плотной корочкой и становятся источником инфекции.
В некоторых случаях возбудитель болезни может вызвать воспалительный процесс в слизистой глаза, отчего образуется гнойный конъюнктивит. При попадании в ротовую слизистую может возникнуть стоматит.
После излечения ветряной оспы в человеческом организме в малом количестве могут остаться вирусные вирионы. Они в свою очередь могут привести к опоясывающему лишаю.
Анализ на ветрянку — современное научное достижение медицины. Исследование помогает определить, болел ли человек ветряной оспой, в какой фазе заболевание, являются ли проявления сыпи ветрянкой, а не чем-то другим (к примеру, краснухой или вирусом Кавасаки).
Крайне важно, сделать анализ перед прививкой, чтобы установить наличие антител к ветряной оспе и исключить повторное инфицирование. По результатам анализа лечащий врач может назначить дополнительное обследование (общий анализ крови, мочи или биохимический анализ). Не стоит забывать, что каждый конкретный случай требует квалифицированной консультации врача.
источник
Медики в последнее время призывают всех сдавать анализ крови на ветрянку. Об этом заболевании сегодня известно очень многое: понятно, кто является возбудителем болезни, как происходит заражение, как развивается инфекция, и почему появляются осложнения, способные спровоцировать летальный исход. Лабораторное исследование позволяет диагностировать атипичные формы инфекции, выявлять присутствие в крови антител к ней, а также дифференцировать ветряную оспу от других инфекций, имеющих общие клинические проявления.
Тот, кто успел переболеть ветрянкой, приобретает пожизненный иммунитет к ней. Чаще всего ею болеют дети в возрасте от трех до шести лет, у них инфекция протекает в легкой форме, клиническая картина при этом может быть стертой, поэтому малыш переносит инфекцию на ногах. Его родители даже не знают о том, что их ребенок болен. Когда малыш становится взрослым, он и не подозревает о том, что у него есть иммунитет к вирусу человеческого герпеса третьего типа. Помочь узнать ему правду позволит только лабораторное исследование крови.
Сделать анализ необходимо обязательно всем беременным женщинам, не знающим, было ли ими перенесено в детстве описываемое заболевание. Отрицательный ответ должен заставить их особенно беречь себя от возможного контакта с больными людьми, не посещать детские сады, избегать мест большого скопления людей. Ветряная оспа, перенесенная в первом триместре беременности способна спровоцировать выкидыш, если плод продолжит развиваться, возникнут риски рождения ребенка с аномалиями. Чаще всего рождаются младенцы с недоразвитыми конечностями, поражением центральной нервной системы, патологиями органов зрения. Опасна ветрянка и в третьем триместре. Если женщина заразится ею после 37 недель, ребенок родится с симптомами ветрянки. В этом случае высока вероятность летального исхода.
Медики рекомендуют обязательно узнавать, есть ли в крови антитела к ветряной оспе тем, кто только планирует стать матерью. В этом случае, при их отсутствии, можно за три месяца до предполагаемой беременности сделать прививку живой вакцины. Она позволяет приобрести иммунитет или переболеть ветрянкой во взрослом возрасте в легкой форме без необратимых последствий..
Направление на анализ получает и тот, кто по собственной инициативе хочет привиться от ветряной оспы. В настоящее время вакцинация является необязательной процедурой, она не входит в реестр прививок, которые делаются жителям России в обязательном порядке за счет государства.
Прививка позволяет получить пожизненный иммунитет и предотвратить заражение инфекцией в зрелом возрасте. Как известно, ветрянка протекает у людей после 13 лет с осложнениями, которые способны привести к летальному исходу. Чем старше каждый из нас, тем тяжелее развивается инфекция, поэтому вакцинация – единственная профилактическая мера, способная предотвратить подобные риски. Но делать прививку живой вакцины можно только тем, кто не болел ветрянкой в детстве.
Период заразности определяется приблизительно. Опасным для окружающих является сам больной. Вирус, попадая в его организм, внедряется в клетки слизистой дыхательных путей, там он проходит адаптацию и начинает активно размножаться. Инкубационный период у всех длится по-разному. У детей в возрасте от 3 до 6 лет он занимает 10-14 дней, у подростков старше 13 лет и у взрослых с момента попадания вируса в организм до появления первых симптомов может пройти 21 день.
Больной считается заразным за два дня после окончания инкубационного периода. В это время болезнь себя никак не проявляет, вирус только начинает мигрировать по организму, когда он попадет в кровь, появится недомогание, слабость, тошнота, головная боль, головокружение, поднимется температура тела до 38-39 градусов.
Весь продромальный период (развитие интоксикации), в течение этапа появления на теле пятнисто-папулезной сыпи, при завершении этого процесса, плюс еще пять дней — больной опасен для окружающих. Заразиться можно при тесном общении с ним. Вирус выделяется во внешнюю среду при чихании, громком разговоре, кашле. Передается он воздушно-капельным путем. Заразность высока, она составляет 100%. Это значит, что тот, кто ранее не болел ветрянкой, окажется в поле поражения вируса, заболеет ветряной оспой обязательно.
У переболевшего в крови появляются антитела к ветрянке. Они вырабатываются в течение всей последующей жизни. Объяснить, почему так происходит, несложно. Вирус после окончания болезни никуда не исчезает. Он проникает в корешки спинномозговых нервов и там «впадает в спячку». Постоянное присутствие клеточного паразита внутри организма обуславливает непрерывное продуцирование нужных антител.
Узнать, болел ли ты в детстве ветрянкой, можно разными путями.
Первым делом нужно обратиться к родителям, они точно знают, есть или нет иммунитет к описываемой детской инфекции. Бывают случаи, когда этот путь не может быть достоверным. Это случается тогда, когда родителей или близких родственников старшего поколения уже нет в живых, когда ребенок переносит ветрянку в детстве в легкой форме. Тогда единичные пузырьки сыпи на теле могут приниматься за укусы насекомых.
Многие родители, воспитывающие большое количество детей, часто не помнят, кто и чем из них болел в детстве. У ребенка может развиваться другая инфекция, симптомы которой схожи с симптомами ветряной оспы, мама способна ошибочно принять ее за ветрянку.
Когда опрос родственников не позволяет выяснить правду, есть возможность изучить свою медицинскую карту. У многих она хранится дома, поэтому, полистав записи в ней, несложно будет узнать все о перенесенных в детстве инфекциях.
Если карта потерялась во время переездов, если она хранится в поликлинике и в регистратуре отказываются выдавать ее на руки, если плохой почерк врача не позволяет прочитать имеющиеся записи, остается одно – идти в поликлинику и сдавать на анализ кровь. Обследование, которое позволяет выяснить, есть ли иммунитет к ветрянке или его нет, называется ИФА (иммуноферметный анализ). Он часто используется при необходимости проведения дифференциальной диагностики, тогда, когда нужно выяснить, на какой стадии находится развивающаяся инфекция (пациент инфицирован сейчас либо уже переболел, либо никогда не сталкивался с возбудителем ветряной оспы).
При помощи иммуноферментного анализа выявляются белковые соединения плазмы крови, способные препятствовать размножению вирусов и связывать выделяемые ими токсины. Те, что обозначаются igM, появляются в крови больного на четвертый день после заражения. Присутствие в крови белков с маркировкой igG говорит о наличии иммунитета к ветряной оспе и отсутствии необходимости делать прививку живой вакцины.
Для того чтобы исключить возможность искажения результатов, необходимо правильно готовиться к проведению ИФА. Врачи рекомендуют сдавать кровь натощак, за две недели до этого при наличии фоновых хронических заболеваний прекратить прием противовирусных и антибактериальных препаратов.
У больного из вены берут кровь. Затем из нее удаляются все ферментные элементы, готовится сыворотка. Лаборант берет пластиковые планшеты, на которые нанесены конусообразные лунки. На их дне уже есть антигены вируса человеческого герпеса третьего типа. К ним добавляется полученная сыворотка. Их смешивание запускает ферментную реакцию, при которой особое красящее вещество вступает во взаимодействие с молекулой вируса. Применение микроскопа позволяет оценить оптическую плотность и сделать правильные выводы.
При проведении качественного ИФА удается получить однозначный ответ: есть ли в изучаемом образце искомое вещество или его нет. При проведении количественного ИФА удается выяснить концентрацию антител в крови пациента. Подобный показатель важен для изучения развития инфекционного заболевания при заражении.
У иммуноферментного анализа крови есть свои преимущества и недостатки. Он позволяет распознавать искомое вещество даже при малых его концентрациях, если результат положительный, сомневаться в нем не стоит. До его появления на идентификацию возбудителя инфекции уходила неделя. В течение нее врачам приходилось лечить больного вслепую. При помощи ИФА можно ставить точный диагноз в течение первых дней болезни. Высокая степень технологичности минимизирует наличие человеческого фактора, это помогает предотвращать появление грубых ошибок.
К сожалению, для проведения ИФА необходимо точно знать, что искать. Но в случае подтверждения наличия иммунитета или его отсутствие в ветряной оспе такая проблема не встает. Описываемый метод исследования крайне точный, но не дешевый. Его проведение требует применения высокотехнологичного оборудования, расшифровкой анализов должен заниматься высококвалифицированный врач. Не у всех поликлиник и стационаров, работающих в рамках государственной системы здравоохранения, есть подобные ресурсы.
Для его проведения обращаться в первую попавшуюся частную лабораторию не стоит: слишком высок риск получения недостоверной информации. Сегодня сдать ИФА можно в специализированном медицинском центре, работающем в строгом соответствии с международными стандартами качества.
Многим интересно, могут ли обозначенные параметры быть завышены или занижены. Нормы нет, каждый организм в строго индивидуальном порядке вырабатывает определенное количество антител, способных сдерживать активацию вируса, находящегося в латентной стадии. При проведении анализа и записи полученных результатов используются диагностические титлы. Результаты исследования фиксируются в форме «обнаружено/не обнаружено».
Общий анализ крови берется только в период острого течения инфекции, тогда, когда больной начинает испытывать недомогание, но сыпи на теле еще нет. Исследование материала позволяет выявить снижение количества лейкоцитов, относительное повышение уровня лимфоцитов. Подобная картина характерна для развития интоксикации, вызванной течением вирусной инфекции.
ИФА – не единственный способ выявления в крови наличия антител к возбудителю, вызывающему ветрянку. Для обозначенных целей может быть использован РИФ (реакция иммунофлуоресценции), ПЦР (полимеразная цепная реакция). Диагностика с их применением помогает определить, болел ли кто-то ветрянкой в ближайшее время, если ли у пациента иммунологическая память, помогающая иммунитету сдерживать размножение возбудителя ветряной оспы. Перечисленные способы определения наличия антител по точности не могут сравниться с иммуноферментным анализом крови.
источник
Антитела к ветрянке обнаруживаются у большинства взрослых, что неудивительно, ведь это заболевание многие перенесли в детстве. Иногда возникает необходимость в вакцинации. При этом важно знать, имеются ли антитела к ветряной оспе. В случае утвердительного ответа анализа, прививаться не надо.
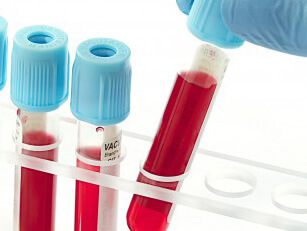
- не все близкие родственники помнят о болезнях ребенка;
- иногда недуг протекает в легкой форме, а немногочисленные пузырьки ошибочно принимают за укусы насекомых;
- малыш мог перенести заболевание, симптоматика которого напоминает ветрянку.
Исследование требуется в случаях:
- наличия на коже высыпаний, схожих с клинической картиной ветрянки, если поставить точный диагноз на основании симптомов проблематично;
- возникновения эпизодов опоясывающего лишая;
- перед планированием беременности, если информация о перенесенном заболевании отсутствует (в этом случае анализ на ветрянку можно сдать в комплексе с ТОРЧ-инфекциями);
- для определения необходимости вакцинации.
Чтобы выявить иммунитет к ВПГ 3 типа, лучше всего сдать анализ на антитела к этому вирусу. Это позволит получить точную картину о наличии защитных иммуноглобулинов. Сделать это можно несколькими способами:
- На практике используется иммуноферментный анализ (ИФА) — анализ крови на ветрянку, который выявляет, имеются ли в крови пациента иммуноглобулины M и G. По результатам исследования судят о факте перенесенного заболевания.
- Выявить ВПГ 3 типа можно с помощью метода ПЦР. Он назначается, если нужно узнать, есть ли иммунитет к Varicella-Zoster в организме. Показанием к анализу служит инфекционный процесс, вероятно, спровоцированный ВПГ 3 типа.
- РИФ (реакция иммунофлуоресценции) – экспресс-метод, который может быстро показать, если ли антитела к ветряной оспе.
- Для вирусологического анализа берется содержимое из везикул. Заключение лаборатории базируется на основании данных исследования полученного материала. Метод используется при нетипичных формах ветряной оспы.
Преимущество ПЦР метода заключается в том, что он позволяет установить наличие или отсутствие иммунитета к патогену за короткий срок. В редких случаях для исследования используются мокрота, слюна, околоплодные воды.
Метод ПЦР плох тем, что не выявляет вид антител. Однако когда нужно подтвердить наличие иммунитета к Varicella-Zoster, его применение оправдано.
В отличие от ПЦР, ИФА позволяет с точностью установить, на какой стадии заболевания находится пациент. Обычно после перенесенной ветряной оспы повторное заражение не происходит. Нормы антител IgG нет. Уровень показателя индивидуален.
Антитела IgM к ветряной оспе в норме вырабатываются с 4-7 дня болезни. Постепенно формируются антитела IgG, которые свидетельствуют о перенесенной инфекции и остаются в организме человека навсегда.
Ветрянка не была перенесена и отсутствует в данное время
Острый период заболевания
Есть иммунитет к ВПГ 3 типа (естественный или приобретенный в результате вакцинации)
Диагностика заболевания проводится по общему анализу крови, который подтверждает его вирусную природу. В период ветряной оспы снижаются лейкоциты и повышаются лимфоциты, СОЭ обычно остается в норме.
Иммунологическое исследование выявляет сниженный уровень Т-лимфоцитов, нарушение В-клеточного звена, повышение активности Нф и макрофагов, увеличение циркулирующих иммунных комплексов.
Общий анализ мочи остается без изменений. При тяжелом течении болезни отмечается некоторое повышение количества эритроцитов и белка.
Какой-либо специальной подготовки к процедуре не требуется. Кровь берут из вены после 8-часового голодания. Накануне обращения в лабораторию рекомендуется отказаться от жирных, сладких блюд и существенной физической активности. Врача нужно предупредить о приеме лекарственных средств.
Определить, имеются ли антитела к возбудителю ветрянки, можно в любой частной лаборатории (Инвитро, Гемотест, Хеликс, Синево). Стоимость сдачи анализа составляет (в среднем) 760-880 рублей (без учета забора биологического материала) и зависит от региона.
Существует несколько способов выяснить, есть ли иммунитет к ветряной оспе, наиболее достоверными из которых являются лабораторные методы, позволяющие получить точный результат за короткое время. Расшифровать заключение лаборатории поможет специалист.
Диагностика антител к ВПГ 3 типа особенно актуальна перед планированием беременности, т. к. позволяет женщинам, неболевшим ветрянкой, сделать от нее прививку. Важно помнить, что после вакцинации зачатие откладывается.
В крови детей антитела к Varicella-Zoster могут выявляться первые несколько месяцев после рождения. Это объясняется тем, что материнский иммунитет переходит у ребенку через плаценту и сохраняется какое-то время.
источник
- вирус герпеса 1 или 2 типа у вас в организме;
Перейти к тесту (1 и 2 тип ВПГ)
Перейти к тесту (Опоясывающий герпес)
Перейти к тесту (Мононуклеоз и ВЭБ)
Анализ на ветряную оспу включает исследование крови, содержимого пузырьков и спинномозговой жидкости. Реализуются методики путем серологического, микроскопического, иммунофлюоресцентного и молекулярно-биологического анализов.
Наиболее простым, недорогим и популярным методом считается определение в крови антител к вирусу ветрянки, позволяющему определить давность заражения, острую инфекцию или рецидив, иммунный статус при подготовке к беременности.

- посещение детских коллективов в осенне-зимне-весенний период;
- контакт с лицом, подозрительным на ветрянку или с больным ветряной оспой, опоясывающим лишаем за 21 день до момента заболевания.
После получения важной в аспекте диагностики информации, специалист приступает к клиническому осмотру. Существует ряд патогномоничных для ветрянки признаков, необходимых для дифференцирования заболевания.
Лабораторные методы исследования позволяют достоверно определить как первичное инфицирование вирусом, так и рецидив – опоясывающий лишай. Для этого в зависимости от цели анализу подвергают кровь, содержимое везикул, ликвор.

- Неправильный тип температурной кривой. Если для большинства инфекций характерен вечерний подъем температуры, то при ветрянке лихорадка сопровождает появление новой сыпи. Температура тела, как правило, повышается до 38-39 градусов и купируется легко.
- Пузырьки сыпи локализуются как на коже, так и на слизистых оболочках.
- Характеристика сыпи: пузырьки однокамерные, на одном участке кожи присутствуют свежие везикулы и корочки от старых высыпаний, что подтверждает волнообразное появление сыпи.
В педиатрии наиболее важной является дифференциальная диагностика ветрянки от инфицирования вирусом Коксаки.
| Дифференциальная диагностика классической ветряной оспы от Коксаки (турецкая ветрянка) | ||
| Признак | Ветряная оспа | Коксаки |
| Сыпь | Волноообразное появление новых пузырьков с интервалами в 2-3 дня | Этапность: пятна – папулы – везикулы – слущивание кожи |
| Эпид.анамнез | Передача только воздушно-капельным путем. Весенне-зимняя сезонность | Связь с пищевыми продуктами и водой. Круглогодичная сезонность. |
| Характер течения | У взрослых тяжело, у детей легко. | У детей тяжело, у взрослых легко. |
| Вовлечение ногтей | Не вовлекаются | Вовлекаются |
| Поражение полости рта | Единичные элементы | Часто сопровождается герпангиной |
| Лихорадка | Подъем температуры в периоды пика появления новых высыпаний. Чаще субфебрильная и легко купируется. | Чаще фебрильная, тяжело купируется. Пик лихорадки приходится на начало заболевания, более высокие значения отмечают в вечернее и ночное время. |
Как правило, диагностика инфекции по симптомам не представляет затруднений. Но при сомнениях сдают кровь на антитела к ветряной оспе.

Инкубационный период вирусной инфекции длится от 11 до 21 дней. После проникновения вируса в организм человека иммунная система реагирует выработкой антител.
Их функция заключается в инактивации патогена и элиминации его из организма. Но продукция антител приходится не на инкубационный период и не на начало заболевания.
На протяжении нескольких дней от момента начала ветрянки антитела уже содержатся в крови пациента, однако, определить такое количество лабораторными способами невозможно. Анализ на антитела к ветрянке для верификации инфекции сдают на 7-10 день от начала клинических проявлений.
По истечении недели антитела находятся в крови в количестве, подходящем для лабораторного определения, при нормальной иммунной активности.
При наличии патологии иммунной системы, выражающейся в иммунодефиците, антитела к ветрянке могут вырабатываться в недостаточном количестве. В таких случаях наблюдается ложноотрицательный результат.
Тяжелые инфекции, приводящие к иммунодефициту, могут стать причиной отрицательного анализа на ветрянку.
Антитела к вирусу ветряной оспы по своей сути являются белками, именуемыми иммуноглобулинами. В крови человека можно обнаружить различные классы иммуноглобулинов к вирусу ветряной оспы.
Поэтому многих родителей, а также взрослых пациентов волнует, как называется анализ на ветрянку, какие именно антитела следует определять в крови и когда.
Анализ называется «определение специфических антител классов IgG и IgM к вирусу Varicella-Zoster».
Анализ представляет серологический метод исследования, объектом которого считается сыворотка крови.
У пациента берут несколько миллилитров венозной крови. Исследование проводится натощак, время проведения анализа не имеет значения. У маленьких детей выдерживают 4 часа голода.

- Иммуноглобулины А. Данный класс антител подразумевает функцию защиты слизистых оболочек. Как только вирус ветряной оспы проникает в верхние дыхательные пути и внедряется в эпителий слизистых оболочек, иммунная система реагирует выработкой местных иммуноглобулинов А. Их концентрацию можно определить в крови, слюне, сперме, секрете бронхов и ЖКТ, в грудном молоке.
- Иммуноглобулины М. Эти антитела определяют первичный иммунный ответ. Они находятся в сыворотке крови, поэтому для определения уровня антител класса М к вирусу ветряной оспы сдавать необходимо венозную кровь. Иммуноглобулины М к ветрянке находятся в крови при первичном заражении, а также при рецидиве инфекции – опоясывающем лишае (в острой фазе). По мере выздоровления антитела М элиминируются из организма и в течение жизни не определяются.
- Иммуноглобулины G. Антитела типа G являются иммунными представителями вторичного ответа. Эти клетки памяти вырабатываются к моменту выздоровления от ветрянки и навсегда остаются в крови человека. При обострении ветряной оспы в форме опоясывающего лишая в крови можно обнаружить как антитела М, так и G.
Кроме указанных классов антител, выделяют типы Е и D, однако, для диагностики ветряной оспы и опоясывающего лишая имеют значения А, М и G.
Антитела G проникают через плаценту и защищают плод от вируса ветряной оспы. Этот процесс актуален при рецидиве ветрянки у беременной в форме опоясывающего лишая.
Если у беременной титр антител G содержится на должном уровне, ребенок считается полностью защищенным от вируса зостер.
Опасность этот вирус для развивающегося плода представляет при первичном заражении будущей мамы. Тогда иммунная система оказывается бессильной. Вырабатывающиеся у плода антитела М от ветрянки не успевают побороть патоген.
Материнские антитела G к ветрянке у плода в должном количестве содержатся начиная с 20-22 недели. Именно поэтому рецидив ветряной оспы в первом триместре беременности приводит к крайне неблагоприятным последствиям.
| Анализ на антитела к ветряной оспе | ||
| Показатель | Что означает | Примечание |
| IgM – IgG – | Анализ отрицательный. Вирус ветряной оспы отсутствует в организме. | 1.Повторить анализ через 10 дней при сомнениях. 2.Детям старше 13 лет, а также женщинам, планирующим беременность, рекомендуется вакцинация. |
| IgM – IgG + | Анализ человека, переболевшего ветрянкой ранее. В данный момент острая инфекция отсутствует. | При планировании беременности означает, что плод будет защищен от вируса. |
| IgM + IgG – | Анализ положительный: разгар ветряной оспы. | Существует риск инфицирования плода. |
| IgM + IgG + | Анализ положительный, означающий обострение ветряной оспы – опоясывающий лишай. | |
Анализ крови на ветрянку в рутинной практике подразумевает определение антител классов M и G, иммуноглобулины А определяют редко.
Когда сдать анализ на ветрянку:
- для диагностики ветрянки сдать анализ крови на антитела следует не ранее 7 суток от момента появления первых высыпаний;
- для определения иммунного статуса против вируса зостер, например, при планировании беременности, кровь сдают в любое время;
- анализ крови на антитела к ветряной оспе при подозрении на опоясывающий лишай сдают двукратно: при наличии высыпаний, и спустя две недели. Положительными будут IgG, а второй анализ покажет положительные IgM и IgG.
Следует отметить, что у новорожденных детей с подозрением на ветрянку или опоясывающий герпес, трактовка анализов будет носить различный характер, зависящий от срока давности заражения. Интерпретируют результат анализа в индивидуальном порядке.

- Микроскопический. Этот анализ на ветрянку выполняют на 2 день заболевания. Способ подразумевает взятие мазков-отпечатков пузырьков. Исследуемый материал окрашивают специальной методикой серебрения по Морозову, затем с помощью микроскопии фиксируют характерные изменения, а именно тельца Аргана (скопление вируса).
- Иммунофлюоресцентный (РИФ). Анализ подразумевает взятие мазков из везикул или их содержимого. С помощью специальных меченных антител удается обнаружить антигены вируса ветряной оспы.
- ПЦР-диагностика. Материалом для анализа служит кровь и ликвор. Положительным он становится уже в начале клинических проявлений. Обнаруживают ДНК вируса.
- Иммуноцитохимический анализ используют для определения антигена вируса в крови и ликворе.
При осложненном течении ветряной оспы исследованию подлежит спинномозговая жидкость. Определяют не только антиген вируса, но и характерные изменения ликвора, присущие для поражения оболочек мозга. Осложненная ветрянка может приводить к серозному менингиту.
Для исключения поражения печени в крови определяют уровень АлТ, АсТ, билирубина, гамма-глутамилтрансферазы. При подозрении на вовлечение в процесс сердца — лактатдегидрогеназу-1 и сердечную МВ-фракцию креатикиназы.
В общем анализе крови при легкой ветрянке отмечают нормальную СОЭ, повышение числа лимфоцитов, снижение уровня лейкоцитов.
На основании проведенной диагностики удается установить тяжесть течения заболевания, наличие осложнений, что позволяет назначить оптимальную тактику лечения, а также ведения беременности.
источник
Антитела класса IgG к вирусу Varicella-Zoster (Varicella-Zoster Virus IgG, anti-VZV IgG, антитела класса IgG к вирусу ветряной оспы и опоясывающего лишая)
Показатель гуморального иммунного ответа на инфекцию или вакцинацию.
Вирус Varicella-Zoster относится к семейству герпесвирусов — вирус человека типа 3. Первичная инфекция протекает в форме ветряной оспы (varicella, chickenpox). Как и другие герпесвирусы, может стать латентной инфекцией. При реактивации вируса возникает опоясывающий лишай (herpes zoster).
Ветряная оспа – высокозаразная инфекция, распространённая по всему миру. Более всего ей подвержены дети. Передаётся воздушным путем и при соприкосновении с элементами сыпи. Инкубационный период ветряной оспы длится около 14 сут. Размножаясь и попадая в кожу, вирус вызывает характерную везикулярную сыпь — на лице, туловище, волосистой части головы, затем по всему телу, сопровождающуюся сильным зудом. Гуморальный и клеточный (основной) иммунный ответ быстро подавляет инфекцию. Заболевание протекает легко и проходит без лечения. Но при недостаточности клеточного иммунитета (лимфомы, лимфогранулематоз, реципиенты костного мозга и трансплантантов органов, СПИД) возникает угроза диссеминированной инфекции, угрожающей жизни. Заразный период при ветряной оспе начинается за двое суток до появления сыпи и продолжается до тех пор, пока все элементы сыпи покроются корочками (в норме обычно через 5 суток). Ветряная оспа у переболевшего человека повторно не возникает, но полностью вирус из организма не удаляется, оставаясь в латентном состоянии в ганглиях нервной системы.
Любые иммунодефицитные состояния (не только СПИД!) угрожают реактивацией вируса с развитием второй формы клинического проявления инфекции — опоясывающего лишая, часто с тяжелейшими постгерпетическими невралгиями. Это рецидивирующее заболевание. Вероятность его возникновения увеличивается с возрастом (чаще после 50 лет), что обусловлено снижением специфического иммунитета. Заболеваемость повышается в холодное время года. При ослаблении организма под влиянием каких-либо заболеваний, интоксикаций, приёма иммунодепрессантов, стресса, вирус реактивируется, размножается и распространяется по нервам в кожу, обычно поражая 1 или 2 соседних дерматома с одной стороны туловища. Сначала появляются красные пятна, на месте которых возникают группы везикул. Появлению сыпи могут предшествовать боли и парестезии. Боли в грудной клетке, обусловленные острым невритом, иногда принимают за приступ стенокардии. Прогноз заболевания обычно благоприятный. Но при выраженном иммунодефиците опоясывающий лишай может протекать в тяжёлой форме и вызывать такие осложнения, как миокардит, пневмонию, гепатит, синдром Гийена – Барре, миелит, менингоэнцефалит, грануломатозный артериит.
Контакт с больными опоясывающим лишаем детей, не имеющих специфического иммунитета, может вызвать у них возникновение ветряной оспы. Беременные редко заболевают ветряной оспой. Но при заражении в первой половине беременности возможно внутриутробное поражение плода и возникновение пороков развития. При заболевании ветряной оспой непосредственно перед родами (за 4 дня и менее) возможно развитие тяжёлой формы ветряной оспы у новорожденного, поскольку трансплацентарных материнских антител у него нет. При заболевании ветряной оспой более чем за 4 суток до родов образовавшиеся и прошедшие через плаценту материнские антитела, хоть и не защищают ребёнка от инфекции, но предотвращают её тяжёлое течение. Опоясывающий лишай у матери не создает риска поражения плода.
Лабораторная диагностика. Диагноз ветряной оспы и опоясывающего лишая обычно ставят по клинической картине. При нетипичных случаях используют лабораторные методы подтверждения диагноза – серологические тесты. В ИНВИТРО № 256 и № 257 – определение специфических антител классов IgG и IgM. Специфические антитела к вирусу Varicella-Zoster появляются в течение 4 – 5 суток от начала сыпи при ветряной оспе. Сероконверсия (появление IgG антител в динамике наблюдения при их первоначальном отсутствии) подтверждает инфекцию Varicella-Zoster. Антитела класса IgG после перенесённого заболевания обычно сохраняются пожизненно. Ветряная оспа повторно не возникает, но иммунитет не стерилен. Вирус сохраняется в организме в латентной форме, и присутствие IgG антител не гарантирует от реактивации инфекции в форме опоясывающего лишая. Это обусловлено снижением защитных систем организма. Поэтому определение IgG используют в комплексной оценке состояния иммунного статуса и восприимчивости к инфекции вирусом Varicella-Zoster. В крови новорожденных в первые месяцы после рождения могут присутствовать материнские IgG антитела, обладающие способностью проходить через плаценту.
источник
Ваш результат 3.36.
По нормам лаборатории, если результат меньше 7.9 -значит, результат отрицательный, т.е. антител к ветрянке и герпесу у вас нет, не болели никогда.
А это значит, что в период беременности себя надо всячески оградить от любой возможности ими заразиться, потому что первичное заражение во время беременности чревато не самыми лучшими последствиями для плода.
Нет антител. Значит есть риск заболеть
Значит нет антител. Значит не болели.
Общий анализ крови — расшифровка
ОБЩИЙ АНАЛИЗ КРОВИ: чем болеет ребенок?
Чтобы с вами ни случилось, врачи назначают одно и то же – общий анализ крови. Болят почки – общий анализ крови, болит в груди – общий анализ крови, поднялась температура – опять общий анализ крови, а там посмотрим. Мы-то хоть с вами взрослые люди, а если болеет ребенок? Ему-то для чего почем зря пальцы колоть – он же плачет!
К тому же врачи, глубокомысленно в этот анализ взглянув, назначают всегда одно и то же – антибиотики. Тридцать лет тому назад назначали олететрин, десять лет назад – оспен, сейчас вот в моде аугментин и супракс. Скажу по секрету – оспен, супракс и аугментин хотя и разные по химическому составу, но работают абсолютно одинаково, да еще и против одних и тех же бактерий.
Можно конечно сколь угодно возмущаться по этому поводу, но давайте посмотрим немножко с другой стороны. Предположим, что анализ крови мы с вами уже сдали, малышу укололи пальчик, на следующий день, отстояв длиннющую очередь, вы забрали анализ в лаборатории. Пора в другую очередь, чтобы показать анализ врачу? Не спешите. Давайте сами заглянем туда и попробуем разобраться, что значат все эти латинские слова и загадочные цифры.

Анализ крови делится на две части. Первая часть – так называемая красная кровь, то есть гемоглобин, эритроциты, тромбоциты и цветовой показатель. Вся эта шатия отвечает за перенос кислорода в клетки и при инфекции не шибко-то и страдает. Нам с вами нужно лишь бегло пробежаться по нормам и убедившись, что все хорошо, переходить ко второй части.

Гемоглолбин (он же Hb), измеряется в граммах на литр (!) крови и отвечает за перенос кислорода.
У месячного ребенка норма гемоглобина 115-175 (это вам не взрослый, тут все сложнее), в полгода – 110-140 – так же, как и у нас с вами, и так собственно, аж до 10-12 лет. 110-140 (145 по другим данным) грамм на литр крови.
Эритроциты, они же RBC – клетки, в которых гемоглобин и плавает в крови. Ага, это как раз они при помощи гемоглобина кислород и переносят. В месяц у ребенка нормой будет 3,8-5,6 – внимание! – триллионов эритроцитов на литр крови. У годовалого ребенка (как и у взрослого) этих самых триллионов уже поменьше – 3,5-4,9 на литр крови. Что делать – если выкачивать кровь для анализа литрами, все приходится считать в триллионах. Ничего, дальше будет попроще, вот увидите.
Ретикулоциты, они же RTC, измеряется их количество, слава Богу, в процентах. Это так сказать, юные эритроциты, их не должно быть более 15% у детей до года и не более 12 % у детей старше года или у взрослых. Нижний предел нормы для ретикулоцитов – 3%. Если их меньше, ребенок находится на пороге анемии, и меры необходимо принимать как можно скорее.
Тромбоциты. Английская аббревиатура PLT. Их существенно меньше, чем эритроцитов – их количество измеряют «всего лишь» в миллиардах на литр крови, норма от 180 до 400 для детей до года и от 160 до 360 для детей старше года или у взрослых. Тромбоциты – это собственно и не клетки вовсе, а так – обломки гигантской клетки-предшественника, из этих обломков, в случае чего, формируются тромбы – например, чтобы прекратить кровотечение, если малыш, не дай Бог, поранится.
СОЭ (ESR). Это даже и не клетки вовсе, а показатель скорости оседания эритроцитов – чем быстрее эта самая скорость («быстро» это не как едет автомобиль, здесь скорость измеряется в мм в час), тем активнее воспалительный процесс, по поводу которого вам возможно и порекомендовали сдать анализ крови. polismed Нормы СОЭ в 1 месяц – 4-10, в 6 месяцев 4-8, а вот от года и до 12 лет – от 4 до 12 мм в час. Потом нормы той самой СОЭ будут отличаться еще и в зависимости от пола, но это уже совсем другая история.
Кроме этих показателей, есть еще множество других – гематокрит (НСТ), ширина распределения эритроцитов (RDWc), средний объем эритроцита (MCV), среднее содержание гемоглобина в эритроците (MCH) и даже средняя концентрация гемоглобина в эритроците (MCHC). Все эти показатели служат для диагностики анемий, поэтому нам с вами (мы ведь разговариваем об инфекциях, помните?) будет лучше отложить их обсуждение на потом.
Для нас гораздо важнее не система переноса кислорода, а система защиты организма от инфекций. Это так называемая белая кровь, лейкоциты. Вот на ней мы остановимся очень и очень подробно.

Лейкоциты бывают разные. Одни отвечают за борьбу с бактериями, другие расправляются с вирусами, третьи «специализируются» по вовсе уж крупным супостатам – например по растительным клеткам (такое бывает чаще, чем вы думаете – я имею в виду аллергию на пыльцу растений) или даже по многоклеточным мерзавцам-глистам.
Поэтому посмотреть общее число лейкоцитов при острой инфекции – это хорошо, но чертовски мало. В лучшем случае доктор определит, что инфекция есть. Но чтобы понять, что именно эту инфекцию вызвало, нужно смотреть, какие именно лейкоциты повышены. Называется такое исследование лейкоцитарной формулой.
Основные изменения в красной крови у детей происходят не то что до года – до месяца, и связано это с тем, что в течение первого месяца жизни у ребенка еще сохраняются в крови следы перехода на дыхание легкими. С иммунной системой все гораздо сложнее – она изменяется непрерывно в течение первых шести лет жизни, причем крайне неравномерно. Так что приготовьтесь. Цифр будет побольше.
Лейкоциты. Они же WBC. Их количество измеряется в миллиардах на литр крови (что по сравнению с эритроцитами выглядит как-то даже и несерьезно). А поскольку при рождении ребенок переходит из стерильной среды (утроба матери) в среду крайне нестерильную – что ж тут поделать, никакие уборки и кварцевания в комнатке малыша не обеспечивают гибели ВСЕХ находящихся там микробов, количество лейкоцитов даже в норме у детей гораздо выше, чем у взрослых. Правда, это количество с возрастом снижается. У ребенка одного месяца от роду норма лейкоцитов в крови составляет от 6,5 до 13,8, в полгода от 5,5 до 12,5, с года до шести лет (ага, в то самое время когда ребенок чаще всего болеет) от 6 до 12. И лишь когда иммунитет ребенка становится достаточно стойким, чтобы противостоять многочисленным инфекциям, количество лейкоцитов приближается к количеству их у взрослых – от 4,5 до 9 (некоторые почему-то считают нормой 12, но это не совсем так).
Нейтрофилы, они же NEU. Их количество считают не в абсолютных единицах (сколько на литр крови) а в процентах от общего числа лейкоцитов. Задача этих клеток – борьба с бактериями. Это довольно честная драка: нейтрофилы просто поедают зазевавшиеся бактериальные клетки и переваривают их. Правда, кроме бактериальных клеток нейтрофилы еще выступают и в роли своеобразных уборщиков – точно таким же образом они убирают из организма любой клеточный мусор, а не только микробов.
Нейтрофилы бывают разные: есть палочкоядерные нейтрофилы (это своего рода юниоры среди клеток-пожирателей), но их в крови не очень-то и много – такие дела, как уничтожение инфекций – задача не детская. Их количество почти не меняется с возрастом – и у месячного, и у годовалого и даже у шестилетнего ребенка их от 0,5 до 4.5 %. И только у детей старше семи лет (как впрочем и у взрослых) верхняя граница нормы палочкоядерных нейтрофилов поднимается аж до 6%. Иммунитет готов к вторжениям, ага.
Но настоящие «рабочие лошадки» иммунной системы – это сегментоядерные нейтрофилы – кстати, именно они являются основной и почти единственной защитой для детей моложе 2 лет. У детей до года в норме их от 15 до 45%, а с года до шести лет (когда работы существенно прибавляется) то количество нейтрофилов существенно вырастает – от 25 до 60 %. Наконец, к семи годам, количество сегментоядерных нейтрофилов добирается таки до взрослой нормы. Правда, норма эта весьма размыта – от 30 до 60%. То есть и тридцать процентов – норма, и шестьдесят – норма тоже.
Моноциты, они же MON. Это – «младшие братья» нейтрофилов. До поры до времени они сидят в тканях, а в кровь выплывают исключительно редко. В норме их количество не превышает от 2 до 12% у детей до года или от 2 до 10% у детей старше года. Взрослые от детей по этому показателю не отличаются ничуть – все те же 2-10%. Правда, когда нейтрофилов в крови начинает катастрофически не хватать, им на помощь приходят как раз моноциты и число моноцитов в крови хоть и не сильно, но увеличивается.
Эозинофилы, они же EOS. Поговаривают, что эозинофилы ответственны за аллергические реакции. Мягко говоря, это не совсем так. Эозинофилы не производят иммуноглобулинов класса Е, уровень которого как раз и повышен у аллергиков. Эозинофилы, если хотите, — «высшая каста» клеток-пожирателей (до этого как о клетках-пожирателях мы говорили о нейтрофилах и моноцитах). Они способны сожрать все, что не способно сожрать их самих. Даже многоклеточные агрессоры (глисты, ага) и весьма крупные чужеродные клетки (например кишечные амебы) отчаянно боятся эозинофилов. Дело в том, что эозинофилы не заглатывают клетки – они присасываются к ним, впрыскивают внутрь клеток свои пищеварительные ферменты и затем высасывают содержимое этих клеток, как ребенок высасывает двухлитровый пакет сока. Только отвернись – и от пакета (в нашем случае от небольшого глиста, например) остается лишь пустая оболочка. В норме эозинофилов в крови немного – от 0,5 до 6%
Лимфоциты, они же LYM. Это – основные клетки зрелой иммунной системы. Их специализация – борьба и с вирусами и с бактериями. Но особенно азартно лимфоциты расправляются или с вирусами или со своими же собственными клетками, по наивности этих вирусов приютивших. В норме в крови ребенка моложе года лимфоцитов от 40 до 72%, хотя работают они, право слово, вполсилы. А вот когда иммунная система малыша начинает таки развиваться (напоминаю, развитие иммунной системы после года и заканчивается в основном к 6-7 годам), число лимфоцитов в крови достаточно резко падает – до 26-60%. Наконец, после 7 лет лимфоциты «устаканиваются» на отметке в 22-50%.
Базофилы, BAS. Просто юные лимфоциты. Их число никогда не превышает 1%.

Когда знаешь, какие клетки крови за что отвечают, разобраться по анализу крови что за инфекция на этот раз у ребенка не просто, а элементарно просто. Высокая СОЭ и высокие лейкоциты – значит, инфекция в разгаре и лечить ее необходимо просто немедленно polismed (в довесок к этим показателям чаще всего имеется температура хорошо за 38). Высокие нейтрофилы – значит, мы с вами познакомились с очередными бактериями, а высокие лимфоциты означают очередную вирусную инфекцию.
Все просто, как видите. А теперь давайте посмотрим примеры. И чтобы не заморачиваться цифрами, будем просто говорить «много» или «мало». Попробуем?
Признаки. Лейкоциты и СОЭ выше нормы, в лейкоцитарной формуле превышение количества лимфоцитов, снижение количества нейтрофилов. Моноциты и эозинофилы могут незначительно повыситься.
Что делать? Чаще всего врачи назначают препараты, содержащие интерферон – виферон, кипферон или генферон.
ВАЖНО! Точно так же как вирусы, ведут себя так называемые внутриклеточные паразиты – хламидии и микоплазмы. Отличить их можно по клиническим проявлениям заболевания – «визитная карточка» и тех и других – длительный сухой кашель при крайне невнятной внешней картине – ребенок выглядит активным, в легких хрипов нет. Кашель, тем не менее, может долиться неделями.
Хроническая вирусная инфекция
Признаки. Ребенок часто болеет, в крови нормальная СОЭ и нормальные же (а то и пониженные) лейкоциты. В лейкоцитарной формуле на верхней границе нормы плавают лимфоциты и моноциты. Нейтрофилы на нижней границе нормы или даже еще ниже.
Что делать? Обследовать ребенка на антитела к вирусам Эпштейна-Бар и цитомегаловирусу. Скорее всего, виноваты эти двое.
ВАЖНО! Если ребенок только что переболел вирусной инфекцией, анализ крови будет точно таким же. Так что если ребенок болеет два раза в год и только что перенес вирусный насморк, бежать сдавать анализы на хронические вирусные инфекции несколько преждевременно.
Острая бактериальная инфекция.
Признаки. Лейкоциты и СОЭ выше нормы, в лейкоцитарной формуле превышение количества нейтрофилов (а то и моноцитов вместе сними) на фоне снижения количества лимфоцитов. Внешне видны такие признаки воспаления как температура, гнойные выделения из носа, хрипы в легких или влажный кашель.
Что делать? Наиболее частые врачебные назначения с таким анализом крови – это антибиотики пенициллиновой группы (аугментин, флемоклав солютаб, супракс), реже – антибиотики группы азалидов (вильпрофен, сумамед).
Хроническая или местная бактериальная инфекция
Признаки. Все те же – повышенные нейтрофилы (не выше верхней границы нормы) и пониженные лимфоциты (тоже в границах нормы, только ближе к нижней). Если в анализах крови есть такие изменения, придется искать локальный не очень активный очаг инфекции (Осмотр ЛОР-врача или снимок околоносовых пазхух, при подозрении на инфекцию мочевыводящих путей – общий анализ мочи).
ВАЖНО! Точно так же выглядит анализ крови после недавно перенесенной бактериальной инфекции.
Общий (клинический) анализ крови: расшифровка и нормы
http://www.polismed.ru/lab-blood_gen-kw/ – это один из наиболее распространенных методов обследования, который позволяет врачу выяснить причины некоторых симптомов (например, слабость, http://www.polismed.ru/vertij-kw/ , повышение температуры тела и др.), а также выявить некоторые заболевания крови и других органов. Для проведения общего анализа крови обычно берут капиллярную кровь из пальца, или кровь из вены. Никакой особенной подготовки проведение общего анализа крови не требует, однако кровь для этого обследования рекомендуется сдавать утром, натощак.
Общий анализ крови представляет собой обследование, с помощью которого определяются следующие основные параметры крови человека:
- Количество http://www.polismed.ru/lab-rbc-kw/ (красных кровяных телец).
- Уровень http://www.polismed.ru/hemoglobin-kw/ — количество особого вещества, которое содержится в эритроцитах и отвечает за перенос кислорода от легких к другим органам.
- Общее количество http://www.polismed.ru/lab-leucocit-kw/ (белых кровяных телец) и лейкоцитарная формула (количество различных форм лейкоцитов выраженное в процентах).
- Количество http://www.polismed.ru/lab-plt-kw/ (кровяных пластинок, которые отвечают за остановку кровотечения при повреждении сосуда).
- Гематокрит – отношение объема красных клеток крови к объему плазмы крови ( плазма крови – это часть крови, лишенная клеток).
- Скорость оседания эритроцитов ( http://www.polismed.ru/lab-vsh-kw/ ) – это скорость осаждения красных кровяных телец на дно пробирки, позволяющая судить о некоторых свойствах крови.
Каждый из этих параметров может многое сказать о состоянии здоровья человека, а также указать на возможные болезни.
Общий анализ крови не требует специальной подготовки. Как правило, анализ проводят в утренние часы, натощак (либо через 2 часа после приема пищи). Кровь для общего анализа берется из пальца (обычно, из безымянного) с помощью специального стерильного инструмента – скарификатора. Быстрым движением руки врач осуществляет небольшой прокол кожи пальца, из которого вскоре появляется капля крови. Кровь собирают с помощью небольшой пипетки в сосуд, напоминающий тонкую трубочку. Реже, кровь для общего анализа крови берут из вены.
Полученная кровь, подвергается нескольким исследованиям: подсчет числа кровяных клеток с помощью микроскопа, измерение уровня гемоглобина, определение СОЭ.
Интерпретация общего анализа крови осуществляется лечащим врачом, однако основные показатели крови вы можете оценить и самостоятельно.
http://www.polismed.com/category-rasshifrovka-analizov.html осуществляется в несколько этапов, во время которых оцениваются основные показатели крови. Современные лаборатории оснащены оборудованием, проводящим автоматическое определение основных параметров крови. Такое оборудование обычно выдает результаты анализа в виде распечатки, в которой основные параметры крови обозначены аббревиатурами на английском языке. Ниже в таблице будут представлены основные показатели общего анализа крови, соответствующие им английские аббревиатуры и нормы.
Что это означает
Число эритроцитов(RBC — английская аббревиатура red blood cell count – количество красных кровяных телец).
Эритроциты выполняют важную функцию питания тканей организма кислородом, а также удаления из тканей углекислого газа, который затем выделяется через легкие. Если уровень эритроцитов ниже нормы (анемия) организм получает недостаточные количества кислорода. Если уровень эритроцитов выше нормы (полицитемия, или эритроцитоз) имеется высокий риск того, что красные кровные клетки склеятся между собой и заблокируют движение крови по сосудам (тромбоз).
4.3-6.2 х 10 в 12 степени /л для мужчин
3.8-5.5 х 10 в 12 степени /л для женщин
3.8-5.5 х 10 в 12 степени /л для детей
Гемоглобин (HGB, Hb)
Гемоглобин – это особый белок, который содержится в эритроцитах и отвечает за перенос кислорода к органам. Снижение уровня гемоглобина (анемия) приводит к кислородному голоданию организма. Повышение уровня гемоглобина, как правило, говорит о высоком количестве эритроцитов, либо об обезвоживании организма.
Гематокрит (HCT)
Гематокрит — это показатель, который отражает, какой объем крови занимают эритроциты. Гематокрит, как правило, выражается в процентах: например, гематокрит (НСТ) 39% означает, что 39% объема крови представлено красными кровяными тельцами. Повышенный гематокрит встречается при эритроцитозах (повышенное количество эритроцитов в крови), а также при обезвоживании организма. Снижение гематокрита указывает на анемию (снижение уровня эритроцитов в крови), либо на увеличение количества жидкой части крови.
Ширина распределения эритроцитов (RDWc)
Ширина распределения эритроцитов — это показатель, который говорит о том, насколько сильно эритроциты отличаются между собой по размерам. Если в крови присутствуют и крупные и мелкие эритроциты, ширина распределения будет выше, такое состояние называется анизоцитозом. Анизоцитоз — это признак железодефицитной и др. видов анемий.
Средний объем эритроцита (MCV)
Средний объем эритроцита позволяет врачу получить данные о размерах эритроцита. Средний объем эритроцита (MCV) выражается в фемтолитрах (фл), либо в кубических микрометрах (мкм3). Эритроциты с малым средним объемом встречаются при микроцитарной анемии, http://www.polismed.ru/anemia-wk/ и пр. Эритроциты с повышенным средним объемом встречаются при мегалобластной анемии (анемия, которая развивается при дефиците в организме http://www.polismed.ru/vitamins/ , либо http://www.polismed.ru/vitb9-kw/ ).
Среднее содержание гемоглобина в эритроците (MCH)
Показатель среднего содержания гемоглобина в эритроците позволяет врачу определить, сколько гемоглобина содержится в одном эритроците. Среднее содержание гемоглобина в эритроците, MCH, выражается в пикограммах (пг). Снижение этого показателя встречается при железодефицитной анемии, увеличение – при мегалобластной анемии (при дефиците витамина В12 или фолиевой кислоты).
Средняя концентрация гемоглобина в эритроците (МСНС)
Средняя концентрация гемоглобина в эритроците отражает, насколько эритроцит насыщен гемоглобином. Снижение этого показателя встречается при железодефицитных анемиях, а также при талассемии (врожденное заболевание крови). Повышение этого показателя практически не встречается.
Число тромбоцитов(кровяных пластинок, PLT -английская аббревиатураplatelets — пластинки)
Тромбоциты – это небольшие пластинки крови, которые участвуют в образовании тромба и препятствуют потере крови при повреждениях сосудов. Повышение уровня тромбоцитов в крови встречается при некоторых заболеваниях крови, а также после операций, после удаления селезенки. Снижение уровня тромбоцитов встречается при некоторых врожденных заболеваниях крови, апластической анемии (нарушение работы костного мозга, который вырабатывает кровяные клетки), идиопатической тромбоцитопенической пурпуре (разрушение тромбоцитов из-за повышенной активности иммунной системы), циррозе печени и др.
Число лейкоцитов(WBC — английская аббревиатура white blood cell count — количество белых кровяных телец)
Лейкоциты (белые кровяные тельца) защищают организм от инфекций (бактерий, вирусов, паразитов). Лейкоциты по размерам превышают эритроциты, однако содержатся в крови в гораздо меньшем количестве. Высокий уровень лейкоцитов говорит о наличии бактериальной инфекции, а снижение числа лейкоцитов встречается при приеме некоторых лекарств, заболеваниях крови и др.
Содержание лимфоцитов (LYM английское сокращение, LY% процентное содержание лимфоцитов)
Лимфоцит – это вид лейкоцита, который отвечает за выработку иммунитета и борьбу с микробами и вирусами. Количество лимфоцитов в разных анализах может быть представлено в виде абсолютного числа (сколько лимфоцитов было обнаружено), либо в виде процентного соотношения (какой процент от общего числа лейкоцитов составляют лимфоциты). Абсолютное число лимфоцитов, как правило, обозначается LYM# или LYM. Процентное содержание лимфоцитов обозначают как LYM% или LY%. Увеличение числа лимфоцитов (лимфоцитоз) встречается при некоторых инфекционных заболеваниях ( http://www.polismed.ru/rubella-kw/ , http://www.polismed.ru/infl-word/ , http://www.polismed.ru/toxoplasma-kw/ , http://www.polismed.ru/mononucleosis-kw/ , http://www.polismed.ru/hepatitis-kw/ и др.), а также при заболеваниях крови (хронический лимфолейкоз и др). Уменьшение числа лимфоцитов (лимфопения) встречается при тяжелых хронических заболеваниях, http://www.polismed.ru/aid-kw/ , http://www.polismed.ru/ins-ren-kw/ , приеме некоторых лекарств, подавляющих иммунитет (кортикостероиды и др.).
Подробнее: http://www.polismed.ru/lab-lymph-post001.html
LYM# 1,2 — 3,0х109/л (или 1,2-63,0 х 103/мкл)
Содержание смеси моноцитов, эозинофилов, базофилов и незрелых клеток (MID, MXD)
Моноциты, эозинофилы, базофилы и их предшественники циркулируют в крови в небольших количествах, поэтому нередко эти клетки объединяют в одну группу, которая обозначается как MID или MXD. Эта группа может выражаться в процентах от общего числа лейкоцитов (MXD%), либо абсолютным числом (MXD#, MID#). Эти виды клеток крови также относятся к лейкоцитам и выполняют важные функции (борьбу с паразитами, бактериями, развитие аллергических реакций и др.) Абсолютное и процентное содержание этого показателя повышается, если увеличивается число одного из видов клеток, входящих в его состав. Для определения характера изменений, как правило, изучают процентное соотношение каждого вида клеток (моноцитов, эозинофилов, базофилов и их предшественников).
Количество гранулоцитов (GRA, GRAN)
Гранулоциты – это лейкоциты, которые содержат гранулы (зернистые лейкоциты). Гранулоциты представлены 3 типами клеток: нейтрофилы, эозинофилы и базофилы. Эти клетки участвуют в борьбе с инфекциями, в воспалительных и аллергических реакциях. Количество гранулоцитов в различных анализах может выражаться в абсолютных показателях (GRA#) и в процентах от общего числа лейкоцитов(GRA%).
Гранулоциты, как правило, повышены при наличии воспаления в организме. Снижение уровня гранулоцитов встречается при апластической анемии (потеря способности костного мозга вырабатывать клетки крови), после приема некоторых лекарств, а также при системной красной волчанке (заболевание соединительной ткани) и др.
GRA# 1,2-6,8 х 109/л (или 1,2-6,8 х 103/мкл)
Количество моноцитов(MON)
Моноциты – это лейкоциты, которые, попав в сосуды, вскоре выходят из них в окружающие ткани, где превращаются в макрофагов (макрофаги – это клетки, которые поглощают и переваривают бактерий и погибшие клетки организма). Количество моноцитов в различных анализах может выражаться в абсолютных показателях (MON#) и в процентах от общего числа лейкоцитов (MON%). Повышенное содержание моноцитов встречается при некоторых инфекционных заболеваниях ( http://www.polismed.ru/tuberculosis-kw/ , инфекционный мононуклеоз, http://www.polismed.ru/sifilis-kw/ и др.), ревматоидном артрите, заболеваниях крови. Снижение уровня моноцитов встречается после тяжелых операций, приема лекарств, подавляющих иммунитет (кортикостероиды и др.).
MON# 0.1-0.7 х 109/л (или 0,1-0,7 х 103/мкл)
Скорость оседания эритроцитов, СОЭ, ESR.
Скорость оседания эритроцитов – это показатель, который косвенно отражает содержание белков в плазме крови. Повышенная СОЭ указывает на возможное воспаление в организме из-за увеличенного содержания воспалительных белков в крови. Кроме того, повышение СОЭ встречается при анемиях, злокачественных опухолях и др. Уменьшение СОЭ встречается нечасто и говорит о повышенном содержании эритроцитов в крови (эритроцитоз), либо о других заболеваниях крови.
Расшифровка общего анализа крови. Пригодится
Общий (клинический) анализ крови, расшифровка показателей:
Значение лабораторных исследований в медицине играет большую роль. Правильно оценить результаты клинико-лабораторных исследований и эффективно их использовать в практической деятельности врача – задача первостепенной важности.
Общеклинический анализ крови является одним из важнейших диагностических методов исследования. Он тонко отражает изменения кроветворных органов при воздействии на организм различных физиологических и патологических факторов, часто играет большую роль в постановке диагноза и ведущую роль при заболеваниях кроветворного аппарата, позволяет оценить эффективность терапии и прогноз заболевания.
Обычно для исследования используют капиллярную кровь, которую получают вследствие прокола пальца одноразовыми скарификаторами или автоматическими
скальпелями.
Клинический анализ крови желательно проводить натощак. Все повторные исследования рекомендуется проводить в одно и то же время, т.к. морфологический состав крови на протяжении дня подвержен колебаниям.
В понятие общего клинического анализа крови входят: определение концентрации гемоглобина, подсчет количества эритроцитов и лейкоцитов, цветовой показатель, скорость оседания эритроцитов и подсчет лейкограммы. Дополнительным исследованием является определение времени свертываемости, длительности кровотечения, подсчет количества ретикулоцитов, тромбоцитов и т.д.
Гемоглобин(Hb) в анализе крови – это основной компонент эритроцитов, который транспортитрует кислород к органам и тканям. Его определение имеет не только диагностическое, но и прогностическое значение, т.к. патологические состояния, приводящие к уменьшению содержания гемоглобина, ведут к кислородному голоданию тканей.
В норме содержание Hb в крови: женщины -120,00 – 140,00 г/л
мужчины – 130,00 – 160,00 г/л
Повышение гемоглобина отмечается при:
• первичной и вторичной эритремии;
• обезвоживании.
Снижение гемоглобина выявляется при:
• анемии;
• гипергидратации.
Эритроциты (Э) в анализе крови — красные кровяные клетки, которые участвуют в транспорте
кислорода воздуха в ткани и поддерживает в организме процессы биологического окисления.
В норме содержание (Э) в крови: женщины – (3,80-4,50) х 1012/л
мужчины – (4,50-5,00) х 1012/л
Увеличение (эритроцитоз) количества (Э) бывает при:
• новообразованиях;
• поликистозе почек;
• водянке почечных лоханок;
• влиянии кортикостероидов;
• болезни и синдроме Кушинга;
• лечении стероидами.
Небольшое относительное увеличение количества (Э) может быть связано со сгущением крови вследствие ожога, диареи, приема диуретиков.
Уменьшение содержания (Э) в крови наблюдается при:
• кровопотере;
• анемии;
• беременности;
• снижении интенсивности образования эритроцитов в костном мозге;
• ускоренном разрушении эритроцитов;
• гипергидратации.
Лейкоциты (L) – клетки крови, образующиеся в костном мозге и лимфатических узлах. Различают 5 видов лейкоцитов: гранулоциты (нейтрофилы), эозинофилы, базофилы, моноциты и лимфоциты. Основной функцией (L) является защита организма от чуждых для него микроорганизмов.
В норме содержание (L) в крови: (4 — 9) х 109/л
Увеличение (лейкоцитоз) бывает при:
• острых воспалительных процессах;
• гнойных процессах, сепсисе;
• многих инфекционных заболеваниях вирусной, бактериальной, грибковой и др. этиологии;
• злокачественных новообразованиях;
• травмах тканей;
• инфаркте миокарда;
• при беременности (последний триместр);
• после родов – в период кормления ребенка грудным молоком;
• после больших физических нагрузок.
К снижению (лейкопения) приводит:
• аплазия, гипоплазия костного мозга;
• лучевая болезнь;
• воздействие ионизирующего излучения;
• брюшной тиф;
• вирусные заболевания;
• анафилактический шок;
• болезнь Аддисона – Бирмера;
• коллагенозы;
• под влиянием некоторых лекарственных препаратов.
Нейтрофилы представлены двумя группами гранулоцитов (палочкоядерных (п/я) и сегментоядерных(с/я)). Они обладают бактерицидной, вирусоцидной и дезинтоксикационной функциями, считаются вторым после кожи и слизистой оболочки защитным барьером организма.
В норме содержание в крови: 47-78%
Увеличение (нейтрофилез) вызывает:
• воспалительные процессы;
• инфаркт миокарда, легкого;
• злокачественные новообразования;
• многие инфекционные процессы.
К уменьшению (нейтропения) приводят:
• вирусные инфекции (гепатит, корь, краснуха, грипп, ветряная оспа, полиомиелит);
• инфекции, вызванные простейшими(токсоплазма, малярия);
• постинфекционные состояния;
• апластические анемии;
• грибковые инфекции;
• хронические бактериальные инфекции(стрепто- или стафилоккоковые, туберкулез, бруцеллез)
• при проведении лучевой терапии.
Эозинофилы(Э) – также обладают фагоцитарными свойствами, но это свойство используют прежде всего для участия в аллергическом процессе. Они фагоцитируют комплекс антиген-антитело, образованные преимущественно Ig E.
В норме содержание (Э): 0,5 — 5,0%
Увеличение (эозинофилия) наблюдается при:
• аллергических состояниях(бронх. астма,, аллергические поражения кожи, сенная лихорадка);
• глистной инвазии (аскаридоз, эхинококкоз, лямблиоз, трихенеллез, стронгилоидоз);
• инфекционных заболеваниях (в стадии выздоровления);
• после введения антибиотиков;
• коллагенозах;
Уменьшение (эозинопения) встречается при:
• некоторых острых инфекционных заболеваниях(брюшной тиф, дизентерия);
• остром аппендиците;
• сепсисе;
• травмах;
• ожогах;
• хирургических вмешательствах;
• в первые сутки развития инфаркта миокарда.
Базофилы (Б) – участвуют в воспалительных и аллергических процессах в организме.
Увеличение базофилов бывает при:
• аллергических состояниях;
• заболеваниях системы крови;
• острых воспалительных процессах в печени;
• эндокринных нарушениях;
• хронических воспалениях в ЖКТ;
• язвенном воспалении кишечника;
• лимфогранулематозе.
Уменьшение(Б) встречается при:
• длительной лучевой терапии;
• острых инфекциях;
• остром воспалении легких;
• гиперфункции щитовидной железы;
• стрессовых состояниях.
Моноциты (М) – относится к агранулоцитам. Относятся к системе фагоцитирующих мононуклеаров. Они удаляют из организма отмирающие клетки, остатки разрушенных клеток, денатурированный белок, бактерии и комплексы антиген-антитело.
В норме содержание моноцитов в крови: 3-11%
Увеличение (моноцитоз) встречается при:
• инфекционных заболеваниях(туберкулез, сифилис, протозойные инфекции);
• некоторых заболеваниях системы крови;
• злокачественных новообразованиях;
• коллагенозах;
• хирургических вмешательствах;
• в период выздоровления после острых состояний.
Уменьшение (моноцитопения) встречается:
• после лечения глюкокортикоидами;
• тяжелых септических процессах;
• брюшном тифе.
Лимфоциты (Л/Ф) бывают двух видов Т и В-лимфоциты. Они участвуют в распознавании антигенов. Т-лимфоциты участвуют в процессах клеточного иммунитета, а В-лимфоциты – в процессах гуморального иммунитета.
В норме содержание (Л/Ф) составляет: 19 – 37 %
Увеличение (лимфоцитоз) встречается:
• после тяжелого физического труда;
• во время менструации;
• острых инфекционных заболеваниях( ветряная оспа, краснуха, коклюш);
• вирусных инфекциях(грипп, аденовирусная и цитомегаловирусная инфекции)
Уменьшение (лимфопения) встречается при:
• вторичных иммунных дефицитах;
• лимфогранулематозе;
• тяжелых вирусных заболеваниях;
• приеме кортикостероидов;
• злокачественных новообразованиях;
• почечной недостаточности;
• недостаточности кровообращения.
Цветовой показатель(ЦП) – это степень насыщенности эритроцитов пигментом гемоглобином.
В норме: 0,90-1,10
Если он меньше 0,80 – гипохромная анемия.
Если 1,80-1,050 – нормохромная анемия.
Если больше 1,10 – гиперхромная анемия.
При патологических состояниях отмечается параллельное и примерно одинаковое уменьшение как количества эритроцитов, так и гемоглобина.
Уменьшение (ЦП) (0,50-0,70) бывает при:
• железодефицитной анемии;
• анемии, вызванной свинцовой интоксикацией;
• анемии при беременности.
Увеличение (ЦП) (1,10 и более) бывает при:
• недостаточности витамина В 12 в организме;
• недостаточности фолиевой кислоты;
• раке;
• полипозе желудка.
Для правильной оценки (ЦП) нужно учитывать не только количество эритроцитов, но и их объем.
Скорость оседания эритроцитов(СОЭ) – неспецифический индикатор патологического состояния организма.
В норме: новорожденные – 0-2мм/ч
дети до 6 месяцев — 12-17мм/ч
женщины до 60лет – до 12мм/ч мужчины до 60 лет – до 8мм/ч
женщины старше 60 лет – до 20мм/ч мужчины старше 60 лет – до 15мм/ч
Увеличение СОЭ встречается при:
• инфекционно-воспалительном заболевании;
• коллагенозах;
• поражении почек, печени, эндокринных нарушениях;
• беременности, в послеродовом периоде, менструации;
• переломах костей;
• оперативных вмешательствах;
• анемиях;
Оно может увеличиваться и при таких физиологических состояниях, как прием пищи (до 25мм/ч), беременности (до 45мм/ч).
Снижение СОЭ бывает при:
• гипербилирубинемии;
• повышении уровня желчных кислот;
• хронической недостаточности кровообращения;
• гипофибриногенемии.
источник

