Лечение дизентерии у взрослых занимает много времени. Необходимо не только справиться с очагом воспаления, но и восстановить нарушенные функции желудочно-кишечного тракта. Симптомы болезни начинают быстро набирать обороты и ухудшают состояние пациента с каждым днем.
Дизентерию (шигеллез) вызывают бактерии рода шигелл, которые поражают слизистую поверхность толстого отдела кишечника. В ходе своей жизнедеятельности выделяют токсины, которые негативно воздействуют на все внутренние органы человека. Больше всего страдает нервная система, почки, печень и весь кишечник. Код диагноза по международной классификации болезней (МКБ 10) А03.
Выделяют острую и хроническую дизентерию, каждая из этих форм протекает со своими особенностями.
Острая дизентерия часто диагностируется впервые, проявляется резким ухудшением состояния, яркими признаками. Выделяют гастроэнтерический вид течения острой формы болезни, когда поражаются желудок и тонкий кишечник. При гастроэнтероколитическом виде поражаются все внутренние органы. Колитический вид затрагивает только толстый отдел кишечника.
Хроническая стадия развивается на фоне недолеченной острой формы или в том случае, когда лечение проводилось неправильно. В результате иммунитет снижается, а функции органов пищеварительной системы восстанавливаются не до конца. Симптомы проявляются слабо.
Как можно заразиться дизентерией? Источником инфекции выступает зараженный человек. Путей заражения дизентерией несколько:
- часто происходит заражение дизентерией контактно-бытовым путем (немытые руки, грязное белье, продукты). Таким способом передается дизентерия Григорьева-Шига;
- водным путем чаще всего передается вид шигелл Флекснера. Причиной дизентерии может стать купание в открытых водоемах, питье водопроводной некипяченой или колодезной воды;
- пищевой путь открыт шигеллам Зонне. Причины возникновения дизентерии могут быть связаны с употреблением в пищу продуктов, с истекшим сроком годности, плохо вымытых фруктов, овощей, ягод или зелени.
Основным путем передачи дизентерии является употребление в пищу молочных продуктов, которые не прошли должного обследования, купание в запрещенных водоемах, поедание фруктов, овощей с земли.
Шигеллы достаточно устойчивы к неблагоприятным условиям среды. Могут продолжать жизнедеятельность вне организма человека до нескольких недель в воде, почве, холоде. Погибают под воздействием дезинфицирующих средств, солнечных лучей и при нагревании до 60 градусов.
Бактериальная дизентерия чаще всего бывает в теплое время года, в летний или осенний период. Погода в это время года наиболее благоприятная для развития и размножения бактерий.
Можно выделить следующие стадии дизентерии: инкубационный период, пик болезни, стадия снижения интенсивности симптомов и полное выздоровление.
Начальный этап заболевания связан с инкубационным периодом, который может длиться от нескольких часов до 7 дней. Все зависит от того, какое количество бактерий проникло внутрь организма.
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Пик болезни связан с острыми проявлениями, ухудшением состояния. Тяжелее всего переносится дизентерия Флекснера. Выздоровление наступает к концу второй недели, но при условии правильного лечения. Полное восстановление организма может длиться до 2 месяцев. Даже после улучшения состояния человек остается носителем инфекции.
Основными симптомами дизентерии являются следующие:
- подъем температуры тела до высоких отметок (выше 39 градусов), в теле ощущается жар, озноб;
- человек жалуется на слабость, разбитость;
- присоединяется боль в голове, левой части живота;
- в большинстве случаев снижается артериальное давление;
- нарушается сердечный ритм.
Первые признаки дизентерии выглядят следующим образом:
- у взрослого пациента возникают частые позывы к дефекации, которые сопровождаются сильными болями в животе;
- во время заболевания ощущается сухость во рту;
- наличие приступов ложных позывов к акту дефекации;
- отсутствует аппетит;
- тошнота, доходящая до рвоты.
Характер стула при дизентерии меняется, в зависимости от стадии протекания болезни. Кал разжижается по мере приближения к острому периоду. Цвет кала зеленоватый с вкраплениями крови и слизи. Частота жидкого стула достигает 17 раз за сутки.
Симптомы хронической дизентерии в период обострения характеризуются частым жидким стулом. В кале присутствует зелень, слизь, пена. Человек теряет вес, выглядит изможденным. При хронической дизентерии человек становится заразным только в период обострения.
Дизентерия при беременности приводит к серьезным осложнениям. Патология опасна как для женщины, так и для плода. Повышается риск преждевременных родов или выкидыша из-за повышенного сокращения тонуса матки. У женщины наблюдается повышение температуры, беспокоит сильная слабость, постоянно тошнит, появляется неоднократная рвота.
Какими путями переходит инфекция к ребенку? Малыш может заразиться во время родов, большой риск внутриутробного инфицирования плода, поэтому лечение проводится только в стенах стационара с использованием щадящих лекарственных препаратов.
Амебная дизентерия всегда вызывается простейшими одноклеточными бактериями – амебами. Как передается амебиаз? Основной источник заражения – это больной человек. Каким еще образом может передаваться инфекция? Можно подхватить и через немытые овощи, фрукты или грязную воду. Переносчиками болезни могут стать мухи и тараканы.
Развиваются язвенные очаги в стенках толстого кишечника. Затем из кишечника амеба проникает в кровеносные сосуды и поражает соседние внутренние органы.
Чтобы вовремя распознать болезнь, нужно знать, какие симптомы ее характеризуют. Инкубационный период болезни дизентерии может составлять от одной недели до трех месяцев. Недуг развивается постепенно, сопровождается слабостью, снижением работоспособности, болью в голове и левой части живота.
Температура тела может повышаться незначительно, но держится на протяжении нескольких дней, на языке отмечается белый налет. Ухудшается сон, и снижается аппетит.
Затем симптоматика может усиливаться. Боли в животе носят резкий, приступообразный характер. Беспокоит частый, жидкий стул до 15 раз в сутки. В экскрементах присутствует слизь, кровь. Основной цвет кала болотно-зеленый. Живот втягивается, слышно урчание.
Амебная дизентерия приводит к появлению осложнений, чаще всего при позднем начале лечения. Могут появляться осложнения дизентерии в виде абсцесса печени, парапроктита, перитонита, открытия кишечного кровотечения. Все эти состояния могут привести к анемии, дистрофии или даже летальному исходу.
Обследование необходимо для уточнения диагноза, чтобы в дальнейшем назначить адекватное лечение. Также требуется исключить другие серьезные болезни, которые имеют схожую симптоматику: амебиаз, сальмонеллез, кишечный колит, геморрой, онкология.
Например, при брюшном тифе имеются схожие проявления, но на теле дополнительно появляется сыпь. При холере отсутствуют ложные позывы к акту дефекации, а в кале обнаруживается слизь беловатого цвета. При простом отравлении от некачественных продуктов не появляется сильной боли в животе, отсутствуют ложные позывы к дефекации.
Микробиологическая диагностика дизентерии является основным методом изучения испражнений больного человека. После взятия биоматериала посев нужно совершить как можно раньше. При наличии дизентерийных палочек данный метод позволяет уточнить их вид и восприимчивость к антибиотикам.
Врач изучает внимательно жалобы пациента. На осмотре исследуются кожные покровы на предмет наличия сыпи. Для полной картины необходима лабораторная диагностика дизентерии. Потребуются данные биохимического анализа крови, общего анализа крови, мочи и кала. Пациенту потребуется делать УЗИ брюшной полости, на основании которого будет видно, какие органы вовлечены в патологический процесс.
Чтобы получить достоверные результаты, анализ кала на дизентерию нужно собрать правильно. Как сдавать кал? Забор биоматериала должен осуществляться до начала приема лекарств, обследованию подвергаются только свежие испражнения.
Сдается кровь на исследование методом ИФА, ПЦР. Дополнительными методами исследования являются копрограмма и ректороманоскопия.
Обязательно следует провести анализ на дизентерию на предмет чувствительности бактерий к тем или иным антибиотикам. С этой целью в лабораторных условиях изучают кал или рвотные массы.
Как лечить дизентерию, зависит от состояния пациента и наличия осложнений. От симптомов дизентерии у взрослых лечение зависит, которое может проводиться в домашних условиях или в стационаре.
Дизентерия, как и все остальные инфекционные болезни, представляет опасность для других здоровых людей, поэтому главное условие – заболевшего человека нужно срочно изолировать, так как путь передачи дизентерии бытовой. Часто заболевают все члены семьи.
В период острой формы дизентерии необходимо пациенту обеспечить полный покой. Обильное теплое питье поможет быстрее вывести токсины наружу. Рекомендовано пить отвары на основе ромашки, изюма, риса:
- Для восстановления водно-солевого баланса показано питье солевых растворов. С этой целью назначают Регидрон, Оралит, Глюкосолан.
- Часто лечение дизентерии сопровождается антибиотиками: Ампициллин, Тетрациклин, Полимиксин. Могут быть назначены препараты группы нитрофуранов, например, Фуразолидон.
- Для восстановления перистальтики и микрофлоры кишечника потребуются пребиотики и пробиотики: Линекс, Бактисубтил.
- Лечение симптомов дизентерии осуществляется параллельно с приемом абсорбентов и энтеросорбентов. Они позволяют быстрее справиться с токсинами, которые выделяют бактерии: Полисорб, Энтеросгель, Смектин.
- Чем лечить болевой синдром? Снять спазмы и боль помогут спазмолитики, например, Папаверин.
- Ферментные препараты: Фестал, Креон, Мезим, Панкреатин.
- Повысить защитные силы организма помогут иммуномодуляторы и витаминно-минеральные комплексы.
Можно использовать рецепты народной медицины, но только в комплексе с назначенными медицинскими препаратами. Самые эффективные и распространенные рецепты включают в себя такие компоненты, как лук, чеснок, сок лопуха, ягоды винограда и черешни, прополис.
Весь период лечения и восстановления показана специальная щадящая диета. Все блюда должны быть в перетертом виде. Это позволит снизить нагрузку на органы пищеварения.
При своевременном комплексном лечебном подходе болезнь удается быстро вылечить, прогноз благоприятный. В некоторых случаях появляются последствия дизентерии в виде дисбактериоза, колита, гастрита.
Основным пунктом профилактики является соблюдение санитарно-гигиенических правил. Обязательно нужно мыть с мылом руки перед приемом пищи, особенно на природе и после улицы.
Меры предупреждения болезни связаны с проявлением бдительности во время покупки продуктов: нужно проверять сроки годности. Овощи, фрукты, зелень, тщательно мыть проточной водой, обдавая кипятком.
Профилактика дизентерии также включает в себя борьбу с насекомыми, которые очень часто становятся переносчиками инфекций. Нельзя допускать появления в доме мух.
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Во время вынашивания ребёнка женщины более внимательны к состоянию своего здоровья. Их заботит любая перемена в организме, а возникновение осложнений сильно пугает.
Однако, страховки от болезней и всяких отклонений нет ни у кого. В это время случается и такое неприятное явление, как инвазия. Сразу стоят вопросы не только об избавлении от них, но и о влиянии паразитов на еще не рожденного ребёнка.
Гельминты не щадят беременных женщин. Если будущая мать заметила наличие неприятных симптомов, ей незамедлительно стоит обратиться к врачу. Тот, в свою очередь, назначает проведение диагностики с целью обнаружения остриц в ее организме.
При подтверждении подозрений ставится диагноз, и выписываются безопасные препараты. Без участия врача лекарство подбирать категорически нельзя. Главная задача – не принести ущерба здоровью матери и ребёнка.
Инвазия может проходить различными путями:
- алиментарный путь включает немытые руки и необработанную пищу, употребление зараженной воды и даже дыхание домашних животных;
- контактно-бытовое заражение через рукопожатие и пользование общими предметами быта;
- трансмиссионный способ посредством кровососущих насекомых;
- перкунантный путь – проникновение личинки через кожу или слизистую оболочку.
Женщины в период беременности достаточно уязвимы для заражения не только инфекционными заболеваниями, но и паразитозами. Само их присутствие в организме матери уже причиняет ущерб. Но если, благодаря кровотоку, они проникают в тельце ребёнка, то это может быть даже опасным. Глисты причиняют двойной вред, матери и малышу.
Гельминты вызывают токсикоз у беременных. В таком состоянии витамины усваиваются значительно хуже, женщина слабеет.
Доля опасности существует и в обнаружении энтеробиоза у будущих мам, вынашивающих плод. Причина его – острицы мелких и крупных размеров. Они обитают в толстом кишечнике и нижней части тонкой кишки.
Опасность остриц для беременных заключается в возможности их перемещения к половым органам и вызывании сильного зуда на слизистой в ночное время. Такой дискомфорт приводит к бессоннице и неврозу, а это все сказывается на состоянии не рожденного малыша.
Следующие две опасности для беременных – анкилостомоз и некатороз. Возбудителями их считаются круглые глисты, поселившиеся в двенадцатиперстной кишке человека. Питание их составляет человеческая кровь. Порой они повреждают стенки кишечника, и происходит длительное кровотечение, хотя и незначительное по характеру. Результатом такого состояние становится железодефицитная анемия, которая опасна ребёнку и матери.
У личинок аскарид есть способность проникать в тело ребёнка через плаценту. Если они достигнут мозга младенца, присутствует серьезный риск нанести ущерб развитию плода и осложнит сами роды. Проникновение глистов в легкие грозит склонностью к лёгочным заболеваниям с грудного возраста (от бронхита до ОРЗ).
Наиболее опасным для малыша, в его внутриутробном периоде, считается токсоплазмоз. Этот возбудитель имеет микроскопические размеры, а заболевание вызывает довольно сильное. Он способен убить малыша еще в утробе матери или погубить его после рождения.
Если зараженный ребёнок и не умрёт, его развитие будет отставать от сверстников. Велика вероятность эпилепсии и даже ДЦП. Медицинские исследования имеют печальную статистику, утверждая, что токсоплазмоз способен стать причиной шизофрении у детей.
При малейшем подозрении на глистную инвазию женщина обязательно должна пройти диагностику. Не спешить впадать в панику, пока еще ничего не выявлено.
Пусть ее успокоит осознание того, что сейчас есть достаточное количество различных препаратов, которые выведут глистов даже у тех, кто вынашивает плод.
Подозрение на проникновение глистов будет оправданным, если наблюдаются следующие симптомы:
- слабость;
- снижения веса;
- ощущение общего недомогания;
- диарея;
- головокружение;
- раздражительность.
Все эти симптомы говорят о нехватке в организме будущей матери полезных элементов. Помимо перечисленных (не всегда явных) признаков, возможен зуд в области ануса.
Болезнь подтверждают и глисты в кале.
Тут обязательна встреча с врачом. Аскариды особо опасны для беременных женщин. Они проникают в середину плодного яйца. Обязательно следует провести УЗИ плода, чтобы выявить в околоплодных водах присутствие глистов.
Уже при сдаче анализов выявляется глистная инвазия. Врач может назначить беременной сдачу кала на анализ. Обычно его назначают и тем, кто держит в доме домашних питомцев. При этом неважно, есть ли у них симптомы заражения или нет. Домашнее животное вводит свою хозяйку в группу риска.
Иногда женщин направляют на дополнительную диагностику. Обнаруженные аскариды побуждают доктора исследовать их наличие в плодном яйце. Тут не только УЗИ проводится, но и берут анализ околоплодных вод. Результаты покажут присутствие или отсутствие опасности для здоровья и жизни малыша.
Если глисты выявлены, то как от них избавиться с безопасностью для матери и ребёнка? Волноваться не стоит, но и бездумное принятие лекарств надо исключить.
Все препараты антигельминтного направления имеют некоторую дозу яда, и их влияние на младенца и его мать может быть довольно опасным при бесконтрольном приёме.
Гинеколог, наблюдающий за будущей мамой, должен для начала определить тип гельминтов и только потом переходить к лечебным мероприятиям и приёму препаратов.
Часть врачей убеждена, что лечение энтеробиоза в период беременности не является необходимым. Такое убеждение обосновано тем, что токсичные препараты принесут больше вреда, чем сами гельминты. А повредить ребёнку – это обречь его на худшие последствия от лекарств, чем от глистов.
Важно учитывать и срок беременности у женщины. Иногда нужно срочно приступить к лечению, а порой дожидаются появлению малыша на свет. Даже лечение народными методами далеко не всегда безопасно. Так чем же лечиться?
Гинекологи не проводят лечение медикаментами на первом триместре беременности. Причина в том, что в это время идёт активное формирование всех жизненно важных систем малыша. И любое лекарство способно причинить непоправимую беду. К антигельминтным таблеткам переходят на втором триместре, после завершения формирования всех жизненных центров.
Пиперазин ограничивает способности глистов к перемещению в теле матери, вызывая у них паралич. Им лечат энтеробиоз, аскаридоз и смешанный гельминтоз.
Пирантел считается токсичным лекарственным средством.
Применение его допустимо только тогда, когда другие методы лечения не помогли и есть риск сильно ухудшить здоровье, если не вмешаться этим препаратом.
Народные методы терапии лучше всего использовать на первых этапах беременности. Это сведёт к минимуму отрицательное влияние препаратов на малыша.
Вот неполный список народных способов:
- пить пол стакана свекольного сока в день в течении всей недели;
- употребление сырых и неочищенных тыквенных семян в объеме 2 столовых ложек в сутки;
- 300 мл гранатового фреша выпивается 1 раз в сутки в течение 14 дней.
Когда врач выбирает схему лечения, то он сперва оценивает выраженность симптомов, состояние здоровья будущей матери и тяжесть заражения глистами. Есть особые случаи, когда приём лекарств переносится на второй и третий триместр, сохраняя здоровье нерожденного малыша.
После формирования органов ребёнка на первом триместре, пациентка может принимать более мощные препараты в тех случаях, когда инвазия приносит большой дискомфорт и даже грозит младенцу тяжелыми последствиями. Такие ситуации требуют следующих препаратов:
Инструкции некоторых препаратов, представленных выше, сообщают о противопоказании их приёма беременными.
Когда будущая мать не хочет принимать таблетки во время беременности, то ей предлагают народную методику лечения гельминтозов.
Сок свеклы. 1 столовая ложка сока в день принимается в продолжение недели.
Гранатовый фреш. Полезность напитка отмечена тем, что он приводит гемоглобин в норму и поражает глистов, не нанося вреда младенцу.
Арбуз. Хотя его эффективность уже многократно доказана в борьбе с гельминтами, беременные не должны нагружать почки большим количеством съеденной ягоды.
Лук и чеснок. Матерям не стоит бояться этих продуктов, поскольку они и глистов убивают, и организм укрепляют.
Чай из валерианы или брусники. Запарить листья растения и выпить как чай. Гельминтам наносится вред, и они погибают.
Ромашка и лаванда. Отвар, приготовленный на основе этих растений, очень эффективен в борьбе с паразитирующими микроорганизмами.
Хотя средства народные, но это не дает права заниматься самолечением. Врач сначала проверяет здоровье матери и ребёнка, тяжесть протекания болезни, тип глистов и прописывает схему лечения.
Побочные эффекты, представленные в инструкции лекарств, не должны оставаться без внимания не только врача, но и пациентки.
Приём таблеток в третьем триместре всегда обсуждается с лечащим врачом, поскольку очень скоро мать должна будет кормить ребёнка грудным молоком. Иногда доктор рекомендует воздержаться от кормления грудью, так как в молоке присутствует активное вещество препарата.
Ввиду того, что лечение любого вида гельминтозов протекает очень сложно и даже не один день, а не замечать уже протекающую глистную инвазию будет невозможно, то есть намного более действенный способ держать себя здоровой.
Это – не допустить заражения глистами до наступления беременности.
Перечислим несколько рекомендаций:
Обследовать организм на предмет наличия паразитов, если зачатие планируется;
Соблюдать личную гигиену в плане чистоты рук, частых смен белья и полотенец;
Проверить домашних питомцев;
Фрукты и овощи мыть тщательно, а мясные и рыбные продукты подвергать термической обработке.
Профилактика гельминтов препаратами классической медицины беременным противопоказана. Если женщина планирует зачатие, то должна сказать об этом врачу, назначающему лекарство для профилактики. Вероятно, что некоторые препараты повлияют на перенос планов зачатия.
Они имеют определенную дозу яда, а ранние стадии беременности служат формированию органов, и одно не совместимо со вторым. Может быть патология у плода или даже выкидыш.
В данном вопросе требуется участие двух будущих родителей. Например, если один из супругов болен энтеробиозом, то почти 100%, что он есть и у второго супруга, и у всех членов семьи, живущих в одном доме.
Профилактика гельминтозов намного легче проходит и безопаснее до зачатия, чем лечение в период гестации.
Глисты поражают как беременных женщин, так и любых других. Но те, кто ждут появления малыша на свет, рискуют многократно больше, поскольку в опасности еще и здоровье ребёнка. А значит, своевременная профилактика и соблюдение личной гигиены оградят семью от неприятностей.
источник
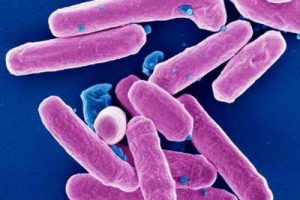
Возбудителем дизентерии (шигеллеза) являются бактерии Shigella. Известно более 40 серологических вариантов шигелл. Наибольшее распространение имеют шигеллы Флекснера и Зонне. По статистике ВОЗ ежегодно в мире отмечается до 80 миллионов случаев дизентерии. Точную цифру подсчитать не удается в связи с большой распространенностью болезни в странах с неразвитой сетью медицинской помощи населению.
Единственным источником шигеллеза является больной человек или бактерионоситель. Передача бактерий происходит тремя путями: контактно-бытовым, алиментарным (через рот) и водным. Больной человек опасен с первого дня болезни, и именно в этот период происходит максимальное выделение возбудителя в окружающую среду.
Факторы риска развития дизентерии:
- несоблюдение правил личной гигиены;
- питье некипяченой воды;
- проживание в неблагоприятных санитарно-гигиенических условиях (теснота, скученность).
Возбудители дизентерии отличаются устойчивостью к различным неблагоприятным факторам. Бактерии могут длительно время сохраняться в окружающей среде, создавая условия для заражения. Некоторые представители шигелл способны размножаться в пищевых продуктах (в том числе в салатах, готовом мясе и рыбе).
После перенесенной дизентерии формируется нестойкий иммунитет, сохраняющийся около 6-12 месяцев. Не исключено повторное заражение дизентерией в течение жизни.
Беременные женщины находятся в группе высокого риска по развитию дизентерии. Снижение естественной реактивности организма в этот период делает их особенно восприимчивыми к любым инфекционным заболеваниям. Низкий уровень жизни и плохое качество питьевой воды увеличивает риск заражения. Нередко будущие мамы встречаются с инфекцией при путешествиях в другую страну, в том числе регионы Африки и Азии.
Инкубационный период при дизентерии составляет 1-7 дней. В особых случаях это время сокращается до нескольких часов. Попадая в желудок, шигеллы могут находиться там в течение нескольких часов, после чего проникают в кишечник. В просвете кишечника шигеллы синтезируют экзотоксин, который усиливает выделение жидкости и солей, провоцируя тем самым развитие диареи. Развитие симптомов интоксикации обусловлено действием эндотоксина, вырабатывающегося в результате гибели бактерий в просвете тонкой кишки.
- лихорадка;
- боль в околопупочной области;
- диарея.
Заболевание начинается остро с повышения температуры тела, появления озноба и выраженной слабости. Характерно возникновение головной боли, снижение артериального давления на фоне интоксикации. В дальнейшем появляются тупые ноющие боли в животе (вокруг пупка). Боли нарастают, становятся схваткообразными, отдают в нижнюю часть живота. Отмечается усиление болей перед дефекацией. Весьма характерно появление ложных позывов на опорожнение кишечника.
Диарея развивается в первые сутки от начала заболевания. Стул резко учащается, испражнения становятся жидкими. В стуле появляются прожилки крови и гноя. В тяжелых случаях вместо жидкого стула выделяется лишь небольшое количество слизи, смешанной с кровью («ректальный плевок»).
Выделяют три степени тяжести болезни:
Легкое течение
- умеренная лихорадка с повышением температуры до 38°C;
- длительность лихорадки – до 2 дней;
- частота дефекаций – до 10 раз в сутки;
- умеренная болезненность в животе перед дефекацией.
Среднетяжелое течение
- выраженная лихорадка с повышением температуры до 39°C;
- длительность лихорадки – до 4 дней;
- частота дефекаций – до 20 раз в сутки;
- схваткообразные боли в животе.
Тяжелое течение
- быстрое развитие болезни;
- повышение температуры до 40°C и выше;
- сильная головная боль;
- нарушения сознания;
- длительность лихорадки – более 4 дней;
- частота дефекаций – более 20 раз в сутки («стул без счета»);
- тошнота и рвота;
- сильные боли в животе с частыми позывами на дефекацию;
- постоянное выделение из заднего прохода кровянистых масс (зияние ануса).
Крайнетяжелое течение дизентерии отличается бурным развитием симптоматики в течение суток, повышением температуры тела до 40°C, выраженным нарушением общего состояния. Такая форма болезни осложняется присоединением инфекционно-токсического шока и нередко заканчивается летальным исходом.
- стертая – симптомы болезни выражены слабо;
- субклиническая (носительство) – возбудитель болезни выявляется лабораторно при полном отсутствии симптомов;
- затяжная – признаки болезни сохраняются более 2 недель;
- хроническая – болезнь длится более 3 месяцев.
Непрерывное течение хронической дизентерии встречается крайне редко. В большинстве случаев болезнь протекает с чередованием периодов обострения и ремиссии. Рецидив болезни протекает достаточно легко, с умеренно выраженной лихорадкой и диареей. Обезвоживание при рецидиве болезни обычно не развивается.
Одним из самых опасных проявлений дизентерии является обезвоживание организма. Заподозрить это осложнений можно по возникновению следующих симптомов:
- сухость кожи и слизистых оболочек;
- бледность кожных покровов;
- сильная жажда;
- урежение мочеиспускания;
- учащение пульса и частоты дыхания;
- падение артериального давления.
При выраженном обезвоживании возможна потеря сознания, появление судорог, кома. Степень обезвоживания напрямую зависит от тяжести течения болезни. Чем чаще стул, тем выше вероятность развития серьезных осложнений дизентерии.
Острая дизентерия представляет серьезную угрозу для течения беременности. Лихорадка, обезвоживание, боли в животе – все это может привести к прерыванию беременности на любом сроке. В I триместре такое состояние может закончиться отслойкой плодного яйца и выкидышем. После 22 недель говорят о преждевременных родах.
Развитие дизентерии у роженицы также представляет серьезную опасность для малыша. При прохождении по родовым путям есть вероятность инфицирования шигеллами и заражения ребенка. Дизентерия у новорожденных протекает тяжело и сопровождается выраженным обезвоживанием. Роды при дизентерии (острой или хронической, а также при носительстве) проходят в специализированном отделении родильного дома.
Для выявления возбудителя болезни берется анализ кала. Обнаружение шигелл в собранном материале однозначно указывает на дизентерию. Для ускоренной диагностики применяются серологические методы (ИФА, РИФ), позволяющие определить антитела к шигеллам или выявить ДНК возбудителя болезни (ПЦР).
Лабораторное подтверждение диагноза проводится трехкратным выявлением шигелл в испражнениях. Исследование проводится как перед началом терапии, так и после устранения всех симптомов болезни. Обнаружение шигелл в анализах более 3 месяцев подряд говорит о бактерионосительстве.
Комплексное лечение дизентерии включает в себя:
- Антибактериальная терапия: цефалоспорины, пенициллины и другие препараты с учетом срока беременности.
- Энтеросорбенты для связывания возбудителя болезни и выведения токсинов.
- Дезинтоксикационная терапия (внутривенные растворы).
- Регидратация для восполнения запасов жидкости (глюкозо-солевые растворы).
- Ферментные препараты для нормализации функции кишечника.
- Спазмолитики при выраженном болевом синдроме.
- Коррекция биоценоза кишечника (пробиотики).
- Витаминотерапия.
Диета при острой дизентерии предполагает частое дробное питание, отказ от острой, пряной и тяжелой пищи. Из рациона полностью исключается молоко. После выздоровления постепенно добавляются кисломолочные продукты, свежие овощи и фрукты. Рекомендуется обильное питье (чай с лимоном и сахаром).
Женщины, перенесшие дизентерию во время беременности, выписываются из стационара не ранее чем через 3 дня после клинического выздоровления (нормализации стула и температуры тела) при условии удовлетворительного состояния плода и отсутствии осложнений. При развитии нежелательных последствий проводится их коррекция с учетом срока беременности.
Для профилактики инфицирования рекомендуется:
- Соблюдать правила личной гигиены.
- Использовать только кипяченую воду для питья.
- Мыть руки перед едой.
- Избегать контакта с больными дизентерией.
- Не посещать во время беременности страны с высоким процентом больных дизентерией.
При появлении первых симптомов болезни следует обратиться к врачу. Прогноз благоприятный только при соблюдении всех рекомендаций доктора и своевременно начатой терапии.
источник
Дизентерия (шигеллез) – это острое кишечное расстройство, с поражением преимущественно слизистых толстой кишки. Относится к микробным инфекциям, возбудителями которой являются особо патогенные бактерии – шигеллы четырех основных разновидностей. Это одна из древнейших и опаснейших инфекций, среди всех «болезней грязных рук», может приводить к серьезным последствиям для организма, очень заразна и относится к карантинным заболеваниям.
Во время беременности заражение инфекцией происходит по общим причинам.
Заразиться дизентерией будущая мама может от другого человека. При этом заражённый человек может быть бактериносителем, но у него не будут проявляться признаки заболевания. Инфицирование происходит контактно-бытовым, а также фекально-оральным способом. Будущая мама может заразиться дизентерией через питьевую воду, грязные овощи, фрукты и ягоды. Пищевая посуда, постельное бельё, чужие предметы личной гигиены также являются причиной заражения. К наиболее опасным продуктам, через которые можно заразиться бактериями, относятся свежее мясо, молочная продукция, салаты. Грязные руки и купание в водоёмах и общественных бассейнах являются факторами, способствующими заражению дизентерией. Во время беременности у будущей мамы снижается иммунитет. Организм становится ослабленным и не может бороться с бактериями шегеллы. Посещение стран с жарким климатом опасно для будущей мамы возможным заражением дизентерией.
Определить начавшееся заболевание можно по определённым признакам, которые проявляются в первые дни заражения. Дизентерия развивается стремительно.
Началу заболевания свойственно возникновение слабости и общего недомогания. Происходит снижение аппетита и наблюдается сонливость. Далее возникают признаки интоксикации. У будущей мамы повышается температура тела, которая не спадает на протяжении 2-3 дней. Возникает тошнота и не исключены приступы рвоты. Будущая мама может ощущать головные боли. В животе с левой стороны появляется боль. Сначала болевые ощущения носят постоянный характер, а через время возникает схваткообразная боль. Происходит учащение стула, который сопровождается усилением боли. Кал при дизентерии жидкий с примесью слизи и зелени. Иногда возникают кровянистые выделения. Через несколько дней частота испражнений снижается, но слизь продолжает выделяться. У будущей мамы могут возникать приступы ложных дефекаций. Это провоцирует выпадение прямой кишки из-за частых натуживаний. Кожа беременной при дизентерии становится бледной и сухой. Обычно признаки дизентерии проявляются на протяжении 5-10 дней, после чего состояние будущей мамы улучшается.
Для диагностирования заболевания необходимо обратиться к врачу. При первичном осмотре и составлении анамнеза специалист сможет определить предварительный диагноз. Для постановки точного диагноза будущая мама проходит лабораторные исследования. Необходима сдача бактериологического анализа стула для определения типа возбудителя. При этом методе исследования происходит определение чувствительность бактерий к антибиотикам. Копроцитограмма помогает выявить количество слизи в кале будущей мамы. Общий анализ крови и мочи позволяет определить уровень лейкоцитов и других показателей. С помощью анализа крови врач сможет определить уровень бактерий по отношению к антителам.
Опасна ли дизентерия для будущей мамы и чем? Заболевание в этот период является опасным и может привести к неприятным последствиям.
Возможно внутриутробное заражение инфекцией плода, что приведёт к его гибели. Наличие бактерий внутри организма мамы может негативно отразиться на развитии плода, приводя к возникновению патологий. Высока вероятность инфицирования малыша во время родов при прохождении через родовые пути. Приступы болей в животе провоцирует сокращение матки, что может привести к преждевременным родам или выкидышу. Были зафиксированы случаи начала воспалительных процессов в мягких тканях молочных желёз. При обезвоживании организма происходит потеря полезных микроэлементов. Есть вероятность развития перитонита и перфорации кишечника.
Лечить дизентерию будущей маме самостоятельно нельзя. Необходима квалифицированная врачебная помощь. Если форма дизентерии у будущей мамы лёгкая, лечение может происходить дома. Но рекомендуется постельный режим, а также обильное питьё. Чтобы лечение было эффективным, беременная должна правильно питаться. Щадящая диета является важным составляющим при устранении вредоносных бактерий из организма. Необходимо исключить из рациона свежее молоко, но включить кисломолочную продукцию. Также запрет налагается на острую, жареную, солёную, копчёную пищу. Такая диета должна быть соблюдена на протяжении 2-3 месяцев после выздоровления.
Вылечить дизентерию во время беременности можно с помощью общих принципов лечения этого заболевания. Средне-тяжёлая и тяжёлая форма дизентерии во время беременности лечится в стенах стационара. Чтобы устранить возбудителя из организма будущей мамы применяются антибактериальные средства. Но в период беременности используются более щадящие препараты, чтобы не навредить будущему малышу. Если форма дизентерии лёгкая, назначаются препараты для восстановления микрофлоры кишечника. Для восполнения водно-электролитного баланса применяются специальные растворы. Они также помогают в восполнении микроэлементов в организме будущей мамы. Чтобы очистить организм от токсинов применяются абсорбенты. Для снижения температуры тела применяются жаропонижающие средства на основе парацетамола. Если у будущей мамы выявлена кровь в кале назначается приём витамина С. Но также необходимы другие витамины. Ни повышают эффективность иммунной системы.
Чтобы предотвратить развитие заболевания, будущая мама должна следить за своим состоянием и соблюдать профилактические меры.
Перед каждым приёмом пищи, а также после посещения туалета и улицы необходимо мыть руки. Овощи, фрукты и ягоды также должны быть тщательно промыты перед употреблением. Важно следить за сроками хранения молочной продукции и мяса. Воду для питья предпочтительно использовать кипячёную или очищенную. Будущей маме не рекомендуется посещать общественные бассейны, а также купаться в открытых водоёмах. По возможности не следует отправляться в путешествия с жарким климатом. Если в окружении есть человек, заражённый дизентерией, следует с ним временно прекратить общение. Для гигиены необходимо использовать личные вещи. Надо защищать свой дом от проникновения мух, которые являются переносчиком бактерий. Разными способами нужно повышать иммунитет. Это можно сделать с помощью питания, прогулок на свежем воздухе и полноценного отдыха.
источник
Дизентерия представляет собой кишечную инфекцию, вызванную бактериями рода шигелла, попадающими в организм фекально-оральным путем. Затем часть бацилл растворяется желудочным соком, а остальные достигают кишечника. В процессе жизнедеятельности они выделяют токсические вещества (экзотоксины и эндотоксины), что приводит к интоксикации организма матери и является губительным для ребенка.
При этом происходят анатомические поражения толстого кишечника и функциональный сбой в работе пищеварительной системы беременной. При инфицировании бактериями рода шигелл, у зараженных женщин наблюдается частая дефекация, с усиленными перистальтическими сокращениями, что неблагоприятно влияет на течение беременности. Стул жидкий, с кровяной и слизистой составляющей.
В слизистой оболочке кишечника бокаловидные клетки продуцируют слизь, чтобы защитить его от токсических продуктов жизнедеятельности шигелл. При этом количество продуцируемой слизи зависит от степени интоксикации, продиктованной видом бактерий, формой и степенью тяжести дизентерии.
Выделяют две формы течения болезни: острая и хроническая. Острая форма может иметь легкую, среднюю и тяжелую степени тяжести. Если при легкой степени дизентерии больные иногда сами излечиваются от болезни, то в случае беременности необходимо срочно обратиться за помощью к врачу. Если лечение назначил инфекционист, об этом обязательно нужно сообщить также акушеру гинекологу, ведущему беременность.
Легкая форма дизентерии опасна тем, что после исчезновения симптомов, больные могут заблуждаться и не догадываться о наличии шигелл в организме, что может привести к развитию хронической формы. Сами инфицированные при этом являются разносчиками бацилл.
Дизентерия у беременных несет большую опасность для здоровья и жизни не только ребенка, но и матери. Поэтому чрезвычайно важно вовремя обратиться к специалисту и незамедлительно диагностировать болезнь. При этом сложное лечение проводится в стационаре под пристальным присмотром медицинского персонала. Самолечение может пагубно отразиться на течении и исходе беременности.
Поэтому очень важно распознать симптомы болезни. Самым первым и тревожным симптомом является частая дефекация, имеющая жидкую фракцию с кровянистой и слизистой составляющей. Спровоцированные интоксикацией рвота и повышенная температура, отсутствие аппетита, сопровождающиеся головной болью, а также дискомфортом в кишечнике также должны вызвать опасения.
Даже легкая степень дизентерии сопровождается поносами, что влечет за собой обезвоживание организма, при этом вместе с жидкостью беременная теряет полезные и необходимые микроэлементы. Поэтому важно организовать достаточную регидратацию организма, обеспечивающую восполнение жидкости и электролитов в организме.
Особую опасность несет тяжелая степень болезни, поскольку сопровождается частыми схаткообразными спазмами, что приводит к повышению тонуса матки. Такие рефлекторные сокращения нередко могут стать причиной самопроизвольного аборта (выкидыша).
Отравление организма матери токсинами шигелл пагубно сказывается на здоровье плода, а также чревато различными пороками в его развитии. Помимо прочего они негативно воздействуют на вегетативную нервную систему женщины и ведут к развитию общеобменных нарушений.
По некоторым данным у больных матерей вероятность внутриутробного инфицирования плода бактериями шигелл достигает десяти процентов, что приводит к гибели эмбриона. Также велика угроза заражения ребенка в процессе родов, ведь у больных дизентерией беременных женщин в девяноста процентах случаев во влагалище обнаружена кишечная микрофлора. При этом тяжелые роды могут иметь различного рода осложнения. У больных матерей наблюдались частые случаи ранней детской смертности.
После родов дизентерия нередко становится причиной такого осложнения как субинволюции матки (замедленное обратное развитие). А порой вызывает воспалительные процессы в тканях молочных желез, вырабатывающих молоко, столь необходимое для питания ребенка в первые месяцы жизни и отвечающее за его иммунитет.
Дизентерия значительно притупляет защитные функции организма, а вместе с тем растет вероятность материнской смертности.
Больные дизентерией роженицы по закону не допускаются в обычные роддомы во избежание распространения инфекции среди здоровых женщин. Поэтому они вынуждены рожать в специализированном родильном учреждении, в котором существует вероятность подхватить новую инфекцию.
Следует понимать насколько важно при беременности быть внимательной к своему здоровью, а значит и к здоровью малыша. Необходимо регулярно и вовремя сдавать все необходимые анализы, чтобы своевременно диагностировать болезнь и приступить к её лечению.
Автор статьи: Мочалов Павел Александрович | д. м. н. врач-терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
источник
Острые заболевания лечатся незамедлительно. Анализ на дизентерию должен удовлетворять критерию скорости. У взрослых и детей фиксируется и хроническая форма. Тогда проводится анализ кала на дизентерию. Можно это сделать в рамках анализа состава микрофлоры, как при дисбактериозе. Принцип выращивания аналогичный. Быстрый результат даёт наблюдение в микроскоп.
Проблема сдачи бактериологического анализа в уровне достоверности – не превышает 30-50%. Потому врач руководствуется клиническими симптомами. На дизентерию и сальмонеллёз определение заражения заключается в пристальном осмотре окрашенной пробы. Но кал не всегда даёт всходы. Тогда на дизентерию берут кровь с целью обнаружения антител. Проблема в формировании иммуноглобулинов с опозданием (3 дня)…
Недостаточная точность лабораторных исследований обусловлена характерной клинической картиной дизентерии в острых случаях. Исключение – синдром интоксикации, проявляемый отравлением. Бактериологическое исследование проводится из:
Метод высевания занимает время, а дизентерия не длится долго. Проходит за неделю. Этого хватает, чтобы палочки дали всходы на питательной среде. Типичный протокол предусматривает отведение пятидневного срока на мероприятие (invitro.ru/analizes/for-doctors/571/17420/).
В школе учат: от кишечных инфекций ежедневно умирает 2100 детей. При беременности маме рассказывают, как опасно не мыть руки перед едой. Точность результата невысока. Но посев остаётся одним из вариантов.
Для заражения достаточно попадания внутрь организма человека менее 100 бактерий. Диагностика осуществляется 2 методами:
3-кратный бакпосев шигеллы на питательную среду при последующем исследовании даёт точность диагноза 40-60%. Экспресс-анализ кишечных инфекций проводится без выведения культур. Материал исследуется на наличие специфичных антигенов, токсинов. Пробы берутся из мочи, слюны, выделений ануса, крови. Применяются иммунологические методики, наделённые повышенной чувствительностью и избирательностью:
- иммуно-ферментный анализ (ИФА);
- иммунофлуоресценции (РИФ);
- реакция агглютинации латекса (РАЛ);
- полимеразной цепной реакции (ПЦР);
- реакции коагглютинации (РКА).
Проблема заключается в выпуске реактивов, индикаторов. Российскими предприятиями изготавливается спектр продукции для идентификации биопродуктов шигеллы Зонне.
Антитела крови распознаются в реакции пассивной (непрямой) гемагглютинации. Методы легли в основу исследовательских наборов, выявляющих шигеллы Флекснера, Флекснера-6, Зонне. В ходе процесса исследуются парные сыворотки, взятые в начале заболевания и через 1 неделю. Прочее выполняется согласно инструкции, идущей в комплекте. Положительный результат засчитывается при изменении плотности антител между пробами от 8 раз.
При попытках поставить этиологический диагноз по острой дизентерии на основании 4-кратного изменения титра возникают систематические ошибки. Результат РИГА сопоставляется с эпидемической обстановкой. Одновременно учитывается предполагаемый срок заболевания, особенности течения. Титр не должен быть ниже 1:400. Недостаточная чувствительность обусловливает нецелесообразность использования метода для выявления дизентерии.
При нетипичном развитии заболевания врач прописывает визуальный осмотр толстой кишки. Согласно стадиям развития заболевания выделяются внешние признаки – катаральные, геморрагические, язвенные, некротические, фиброзные. При хроническом течении часто фиксируется атрофия эпителиального слоя.
Иногда диагноз выставляется при вспомогательном изучении внешнего вида испражнений. Распознают выраженное поражение дистального отдела толстого кишечника по обилию слизи (лейкоцитов). Обнаружение эритроцитов говорит о наличии кровоизлияний.
Преимущество бактериологического посева в определении подходящего антибиотика. Выращиваются шигеллы – неподвижные (в отличие от эшерихий и сальмонелл) грамотрицательные палочки длиной 23 микрон, шириной 0,6. Бактерии анаэробные, способны существовать в кислородных средах.
Делается от 3 проб. Такой анализ в большей части случаев даёт правильный результат. Для высевания подходит любая среда. Шигелла – универсальный микроб. Штамм образует S-колонию, за исключением Зонне, разрастающемся в R-колонию.
В процессе роста не образуются ферменты, среда кислая. Шигеллу Зонне отличают по способности медленно расщеплять сахарозу и лактозу. Прочие штаммы различить по биохимическим признакам не представляется возможным. Для дифференциации рассматриваются экспрессированные на оболочке антигены. По структуре они напоминают представленные на кишечных палочках. Шигеллы могут образовывать с патогенными эшерихиями ассоциации.
Бакпосев взращивается несколько дней. Лабораториям требуется 5 суток. Назначается лечение – врач руководствуется клиническими проявлениями заболевания. Стоит удовольствие от 700 рублей.
При сборе фекалий старайтесь не захватывать кровь. При невозможности немедленного высевания проба кала консервируется в глицериновой смеси, либо растворе фосфорнокислых солей.
В зарубежной практике осознали: ждать 5 дней опасно, учитывая процент смертей (до 40%). Учёные ищут токсины Шига. Яды выделяет даже атипичный штамм кишечной палочки. При дизентерии исследуется кал на признаки токсина.
Штамм кишечной палочки STEC – в научной среде О157 – ответственен за большую часть эпидемических вспышек. В 2011 году привёл к смерти 32 немцев. На долю STEC приходится до трети случаев кишечных инфекций. Пути заражения, клинические признаки напоминают дизентерию. Атипичные штаммы кишечной палочки имеют значение.
Сдавать кал нужно в начале болезни. В последующем становится сложно обнаружить токсин. Метод исследования дополняет бакпосев, серологический анализ на антитела. Для дифференциации с кишечной палочкой применяются электрофорез. С целью идентификации токсинов Шига 1 и 2 используется метод генного ПЦР копирования.
Цитотоксин Шига вырабатывается преимущественно Shigella Dysenteriae. Указанное исследование не всегда подходит для выявления дизентерии.
Через 3 дня организм начинает избавляться от дизентерии. Иммунная система формирует антитела (находятся в крови). В ходе исследования используется реакция пассивной гемагглютинации. Метод дополнителен при дизентерии – лабораторная проверка отрицательного результата, выданного диагностикой при помощи бакпосева. Серологический анализ хорош при запоздалом обращении пациента к врачу.
Антитела в крови исчезают через 2-3 года. Вспышка заболевания зарегистрирована через значительный промежуток времени. Минус методики – сложность выявления дизентерии при затяжном характере. Плотность антител падает. В результате процент тестов снижается до 40-30%. В начальной стадии даётся правильный ответ в исследовании до 80% случаев.
Обходят проблему повторным сбором анализа:
- При обращении пациента.
- Через неделю.
Достоверность результата оценивается по скорости изменения плотности антител в сыворотке. Положительный диагноз ставится при восьмикратном изменении. Антигены появляются в моче – могут фиксироваться соответствующим анализом.
Токсический шок вызывает специфического рода высыпания на коже. В ослабленном болезнью организме достаточно появления дополнительно вводимого вещества для наблюдения реакции (гидролизат дизентерийных бактерий). Он в обилии содержит нужный токсин. Проба в количестве 0,1 мл вводится под кожу, в течение суток наблюдается реакция (как с Манту).
На карантине врачи занимаются причиной возникновения ситуации. За прошедшие 3 столетия больше умирало от дизентерии бойцов, нежели в период сражений. В период Первой мировой войны сильно страдала немецкая армия в Восточной Африке. На 1000 солдат приходилось 277 больных дизентерией. Кишечные инфекции – гроза будущих гитлеровцев.
Помимо крови, мочи и кала исследуется визуально задний проход. Это копрологический метод. Бактериологическое исследование производится на основе:
- Продуктов, местной воды – чтобы установить источник заразы.
- Трупов пациентов.
- Промывных вод желудка.
Материалы хранятся в холодильнике до суток. Для сбора фекалий применяется деревянная, стеклянная палочка. Под бактериологический посев берутся среды Плоскирева и Эндо (реже Левина). Повышение всходов обеспечивается добавками Левомицетина, Синтомицина. Селенитовая среда используется для повышения продуктивности шигелл Зонне. Онаслужит для высевания рвотных масс, промывных вод.
Штамм выращивается при температуре 37 градусов Цельсия в течение 20 часов. На второй день колонии высевают на среду Ресселя. Для дифференциации используется внешний вид штамма:
- Всходы шигелл бесцветные, мягкие, правильной круглой формы, диаметром от 1 мм.
- Штамм Зонне грубый на вид, с изрезанным периметром.
Среда Ресселя содержит углеводы, по изменению собственного цвета позволяет судить о засеянной микрофлоре. Проводится дифференциация между штаммами шигелл Флекснера, атипичной кишечной палочкой, сальмонеллами. На третий день берётся кровь, начинается оценка результатов по питательным средам (внешний вид, цвет). Кал содержит много бактерий. Выбираются штаммы по внешнему виду похожие на шигеллы, по активности в отношении углеводов. Штамм Зонне расщепляет лактозу и сахарозу с образованием кислой среды, но процесс медленный.
Пристальное внимание уделяется неподвижным палочкам, не расщепляющим мочевину. Что касается шигелл Зонне, они ферментируют лактозу медленно. Для окончательной дифференциации штаммов используют прочие питательные среды: Гисса, Клиглера, мясопептонный агар, Симмонса, Кристенса. Аминокислоты некоторыми штаммами расщепляются до индола.
Антитела ищут по иммунологическим реакциям, подкрашивают для наблюдения в микроскоп. Визуальное исследование кишечника проводится в виде дополнительной меры, позволяющей оценить степень патогенных изменений. Полезно визуальное наблюдение кала.
Чтобы назначать дизентерийный бактериофаг, врач должен убедиться в диагнозе. Целая группа кишечных инфекций даёт аналогичные симптомы. Это сальмонеллёз, холера, отравление, диарея. Лечение и симптомы мало связаны между собой. Главенствующая роль отводится анамнезу – что предшествовало заболеванию. Так удаётся выявить факторы, позволяющие думать на отравление. Носительство бактерий проверяется лабораторными исследованиями.
Россияне уверены: прививка от дизентерии – лучшее средство… Сведений об этом в мировом интернете нет. Дезинфекция может предотвратить заражение. Дизентерийные вакцины в стадии разработки. Есть шансы испытания препаратов на россиянах.
Создание вакцины – решаемая задача лабораторий мира. Учёные уверены: опасность дизентерии сильно преуменьшена, новые виды тестов выявляют солидные цифры. Исследования показывают, что повторные заболевания дизентерией встречаются реже, нежели первичные. Это рычаг, которым ВОЗ хотят перевернуть Земной шар.
Специфика штаммов едва ли позволит создать единственное лекарство на все случаи жизни. Медики надеются прививать виды отдельно: Флекснера 2а, 3а, 6 и Зонне. Механизм прививки изучается на примере кератоконъюктивита у морских свинок, воспалении лёгких у мышей. Планируются исследования на людях. Направления движения лабораторий:
- Ослабленные формалином мёртвые клетки.
- Антигены.
- Гликоконъюгат.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!

В большинстве случаев возбудители дизентерии задерживаются на уровне слизистой оболочки кишечника, где уничтожаются клетками иммунной системы. Крайне редко (при тяжелых формах заболевания) возбудитель может проникнуть в лимфатические узлы и попасть в системный кровоток, однако данное явление кратковременно и не представляет диагностической ценности. Важность общего анализа крови при дизентерии заключается в том, что с его помощью можно оценить общее состояние организма больного, а также вовремя выявить возможные осложнения.
В общем анализе крови при дизентерии выявляется:
- Увеличение СОЭ.СОЭ (скорость оседания эритроцитов) – это лабораторный показатель, позволяющий выявить системный воспалительный процесс в организме. При развитии воспалительной реакции в кишечнике в системный кровоток выделяется ряд биологически-активных веществ и белков острой фазы воспаления (С-реактивного белка, церулоплазмина, фибриногена и других). Данные вещества способствуют склеиванию эритроцитов (красных клеток крови), в результате чего последние более быстро оседают на дно пробирки во время проведения исследования. В норме СОЭ у мужчин составляет 10 мм в час, а у женщин – 15 мм в час. При дизентерии данные показатели могут увеличиваться в 2 – 3 раза.
- Нейтрофильный лейкоцитоз.Лейкоцитоз – это увеличение общего количества лейкоцитов (клеток иммунной системы) более 9,0 х 10 9 /л. При развитии дизентерии отмечается усиление продукции нейтрофилов (разновидности лейкоцитов), так как данные клетки одними из первых мигрируют в стенку кишечника и начинают бороться с шигеллами, предотвращая их дальнейшее распространение.
- Сдвиг лейкограммы влево. В нормальных условиях нейтрофилы выделяются в системный кровоток в незрелом виде (палочкоядерные формы, на долю которых приходится 1 – 5% всех лейкоцитов), после чего превращаются в полноценные защитные клетки (сегментоядерные формы, на долю которых приходится 40 – 68% всех лейкоцитов). При дизентерии (и любой другой бактериальной инфекции) зрелые нейтрофилы мигрируют к месту внедрения возбудителя и начинают активно с ним бороться, при этом погибая. В то же время, стимулируется процесс образования нейтрофилов, в результате чего в системный кровоток поступает больше количество их незрелых форм. Это приводит к тому, что доля палочкоядерных нейтрофилов в крови повышается, в то время как доля сегментоядерных снижается (что и называется сдвигом лейкограммы влево).
- Моноцитоз (увеличение количества моноцитов в крови).Моноциты также относятся к клеткам иммунной системы, составляя около 9% от всех лейкоцитов. После непродолжительной циркуляции в крови они мигрируют в ткани различных органов, превращаясь в макрофаги. При заражении бактериальной инфекцией (в том числе дизентерией) макрофаги поглощают чужеродные бактерии и их частицы, проникшие в стенку кишечника. Одновременно с этим активируется процесс образования моноцитов, в результате чего их доля в крови повышается.
Исследование кала при дизентерии является важными диагностическим мероприятием, позволяющим выявить те или иные отклонения от нормы. При исследовании кала в лаборатории оцениваются его физико-химические свойства, состав, наличие или отсутствие посторонних включений и так далее.
Кал для анализа собирают после самопроизвольного акта дефекации в специальный контейнер. Нельзя собирать материал на анализ сразу после выполнения клизмы, а также при приеме некоторых медикаментов (препаратов бария, железа, слабительных, ректальных свечей и других).
Копрограмма при дизентерии
|
|
Для лечения дизентерии можно применять:
- Отвар коры дуба. Обладает вяжущим, противовоспалительным и противобактериальным действием. Для приготовления отвара 20 граммов (2 полных столовых ложки) измельченной коры дуба следует залить 200 мл кипяченой воды и греть на медленном огне в течение получаса. После этого отвар охладить, процедить через двойной слой марли и принимать внутрь по 20 – 30 мл 3 – 4 раза в сутки (за час до еды).
- Настой из плодов черемухи. Обладает вяжущим и противовоспалительным действием. Для приготовления настоя 20 граммов плодов черемухи следует залить 400 мл кипятка. Настаивать в темном месте в течение 1 – 2 часов, после чего процедить и принимать внутрь по 50 мл (1/4 стакана) 3 – 4 раза в день за полчаса до еды.
- Настой из листьев подорожника. Обладает противовоспалительным и антимикробным действием, подавляя размножение шигелл в кишечнике. Для приготовления настоя 5 граммов измельченных листьев подорожника следует залить 100 мл горячей кипяченой воды и поместить на водяную баню на 10 – 15 минут, а затем настаивать в темном помещении в течение 2 часов. Полученный настой процедить и принимать внутрь за полчаса до еды (детям – по 1 – 2 десертных ложки 2 – 3 раза в день, взрослым – по 2 столовых ложки 2 – 4 раза в день).
- Настой из цветков ромашки. Оказывает противовоспалительное, антибактериальное и спазмолитическое действие (устраняет спазм гладкой мускулатуры кишечника). Готовится настой следующим образом. 2 полных столовых ложки цветков ромашки заливают 1 стаканом кипятка и помещают на водяную баню на 15 – 20 минут. После этого охлаждают при комнатной температуре в течение 1 часа, процеживают и принимают внутрь по 2 – 3 столовых ложки 3 – 4 раза в день (за полчаса до еды).
Иммунитет (невосприимчивость) после перенесенной дизентерии вырабатывается только к тому подвиду возбудителя, который стал причиной заболевания у данного конкретного человека. Сохраняется иммунитет в течение максимум одного года. Другими словами, если человек заразился одной из разновидностей шигелл дизентерии, он легко может заразиться другими шигеллами, а через год может повторно заразиться тем же самым возбудителем.
Исходя из вышесказанного следует, что разработать эффективную вакцину, которая могла бы оградить человека от заражения дизентерией на протяжении длительного времени, практически невозможно. Вот почему основное значение в профилактике данного заболевания отводится санитарно-гигиеническим мероприятиям, направленным на предотвращение контакта здорового человека с возбудителем инфекции.
Тем не менее, в определенных условиях может проводиться вакцинация людей против некоторых видов возбудителя дизентерии (в частности против шигелл Зонне, которые считаются наиболее распространенными).
Вакцинация против шигелл Зонне показана:
- Работникам инфекционных больниц.
- Работникам бактериологических лабораторий.
- Лицам, отправляющимся в эпидемиологически опасные регионы (в которых отмечается высокая заболеваемость дизентерией Зонне).
- Детям, посещающим детские сады (при неблагоприятной эпидемиологической обстановке в стране или регионе).
После введения вакцины в организме человека вырабатываются специфические антитела, которые циркулируют в крови и предотвращают инфицирование шигеллой Зонне в течение 9 – 12 месяцев.
Вакцинация противопоказана детям до трех лет, беременным женщинам, а также людям, переболевшим дизентерией Зонне в течение последнего года (в случае если диагноз был подтвержден лабораторно).
Целью противоэпидемических мероприятий является предотвращение развития эпидемии дизентерии в той или иной местности.
Противоэпидемические мероприятия при дизентерии включают:
- Проведение санитарно-просветительной работы среди населения. Врачи должны рассказывать людям о путях распространения, механизмах заражения и первых клинических проявлениях дизентерии, а также о методах предотвращения инфицирования.
- Регулярное исследование водоемов и пищевых предприятий на предмет наличия в них патогенных видов возбудителя инфекции.
- Регулярное профилактическое обследование работников детских садов, школ и мест общественного питания с целью выявления скрытых или хронических форм дизентерии.
- Раннее выявление, регистрацию, полноценную диагностику и адекватное лечение всех больных с признаками острой кишечной инфекции.
- При подтверждении случая дизентерии – обязательное выявление источника инфекции. С данной целью производится исследование всех продуктов питания, которые употреблял больной в течение последних нескольких дней. Если он питался в столовых или в других местах общественного питания, во все эти учреждения направляется специальная комиссия, которая производит заборы материала (пищевых продуктов) с целью выявления в них шигелл.
- Наблюдение за всеми людьми, контактировавшими с заболевшим дизентерией человеком в течение 7 дней. Всем им проводится обязательное однократное бактериологическое исследование кала. При необходимости могут назначаться дизентерийные бактериофаги в профилактических дозах.
- Регулярную влажную уборку комнаты (при лечении на дому) или палаты (при лечении в больнице), в которой находится пациент.
Карантин при дизентерии объявляется на 7 дней, что соответствует инкубационному периоду заболевания. Основной целью карантина является ограничение контакта больного человека со здоровыми людьми. Конкретные меры при объявлении карантина зависят от вида учреждения и эпидемиологической обстановки в стране.
Поводом для объявления карантина при дизентерии может быть:
- Одновременное появление клинических признаков дизентерии у двух и более лиц, находящихся в одной группе (в детском саду, в школьном классе и так далее). В данном случае в группе объявляется карантин. В течение 7 дней никто из детей не может быть переведен в другую группу. Все контактировавшие с больным должны пройти бактериологическое исследование и начать прием дизентерийных бактериофагов в профилактических дозах.
- Выявление повторного случая дизентерии в группе в течение 7 дней. В данном случае профилактические мероприятия соответствуют описанным выше.
- Выявление признаков дизентерии у двух или более лиц в одном населенном пункте, которые не работают/не учатся в одном и том же учреждении. В данном случае высока вероятность того, что инфекция присутствует в местном водоеме либо в общественной столовой. Подозрительные учреждения и водоемы при этом закрываются, а образцы воды и продуктов питания направляются в лабораторию для детального исследования. Всем жителям населенного пункта при этом рекомендуется соблюдать правила личной гигиены, а также употреблять только хорошо обработанную (термически) пищу и кипяченую воду.

Дизентерия может осложниться:
- Рецидивом (повторным развитием) заболевания. Наиболее частое осложнение, которое возникает в результате неправильно проведенного лечения (например, при слишком раннем прекращении антибактериальной терапии).
- Бактериальными инфекциями со стороны других органов и систем. При дизентерии снижаются общие защитные силы организма, чему также способствует нарушение процесса всасывания питательных веществ при поражении тонкого кишечника и потеря электролитов во время поноса. В результате этого создаются благоприятные условия для развития бактериальной инфекции в легких, мочевыводящих путях и в других органах.
- Дисбактериозом. При развитии дизентерии происходит уничтожение постоянной микрофлоры кишечника, которая необходима для нормального процесса пищеварения и всасывания некоторых витаминов. Этому также может способствовать длительное применение антибиотиков широкого спектра действия. Вот почему в период выздоровления всем больным рекомендуется принимать препараты, восстанавливающие нормальную микрофлору кишечника.
- Анальными трещинами. Характеризуются повреждением (разрывом) тканей в области анального отверстия в результате частых и выраженных позывов к дефекации.
- Прободением язвы кишечника. Редкое осложнение дизентерии, развитию которого способствует выраженное изъязвление стенки кишечника. В сам момент прободения пациент испытывает острую «кинжальную» боль в животе. После прободения находящиеся в просвете кишечника бактерии и токсические вещества поступают в брюшную полость, приводя к развитию перитонита (воспаления брюшины) – угрожающего жизни состояния, требующего хирургического лечения.
- Инфекционно-токсическим шоком. Наиболее грозное осложнение, которое может развиться на пике тяжелой формы дизентерии в результате выраженной интоксикации организма и поражения нервной и сердечно-сосудистой систем. Характеризуется выраженным снижением артериального давления, что может стать причиной нарушения кровоснабжения головного мозга и смерти пациента. Больны бледные, сознание их часто нарушено, пульс слабый, учащенный (более 100 ударов в минуту). При развитии данного осложнения показана срочная госпитализация пациента в отделение реанимации.
Дизентерия во время беременности представляет повышенную опасность как для матери, так и для плода. Дело в том, что во время беременности у женщины происходит физиологическое снижение активности иммунитета, в результате чего проникший в организм возбудитель инфекции с легкостью распространяется, приводя к поражению различных органов и систем.
Дизентерия во время беременности может привести:
- К внутриутробной гибели плода. Причиной данного явления может быть выраженная интоксикация организма матери, а также нарушение кровоснабжения плода в результате различных осложнений (в частности при развитии инфекционно-токсического шока). Также внутриутробной гибели плода может способствовать обезвоживание организма матери, сопровождающееся потерей большого количества электролитов.
- К преждевременным родам. Частые тенезмы (ложные, болезненные позывы к дефекации), сопровождающиеся выраженным сокращением гладкой мускулатуры желудочно-кишечного тракта могут спровоцировать преждевременное начало родовой деятельности.
- К заражению ребенка. Заражение дизентерией может произойти внутриутробно либо в момент рождения ребенка, что обусловлено близостью наружных половых органов и анального отверстия у женщин. Также у больших дизентерией женщин довольно часто можно обнаружить кишечную микрофлору или даже возбудителя дизентерии (в частности шигеллы Флекснера) во влагалище.
- К гибели матери во время родов. Способствовать этому может снижение компенсаторных резервов материнского организма (в результате прогрессирующего инфекционно-воспалительного процесса), а также поражение центральной нервной системы и сердечно-сосудистой системы.
Общие принципы развития дизентерии у детей схожи с таковым у взрослых, однако имеется ряд особенностей, связанных с клиническими проявлениями заболевания, а также с процессами диагностики и лечения.
Дизентерия у детей характеризуется:
- Более выраженными симптомами интоксикации. Иммунная система детского организма окончательно не сформирована и не способна адекватно реагировать на внедрение шигелл. Клинически это проявляется более выраженным повышением температуры (до 38 – 40 градусов с первого дня заболевания), нарушением аппетита, вялостью, плаксивостью.
- Сложностями в диагностике. Дети (особенно новорожденные и груднички) не могут адекватно описать свои жалобы. Вместо этого они просто плачут, кричат и отказываются от еды. Заподозрить дизентерию в данном случае можно лишь на основании частого обильного стула, повышения температуры тела и признаков системной интоксикации. Однако схожими клиническими проявлениями также обладает целый ряд детских заболеваний, ввиду чего следует как можно скорее провести бактериологическое исследование кала и начать лечение.
- Быстрым развитием осложнений. Компенсаторные системы детского организма еще не сформированы, вследствие чего при обильном поносе обезвоживание у детей наступает гораздо быстрее, чем у взрослых (признаки обезвоживания легкой или средней степени тяжести могут появиться уже к концу первых суток после начала заболевания). Вот почему крайне важно своевременно начать применение регидратирующих (восполняющих потери жидкости) средств, а при необходимости прибегнуть к внутривенному введению жидкости и электролитов.
источник
