Для чего необходимо определение антигенов эритроцитов?
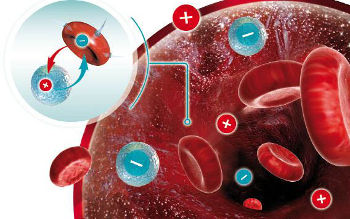
Антигены эритроцитов представляют собой вещества, различающиеся по своей химической природе и структуре молекул. Они обладают способностью запускать процесс формирования антител в организме и затем вступать с ними во взаимодействие. Исход такого взаимодействия – образование в крови иммунных комплексов. Циркуляция в крови большого количества иммунных комплексов приводит к различным нарушениям – разрушению эритроцитов, повреждению органов и тканей.
Эритроциты содержат массу различных антигенов, которые по определенным схожим признакам объединены в системы. Наиболее клинически значимыми являются системы Rh (резус) и Kell. Система Rh имеет шесть разновидностей антигенов: C, D, E, c, d, e. Люди, в крови которых они присутствуют, а это около 85 %, являются резус-положительными. По степени выраженности антигенной активности система Kell следует второй после Rh-системы. Она содержит два антигена (К и к). Их носителями являются около 10 % населения.
Определение антигенов эритроцитов помогает избежать иммунных конфликтов в организме человека, облегчает контроль и лечение уже возникших конфликтов.
Кто и в каких случаях назначает исследование антигенной структуры эритроцитов?
Исследование антигенов может быть назначено врачом любой лечебной специальности. Чаще других это делают терапевты, хирурги, гинекологи, а также врачи узкой специализации (иммунологи, гематологи).
Основными показаниями для проведения Rh- и Kell-тестирований являются предстоящее переливание крови или ее компонентов и беременность, отягощенная риском возникновения иммунного конфликта. Основанием для определения антигенных факторов служат оперативные вмешательства, роды, травмы и другие состояния.
При переливании положительной крови Rh- и Kell-отрицательным реципиентам у последних могут возникнуть посттрансфузионные осложнения. Во время беременности у женщин с резус-отрицательной кровью может развиться изосенсибилизация по резус-фактору. Это происходит, если плод унаследовал положительный Rh-фактор отца. При первой беременности это происходит редко. При повторных беременностях, если предыдущие закончились рождением резус-положительных детей, абортами, выкидышами, риск развития резус-конфликта возрастает в разы. В тяжелых случаях это заканчивается гемолитической болезнью новорожденных.
Что является материалом для исследования, и как к нему подготовиться?
Материалом для определения антигенной структуры эритроцитов является кровь пациента. Ее берут из вены непосредственно перед исследованием.
Специальной подготовки к данному исследованию не требуется. Забор крови проводят натощак.
Интерпретация результатов исследования, его клиническое значение
Если в результате исследования выявлено отсутствие Rh- и Kell-антигенов в крови обследуемого, то он считается отрицательным. Является недопустимым переливание такому реципиенту эритроцитов положительного донора.
В случае резус-конфликта матери и плода, в ответ на внедрение чужеродных антигенов последнего, в организме матери вырабатываются антитела. При наблюдении за беременной определяют наличие этих резус-антител и их количество (титр). При определенных значениях титра для предотвращения развития у плода гемолитической болезни, необходимо лечение беременной.
Определение антигенной структуры эритроцитов имеет важное клиническое значение. Оно позволяет избежать иммунных конфликтов при переливании крови и ее компонентов, при вынашивании «сложной» беременности. Это исследование необходимо для того, чтобы врачи могли эффективно проводить лечение возникших осложнений.
Информация размещена на сайте только для ознакомления. Обязательно необходима консультация со специалистом.
Если вы нашли ошибку в тексте, некорректный отзыв или неправильную информацию в описании, то просим вас сообщать об этом администратору сайта.
Отзывы размещенные на данном сайте являются личным мнением лиц их написавших. Не занимайтесь самолечением!
источник
- Значение гормона
- Показания для анализа
- Проведение и подготовка
- Норма и оценка результата
- Повышение показателя
- Снижение показателя
- Альтернативные методы диагностики
Современные методы лабораторной диагностики впечатляют своей точностью и достоверностью результатов. Им доступно определение даже самых минимальных концентраций практически всех важных для организма веществ и соединений. В клинической практике широко используется исследование гормонального спектра плазмы, в том числе кровь на ХГЧ. Значение этого показателя и его правильная оценка – вопрос, интересующий многих, и поэтому заслуживает правильного понимания со стороны медиков и их пациентов.
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Расшифровка аббревиатуры ХГЧ звучит как хорионический гонадотропин человека. Это белковое соединение представляет собой специфический гормон, который в норме вырабатывается только эмбриональными тканями. В синтезе ХГЧ при беременности на ранних сроках ключевая роль принадлежит хориону (оболочке эмбриона, которая обеспечивает его питание), а после 12-14 недель плаценте, в которую превращается хорион. Вырабатываемый ими гормон постоянно циркулирует в крови, изменяя свою концентрацию в зависимости от срока гестации.
Что касается химической структуры данного гормона, то она представлена двумя сложными цепями аминокислот. Первая цепь – альфа, практически идентична с молекулярной структурой гормонов гипофиза, регулирующих синтез женских половых гормонов, менструальный и овуляторный циклы (ФСГ, ЛГ, ТТГ). Вторая цепь – бета, относится к тому специфическому набору аминокислот, который отличает ХГЧ от других гормонов.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Значение хорионического гонадотропина в организме просто колоссальное, но только в период беременности. Благодаря ему происходит регуляция всех гормональных процессов в беременном женском организме. Ведь он фактически оказывается лишенным контроля со стороны гипофиза. Все его гормоны заменяются единственным ХГЧ, который стимулирует желтое тело к выработке прогестерона, поддерживает беременность и обеспечивает постоянство уровня эстрогенов, несмотря на невозможность овуляции и роста фолликулов в яичниках во время беременности!
Любое исследование имеет четкие показания, которые определяются его целесообразностью и информативностью в каждом конкретном случае. В отношении хорионического гонадотропина сдавать кровь целесообразно в таких случаях:
- Длительная задержка менструаций (аменорея любого происхождения);
- Определение беременности любого срока, начиная с 5-6-дневного срока после оплодотворения;
- Диагностика патологии беременности (внематочная, замершая, неразвивающаяся и многоплодная беременность, угроза прерывания и выкидыша);
- При наличии подозрения на неполноценно выполненный медицинский аборт;
- Скрининговый мониторинг за течением беременности (сдавать плановые анализы всем без исключения беременным в сроке с 12-14 по 17-18 неделю);
- Диагностика пороков развития плода. Диагностическая ценность ХГЧ в этом отношении показывает еще лучшую результативность в сочетании с анализами крови на альфа-фетопротеин (АФП) и эстриол;
- Подозрения на злокачественные новообразования из эмбриональных тканей (хорионэпителиома, пузырный занос), пищеварительной системы, яичников и яичек.
Определение концентрации бета-хорионического гонадотропина относится к группе достаточно сложных анализов. От его результатов зависит правильность дальнейших действий специалистов. Чем более тонким является метод, тем больше факторов способны повлиять на результаты исследования. Поэтому при выполнении данного исследования обязательно должна быть учтена каждая мелочь на всех этапах анализа: подготовка, сдача крови и лабораторное тестирование.
Подготовка. Предполагает проведение исследования исключительно в утренние часы. Предшествующее употребление пищи должно быть не раньше, чем за 6-8 часов до забора крови (натощак). Употребление алкогольных напитков и курение также категорически исключаются. Любые стрессовые ситуации, нервные и физические перенапряжения также могут повлиять на результаты анализа, в результате чего явная норма будет воспринята за ту или иную патологию.
Техника забора крови. Для исследования бета-ХГЧ нужна плазма крови. Получают ее путем забора из одной с периферических вен. Кровь сразу же центрифугируется, что позволяет отделить клетки крови от плазмы. Все остальные этапы лабораторного тестирования проводятся с участием специальных диагностических реактивов.
Норма показателей хорионического гонадотропина зависит от срока беременности. Случаи обнаружения этого гормона в крови женщин вне беременности, а тем более у мужчин, превышающего 5 мЕд/мл, ни в коем случае не может рассматриваться как норма. Пределы физиологических показателей бета-хорионического гонадотропина приведены в таблице.
| Неделя беременности | Норма показателя в мЕд/мл | Неделя беременности | Норма показателя в мЕд/мл |
| 1-2 | 25 — 300 | 7-8 | 20000 — 200000 |
| 2-3 | 1500 — 5000 | 8-9 | 20000 — 100000 |
| 3-4 | 10000 — 30000 | 9-10 | 20000 — 95000 |
| 4-5 | 20000 — 100000 | 11-12 | 20000 — 90000 |
| 5-6 | 50000 — 200000 | 13-14 | 15000 — 60000 |
| 6-7 | 50000 — 200000 | 15-25 | 10000 — 35000 |
| 26-37 | 10000 — 60000 |
Нормальное течение беременности характеризуется постепенным повышением концентрации ХГЧ. На протяжении первого триместра этот процесс происходит самыми большими темпами в виде удвоения концентрации гормона каждые 2-3 дня. Пик активности бета ХГЧ соответствует периоду образования плаценты (10-12 неделя) и удерживается еще 1-2 недели, после чего происходит постепенное снижение его уровня до относительно стабильных цифр, поддерживаемых до самых родов.
Если по результатам анализа регистрируется повышенный уровень ХГЧ в крови, это может свидетельствовать о:
В отношении беременных:
- Беременности с наличием двух и более плодов в матке (зависимость увеличения показателя анализа прямопропорциональна количеству эмбрионов);
- Гестозе разной степени тяжести;
- Возникновении сахарного диабета у беременной;
- Генетических заболеваниях и нарушении внутриутробного развития плода (гипоксия, пороки, синдром Дауна);
- Неверно установленном сроке гестации по данным УЗИ и месячным;
- Приеме гормональных препаратов (гестагенного ряда).
При состояниях, не связанных с беременностью:
- Возникновении опухолевого поражения яичек, яичников, матки, пищеварительного тракта и других органов;
- Опухолях из эмбриональной ткани: хориокарцинома, хориоэпителиома, пузырный занос и его рецидив;
- Приеме лекарственных средств, содержащих гормон ХГЧ;
- Ранних сроках после выполнения медицинского аборта либо в любые сроки после него при наличии подозрений в отношении его полноценности.
Если норма бета-ХГЧ по результатам анализа крови не была достигнута, причиной этого состояния может стать:
- Замершая и неразвивающаяся беременность;
- Внематочная беременность любой локализации;
- Задержка внутриутробного развития эмбриона и плода;
- Наличие угрозы преждевременных родов или выкидыша;
- Фетоплацентарная недостаточность и преждевременное старение плаценты;
- Переношенная беременность;
- Внутриутробная гибель плода на поздних сроках беременности.
На принципе определения концентрации хорионического гонадотропина в организме построена экспресс-диагностика беременности при помощи теста на беременность. Единственное отличие – нет необходимости сдачи крови, так как диагностическим реагентом выступает моча. Любой современный тест обладает высокой чувствительностью и информативен уже с первого дня задержки менструаций. Его диагностическая ценность намного ниже, чем у лабораторного анализа крови. У этих методов абсолютно разные цели и они должны дополнять друг друга, а не заменять. Тем более что цена исследований существенно различается.
Тактика комбинирования методов должна быть такой: когда нужно просто подтвердить наличие беременности, диагностика должна начинаться с использования обычного теста. Сдавать кровь нужно только в том случае, если тест положительный (+) и имеются признаки нарушения течения беременности, а также любые подозрения на внематочную беременность. Можно, но не целесообразно начинать диагностику беременности с анализа крови.
Анализ крови на бета-ХГЧ – один из надежных маркеров, позволяющих оценить течение беременности для определения угроз со стороны матери и ее ребенка.
- Причины давления 80 на 50
- Симптомы и признаки
- Давление 80 на 50 при беременности
- Давление 80 на 50 — что делать в домашних условиях
- Нужно ли лечение?
- Профилактика
Артериальное давление находится под сложным нейрогуморальным влиянием, в котором принимает участие центральная, вегетативная нервная система, а также медиаторы многих эндокринных органов. Нарушение в любом звене регуляторного механизма приводит к повышению или понижению показателей АД. Давление 80 на 50 мм ртутного столба относят к гипотензивному состоянию, которое требует обследования и, возможно, лечения.
Только при определенных показателях АД осуществляется нормальное функционирование всех систем организма. Передвигаясь по артериям, кровь оказывает давление на стенки сосудов. Различают систолическое – верхнее давление, возникающее в момент сокращения миокарда, и диастолическое – нижнее, которое наступает в фазу расслабления сердечной мышцы. Нормальным АД взрослого человека является 120/80 мм ртутного столба.
При давлении 80 на 50 все ткани и клетки организма испытывают недостаток кровоснабжения. Это значит, что сердечная мышца не в состоянии преодолеть сопротивление сосудов.
Гипотония делится на физиологическую и патологическую.
Физиологическая гипотензия как вариант нормы наблюдается:
- у спортсменов, у которых урежение пульса и сниженное артериальное давление – компенсаторный механизм, развивающийся в ответ на интенсивные и длительные тренировки;
- у жителей высокогорных районов гипотония – это последствие адаптации к разряженному воздуху;
- у людей хрупкого астенического телосложения гипотония часто выступает как вариант индивидуальной особенности конституции;
- у женщин в период беременности;
- у детей-подростков.
Физиологическая гипотония диагностируется при понижении давления, которое не сопровождается ухудшением самочувствия, жалобами или снижением функциональной активности человека.
Патологическая гипотония делится на первичную и вторичную (симптоматическую), в каждой из которых имеется острая и хроническая формы.
Первичная артериальная гипотония – самостоятельное заболевание, на фоне которого происходят изменения центральной и периферической гемодинамики.
Причины развития первичной патологической гипотонии:
- длительные психотравмирующие стрессы;
- несбалансированные диеты, голодание;
- недостаточная физическая активность;
- наследственная предрасположенность;
- повышенная чувствительность к метеоусловиям (колебания атмосферного давления, жара, холод);
- частые физические и умственные перенапряжения;
- работа на производствах, связанных с профессиональной вредностью (шахтеры, металлурги), действие электромагнитных полей и радиации;
- прием лекарств, влияющих на тонус сосудов.
Вторичная симптоматическая гипотония развивается при заболеваниях центральной нервной системы, эндокринных патологиях (сахарный диабет, опухоли надпочечников, гипофиза, щитовидной железы), болезнях сердца и сосудов, остеохондрозе. Наиболее опасной является острая форма гипотонии, при которой падение давления нарушает кровоснабжение мозга, что может спровоцировать инсульт.
Причины острой гипотензии:
- инфаркт миокарда;
- обильное кровотечение (внутреннее, внешнее) с уменьшением объема циркулирующей крови.
- шок (болевой, геморрагический);
- коллапс;
- аллергическая реакция – анафилактический шок.
Такие состояния угрожают жизни больного и требуют немедленной медицинской помощи.
Клиническая картина зависит от формы гипотензии.
Симптомы первичной стабильной гипотонии:
- Выраженный астенический синдром: усталость, не связанная с переутомлением, вялость, низкая трудоспособность. При умственной работе – невозможность сосредоточиться, ухудшение памяти и концентрации внимания.
- Снижение социальной активности, развитие замкнутости, потеря интереса к сексуальной жизни.
- Апатия, депрессия, эмоциональная лабильность, плаксивость, резкая смена настроения.
- Повторяющиеся головокружения с повышенной чувствительностью к внешним раздражителям: яркий свет, шум, прикосновение.
- При внезапном изменении положения тела – из горизонтального в вертикальное – резко падает давление, возможна потеря сознания.
- Неприятные ощущения в голове обусловлены недостаточным кровоснабжением мозга: головокружения, головная боль. Головная боль неоднородна: от острой пульсирующей до тупой распирающей. Возникает в разных отделах: в височной, затылочной, лобной области.
- Недостаточность кровообращения проявляется в появлении одышки при незначительной физической нагрузке, отеков нижних конечностей, тупых ноющих болей в сердце, учащенного сердцебиения.
Низкое артериальное давление при других соматических заболеваниях сочетается с симптомами, характерными для данной патологии.
Если женщина забеременела на фоне уже имеющейся у нее гипотонии, но самочувствие не ухудшается, отсутствуют симптомы интоксикации — особо волноваться не стоит. Снижение артериального давления при беременности в первом триместре до 90/60 мм рт. ст. считается физиологической нормой. Но дальнейшее падение систолического давления ниже уровня 90 уже чревато опасными последствиями для плода:
- Из-за низкого давления циркуляция крови замедляется, плод не получает достаточного количества питательных веществ и кислорода.
- В условиях гипоксии это приводит к нарушению развития плода, выкидышам, или рождению недоношенного ребенка с малым весом.
При низком давлении и частом пульсе (90 в минуту) у женщины появляется чувство нехватки воздуха, одышка. Присоединение таких симптомов, как тошнота, головокружение, слабость могут быть признаками заболеваний сердца.
Опасно для беременной, если у нее происходит сочетание гипотонии с редким пульсом, возможны обмороки, поэтому женщина нуждается в срочной госпитализации.
Если давление снизилось до 80 на 50, нужно делать следующее:
- уложить больного на спину без подушки;
- ногам придать приподнятое положение;
- расстегнуть тесную одежду, воротник рубашки, снять ремень;
- обеспечить приток свежего воздуха;
- сбрызнуть лицо холодной водой;
- дать подышать парами нашатырного спирта;
- напоить горячим крепким чаем или натуральным кофе;
- дать таблетку Цитрамона.
Если состояние больного ухудшается: появляется рвота, сильные загрудинные боли, биение сердца с нарушением ритма – вызов скорой помощи.
При физиологической гипотонии никаких лечебных мероприятий не проводят.
Если давление периодически опускается до уровня 80 на 50 под влиянием провоцирующих факторов: стресса, передозировки лекарств, переутомления, голодания; и сопровождается появлением симптомов, назначают природные адаптогены:
- Пантокрин;
- экстракт элеутерококка;
- настойку лимонника;
- настойку аралии.
Ненаркотические анальгетики (Нурофен, Анальгин, Парацетамол) плохо помогают при головных болях гипотензивной природы. Прием препаратов с кофеином (Цитрамон, Кофеин-бензоат натрия) и горизонтальное положение быстро снимают болевой синдром.
При стойкой постоянной гипотензии для уточнения причины проводят обследования:
- анализы крови и мочи;
- биохимия крови: минералы (калий, натрий), глюкоза, белковые фракции;
- установление содержания котехоламинов (адреналина, норадреналина) в крови и моче;
- измерение артериального давления при разных положениях тела больного: стоя, лежа, сидя, на обеих руках;
- суточный мониторинг давления;
- ЭКГ;
- УЗИ сердца.
При острой симптоматической гипотонии, сопровождающей различные заболевания (инфаркт миокарда, кровотечения, инфекции), лекарственная терапия проводится с учетом патологических проявлений основного заболевания.
- Дозированная физическая активность (утренняя гимнастика, плавание, лыжи, пешие прогулки, спортивные игры) повышает тонус сосудов и способствует лучшей циркуляции крови.
- Полноценный продолжительный сон (9–10 часов) особенно в зимнее время при низком атмосферном давлении.
- Сбалансированное питание по основным ингредиентам: белкам, жирам, углеводам, витаминам, минералам.
- Тренировка сосудов действием контрастных температур: душ, баня, сауна.
- Массаж, в том числе гидромассаж.
- Создание в семье благоприятной психической атмосферы, избегание стрессов и нервных расстройств.
- Профилактическое наблюдение у кардиолога, регулярное измерение артериального давления.
Многообразие форм гипотензии, возраст и состояние здоровья пациента, причины возникновения патологии определяют различные подходы к лечению этих состояний. Для одних достаточно соблюдения здорового образа жизни без вредных привычек, с полноценным отдыхом, чтобы давление стабилизировалось; для других – длительное лечение основного заболевания; для третьих при резком падении давления – немедленная медицинская помощь.
источник
Исследование включает в себя определение наличия на исследуемых эритроцитах наиболее клинически значимых антигенов системы Rh (C, E, c, e) и Kell (K).
Анализ крови на фенотип, риск гемотрансфузионных осложнений, анализ крови на эритроцитарные антигены.
Antigens of Rh (C ,E, c, e) system, Kell – phenotyping.
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Исключить из рациона жирную пищу в течение 24 часов до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
На поверхности красных кровяных телец-эритроцитов находится более 250 антигенов, которые разделяются на 29 генетических систем. Каждая система кодируется собственным геном (или группой генов). Значение этих антигенов состоит в том, что они способны образовывать комплексы с антителами, с исходом в образование реакции агглютинации эритроцитов. Такие комплексы могут возникнуть при иммунном ответе во время переливании крови у реципиента с отсутствием какого-либо антигена, если у донора данный антиген присутствует. Наибольшее клиническое значение групп крови, основанных на наличии различных антигенов, находится в области трансфузиологии и акушерстве (так как могут возникать реакции антиген-антитело при разном антигенном статусе крови матери и плода).
Резус-фактор (Rh) – одна из систем групп крови, считается наиболее важной после самой известной системы — ABO. Основным антигеном системы Rh считается антиген — D (именно по его наличию или отсутствию выставляется «положительный или отрицательный резус-фактор»), однако выделяют также антигены С и с и E и e. Два гена: RHD и RHCE кодируют Rh-белки, первый кодирует D-антиген, а второй кодирует CE антигены в различных комбинациях (ce, cE, Ce, CE).
C-антиген имеет приблизительную частоту встречаемости 68% в белой популяции, с-антиген – 80%. Частота С -антигена выше в Восточной Азии, и намного ниже у населения Африки. Оба антигена (С и с) имеют значительно меньшую иммуногенность, чем D-антиген.
Е и е антигены кодируются аллелями гена RHCE и являются кодоминантными. Во всех популяциях е встречается чаще, чем Е (примерно 30% белого населения имеют Е и 98% имеют е-антигены). Е имеет более сильные иммуногенные свойства, чем е. В редких случаях может быть наследование инактивированных или частично неактивных генов RHCE, которые не кодируют Е- и е-антигены и/или не кодируют С- и с-антигены.
Система Kell также является одной из наиболее важных групп крови в транфузиологии и в акушерской практике. Антитела Kell считаются значительно иммуногенными. Система группы крови Kell содержит 35 антигенов, из которых K/k (KEL1/KEL2), Kp a /Kp b (KEL3/KEL4), Js a /Js b (KEL5/KEL6) являются наиболее важными.
Исследование системы Rh (С, Е, с, е) и Kell успешно проводится методами реакции с моноклональными антителами и гель-фильтрацией. В первом методе используются специальные моноклональные смеси, предназначенные только для прямого тестирования и не используются в антиглобулиновом тесте. Rh-типирование также выполняется с использованием гель-фильтрации. Антисыворотка распределяется равномерно по всем частицам гелем. Антиген-положительные эритроциты реагируют с антисывороткой, при этом агглютинины связываются и не могут высвободиться из геля при центрифугировании.
Когда назначается исследование?
- Обследования перед планирующимися гемотрансфузиями в целях снижения частоты трансфузионных реакций.
- Дополнительные обследования во время беременности в целях оценки статуса по системе Rh и Kell.
- Диагностика, оценка риска возникновения гемолитической болезни новорождённых и решение о своевременном адекватном лечении данной патологии.
- Обследование всех доноров крови в соответствии с приказом МЗ РФ № 183н от 02.04.2013 г. «Об утверждении правил клинического использования донорской крови и (или) ее компонентов».
Референсные значения: «отрицательно» для всех компонентов исследования.
Система Rh имеет пять разновидностей антигенов: C, D, E, c, e. Наиболее иммуногенным является антиген D. Иммуногенность других антигенов системы «резус» существенно ниже и убывает в следующем ряду: с > Е > С > е. Фактор Kell (K) стоит на втором месте после фактора D в шкале трансфузионно опасных антигенов эритроцитов.
Наличие или отсутствие определенных белков на мембране эритроцитов (фенотип антигенов) преимущественно определяется наследованием от родителей и не меняется в течение жизни. Люди, у которых отсутствует какой-либо конкретный антиген, могут развивать иммунный ответ с образованием антител при попадании в организм эритроцитов, несущих этот антиген. Такая ситуация возможна при переливаниях донорской крови или при прохождении эритроцитов плода в кровь матери во время беременности. Клиническими следствиями появления таких «аллоантител» являются гемолитические реакции при переливании крови, которая содержит эритроциты, несущие соответствующий антиген, и гемолитическая болезнь новорождённых вследствие прохождения через плаценту материнских IgG-антител, направленных против эритроцитарных антигенов плода. В результате воздействия аллоантител, направленных против эритроцитарных антигенов, эритроциты разрушаются (происходит гемолиз эритроцитов). Риск появления аллоиммунных антител повышен при сенсибилизации предыдущими переливаниями крови, выкидышами с трансплацентарным кровотечением, предыдущими беременностями с иммунологическим конфликтом при отсутствии соответствующей терапии.
Кто назначает исследование?
Трансфузиолог, акушер-гинеколог, хирург, онколог, уролог.
[40-008] Группа крови и резус-фактор [13-002] Аллоиммунные антиэритроцитарные антитела (в том числе антирезусные), титр- Willy A. Flegel. Molecular genetics and clinical applications for RH. / Transfus Apher Sci. 2011 Feb; 44(1): 81–91.
- Willy A. Flegel. The genetics of the Rhesus blood group system. / Blood Transfus. 2007 Apr; 5(2): 50–57.
- Westhoff CM. The structure and function of the Rh antigen complex./ Semin Hematol. 2007 Jan;44(1):42-50.
- Mattaloni SM, Arnoni C, Céspedes R, Nonaka C, Trucco Boggione C, Luján Brajovich ME, Trejo A, Zani N, Biondi CS, Castilho L, Cotorruelo CM. Clinical Significance of an Alloantibody against the Kell Blood Group Glycoprotein. / Transfus Med Hemother. 2017 Jan;44(1):53-57.
источник
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Открытая в начале 20 века эритроцитарная система АВ0 в полной мере не решала задачи гематологии. Переливаемая кровь, хоть и реже, но давала посттрансфузионные осложнения, указывающие на их иммунологическое происхождение. Наибольшее число реакций наблюдалось у женщин, получивших кровь мужа, совпадающую по антигенам системы АВ0 (группе крови). В связи с этим была выдвинута мысль о существовании некой биологической субстанции, вызывающей отторжение чужой крови. Конечно, о совместимости по резус-фактору пока никто не думал, но поиски продолжались, и ответ вскоре был найден.
Резус-фактор приобрел свое название от белковой фракции, обнаруженной на красных клетках крови человекообразной обезьяны macacus rhesus. Ввиду сходства с человеческим антигеном, она была взята для дальнейших исследований (иммунизация кролика), результатом которых стало получение антисыворотки, агглютинирующей около 85% эритроцитов человеческой популяции европейской территории, независимо от группы крови по системе АВ0. Приблизительно 15% испытуемых образцов на сыворотку не реагировали. Таким образом, в 1940 году были найдены антитела антирезус (анти-Rh) и антиген, вызывающий их образование (Rh).
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Открытие резус-фактора принадлежит Ландштейнеру и Винеру и считается важным событием в иммунологической науке середины 20 столетия, обогатившим ее новыми знаниями о внутривидовом разнообразии антигенной дифференцировки человеческого организма. Сейчас эритроцитарная система резус достаточно изучена и, наряду с системой АВ0, играет не последнюю роль в иммунологии, акушерской практике и трансфузиологии.
Антигенная система резус, кроме основного фактора (Rh), содержит другие разновидности, выделенные впоследствии Фишером и Рейсом и обозначенные: rh´, rh´´, Hr0, hr´, hr´´. Между тем, данная номенклатура вносила некоторую путаницу, поэтому принято было перейти на смешанные обозначения антигенов системы резус:
- Rh0 (D);
- rh´ (C);
- rh´´ (E);
- Hr0(d);
- hr´ (c);
- hr´´ (e).
Антитела, соответствующие данным антигенам, записываются в следующем виде:
Таким образом, система резус представлена 6 антигенами (D, d, C, c, E, e), сочетание которых определяет резусный фенотип, насчитывающий 18 комбинаций (для упрощения восприятия нередко используются только буквенные обозначения) и 6 видов направленных (анти-D, анти-С, анти-Е и т.д.) иммуноглобулинов (М и G), естественных антител система Rh не имеет.
Совместимость по резус-фактору, помимо иммунологии, имеет большое клиническое значение в трансфузиологии и акушерстве. Известно, что несовместимые по резус-фактору гемотрансфузии могут вызывать тяжелейшие осложнения, которые, впрочем, проявляются после второго (у женщин) или даже 3 — 4 — 5 переливания (у мужчин). Это происходит потому, что, в отличие от группы крови, резус-фактор не может проявить себя при первой встрече, ведь системе Rh нечем узнавать чужое, она не имеет естественных антител. Они выработаются после встречи и «знакомства» с антигенами Rh, на которые не все люди одинаково реагируют.
Отдельные индивиды, имеющие отрицательный резус, могут длительное время переносить вливания чужеродной среды, не проявляя признаков сенсибилизации. Кстати, антитела, призванные указывать на ее степень, нередко ведут себя странно: низкий титр АТ не означает невысокую степень сенсибилизации, а реакции и тяжесть осложнений не отличается от таковых при высоком титре иммунных антител, поэтому брать этот показатель за основу тоже не стоит.
Обычно при наличии сенсибилизации резус-положительная кровь вызывает гемолитические осложнения в течение получаса, хотя нередко реакция запаздывает и появляется часа через два, а то и вообще через сутки или больше. Следует заметить, что антигены системы Rh намного слабее антигенных детерминант АВ0, но при этом осложнения чаще вызваны все-таки несовместимостью в системе резус. Почему? Все дело в том, что медработники не всегда утруждают себя определением резус-принадлежности, надеясь на то, что в процессе всей жизни она не меняется. Кроме этого, нередко мешает ложное представление о самом резус-факторе, ведь некоторые считают, что отрицательная кровь может подойти и положительным реципиентам. К сведению, это не совсем так: антигены hr´(c) и hr´´(e) тоже способны вызывать изоиммунизацию в организме людей их не имеющих, а именно, обладателей положительного резуса Rh(+).
Немалую роль играет группа крови и резус-фактор в акушерстве. Выкидыши, мертворождения, ГБН (гемолитическая болезнь новорожденных) – все это происки системы Rh в женском организме, сенсибилизированном к фактору, который у него отсутствует. Среди причин, вызывающих сенсибилизацию, чаще всего называют отрицательный резус женщины, несовместимый при беременности с положительным фактором плода, который он получил от отца — антиген Rh0 (D) или DC,поскольку чистый D встречается реже, как и антитела к нему (анти-D).
Обычно первая беременность протекает без осложнений, но, сенсибилизируясь Rh(+) во время родов, организм женщины начинает синтезировать антитела, которые вторую беременность встречают, как врага, если она окажется с резус-принадлежностью, аналогичной первой.
Если уж так «повезло» от рождения, что молодая здоровая женщина, мечтающая стать матерью, узнает, что препятствием на пути к мечте может стать ее антигенный состав по системе резус, то в некоторых вопросах она особенно должна быть внимательна. Нелишним будет знать и помнить, что такое резус, чем грозит отрицательный, как защитить себя и будущего малыша от нежелательных, а порой и страшных, последствий:
- О виновнике осложнений. Главным виновником грозных осложнений резус-конфликта при беременности считают антиген Rh0 (D), который, поступая с эритроцитами плода в кровоток матери и обладая большой силой, вызывает иммунный ответ. Однако до конца первой беременности проникновение эритроцитов плода через плаценту незначительное (если она не повреждена, например, при амниоцентезе), поэтому резус-конфликта матери и плода пока нет.
Основной обмен клетками пройдет во время родов, вот тогда (в течение 24-48 часов после родов) и вводится антирезусный иммуноглобулин, способный нейтрализовать чужеродный фактор (положительный эффект – 99%). Если этого не сделать, то сформированные в организме женщины антитела, даже если они находятся в низком титре (во время беременности он увеличится) послужат причиной резус-конфликта матери и плода, приводящего к серьезным последствиям.
Кроме этого, нужно помнить, что резус-конфликт матери и плода возможен не только при несовместимости по антигену D, ведь иной раз имеют место и другие комбинации антигенов, например DccEE, которые тоже способны запустить процесс антителообразования — чаще анти-hr´(c), антитела к антигену Е (анти-Е) вырабатываются крайне редко, а анти-е и вовсе не встречаются.
При постановке на учет по беременности анализ на группу крови и резус-фактор находится в числе главных лабораторных исследований. В случае отрицательного резуса у женщины:
- Проводят определение резус-принадлежности эритроцитов ее мужа, поскольку Rh(-) является фактором риска. Положительный Rh будущего отца считается поводом для определения совместимости по резус-фактору и группе крови, так как групповые антигены системы АВ0 нередко усиливают конфликт. Очень важно знать генотип отца – он является гомо- или гетерозиготой по резус-фактору, ведь в случае гетерозиготности родителя ребенок имеет шанс получить отрицательный резус (Dd x dd = dd) и тогда конфликта не будет. Однако как определить резус-фактор плода и узнать получил ли малыш этот шанс? Такая процедура (забор крови из пуповины плода) проводится строго по показаниям в условиях стационара. Она называется кордоцентезом.
Первая беременность, как правило, протекает без осложнений. Повторная беременность, отягощенный акушерский анамнез или признаки развития резус-несовместимости являются основанием для более глубокого обследования женщины и будущего ребенка (в плане диагностики ГБН):
- Поиск в крови матери эритроцитов плода.
- Определение титра резус-антител 1 в раз в месяц до 30 недель, 1 раз в две недели до 36 недель и до родов каждую неделю, если в более частых исследованиях нет необходимости. Следует помнить, что титр АТ не всегда соответствует истинному положению вещей, антитела снижаются нередко по причине преодоления ими трансплацентарного барьера и адсорбции на эритроцитах плода, которому после подобных событий грозит гемолитическая болезнь новорожденных.
- Определение уровня неполных антител (IgG), вызывающих ГБН, и полных (блокирующих) АТ (IgM), используя пробу Кумбса.
- Ультразвуковое исследование (УЗИ), позволяющее обнаружить признаки ГБН (многоводие, увеличение печени и селезенки плода, неправильное положение и др.).
- При нарастающем или «скачущем» титре и отсутствии противопоказаний в 24-28 недель проводят амниоцентез с целью исследования околоплодных вод.
- Кордоцентез (пункция сосудов пуповины), который дает возможность сделать анализ крови плода: уровень билирубина, гемоглобин, гематокрит, группу крови и резус-фактор, кариотип и прочие показатели.
Конечно, не всем делают амниоцентез и кордоцентез, ведь подобные вмешательства не только имеют противопоказания, но и добавляют риск осложнений (технические ошибки). Вопрос о необходимости тех или иных исследований решает врач, наблюдающий женщину во время беременности.
Истинная резус-принадлежность каждого человека представляет результат наследования 3 антигенов от отца и 3 от матери, то есть, на эритроцитах можно обнаружить не менее 3 антигенов, в случае их гомозиготного состояния, и не более 6, если резус-фенотип образует гетерозиготу. Факторы, обозначенные заглавными буквами в системе резус, доминируют (в разной степени) над обозначенными строчными буквами антигенами, которые считаются рецессивными. При определении резус-принадлежности эритроциты с генотипом и DD (гомозигота), и Dd (гетерозигота) с агглютинирующей сывороткой дают одинаковую реакцию: резус-положительный фенотип. Такая же взаимосвязь характерна и для факторов СС и Ее. Антигены D, C, E, как и факторы d, c, e – кодоминантны между собой, то есть, имеют одинаковые права, поэтому не подавляют друг друга.
Наследование антигенов подчиняется законам Менделя: соединение двух разных признаков дает гетерозиготу, одинаковых – гомозиготу, резус-фактор родителей определяет принадлежность эритроцитов ребенка:
- Гомозиготы: DD x DD = Rh(+) или dd x dd = Rh(-) образуют гомозиготу;
- Гетерозиготы Dd x Dd → DD (+), Dd (+), dd (-), поэтому не стоит удивляться отрицательному резусу у ребенка, резус-фактор родителей которого – положительный.
Шанс получить и положительный, и отрицательный резус-фактор имеют дети, рожденные от положительного гетерозиготного отца и отрицательной матери или наоборот: Dd x dd = Dd (+), dd(-), однако при обратной комбинации (Dd x DD) отрицательный резус фактор – исключается, а человек может быть лишь носителем такой информации (d). Таким образом, отрицательный резус фактор по антигенному составу будет выглядеть следующим образом: cde/cde, положительный будет иметь заглавную букву D.
Сложность антигенной системы резус обусловлена тем, что каждый из антигенов имеет свои варианты, например:
- вариант D — D, Du, Dw;
- вариант C — C, Cu, Cw;
- вариант E — E, Eu, Ew.
Клиническое значение антигенов Rh различно и связано с иммуногенной активностью и силой антигена. Наибольшей антигенностью обладает Аg D, который назван стандартным резус-фактором, поэтому по его наличию или отсутствию и определяют групповую принадлежность (положительный и отрицательный резус), остальные можно расположить в порядке убывания: D > C > c > E >e > d≈0. Между тем, такая разновидность антигена D как Duобладает малой силой, плохо определяется в анализе, поэтому нередко является причиной ошибок при определении резус-фактора. Однако это еще не все.
Эритроциты некоторых людей, считаясь резус-отрицательными, могут иммунизировать сыворотку других, вызывая у них образование антител. Это относится и к слабым вариантам антигена D, антигенам С и Е и их разновидностям тоже, которые, правда, считаются большой редкостью. Таким образом, у типированных лиц по системе резус, состоящих в числе доноров, в карточке можно обнаружить запись: «донор – Rh (+), реципиент – Rh (-). Это очень важно, поскольку кровь таких людей, попадая в организм другого человека с фенотипом cde/cde, может вызывать сильную сенсибилизацию (несовместимое переливание крови, резус-конфликт при беременности), способную привести к тяжелейшим осложнениям.
Система Резус вообще богата редкими фенотипами. Сюда следует отнести и такое уникальное явление, как «резус-нуль» (Rh — — — /- — -), то есть, как говорится, «отрицательнее просто не бывает». Антигены полностью отсутствуют. Такие люди, как правило, страдают наследственной гемолитической анемией, что указывает на значение системы Rh в строении прочной мембраны эритроцитов. К слову сказать, группу крови «резус-нуль» имел известный французский генерал Шарль де Голль.
Нечасто встречается на земном шаре и фенотип «- D — / — D (d?) — ». Сыворотки для выявления подобных антигенных сочетаний очень дорогие, а анти-d и вовсе отсутствует в мире, так как ее очень сложно получить в связи с особой слабостью антигена d (d≈0).
В заключение следует сказать несколько слов об анализе на групповую принадлежность по системе резус. Узнать положительный или отрицательный резус у человека просто: нужно лишь сдать кровь из вены и в течение короткого времени получить результат. Что касается определения полного резус-генотипа, то дело это действительно сложное, поскольку моносыворотки, определяющие каждый антиген в отдельности, очень редкие, а иногда и вовсе недоступные. Непростую методику представляет собой и знаменитая проба Кумбса (антиглобулиновый тест), без которой не обходится ни один индивидуальный подбор, да и другие исследования, связанные с выявлением различных иммунологических реакций.
источник
Кровь разных людей отличается, и очень важно, чтобы донорская кровь была совместима с кровью пациента. Иначе переливание может не спасти, а погубить человека.
Прежде всего проверка совместимости производится по групповым антигенам крови. Антиген- это молекулы различных видов, которые могут присутствовать на поверхности красных клеток крови (эритроцитов).
Антигены крови могут обладать различной силой, т.е. иммуногенностью.
Иммуногенность — способность вызывать осложнения после переливания компонентов крови.
Мы все или почти все, знаем или что-то слышали, о том, что совместимость крови при переливании определяется наличием или отсутствием следующих антигенов:
Сочетание этих антигенов определяет группу крови 0(I), A(II), B(III) или AB(IV);
- группа А – на поверхности эритроцитов находится только антиген А
- группа В – на поверхности эритроцитов находится только антиген В
- группа АВ – на поверхности эритроцитов находятся антигены как А, так и В
- группа О – на поверхности эритроцитов нет ни антигена А, ни антигена В.
Если у человека группа крови А, В или 0, то в его плазме крови имеются также и антитела, которые уничтожают те антигены, которых у самого человека нет. Примеры: Если у Вас группа крови А, то Вам нельзя переливать кровь группы В, ибо в таком случае в Вашей крови имеются антитела, которые борются против антигенов В. Если у Вас группа крови 0, то в Вашей крови имеются антитела, которые борются как против антигенов А, так и против антигенов В.
Частота встречаемости групп крови: первая О (I) (составляет 33,5 % от общего населения планеты), вторая A (II) (37,8 %), третья B (III) (20,6 %), четвертая AB (IV) (8,1%),
Эта система насчитывает более 50 антигенов. Основные антигены системы резус: D d С с Е е. Они образуют три пары антигенов: DD, dd, СС, сс, ЕЕ, ее, Dd, Cc, Ее. Частота встречаемости антигенов системы Резус: D — 85%, С — 70%, Е — 30%, с — 80%, е — 97%. Наиболее частые фенотипы: CcDEe – 14 %, CcDee — 32 % , ccDEe – 12 % , CCDee – 19,5 % , ccDee – 3 % , ccddee – 13 % , Ccddee – 1,5 %
Редким фенотипом крови считается фенотип редко встречающийся в популяции. К примеру, фенотип ccddee – резус-отрицательный имеют около 13% населения, а фенотип ссDEE – 3%, (отсутствует антиген е). При необходимости переливания крови реципиенту, имеющего такой фенотип, это становится жизненно важно, так как на отсутствующие у реципиента антигены, организм может вырабатывать антитела.
Наиболее активным является антиген D, который и подразумевается под термином «резус – фактор». Именно по наличию или отсутствию антигена D все люди делятся на резус – положительных и резус – отрицательных.
Частота встречаемости 7 – 9 %. В настоящее время насчитывается 24 антигена системы Kell , наибольшее клиническое значение имеет антиген К из-за высокой иммуногенности. У людей с нехваткой специфического антигена Kell могут вырабатываться антитела против антигенов Kell, когда делается переливание крови, содержащей этот антиген. При последующих переливаниях крови могут отмечаться разрушения новых клеток этими антителами — процесс, известный как гемолиз. Лицам, не имеющим антигенов Kell (K), при необходимости эритроциты переливаются только от Kell-отрицательных доноров, для предотвращения гемолиза. По этой причине от Кell-положительных доноров в общем случае заготавливаются только те препараты крови, в которых нет эритроцитов: плазма, тромбоконцентрат или криопреципитат. Лица же с отрицательным антигеном Kell являются универсальными по этому признаку реципиентами эритроцитов, так как не происходит их отторжения.
источник
Резус-конфликт при беременности: что делать женщине с отрицательным резус-фактором, чтобы избежать последствий
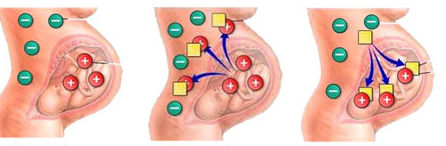
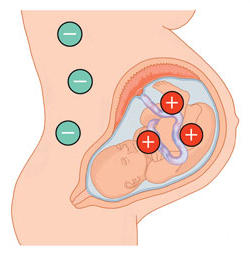
Резус-конфликт при беременности возникает в результате несовместимости крови по системе Rh (резус). По статистике этот вид несовместимости встречается у 13% семейных пар, но иммунизация во время беременности наступает у 1 из 10-25 женщин.
Беременность женщины с отрицательным резус-фактором, у которой плод имеет положительный резус-фактор, приводит к выработке антител иммунной системой матери к эритроцитам ребенка.
В результате этого эритроциты плода «склеиваются» и разрушаются. Это гуморальный иммунный ответ на присутствие чужеродного для материнского организма белка резус-фактора.
- Резус-фактор – что это такое
- Наследование антигена системы D
- Вероятность развития резус-конфликта при беременности: таблица
- Причины
- Фето-материнская трансфузия
- Резус-конфликт при беременности: механизм возникновения
- Последствия для ребенка
- Риски
- Диагностика, симптомы и признаки резус-конфликта при беременности
- Лечение
- Плазмаферез при резус-конфликтной беременности
- Кордоцентез
- Иммуноглобулин при отрицательном резусе
- Может ли поменяться резус фактор во время беременности?
Чтобы понять, что такое резус-конфликт при беременности, нужно подробнее остановиться на таком понятии, как резус-фактор.
Rh (+) — это особый белок – агглютиноген – вещество, способное склеивать эритроциты и повреждать их при встрече с незнакомым иммунным агентом.
Впервые резус-фактор был открыт в 1940 году. Существует около 50 разновидностей антигенов системы Резус. Самым мутагенным доминантным является антиген D, который содержится в крови у 85% людей.
Антиген C содержится у 70% людей, и антиген E, имеется у 30 % людей на планете. Присутствие любого из этих белков на мембране эритроцитов делает его резус положительным Rh (+), отсутствие – резус отрицательным Rh (-).
Присутствие агглютиногена D имеет этническую принадлежность:
- у людей славянской национальности 13% резус-отрицательных людей;
- среди азиатов 8%;
- у людей негроидной расы практически не встречается людей с резус-отрицательным фактором крови.
В последнее время все чаще встречаются женщины с отрицательным резус- фактором крови, по данным литературы это связано со смешанными браками. Следовательно, частота резус-конфликта во время беременности в популяции увеличивается.
Типы наследования любых признаков делятся на гомозиготный и гетерозиготный. Например:
- DD – гомозиготный ;
- Dd – гетерозиготный;
- dd – гомозиготный.
Где D- доминантный ген, а d – рецессивный.
Если мать резус положительная, отец резус отрицательный, то один из троих детей будет у них рождаться резус-отрицательным при гетерозиготном типе наследования.
Если оба родителя резус-отрицательные, то дети у них в 100% будут иметь отрицательный резус-фактор.
| Мужчина | Женщина | Ребенок | Вероятность резус-конфликта при беременности | |
| + | + | 75% (+) | 25% (-) | Нет |
| + | — | 50% (+) | 50% (-) | 50% |
| — | + | 50% (+) | 50% (-) | Нет |
| — | — | 100% (-) | Нет | |
Причиной резус-конфликта при беременности является:
- переливание несовместимой крови по системе AB0 – встречается крайне редко;
- фето-материнская трансфузия.
В норме при любой беременности (физиологической или патологической) в кровоток матери поступает небольшое количество клеток крови плода.
Отрицательный резус-фактор при беременности у женщины определенно несет опасность для малыша с положительным резус-фактором. Резус-конфликт развивается, также как и любая иммунологическая реакция. При этом, первая беременность может протекать без осложнений, но последующие (вторые и третьи) приводят к резус-конфликту и выраженным симптомам гемолитической болезни плода и новорожденного.
Резус-отрицательная мама и резус-положительный плод обменивается клетками крови, иммунная система матери воспринимает эритроциты малыша как чужеродные белки и начинает вырабатывать против него антитела. Для развития первичного иммунного ответа достаточно попадания в кровоток матери 35-50 мл эритроцитов плода.
Объем крови, которая поступает из кровотока малыша к маме, увеличивается при акушерских инвазивных процедурах, кесаревом сечении, родах, отслойке плаценты и других акушерских манипуляциях.
Первый иммунный ответ начинается с появления иммуноглобулинов M – это большие молекулы пентаграммы (полимеры), которые с трудом проникают через плацентарный барьер и не разрушают эритроциты плода, тем самым не могут причинить ему вред. Поэтому первая беременность чаще всего протекает без последствий.
Вторичная фетоплацентарная трансфузия влечет за собой последствия для ребенка. Она возникает при повторной (второй, третьей, четвертой) беременности.
В организме беременной работает клеточная память и вследствие повторного контакта с белком резус-фактор вырабатываются защитные антитела – иммуноглобулины G — развивается резус конфликт. Молекулы иммуноглобулина G – мелкие мономеры, способные проникать через плацентарный барьер и вызывать гемолиз – разрушение эритроцитов плода и новорожденного.
Первая беременность у резус-отрицательной матери с резус-положительным плодом в большинстве случаев завершается благополучно и завершается рождением плода. Любая последующая беременность, независимо от исхода (выкидыш на ранних сроках, аборт, самопроизвольное прерывание) у резус-отрицательной женщины становится импульсом к развитию вторичного иммунного ответа и появлением иммуноглобулинов, разрушающих эритроциты малыша внутриутробно.
Причиной резус-конфликта во время беременности у резус-отрицательной мамы могут быть:
- В первом триместре:
- внематочная беременность;
- медицинский аборт (хирургический или медикаментозный), при условии, что эти осложнения возникли на сроке 7-8 недель.
Считается, что до 7 недель беременности ребенок не имеет своего резус-фактора. Эмбрион и не резус-положительный и не резус-отрицательный. Поэтому если женщина при первой беременности планирует ее прерывание, то нужно это сделать, как можно раньше – до 6-7 недель. Тем самым это становится своеобразной профилактикой резус конфликта для последующей беременности.
- Во втором триместре:
- прерывание беременности;
- любые инвазивные процедуры – биопсия хориона, кордоцентез, амниоцентез.
- В третьем триместре:
- срочные и преждевременные роды;
- инвазивные процедуры;
- отслойка плаценты;
- предлежание плаценты;
- многоплодная беременность;
- преэклампсия;
- плацентарная недостаточность;
- акушерские операции (кесарево сечение, ручное отделение последа, вакуум-экстракция плода.
Последствия для малыша при резус-конфликте очень серьезные:
- В результате разрушения эритроцитов плода, происходит массовое попадание в кровоток билирубина – вещества, которое обладает выраженными токсическими свойствами. Страдают все органы и ткани ребенка, особенно подвержена его влиянию нервная система. Развивается ядерная желтуха – повреждаются ядра головного мозга, происходит размягчение тканей мозга, что приводит к слабоумию у ребенка (умственной отсталости).
- Селезенка и печень малыша выполняет функцию утилизации билирубина, но не справляется с этой нагрузкой. Органы увеличиваются.
- Массовая гибель красных кровяных клеток приводит к анемии и гипоксии – кислородному голоданию, так как именно эритроциты отвечают за газообмен (доставку кислорода тканям и выведения углекислого газа).
В результате запуска этих трех патологических механизмов развивается грозное осложнение – гемолитическая болезнь плода.
Вероятность образования антител у женщины составляет 75%, если она имеет отрицательный резус-фактор Rh (-), а муж резус-положительный Rh (+).
Частота возникновения резус конфликта составляет:
- 10-15% случаев после первой беременности;
- 3-4% после выкидыша;
- 6% после мед. аборта;
- 5-10% после внематочной беременности;
- 10-15% после нормальных родов (физиологических);
- 33,7% при родоразрешении с наложением акушерских щипцов.
При акушерских вмешательствах происходит большое трансплантационное кровотечение, что увеличивает риск иммунизации во много раз:
- 52,5% при кесаревом сечении;
- 40,3% при ручном отделении плаценты;
- 32,7% при эклампсии (когда нарушается плацентарный барьер);
- 30% при любых дородовых кровотечениях.
При постановке на учет, беременная женщина сдает кровь на определение группы крови и Rh.
Своевременная диагностика позволяет избежать тяжелых осложнений:
- При отрицательном резусе женщина сдает анализ на антирезус антитела. При их наличии в течение беременности контролируют титр антител: возрастают ли они или остаются на прежнем уровне.
- Метод определения цитотоксичности антител – является золотым стандартом ведения беременных пациенток с резус-конфликтом. Часто возникают ситуации, когда титры антител очень высокие, а цитотоксичность (агрессивность в отношении клеток ребенка) их низкая, как результат – благоприятное завершение беременности без дополнительных вмешательств со стороны врача. Бывают и прямо противоположные ситуации, когда титры антител невысокие, но цитотоксичность высокая. В этих случаях беременность заканчивается трагически: мертворождением или антенатальной (внутриутробной) гибелью плода.
- Определение резус принадлежности крови плода по материнской крови. Для этого исследуют венозную кровь матери, которую берут из локтевой вены. Анализ можно сделать до 12 недели беременности. Из крови женщины выделяются фетальные клетки (клетки плода) и методом ПЦР исследуется ДНК плода. Этот метод важен для тех пациенток, у которых в анамнезе уже были прерывания беременности по причине тяжелой гемолитической болезни новорожденного. Потому что воспитывать такого ребенка очень тяжело морально, физически и материально для семьи. При своевременной диагностике эту беременность до 12 недель можно прервать. Чувствительность метода 95-100%. Единственный минус этого вида диагностики – его высокая стоимость.
- Фенотипирование крови отца. Гены, несущие антиген резус фактора, могут быть гомозиготными или гетерозиготными. Анализ дает возможность акушеру-гинекологу и генетику прогнозировать развитие резус конфликта при беременности. По данным литературы 56% резус положительных отцов имеют гетерозиготный фенотип в отношении антигена D. Это значит, что существует 50% вероятности резус отрицательной принадлежности плода. При гомозиготности отца опасность развития резус-конфликта во время беременности и развития тяжелой гемолитической болезни плода составляет 16%. При гетерозиготном фенотипе мужчины риск резус-конфликта составляет 8%.
- Методы функциональной диагностики: кардиотокограмма (КТГ), УЗИ, доплерометрия – не являются методами специфической диагностики. С их помощью определяют косвенно симптомы резус-конфликта со стороны малыша. С помощью этих методов можно лишь констатировать факт наличия гемолитической болезни плода и контролировать его состояние. При ультразвуковом исследовании измеряется индекс околоплодных вод, толщина плаценты (отек), диаметр вены пуповины и соотношение объема головы и живота.
При низком риске допплерометрическое исследование начинают проводить с 32 недель беременности, при среднем – с 28 недель, при высоком — с 22 недель. Повторяют допплерометрию каждые 2 недели, иногда чаще. Во время исследования определяют скорость кровотока в средней мозговой артерии. Чем выше скорость кровотока, тем тяжелее анемия у этого ребенка. Это решающий метод, для принятия решения о смене лечения от консервативной терапии к инвазивным методам или искусственному родоразрешению.
Наличие или отсутствие антител определяется при «взятии» беременной на учет – 8—12 недель, на сроках 20 и 27 недель. При отсутствии антител вводится доза иммуноглобулина. При наличии антител контроль за титрами и цитотоксичностью проводится каждые 2 недели.
Критическим уровнем антител считается титр 1:32. Есть данные, что титр антител 1:64 не приводит к тяжелым последствиям для малыша. Если развивается гемолитическая болезнь новорожденных, то она, как правило, легкой и средней степени тяжести.
Во всех развитых странах обязательно проводится профилактика развития ГБП (гемолитической болезни плода).
Лечение резус-конфликта при беременности начинается именно с профилактики после первых родов резус положительного плода. Так как во время родов происходит массовый обмен эритроцитами между мамой и плодом. Делается это с помощью инъекции антирезусного иммуноглобулина.
На протяжении беременности может быть рекомендована процедура плазмафереза. Проводится порядка 5 сеансов. Суть метода заключается в следующем: при достижении титра антирезус антител 1:16 – 1:32 механическим способом удаляют антитела из крови матери. Для этого проводится забор крови, которую центрифугируют, клеточную массу «возвращают в организм женщины, а плазму с антителами – утилизируют.
Потерю объема плазмы восполняют солевыми растворами, альбумином и свежезамороженной донорской плазмой. Эта процедура может проводиться на любом сроке беременности. За один сеанс плазмафереза удаляется 25-50% объема циркулирующей плазмы, перерыв между процедурами должен быть не менее 1 недели.
Противопоказания к плазмаферезу при беременности:
- острые респираторные заболевания;
- сердечно-сосудистые заболевания;
- анемия и гипопротеинемия (снижение уровня белка в плазме крови);
- гипокоагуляция – снижение свертывающей способности крови;
- угроза прерывания беременности или преждевременных родов;
- индивидуальная аллергическая реакция.
Критерием эффективности процедуры является снижение титра антирезус антител до уровня ниже 1:16.
Кордоцентез при резус-конфликте при беременности проводится с диагностической и лечебной целью. Для этого необходима специальная аппаратура и квалифицированные специалисты. Пуповинной иглой получают 2-3 мл пуповинной крови плода. Пробу исследуют на предмет количества гемоглобина, определяют гематокрит, билирубин, устанавливается группа крови и резус-фактор плода, при необходимости исследуют фенотип малыша.
- осложнения из места пункции пуповины (40%);
- гематома пуповины (17%);
- увеличение титра антирезус антител(16,6%);
- преждевременные роды (5-8%);
- инфицирование (1%);
- гибель плода (1%).
Кордоцентез позволяет не только диагностировать состояние малыша, при неудовлетворительных результатах анализа крови можно сразу же провести ему знаменное переливание крови донора. Показанием к внутриутробному переливанию крови является низкий уровень гемоглобина (меньше 80 г/л) и снижение гематокрита до уровня менее 25%.
Иммуноглобулин используют как для профилактики резус-конфликта, так и для лечения.
При отсутствии антирезус антител у мамы на 28 неделе беременности делают «прививку» — внутримышечно вводят 1 дозу иммуноглобулина 1250 МЕ (укол). Существует еще одна схема, при которой вводят иммуноглобулин. Сыворотку вводят на сроках 28 и 34 недель по 500 МЕ (100 мкг). Одно введение препарата способно создать защиту для малыша на 12 недель. Практика показывает, что если титры антирезусных антител низкие или отсутствуют на ранних сроках, то в период с 24—28 неделю отмечается их рост. С этим и связан первый период введения первой дозы иммуноглобулина.
С целью профилактики резус-конфликта при второй беременности (любой последующей – третьей, четвертой) дозу иммуноглобулина необходимо вводить после родов в течение 24-48 часов. После аборта, внематочной беременности, инвазивных процедур, биопсии хориона – желательно не выжидать сутки — двое, лучше ввести препарат до начала процедуры.
По международным стандартам существует двудозовый режим предродовой и послеродовой профилактики для резус отрицательных женщин. При нем проводится серологическое исследование на титры антител, если их нет, то вводится доза иммуноглобулина 1250 МЕ – 2 мл анти-Rh0 (D) иммуноглобулина. После родов, если ребенок резус-положительный, вводится вторая доза 1250 МЕ анти-Rh0 (D) иммуноглобулина. Если малыш резус отрицательный, то иммунопрофилактику не нужно делать, хотя существует о противоположное мнение.
Через 3 дня, 1 месяц и 6 месяцев после родов проводится контроль за титрами антител.
Резус-фактор ни во время беременности, ни в любой другой период жизни человека поменяться не может. Если такое произошло, значит, произошла ошибка в определении резус принадлежности в лаборатории. Необходимо пересдать анализ на определение резуса.
Резус-конфликт при беременности — это состояние, которое можно и нужно своевременно выявлять и контролировать. Современные знания иммунологии дают врачам необходимые механизмы воздействия на женщин с отрицательным резус-фактором, что позволяет им выносить и благополучно родить резус положительного здорового малыша.
источник