
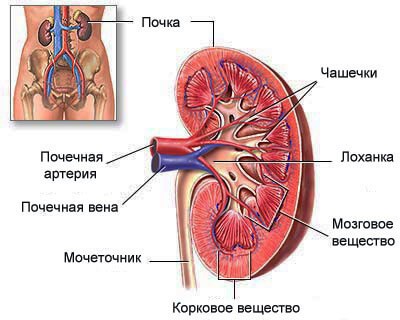
Пиелонефритом называется воспалительный процесс в почке, который захватывает как интерстициальную ткань органа, так и чашечно-лоханочную систему (место, где скапливается моча).
Классификация
- По механизму развития:
- первичный пиелонефрит (заболевание возникло само по себе, ему не предшествовала какая-либо патология мочевыделительной системы);
- вторичный – воспалительный процесс в почках развился на фоне имеющегося нефроптоза (опущение почки), уролитиаза (мочекаменная болезнь) или других болезней почек и мочевыводящих путей.
- По течению:
- острый – воспалительный процесс в почках развился впервые во время вынашивания плода или гестационного периода, поэтому его называют пиелонефритом при беременности либо гестационным пиелонефритом;
- хронический – болезнь имела место до зачатия и проявилась во время беременности (обострение хронического процесса).
- По локализации:
- двухсторонний, когда в процесс вовлечены обе почки;
- односторонний (право- или левосторонний) – во время гестации матка по мере роста сдвигается вправо и «притесняет» правую почку, вследствие этого у будущих мам чаще диагностируется правосторонний пиелонефрит.
- По форме:
- серозный;
- гнойный (наиболее неблагоприятная форма болезни, особенно в период вынашивания плода);
- латентная (без клинических проявлений);
- гипертоническая (с повышением кровяного давления);
- азотемическая (с развитием почечной недостаточности) и прочие.
Кроме того, гестационный пиелонефрит подразделяется на 3 вида:
- пиелонефрит во время беременности;
- пиелонефрит рожениц (то есть возникший в процессе родов);
- пиелонефрит послеродовый или родильниц (клиника послеродового гестационного пиелонефрита проявляется на 4 – 6 день и на второй неделе послеродового периода).
Отчего пиелонефрит так часто возникает во время беременности? Основным предрасполагающим фактором является механический. Растущая матка сдавливает соседние органы, особенно мочеточники, что нарушает отток мочи из чашечно-лоханочной системы почек, она задерживается там и служит благоприятной питательной средой для роста и размножения инфекционных агентов. В связи с этим пиелонефрит чаще развивается во втором и третьем триместрах беременности.
Второй момент, который предрасполагает развитию заболевания, являются гормональные и гуморальные изменения в организме, связанные с беременностью. Вследствие этих факторов верхние мочевые пути претерпевают анатомические изменения (гипотония, гипокинезия, дискинезия чашечно-лоханочной системы). В частности под влиянием гормона беременности – прогестерона, который призван расслаблять не только мускулатуру матки, но и все остальные гладкие мышцы внутренних органов, мочеточники расширяются, удлиняются и искривляются с перегибами, петлеобразованием. Кроме того, ослабляется связочный аппарат почек, что увеличивает нефроптоз.
В-третьих, возросший уровень эстрогенов у беременных дает толчок к росту патогенной флоры, в первую очередь кишечной палочки. Также не стоит забывать и о несколько сниженном иммунитете в гестационный период – что предупреждает отторжение плода материнским организмом как чужеродного объекта.
Гораздо чаще пиелонефритом болеют первобеременные женщины. В 93% случаев в воспалительный процесс вовлекается правая почка из-за декстраротации беременной матки и анатомических особенностей правой яичниковой вены.
Спровоцировать возникновение заболевания у беременных могут определенные факторы:
- предшествующая инфекция мочевыводящих путей (цистит, уретрит, бессимптомная бактериурия либо бессимптомная бактериоспермия партнера);
- аномалии развития мочевыделительной системы;
- мочекаменная болезнь (почечные конкременты усугубляют застой мочи в лоханках почки, что приводит к активизации условно-патогенной флоры и развитию воспалительного процесса);
- воспаления женских половых органов (чаще всего это кольпит и вульвовагинит);
- бактериальный вагиноз;
- низкий уровень жизни (плохое питание и условия проживания, тяжелое и вредное производство);
- сахарный диабет;
- хроническая экстрагенитальная патология (болезни щитовидной железы, сердечно-сосудистые заболевания, эндокринные расстройства).
В первые дни после родов риск возникновения заболевания значительно возрастает, чему способствуют появление новых факторов:
- сокращение (инволюция) матки происходит медленно, что в первые 5 – 6 суток послеродового периода создает компрессию (сдавление) мочеточников;
- сохранение в материнском организме прогестерона (до трех месяцев), что поддерживает дилатацию (расширение) мочеточников и уретры;
- осложнения послеродового периода (поздние кровотечения вследствие гипотонии матки или остатков последа);
- воспаление половых органов;
- урологические расстройства, обусловленные острой задержкой мочи или длительной катетеризацией мочевого пузыря (в первые 2 часа после родов).
- 1 степень (низкий риск)
Данная степень риска присваивается беременным с неосложненным пиелонефритом, который впервые появился в гестационный период. При оказании своевременного и адекватного лечения серьезная угроза здоровью матери и плода минимальна. Течение беременности и родоразрешение без осложнений. - 2 степень (умеренный риск)
В анамнезе женщины имеется хронический пиелонефрит, который до 30% случаев становится причиной осложненного течения беременности. Если осложнения не развиваются, то течение беременности и роды завершаются благоприятно, в противном случае возможны преждевременные роды или выкидыши. - 3 степень (высокий риск)
Высокий риск пиелонефрита присваивается женщинам, у которых течение болезни осложнилось почечной недостаточностью и артериальной гипертензией, либо возникло воспаление единственной почки. Дальнейшее пролонгирование беременности противопоказано.
Гестационный пиелонефрит начинается остро, с признаков интоксикации и урологических симптомов. Выраженность интоксикационного синдрома зависит от формы и длительности заболевания. Кроме того, немаловажное значение имеют вид возбудителя, массивность инфицирования, путь проникновения инфекции, иммунитет женщины, срок гестации.
К ведущим симптомам интоксикации относятся: повышение температуры до 38 – 40 градусов, ознобы и потливость, головная боль, вялость, тошнота и рвота. Кроме того, появляются тянущие или ноющие боли в области поясницы. Если поражена одна почка, боль появляется с ее стороны, если обе, то боль беспокоит с обеих сторон. Возможно появление частого и болезненного мочеиспускания, пациентка может отметить мутную мочу с примесью гноя или хлопьев.

- общий анализ крови (лейкоцитоз, анэозинофилия, анемия, лимфопения, ускоренная СОЭ);
- биохимический анализ крови (повышение креатинина, азота, возможно повышение билирубина, АСТ и АЛТ);
- общий анализ мочи (увеличение лейкоцитов, эритроцитов и цилиндров);
- моча по Нечипоренко;
- моча по Зимницкому (изогипостенурия и никтурия);
- бактериологический посев мочи для идентификации возбудителя и определения его чувствительности к антибиотикам.
Из инструментальных методов ведущую роль играет УЗИ почек, что позволяет не только диагностировать расширение чашечно-лоханочной системы, но и определить карбункул или абсцесс почки, воспаление околопочечной клетчатки. Также применяется хромоцистоскопия и катетеризация мочеточников для восстановления оттока мочи. В послеродовом периоде и в экстремальных ситуациях, когда имеется угроза жизни женщины, назначаются экскреторная урография и динамическая сцинтиграфия.
Заболевание не только таит угрозу в отношении здоровья будущей мамы и течения беременности, но негативно сказывается на росте и развитии плода.
Сроки беременности, в которые возрастает вероятность развития болезни, называют критическими сроками:
- 24 – 26 недель (возникновение угрозы прерывания, обусловленной не только повышенной возбудимостью матки, но и лихорадочным состоянием женщины, болевым синдромом и действием экзотоксинов бактерий кишечной группы);
- 32 – 34 недели – размеры матки максимальны, что существенно влияет на топографию почек и вызывает сдавление мочеточников;
- 39 – 40 недель – накануне родов предлежащая часть плода опускается в малый таз и прижимается к его входу, вызывая компрессию мочевого пузыря, застой мочи в мочевыводящих путях и почечных лоханках;
- 4 – 12 сутки после родов.
Заболевание (особенно при обострении хронического процесса) повышает риск возникновения следующих акушерских осложнений:
- поздний гестоз (до 89% и выше у женщин с хроническим пиелонефритом);
- угроза прерывания и выкидыш в первом триместре;
- преждевременные роды;
- вторичная плацентарная недостаточность;
- анемия;
- аномалии родовых сил;
- кровотечение во время и после родов;
- септицемия (инфицирование крови) и септикопиемия (заражение крови и образование гнойных очагов в организме);
- инфекционно-токсический шок;
- гнойно-септические заболевания после родов;
- острая почечная недостаточность.
В свою очередь, то или иное акушерское осложнение неблагоприятно сказывается на внутриутробном развитии ребенка и приводит к следующим последствиям:
- гипоксия и задержка роста плода (результат гестоза, анемии и плацентарной недостаточности);
- антенатальная гибель плода, в процессе родов или в первые 7 дней жизни (перинатальная смертность достигает 30%);
- внутриутробное инфицирование (в ранние сроки приводит к порокам развития плода);
- длительная желтуха;
- развитие гнойно-септических заболевании после рождения;
- сниженный иммунитет.
Лечением гестационного пиелонефрита занимается врач акушер-гинеколог совместно с урологом (нефрологом). Все будущие мамы с острым процессом или обострением хронического подлежат обязательной госпитализации.
Немедикаментозная терапия
Первым этапом в лечении является восстановление пассажа мочи с помощью следующих мер:
- Постельный режим
Горизонтальное положение и тепло улучшают кровоток в почках и препятствуют застою мочи в почечных лоханках и мочеточниках. Постельный режим назначается на период в 5 – 7 дней (до исчезновения симптомов интоксикации и снижения температуры). При одностороннем процессе женщину укладывают на здоровый бок с согнутыми коленями и несколько поднимают ножной конец кровати. В таком положении матка отклоняется от воспаленной почки и уменьшается давление на мочеточник. В случае двухстороннего пиелонефрита будущей маме рекомендуется принимать (от 3 до 5 раз в день) коленно-локтевое положение, при котором также матка отклоняется и перестает давить на почки и мочеточники. - Диета
При воспалении почек показано обильное кислое питье, до 3 литров в сутки. Целебными свойствами обладают клюквенный и брусничный морсы, отвар (настой) из листьев толокнянки, брусники, хвоща полевого, овса, шиповника, ромашки аптечной. Следует исключить чай, кофе, сладкие газированные напитки, шоколад, жирные, жареные и острые блюда, копчености и соленья, фаст-фуд. Пища должна быть запеченной, тушенной или отварной.
Медикаментозное лечение
- Антибиотикотерапия
Основой терапии заболевания является назначение антибактериальных препаратов. В первые 12 недель назначается ампициллин, оксациллин или пенициллин. Во втором триместре допускается введение антибиотиков цефалоспоринового ряда (кефзол, клафоран) и макролидов (джозамицин, ровамицин) продолжительность до 7 – 10 дней. - Нитрофураны
Начиная со второго триместра к антибиотиками добавляются уроантисептики или нитрофураны (5-НОК, нитроксолин, фурадонин, невиграмон). - Спазмолитики и десенсибилизирующие препараты
Из десенсибилизирующих средств назначаются супрастин, кларитин, в качестве спазмолитиков – но-шпа, папаверин, баралгин. Кроме того, показан прием седативных препаратов (экстракт валерианы или пустырника). - Мочегонные препараты
Для усиления действия антибиотиков назначаются диуретики в малой дозировке (дихлотиазид, фуросемид). - Инфузионная терапия
С целью дезинтоксикации внутривенно капаются реополиглюкин, гемодез, солевые растворы. - Витамины и препараты железа
Оперативное лечение
В случае безуспешности консервативного лечения выполняется хирургическое вмешательство:
- катетеризация мочеточников;
- нефростомия, декапсуляция или резекция почки, а в тяжелых случаях и удаление почки при возникновении гнойно-деструктивного воспаления (апостематозный нефрит, карбункул или абсцесс почки).
Показания к оперативному вмешательству:
- эффект отсутствует после проведения антибиотикотерапии (1 – 2 суток), плюс нарастают признаки интоксикации и воспаления (увеличение лейкоцитоза, СОЭ, креатинина);
- обструкция (закупорка) мочевыводящих путей камнями.
Родоразрешение при гестационном пиелонефрите рекомендуется через естественные родовые пути. В план ведения родов входит назначение спазмолитиков, обезболивающих препаратов и профилактика гипоксии плода. Кесарево сечение проводится только по строгим акушерским показаниям.
источник
В период беременности организм женщины постепенно перестраивается. Но иногда адаптация происходит на пределе возможностей, что создает предпосылки для возникновения гестационных патологий. Симптомы пиелонефрита при беременности также возникают, если материнский организм не смог приспособиться к быстро увеличивающемуся в размерах плоду. Изменение нагрузки на почки и особенности уродинамики в этот период могут привести к болезни, которая не всегда проходит после родов.
Острый пиелонефрит развивается в 3-10% всех беременностей. Чаще всего первичное заболевание возникает во время первой гестации. Это связано с более упругой передней брюшной стенкой. Она не так сильно подвержена растяжению, поэтому растущая матка давит на мочеточники, приводит к их сужению и ухудшению оттока мочи. При повторной беременности первичный пиелонефрит возникает значительно реже.
Для воспаления в чашечно-лоханочной системе необходимы определенные условия.
- Анатомические особенности . Врожденные аномалии строения почек или мочеточников нарушают механизм оттока мочи. До беременности это может не привлекать внимания, но уже на ранних сроках часто появляются признаки застоя мочи и развития воспаления.
- Инфекция . Воспалительные процессы в почках, которые были до зачатия, бессимптомная бактериурия, а также цистит, кольпит и очаги хронической инфекции в организме могут привести к инфицированию почек.
- Нарушения уродинамики . В норме моча стекает по мочеточникам в мочевой пузырь, где постепенно накапливается. Но у беременных женщин под действием прогестерона наблюдается снижение перистальтики мочеточников, умеренное расширение лоханок, ослабление сфинктеров. Поэтому может возникать рефлюкс мочи — обратный заброс. Также на развитие гестационного пиелонефрита влияет турбулентный характер потока мочи. Застой и повышение гидростатического давления приводят к развитию патогенных микроорганизмов.
Возбудителями патологии считаются:
- стафилококки;
- стрептококки;
- протей;
- кишечная палочка;
- энтерококки.
Острая форма характеризуется резким началом, проявляется признаками интоксикации, повышением температуры. Хронический пиелонефрит протекает периодами обострения и ремиссии, является следствием перенесенного острого заболевания. В зависимости от срока гестации признаки патологии имеют свои особенности.
- 1 триместр . Выраженный болевой синдром, который напоминает почечную колику. Основная локализация — в пояснице, но отдает и в нижнюю часть живота, половые органы.
- 2 и 3 триместры . Болевой синдром не так выражен, больше беспокоят нарушения мочеиспускания. Иногда при появлении приступа боли женщина занимает вынужденное коленно-локтевое положение, в котором облегчается ее состояние.
Критический срок для возникновения патологии — это 2 триместр. Быстрое нарастание прогестерона, увеличение матки приводят к появлению первых симптомов. В этот же период могут проявиться первые осложнения. Возможные последствия для плода: внутриутробное инфицирование, задержка развития, мертворождение. На поздних сроках могут развиться следующие осложнения:
- анемия;
- преждевременные роды;
- плацентарная недостаточность;
- гестоз;
- септицемия;
- инфекционно-токсический шок.
Гестоз — опасное осложнение, которое при тяжелом течении может привести к отслойке плаценты и смерти плода, а также развитию ДВС-синдрома у матери. Это состояние возникает на фоне задержки жидкости и формирования отеков, повышения артериального давления. В моче появляется белок, который увлекает за собой часть воды и усиливает проявления гестоза.
Гестоз негативно влияет на функционирование всех систем организма. Отек глазного дна приводит к нарушению зрения. Пропотевание жидкой части крови происходит и в сердечной мышце. Следствием этого становятся нарушение ритма, брадикардия, развитие левожелудочковой недостаточности. Это сказывается на кровоснабжении легких: в легочной ткани также развивается отек, уменьшается вентиляция. Накопление продуктов газообмена приводит к развитию метаболического ацидоза.
Опасность представляет формирование ДВС-синдрома, который может протекать в хронической форме на протяжении беременности. При этом увеличивается вязкость крови, возникает риск тромбоза и эмболии.
Чтобы не допустить развития такого сценария, необходимо обдуманно подходить к беременности. Не всегда пиелонефрит протекает в тяжелой форме. Но есть состояния, при которых невозможно свести риски к минимуму. Беременность запрещена в следующих ситуациях:
- пиелонефрит, который сочетается с азотемией;
- артериальная гипертензия при хроническом пиелонефрите;
- поражение единственной почки;
- гломерулонефрит с гипертонической болезнью или азотемией.
При подозрении на пиелонефрит назначают лабораторные анализы и инструментальные исследования. Обязательно проводятся пробы:
Проводятся общий анализ крови и мочи, исследование по Нечипоренко. При патологии выявляют большое количество лейкоцитов в моче, бактериальных клеток. Также часто обнаруживается повышение концентрации остаточного азота и мочевины.
Инструментальная диагностика проводится только безопасными для ребенка методами, рентгенологические и радиоизотопные способы не применяются. Основу диагностики составляют:
- УЗИ почек с доплером;
- тепловидение;
- цистоскопия;
- хромоцистоскопия.
Лечение пиелонефрита при беременности направлено на улучшение лабораторных показателей, восстановление функции почек и купирование основных симптомов. Используются медикаментозные и немедикаментозные приемы.
Диета должна способствовать увеличению количества мочи, ее подкислению и улучшению оттока. Поэтому необходимо пить клюквенный морс, рекомендуются минеральные воды без газов. В меню ограничивают количество соли, маринованных, жирных и острых блюд. Исключают:
Лечение народными средствами может быть использовано только в комплексе с консервативной терапией. Причиной воспаления почек является бактериальная инфекция, а ее невозможно победить без антибиотиков. Из народных методов в домашних условиях можно применять почечные сборы, отвар толокнянки, брусничника. Отзывы о таком лечении положительные со стороны врачей и пациенток.
Антибиотики назначают с учетом чувствительности к ним возбудителя и срока вынашивания. Используют препараты защищенных аминопенициллинов внутрь или в виде инъекций:
- амоксициллин и клавулановая кислота;
- амоксициллин и сульбактам.
При непереносимости пенициллина назначают цефалоспорины второго и третьего поколений. Но им отдается предпочтение на поздних сроках. Со второго триместра можно назначать макролиды.
Негативные последствия для ребенка несут следующие антибиотики:
- фторхинолоны;
- сульфаниламиды;
- аминогликозиды.
Их используют только в тяжелых случаях по жизненным показаниям со стороны матери. Лечение длится 10-14 дней, а критерием излеченности выступает двухкратный хороший анализ мочи.
Иногда возникает необходимость в хирургическом лечении. Обычно это происходит при неэффективности медикаментозной терапии и при развитии абсцесса или карбункула почки.
В редких случаях течение болезни принимает критический характер, когда сохранение беременности становится невозможным. Прерывание по медицинским показаниям выполняют при таких состояниях:
- пиелонефрит на фоне тяжелого гестоза;
- острая почечная недостаточность;
- острая гипоксия плода;
- неэффективность проводимого лечения и ухудшение состояния.
Выявленный пиелонефрит у беременных приводит к необходимости плановой госпитализации. В первый раз это делают в первом триместре, чтобы определить возможность сохранения беременности и лечебную тактику. Вторая обязательная госпитализация проводится в конце второго — начале третьего триместра, когда увеличивается риск развития осложнений. Это позволяет вовремя принять необходимые меры и уменьшить риски.
источник
У почек довольно много функций:
- Экскреторная
- Осморегулирующая
- Ионорегулирующая
- Эндокринная
- Метаболическая
- Участие в кроветворении
Все эти функции могут быть нарушены при заболевании и патологии почек.
Одной из часто встречающихся патологий почек у беременных, является пиелонефрит. Пиелонефрит — это заболевание инфекционно-воспалительного характера, связанное с воспалением почечной лоханки, а также ткани почек. Со временем заболевание развивается и может привести к повышению артериального давления и почечной недостаточности.
На развитие заболевания у беременных женщин, как правило, указывает цистит.
Цистит — это воспалительное инфекционное заболевание, характеризующееся режущими болями при мочеиспускании. Если воспалительный процесс захватывает область мочевого пузыря все больше и больше, то возникает бактериурия (появление и распространение микробов в моче), может появиться примесь крови в моче. При плохом, недостаточном лечении цистита, постепенно инфекция переходит по мочеточнику к почке. В ней начинается процесс воспаления лоханки и чашки почки.
По данным статистики профессора Кулакова, пиелонефрит диагностируется у 3%-10% беременных женщин. Возникает обычно во второй половине беременности, на сроке 24-32 недель.
Виды пиелонефрита:
Острый пиелонефрит у беременных и родильниц проявляется следующими симптомами:
- Внезапное начало заболевания с высокой температурой 39-40 градусов
- Ознобы, которые сменяются профузными потами
- Общее недомогание
- Тошнота, рвота
- Боли во всем теле
- Слабость и адинамия
- Нарастающая боль в пояснице, которая иррадиирует по ходу мочеточника в паховую область, иногда боль отдает в ногу
- Расстройство мочеиспускания
- Часто женщина принимает вынужденное положение на здоровом боку, приподнимая, согнутые в коленях ноги к животу
Обострение пиелонефрита у беременных может быть 2-3 раза за весь период беременности.
Возникает впервые во время беременности и является часто следствием имеющейся хронической инфекции, перенесенной в детстве. Хроническая инфекция, возможно, давно прошла и в течение жизни женщины никак себя не проявляла, но она попала в почку еще в детском возрасте. А вот беременность со всеми физиологическими изменениями способствует обострению этой инфекции и симптомов проявления пиелонефрита.
Обычно данный вид воспаления бывает у тех женщин, которые в детстве часто переболели следующими заболеваниями:
- тонзиллит
- ангина
- корь в тяжелой форме
- пневмония
- частые простудные заболевания
Начинается гестационный пиелонефрит бессимптомной протеинурией, то есть обнаруживается небольшое количество белка в моче. Иногда, возникают боли в пояснице ноющего характера. При обострении и активации процесса, данный вид пиелонефрита проявляется симптомами повышения температуры, интоксикацией.
Важно помнить, что острый или хронический пиелонефрит может привести к развитию очень тяжелых сопутствующих осложнений беременности.
Факторы, провоцирующие пиелонефрит при беременности:
- Во время беременности увеличивается количество циркулирующей крови, следовательно, увеличивается почечный кровоток. Моча — это профильтрованная кровь, поэтому нагрузка на почки значительно возрастает.
- При беременности имеется большое количество гормона прогестерона. За счет данного гормона беременность вынашивается. Прогестерон обладает способностью расслаблять мышцы. Он расслабляет мышцу матки и мышцы других органов, в частности он вызывает расслабление мышц области мочеточника, мочеиспускательного канала, сфинктера, а также лоханок и канальцев почек. При этом в лоханках застаивается моча — возникают застойные явления. Это неблагоприятно сказывается на состоянии почки.
- За счет расслабления сфинктера возможен такой фактор, как рефлюкс. Рефлюкс — это обратный заброс мочи. Расслабляется сфинктер мочевыводящего канала, а у женщин этот канал короткий и широкий, поэтому инфекция может из влагалища и из наружных половых органов через мочевыводящий канал попасть непосредственно в мочевой пузырь, а из мочевого пузыря в мочеточник и далее переместиться в почки.
- Изменение соотношения между растущей маткой и положением почек, в особенности правой почки. По мере того, как матка растет, увеличивается внутрибрюшное давление. Изменение брюшного давления сказывается на положении почки. За счет того, что связки почки расслаблены, происходит ее опущение с места обычного анатомического расположения.
- Матка располагается не по центру брюшной полости — она немного ротирована в правую сторону. Поэтому увеличенная матка оказывает свое давление больше на правую почку, которая к тому же немного опущена. Следовательно, чаще всего, воспалительный процесс протекает в правой почке.
Способы попадания инфекции в почку:
- Гематогенный путь (из очага хронической инфекции, например воспаление глоточных миндалин, хроническая ангина, кариозные зубы, воспаленный желчный пузырь)
- Лимфогенный путь (из кишечника)
- Восходящий путь (рефлюкс)
- Переохлаждение
- Перегревание
- Большая физическая нагрузка
- Перенесенная вирусная инфекция
- Бактериальный вагиноз
- Кольпит
- Сахарный диабет
- Ангина
- Несоблюдение гигиены
- Поздний гестоз
- Преждевременная отслойка нормально расположенной плаценты
- Невынашивание беременности
- Преждевременные роды
- Гипоксия и гипотрофия плода
- Внутриутробное инфицирование плода
Со стороны матери:
- Острая почечная недостаточность
- Сепсис в послеродовом периоде
- Гипертония
При постановке диагноза, обычно проводят исследование с помощью ультразвука мочевого пузыря, почек и общего анализа мочи, показатели которого наиболее ярко указывают на картину заболевания.
Ультразвуковая диагностика пиелонефрита
По ультразвуковому исследованию возможно определить:
- наличие в почках солей, камней
- локальные изменения в тканях почек
Через ультразвуковое исследование возможно осмотреть общее состояние почек, их изменения в структуре.
Диагностика пиелонефрита по анализам мочи
При диагностировании анализа мочи, прежде обращают внимание на ее цвет, который в норме должен быть соломенно-желтым. При пиелонефрите моча становится мутной из-за наличия в ней лейкоцитов, цилиндров и других веществ, выпавших в осадок. Если в моче присутствует кровь, она имеет темно-красный цвет. Если же моча почти бесцветная — почки не справляются со своей функцией и плотность мочи значительно уменьшается.
Появление цилиндров в моче говорит о значительном поражении почек. Нормальный кислотно-щелочной баланс (ph) мочи слабо — кислый, показатель, которого обычно чуть больше шести. При пиелонефрите резко увеличивается уровень фосфаты в моче, от чего ph резко сдвигается к показателю 7 и выше.
Меняется и плотность мочи — она резко увеличивается из-за большого скопления различных патогенных веществ, особенно токсинов, которые в норме не встречаются. Если же моча начинает значительно снижать показатель кислотно-щелочного баланса — это тоже неблагоприятный признак. Он говорит о начале почечной недостаточности.
Имеет значение микроскопия осадка, а также оценка наличия определенных веществ в моче. Количество эритроцитов повышено в случае присутствия крови в моче. Большое количество лейкоцитов говорит о сильном воспалении. В норме — в 1 микролитре содержится 4000 лейкоцитов, 2000 эритроцитов. Если же их количество становится просто огромным, то скорее всего в моче присутствует гной.
Обнаружение билирубина означает увеличение печени. Борясь с развившимися отравлениями, организм начинает приводить все свои резервные функции в более повышенную готовность, поэтому печень реагирует на воспаление очень значительно.
Количество мочевины при пиелонефрите также может быть повышенно. Это говорит о начале почечной недостаточности. Если в осадке мочи присутствует белок — нарушен процесс фильтрации.
Бактериальный посев при пиелонефрите
Большое значение имеет и бактериальный посев мочи при пиелонефрите — посев показывает наличие определенных микробов, возбудителей инфекционно — воспалительных процессов. Анализ мочи на посев для определения чувствительности к антибиотикам делается в течение 7 дней. При этом возможно определить, какие возбудители находятся в организме и вызывают пиелонефрит.
Микробы могут быть различными, но наиболее частые при пиелонефрите:
- кишечная палочка
- стафилококк
- стрептококк
- протей
- ряд других микроорганизмов
Иногда, очень редко встречается туберкулез почки и поражение почек грибковыми возбудителями.
Для постановки диагноза пиелонефрит, помимо общего анализа мочи, важны пробы:
- По Зимницкому (суточная моча)
- По Нечипоренко (разовая средняя утренняя порция мочи)
При сдаче анализов мочи, большое значение имеет то, как вы сдаете мочу:
- За сутки нельзя потреблять ярко-окрашенные продукты, способные запутать специалистов-диагностов.
- Нельзя принимать мочегонные средства, так как количество мочи должно соответствовать реальному выделению
- Женщинам в положении следует опорожнять мочевой пузырь каждые 4 часа для предотвращения застоя мочи.
- Нельзя переохлаждаться
- Не стоит посещать людные места, особенно в период эпидемии вирусных заболеваний
- Следует заниматься гимнастикой беременных
- Стоит совершать ежедневные прогулки на свежем воздухе
- Рекомендуется время от времени вставать на четвереньки, в позу собаки. Расположившись в таком положении, спадает нагрузка с почек, улучшается кровоток
И, обязательно, дорогие будущие мамы, прислушивайтесь к своему организму! Обращайте внимание на свое самочувствие! Все же, своевременная оказанная медицинская помощь спасет от неприятных последствий вас и вашего малыша. Будьте здоровы!
источник

Диагностировать пиелонефрит можно с помощью всевозможных методов, как общий анализ мочи (в случаях первых признаках болезни) и биопсия почечных тканей. На основании проведенных исследований у заболевания выделяют три формы течения – острую, хроническую и хроническую с обострениями. Показателем наличия пиелонефрита в анализе можи является лейкоцитурия. Данный симптом развивается на протяжении первых двух – четырех дней. Воспаление при этом возникает в корковом слое почечной парехнимы.
Кроме того лейкоцитурия проявляется еще в случае обструкции мочевыделительных путей при поражении пиелонефритом. К первым симптомам данного заболевания относятся боли в области поражения (то есть в поясничной зоне, где находятся почки) и интоксикационный сидром (озноб, повышение температуры, снижение аппетита, общая слабость, рвота и частая тошнота). У детей возникают боли в животе. Плюс ко всему в анализе мочи при поражении пиелонефритом показателем наличия болезни является эретроцитурия. Проявляется она после некротического паппиллита, при острых формах цистита и в случае повреждения форникального аппарата.
Следующий вид исследования пиелонефрита – это биохимический анализ мочи. Подобный метод позволяет с большей точностью установить причины возникновения в организме инфекционного возбудителя, также они дает возможность определить переносимость вируса к антибактериальным лекарствам. Помимо этого, в диагностике заболевания используется способ окрашивания мочи по Граму: в таком случает можно в кратчайшие сроки установить, какой именно вид возбудителя присутствует в пораженном организме. Подобный анализ при пиелонефрите в показателях покажет антитела и антигены к конкретному виду инфекции.
Хроническая форма пиелонефрита является инфекционно-воспалительным, почечным заболеванием, в ходе которого в воспалительный процесс, кроме чашечки и лоханки, вовлекается также сама ткань почек. Обычно болезнь прогрессирует у женщин, в возрасте старше пятидесяти лет. Течение пиелонефрита в хронической форме сопровождается чередованием обострения и фазы ремиссии. По своему происхождению хронический пиелонефрит бывает первичным (не связан с предшествующим заболеванием урологического характера), а также вторичным (возникает за счет того, что мочевыводящие пути поражаются каким-либо урологическим заболеванием).
Хронический пиелонефрит может быть вызван микроорганизмами различного рода, самые частые – это вирусы, грибки и кишечная палочка. Общий анализ крови при данном заболевании показывает сниженное количество гемоглобина, эритроцитов, лейкоцитоз, повышение СОЭ и сдвиг влево в лейкоцитарной формуле. В анализе мочи довольно рано проявляется гипостенурия (это малый удельный вес мочи), а также полиурия. Подобные изменения больше всего заметны в случае взятия пробы Зимницкого. При этом моча имеет щелочную реакцию.
В случае обострения хронического пиелонифрита отмечается лейкоцитурия (когда количество лейкоцитов в миллилитре мочи равно 20*103 и больше), а активных лейкоцитов более тридцати процентов. В ремиссийную фазу лейкоцитов может не быть. При анализе по Нечипоренко над эритроцитурией преобладает лейкоцитурия.
Острым пиелонефритом назыается экссудативное, острое воспаление почечной ткани и лоханки, которое имеет выраженное нарушение рабочих функций почек. Самый частый возбудитель пиелонефрита в острых формах – это кишечная палочка. Если в анализе крови при остром пиелонефрите обнаруживается нейтрофильный лейкоцитоз, а в лейкоцитарной формуле сдвиг наблюдается влево, это свидетельствует об увеличенной СОЭ. В случае ухудшения состояния пациента возможна лейкопения.
При остром пиелонефрите в анализе мочи можно обнаружить пиурию (то есть гной) либо бактериурию – эти два диагностических показателя являются крайне важными. Кроме того может отмечаться протеинурия и гематурия (в редких случаях встречается макрогематурия). При анализе осадков мочи можно увидеть цилиндры (лейкоцитарные, гиалиновые, либо зернистые – в случае тяжелого течения), эпителиальные канальцевые клетки, а также лейкоциты.
Болезни почек встречаются часто и занимают второе место среди экстрагенитальных заболеваний. Из всех заболеваний почек наиболее часто у беременных диагностируется пиелонефрит и в основном в правой почке. В таком случае пиелонефрит называется гестационным, т.е. пиелонефрит беременных.
Причины пиелонефрита при беременности связаны с гормонально-функциональной перестройкой организма при беременности:
Растущая матка сдавливает лежащие под ней мочеточники, что приводит к затруднению тока мочи из чашечно-лоханочной системы почки в мочевой пузырь и как результат застоя мочи с ее инфицированием пиелонефрит. Прогестерон, уровень которого во время беременности высокий, расслабляет гладкомышечные клетки мочеточника и мочевого пузыря, что приводит к еще более выраженному застою мочи. Кровоснабжение матки увеличивается со сроком беременности и соответственно этому усиливается венозный застой в органах малого таза, и вена распологавшаяся в одной соединительнотканной оболочке с правым мочеточником также сдавливает его усиливая застой мочи. Анатомически правая круглая маточная связка короче левой, за счет этого сама матка ротирована вправо и большее давление, под тяжестью матки, опять испытывает правый мочеточник .
Этиологической причиной развития пиелонефрита чаще являются: кишечная палочка, энтерококки, протей, клебсиела, стафилококк и др.
Чтобы предупредить возможное развитие гестационного пиелонефрита, при взятии на диспансерный учет по беременности всех пациенток входящих в группу риска на развитие пиелонефрита необходимо обследовать и проводить у них профилактические мероприятия.
Факторы риска развития пиелонефрита во время беременности:
Цистит или пиелонефрит до беременности Бессимптомная бактериурия до или во время беременности Гиподинамия Сахарный диабет Наследственные заболевания почек Снижение иммунного статуса
Различают острый и хронический пиелонефрит.
Острый гестационный пиелонефрит – повышается температура до 38-390, озноб, головная боль, боль в области поясницы, тошнота, рвота, затем появляются симптомы угрожающего выкидыша или родов, в зависимости от срока беременности.
Хронический гестационный пиелонефрит – чаще протекает бессимптомно, но могут быть такие симптомы как — головная боль и тупая, ноющая боль в области поясницы.
Общий анализ крови Общий анализ мочи Анализ мочи по Нечипоренко Бактериальный посев мочи Мочевина и креатинин УЗИ почек и мочевого пузыря
Осложнения беременности при пиелонефрите:
Внутриутробное инфицирование плода Выкидыши Гибель плода Преждевременные роды Гестоз ОПН
Выделяют 3 степени риска пиелонефрита:
1степень – неосложненный гестационный 2степень – хронический пиелонефрит или пиелонефрит до беременности 3 степень – пиелонефрит и гипертензия или азотемия, или пиелонефрит единственной почки
При 1 и 2 степени риска – беременность разрешается и такие пациентки находятся на диспансерном учете.
При 3 степени риска беременность противопоказана
Пиелонефрит при беременности лечится стационарно. Принципы лечения пиелонефрита следующие:
Обильное питье, диета-стол №7 Колено-локтевое положение Антибактериальная терапия – до получения результатов бак.посева мочи назначают антибиотик широкого действия, после получения результатов при необходимости антибиотик меняют соответственно чувствительности к антибиотикам Дезинтоксикационная терапия — в/в инфузии жидкости Уросептики – канефрон, 5-НОК Средства улучшающие маточно плацентарное кровообращение – лечение плацентарной недостаточности Сохраняющая терапия Мочегонные фитосборы
© Clinic-woman, 2013, телефон: +7(495) 221-83-10, E-mail: [email protected], Skype: ginekolog
Адрес клиники: город Москва, улица Самотечная, дом 5.
Ближайшее метро: Цветной Бульвар, Достоевская, Трубная.
При полном или частичном использовании материалов ссылка на www.clinic-woman.ru обязательна
Это лабораторное исследование обязательно и проводится не только при подозрении на заболевания почек и мочевыводящих путей, но и для общей диагностики состояния организма.
Диагностика пиелонефрита может включать в себя общий анализ мочи. в случае необходимости — исследования по Зимницкому и по Нечипоренко.
Для анализа по Зимницкому моча на анализ собирается в течение дня, а для общего и по Нечипоренко – при первом утреннем мочеиспускании.
Для того, чтобы результаты анализа мочи при пиелонефрите как можно более точно отражали состояние почек и организма в целом, к сдаче мочи на анализ необходимо подготовиться:
накануне крайне нежелательно употреблять овощи и фрукты, которые способны повлиять на цвет мочи; не принимать диуретики; не рекомендуется сдавать мочу женщинам во время менструации; перед сбором мочи необходимо тщательно вымыть половые органы.
Анализ мочи при пиелонефрите дает целый ряд показателей, помогающих диагностировать данное заболевание: количество лейкоцитов, наличие бактерий, показатель рН, относительную плотность и окраску мочи.
Показатели общего исследования имеют свои нормы, отклонение от которых может свидетельствовать с определенным допуском о наличии того или иного заболевания.
BLd — эритроциты: норма для женщин – от 0 до 3, норма для мужчин – от 0 до 1. Выход за пределы нормы может свидетельствовать о заболеваниях мочеполовой системы, в частности – почек. Bil — билирубин: должен отсутствовать, свидетельствует о повреждении клеток печени, образуется при разрушении гемоглобина, отражает наличие воспаления, токсического воздействия на клетки и др. Uro — мочевина: норма для детей – от 1,8 до 6,4 ммоль/л; для взрослых – от 2,5 до 6,4 ммоль/л; у пожилых людей (старше 60 лет) – от 2,9 до 7,5 ммоль/л: мочевина в крови повышена при заболеваниях почек. KET — кетоны: в норме должны отсутствовать, могут свидетельствовать о развитии сахарного диабета. PRO — белок: не должен присутствовать в моче, говорит о возможном наличии инфекций и болезнях почек (например, при повреждении почечных канальцев и узелков). NIT — нитриты (бактериурия): в идеале должны отсутствовать, поскольку являются свидетельством наличия бактериальной инфекции. GLU — глюкоза: в норме отсутствует, свидетельствует о развитии сахарного диабета: сахар в моче появляется при повышении уровня сахара в крови. Может указывать и на другие заболевания, например, феохромацитому или тиреотоксикоз. pH — кислотность: в норме кислотность мочи колеблется в значениях 5-7 pH. Смещение кислотности мочи в сторону закисления или защелачивания может свидетельствовать о наличии некоторых заболеваний. S.G — плотность: в норме относительная плотность утренней мочи должна быть 1,012-1,22 г/л. Повышенная плотность возможна при пиелонефрите, пониженная — при почечной недостаточности или как следствие применения мочегонных средств. LEU — лейкоциты: норма для женщин — от 0 до 6, норма для мужчин — от 0 до 3. Наличие лейкоцитов в моче является симптомом воспаления в мочеполовой системе. Часто они свидетельствуют о мочекаменной болезни и пиелонефрите. UBG — уробилиноген: его норма — от 5 до 10 мг/л. Отклонение от нормы с сторону снижения может говорить о закупорке желчного протока. Повышение — о снижении функциональной активности печени.
Кроме того, в ходе общего анализа в моче могут быть выявлены бактерии, грибы, паразиты и др.
Для диагностики важны следующие показатели анализов при пиелонефрите: превышение нормы по лейкоцитам, отклонение по pH, отклонение по плотности мочи, наличие бактерий и/или нитритов.
Немаловажное значение имеет цвет: пиелонефрит, моча при котором меняет окраску, диагностируется по Грамму, что позволяет выяснить характер возбудителя заболевания.
Фактические значения показателей могут отклоняться от нормативных также и в силу возраста или других индивидуальных особенностей, поэтому самостоятельно трактовать значения общего анализа мочи нельзя — квалифицированно сделать это может только доктор.
Источники: http://womanjournal.org/zdorovie/zabolevaniya/411-obschiy-analiz-mochi-pri-pielonefrite-pokazaniya-analiza-mochi-v-sluchae-infekcionnogo-vospaleniya-pochek.html, http://www.clinic-woman.ru/pielonefrit_i_beremennost, http://uromed.com.ua/info/analiz-mochi-pri-pielonefrite/

Тем более, это справедливо для женщин в период беременности, которые, в силу различных обстоятельств, попадают в особую группу риска по заболеваемости пиелонефритом.
А поскольку болезнь почек будущей мамы не проходит бесследно для вынашиваемого малыша, а лечение этого заболевания требует применения небезобидных препаратов, пиелонефрит при беременности становится серьезной проблемой.
Пиелонефрит это инфекционное заболевание почек, а, точнее, их структуры, обеспечивающей нормальный отток мочи, сопровождающееся воспалительным процессом. Возбудителями заболевания могут являться кишечная палочка, бактерии типа «кокки», грамотрицательные бактерии, а также другие болезнетворные микроорганизмы, попавшие в почку.
Любое инфекционное заболевание, протекающее в организме, может вызвать также инфицирование мочеполовой системы, бактериурию и, в дальнейшем, развитие пиелонефрита.

Патологический процесс в почках не обусловлен предшествующими заболеваниями почек и мочевыводящих путей. Патологий анатомического строения этих органов, также не наблюдалось ранее.
Заболевание возникает как следствие предшествующего урологического нарушения (мочекаменной болезни, обструкции мочевыводящих путей и т.п.).
Однако медики склоняются к тому, что на фоне абсолютного здоровья мочеполовой системы пиелонефрит возникнуть не может, скорее, может иметь место необнаруженное первичное заболевание, а потому, классификация на первичный и вторичный весьма условная.
В зависимости от того, обе почки пострадали от инфекционного поражения или одна, различают пиелонефрит:
односторонний, т.е. пораженной оказывается одна почка, что характерно для первичного заболевания; двусторонний, т.е. страдают обе почки, что характерно для вторичного заболевания.
По характеру течения пиелонефрит может быть:
острым, с явными клиническими симптомами. Для этой формы характерны сильные спазматические боли в поясничном отделе или опоясывающие, которые могут «простреливать» в ногу, ягодицы, живот и т.п., болезненное мочеиспускание (цистит), высокая температура, потливость; хроническим, протекающим практически без выраженных внешних симптомов, что не умаляет его губительных последствий. Зачастую, заподозрить его удается лишь по результатам лабораторных анализов.
Острый пиелонефрит почек, по своей форме, бывает:
серозным; гнойничковым – более опасная форма.
Клиническая картина хронического пиелонефрита у беременных бывает разнообразной:
Практически бессимптомная – латентная.
Пациентов беспокоят лишь недомогание, слабость, лишь анализ мочи выдает небольшое превышение нормы лейкоцитов, а при исследовании крови может наблюдаться повышенная СОЭ. Насторожить в этом случае должна пониженная плотность мочи. Со временем, «вялотекущая» форма заболевания преобразуется в:
Выражающуюся через уремию, нарушение функций почек — почечную недостаточность. В большинстве случаев процесс «усыхания» органа необратим.
Периоды обострения пиелонефрита сменяются периодами «затишья» (ремиссии);
Когда заболевание протекает на фоне высокого артериального давления, возможны гипертонические кризы. При этом нарушения оттока мочи может и не быть.
При которой на фоне пиелонефрита в крови пациента отмечают дефицит эритроцитов, показатели анализа мочи при этом могут быть в норме;
В моче обнаруживается кровь. Крайне редкая форма.
Инфекция-провокатор может проникнуть в почки разными путями:

Попадает вначале в органы, расположенные анатомически ниже почек, и вызывает уретрит (воспаление уретры), цистит (воспаление мочевого пузыря), оказывается в почках (пиелонефрит);
Попадает из инфицированного органа с кровотоком. Таким образом, спровоцировать пиелонефрит может, к примеру, даже инфекция из невылеченного кариозного зуба или хронический гайморит;
Проникает через лимфатическую систему, например, из кишечника.
Однако для того, чтобы произошло поражение почек болезнетворными микроорганизмами, должны присутствовать, так называемые, благоприятствующие этому факторы ослабление иммунитета, нарушение мочевыводящей функции, нарушение почечного кровотока и т. д.
Медики отмечают, что беременность на фоне пиелонефрита чаще осложняется гестозом, причем, его тяжелыми формами.
Но даже неосложненная форма гестационного пиелонефрита у будущей мамы может привести к тяжелым последствиям для ребенка:
Болевая атака стимулирует сократительную способность миометрия матки, что угрожает преждевременным прерыванием беременности;
Внутриутробное инфицирование плода.
Инфекционная первооснова пиелонефрита может привести к заражению плода, особенно это справедливо для латентной хронической формы.
Страдание плода от кислородного голодания.
Отмечено, что на фоне патологических изменений в почках в гестационном периоде, часто происходит развитие гипоксии (вплоть до асфиксии) и гипотрофии плода. Свое негативное влияние на кровоснабжение плаценты и развитие вынашиваемого малыша также оказывают сочетанные с пиелонефритом анемия и гипертензия.
Последствиями пиелонефрита, перенесенного матерью во время беременности, для новорожденных часто являются длительная желтушность, гипотермия, малый вес, поражения ЦНС и т.п.
Пиелонефрит, перенесенный на ранних сроках беременности, может привести к порокам развития и гибели плода в антенатальном или в раннем послеродовом периоде.
Ранняя диагностика гестационного пиелонефрита играет важную роль в прогнозе успеха мероприятий, предпринимаемых для ликвидации заболевания или переведения его в стадию стойкой ремиссии.
Для диагностики пиелонефрита у беременных женщин учитывают внешнюю симптоматику, данные лабораторных исследований мочи и крови пациенток, УЗИ почек, анамнеза.

Проводиться на предмет обнаружения превышения нормы лейкоцитов, белков, бактерий (в общем объеме мочи), определения кислотно-щелочного показателя мочи, относительной ее плотности.
Для анализа отбирают 50 мл. из общего количества утренней мочи в стерильную тару. При отборе есть строгие требования к соблюдению гигиены половых органов.
Анализ мочи по Нечипоренко
Для определения удельной величины эритроцитов, лейкоцитов и цилиндров на 1 мл. мочи. Для анализа отбирают срединную порцию утренней мочи в стерильную тару, пренебрегая первой и завершающей порциями.
Проводится для определения общего объема выделяемой мочи и изменения его в зависимости от времени суток, анализа плотности мочи.
Для исследования отбирают весь объем мочи, выделяемый в течение суток, начиная с 9.00, в сосуды, меняя их каждые три часа, итого требуется 8 сосудов. Последняя порция мочи на анализ собирается на следующие сутки в 6.00.
Посев мочи на определение возбудителя болезнетворного процесса (бактериурии).
Высевание инфекции позволяет выбрать наиболее действенный препарат для борьбы с заболеванием. На практике для полной уверенности в результатах посева, его необходимо провести не менее чем троекратно.
Исследование мочи для диагностирования пиелонефрита у беременных имеет наиважнейшее значение, однако, следует отметить, что изменения состава мочи, характерные для него, могут быть вызваны другими заболеваниями почек.
Поэтому, ограничиваться лишь анализом мочи в диагностических целях нецелесообразно.
Анализ крови является рекомендуемым приемом для диагностики заболевания у беременных.
В ходе лабораторного исследования при пиелонефрите определяются характерные изменения лейкоцитарной формулы крови, а именно, появление большого количества незрелых лейкоцитов, диспротеинемия, что свидетельствует о воспалительном процессе в организме; укоренное оседание эритроцитов (повышенная СОЭ), что характерно при инфекционных заболеваниях.
Пониженный гемоглобин указывает на развитие анемии, которая часто сопровождает пиелонефрит.
Для диагностики пиелонефрита, а, точнее, для дифференциации его с другими патологиями, важное значение имеет применение рентгенографических методов, однако при беременности методы лучевой диагностики применяют крайне редко и лишь по жизненным показаниям.
Поэтому, вспомогательным методом, применяемым при диагностике пиелонефрита является УЗИ почек, неопасное для состояния матери и плода.
В ходе исследования почек визуализируют контуры органа, его размеры, патологические изменения почечной ткани (паренхимы почек), нагноения, увеличение лоханок, а также патологии строения органа, камни в почках, проходимость мочеточника и т.п.
УЗИ с допплером позволяет оценить качество кровообращения в сосудах почек, направленность тока крови.
Немаловажную роль в диагностике заболевания играют жалобы пациентки на характерные для пиелонефрита болевые ощущения, особенно, при постукивании поясницы в районе почек, высокая температура тела, потливость и проч. Но эти яркие симптомы характерны, в основном, для острого пиелонефрита, тогда как хроническое течение болезни может быть бессимптомным.

Со второго триместра беременности происходит активный рост плода и, соответственно, увеличение размеров матки, под давлением которой меняется анатомическое строение почек, что затрудняет кровообращение в них, препятствует полноценному оттоку мочи.
Изменившийся гормональный фон, влияет на тонус мускулатуры внутренних органов и это также способствует нарушению уродинамики, обратному забросу мочи из мочевого пузыря в почки.
Если же моча, при этом, инфицирована, то болезнетворные микроорганизмы оказываются в почках, вызывая патологические изменения в них.
Поэтому, пиелонефрит у беременных женщин, называемый «гестационным», нередкое явление. Частота заболеваемости составляет 6 – 12 % от всего числа беременных женщин.
гестационный пиелонефрит в период вынашивания составляет 70 – 75 % всех случаев заболеваемости; развившийся во время родов – 10 %; проявившийся после родов, на 2 – 5 сутки – 25 – 30%.
Чаще всего гестационный пиелонефрит диагностируют у первородящих женщин. Причем, в большинстве случаев происходит обострение уже имеющегося хронического заболевания, либо впервые обнаруживается острая форма, происхождение которой, тем не менее, носит вторичный характер.
Острый гестационный пиелонефрит, как правило, бывает правосторонним (так как матка, обычно, повернута вправо).
Специфика гестационного пиелонефрита касается не клинических характеристик заболевания, а заключается в том, что его диагностируют именно в период гестации, как осложнение беременности, хотя окончание вынашивания ребенка не способствует излечению матери, как при гестозе.
Диагностика гестационного пиелонефрита, в зависимости, от его формы протекания, может быть затруднена нечеткостью симптомов, по которым можно заподозрить также прочие патологии беременности, такие как отслойка плаценты, угроза преждевременного прерывания беременности, либо общие инфекционные заболевания, а также аппендицит, холецистит, панкреатит и др.
Кроме того, пиелонефрит, развившийся у будущей мамы в первом триместре беременности, имеет более яркие проявления, тогда как, картина заболевания на более поздних сроках может быть смазана.
Риск гестационного пиелонефрита повышается при многоплодии, многоводии, вынашивании крупного плода и т.п.
Прогноз для состояния матери и плода при гестационном пиелонефрите зависит от характера болезни:
острый неосложненный гестационный пиелонефрит при своевременном адекватном лечении позволяет доносить беременность до конца и родить здорового малыша естественным путем; обострение хронической формы в период вынашивания может стать причиной выкидыша, преждевременных родов, пренатальной гибели плода и т.п.; гестационный пиелонефрит, осложненный гипертонией, функциональными нарушениями в почках становится серьезной угрозой для жизни матери и плода.
В случае гестационного пиелонефрита единственной почки появляется безусловное показание к прерыванию беременности.
Лечат будущую маму при гестационном пиелонефрите, так же, как и в «небеременный» период с применением антибактериальных, противовоспалительных препаратов, физио-, фитотерапии, причем выбор средств производят с учетом безопасности для плода.
Одновременно с лечением матери, проводят мероприятия, направленные на улучшение состояния плода, лечение его от гипоксии, гипотрофии.
В послеродовой период список лекарственных средств может быть расширен, однако, в этом случае встает вопрос о возможности грудного вскармливания.
Острая форма наиболее часто возникает в период беременности. Благодаря ярко выраженным проявлениям диагностика ее, как правило, не вызывает затруднений.

стойкая гипертермия (повышение температуры тела); мутная моча; часто, болезненное мочеиспускание (цистит); непрекращающаяся тянущая боль в районе поясницы (может быть локальной или опоясывающей); озноб, сильная потливость; признаки интоксикации организма и т. п.
Клиническую картину гестационного пиелонефрита подтверждают характерные для заболевания данные лабораторных и инструментальных исследований.
Лечение гестационного пиелонефрита включает в себя целый комплекс мероприятий, ведущую роль в которых занимает применение медикаментов. Помимо назначения лекарственных средств в схему лечения пациентки включают указания по соблюдению питьевого и пищевого поведения, выполнению «позиционной терапии», прием фитосборов.
Поскольку происхождение пиелонефрита носит инфекционный характер, основным методом борьбы с ним является применение антибактериальных средств: антибиотиков, антисептиков.
Выбор конкретных препаратов происходит с учетом минимизации негативного влияния медикаментов на плод, зависит от срока беременности и состояния будущей мамы. Необходимо учитывать чувствительность инфекции к препарату по результатам микробиологического посева мочи, а также наблюдать переносимость препарата пациенткой.
В первом триместре выбор медикаментов для лечения беременных женщин строго ограничен из-за риска повреждающего воздействия на эмбрион, поэтому, оптимальным считается использование антибиотиков пенициллиновой группы (ингибиторозащищенные ампициллин/сульбактам, амоксициллин/клавуланат и т. п.), уроантисептиков на растительной основе (например, «Канефрон»).
На более поздних сроках, после формирования плацентарного барьера, список разрешенных медикаментов может быть расширен. После 16-ой недели беременности допустимо совместное с пециниллинами, применение цефалоспориновых групп II– IV поколения («Супракс», «Цефтриаксон», «Цепорин», ингибиторозащищенный цефоперазон/сульбактам и т.п.), макролидов (эритромицин и т.п.).
Одновременно подключают противомикробные невиграмон, 5-НОК и прочие уросептики. Прием уросептиков, как правило, продолжают в течение длительного времени для профилактики рецидивов заболевания.
Аминогликозиды (гентамицин, канамицин и проч.) назначают при беременности исключительно по строгим показаниям. Запрещены фторхинолоны, тетрациклины и некоторые другие токсичные антибиотики. Наложено ограничение на применение в I и III триместрах на сульфиниламиды.
В случаях осложненного течения пиелонефрита, обнаружении полимикробной инфекции, неэффективности предыдущего применения антибактериальных средств, беременной женщине могут быть назначены карбапенемы («Тиенам», «Мерексид» и др.).
Антибактериальную терапию проводят на фоне приема противоаллергических средств («Супрастин», «Зиртек», «Кларитин» и т.п.) и витаминотерапии.
При тяжелом течении болезни лечение начинают немедленно, после поступления пациентки в клинику, антибиотиками широкого спектра. Первоочередной задачей является купирование симптомов пиелонефрита и восстановление мочевыделительной функции (если необходимо, с применением катетера). Для этого назначают спазмолитики (но-шпу, папаверин и т.п.).
Основное лечение антибиотиками при остром пиелонефрите длится около 1,5 – 2-х недель. Применение уросептических средств более продолжительно и составляет около месяца.
В крайне тяжелых случаях, при остром гнойном пиелонефрите, могут возникнуть показания к проведению хирургической операции по иссечению нагноившегося участка пораженной почки. Это не является показанием к прерыванию беременности.

Соблюдение питьевого режима – в день не менее 2-х литров жидкости – способствует «вымыванию» инфекции, а рекомендованные ягодные морсы, помимо мочегонного, обладают еще и бактерицидным свойством.
От крепкого чая, кофе, сладких газированных напитков, натриевых минеральных вод следует отказаться, так как напитки такого рода провоцируют отечность. Употребление алкогольных напитков, по умолчанию, во время беременности противопоказано.
Ограничения в питании касаются пищи, содержащей избыточное количество белка, соли, жиров, продуктов, создающих излишнюю нагрузку на почки. Поэтому, желательно воздержаться от сдобной выпечки, жирных сортов мяса, рыбы, сыра, гастрономии (колбас, сосисок и т.п.), концентрированных белковых бульонов, острых приправ, консервов и т.п.
Ограничения в сахаре и сахаросодержащих продуктах (это касается и сладких фруктов) также рекомендовано при пиелонефрите, так как избыточная прибавка в весе в сочетании с заболеванием почек резко увеличивает риск присоединения артериальной гипертензии. Тем более, если у будущей мамы констатированы проявления гестоза.
Под позиционной терапией при гестационном пиелонефрите подразумевают определенные позы тела, при которых проявления мочевой обструкции существенно снижены.
При двустороннем пиелонефрите рекомендовано принятие коленно-локтевой позы ежедневно по 4 – 10 раз на 5 – 15 мин. При одностороннем – положение полулежа на здоровом боку с согнутой в колене опорной ногой.
Применение народных способов лечения при гестационном пиелонефрите обязательно должно быть согласовано с лечащим врачом, так как некоторые растительные средства при беременности небезопасны к применению.
Популярным средством при пиелонефрите является «промывание» почек арбузом. Его следует употреблять натощак без ограничений в течение дня (осторожно при мочекаменной болезни).
Действенным средством считают отвар овсяной крупы: 1 стакан овса уварить в 1 литре воды 2 – 3 часа, остудить, процедить, принимать трижды в день до еды по 100 мл.
Об успешном лечении можно говорить, если анализы крови и мочи, проведенные троекратно, с разницей в несколько дней, продемонстрировали отсутствие бактериурии, нормализацию лейкоцитов в моче и прочих лабораторных показателей, разумеется, при внешнем улучшении самочувствия пациентки.
Добиться этого крайне важно, иначе недолеченный острый пиелонефрит может трансформироваться в хроническую форму заболевания.
Хроническое течение заболевания, в отличие от острой его формы, может длительное время не проявлять себя явным образом через самочувствие больного. Во время беременности даже обострения хронического пиелонефрита могут быть стертыми, что затрудняет его диагностику. Последствия же скрытого продолжительного заболевания могут быть необратимыми.

Проявления внешних симптомов хронического пиелонефрита зависят от текущей стадии:
стадия обострения имеет схожую клиническую картину с острым пиелонефритом: резкие боли, высокая температура, лихорадка и т. д. стадия ремиссии не имеет ярких проявлений. Изредка женщину могут беспокоить поясничные боли, утомляемость, головокружения, тошнота и проч.
Поэтому, основными симптомами хронического пиелонефрита являются изменения результатов лабораторных анализов, а также данные УЗИ почек.
Медицинские назначения при хронической форме пиелонефрита зависят от его стадии:
в стадии обострения лечение, назначаемое будущей маме аналогично тому, что показано при остром пиелонефрите. Задача терапии – устранение очагов инфекции, снятие симптомов заболевания, восстановление оттока мочи. в стадии ремиссии врачебные указания касаются профилактики рецидивов пиелонефрита и содержат рекомендации по применению фитопрепаратов, рассчитанных на длительный курс применения, физиотерапии, позиционной терапии и образа жизни.
Мероприятия, проводимые с целью профилактики гестационного пиелонефрита, включают в себя:
регулярные исследования мочи, крови будущих мамочек, для раннего выявления патогенных микроорганизмов, а также диагностики самого заболевания на начальной стадии; применение профилактических доз лекарственных препаратов (антибиотиков, по назначению врача, препаратов на растительной основе); обогащение рациона достаточным количеством овощей, фруктов; соблюдение питьевого режима, включающего настои, отвары разрешенных при беременности мочегонных растительных сборов, почечные чаи; позиционную терапию; прием витаминно-минеральных комплексов.
Направление в стационар при гестационном пиелонефрите выдают:
при острой форме или обострении хронической формы заболевания; если обнаружена почечная недостаточность; при присоединившемся гестозе; если появилась угроза преждевременного самопроизвольного прерывания беременности; если есть медицинские показания к прерыванию беременности из-за опасных для жизни матери осложнений; если возникли медицинские показания к применению хирургических методов лечения; если по результатам исследований обнаружено ухудшение состояния плода и т.п.
Кроме того, будущим мамам с пиелонефритом положены плановые госпитализации:
в первом триместре беременности – для исследования урологами и получения прогноза о дальнейшем течении беременности на фоне пиелонефрита; в начале последнего триместра беременности – период повышенного риска развития обострений пиелонефрита и гестационных осложнений.
Важно, чтобы будущая мама понимала всю серьезность заболевания почек и его возможных последствий для малыша и не пренебрегала прохождением всевозможных исследований, положенных при беременности.
А в случае постановки диагноза «гестационный пиелонефрит» разумно следовала всем назначениям медиков. Только в этом случае есть шанс на благоприятный исход беременности, родов для самой мамочки и ее малыша.
Пиелонефрит представляет собой воспалительное заболевание почек, вызванное инфекционными агентами. Во время гестационного периода возможно обострение хронической патологии за счёт снижения общего иммунитета, а также не исключено первичное бактериальное инфицирование восходящим путём. В зависимости от тяжести симптоматики и типа возбудителя подбирается щадящая антибиотикотерапия, безопасная для развития плода и эффективная для будущей роженицы.
Гестационный пиелонефрит у беременных
Возбудителем пиелонефрита чаще всего выступает Enterobacteriaceae, Proteus, Klebsiella, Enterobacter, Pseudomonas, Serratia, Enterococcus faecalis, Staphylococcus spp. и другие грамположительные кокки. Однако такие сопутствующие заболевания, как инфекции мочеполовой системы (эндоцервицит, уретрит, цистит), вызванные различными бактериями, в том числе передающимися половым путём, энтероколит, артериальная гипертензия и эндокринные патологии, предрасполагающие к образованию отеков, могут ускорять и усиливать течение пиелонефрита даже при отсутствии более характерного возбудителя.
Что такое гестационный пиелонефрит
Кроме того, для развития или обострения гестационного пиелонефрита важен не только сам факт наличия возбудителя инфекции в организме, но и ряд особенностей, возникающих во второй половине беременности. Изменения в уродинамике за счёт снижения перистальтики мочеточников и мочевого пузыря под воздействием гормональных сдвигов, сдавливание мочевых канальцев увеличенной маткой уменьшает интенсивность естественного выведения патогенов с мочой. Это объясняет, почему вне беременности может отсутствовать соответствующая симптоматика и бактериурия не наблюдается.
Осложнения беременности при пиелонефрите
Для снижения рисков развития пиелонефрита ещё до беременности женщина должна исключить любые половые инфекции, чтобы избежать развития восходящей инфекции. Однако существует риск инфицирования и гематогенным, и нисходящим, и лимфогенным путём (что встречается гораздо реже, но не исключается полностью) во время вынашивания ребёнка. В этом случае всегда наблюдается общее ухудшение самочувствия, интоксикация и даже незначительная температура.
В зависимости от тяжести течения пиелонефрита симптоматика может быть как ярко выражена, так и стерта. Беременная жалуется на ноющие тупые боли в области поясницы и незначительно повышенную температуру. Длительно протекающий хронический или острый пиелонефрит может характеризоваться наличием гнойного отделяемого в моче, высокой температурой, ознобом и лихорадкой.
При параллельном инфицировании органов мочеполовой системы также могут присутствовать признаки уретрита или цистита с характерным дискомфортом во время мочеиспускания. Дизурия при изолированном пиелонефрите — без поражения мочевого пузыря — практически не встречается.
Клиническая симптоматика пиелонефрита
После сбора анамнеза для подтверждения или опровержения диагноза необходим:
общий анализ мочи; бактериологический посев мочи для уточнения возбудителя, определение чувствительности к антибиотикам для проведения адекватной антибиотикотерапии; при удовлетворительном состоянии пациентки — проведение ультразвукового исследования для исключения дифференциального диагноза — мочекаменной болезни, нефрокальциноза. При этом наличие кальцинатов или камней не исключает нефрита инфекционной природы.
При тяжелом состоянии пациента — рвота, лихорадка, высокая температура, слабость — сразу назначается симптоматическая терапия, перед которой целесообразно взятие анализа на гемокультуру. Необходимо учитывать и сопутствующие диагнозы, вовлеченность других систем в патологический процесс.
Лабораторные и инструментальные исследования пиелонефрита
Клинические признаки инфекции подтверждаются следующими лабораторными критериями:
лейкоцитурия в общем анализе мочи, при остром течении болезни — лейкоцитоз в клиническом анализе крови за счёт роста палочкоядерных; бактериурия; определение бактериального агента прицельным методом (уринокультура); положительный С-реактивный белок (реагирующий на воспаление); положительный синдром Пастернацкого (перкуссия в области почек болезненна);
при тяжелом течении с признаками гестоза не исключено наличие белка в моче.
При любой форме пиелонефрита может быть снижение гемоглобина на 10-30 единиц и повышение скорости оседания эритроцитов. Однако данные признаки неспецифичны и могут диагностироваться даже при нормальной неосложненной беременности. Тем не менее при наличии эритроцитов в моче необходимо исключить мочекаменную болезнь.
Сочетание всех лабораторных критериев необязательно, но желательно при постановке данного диагноза. После единожды подтвержденной патологии рекомендуется наблюдение за пациенткой вне зависимости от успешности лечения и контроль за ее состоянием вплоть до родов. Следует помнить, что на сроках 36-40 недель рекомендуется мониторинг за показателями мочи и гемостаза для определения дальнейшей тактики, так как тяжело протекавший пиелонефрит, сильный гестоз, высокое артериальное давление, некупированные нарушения в системе свертывания могут быть противопоказаниями для естественного родоразрешения.
Лечение практически любого инфекционного процесса в гестационном периоде проводится в условиях стационара. Только после очевидного улучшения — по клиническим и лабораторным критериям — беременная может быть выписана и переведена на дневной стационар.
| Схема введения антибиотиков | Пероральная антибиотикотерапия в течение 7-14 дней в зависимости от препарата | Парентеральная антибиотикотерапия в течение 7 дней, затем переход на таблетированные формы препаратов |
| Схема введения антибиотиков | 1 триместр — аминопенициллины. 2 триместр — пенициллины и цефалоспорины 2, 3 поколения, макролиды | Пенициллины и цефалоспорины 2, 3 поколения, макролиды |
| Дезинтоксикационные мероприятия | Обильное питьё, диуретики, спазмолитики | Внутривенные инфузии, диуретики, спазмолитики, установка катетера |
| Контроль эффективности мер | Анализ мочи (исключение или значительное снижение лейкоцитов, бактерий, белка, ацетона), клинический анализ крови, уринокультура, нормализация самочувствия | Анализ мочи (исключение или значительное снижение лейкоцитов, бактерий, белка, ацетона), клинический анализ крови, уринокультура, нормализация самочувствия |
Ввиду высокой резистентности бактериальных агентов, которые могут провоцировать развитие нефрита, к аминопенициллинам, рекомендуется комбинировать их с клавулановой кислотой. При этом следует оценивать тератогенный риск применения такой терапии в зависимости от срока гестации и целесообразности такой терапии. Хорошо себя зарекомендовали макролиды в виду их эффективности и безопасности для плода.
В целом подбор антибиотика осуществляется на основании устойчивости выявленного микроорганизма к конкретному веществу. Если по какой-то причине индивидуальный подбор препарата невозможен (например, при необходимости немедленного лечения), то назначаются мощные антибиотики широкого спектра действия. В тяжёлых случаях может быть показано оперативное вмешательство, начиная с дренажа для удаления гноя и заканчивая нефрэктомией при глобальном поражении органа.
Принципиально важным в лечении беременных является устранение риска инфицирования плода и плодных оболочек, сохранение функциональности почек, профилактика развития преэклампсии и гестоза, возникающие при пиелонефрите за счёт гиподинамии и отечности. При вероятности появления осложнений со стороны гемостаза может быть рекомендован приём ацетилсалициловой кислоты в дозе до 100-150 мг в сутки не дольше 36 недель.
При резком сдвиге показателей крови в сторону гиперкоагуляции, а также при наличии повышенного давления во время манифестирования инфекционного заболевания может быть целесообразным назначение прямых антикоагулянтов до конца гестации или курсом до нормализации параметров гемостаза.
Лечение пиелонефрита у беременных
Мероприятия, направленные на нормализацию маточно-плацентарного кровообращения и артериального давления, позволяют избежать антенатальной гибели плода, его гипоксии и гипотрофии.
Без лечения пиелонефрит может вызвать структурные изменения почек, абсцесс, спровоцировать гестоз, преждевременные роды, инфицирование плода и даже сепсис. При своевременном подходе к терапии заболевание успешно купируется и не провоцирует раннее излитие околоплодных вод или осложнений со стороны матери.
При бессимптомном бактерионосительстве или наличии пиелонефрита или других заболеваний почек в анамнезе женщина относится к группе риска по развитию воспалительного процесса мочевыделительной системы. Может быть рекомендовано проведение эмпирической терапии.
Скрининг и первичная профилактика при пиелонефрите
Улучшению самочувствия и скорому выздоровлению способствует обильное питье с профилактикой образования отеков и сон на противоположном боку по отношению к инфицированной стороне (при одностороннем поражении).
Гестационный пиелонефрит — чаще всего скрытое заболевание, перешедшее в манифестирующую форму во время беременности. Вне зависимости от тяжести симптоматики необходимо проведение адекватного лечения не только с целью улучшить качество жизни женщины, но и для предотвращения развития осложнений, опасных для жизни как беременной, так и её плода. Обоснованно рутинное проведение ультразвуковая диагностика почек и регулярная сдача общего анализа мочи у женщин в группе риска с периодичностью раз в 1 месяц или чаще по показаниям. При таком подходе исход благоприятный.
источник









