Автор статьи — Созинова А.В., практикующий врач акушер-гинеколог. Стаж по специальности с 2001 года.
В период беременности у женщины неоднократно берутся мазки на микрофлору урогенитального тракта, так как любой воспалительный процесс может сказаться на вынашивании плода.
Исследование микрофлоры урогенитального тракта проводится посредством изучения мазков, которые берутся из трех мест: цервикальный канал, слизистая влагалища и уретра.
Согласно приказу Минздрава РФ от 17.01.14 г. мазки на микрофлору урогенитального тракта сдаются трижды:
- первый раз при постановке женщины на учет (как правило, в 1 триместре);
- второй раз перед уходом в декретный отпуск (в 30 недель);
- в третий раз перед родами, в конце 3 триместра (в 36 недель).
Дополнительное взятие мазков осуществляется по показаниям:
- жалобы беременной на бели, зуд и жжение;
- контроль проведенного лечения подтвержденного лабораторными анализами вульвовагинита;
- угроза прерывания беременности или преждевременных родов;
- многоводие и маловодие;
- невынашивание и замершая беременность в анамнезе;
- истмико-цервикальная недостаточность;
- внутриутробная инфекция плода;
- хориоамнионит.
В некоторых случаях назначается ПЦР-диагностика по мазку для выявления инфекций, передающихся половым путем (хламидиоз, уреаплазмоз, цитомегаловирусная и прочие).
Наружные половые органы, влагалище и шейка матки женщины являются родовыми путями, по которым проходит плод. В случае обнаружения в мазках воспалительного процесса возникает риск инфицирования ребенка во время родов, заселение кожи и кишечника патологической микрофлорой и развития кишечных, кожных и дыхательных заболеваний.
При неблагоприятных результатах мазка в 1-2 триместрах беременности высока вероятность инфицирования плодных оболочек и вод (патогенная микрофлора через цервикальный канал легко проникает в полость матки), поражения плаценты/хориона и внутриутробной инфекции плода. Вследствие чего беременность может закончиться спонтанным выкидышем, преждевременными родами или нарушится механизм образования вод (мало- и многоводие) и/или развитие плода (фетоплацентарная недостаточность и внутриутробная задержка развития).
Кроме того, патологическая микрофлора половых путей женщины оказывает влияние и на течение послеродового периода. Возрастает риск развития гнойно-септических осложнений после родов (начиная с нагноения швов промежности и заканчивая эндометритом и сепсисом). Также взятие контрольных анализов позволяет оценить эффективность проводимого лечения.
«Плохой» мазок в третьем триместре беременности опасен инфицированием плодных оболочек и преждевременным их разрывом, что ведет к преждевременным родам, а также к инфицированию плода. Кроме того, кольпит в последнем триместре беременности разрыхляет родовые пути, они отекают и легко травмируются, что приводит в родах к многочисленным разрывам промежности, влагалища и шейки матки.
Кроме того, патологическая микрофлора половых путей женщины оказывает влияние и на течение послеродового периода. Возрастает риск развития гнойно-септических осложнений после родов (начиная с нагноения швов промежности и заканчивая эндометритом и сепсисом). Также взятие контрольных анализов позволяет оценить эффективность проводимого лечения.
Исследование мазков урогенитального тракта при беременности позволяет выявить:
Показатели анализа мазка (во влагалище, шейке матки и уретре):
1. Лейкоциты.
Нормальное содержание лейкоцитов во влагалище не превышает 15 в поле зрения, в цервикальном канале до 30, а в мочеиспускательном канале не более 5. Большое количество лейкоцитов – признак воспалительного процесса. Как правило, повышенное количество лейкоцитов в «беременном» мазке сопровождается одним из перечисленных выше заболеваний. Терапия при этом направлена не на снижение уровня лейкоцитов, а на устранение причины его повышения.
2. Эпителий (плоский эпителий, образующий верхний слой слизистой).
Количество эпителиальных клеток в половых путях и уретре не должно быть выше 5-10 в поле зрения. Большое количество эпителия свидетельствует о воспалении. Лечение проводится также в направлении устранения причины увеличения эпителиальных клеток.
3. Бактерии (преимущественно палочки).
- В норме в мазке содержатся Гр(+) – грамположительные бактерии, 90% которых составляют молочнокислые бактерии или палочки Додерлейна.
- Гр(-) – бактерии говорят о патологии.
- Лактобактерии содержатся только во влагалище, в уретре и цервикальном канале они отсутствуют.
4. Слизь.
Умеренное количество слизи в шейке матки и во влагалище, отсутствие слизи в уретре – признак нормального мазка. При определении слизи в мочеиспускательном канале или наличия ее большого количества в половых путях подозревают воспаление.
5. Кокки.
Допускается незначительное количество кокков во влагалище (стрептококки, стафилококки, энтерококки), увеличение их содержания в половых путях говорит о неспецифическом вагините. Обнаружение гонококков в мазках – признак гонореи.
6. Ключевые клетки.
Ключевые клетки представляют собой скопление патогенных и условно- патогенных микроорганизмов (гарднереллы, мобилинкус, облигатно-анаэробных бактерий) на слущенных клетках плоского эпителия. Обнаружение ключевых клеток говорит о бактериальном вагинозе, поэтому в норме их быть не должно.
7. Дрожжеподобные грибы (рода Кандида).
Допускается незначительное количество дрожжеподобных грибов во влагалище в норме, в уретре и цервикальном канале они отсутствуют. При большом содержании грибов во влагалище ставится диагноз кандидозный кольпит (молочница).
8. Трихомонады.
В норме трихомонады отсутствуют в мазках из влагалища, шейки матки и уретры. Обнаружение трихомонад свидетельствует о трихомониазе.
При патологических результатах мазков назначается лечение. Во время беременности предпочтение отдается местной терапии, что снижает вероятность негативного воздействия лекарственных средств на плод. Лечение зависит от выделенного возбудителя и протекает в 2 этапа. Первый этап – назначение этиотропной терапии (направленной на устранение причины «нехорошего» мазка), второй этап – восстановление нормальной микрофлоры влагалища.
При выявлении в мазке трихомонад в первом триместре назначаются спринцевания раствором фурациллина, перманганата калия или отварами лекарственных трав, а начиная со второго триместра – интравагинальное введение свечей с метронидазолом (тержинан, клион-Д). Пероральный прием препаратов метронидазола разрешается в 3 триместре (трихопол, орнидазол).
Бактериальный вагиноз при беременности на ранних сроках лечат тампонами с клиндамицином, во втором триместре назначаются свечи с метронидазолом, а в третьем системное лечение препаратами метронидазола (тержинан, тинидазол).
При выявлении гонореи показано лечение антибиотиками цефалоспоринового ряда (цефиксим, цефтриаксон).
Терапия молочницы включает введение свечей с противогрибковой активностью (Гино-Певарил, клотримазол, пимафуцин). В поздних сроках назначаются таблетки флуконазола.
Второй этап лечения «плохих» мазков включает назначение пробиотиков интравагинально (свечи и тампоны с бифидумбактерином, лактобактерином, апилак, бифидин). Продолжительность лечения составляет 10-14 дней.
Некоторые исследования при беременности
источник
22.03.2018 Комментарии к записи Мазок из шейки матки при беременности отключены 1,157 Просмотров
Мазок с поверхности шейки матки (цервикальный мазок), называемый также пробой Папа в честь врача (Папаниколау), который предложил его, является основным анализом, позволяющим определить наличие рака шейки матки. До беременности необходимость в мазке появляется нечасто; как правило, его берут при обследовании женщины, планирующей беременность, или во время наблюдения за течением беременности в женской консультации. Анализ можно отложить и до послеродового осмотра, однако беременность представляет собой идеальное время для того, чтобы сделать мазок с шейки матки, и очень часто женщина впервые делает этот анализ именно во время беременности.
Что представляет собой мазок с шейки матки?
Процедура предполагает легкое соскабливание с поверхности шейки матки с помощью деревянной ложки или лопатки. Невидимое для глаза содержимое соскоба помещают на предметное стекло микроскопа и отправляют в лабораторию. Вся процедура безболезненна и занимает несколько секунд.
Что делает с мазком патолог?
В лаборатории патолог исследует клетки, взятые с шейки матки, с целью выяснить, как они расположены. В основном эти клетки лежат в несколько упорядоченных слоев, невидимых для невооруженного глаза, но иногда клетки располагаются хаотично. Мазку присва -ивается соответствующая классификация, начиная от стадии 0, считающейся нормой, заканчивая стадией 5, на которой клетки находятся в полном беспорядке, и важность результата зависит от степени порядка, наблюдающегося в расположении клеток. Например, анормальный мазок может означать, что на поверхности шейки матки происходят изменения, которые могут привести к образованию рака через несколько лет. Таким образом, атипический мазок не означает наличие рака, он только указывает врачу на возможность его развития в будущем и на необходимость взятия проб с более частым интервалом, чем обычно.
Когда следует делать первый мазок?
Мнения врачей на этот счет существенно различаются. Некоторые предлагают делать первый мазок с началом регулярной половой жизни, невзирая на возраст женщины, поскольку есть основания предполагать, что развитие рака шейки матки в зрелом возрасте может быть связано с ранним началом половой жизни.
Как часто следует делать мазок?
И в этом вопросе нет полного единодушия, однако большинство врачей согласны в том, что мазки следует делать каждые три-пять лет до тридцатилетнего возраста, каждые два года до сорока лет и ежегодно до прекращения менструаций, или наступления менопаузы.
Что означает положительный мазок?
Если во время планового обследования проба показывает наличие анормальных клеток, тогда через некоторое время мазок обычно повторяют. Если вторая проба подтверждает наличие таких клеток, требуется дополнительное обследование.
Обычно это предполагает амбулаторное обследование шейки матки с помощью очень мощного микроскопа (кольпоскопа), который дает возможность заглянуть в канал шейки матки, чего нельзя сделать невооруженным глазом. Кольпоскопия позволяет специалисту визуально изучить разные слои клеток на поверхности шейки матки и диагностировать простое воспаление либо раннюю стадию серьезного заболевания шейки матки.
Если кольпоскопия не даст необходимого результата, то для дальнейшего обследования женщина может быть направлена в стационар, где на биопсию (для патологического исследования) у нее возьмут небольшой кусочек ткани шейки матки. Если изучение ткани через микроскоп покажет, что активных раковых процессов не наблюдается, но существует опасность развития рака в будущем, то зачастую никакого лечения не назначается, лишь регулярный анализ мазка. В некоторых случаях пораженную зону подвергают лечению с использованием тепла или лазера.
Положительные мазки во время беременности
Если мазок, сделанный во время беременности, оказывается положительным, назначают кольпоскопию. В подавляющем большинстве случаев лечение до родов не требуется, только наблюдение, а после родов берется еще один мазок, чтобы выяснить, есть ли необходимость в определенном лечении.
Возможно и проведение биопсии во время беременности без вреда для ее протекания, но только с использованием специальных методик и очень легкой анестезии. Некоторые врачи рекомендуют впоследствии наложение шва на шейку матки, чтобы предотвратить возможность выкидыша.
Ребенок и уход за ним: Пер. с англ. — М. Изд-во Новости , 1991.
Мазок из шейки матки берут при различных видах исследования. Наиболее широко известны:
- посев на флору ;
- исследование отделяемого половых органов на стерильность;
- обследование методом ПЦР на скрытые инфекции;
- цитологический мазок с шейки матки (Пап-тест ).
Обычно, при посещении гинеколога, у женщины берут так называемый «общий мазок» (на стерильность), по типу «общего анализа мочи». Он дает только примерное представление о том, что творится у нее внутри. В этом случае проводится расшифровка мазка из шейки матки, влагалища и уретры. В результате анализа становится понятно — здоровая ли микрофлора у женщины. нет ли инфекции. Если имеется какой-либо патогенный возбудитель, тогда количество белых кровяных тел намного выше нормальных значений. Когда сдается мазок из шейки матки норма лейкоцитов — до 30. Этот анализ важно сдать перед различными диагностическими оперативными вмешательствами. Например, его требуют сдать перед абортом, кюретажем матки, миомэктомией и пр.
Мазок из цервикального канала показывает воспалительный процесс — может потребоваться его посев на флору. Таким образом врачу становится понятно какие микроорганизмы виноваты в болезни. Это могут быть дрожжевые грибы, гарднерелла, стафилококк и пр. Таким образом врач будет решать, что лучше в данном случае назначить женщине: противогрибковые, антибактериальные или комплексные препараты и в каком виде — для местного применения или перорального.
Следует отметить, что это абсолютно безболезненное и безопасное обследование, мазок из шейки матки при беременности тоже берут два раза как минимум. И никакого раскрытия цервикального канала для этого не требуется. Также будущие мамы сдают анализ на скрытые инфекции — микоплазмоз, уреаплазмоз, хламидиоз. Проблема в том, что часто эти инфекции протекают незаметно, не определяются в «общих» мазках, но являются очень опасными для плода. Лечиться от них можно и во время вынашивания ребенка, хотя, естественно, лучше это сделать до зачатия.
Цитологическое исследование мазка шейки матки преследует другую цель — определение риска рака данного органа. Для его определения у женщины берут анализ на онкогенные типы вируса папилломы человека, ведь данный тип рака имеет вирусную природу. А также смотрят мазок из шейки матки на онкоцитологию на наличие в нем атипичных клеток. Если они есть — женщине предстоит процедура кольпоскопии — осмотра врачом наружней части матки под двадцатикратным увеличением и, в случае ее благоприятного результата, повторно сдать мазок на цитологию шейки матки через 3-6 месяцев. И в дальнейшем, если этот анализ не покажет отклонений, его нужно будет повторять 1 раз в год.
Если же и цитологическое исследование, и кольпоскопия показывают негативные изменения — врач может назначить биопсию. Это процедура, при которой отщипывается небольшой кусочек ткани шейки для гистологического анализа. Эта процедура дает более точный результат, чем цитология шейки матки. и является практически безболезненной, хотя и выполняется обычно под местным обезболиванием спреем лидокаина.
В тяжелых ситуациях, при так называемой неоплазии третьей степени, считающейся пограничной с раком, выполняют конизацию — то есть удаляют часть шейки матки. Эта манипуляция является одновременно диагностической и лечебной. Ее минус заключается в сложности вынашивания ребенка после операции. Внимательно относитесь к своему здоровью, не бойтесь и не ленитесь регулярно посещать гинеколога. Это поможет избежать больших проблем со здоровьем в будущем.
На приеме у гинеколога беременная женщина проходит много различных диагностических процедур. Мазок на флору один из самых важных исследований во время этого периода. Данный анализ необходим для выяснения наличия патогенной микрофлоры, нетипичных клеток и делает оценку гормонального баланса.
Анализ обычно проводится при следующих обстоятельствах:
• При многоводии, угрозе прерывания, инфицировании плода.
Подготовка к мазку на флору.
Если беременная знает, что будет взят образец микрофлоры половых путей, перед исследованием она должна знать следующее:
1. Перед сдачей анализа необходимо отказаться от половых контактов, спринцевания и свечей.
2. До анализа нельзя принимать различные антибактериальные препараты или предупредить врача о приеме. Мазок рекомендуется делать спустя неделю после окончания терапии.
3. Нельзя усердно подмываться перед мазком.
4. За два часа до приема желательно не ходить в туалет.
Процедура взятия мазка при беременности.
Данная процедура проводится на гинекологическом кресле. Забор слизистых оболочек происходит с помощью стерильного или одноразового инструмента. Места для забора это уретра, боковая стенка влагалища и шейка матки. В лаборатории делают оценку количества, цвета и запаха выделений.
Выделяют также степень чистоты мазка:
• Первая степень чистоты имеет повышенное количество палочек Дедерлейна, кислую среду и небольшое содержание условно-патогенной флоры. Отмечаются единичные случаи эритроцитов и лейкоцитов.
• Вторая степень. Характер среды кислый, низкий уровень лактобактерий, выявлены болезнетворные микроорганизмы. Лейкоциты могут достигать 15 единиц в поле зрения.
• Третья степень. На третьей степени чистоты среда становится щелочной, лейкоциты достигают больше 20 единиц в поле зрения. Лактобактерии практически отсутствуют. В мазке присутствуют стрептококки, стафилококки в огромном количестве.
• Четвертая степень. Щелочная среда, полное отсутствие лактобактерий, огромное количество лейкоцитов. Появляются патогенные микроорганизмы, возможно наличие эритроцитов. Все это признаки воспалительного процесса.
Нормы мазка на флору во время беременности.
Показатели могут отличаться в зависимости от того, в какой области половых путей взят мазок.
1. Нормы показателей мазка из слизистой оболочки влагалища:
• Плоский эпителий от 5 до 10 ед.
• Микрофлора имеет большое содержание лактобактерий.
• Слизь в умеренных количествах.
• Дрожжи в небольших количествах.
2. Нормы показателей мазка шейки матки:
• Плоский эпителий от 5 до 10 ед.
• Микрофлора не определяется.
• Слизь в умеренных количествах.
3. Нормы мазка из уретры:
• Плоский эпителий от 5 до 10 ед.
• Микрофлора не определяется.
Отклонения от нормы.
Отсутствие плоского эпителия может указывать на низкую эстрогенную насыщенность организма, а большое их количество может говорить о воспалительном процессе.
Повышение лейкоцитов выше нормы и обильная слизь почти всегда говорят о воспалении.
Любые отклонения от норм всегда сопровождаются дополнительными исследованиями, а при подтверждении и постановке диагноза, назначается соответствующее лечение.
Материал подготовлен специально для сайта KID.RU
Источники: http://medichelp.ru/posts/view/1507, http://www.missfit.ru/woman/mazok-iz-sheyki-matki/, http://www.kid.ru/analizy-pri-beremennosti/mazok-na-floru-pri-beremennosti.php
первые признаки беременности Рано или поздно у каждой далее.
22 неделя беременности Наверняка беременность стала далее.
Признак беременности 12 букв поле чудес Оля Мурзик более года далее.
Пальмовое масло в детском питании Лучшей далее.
Когда появляется живот при беременности? Многих беременных женщин очень далее.
Здравствуйте.Наша Симона родила 5-го июля пятерых котят.Так далее.
25 неделя беременности Все мамы с нетерпением далее.
Какие продукты можно есть далее.
«Сонник Кровотечение приснилось, к чему снится во сне Кровотечение» Мне сначало снилось что я лежу на кровати.
Понос — признак беременности В первые дни зачатия первые признаки беременности наблюдаются не у каждой женщины. Когда зародышу несколько дней, тогда.
Когда происходит зачатие? Таинство зачатия до конца не изучено наукой, на то оно и таинство. Наука не может ответить.
Что делать, если не заканчиваются месячные и чем их остановить
Не заканчиваютс…
Самые дешевые и эффективные свечи от молочницы: обзор и отзывы
Самые дешевые и…
Месячные со сгустками и слизью: норма или патология
Основные причин…
Какие выделения после овуляции, если зачатие произошло?
Выделения после…
Кегель для женщин и Кегель для мужчин – специальные упражнения
Кегель для женщ…
Эндометриоз матки — лечение, симптомы, Азбука здоровья
Эндометриоз мат…
Таблетки от молочницы для женщин — эффективные средства от кандидоза и особенности приема
Таблетки от мол…
Зуд в паху у женщин: фото и причины
Причины зуда в …
Что делать если сильно идут месячные, к каким врачам обращаться
Что делать если…
Как делают хирургический аборт и в какие сроки?
Хирургический а…
Выделения перед месячными: за день, за неделю, цвет
Какими должны б…
Почему болит живот перед месячными: вероятные причины
Живот болит пер…
Выделения у женщин и зуд, виды, их причины и симптомы
Выделения у жен…
Гормональные и негормональные контрацептивы: виды, как выбрать и принимать, противопоказания
Противозачаточн…
Симптомы и лечение молочницы на
Молочница Моло…
Разбираемся почему нет месячных, а тест отрицательный
Задержка месячн…
Медикаментозный аборт: этапы процедуры и возможные осложнения
Медикаментозный…
Внутриматочная спираль Мирена: ее применение и отзывы
Внутриматочная …
Сильные месячные, что делать если месячные идут очень сильно
Сильные месячны…
Тампон или прокладка — быстрое решение правильного выбора
Что лучше тампо…
Дисбактериоз влагалища — лечение, симптомы, причины, препараты
Дисбактериоз вл…
Эндометриоз матки — что это такое доступным языком
Эндометриоз мат…
Средства контрацепции для женщин, средства и методы контрацепции для женщин
Средства контра…
Мазок на флору: как его расшифровать, Мой Гинеколог
Анализ мазка на…
источник
Проведение ультразвукового анализа вызвано необходимостью исследования ребенка в утробе на предмет его патологий или их отсутствия.
УЗИ на ранних сроках проводится для установления наличия беременности и ее срока, количества плодных яиц. Такой путь исследования полезен тем, что может выявить внематочную беременность – опасное состояние, которое требует незамедлительного вмешательства врачей, вплоть до хирургических методов. Если же с помощью УЗИ данная патология будет выявлена на начальных сроках, у беременной есть возможность избежать хирургического вмешательства.
На этапе первого скрининга (11-13 недель) изучаются стенки матки, сама матка и ее придатки, а также рассматриваются следующие показатели роста зародыша:
- хорион – он вносит свой вклад в развитие плаценты;
- желточный мешочек — важная составляющая для развития зародыша.
На последующих сроках УЗИ помогает выявить существующие патологии, такие как отслойка плаценты, угроза выкидыша, повышенный тонус матки. Именно своевременная диагностика отклонений помогает их устранить и избежать последующих осложнений.
При втором скрининге исследуется ряд показателей, которые затем нужно будет расшифровать:
- рассматривается матка, маточные трубы и состояние яичников;
- проводится фетометрия, с помощью которой устанавливаются размеры отдельных частей плода и оценивается их соответствие срокам беременности;
- изучается состояние органов, связывающих ребенка с матерью (плацента, пуповина), оценивается структура околоплодных вод;
- анализируется состояние внутренних органов ребенка.
На этом УЗИ могут прослеживаться некоторые патологии, такие как маловодие или слишком низкое прикрепление плаценты. Благодаря УЗИ можно установить как излечимые, так и неизлечимые пороки плода.
Третий скрининг проводится в следующих целях:
- выявление серьезных пороков развития плода, которые на ранних сроках не могут быть обнаружены;
- определение предлежания плода (ягодичное или головное);
- определение массы тела ребенка;
- оценка риска неправильного формирования головного мозга;
- обследование на предмет обвития пуповиной;
- оценка сердцебиения плода — учащенное или редкое;
- оценка роста плода;
- оценка риска развития сердечных пороков у плода.
На УЗИ в третьем триместре уже можно посмотреть легкие малыша и их готовность к работе в обычной среде в случае преждевременных родов. При последнем скрининге уделяют большое внимание черепу, отслеживаются такие отклонения, как волчья пасть, заячья губа и т.д.
Накануне самих родов УЗИ позволяет узнать некоторые нюансы, которые могут быть важны для самого процесса родов. В частности, только благодаря УЗИ можно со 100% точностью увидеть обвитую пуповину, а это является очень важным аспектом в родовом процессе, ведь она может стать угрозой как для здоровья малыша, так и для его жизни.
Некоторым беременным назначают УЗИ чаще положенного. К таким беременным относятся те, у кого есть в наличии: сахарный диабет, заболевания крови и лимфы, отрицательный резус-фактор.
Уже начиная с 11 недели беременности допускается обнаружение патологий плода. В России определены два основных стандартных протокола, по которым ведется расшифровка данных.
Эти исследования ведутся на 11–13 неделе беременности и на 19–22 неделе. Для того чтобы точнее расшифровать данные, нужно знать нормы развития плода на разных этапах вынашивания.
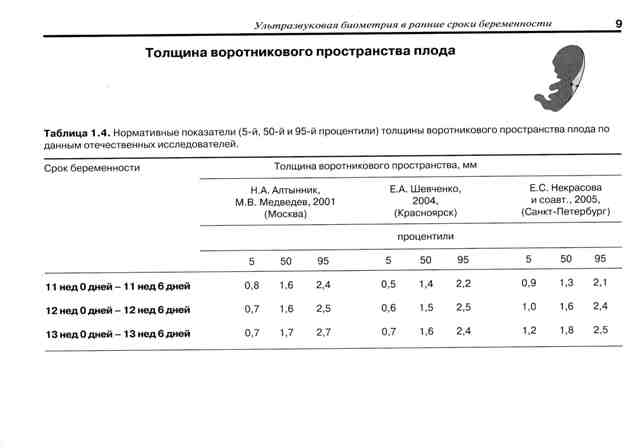
Первый скрининг плода. В это время проводится детальный осмотр воротниковой зоны плода — участок между тканями и кожей в районе шеи. Толщину воротниковой зоны обозначают аббревиатурой ТВП. В норме ТВП не должна превышать 2,7 мм.
* Процентиль – термин описательной статистики. Среднее значение указано в графе «50-й процентиль», в столбцах «5-й процениль» и «95-й процентиль» — минимально и максимально допустимые значения соответственно.
Носовая косточка — еще один параметр, который исследуется в это время. В норме косточка должна визуализироваться.
Срок беременности в неделях
Нормативное значение длины кости носа, мм
источник
В организме будущей мамы происходят многочисленные изменения, которые позволяют выносить ребенка. Но не вызывает никаких сомнений, что самые значительные перемены происходят в матке — органе, в котором развивается новая жизнь.
Матка — это уникальный орган, строение которого таково, что она способна во время беременности растягиваться и увеличивать свои размеры в десятки раз и возвращаться к исходному состоянию после родов. В матке выделяют большую часть — тело, расположенное сверху, и меньшую часть — шейку. Между телом и шейкой матки расположен промежуточный участок, который называют перешейком. Наивысшая часть тела матки называется дном.
Стенка матки состоит из трех слоев: внутреннего — эндометрия, среднего — миометрия и наружного — периметрия (серозной оболочки).
Эндометрий — слизистая оболочка, которая изменяется в зависимости от фазы менструального цикла. И в случае, если беременность не наступает, эндометрий отделяется и выделяется из матки вместе с кровью во время менструации. В случае наступления беременности эндометрий утолщается и обеспечивает плодное яйцо питательными веществами на ранних сроках беременности.
Основную часть стенки матки составляет мышечная оболочка — миометрий. Именно за счет изменений в этой оболочке происходит увеличение размеров матки во время беременности. Миометрий состоит из мышечных волокон. Во время беременности за счет деления мышечных клеток (миоцитов) образуются новые мышечные волокна, но основной рост матки происходит за счет удлинения в 10-12 раз и утолщения (гипертрофии) мышечных волокон в 4-5 раз, которое происходит в основном в первой половине беременности, к середине беременности толщина стенки матки достигает 3-4 см. После 20-й недели беременности матка увеличивается только за счет растяжения и истончения стенок, и к концу беременности толщина стенок матки уменьшается до 0,5-1 см.
Вне беременности матка женщины репродуктивного возраста имеет следующие размеры: длина — 7-8 см, переднезадний размер (толщина) — 4-5 см, поперечный размер (ширина) — 4-6 см. Весит матка около 50 г (у рожавших — до 100 г). К концу беременности матка увеличивается в несколько раз, достигая следующих размеров: длина — 37-38 см, переднезадний размер — до 24 см, поперечный размер — 25-26 см. Вес матки к концу беременности достигает 1000-1200 г без ребенка и плодных оболочек. При многоводии, многоплодии размеры матки могут достигать еще больших размеров. Объем полости матки к девятому месяцу беременности увеличивается в 500 раз.
Для беременности характерно увеличение размеров матки, изменение ее консистенции (плотности), формы.
Увеличение матки начинается в 5-6 недель беременности (при 1-2 неделях задержки), при этом тело матки увеличивается незначительно. Сначала матка увеличивается в переднезаднем размере и становится шаровидной, а затем увеличивается и поперечный размер. Чем больше срок беременности, тем более заметным становится увеличение матки. В ранние сроки беременности часто возникает асимметрия матки, при бимануальном исследовании пальпируется выпячивание одного из углов матки. Выпячивание возникает из-за роста плодного яйца, по мере прогрессирования беременности плодное яйцо заполняет всю полость матки и асимметрия матки исчезает. К 8 неделям беременности тело матки увеличивается приблизительно в 2 раза, к 10 неделям — в 3 раза. К 12 неделям матка увеличивается в 4 раза и дно матки достигает плоскости выхода из малого таза, т. е. верхнего края лонного сочленения.
Со второго триместра беременности (с 13-14-й недели беременности) матка выходит за пределы малого таза, и ее возможно прощупать через переднюю брюшную стенку. Поэтому начиная с этого срока акушер-гинеколог измеряет высоту дна матки (ВДМ — расстояние между верхним краем лонного сочленения и самой высокой точкой матки) и окружность живота. Все измерения записываются в индивидуальную карту беременной,что позволяет проследить динамику роста матки и оценить темпы роста. ВДМ измеряется сантиметровой лентой или тазомером (специальным прибором для измерения расстояния между двумя точками) в положении беременной лежа на спине. Перед измерением и осмотром необходимо опорожнить мочевой пузырь.
Для нормального (физиологического) течения беременности характерны следующие показатели ВДМ:
- в 16 недель беременности дно матки располагается на середине расстояния между пупком и лонным сочленением, ВДМ — 6-7 см;
- в 20 недель дно матки на 2 см ниже пупка, ВДМ 12-13 см;
- в 24 недели дно матки на уровне пупка, ВДМ 20-24 см;
- в 28 недель дно матки на 2-3 см выше пупка, ВДМ — 24-28 см;
- в 32 недели дно матки посередине между пупком и мечевидным отростком (нижней частью грудины), ВДМ — 28-30 см;
- в 36 недель дно матки поднимается до мечевидного отростка и реберных дуг. В этом сроке наблюдается самое высокое расположение дна матки. ВДМ — 32-34 см;
- в конце беременности (в 38-40 недель) дно матки опускается, ВДМ — 28-32 см.
При этом на высоту стояния матки влияет размер и положение плода, количество околоплодной жидкости, многоплодная беременность. При крупном плоде, двойне, многоводии матка растягивается больше, а соответственно, дно матки будет выше. При косом или поперечном ВДМ может быть меньше нормы. Также следует обратить внимание, что высота дна матки при одном и том же сроке беременности у разных женщин колеблется на 2-4 см за счет индивидуальных особенностей, поэтому при определении срока беременности никогда не ориентируются только на размеры матки. Учитываются и другие показатели, такие, как дата последней менструации, дата первого шевеления плода, результаты ультразвукового исследования.
Если в первом триместре беременности состояние матки оценивается при бимануальном исследовании, то примерно с четвертого месяца для оценки прогрессирования беременности и состояния матки врач акушер-гинеколог использует четыре приема наружного акушерского исследования (приемы Леопольда):
- При первом приеме наружного акушерского исследования врач располагает ладони обеих рук на самой верхней части матки (дне), при этом определяется ВДМ, соответствие этого показателя сроку беременности и часть плода, расположенная в дне матки.
- При втором приеме наружного акушерского исследования врач перемещает обе руки от дна матки книзу до уровня пупка и располагает на боковых поверхностях матки, после чего производит поочередную пальпацию частей плода правой и левой рукой. При продольном положении плода с одной стороны прощупывается спинка, с другой — мелкие части плода (руки и ноги). Спинка прощупывается в виде равномерной площадки, мелкие части — в виде маленьких выступов, которые могут менять свое положение. Второй прием позволяет определить тонус матки и ее возбудимость (сокращение матки в ответ на пальпацию), а также позицию плода. При первой позиции спинка плода повернута влево, при второй — вправо.
- При третьем приеме акушер-гинеколог определяет предлежащую часть плода — это та часть плода, которая обращена ко входу в малый таз и первой проходит родовые пути (чаще это головка плода). Врач стоит справа, лицом к лицу беременной. Одной рукой (как правило, правой) проводится пальпация немного выше лонного сочленения, таким образом, что большой палец находится на одной стороне, а четыре остальных — на другой стороне нижней части матки. Головка прощупывается в виде плотной округлой части с четкими контурами, тазовый конец — в виде объемной мягковатой части, не имеющей округлой формы. При поперечном или косом положении плода предлежащая часть не определяется.
- При четвертом приеме пальпация (ощупывание) матки проводится двумя руками, при этом врач становится лицом к ногам беременной. Ладони обеих рук располагают на нижнем сегменте матки справа и слева, вытянутыми пальцами осторожно пальпируют высоту ее стояния и предлежащую часть плода. Данный прием позволяет определить расположение предлежащей части плода относительно входа в малый таз матери (предлежащая часть над входом в малый таз, прижата ко входу, опустилась в полость таза). Если предлежит головка, то акушер определяет ее величину, плотность ее костей и постепенное опускание в малый таз во время родов.
Все приемы проводят очень осторожно и бережно, так как резкие движения могут вызвать рефлекторное напряжение мышц передней брюшной стенки и повышение тонуса матки.
Вовремя проведения наружного акушерского обследования врач оценивает тонус мышц матки. В норме стенка матки должна быть мягкой, при повышении тонуса матки стенка матки становится твердой. Повышенный тонус (гипертонус) матки является одним из признаков угрозы прерывания беременности, он может возникать на любом сроке, при этом женщина, как правило, ощущает боли внизу живота и пояснице. Боли могут быть незначительные, потягивающие или очень сильные. Выраженность болевого симптома зависит от порога болевой чувствительности, продолжительности и интенсивности гипертонуса матки. Если повышенный тонус матки возникает кратковременно, то боль или ощущение тяжести внизу живота чаще всего незначительные. При длительном гипертонусе мышц матки болевой симптом обычно более выраженный.
Следует подчеркнуть, что при физиологической беременности рост матки женщина чаще всего не ощущает, поскольку процесс увеличения матки происходит постепенно и плавно. В начале беременности женщина может отмечать необычные ощущения внизу живота, связанные с изменением структуры маточных связок (они «размягчаются»). При быстром росте матки (например, при многоводии или многоплодной беременности), при спаечном процессе в брюшной полости, при отклонении матки кзади (чаще всего матка наклонена кпереди), при наличии рубца на матке после различных операций могут возникать болевые ощущения. Следует запомнить, что при возникновении любых болевых ощущений необходимо как можно скорее обратиться к врачу акушеру-гинекологу.
За несколько недель до родов многие женщины ощущают так называемые схватки-предвестники (схватки Брекстона-Хикса). Они носят характер тянущих болей внизу живота и в области крестца, имеют нерегулярный характер, короткие по продолжительности или же представляют собой повышение тонуса матки, которое женщина ощущает как напряжение, не сопровождающееся болезненными ощущениями. Схватки-предвестники не вызывают укорочения и открытия шейки матки и являются своеобразной «тренировкой» перед родами.
После рождения ребенка и последа уже в первые часы послеродового периода происходит значительное сокращение (уменьшение в размерах) матки. Высота дна матки в первые часы после родов составляет 15-20 см. Восстановление матки после родов называется инволюцией. В течение первых двух недель после родов дно матки опускается ежедневно приблизительно на 1 см.
- В 1-2-е сутки после родов дно матки находится на уровне пупка — ВДМ 12-15 см;
- на 4-е сутки ВДМ — 9-11 см;
- на 6-е сутки ВДМ — 9-10 см;
- на 8-е сутки ВДМ — 7-8 см;
- на 10-е сутки ВДМ — 5-6 см;
- на 12-14-е сутки дно матки расположено на уровне соединения лобковых костей.
Полностью матка сокращается до размеров, которые были до родов, приблизительно за 6-8 недель. Обратное развитие матки зависит от множества различных факторов: особенностей течения беременности и родов, кормления грудью, возраста женщины, общего состояния, количества родов в анамнезе. Матка сокращается медленнее у женщин старше 30 лет, у ослабленных и многорожавших женщин, после много плодной беременности и беременности, осложненной многоводием, при миомематки, а также при возникновении воспаления в матке (эндометрите) во время беременности, родов или послеродовом периоде. У кормящих женщин инволюция матки происходит быстрее, так как при кормлении грудью вырабатывается гормон окситоцин, который способствует сокращению матки.
Марина Ершова, врач акушер-гинеколог, г. Москва
источник
Чем опасно при беременности?
Прежде всего, раскрытие шейки матки будет провоцировать опускание плода, а плодные оболочки попадают в шеечный канал матки. В этом периоде она может открываться буквально от любых резких движений. Также, влагалище женщины никогда не может быть стерильным, в нем всегда обитают разного рода бактерии, а зачастую имеются и вялотекущие инфекции. В итоге может происходить инфицирование плодных оболочек. В месте инфицирования они истончаются и могут разорваться под давлением плода и околоплодных вод. При вскрытии плодного пузыря и отхождении околоплодных вод происходит запуск родовой деятельности. Таким образом за счет развития этого состояния формируется самая частая при причин для поздних выкидышей в сроке до 22 недель, либо возникают преждевременные роды в сроки от 23-ей до 37-ой недели беременности. Обычно ИЦН развивается в сроки от 16 до 27 недель беременности, в редких случаях формирование патологии происходит ранее этого срока.
Причины ИЦН.
Выделяется множество причин для развития ИЦН, в зависимости от причины, можно выделить травматическую (органическую) и функциональную недостаточность. При первом виде все более понятно, травматическая форма развивается в тех случаях, если мышцы в области шейки матки были травмированы в результате разного рода причин. Любая из процедур, которая связана с расширением шейки матки может приводить к ее травмам. Это аборты или выскабливания после выкидыша, диагностические процедуры. Помимо этого, мышцы в области шейки матки могут травмироваться в результате родов или проведения экстракорпорального оплодотворения. В таком случае механизмы образования ИЦН во время беременности просты – в месте любой травмы формируется рубец из соединительной ткани. Она, в отличие от мышечной, не способна к растяжению, из-за чего и формируется недостаточность шейки.
Сложнее с функциональной ИЦН, ее причины могут скрываться в разного рода факторах. Но чаще всего данный тип недостаточности связывается с гормональными сбоями. Обычно речь идет о дефиците прогестерона, или избытке мужских половых гормонов, андрогенов. Это вторая по частоте причина развития ИЦН. В таких случаях она начинает развитие с ранних сроков беременности, примерно с 11-12 недель. Это связано с тем, что в это время начинает активно работать гормональная система плода, которая производит мужские половые гормоны. Если у матери количество их повышено или имеется повышенная к ним чувствительность, последствия будут активными – происходит ослабевание мышц шейки матки, что приводит к ее раскрытию. Может развиваться ИЦН при других причинах, в случае многоплодной беременности, многоводия. При таком состоянии нагрузка на шейку матки сильнее, чем в обычных условиях, что также приводит к ее недостаточности. Также не стоит забывать и разного рода патологиях самой матки.
Проявления ИЦН.
По большей части, проявления ИЦН до поры, до времени протекают бессимптомно. Лишь в отдельных случаях она может проявить себя в ранние сроки примерно тем же видом, как и угроза выкидыша. Проявляются мажущие кровянистые выделения, тянущие боли в животе, ощущения распирания во влагалище. Обычно же симптомы ИЦН у беременных женщин отсутствуют. Именно по этим причинам важна полноценная и своевременная диагностика ИЦН. Важно регулярно посещать гинеколога и проводить влагалищный осмотр при каждом приеме. Однако, многие врачи не проводят осмотр так часто, и порой пропускают начало ИЦН. Часто о подобном узнается уже после выкидыша или при начале преждевременных родов. Естественно, что если ранее у женщины возникала подобная проблема, за ее здоровьем будут пристально следить врачи, однако, и в обычных условиях можно настоять на осмотре врачом при каждом посещении.
Во время осмотра врач обратит внимание на размягчение шейки матки, уменьшение ее в длину на начальных стадиях ИЦН, а также раскрытие шейки матки в более поздних стадиях. Длину шейки матки сравнивают с нормами для каждого срока – при сроке 24-28 недель она равна 35-45 мм, после 28-ми недель она равна 30-35 мм. Однако, если в распоряжении врача есть только его субъективные ощущения и влагалищные зеркала, при закрытии внешнего зева, врач может предложить проведение УЗИ, на котором все будет видно более точно и подробно. Осмотр проводят при помощи влагалищного датчика, отмечаются следующие моменты, которые позволяют определить, есть ли ИЦН. Это длина шейки матки, наличие раскрытия внутреннего зева. Если внутренний зев начал открытие, при этом закрыт внешний, шейка имеет особый вид, который хорошо виден на УЗИ. Также существует и несколько дополнительных тестов, помогающих с определением диагноза в сложных случаях. Могут просить женщину покашлять или надавливают на дно матки, это обязательно отразится на области шейки, что выявит ИЦН.
Методы лечения ИЦН.
После выявления причины ИЦН и установления точного диагноза можно начинать лечение, без этих условий адекватную терапию подобрать будет невозможно. Если это функциональная ИЦН, возникающая как результат гормональных сбоев, в таком случае применяют гормональную терапию, которая призвана восстановить нормальный уровень гормонов. Препараты продолжают принимать на протяжении двух недель, после чего проводят повторный осмотр пациентки. Если ситуация нормализуется, нет дальнейшего раскрытия шейки матки, тогда прием препаратов продолжается, и сохраняется постоянный контроль за женщиной. Если же ситуация прогрессирует, выбирают иной метод терапии.
Другим методом лечения ИЦН является установка специального разгрузочного, акушерского пессария (кольцо Мейера). Он представляет собой особую небольшую конструкцию из пластика специальной формы. Оно помещается во влагалище, поддерживая шейку матки, перераспределяя вес плода и околоплодной жидкости, что позволят сохранять и донашивать беременность. Пессарий можно устанавливать практически в любом сроке беременности, когда необходимо отложить роды. Зачастую его применяют при незапущенных стадиях ИЦН при многоплодии или многоводии. Если же ИЦН очень сильно выражена, данный способ может использоваться только в качестве вспомогательного. У него имеются и свои минусы, так как он является инородным телом и может провоцировать нарушение микробной флоры влагалища. Чтобы проводить профилактику подобного, женщине регулярно делают мазки и проводят профилактическую санацию половых органов при помощи антисептиков. Иногда могут назначаться даже антибиотики. Пессарий снимают после 37-ой недели беременности или в случае начала родовой деятельности.
источник
О подготовке к зачатию, ведении беременности и послеродовом периоде я рассказываю на вебинарах:
При подозрении на наличие заболеваний шейки матки у беременной необходимо проведение цитологического исследования (пап-теста) соскобов из цервикального канала и с шейки матки. С помощью пап-теста можно выявить предраковые или раковые клетки. Для беременных метод абсолютно безопасен, может быть повторен не раз.
Проблема состоит в том, что во время беременности из-за наличия ряда изменений (появления метапластических клеток с крупными гиперхромными ядрами, напоминающих атипические), разрушения клеток, присутствия воспалительного процесса у 20-25% беременных ошибочно устанавливается диагноз «дисплазия» при нормальной шейке матки. В то же время, возможна и противоположная ситуация: имеющаяся истинная дисплазия ошибочно принимает за нормальные изменения, свойственные беременности. Недооценка состояния встречается у 10-20% будущих мам.
Поэтому беременным нужно помнить: если у вас по данным пап-теста обнаружили признаки CIN, не стоит отчаиваться: не исключено, что эти изменения обусловлены имеющимся воспалительным процессом. Необходимо пройти противовоспалительное лечение, санацию влагалища и повторить мазок. Если при повторном цитологическом исследовании признаки CIN сохраняются, проводится кольпоскопия.
Кольпоскопия (КС) — это процедура прицельного изучения шейки матки под специальным микроскопом (кольпоскопом) с увеличением изображения в несколько раз (от 2,5 до 15). Для детальной оценки состояния сосудов и эпителия шейки матки проводятся различные пробы: с уксусной кислотой и йодом (расширенная кольпоскопия).
Мне бы хотелось отметить некоторые особенности интерпретации результатов кольпоскопии при беременности. Так, при воздействии уксусной кислотой за счет активации процессов метаплазии и усиления кровоснабжения шейки матки у будущй мамы может быть ошибочно выявлена дисплазия, которой на самом деле нет.
Сосудистый рисунок при беременности трудно оценить даже при расширенной кольпоскопии. Децидуальные изменения могут имитировать злокачественные новообразования.
Биопсия – это взятие кусочка шейки матки для гистологического исследования. Выполняется щипцами, скальпелем, радио- или электропетлей под контролем КС в том месте, где обнаружены патологические (атипические) изменения.
Показанием к проведению биопсии во время беременности является подозрение на рак шейки матки по данным пап–теста и КС-признакам.
Стоит заметить: у будущей мамы биопсия не всегда отражает истинную степень распространения опухолевого процесса. Метод имеет ограничения из-за присутствия различных поражений на разных участках шейки матки. Информативность гистологического исследования у беременных составляет 84-96%
Не стоит забывать и о возможных осложнениях проведения процедуры: риск возникновения кровотечения составляет 1-3%. Преждевременные роды после биопсии крайне редки.
Биопсия шейки матки может быть осуществлена путем петлевой электроэксцизии (ПЭЭ). Это удаление тонкой электрической петлей измененных участков шейки матки в виде конуса, вершина которого обращена вглубь цервикального канала. Без ПЭЭ в определенных клинических случаях невозможно исключить опухолевый процесс. Процедура выполняется не только с диагностической, но и лечебной целью, так как при этом удаляется большой объем ткани.
В то же время проведение эксцизии чревато возникновением опасных акушерских осложнении. Вот наиболее частые из них:
- кровотечение (у 5% пациенток — в I- II триместрах; у 10% — в III);
- спонтанный аборт (у 25%);
- преждевременные роды (у 12%).
Лечение доброкачественных заболеваний шейки матки во время беременности не проводится, так как любые воздействия в этот период могут привести к выкидышу. Поэтому при выявлении по данным цитологии и кольпоскопии CIN I-II пациентку можно не наблюдать. Контрольные пап-тест и КС осуществляются через 3-4 месяца после родов.
В то же время, не стоит забывать, что у 1 на 100 беременных встречается предрак шейки матки, а у 1 на 2-3 тысячи — рак шейки матки, что кардинально меняет тактику ведения пациентки.
При обнаружении CIN тяжелой степени (III) показана консультация онколога, пап-тест и КС выполняются в этом случае 1 раз в 3 месяца, а затем через 3 — 4 месяца после родов. При CIN III донашивание беременности возможно, не ухудшает прогноза заболевания. Лечение откладывается на послеродовый период.
Тактика ведения беременных с ранними формами рака шейки матки подлежит коллегиальному обсуждению с онкологом. Решение о дальнейшем сохранении беременности принимает пациентка в условиях информированного согласия.
Родоразрешение при CIN III, РШМ определяется совместно с онкологом в зависимости от срока беременности, стадии процесса и акушерской ситуации в каждом конкретном случае.
Всегда с вами, Панкова Ольга
Если у Вас есть вопросы, вы можете задать их мне ЛИЧНО во время дистанционной консультации.
Подробную информацию о ведении беременности и послеродовом восстановлении читайте в книгах
источник
Не секрет, что женский организм во время беременности становится очень уязвимым. Любое воспаление может принести массу проблем матери и будущему ребенку. Особенно возрастает риск на ранних сроках беременности (до 15-20 недель), когда плацента еще не созрела, или незадолго до родов, во время отхода слизистой пробки из шейки матки. Очевидно, что для предупреждения болезней надо регулярно сдавать анализы, но оказывается, некоторые мамочки боятся, что даже обычный мазок на флору, может вызвать кровотечение или даже спровоцировать выкидыш. Редактор Letidor обратился с этим вопросом к медикам.
Врач-гинеколог Дарья Волкова : «Мазок на микрофлору при беременности – необходимая процедура, которая позволяет держать под контролем состояние здоровья женщины. Гинеколог всегда действует очень аккуратно, стараясь не повредить стенки влагалища, поэтому на вынашивании плода это никак не сказывается. При нормально протекающей беременности забор мазка не вызывает угрозу прерывания беременности и не оказывает никакого влияния на развитие плода».
Сафронова Наталья Александровна , врач акушер-гинеколог, репродуктолог центра репродуктивного здоровья «СМ-Клиника»: «Многие будущие мамы боятся любого лишнего вмешательства во время беременности. Однако это совершенно неоправданно. Мазки на микрофлору не только можно, но и нужно делать – согласно приказу Минздрава №572Н, в период беременности мазки надо сдавать как минимум трижды: при постановке на учет, перед уходом в декретный отпуск (в 30 недель), а также перед родами – в конце 3 триместра (в 36 недель)».
Поход к гинекологу – не самая приятная процедура. Врач при помощи стерильного одноразового инструмента делает мазок с задней стенки влагалища, шейки матки и мочеиспускательного канала, наносит его на стекло и отправляет в лабораторию. В течение нескольких дней после взятия анализов могут появиться более сильные выделения. Это связано с тем, что стенки влагалища во время беременности становятся более уязвимыми. Но через 1-2 дня все снова придет в норму.
Не все гинекологи расшифровывают для нас подробности лабораторных исследований. А так хочется самостоятельно разобраться, что обозначают эти непонятные термины. Рассказываем, как читать выписку анализов.
Так выглядит анализ здоровой женщины:
Наиболее важными показателями, которые позволяют судить о здоровье беременной, являются эритроциты, лейкоциты и бактерии. В норме анализ должен показать присутствие лактобактерий и некоторого количества лейкоцитов.
Эритроциты оказываются в мазке в том случае, если во влагалище происходит воспалительный процесс или есть травмы слизистой оболочки. В норме их может быть несколько (до пяти).
Лейкоциты в мазке присутствуют всегда и защищают организм от болезнетворных бактерий. Чем больше лейкоцитов, тем сильнее развит воспалительный процесс. О норме говорят следующие цифры: до 20 в шейке матки, до 10 во влагалище и до 5 в уретре.
Под действием гормонов у беременных женщин десятикратно увеличивается количество лактобактерий (палочек Дедерлейна), которые создают во влагалище кислую среду и защищают ребёнка от патогенных микроорганизмов. Здоровая флора на 95% представлена лактобактериями.
Кокки (стафилококки, стрептококки, энтерококки), энтеробактерии, гарднереллы (вызывают вагиноз), грибы кандиды (кандидоз, или молочница).
Грибки Candida живут в организме здоровой женщины, но их количество должно быть минимальным. Приём антибиотиков, стрессы и снижение иммунитета уменьшает количество палочек Додерлейна и усиливает рост грибков. В результате появляются вагинальный кандидоз (иначе молочница), сопровождающийся творожистыми выделениями и зудом. Если вовремя не вылечить это заболевание, то в процессе родов при прохождении через родовые пути кандиды могут попасть в рот ребенка.
Гарднереллы. Эти микроорганизмы могут быть в мазке даже здоровой женщины. Однако во время беременности иммунитет снижается, а количество гарднерелл может сильно увеличиться. В таком случае врач ставит диагноз гарднереллез (иначе бактериальный вагинит) и назначает местное лечение, чтобы избавить будущую маму от возможных осложнений.
Трихомонады. Эти микроорганизмы вызывают заболевание трихомониаз. Оно может стать причиной задержки внутриутробного развития плода и привести к преждевременным родам.
Гонококки. Гонорея, а именно этим заболеванием страдают женщины, в мазке которых обнаруживаются бактерии гонококки, передается половым путем. Лечить беременную в этом случает необходимо как можно скорее, чтобы избежать выкидыша и внутриутробного заражения плода.
Также в группу патогенных микроорганизмов входят вирусы папилломы, герпеса. Хламидии, микоплазма, уреаплазма в мазке на флору не определяются, чтобы их обнаружить, требуются анализы на посев.
Общий мазок на флору не показывает многих инфекций, поэтому могут понадобиться дополнительные анализы, если:
– есть зуд, покраснения, выделения,
– слишком много лейкоцитов в мазке. Врач должен проанализировать отклонения от нормы,
– обычный мазок на флору показал воспаление, то необходимо сделать «посев» для выявления причины,
– если воспаление сильное, то гинеколог может назначить анализ ПЦР, которое определит инфекцию и выявит чувствительность к антибиотику.
Врач акушер-гинеколог Сафронова Наталья Александровна: «Дополнительные мазки на миклофлору стоит сделать, если беременную женщину беспокоят какие-либо выделения или другие гинекологические проблемы. Это просто необходимо, так как любой воспалительный процесс может сказаться на течении беременности. К таким воспалительным процессам относится, например, кольпит (воспаление влагалища), эндометрит (воспаление слизистой оболочки матки). Все это может вызываться различными факторами, в том числе заболеваниями, передающимися половым путем, снижением иммунитета, иными болезными, половыми актами во время менструации и другими причинами. Особенно опасен цервицит (воспаление шейки матки) в первом триместре беременности. Ведь проникновение инфекции в полость матки, как правило, приводит к прерыванию беременности. Поэтому опасно скорее НЕ делать мазки».
За 2 дня до сдачи мазка нельзя использовать вагинальные свечи, кремы и лубриканты, чтобы не искажать настоящую микрофлору.
В течение 48 часов до анализа необходимо воздержаться от половых контактов, поскольку сперматозоиды влияют на состав отделяемого во влагалище.
За сутки до сдачи следует не применять ванн и не делать спринцеваний, чтобы не смыть содержимое влагалища. А в день сдачи анализа во время мытья не использовать гель для душа в интимной зоне.
источник
Девочки, кто сталкивался, что делать-то? Ходила к гинекологу, беременность 6 недель, сдала мазок, лейкоциты в шейке матки зашкаливают, 50-60! Сильное воспаление. После праздников пойду на прием. У кого нибудь так было? Как лечили, и опасно ли это для малыша. Боюсь(((
Девочки, у меня срок 12 недель, после проведения колькоскопии (т.к. есть эрозия), врач сказала, что есть воспаление шейки матки и плохой мазок на цитологию и назначила ставить свечи Полижинакс. Прочитала инструкцию, а там — применять беременным только в исключительных случаях и желательно в конце беременности. Не знаю, что делать: и лечиться надо, и боюсь ребенку навредить!? Кому назначали этот препарат и ваши отзывы? Спасибо
Сегодня по плану была биопсия шейки матки. Для ее проведения мне нужно было принести хороший мазок на флору. Напомню, что наблюдаюсь я у двух врачей: у гинеколога из женской консультации делаю анализы, а интерпретировать их результаты иду к платному врач.
Помогите разобраться, сегодня ходила сдавать мазок (соскоб?) из шейки матки. При постановке на учет моя гиня прошлепала все мазки и первые я сдала только сейчас на 22 неделе. При взятии мазка она использовала палочку с наконечником-щеткой на вид пластмассовым! После взятия мазка эта щетка была вся в крови, и весь день мазало коричневым, даже или мне показалось болел низ живота. Это вообще нормально так мазок брать? И сколько еще раз за беременность должны брать мазок из шейки матки?
сдала мазок. Все хорошо, а лейкоциты шейки матки 30-40. При норме до 15. Что это может быть? Никаких симптомов ничего нет. Узи делала — все в порядке. К врачу только на следующей неделе, переживаю. Поанируем беременность, обследуемся.
Девочки, привет! Помогите разобраться пожалуйста кто сталкивался. Все у меня было хорошо, пошла к гинекологу из за того что на Джесе месячные стали скудные слишком. Она взяла стандартные анализы, мазок и цитологию. Пришла за результатами, и они оказались плохие как врач сказала. Надо говорит биопсию делать. Но детально ничего не объяснила( Только напугала и расстроила. Исследование соскоба с шейки матки цервикального канала Микроскопическое описание: Эндоцервикс и Эктоцервикс-скопление клеток цилиндрического эпителия с признаками пролиферации, явления плоскоклеточной метаплазии эпителия, скопление клеток плоского.
Я очень извиняюсь за такой нескромный вопрос,но я просто уже не могу молчать. (( Девушки, скажите,пожалуйста, больно ли вам на обычных осмотрах у гинеколога? Или это со мной что то не так? Когда у меня смотрят шейку матки или берут мазок,я просто готова подпрыгнуть до потолка..или визжать как поросёнок.. Действительно больно. Гинекологу об этом говорила..в ответ она просто промолчала. У меня сейчас 36 недель беременности..и я просто не представляю,как я буду рожать.. Ведь во время схваток постоянно смотрят раскрытие. P.S:У.
Второй раз попадаю в гинекологию, до этого на 8 недельках, с коричневыми белями. Тогда назначили дюфастон, прокапали от токсикоза, с кровоостанавливающими уколами. А тут после приема в жк доктор назначила гексикон, мазок 2 степени чистоты не устроил. на следующий день после использования свечки начались коричневые выделения и 2 сгустка крови. Естественно вызвала скорую, «отдыхаю» теперь под поисмотром в стационаре. Смущает то, что лечащий доктор оставила эти свечи, а я то на них грешу- начиталась уже отзывов в интернете. Матка без.
С начала беременности выделения стали очень обильные, но доктор успокоил. При постановке на учет брали мазок, осмотр с зеркалом — все ок. до 24 недели жили не тужили и тут полторы недели назад появились жидкие обильные выделения, белые, зуд, но кислого запаха нет. я поставила 2 свечи пимафуцина, помылась с ромашкой. зуд прошел. появилась сухость и трещинка возле клитора. сейчас зуда нет, но выделения светло-желтые, кремообразные, иногда немного жидкие. А под конец дня, перед душем, если покатать пальцем по половым.
Спустя год наконец-то доехала до гинеколога для подробного исследования своего внутреннего мира после родов, узи гуд, мазок гуд, диагноз-рубцовая деформация матки, пиндык. Вот тебе и планирование второй беременности, теперь переживаю как, много читала что это причина недонашивания, показания к КС т к шейка из-за рубца не может открыться(((
Пришла я с ЖК. Набрала ровно 6 кг за беременность. ВДМ 30, ОЖ 93. Кстати, в прошлый раз ОЖ была такая же, но тогда малышка сидела на попе, а сейчас перевернулась головкой вниз. Оформила декрет. Брала у меня мазок на кресле, смотрю на этих инструментах кровь, говорю капец чего кровит, а она типа это нормально я же мазок беру, я перепугалась не на шутку, но все слава Богу прошло уже. И еще, у меня мягкая шейка матки, может быть угроза.
Сегодня уже 17 недель и 4 дня, идет пятый месяц моей беременности (4 месяца и 1,5 недели). На сегодняшний момент чувствую себя беременной по-настоящему: у меня округлился животик, я отчетливо ощущаю шевеления моей любимой Бусинки. Хочу поделиться историй из рубрики «перебдеть лучше, чем недобдеть». Так как это моя первая беременность, многие ощущения для меня новые, и это не просто ощущения, к каждому слову своего организма я прислушиваюсь и пытаюсь распознать сигналы, но в силу моей неопытности иногда была чрезмерно мнительной.
Наконец-то на 3-й день моего пребывания в роддоме был обход, на котором я смогла задать врачу свои вопросы. Диагноз — угроза, что значит, что шейка матки открывается, сосудики лопаются и кровят. Срок лечения — 6-7 дней. Лучшее лечение на этом сроке магнезия, несмотря на миллион противопоказаний. Магнезию я очень просила заменить на что-то более человечное. Потом был осмотр — тоже впервые на 3-й день пребывания в больнице. По осмотру шейка закрыта (!!), этот врач не подтверждает предположение моего врача о.
Здравствуйте! Спасибо всем, кто не прошел мимо. Выявились вот такие проблемы: Киста яичника 5 см. Эндометриоз. Воспаление шейки матки. Гинеколог взяла мазок и дала направление на общий анализ крови. Прописала лечение (дюфастон, свечи индометацин, уколы магния). Я говорила ей, что хочу беременность в скором времени, она настаивала, что никаких дополнительных исследований не нужно. Девушки, подскажите, может все-таки сдать что-то еще? Бак посев? Клинический анализ крови? Анализ мочи? Кто сталкивался с такими заболеваниями. Я боюсь что такая бяка поселилась из-за инфекции.
Всем добрый день!Ну вот снова решила написать сюда,так как я уже толком не понимаю что со мной происходит(((13марта я тут спрашивала можно ли сходить на УЗИ на 3 день задержки,все симптомы указывали на наличие беременность+слабо положительные тесты.Ну вот и пошла я в тот же день к гинекологу,только зайдя в кабинет почувствовала дикую боль в низу живота и ощущение как будто с меня как с ведра полило.Говорю врачу так и так,она меня на кресло зовёт садится,ну я естественно раздеваюсь смотрю а.
источник Что бы ни говорили врачи, довольно большое количество женщин рассуждают так: «Зачем ходить к гинекологу, если меня ничего не беспокоит? ». Такую позицию можно признавать в некоторых случаях. Действительно, если у вас проблемы с гормонами, то это довольно быстро отразится на вашем менструальном цикле, если возникло воспаление, то появятся боли и выделения. Проблемы с маткой также проявят себя болями или изменением характера менструаций. И если вы не будете уговаривать себя, что это вам показалось, то при появлении каких-то симптомов.
сегодня 7 недель беременности. радуюсь =) тошнит от голода, а так в целом ничего не беспокоит. далее рассказ о посещении ЖК под катом
источник