Во время беременности будущая мама регулярно сдает анализы и проходит инструментальные обследования. Все диагностические данные имеют большое значение, поскольку позволяют вовремя обнаруживать патологические процессы.
АЛТ и АСТ – два фермента печени, которые могут указывать на повреждение этого органа. Если в анализах беременной обнаружено повышение этих веществ, следует искать причину подобного явления.
Что же это за вещества? АЛТ и АСТ являются ферментами из группы трансаминаз. Эти вещества производят перенос аминогруппы с молекулы аминокислоты на кетокислоту. Благодаря этой реакции обмен азотистых соединений становится связан с углеводным метаболизмом.
Существует несколько различных трансаминаз, однако наибольшее значение имеют два фермента:
- Аланинаминотрансфераза – АЛТ. Это вещество участвует в метаболизме аминокислоты аланина.
- Аспартатаминотрансфераза — АСТ. Фермент предназначен для реакции с аспарагиновой кислотой.
Без этих веществ невозможен ряд биохимических процессов, поэтому они имеют важную роль в организме. Однако в норме большая часть ферментов находится внутри клеток печени – гепатоцитов. В крови циркулирует лишь небольшой процент веществ.
При повреждении гепатоцита ферменты выходят из клетки в кровь и уровень трансфераз возрастает.
Прежде чем разбирать, почему АЛТ и АСТ при беременности могут быть повышены, стоит знать, как эти вещества определяют.
Для практикующего врача важным является определение количества ферментов в периферической (венозной крови). Именно для этого субстрата установлены определенные нормы АЛТ и АСТ, которые не должны превышаться при беременности.
Чтобы узнать уровень ферментов используют биохимический анализ крови, он выполняется несколько раз во время беременности. В ходе исследования производят забор венозной крови будущей мамы и отправляют в лабораторию.
В ходе биохимического исследования определяют и другие ферменты печени, уровень общего белка, состояние углеводного, липидного обменов. Это исследование крайне важно для определения состояния внутренних органов пациентки.
Сдавать биохимический анализ следует утром натощак, так как некоторые параметры могут изменяться после еды. Чтобы показатели ферментов печени были достоверными, за несколько дней до сдачи не следует употреблять лекарственные средства и алкоголь, хотя для беременной женщины это актуально на любом сроке вынашивания.
Концентрации АЛТ и АСТ могут меняться в течение жизни, даже если патологического процесса в печени не происходит. Это связано с повышенной нагрузкой на орган при воздействии некоторых факторов.
При беременности уровень ферментов также может изменяться, поскольку печень во время вынашивания производит дезинтоксикацию организма не только матери, но и плода.
Норма АСТ в первом триместре беременности – менее 31 ЕД/л. В последующих триместрах показатель равен 30 единицам.
Норма АЛТ в первом триместре – не больше 32 ЕД/л. Во втором и третьем триместре 0 менее 31.
Эти показатели являются усредненными и могут серьезно варьировать в разных лабораториях. Оборудование конкретного диагностического отделения может серьезно отличаться и норма анализов будет изменена. Поэтому важно обращать внимание на референсные значения на бланке анализов.
Если АСТ и АЛТ повышен при беременности, впадать в панику не следует. Во время вынашивания возможны транзиторные скачки ферментов за счет влияния плода на печень будущей мамы.
Для более точной диагностики рекомендуется повторить анализ спустя определенное время.
Все же если повышен АЛТ или АСТ по результатам нескольких анализов, рекомендуется выявлять причину этого состояния.
Повышение трансаминаз является одним из критериев особого синдрома – цитолиза. Этот термин означает гибель клеток печени, которая характерна для некоторых заболеваний органа.
Как вне, так и во время беременности причинами цитолиза могут быть:
- Воздействия лекарственных веществ – лекарственный гепатит.
- Вирусное поражение органа.
- Воспаление желчного пузыря – холецистит.
- Аутоиммунные гепатиты.
- Циррозы печени – не всегда приводят к повышению трансаминаз.
Для беременности особенными являются еще два патологических состояния – желтая атрофия печени в первом триместре беременности и преэкламписия (старое название – поздний токсикоз).
Определить конкретную причину не всегда просто. Врач должен учитывать данные анамнеза, клиническую картину болезни. Для дополнительной диагностики проводят ряд анализов и инструментальных исследований.
Печень является крайне восприимчивым органом для воздействия различных лекарственных веществ. Во время беременности нагрузка на него возрастает и влияние даже небольших доз лекарств может вызвать токсический эффект.
Большинство беременных получают минимальное количество лекарств во время вынашивания, поскольку врачи стараются избегать неблагоприятного влияния на плод. Однако иногда невозможно избежать назначения медикаментов.
Вызвать гибель гепатоцитов могут следующие препараты:
- Антибиотики самых различных групп. Даже допустимые при беременности макролиды способны серьезно поражать клетки печени и вызывать гепатит.
- Препараты для лечения туберкулеза – эти лекарства также иногда назначаются при беременности.
- Гормональные средства, включая препараты для лечения привычного выкидыша.
- Нестероидные противовоспалительные средства. При беременности можно применять только аспирин, но и он способен поражать клетки печени.
- Противосудорожные и противоэпилептические препараты.
- Лекарства для лечения грибковых инфекций.
- Диуретики (мочегонные) – в ряде случаев назначаются беременной.
- Антиаритмические средства.
- Лекарства от сахарного диабета – должны отменяться во время беременности с переходом на инсулин.
Схожий механизм влияния на печень имеет и алкоголь. Он также вызывает токсическое поражение печени и высвобождение АЛТ и АСТ. Однако прием алкогольных напитков противопоказан во время вынашивания.
Существует группа вирусов, которые обладают особым свойством поражать клетки печени. Эти микроорганизмы называются вирусами гепатита A, B, C, E, D и другие, более редкие виды.
Вирус гепатита А может вызывать только острый воспалительный процесс, это приводит к тяжелой симптоматике и не может не быть замечено беременной женщиной. Иногда такое тяжелое заболевание приводит к прерыванию беременности.
А вот вирусы гепатита B, C и E способны вызывать как острый, так и хронический процесс. Хронический вирусный гепатит может протекать практически бессимптомно и единственным признаком болезни в этом случае станет повышение трансаминаз.
Вирус гепатита Е при беременности наиболее опасен. Этот микроорганизм нарушает процесс развития малыша и очень часто приводит к выкидышу.
Чтобы поставить диагноз назначается серологическое исследование крови на выявление маркеров вирусов. Обнаружение антител или генетического материала возбудителей позволяет с точкой поставить диагноз и начать лечение.
Желчнокаменная болезнь беспокоит огромное количество людей различного возраста. Именно наличие камней в желчных путях чаще всего становится причиной холецистита. Это заболевание характеризуется воспалением стенки желчного пузыря.
Способствует обострению болезни у беременных:
- Снижение иммунных сил будущей мамы.
- Повышенная вязкость желчи.
- Возрастание внутрибрюшного давления.
- Изменение уровня гормонального фона.
В результате этих факторов камни забивают просвет пузыря и вызывают воспаление его стенки.
Острый холецистит является хирургическим заболеванием. Он имеет яркую клиническую картину. Пациентка доставляется в хирургический стационар, где гинеколог и хирург совместно определяют тактику лечения.
Хронический холецистит может протекать с невыраженными симптомами. Легкая тяжесть в правом боку, изменение стула, тошнота могут не беспокоить беременную женщину. А вот в биохимическом анализе крови часто обнаруживается повышение печеночных ферментов.
Во время беременности возрастает риск обострения любых заболеваний иммунитета. Защитная система матери серьезно перестраивается, чтобы привыкнуть к наличию дополнительного источника чужеродных белков – организма ребенка.
Этот фактор может стать причиной манифестации аутоиммунного гепатита. Заболевание является довольно редким. При этой патологии имеется определенный генетический дефект, который заставляет иммунные клетки женщины атаковать собственные гепатоциты. Клетки печени гибнут и высвобождаются трансферазы. Уровень АЛТ и АСТ в крови серьезно возрастает.
Особенностью болезни считается преимущественный возраст дебюта около 20–30 лет, а этот период является наиболее благоприятным для беременности и родов. Поэтому при повышении трансфераз у беременной и отсутствии данных за другие заболевания не стоит забывать и об аутоиммунном гепатите.
Подтвердить диагноз помогают специфические исследования на маркеры заболевания. Лечение болезни непростое и затрудняет течение беременности.
Ранний токсикоз беременных – довольно распространенное состояние. Обычно оно проявляется тошнотой и рвотой, которые многие считают обязательным спутником беременности.
Более редкими формами токсикоза являются слюнотечение, судороги, дерматозы, остеомаляция, бронхиальная астма и, наконец, желтая атрофия печени.
Желтая атрофия печени чаще является следствием тяжелой рвоты и обезвоживания. Крайне редко эта форма токсикоза проявляется сама по себе.
- Под влиянием гормональных изменений происходит изменение обмена веществ в гепатоцитах.
- Внутри клеток печени начинается жировое перерождение.
- Размер органа уменьшается.
- Повышается уровень ферментов за счет гибели клеток.
- Повышается билирубин и возникает желтуха.
- Печень не может выполнять дезинтоксикацию крови, возникают нервные расстройства и кома.
- Процесс происходит очень быстро — в течение 3 недель.
Это редкое осложнение требует прерывания беременности, однако изменения в печени могут носить необратимый характер.
Во второй половине беременности токсикоза быть не может. Однако довольно распространенным осложнением поздних сроков является преэклампсия или гестоз.
Заболевание характеризуется рядом изменений:
- Повышается артериальное давление.
- Почечные канальцы начинают пропускать белок, который выделяется с мочой.
- Возникают отеки.
- Нарушается функция нервной системы и других органов.
Печень при этой патологии также серьезно страдает. Возникает желтуха, нарушается дезинтоксикационная функция печени, страдает кровоток через орган.
Даже в отсутствии клинических проявлений натолкнуть врача на мысль о надвигающейся преэклампсии могут изменения в анализах. Повреждение печеночных клеток приводит к нарастанию трансаминаз.
Повреждение печени при этом состоянии происходит не всегда, однако если женщине была диагностирована преэклампсия, удивляться повышению АЛТ и АСТ не приходится.
Будущей маме важно знать не только причины изменения анализов крови, но и дальнейшую тактику.
Прежде всего, данные биохимического исследования следует обсудить с вашим врачом гинекологом. Специалист подскажет нормы показателей в конкретной лаборатории и при необходимости назначит повторный анализ.
Дальнейший диагностический поиск будет осуществлять специалист:
- С помощью лабораторных и инструментальных исследований врач выявит причину повышения ферментов.
- Будет назначено специфическое лечение болезни, которое в ряде случаев проводится в стационаре.
- Решается вопрос о возможности пролонгирования беременности и методе родоразрешения.
Не стоит переживать до получения максимально полной информации о своем здоровье. Многие причины повышения трансаминаз успешно лечатся и не вызывают осложнения для плода.
Если же врач рекомендует в связи с тяжестью болезни прервать беременность, значит для этого имеются серьезные показания и риски для здоровья женщины.
источник
Время вынашивания ребенка – одновременно прекрасный и тяжелый период для женщины. Из-за увеличенной нагрузки системы и внутренние органы не справляются со своими задачами, что проявляется компенсаторными реакциями – организм работает на пределе.
Печень при беременности подвергается колоссальной нагрузке, поскольку выполняет двойную работу. Иногда орган не справляется с функционалом, что приводит к развитию симптоматики – болевой синдром в правом боку, неприятный привкус во рту, ухудшение аппетита, тошнота, приступы рвоты.
В человеческом организме печень выполняет более 500 функций, каждый день фильтрует более 2000 литров крови. Поэтому железе требуется поддержка. Итак, разберемся, по какой причине появляется болевой синдром, какие заболевания проявляются у беременных женщин?

У 5-10% развивается HELLP-синдром, который сопровождается комплексом негативной симптоматики. Спровоцировать боль могут нарушения желчевыводящих путей, острый разрыв железы, гепатозы.
В период беременности, особенно в третьем триместре либо во время вынашивания двойни, причиной боли выступает давление плода на печень. Вследствие сильного сдавливания печеночных участков нарушается отход желчи. Из-за этого выявляется расширение внутрипеченочных протоков, проявляются диспепсические симптомы.
Когда причиной боли является давление плода на печень, лечение не назначается. Для облегчения самочувствия рекомендуют больше времени проводить лежа на левом боку. После рождения ребенка симптом проходит самостоятельно.
Увеличение печени при беременности без преобразования структурных тканей и возрастания печеночных ферментов – это не признак патологического процесса. Причиной может быть высокая нагрузка на пищеварительную либо кровеносную систему. Такая проблема появляется в третьем триместре, на ранних сроках не возникает.
Механизм развития обусловлен отечностью паренхимы органа. Из-за нее нарушаются обменные процессы в организме, выявляется гипоксия железы. В таком случае печень нужно поддержать – осуществляется коррекционное лечение до родовой деятельности.
Если же увеличена печень, при этом выявлено преобразование структурного строения, повышены печеночные ферменты, пациентка жалуется на диспепсический синдром, то подозревают вирусное поражение, тяжелую форму гестоза, стеатоз.
Медицинская практика знает немало заболеваний печени при беременности. Они несут определенную опасность для женщины и ребенка, поэтому требуется своевременное и соответствующее лечение.

Если размер гемангиомы 60-70 мм, ее диагностировали при УЗИ, то лечение беременной женщине не назначается. В большинстве случаев симптомы отсутствуют. При большем размере проявляется тошнота, рвота, боль при беременности в правом боку, которая наблюдается постоянно.
В течение длительного времени гемангиома может «спать». Но вследствие изменения гормонального фона она способна стремительно расти. Опасность в том, что в период родовой деятельности может случиться разрыв. Поэтому в конце третьего триместра осуществляется контрольное ультразвуковое исследование железы.
На основании результатов инструментального обследования принимают решение о способе родоразрешения – естественные роды либо кесарево сечение. Само новообразование удаляют после родов. Проводится классическая операция, либо используют лазерное воздействие, криодеструкцию.
Иногда печень не справляется при беременности по причине высокой ферментной нагрузки в совокупности с давлением плода. Подтверждением этого факта выступает рост концентрации печеночных ферментов – АСТ, АЛТ, ЛДГ и др. веществ.
Увеличение концентрации базируется на токсическом влиянии на паренхиму железы, что приводит к разрушительному процессу в самом органе. В зависимости от сроков беременности допускаются некоторые отклонения от нормы. Поэтому всегда проводится динамический мониторинг возрастающих значений.
Ожирение печени – редкое, но опасное явление во время вынашивания ребенка. Патология сопровождается скоплением липидов на самом органе. Основной причиной выступает наследственный фактор.
Клиника начинает проявляться в третьем триместре, представлена такими симптомами у беременной женщины:
- Тошнота, рвота, которая не приносит облегчения.
- Боль в эпигастральной области, в боку.
- Общее ухудшение самочувствия.
- Пожелтение кожи, слизистых и склер глаз.
- Головные боли.
Если своевременно не начать терапию, то развивается кома, печеночная недостаточность при беременности. Высока вероятность смерти мамы и гибели плода.

Клинические проявления похожи на жировую инфильтрацию. К основным признакам относят разбитость, усталость, тошноту, рвоту, ухудшение аппетита, зуд кожного покрова, желтуху, изменение цвета фекалий.
При таком диагнозе поддерживать печень нужно обязательно. В 80% случаев требуется преждевременное родоразрешение, чтобы предупредить негативные последствия. После родов гепатоз способен спровоцировать сильное кровотечение, поскольку в железе нарушается синтез свертывающих факторов крови.
Болезни печени при беременности включают в себя внутрипеченочный холестаз – патологию, которая характеризуется нарушением выработки и оттока желчи. По этой причине в крови скапливаются желчные кислоты.
Симптоматика проявляется во 2-3 триместре:
- Начинают чесаться ладони рук и подошвы нижних конечностей, иногда сильно зудит все тело. В некоторых случаях зуд выраженный и постоянный, что приводит к нарушению сна, эмоциональной нестабильности.
- Пожелтение кожи, белков глаз, потому что в крови увеличивается количество билирубина.
Внутрипеченочный холестаз в 60% случаев приводит к преждевременным родам. А недоношенные малыши подвержены повышенному риску проблем со здоровьем (вплоть до серьезных необратимых нарушений).
Проводится биохимия – определяют общее количества белка и его фракции, концентрацию билирубина, печеночных ферментов, мочевины, электролитов. Обязательно проводится УЗИ, позволяющее оценить размеры, структурность, выявить наличие возможных новообразований.
УЗИ при беременности проводится только по показаниям, например, когда женщина жалуется на симптомы, проявляющиеся на фоне заболеваний печени.
В норме расшифровка УЗИ выглядит так:
- Размеры правой доли 12-13 см, левой – 7-8 сантиметров.
- Структура паренхимы однородная.
- Обычная эхогенность.
- Сосудистый рисунок в пределах нормы.
- Отсутствует расширение воротной вены, ее диаметр 10-13 см.
- Новообразований не выявлено.
- Внутрипеченочные протоки не расширены.
- Холедох не имеет расширения.
Любые отклонения на УЗИ следует рассматривать в совокупности с лабораторными анализами женщины.

При внутрипеченочном холестазе необходимо применение гепатопротекторов. По отзывам, самый хороший эффект дает Урсофальк. Лекарственное средство восстанавливает работу печени, быстро снимает зуд, предупреждает осложнения. Дополнительно назначают витамины.
Диффузные изменения, гемангиома не требуют медицинской коррекции, если отсутствуют негативные симптомы. Основное лечение проводится после рождения ребенка.
Вне зависимости от диагноза, женщине рекомендуется правильное питание, отказ от вредной пищи. В меню добавляют много полезных овощей и фруктов, натуральных соков, злаков, сокращают количество продуктов животного происхождения.
Эффективны народные средства, например, отвар на основе расторопши и травяные сборы для печени. Он обеспечивает очищение и восстановление органа. Но применение допускается только после консультации с медицинским специалистом.
источник
Беременность – это прекрасное, но в то же время и очень серьезное состояние для женщины. Повышенная нагрузка на все системы органов способствует развитию множества компенсаторных реакций, в результате которых организм функционирует на пределе возможностей. Печень при беременности подвергается колоссальным нагрузкам, так как выполняет двойную работу.
Роль печени во время беременности заключается в выполнении следующих функций:
- накопление и поддержание уровня гликогена, витаминов (А, Д, В, К и др.), железа в организме;
- регуляция выработки и выведения холестерина;
- дезинтоксикация (связывание и выведение токсинов, вырабатываемых как самим организмом, так и поступающими из вне);
- участие в работе свертывающей и противосвертывающей систем крови;
- выработка защитных факторов системы иммунитета;
- образование желчи, необходимой для правильного переваривания и всасывания пищи в тонком кишечнике;
- поддержание белкового обмена в организме;
- является главным депо крови в организме (содержит около 1 литра);
- превращает токсичный аммиак (продукт распада белка) в безвредную для организма мочевину.
В организме человека печень выполняет более 500 важнейших биохимических функций и ежедневно пропускает через себя более 2000 литров крови.
Боли в области печени при беременности длительное время имеют слабый ноющий характер. Это связано с тем, что в ткани самого органа практически отсутствуют нервные окончания. Все болезненные симптомы возникают при растяжении печеночной капсулы, которая хорошо иннервирована. Появление сильных болей означает более тяжелое течение заболевания.
Поражение печени при беременности также может сопровождаться следующими симптомами:
- слабостью;
- потерей аппетита;
- тошнотой и рвотой (часто эти состояния воспринимаются как проявления токсикоза и не связываются с печеночной патологией; некоторым отличием является отсутствие связи рвоты с неприятными запахами);
- горечью во рту, особенно натощак;
- болями в животе, не имеющими определенной локализации;
- пожелтением кожных покровов, склер глазных яблок, слизистых оболочек;
- скоплением свободной жидкости в животе (асцит беременных – труднодиагностируемое состояние из-за увеличенной матки);
- потемнением мочи;
- обесцвечиванием кала.
Основными причинами болей в печеночной области являются патологии, развившиеся уже во время гестации. К наиболее частым болезням печени при беременности относят:
- острую жировую дистрофию печени;
- развитие гестоза с переходом в преэклампсию и эклампсию;
- HELLP-синдром;
- холестаз беременных;
- патологии желчевыводящих путей;
- острый разрыв печени;
- гепатоз печени.
Во время беременности, особенно в 3 триместре или при вынашивании двойни, распространена ситуация, когда ребенок давит на печень. Из-за сильного сдавливания некоторых печеночных участков может произойти нарушение оттока желчи. В результате этого наблюдается расширение внупеченочных желчных протоков, проявляются симптомы диспепсии. В таких ситуациях можно посоветовать женщине больше времени проводить лежа на левом боку. Полностью избавиться от этого неприятного состояния помогут только роды.
Гемангиома печени у беременной женщины – распространенное доброкачественное образование, имеющее сосудистую природу. В большинстве случаев это врожденное состояние, не требующее экстренного медицинского вмешательства. В зависимости от размеров новообразования, заболевание проявляется по-разному.
Гемангиомы до 6-7 см могут быть обнаружены только во время проведения УЗИ-диагностики, совершенно никак не проявляясь до этого. Образования большего диаметра вызывают симптомы тошноты и рвоты, тяжести в правом подреберье, ноющих болей. Долгое время патология может существовать в неактивном состоянии, однако резкое изменение гормонального статуса во время беременности может спровоцировать скачок ее роста.
Опасность гемангиомы в возможности разрыва образования во время потужного периода родов. Именно поэтому в конце третьего триместра проводится контрольное УЗИ печени. В зависимости от ее размеров и расположения решается вопрос о способе родоразрешения: естественным путем или с помощью операции кесарево сечение.
Лечение и удаление самого новообразования проводится уже после родов. Для этого применяются как стандартное хирургическое удаление, так и лазерная и лучевая терапия, а также криодеструкция.
Причиной, по которой печень при беременности не справляется, является не только механическое сдавление органа маткой, но и повышение ферментативной нагрузки. Об этом свидетельствует увеличение в крови беременной женщины печеночных ферментов: АЛаТ, АСаТ, ГГТ, ЛДГ, холинэстеразы, протромбиназы и щелочной фосфатазы.
Повышение количества этих ферментов связано с токсическим воздействием на паренхиму печени и ее клеточным разрушением. В зависимости от срока гестации допускаются некоторые отклонения от нормальных значений. При этом обязательно проводить динамический мониторинг измененных показателей для своевременного начала проведения лечебных мероприятий.
Острая жировая дистрофия печени у беременных – это грозное осложнение беременности, при котором нормальная печеночная ткань замещается жировыми включениями. В результате этого возникает острая печеночная недостаточность.
В настоящее время заболевание встречается достаточно редко, что объясняется тщательным мониторингом за состоянием беременной женщины в течение всего срока гестации.
Первые признаки заболевания проявляются после 30-й недели следующими симптомами:
- тошнотой и частой мучительной рвотой;
- разлитыми болями в животе;
- желтухой.
Важно! Патология чаще встречается у первородящих, а риск ее возникновения повышается при многоплодной беременности.
Диагностические критерии жировой дистрофии:
- общий анализ крови: увеличение лейкоцитов и уменьшение тромбоцитов;
- УЗИ: диффузное увеличение эхогенности печени;
- гистологическое исследование: выявляются набухшие эритроциты с жировыми включениями различных размеров.
Материнская смертность при данном состоянии высока: до 20% случаев. Внутриутробная гибель плода при несвоевременном родоразрешении достигает 50%. Летальные исходы чаще наступают из-за развития ДВС-синдрома или почечной недостаточности.
Основным лечением жировой дистрофии является стимуляция родов или проведение операции кесарево сечения. На ранних сроках и при легком течении патологии возможна госпитализация в стационар и тщательное наблюдение за состоянием беременной с проведением симптоматической коррекции.
Незначительное увеличение печени при беременности без изменения ее структуры и повышения печеночных ферментов не является признаком патологии. Такое может случиться из-за повышенной нагрузки на кровеносную или пищеварительную системы. Возникает чаще в третьем триместре.
Механизм развития этого состояния включает появление отечности паренхимы печени. Из-за отека происходит нарушение обменных процессов в организме, а также кислородное голодание печени. В таком случае проводится поддерживающая коррекционная терапия до самых родов.
Изменения же структурности печеночной ткани или печеночных ферментов, появление диспептических симптомов наравне с увеличением печени, могут говорить о развитии:
- вирусного поражения (гепатиты В, С, мононуклеоза);
- тяжелого гестоза;
- амилоидоза;
- стеатоза.
Гепатоз печени – это собирательное название, включающее в себя любое нарушение обменных процессов в гепатоцитах (печеночных клетках). Наиболее часто состояние, возникающее во время беременности – холестатический гепатоз. Возникает после 25-26 недель гестации и встречается примерно в 1% случаев всех беременностей.
Заболевание по течению и проявлениям схоже с острой жировой дистрофией печени. Симптомы холестатического гепатоза печени при беременности:
- слабость и вялость;
- диспептические расстройства: потеря аппетита, тошнота, рвота, горечь во рту;
- распространенный зуд по всему телу;
- желтушность кожных покровов;
- обесцвечивание кала.
Лечение заключается в проведении симптоматической поддерживающей терапии. В 80% случаев для предотвращения развития осложнений проводится преждевременное родоразрешение. В послеродовом периоде гепатоз может стать причиной развития массивного кровотечения, так как в печени нарушается выработка свертывающих факторов крови.
Основными диагностическими мероприятиями при исследовании состояния и функции печени во время беременности являются:
- общий анализ крови (особенно важные показатели – лейкоциты и тромбоциты);
- общий анализ мочи (важен цвет);
- анализ кала (важен цвет);
- коагулограмма (для определения активности выработки факторов свертывания);
- биохимический анализ крови (общий белок и фракции, билирубин и фракции, печеночные ферменты, мочевина, креатинин, электролиты);
- УЗИ (обращается внимание на размеры, структурность, наличие патологических включений и т.д.).
Беременные женщины часто задают вопрос: можно ли делать УЗИ печени при беременности? Ответ прост: можно, а при показаниях даже необходимо. Для плода эта процедура не несет никакой опасности. Направление ультразвука не совпадает с расположением матки, а потому будущей маме можно не волноваться о частом проведении УЗИ.
УЗИ печени беременной женщине при отсутствии каких-либо жалоб с ее стороны, а также хороших анализах во время беременности не требуется. Однако при возникновении симптомов поражения печени или повышения печеночных ферментов ультразвуковое исследование показано на любом сроке гестации.
Нормальные показатели УЗИ печени во время беременности:
Не расширена, диаметр от 10 до 13 см
Внутрипеченочные желчные протоки
Не расширен, диаметр 3-5 см
Любые изменения печени и отклонения от норм следует рассматривать только в сочетании с лабораторными исследованиями крови.
Диффузные изменения являются самой частой патологией печени при беременности. В большинстве случаев они не представляют угрозы жизни и здоровью матери и плода и постепенно проходят после родов. Такое состояние характерно для чрезмерного разрастания стромы в паренхиме.
Само по себе оно не является патологией и не требует медикаментозной коррекции. Однако в сочетании с дополнительными признаками поражения печени является одним из симптомов различных заболеваний этого органа.
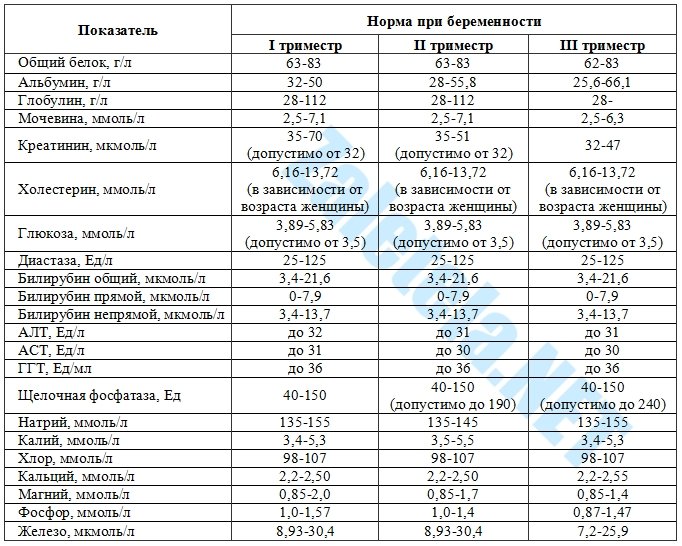
Для определения функции печени беременной женщине назначается биохимический анализ крови на печеночные ферменты, включающий следующие лабораторные показатели:
1. Индикаторные показатели. Необходимы для определения клеточного разрушения органа, показывают степень поражения. К ним относят:
- АСаТ (аспартатаминотрансфераза) – до 31 ЕДл (во время токсикоза допустимо незначительное увеличение);
- АЛаТ (аланинаминотрансфераза) – до 31 ЕДл (во время токсикоза допустимо незначительное увеличение);
- ГГТ (гаммаглутамилтрансфераза) – до 36 ЕДл (возможно повышение во втором триместре);
- ЛДГ (лактатдегидрогеназа) – от 136 до 234 ЕДл (нормальным считается незначительное увеличение в 3 триместре).
2. Секреторные показатели. Показывают степень активности печени в работе противосвертывающей системы крови. К ним относят:
- холинэстераза – 5300-12900 ЕД/л;
- протромбиназа – 80-120% — 1 триместр; 80-125% — 2 триместр; 80-130 – 3 триместр;
3. Экскреторный показатель. Определяет функционирование билиарной системы:
- щелочная фосфатаза – до 150 ЕДл (допустимо незначительное увеличение после 20-й недели гестации).
Также важными показателями работы печени в биохимическом анализе крови являются:
- общий билирубин – 3,4 – 21,6 ммольл;
- прямой билирубин — 0 – 7,9 ммольл;
- непрямой билирубин – 3,4 – 13,7 ммольл;
- общий белок – 63 – 83 гл;
- альбумин – 1 триместр – 32 – 50 гл; 2 триместр – 28 – 55 гл; 3 триместр – 25 – 66 гл;
- глобулин – 28 – 112 гл (в 3 триместре допускается его значительное превышение нормы);
- холестерин – 6,16 – 13,72 гл (показатель может изменяться в зависимости от возраста беременной)
- мочевина – 2,5 – 7,1 ммольл (в третьем триместре до 6,3).
Важно! Сдача крови для проведения анализа в обязательном порядке должна проводиться в первую половину дня и строго натощак.
Плохие показатели печени при беременности обязательно должны быть взяты на динамический контроль. Выставление диагноза производится только после проведения повторных анализов.
Для каждого заболевания печени разработаны индивидуальные протоколы терапии. В большинстве случаев, лечение печени беременным женщинам проводится лишь в качестве симптоматического воздействия, которое направлено на поддержание функции органа.
Некоторые заболевания (гемангиома, диффузные изменения) не требуют медикаментозной коррекции и просто наблюдаются лечащим врачом. Основная терапия печени проводится после беременности. Более грозные состояния, такие как острая жировая дистрофия или холестатический гепатоз, требуют обязательного применения специальных препаратов для печени при беременности.
Лечение печени при беременности в 1 триместре необходимо лишь в случаях, когда поражение органа произошло еще до зачатия. В таких случаях врачом решается возможность вынашивания беременности на фоне существующей патологии и определяются риски осложнений при ее протекании.
При вопросе что делать, если болит печень при беременности, существует только одно верное решение: обратиться к специалисту. Осложнения, возникающие при тяжелом течении печеночных патологий, могут привести к самым серьезным последствиям: гибели матери или плода. А потому, при проблемах с печенью при беременности, женщина в обязательном порядке должна выполнять рекомендации лечащего врача. Это поможет благоприятному протеканию беременности и рождению здорового малыша.
Анастасия Винарская, акушер-гинеколог, специально для Mirmam.pro
источник
Иногда лучше делать по-своему, а не слепо верить своему типа гинекологу,даже если ,кажется,что сложились доверительные отношения . ГИНЕКОЛОГИ в ЖК ошибаются! Вернее,им часто бывает по хрену!???Да-да,именно так. ?
Попала в больницу неделю назад с тонусом, думала, что подлечусь, прокапаюсь и буду как новенькая. Ага, сейчас. вдобавок к ухудшению анализов присоединилась депрессия. Пост нытья под катом
Если беременная женщина сильно прибавила в весе, акушеры беспокоятся не о ее внешности, а о здоровье будущей мамы и ее малыша. Гестоз при беременности — это серьезное заболевание, именно чтобы распознать его на ранних стадиях врачи и взвешивают будущих мам на каждом осмотре. Конечно, это вызывает многочисленные возмущения, спрашивается, какая врачу разница, прибавлю я 10-12 килограмм (это норма) или 20, фигура-то моя? Вот и приходится врачам объяснять, что патологическая прибавка в весе — это один из симптомов серьезной патологии гестоза.
Гестоз — заболевание, которое встречается только у беременных и обычно проходит через несколько дней после родов О том, насколько грозным является это заболевание, говорит статистика: на протяжении многих лет оно прочно входит в первую тройку причин материнской смертности в России. Симптомы гестоза. Чрезмерный набор веса. Гестоз начинается только после 16-20-й недели беременности, а чаще всего выявляется в III триместре ( после 28 недель ). Он возникает из-за изменений в организме беременной, в результате которых в плаценте образуются вещества, способные делать.
О ПРИВИВКАХ В ВОПРОСАХ И ОТВЕТАХ ДЛЯ ДУМАЮЩИХ РОДИТЕЛЕЙАвтор: В. В. Осит «Золотым стандартом» каждого думающего родителя должен быть закон: к врачам обращаться только тогда, когда в этом есть необходимость. Здоровому ребенку в поликлинике делать нечего!»
На самом деле в ЖК сдаю очень редко. Мне ближе в платную сходить. но тут перед декретом большой список, и решила не транжирить деньги и сдать в поликлиннике. Пост больше посвящен моим рассуждениям и недопониманиям)))
ВАКЦИНАЦИЯ ПРОТИВ ТУБЕРКУЛЕЗА Профилактика туберкулеза — это вакцинация против туберкулеза вакциной БЦЖ (BCG — бацилла Кальметта — Герена). Прививка от туберкулеза представляет собой живые высушенные бактерии вакцинного штамма, ослабленные путем последовательных «пересевов» в течение 13 лет. Вакцина БЦЖ вводится внутрикожно на 3-7 день жизни ребенка. При правильном введении вакцины образуется папула белого цвета, которая спустя 15-20 минут исчезает. Однако через 4-6 недель — образуется вновь, превращаясь в гнойничок, покрывающийся корочкой. По прошествии 2-4 месяцев под корочкой у 90-95% привитых детей образуется.
Сегодня были на приеме у гинеколога,ведем у нее беременность, так вот.. озадачила она меня, не знаю, что и думать! Неделю назад сдавала анализы (большой спектр, и биохимия, исследование крови на Rh-AT, на групповые АТ и многое другое), так вот, к чему я это все.. Какое-то там исследование показало, что у детей вероятность резуса-положительного крови (в названиях могу ошибаться, извиняйте), хотя у нас с мужем у обоих резус-отрицательный. Врач предполагает, что ошибка лабы и все таки, у кого-то из нас резус-положительный.
ВДМ 29, ОЖ 97, вес 68,6. Общая прибавка — около 8 кг, врач говорит много, я теперь ограничила бесполезные сладости и всякую муть (типа соленой рыбки), стараюсь кушать правильно, за несколько дней заметила довольно заметные положительные перемены, буквально стало легче дышать и ходить, наверно, действительно были отеки, т.к. до «диеты» встала один раз на весы и обнаружила там аж целых 72 кг (для меня даже мой теперешний вес непривычен, никогда столько не весила, что уж говорить про 72 кг!) Ну.
Добрый вечер,пред история,много читал об этой проблеме в интернете еще с тех пор как у самого появился такой недуг(или с того времени как начал его ощущать) с тех пор как начал ощущать и соотвественно начал искать причину(диагностировать организм) прошло уже 2.5года, где то глубокой осенью 2012 года я почувствовал что со мной что то не так,раньше занимался професионально спортом был в сборной страны и свой организм научился чувствовать тонко.Появилась слабость,мокрый лоб во время каких то мало мальски нагрузок,даже при походе.
Гестоз Озабоченность акушеров большой прибавкой веса беременной связана не с беспокойством о ее внешнем виде, а о здоровье мамы и малыша. Часто на вопрос: «Сколько можно и должна прибавить в весе за беременность женщина?» Многие отвечают правильно, примерно 10-12 кг. Но бывает, так что некоторые прибавляют 20 кг и больше. Женщины возмущаются: «Почему в женской консультации нас постоянно взвешивают, какая разница врачу, какая у меня после родов будет фигура? И вообще, женщина во время беременности должна есть все, что захочет.
Гормональное обследование При определённых проблемах с зачатием, вынашиванием и просто при сбоях цикла женщинам назначаются анализы «на гормоны». Определение гормонального статуса должно проходить под контролем врача. Интерпретацией результатов тоже должен заниматься врач, т.к. существует ряд нюансов, которые обычные пациентки могут не учесть: Пример1: При самостоятельной расшифровке результатов ЛГ и ФСГ женщины часто забывают (или не знают), что важно соотношение ЛГ/ФСГ. В норме до менархе (первых месячных) оно равно 1, после года менархе — от 1 до 1.5, в периоде от.
Ирина Пигулевская Всё, что нужно знать о своих анализах. Самостоятельная диагностика и контроль за состоянием здоровья
Когда беременность не наступает. Девочки, в свое время я много времени посвятила изучению проблемы отсутствия у меня беременности. В поиске информации наткнулась на полезную информацию (это форум, редактировать особо некогда, поэтому лишнюю инфу пропускайте мимо ушей). Может, кому-то пригодится, как пригодилось мне:) Хотя информации уже более 9 лет, и медицина во многих аспектах продвинулась вперед, но азы остались прежними. Автор: Радуга 10.11.2006, 16:28 Для начала хотела бы вставить картинку с изображением как происходит зачатие. что откуда берется и куда попадает.
Анализы крови Это самая большая группа исследований, которые проводятся в лабораториях. И самые часто назначаемые анализы. Конечно, нет смысла описывать их все, но знать нормы самых распространенных показателей крови полезно. Совет: иногда бывает так, что какой-либо показатель в анализе совершенно неожиданно для вас оказывается не в норме. Конечно, это вызывает волнение, иногда очень сильно выбивает из колеи. Так вот: первым делом надо успокоиться, а вторым — сдать анализ еще раз и желательно в другой лаборатории. Всякое бывает: и в.
Нашла очень интересную статью, в которой доступно и четко все расписано.Правда она ооочень длинная. (Ну, это я для себя ее оставила) И ДА. Я НЕ ПРОТИВ ПРИВИВОК, Я ЗА РАЗУМНЫЙ ПОДХОД. И АГИТАЦИЕЙ Я НЕ ЗАНИМАЮСЬ. МНЕ ЭТО НАФИГ НЕ НУЖНО. У№ КАЖДОГО СВОЯ ТОЧКА ЗРЕНИЯ И СВОЕ МНЕНИЕ.
Когда беременность не наступает. Девочки, в свое время я много времени посвятила изучению проблемы отсутствия у меня беременности. В поиске информации наткнулась на полезную информацию (это форум, редактировать особо некогда, поэтому лишнюю инфу пропускайте мимо ушей). Может, кому-то пригодится, как пригодилось мне:) Хотя информации уже более 9 лет, и медицина во многих аспектах продвинулась вперед, но азы остались прежними. Автор: Радуга 10.11.2006, 16:28 Для начала хотела бы вставить картинку с изображением как происходит зачатие. что откуда берется и куда попадает.
Теперь мне есть что рассказать о беременности и родах 🙂 не хочу забыть, и еще, думаю, кому-то может это быть интересно и в плане эмоций и развеивания страхов, и в аспекте свежей инфы об опыте пребывания в воронежском роддоме 2.
4.2. Синдром поликистозных яичников Определение понятия. СПКЯ представляет собой клинический симптомокомплекс, объединяющий гетерогенные признаки и симптомы, свидетельствующие о нарушениях со стороны репродуктивной, эндокринной и метаболической функции организма женщины. Основными клиническими проявлениями его являются олиго- или аменорея и бесплодие на фоне характерного увеличения яичников, повышение уровня ЛГ, андростендиона и тестостерона на фоне нормального или немного сниженного уровня содержания ФСГ в плазме периферической крови. Несколько менее постоянными признаками являются гирсутизм и ожирение. Для характеристики основных представлений о нарушениях репродуктивной функции у женщин.
«Золотым стандартом» каждого думающего родителя должен быть закон: к врачам обращаться только тогда, когда в этом есть необходимость. Здоровому ребенку в поликлинике делать нечего!» «Настоящий врач, не забывший, что такое совесть и истинный врачебный долг, думающий в первую очередь о благе своего пациента, никогда не примет в расчет существование планов по «принудительному здоровью», на которых наживается кучка дельцов». Американский педиатр проф. Роберт Мендельсон написал в своей книге»Исповедь медицинского еретика»: «Современная медицина не выжила бы без нашей веры, поскольку эта медицина.
девченки ,я думаю вам будет интнрестно почитать. Гестоз Озабоченность акушеров большой прибавкой веса беременной связана не с беспокойством о ее внешнем виде, а о здоровье мамы и малыша. Часто на вопрос: «Сколько можно и должна прибавить в весе за беременность женщина?» Многие отвечают правильно, примерно 10-12 кг. Но бывает, так что некоторые прибавляют 20 кг и больше. Женщины возмущаются: «Почему в женской консультации нас постоянно взвешивают, какая разница врачу, какая у меня после родов будет фигура? И вообще, женщина.
О ПРИВИВКАХ В ВОПРОСАХ И ОТВЕТАХ ДЛЯ ДУМАЮЩИХ РОДИТЕЛЕЙАвтор: В. В. Осит «Золотым стандартом» каждого думающего родителя должен быть закон: к врачам обращаться только тогда, когда в этом есть необходимость. Здоровому ребенку в поликлинике делать нечего!»
К размышлению (о прививках) О ПРИВИВКАХ В ВОПРОСАХ И ОТВЕТАХ ДЛЯ ДУМАЮЩИХ РОДИТЕЛЕЙАвтор: В. В. Осит “Золотым стандартом” каждого думающего родителя должен быть закон: к врачам обращаться только тогда, когда в этом есть необходимость. Здоровому ребенку в поликлинике делать нечего!” “Настоящий врач, не забывший, что такое совесть и истинный врачебный долг, думающий в первую очередь о благе своего пациента, никогда не примет в расчет существование планов по “принудительному здоровью”, на которых наживается кучка дельцов”. Американский педиатр проф. Роберт Мендельсон написал.
источник
Во время беременности обязательно отбирают венозную кровь на проведение так называемых печеночных проб (билирубин, АЛТ, АСТ, ГГТ, щелочная фосфатаза), так как в этот период идёт большая нагрузка именно на печень женщины.
Также биохимический анализ крови позволяет определить и содержание других маркеров крови, что тоже необходимо знать для определения состояния здоровья организма матери, ведь мало только выносить малыша, его необходимо родить и выходить, а больная мать этого не сможет сделать.
Нормы показателей биохимического анализа крови при беременности
Билирубин – это пигмент крови, образующийся в результате распада гемоглобина, изменение концентрации которого напрямую связано с состоянием печени и селезёнки.
Билирубин бывает двух видов (фракций): прямым (или связанным) и непрямым (свободным или не связанным), а их сумма даёт количественную оценку общего билирубина в крови человека. Норма непрямого билирубина – 3,4-13,7 мкмоль/л, а прямого – 0-7,9 мкмоль/л. Тогда нормативное содержание общего билирубина в крови находится в пределах 3,4-21,6 мкмоль/л.
Как правило, в результатах биохимического анализа крови отображен общий и прямой билирубин, а их разность, соответственно, и будет составлять количество непрямого билирубина в крови человека.
В диагностических целях уровень билирубина полезен в определении желтухи, заболеваний печени, холестаза, гемолитической анемии, инфекционного мононуклеоза. При этих болезнях наблюдается увеличение как прямого, так и непрямого билирубина.
При беременности часто бывает повышение непрямого билирубина при нормальных показаниях гемоглобина, АЛТ, АСТ, ГГТ и прямого билирубина, а также при хорошем УЗИ печени и желчного пузыря. В этом нет ничего страшного, такое явление называется синдромом Жильбера – это врожденное заболевание, которое сохраняется на протяжении всей жизни и не несёт риска для развития ребенка.
Рекомендуется принимать Эссенциале форте Н по 2 капсулы 3 раза в сутки (во время еды) в течение 1-2 месяцев и Энтеросгель по 1 столовой ложке 3 раза в сутки (за 1-2 часа до или после еды, запивая несколькими глотками воды) на протяжении 10 дней , чтобы помочь своей печени справиться с нагрузкой, а также придерживаться правильного питания, голодать – нельзя!
Аланинтрансаминаза или аланинаминотрансфераза (АЛТ или АлАТ) – внутриклеточный фермент, который содержится в большей степени в печени и почках, в меньшем количестве – в сердечной мышце, легких, поджелудочной железе и селезёнке.
Норма фермента АЛТ в крови женщины – до 31 Ед/мл.
При разрушении клеток этих органов наблюдается значительный выброс АЛТ в кровь, что бывает при гепатите, жировом гепатозе печени, желтухе, токсическом поражении печени, панкреатите, сердечных заболеваний и прочих серьезных болезнях.
При позднем токсикозе (гестозе) во время беременности может наблюдаться незначительное повышение АЛТ.
Аспартатаминотрансфераза (АСТ) – фермент, который также как и АЛТ участвует в обмене аминокислот и содержится в клетках различных органов человека.
Норма АСТ в крови у женщин – до 31 Ед/мл.
Повышение уровня данного фермента чаще всего говорит о проблемах с сердцем (в частности, с миокардом), а также о болезнях печени.
Существуют печеночные причины повышения АЛТ и АСТ – ишемия печени, вирусный гепатит, гепатоз печени, и не печеночные причины – гемолитическая анемия (гемолиз), ожирение и пр.
Незначительное повышение АЛТ и АСТ ферментов в первом и втором триместре беременности не является следствием заболевания.
Креатинин – это продукт обмена креатинфосфата, который участвует в процессе обеспечения мышц человека энергией.
Креатинин фильтруется в почках, и в случае нарушения их работы наблюдается повышение креатенина в крови человека.
Нормативная концентрация креатинина в крови женщины – 53-97 мкмоль/л.
При беременности (как правило, в 1-м и во 2-м триместрах) наблюдается понижение этого показателя на 40% из-за увеличения объема крови, усиленной работы почек, т.е. содержание креатинина в период беременности снижается до 35-70 мкмоль/л, что является физиологически нормальным явлением.
При чересчур худощавом телосложении у беременной или при соблюдении вегетарианского питания этот показатель также может быть снижен, что в таком случае это нехороший знак, необходимо набрать вес, наладив и сбалансировав питание.
Мочевина – это азотсодержащий продукт, который наряду с креатинином даёт понять, как работает выделительная система почек.
Норма содержания мочевины в крови взрослого человека – 2,5-7,1 ммоль/л, но при беременности нормальным считается снижение этого показателя за счёт повышенного синтеза белка и увеличения почечной фильтрации, при условии, что печеночные маркеры в норме.
Холестерин (или холестерол) – это важный строительный компонент клеток нашего организма, большая часть которого производится в печени, остальное – человек получает с продуктами питания. Также холестерин участвует в выработке половых гормонов, поэтому следить за уровнем холестерина и поддерживать его в норме является важной задачей в период вынашивания ребенка.
Нормы холестерина согласно возрасту женщины, ммоль/л: 
Повышение значения холестерина (а именно в среднем при показаниях более 12-13 ммоль/л) наблюдается при заболеваниях печени, холестазе, панкреатите, почечной недостаточности, ишемической болезни сердца, сахарном диабете, ожирении и т.д.
Как для малыша, так и для мамы повышенный холестерин – крайне нежелательное явление, поэтому необходимо принять меры для его снижения: сменить рацион питания на более низкокалорийный, выполнять упражнения для беременных и пр.
Ведь при избытке холестерина возрастает риск внутриутробных аномалий в развитии сердечно-сосудистой системы у плода, а сама мама может страдать снижением прочности сосудов, их закупоркой и образованием тромбов, при недостатке же увеличивается риск самопроизвольного выкидыша или преждевременных родов, а у беременной при сниженном холестерине наблюдается ухудшение самочувствия.
Глюкоза – это основной маркер крови для определения сахарного диабета у человека.
Норма глюкозы в крови – 3,89-5,83 ммоль/л, но во время беременности у здоровых женщин этот показатель часто снижен, ведь плод растёт и ему нужно больше глюкозы, которую он потребляет из организма матери.
Также в период вынашивания ребенка беременные сталкиваются с гестационным сахарным диабетом, который исчезает после родов. Эти явления считаются в пределах нормы, так как они вызваны активным высвобождением организмом матери глюкозы и её потреблением развивающимся плодом.
Повышение глюкозы в крови говорит о сахарном диабете, почечных и печеночных заболеваниях, панкреатите.
Снижение глюкозы также может быть при эндокринных патологиях, например, при недостаточности надпочечников.
Диастаза (или альфа-амилаза) – фермент, который синтезируется в поджелудочной железе и в слюнных железах, в небольших количествах присутствует в печени и кишечнике, поэтому данный маркер крови используют в первую очередь для диагностики заболеваний поджелудочной железы и воспалительных процессов в слюнных железах, ну и конечно же для подтверждения заболеваний печени и желудочно-кишечного тракта.
Норма для взрослого человека – 25-125 Ед/л.
Повышение уровня диастаза в крови наблюдается при панкреатите, холецистите, почечной недостаточности, сахарном диабете и т.д.
А понижение уровня диастаза – при токсикозе, гепатите, недостаточности поджелудочной железы.
Гамма-глутамилтрансфераза или гамма-глутамилтранспептидаза (ГГТ (ГГТФ) или ГГТП) – это фермент, который накапливается в почках, печени и поджелудочной железе.
Норма ГГТ для женщин – до 36 Ед/мл.
На протяжении второго триместра беременности ГГТ может быть незначительно увеличено, что в пределах нормы.
При заболеваниях печени и желчевыводящей системы (холестазе, например) наблюдается значительное повышение фермента в сыворотке крови. Может повышаться ГГТ и при сахарном диабете.
Щелочная фосфатаза (ЩФ) – фермент, в основном участвующий в росте костной ткани.
Норма щелочной фосфатазы у женщин – 40-150 Ед/мл. Нормальным считается повышение данного фермента при зарастании переломов.
У беременных во втором и третьем триместре может наблюдаться повышение щелочной фосфатазы, что обусловлено активным ростом костной ткани плода.
Также повышение ЩФ может говорить о наличии заболевания костей либо печени (например, при печеночном холестазе, гепатите).
Также при инфекционном мононуклеозе в первую неделю болезни наблюдается рост ЩФ.
Приём антибиотиков, магнезии, больших доз витамина С, недостаточное употребление продуктов, богатых кальцием и фосфатов тоже повышает уровень щелочной фосфатазы в крови человека.
К+ (калий), Na+ (натрий), Cl- (хлор), Mg (магний), Р (фосфор), Fe (железо) – это основные неорганические вещества, которые играют важную роль в работе всего организма. Каждый из них отвечает за определённые важные процессы: за мышечные сокращения, проведение нервных импульсов, обмен веществ в организме человека, за поддержание соматического давления, соблюдение кислотно-щелочного баланса, работу нервной системы, передачу кислорода и пр.
В норме содержания калия в крови – 3,4-5,3 ммоль/л, натрия – 135-155 ммоль/л, хлора – 98-107 ммоль/л, магния – 0,85-1,15 ммоль/л, фосфора – 0,87-1,45 ммоль/л, железа – 7,2-25,9 ммоль/л.
Как увеличение, так и снижение содержания макро- и микроэлементов в организме беременной женщины ведёт к проблемам со здоровьем и матери, и ещё не рожденного ребенка, поэтому важно поддерживать эти показатели в норме при помощи приёма специально разработанных витаминных и минеральных комплексов для беременных.
Биохимический анализ крови необходимо сдавать только утром и натощак, причём последний приём пищи должен быть за 8-12 часов до сдачи анализа.
Вопросы и ответы к статье:
Здравствуйте. Скажите, пожалуйста, нужно ли пить элевит пронаталь с первых дней беременности и нужно ли лечить молочницу на 7 недели беременности, сил нет зуд.
Большое спасибо.
Ваш вопрос не по теме статьи. Перенесла его сюда, там же и ответила.
Здравствуйте. 31 нед., предстоят первые роды от первой беременности. Все время все анализы в норме. Теперь пришёл анализ биохимии: АЛТ 143 при норме до 40 и АСТ 65 при норме до 35. А ещё щел. фосфотаза 158 при норме до 120 по нашей лаборатории. Гепатитов нет вирусных. Что делать.
Здравствуйте. Может вы недавно принимали антибиотики, которые и посадили вам печень? Или это признаки холестаза. Необходимо провести УЗИ печени.
А что с общими анализами крови и мочи?
Спасибо за совет. Пью йодомарин и сорбифер. Моча и кровь в норме, только гемоглобин 106.
Я всё же склоняюсь к индивидуальной реакции вашей печени на беременность. Я бы просто пронаблюдала за изменениями АЛТ и АСТ в динамике.
Анализ показал высокий уровень алт и аст терапевт поставил диагноз гепатит с. Прав ли терапевт и что делать?
А вы сдавали анализ крови на антитела к антигенам вируса гепатита C? Должен быть известен титр антител IgM и IgG, чтоб ставить такой диагноз. Если такой анализ не проводили – сдайте в любой частной лаборатории.
Будьте здоровы!
Добрый вечер. Будьте добры подскажите Алт 79, моноциты 1,27, лимфоциты 15, нейтрофилы 10,55, лейкоциты 14 при беременности — это нормально или нет? Если нет, то что делать? Как лечить?
Добрый вечер. Перенесла ваш прошлый вопрос сюда вместо прежнего.
А теперь отвечаю. Лейкоциты, нейтрофилы (если палочкоядерные) – чуть повышены (нормы тут). Такой анализ говорит о наличие в организме инфекционно-воспалительного заболевания (с образованием гноя, если нейтрофилы палочкоядерные). А лимфоциты – чуть понижены, что может наблюдаться в начале инфекционного заболевания. Чем-то инфекционным болеете?
АЛТ – повышен, что говорит о нагрузке на печень. Может недавно вы пролечились антибиотиком от инфекции?
Если вы уверены, что инфекционным заболеванием не болеете – пересдайте биохимический и общий анализы крови, только за несколько дней перед сдачей крови не употребляйте жирную, жаренную, копчёную и прочуу вредную пищу, чтобы уровень АЛТ был максимально правдивый.
Добрый день, инфекционного ничего нет, антибиотик не принимала. Принимаю утрожестан, но вагинально. Могла ли от него быть нагрузка на печень при беременности? Как Алт снижать? Будьте добры, подскажите. Как я понимаю, для плода повышения Алт плохо же? Алт уже дважды сдаю и оно растёт: было 51, теперь 79, а в начале беременности было в норме.
Здравствуйте. Утрожестан может влиять на печень, но при приёме внутрь, а не вагинально. Для плода, конечно, плохо, что мамин организм не может как следует очищать кровь от токсинов. Но это не угрожает жизни ни вам, ни малышу.
Так что пока необходимо лишь следить за показателями крови, дробно кушать (по 4-5 раз в день небольшими порциями), исключить жирную, жаренную, маринованную и другую вредную пищу из рациона.
Можно, конечно, пропить препараты в помощь печени (Эссенциале форте Н или Гепабене, например), но это только с назначения вашего врача.
Здравствуйте, доктор!
10 лет назад перенесла тяжелую кожно-висцеральную форму геморрагического васкулита с желудочно-кишечными кровотечениями (через месяц после кесарева). Выкарабкалась, сейчас забеременела. Кровь и моча в норме, кроме измененных эритроцитов в моче 12,7 и микроскопия эритроциты 5-7. В 2009 была макрогематурия 40-50 в поле зрения, выяснилось случайно и лечения предложено не было, но и не беспокоило никак. Да, еще в два раза снижен IgG – 2,25 и повышены незначительно IgM – 2,7, IgA – 4,29.
Ребенок развивается нормально, гематолог (она меня и спасла от васкулита), говорит, что огромен риск рецидива и реакции со стороны почек вплоть до диализа. Гинеколог консультации согласна и предлагает аборт без направления в стационар, а коммерчески – у нее же. При этом заключения о необходимости прерывания по мед. показаниям не дают – только устные рекомендации. С кем из специалистов необходимо проконсультироваться – ревматолог, иммунолог, либо гинекологи из роддомов – отделений патологий? Не могу абортировать малыша “на всякий случай”. Простите за длинный вопрос и спасибо!
Здравствуйте, Алла! Болезнь ой какая не хорошая! ? Вам нужна консультация высококвалифицированного врача из института ревматологии и ещё нефролога (боюсь я за ваши почки). Попробовать выносить ребёнка можно, а аборт сделать проще-простого. К тому же обостриться болезнь может и вне беременности, так зачем же убивать человечка? Назначат вам аспирин и гепарин в низких дозах со 2 триместра, если надо, то и антибиотики (если васкулит вызван инфекцией), будут постоянно следить за развитием ребёнка по УЗИ, смотреть плацентарный кровоток, будете соблюдать строгий постельный режим и диету (если пищевая аллергия причина васкулита) – и выносите благополучно ребёнка.
Удачи вам!
Здравствуйте! Мне 33 года. Подскажите, пожалуйста,
АЛТ – 156, АСТ – 86, щелоч. – 241, сахар – 6 на 35 неделе беременности. Это очень плохо? После родов это пройдет? Сегодня сдала анализы, к врачу только в понедельник.
Здравствуйте! Очень плохо. Надеюсь, что после родов пройдёт, я не знаю вашей истории болезни.
Здравствуйте! Мне 34 года, гепатит С с 2008. При первой беременности гепатоз начался с 30 недель. Показатели алт 54, аст 45, был зуд. Ничем не лечили, родила в 39 недель здорового малыша! Сейчас беременна снова 9 недель! алт в начале беременности 90 (после приёма вильпрофена), сейчас алт 120, аст 54. В женской консультации прописали хофитол. Пью. Инфекционист советует холесенол и эссенциале. Терапевт говорит пока только хофитол. Как вы считаете, какие препараты целесообразно принимать? Не вреден ли Эссенциале? Беременность очень желанная! Очень переживаю! Напугали в женской консультации.
Здравствуйте! Эссенциале форте Н безвреден для вас и ребёнка. Не-не, Холесенол не надо, там такой травяной состав, что может навредить беременности. Лучше всего – это Хофитол + Эссенциале. Такое сочетание безвредно и эффективнее будет, т.к. Хофитол назначается только при комплексной терапии, а не как единственный препарат.
Всё будет хорошо, это не беда!
Здравствуйте, доктор. Сдала биохимию крови и щелочную фосфатазу. Она повышена в три раза 782. Срок 35 недель. Страшно ли это? Могу ли я хотя бы не лечь в роддом до 37 недель, а принимать желчегонные травы?
Здравствуйте, Татьяна. Боюсь, что травками не отделаться, повышение значительное ? Необходимо провести полное обследование для определения причины повышение фосфатазы, ведь оно может быть вызвано не только застоем желчи, но и гепатитом, инфекционным мононуклеозом, цитомегалией, гиперпаратиреозом, камнями желчных протоков. Необходимо сделать УЗИ печени, желчного пузыря, поджелудочной железы, и желательно сдать анализ крови на маркеры вирусных гепатитов. После этого назначается медикаментозное лечение “плюс” постоянный контроль за состоянием малыша. Травками можно навредить, особенно при самолечении! Максимум в домашних условиях вы можете попить Холосас, и то только после консультации с вашим гинекологом. Не спускайте всё на тормозах, игнорировать такую ситуацию нельзя, не дай Бог, попасть в больницу с печёночными коликами перед родами.
Здоровья вашему крошке!
Здраствуйте. Никак не снижается щелочная фосфатаза 855, остальные анализы хорошие. Узи печени и поджелуд. железы норм,гепатит отриц. Можно ли мне попросить, чтобы сделали кс, а ер отменить. Меня пугают, что кровотечение откроется при таком плохом анализе.
Здравствуйте. Желчный пузырь я так понимаю тоже в норме? А щитовидную железу вы не проверяли (анализ крови на ТТГ)? Повышение ЩФ наблюдается и при гиперпаратиреозе. Также уколы магнезии могут повышать ЩФ. Вам не колют магнезия?
Если всё в норме, то значит это физиологическая реакция на беременность, в третьем триместре ЩФ может аномально повышаться и расти. И это не повод для КС! И вообще, выкиньте это из головы, ничего не откроется! А КС – это по их мнению не операция, и кровотечение не так страшно?! Ерунду вам говорят! Я просто хочу знать, что причина повышения ЩФ вызвана не заболеваниями, а беременностью.
Здравствуйте! Скажите срок 29 недель. 2 недели назад лежала в патологии, был зуд тела и повышены алт 148, аст 62, прокапали эссенциале и реосорбилакт. И вот 2 недели прошло и опять зуд, хотя сижу на диете и пью хофитол. Подскажите, что опять могут подняться пробы, может хофитол не помогает?
Здравствуйте! Да, показатели могут снова подняться или уже поднялись раз зуд появился опять. Эссенциале можно ещё раз пропить, он бывает куда более эффективнее Хофитола.
Здравствует. Мне 34 года. Беременность 16 недель. Узи в норме. Базовый риск – 1:286, индивидуальный риск – 1:11.
Подскажите, что мне делать?
Здравствуйте. В таком случае назначают амниоцентез или кордоцентез для исключения наличия у ребенка хромосомных нарушений.
Приведите, пожалуйста, результаты скринига крови (свободный b-ХГЧ и АФП – их нормы и/или МОМ).
Здравствуйте! Скажите, пожалуйста, был перенос криоэмбриона 5-дневка после ПГД методом CGH. Перенос был в ЕЦ. На 6 ДПП тесты ничего не показывают. Сдала сегодня анализ ХГЧ (но в лаборатории Инвитро перепутали и взяли не b-хгч, а свободный b-хгч). Пришёл результат меньше 2 нг/мл. Раньше сдавала всегда обычный хгч и было понятно хотя бы, произошла имплантация или нет. Подскажите, пожалуйста, свободный b-хгч информативен на таком сроке (6 ДПП) говорит ли такой результат, что имплантации не было? Или все таки надо сдавать обычный b-хгч? Спасибо!
Здравствуйте! Ваш вопрос не в тему статьи. Обращайте, пожалуйста, на это внимание. Для подтверждения имплантации и беременности в целом не важно какой b-ХГЧ сдаёте. Результат менее 2 нг/мл говорит, что беременности нет. Пересдавать не вижу смысла.
Доброе утро! Беременность 27 недель. Мне 32 года. Вчера пришла биохимия. Проблем с печенью и гепатитов до беременности не было. Набор веса с начала беременности 4,5 кг. ИМТ 24. Повышены АЛТ 47, АСТ 37 (по нашей лаборатории норма АЛТ до 41, АСТ до 37), повышен холестерин 7,0, триглицериды 2,88, натрий снижен 134 (норма от 136). Срб – 15 (они с начала беременности повышен, сейчас ниже). Остальные показатели в норме.
Месяц назад в биохимии повышен только срб – такой же, и триглицериды – 2,09 (норма до 1,89).
Из клиники – неделю чешется голова (думаю из-за смены шампуня, сушит).
Также являюсь носителем генов тромбофилии, поэтому контроль коагулограммы раз в 2 недели. Вчера фибриноген 7 (он в таких цифрах сначала беременности 5-7), д-димер 2065 (норм для беременных в нашей лаборатории нет, для не беременных до 500), 2 недели назад был 1700.
ОАК и ОАМ в пределах нормы.
Принимаю кучу препаратов: фрагмин 5000 ед, утрожестан 100 мг вагинально, тотема 1 амп., гинипрал 1/2 таб. в сутки, л-тироксин 75, йодомарин 100, магне в6 по 2 таб. 2 р. в день, элевит, фолиевую к-та 4 мг, вит. с 100 мг (добавлял гематолог, был гемоглобин 104, сейчас 115), валерианы, и иногда но-шпу или папаверин в свечах.
Месяц назад принимала аугментин по поводу ОРВИ.
1. Подскажите, может ли повышение АЛТ быть из-за медикаментов? Или это начало холестаза? Критичны ли показатели?
2. Какие лучше убрать препараты? Какие больше влияют на печень? (сказали убрать элевит и тотема, тотему боюсь убирать, может заменить на ферретаб комп?).
3. Может ли из-за снижения функции печени расти д-димер, или это по сроку?
4. Как часто контролировать биохимию?
5. Что лучше принимать эссенциале-форте или хофитол (сказали на выбор), в каких дозах и по длительности?
6. Нужны ли сорбенты?
7. Что делать с холестерином и триглицеридами?
Здравствуйте! Почему вы все эти вопросы не задаёте своим врачам? Им же лучше знать, что для вас правильнее. Поэтому мои слова воспринимайте не как рекомендации к действию, а лишь в качестве ознакомления, а все шаги по отмене и назначению препаратов вы должны обсудить с вашим личным врачом.
Итак, печеночные ферменты АЛТ и АСТ имеют такие значение однозначно из-за приёма вами препарата Фрагмин, который способен повышать АЛТ и АСТ. Значения абсолютно не критические, поэтому надо лишь разгрузить печень и немного ей помочь восстановиться. В этом плане мне больше нравится Эссенциале форте Н, т.к. он показан при токсических поражениях печени, а у вас именно это и наблюдается, ну и лучше переносится, нет как таковых противопоказаний, а значит он не навредит. Обычно назначают пока есть в нём необходимость по 2 капсулы 3 раза/сут во время еды, запивая стаканом воды, а вообще за назначением дозировки – обращайтесь к вашему врачу!
А сорбенты, я считаю, не нужны.
Нормы холестерина при беременности для своего возраста вы же видели в статье (это 6,74-11,92)? Так что это нормальное явление. Поэтому пока вы беременны “плюс” есть проблемы с щитовидкой и идёт медикаментозная нагрузка на печень – холестерин может быть повышен, и никуда от этого не деться. Нам остаётся только опять-таки снизить нагрузку на печень.
Триглицериды повышены из-за беременности и проблем с щитовидкой. Как родите, со временем всё придет в норму.
С-реактивный белок (СРБ) повышается у беременных, а также при наличие инфекционно-воспалительного заболевания (т.к. ОАК и ОАМ в норме, то это не из-за воспаления).
Натрий понижен из-за гипотиреоза или недостаточного поступления натрия в организм. Рекомендуется иногда пить минеральную воду с натрием (спрашивайте в аптеке), но без фанатизма, по полстакана 2 раза в неделю достаточно, ведь избыток натрия задерживает жидкость в организме, и могут быть отёки, а нам этого не надо.
Голова может чесаться из-за того, что у вас уже от приёма препаратов началась аллергия, ведь все они накапливаются в организме, вызывая побочку.
С увеличением срока беременности, кровь всё больше сгущается “плюс” вы правильно подметили – нарушение работы печени вызывает повышение д-димера. Поэтому нужна корректировка дозы кроворазжижающих препаратов или нет – должен решать ваш врач, заочно нельзя назначать/отменять такие препараты. Если ваш врач, увидев ваши результаты крови, дозировку оставил прежнюю, то просто надо привести в порядок печень.
Итак, однозначно исключаем из пищи жирное, жаренное, острое, чтобы снизить нагрузку на печень. Отдаём предпочтение тушенным и запеченным в духовке блюдам, не жирным сортам мяса (говядине, в частности, которая повышает уровень гемоглобина в крови). Повышает также гемоглобин гранатовой сок (полезно пить через трубочку, если нет проблем с пищеварительной системой, например, гастрита с повышенной кислотностью), печень куриная.
Зачем вам Утрожестан в такой маленькой дозировке (это даже не профилактическая дозировка)? У вас угроза выкидыша или вы просто постепенно “слазите” с препарата? Просто он сгущает кровь.
Тотема можете оставить, она не влияет на печень. Да и вообще препарат не несёт абсолютно никакого вреда в вашей ситуации. Тотема принимают не менее 3-х месяцев, иначе запас железа в организме не восполнится должным образом, а потом можете железосодержащими продуктами питания поддерживать уровень железа в организме, а Тотема отменить.
И ещё. Вы же знаете, что Тотема не надо долго держать во рту, иначе зубная эмаль может потемнеть (точнее она окрасится). И употребление чая, а также оксида магния и солей (пантотената) кальция, которые содержатся в Элевите, ухудшают всасывание железа, поэтому между их приёмами должна быть разница в 2 часа и более.
Видимо, у вас наблюдается тонус матки, поэтому назначен Гинипрал, Магне В6 и ещё вы пьёте Но-шпу или Папаверин. Расскажите о тонусе. Неужели он такой сильный? Может и эту группу препаратов можно сократить.
Гинипрал не совместим с чаем/кофе и препаратами, содержащими кальций и витамин Д3, а в витаминах они есть, так что точно можно отменить Элевит. К тому же Элевит назначается при авитаминозе или скудном питании беременной. Не думаю, что ваше питание плохое. Это лишь коммерческий ход. На самом деле женщине нужна лишь фолиевая кислота в первом триместре, и всё (остальное, лишь если есть какие-либо заболевания, требующие приём витаминов отдельной группы).
Ну, и совместный приём Йодомарина, Элевита, Магне В6, витамина С, фолиевой кислоты и препаратов железа (Тотема) – это такой ядрёный витаминный передоз, что не удивительно, что у вас голова чешется и печень страдает.
Витамин С улучшает всасывание железа. Его можно оставить только на время приёма Тотема.
Фолиевая кислота на вашем сроке уже не нужна, если только нет подозрения на гиперхромную анемию, но её думаю нет. Просто любая витамина влияет на печень. Нужна ли фолька вам – вряд ли (видимо, прописали в качестве профилактики).
В общем, вы принимаете очень много препаратов и на мой взгляд из всего списка половину можно выбросить. Пить горстями не нужные таблеточки ради “пусть будет” – я не поддерживаю. Первое правило медика – “не навреди!”, а не “залечи до потери пульса”.
Про частоту проведения биохимического анализа отвечу так. Не зачем проводить его не по назначению вашего врача, т.е. скажет “сдайте кровь на анализ” – сдадите. У вас всё нормально с показателями, наслаждайтесь вынашиванием малыша, беременность – не болезнь!
И ещё меня интересует, что у вас с давлением? Нет ли сахарного диабета? И что у вас с щитовидкой? Это для полноты картины ? может ещё на что-то необходимо мне обратить внимание.
источник