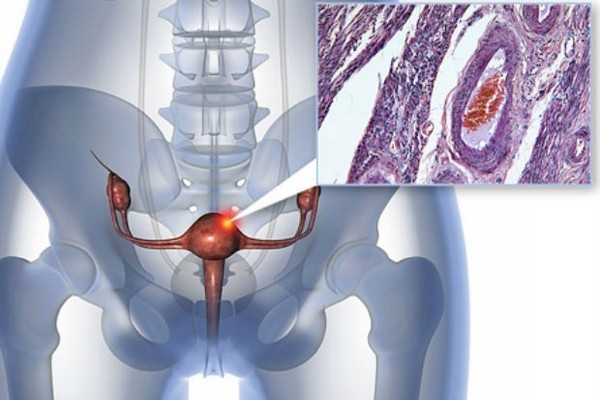
Как часто встречается рак шейки матки у беременных женщин?
Рак шейки матки при беременности встречается почти с такой же частотой, как аппендицит и почечные камни. Это лидирующая причина смерти среди женщин 35–54 лет. Из всех новых случаев рака шейки матки 1–3 % случаев обнаруживают во время беременности. В США частота рака шейки матки составляет 1,2 случая на 10 000 беременных. В целом у 5 % беременных находят отклонения в цитологическом мазке, что практически не превышает уровни отклонений у небеременных женщин.
Ухудшает ли беременность предраковые состояния шейки матки (интраэпителиальное поражение, дисплазии)?
Клинические исследования показывают, что беременность не ухудшает предраковые состояния шейки матки — CIN 2 и 3. Наоборот, отмечается обратный процесс (регресс) таких состояний в 70 % случаев.
Имеются ли изменения на шейке матки, характерные для беременности?
При беременности наблюдаются физиологические изменения шейки матки, которые характеризуются повышением кровоснабжения матки, в том числе шейки матки, и увеличением количества сосудов (васкуляризация), увеличением размеров шейки матки (гипертрофия) и усиленным ростом желез канала шейки матки (гиперплазия). Разрастание железистой ткани может выходить за пределы канала шейки матки и выглядеть как полипы, что не требует лечения, хотя может сопровождаться травматизацией и кровотечениями.
Также при беременности зона трансформации и стык двух видов эпителия (плоского и цилиндрического) нередко смещается наружу, то есть на поверхность влагалищной порции шейки матки, и к 20 неделям беременности становятся заметными практически у всех беременных женщин.
При беременности в материал цитологического мазка часто попадают клетки измененного (децидуального) эндометрия и трофобласта (часть плаценты), что может быть ошибочно принято за дисплазию. Поэтому необходимо учитывать факт роста ложноположительных результатов цитологического исследования с увеличением срока беременности.
Влияет ли вид родоразрешения на возникновение рака шейки матки в будущем?
Еще не так давно в медицинской литературе можно было найти публикации, которые утверждали, что при естественных родах увеличивается уровень травматизации шейки матки, а значит, это повышает риск возникновения рака шейки матки, особенно у женщин с изменениями в этой зоне. Многочисленные клинические исследования не подтверждают такие утверждения. Наоборот, полученные данные весьма противоречивые.
Согласно одним данным, влагалищные роды понижают риск возникновения рака почти на 60 %. Такое понижение объясняется включением механизма иммунологической защиты и улучшения процессов заживления шейки матки после влагалищных родов (при них всегда имеются микротравмы и разрывы шейки матки).
Согласно другим данным, разница в регрессе предраковых состояний шейки матки при естественных родах и после кесарева сечения не наблюдалась.
Недостатком всех исследований было небольшое количество участников, что понижает уровень их достоверности. Однако до сих пор дисплазия шейки матки, независимо от ее степени, не является показанием для кесарева сечения.
Какие виды рака шейки матки встречаются у беременных?
Статистика показывает, что у беременных женщин в 80–87 % случаев встречается плоскоклеточная карцинома, а в 7–16 % случаев — аденокарцинома шейки матки.
Как протекает рак шейки матки у беременных женщин?
У 70 % беременных женщин рак шейки матки протекает бессимптомно. Наиболее частой жалобой являются кровянистые выделения из влагалища, реже боль внизу живота, что может быть принято за угрозу прерывания беременности.
Легко ли диагностировать рак шейки матки у беременных?
У беременных женщин диагностика рака шейки матки может быть проведена на более ранних сроках, потому что беременные наблюдаются врачами чаще и регулярнее. Так как во время беременности происходит физиологический выворот зоны трансформации шейки матки, где наиболее часто возникает злокачественный процесс, цитологический скрининг, кольпоскопию и другие исследования проводить легче, особенно со второго триместра.
Можно ли проводить забор цитологического мазка во время беременности?
Забор цитологического мазка во время беременности не противопоказан, однако врачи должны избегать проведения эндоцервикального кюретажа (соскоб с внутренней стенки шеечного канала) и введения инструментов в канал шейки матки, что приводит часто к возникновению кровотечения, повреждению околоплодных оболочек, разрушению шеечной пробки.
Современные щеточки для забора материала, предназначенного для цитологического исследования, безопасны и удобны. Если лечебное учреждение не оснащено современными инструментами, то от цитологического исследования можно воздержаться при отсутствии четких показаний для его проведения.
Также важно придерживаться современных рекомендаций скрининга на предраковые и раковые состояния шейки матки, которые гласят следующее: если последнее цитологическое исследование проведено не позже 2–3 лет и его результаты в норме, повторное обследование можно не проводить. Таким образом, если в течение двух-трех лет до планирования беременности женщина проходила цитологическое исследование и у нее не находили дисплазии, то при отсутствии видимых изменений на шейке матки цитологическое исследование не рекомендуется.
Можно ли проводить кольпоскопию во время беременности?
Кольпоскопия является безопасным методом диагностирования заболеваний шейки матки во время беременности. Но так как во время беременности в шейке матки могут проходить процессы, напоминающие раковые, кольпоскопия должна проводиться очень опытным врачом. В то же время очень часто врачи недооценивают найденные изменения. Поэтому кольпоскопия у беременных должна проводиться врачами, имеющими специальную подготовку по теме изменения эпителия шейки матки у беременных женщин.
Кольпоскопия также должна проводиться строго по показаниям — при наличии предракового состояния, обнаруженного с помощью цитологического исследования, и при проведении биопсии.
Можно ли проводить забор тканей шейки матки (биопсию) во время беременности?
Если простую биопсию проводить прицельно, то есть с помощью кольпоскопии, то можно избежать многих негативных последствий такого обследования. Конусовидная биопсия тканей может привести к прерыванию беременности, если проводится в первом триместре беременности, или быть причиной преждевременных родов, если проводится во втором или третьем триместрах. Умеренное кровотечение является серьезным побочным эффектом конусовидной биопсии. Некоторые врачи предлагают проводить клиновидную биопсию у беременных, что позволяет уменьшить травматизацию шейки матки и предотвратить ряд осложнений этой процедуры. Однако при проведении любого вида биопсии необходимо всегда помнить, что для нее должны быть серьезные показания — тяжелая дисплазия и подозрение на рак.
Многие врачи рекомендуют проводить биопсию не раньше второго триместра.
Необходимо ли проводить ВПЧ-тестирование у беременных женщин?
Тестирование на ВПЧ (вирус папилломы человека) рекомендуется проводить у тех беременных, в результатах цитологического исследования которых найдены отклонения, в том числе атипические клетки плоского эпителия невыясненного значения (ASCUS). Но необходимо помнить, что медикаментозного лечения ВПЧ не существует.
Ухудшает ли состояние беременности протекание рака шейки матки?
Данные по поводу влияния состояния беременности на прогресс рака шейки матки противоречивы. Теоретическое предположение, что беременность может усугублять протекание рака шейки матки, не подтверждено на практике.
Какое лечение рака шейки матки применяется у беременных женщин?
Лечение беременных женщин, у которых обнаружен рак шейки матки, практически такое же, как и небеременных, и зависит от стадии заболевания, глубины поражения, распространенности злокачественного процесса. На ранних стадиях рака шейки матки возможно проведение органосохраняющего удаления опухоли. Если рак шейки матки обнаружен до 20 недель беременности, женщине обычно предлагают удаление матки вместе с плодом во избежание сильных кровотечений. Если рак шейки матки обнаружен после 20 недель, женщине предлагают сначала завершить беременность, а потом сделать операцию по удалению матки. Во избежание распространения рака через кровь таких женщин необходимо родоразрешать путем кесарева сечения.
Можно ли отложить лечение рака шейки матки в период беременности?
Результаты ряда исследований показали, что во многих случаях на начальных стадиях рака шейки матки лечение можно отложить до того момента, когда плод будет достаточно зрелым для выживания, однако решение о лечении или выжидании должно приниматься после серьезного анализа всех факторов риска в каждом случае рака шейки матки.
Можно ли проводить химиотерапию во время беременности?
Существует очень мало данных о безопасности химиотерапии при лечении рака шейки матки у беременных. В медицинской практике имеются только единичные случаи применения химиотерапии у женщин во втором и третьем триместре беременности. У таких женщин наблюдалась задержка роста плода и потеря слуха у новорожденных. Химиотерапия не может применяться у женщин, кормящих грудью, так как медицинские препараты легко проникают в грудное молоко и могут вызвать у новорожденного осложнения.
Можно ли применять облучение как метод лечения рака шейки матки у беременных?
Применение облучения у беременных не рекомендуется, однако этот метод лечения можно применять в послеродовом периоде. Данные исследований говорят о том, что существует риск отставания в умственном развитии детей, чьи матери проходили облучение в 8–15 недель беременности. После 20 недель беременности радиация может повредить костный мозг ребенка, вызвать развитие у него злокачественных процессов, задержку развития плода и быть причиной бесплодия у этих детей в половозрелом возрасте.
Может ли женщина с раком шейки матки рожать естественным путем через влагалище?
Предпочтение отдается кесареву сечению из-за повышенного риска развития сильного кровотечения шейки матки и возможного распространения злокачественного процесса через кровь или лимфу по всему организму женщины. По некоторым данным, выживаемость женщин, рожавших естественным путем, ниже выживаемости женщин, у которых проводилась операция кесарева сечения.
Каков прогноз выживаемости женщин, у которых обнаружен рак шейки матки во время беременности?
5-летняя выживаемость женщин, у которых рак шейки матки был обнаружен во время беременности, приблизительно такая же, как и у небеременных женщин, и составляет 88 % для рака I стадии, однако она ниже для II стадии рака шейки матки (54 %).
источник
Первое место по заболеваемости среди онкогинекологических заболеваний занимает рак тела матки, или рак эндометрия. В России каждый год выявляют до 16 тысяч новых случаев болезни, и количество заболевших постоянно увеличивается.
Патология поражает в основном женщин после 60 лет, но может возникать и в более молодом возрасте. Около 40% пациенток заболевают до наступления менопаузы. В последнее десятилетие наибольшими темпами растет заболеваемость женщин моложе 29 лет.
Опухоль сопровождается быстрым появлением симптомов, которые заставляют женщину обращаться к врачу. Это приводит к тому, что до 90% случаев рака матки диагностируются в ранней стадии, что значительно улучшает прогноз.
При многих онкологических патологиях точная причина их возникновения неизвестна. Это относится и к раку матки. Патологию считают «болезнью цивилизации», возникающей под действием неблагоприятных внешних условий, особенностей питания и образа жизни.
Факторы, предрасполагающие к раку матки:
p, blockquote 8,0,0,0,0 —>
- поздние первые месячные;
- менопауза только после 55 лет;
- длительная ановуляция;
- эндокринное бесплодие;
- поликистоз яичников и гормонально-активная опухоль этих органов (рак Бреннера);
- ожирение;
- сахарный диабет;
- длительный прием эстрогенных гормонов без сочетания с гестагенами;
- лечение антиэстрогенными препаратами (Тамоксифен);
- отсутствие половой жизни или беременности;
- случаи болезни у близких родственниц.
Рак эндометрия матки возникает на фоне комплекса нарушений гормонального баланса, обмена жиров и углеводов.
Основные патогенетические виды заболевания:
p, blockquote 10,0,0,0,0 —>
- гормонально-зависимый (у 70% пациенток);
- автономный.
При первом варианте нарушения овуляции в сочетании с ожирением или диабетом приводят к повышенной выработке эстрогенов. Действуя на внутренний маточный слой – эндометрий, эстрогены вызывают усиленное размножение его клеток и их гиперплазию – увеличение в размерах и изменение свойств. Постепенно гиперплазия приобретает злокачественный характер, перерастая в предрак и рак матки.
Гормонально-зависимый рак матки часто сочетается с опухолью кишечника, молочной железы или яичника, а также со склерокистозом яичников (синдром Штейна-Левенталя). Такая опухоль растет медленно. Она чувствительна к прогестагенам и имеет относительно благоприятное течение.
Признаки, увеличивающие риск гормонально-зависимого рака:
p, blockquote 13,0,0,0,0 —>
- бесплодие, поздняя менопауза, ановуляторные кровотечения;
- фолликулярные кисты яичников и гиперпластические процессы в них (текоматоз);
- ожирение;
- неправильное лечение эстрогенами, аденома надпочечников или цирроз печени, вызывающие гормональные сдвиги.
Автономный вариант чаще развивается у женщин в постменопаузе на фоне атрофии яичников и эндометрия. Гормональная зависимость отсутствует. Опухоль характеризуется злокачественным течением, быстро распространяется вглубь тканей и по лимфатическим сосудам.
Существует генетическая теория рака, согласно которой мутации клеток запрограммированы в ДНК.
Основные этапы формирования злокачественной опухоли матки:
p, blockquote 16,0,0,0,0 —>
- отсутствие овуляции и повышение уровня эстрогенов под действием провоцирующих факторов;
- развитие фоновых процессов – полипов и гиперплазии эндометрия;
- предраковые нарушения – атипия с гиперплазией эпителиальных клеток;
- преинвазивный рак, не проникающий за пределы слизистой оболочки;
- минимальное проникновение в миометрий;
- выраженная форма.
Рак тела матки классифицируется в зависимости от размера опухоли, ее проникновения в мышечный слой, разрастания в окружающих органах, поражения лимфоузлов и наличия отдаленных метастазов. Используется как определение стадии по системе TNM, так и по классификации международной Федерации акушеров-гинекологов (FIGO).
Опухоль, не выходящая за пределы эндометрия, называется преинвазивной. Она обозначается как карцинома in situ, Тis или стадия 0.
Различают 4 стадии рака матки
1. Опухоль поражает только тело матки:
p, blockquote 21,0,0,0,0 —>
- эндометрий (Т1а или IA);
- миометрий до половины глубины (Т1b или IB);
- более половины глубины миометрия (T1c или IС).
2. Злокачественные клетки обнаруживаются в шейке:
p, blockquote 22,0,0,0,0 —>
- только в железистом слое (Т2а или IIА);
- опухоль проникает в глубокие слои шейки (Т2b или IIВ).
3. Опухоль переходит на влагалище, придатки или лимфоузлы:
p, blockquote 23,0,0,0,0 —>
- поражение наружного серозного слоя матки и/или придатков (Т3а или IIIA);
- распространение на влагалище (Т3b или IIIB);
- есть метастазы в тазовые или околоаортальные лимфоузлы (N1 или IIIC).
4. Рак матки 4 степени с метастазами:
p, blockquote 24,0,1,0,0 —>
- в мочевой пузырь или прямую кишку (Т4 или IVA);
- в легкие, печень, кости, отдаленные лимфоузлы (М1 или IVB).
Кроме этого, различают разные степени дифференцировки клеток опухоли: от G1 (высокая степень зрелости клеток) до 3 (низкодифференцированная опухоль). Чем более выражена дифференцировка, тем медленнее растет новообразование и тем меньше вероятность его метастазирования. При низкодифференцированном раке прогноз ухудшается.
В зависимости от микроскопического строения различают такие морфологические типы рака:
p, blockquote 27,0,0,0,0 —>
- аденокарцинома;
- светоклеточный;
- плоскоклеточный;
- железистоплоскоклеточный;
- серозный;
- музинозный;
- недифференцированный.
Морфологический тип во многом определяет злокачественность. Так, течение недифференцированного рака неблагоприятное, а при плоскоклеточной опухоли вероятность выздоровления довольно высока.
Новообразование может расти экзофитно (в просвет матки), эндофитно (в толщу мышечной стенки) или иметь смешанный характер.
Локализуется рак в области дна и тела матки, в её нижнем сегменте опухоль находят реже.
Нередко пациентка обращается к врачу, когда у нее появляются первые признаки рака матки на ранних стадиях. Прежде всего, это нерегулярные кровянистые выделения у молодых женщин, не совпадающие с менструальным циклом. У женщин в постменопаузе появляются маточные кровотечения. У молодых больных возникают светлые бели.
Кровотечения встречаются не только при раке эндометрия, но и при многих других заболеваниях. С этим бывают связаны трудности в ранней диагностике болезни, особенно у молодых женщин. Они могут долго наблюдаться по поводу дисфункционального маточного кровотечения.
Другие симптомы рака матки появляются на более поздних стадиях. При скоплении крови в полости органа появляются боли в нижнем отделе живота. Длительный болевой синдром возникает при разрастании новообразования на придатки и распространении по брюшине.
Обильные водянистые или слизистые выделения при раке матки характерны для пожилых женщин.
При поражении мочевого пузыря возможно учащенное болезненное мочеиспускание. Если вовлекается прямая кишка, появляются запоры, боль при дефекации, примесь крови в кале.
Общие признаки онкопатологии – слабость, ухудшение работоспособности, тошнота, отсутствие аппетита, снижение веса.
Как быстро развивается рак матки?
При высокой степени дифференцировки опухоль растет медленно, в течение нескольких лет. Низкодифференцированные формы обладают высокой скоростью размножения злокачественных клеток. При этом клинически выраженная опухоль может развиться в течение нескольких месяцев.
Распространение раковых клеток возможно по лимфатическим путям, кровеносным сосудам и по брюшине.
Лимфогенное метастазирование осуществляется в ближайшие (регионарные) лимфоузлы таза. При ранней стадии и высокой дифференцировке (G1-G2) вероятность поражения лимфоузлов не превышает 1%. Если раковые клетки проникают в миометрий, риск метастазирования увеличивается до 6%. Если опухоль поражает большую площадь, проникает глубоко в маточную стенку или распространяется на шейку – метастазы в лимфоузлах обнаруживаются у 25% больных.
Гематогенное метастазирование возникает позднее. По кровеносным сосудам опухолевые клетки попадают в легкие, кости и печень.
Имплантационные метастазы возникают на брюшине и сальнике при прорастании наружного слоя матки и поражении маточных труб.
Скрининговые исследования для раннего выявления образования не проводятся. Считается, что для своевременного распознавания нужно лишь ежегодно наблюдаться у гинеколога.
Анализ на онкомаркеры, самым распространенным из которых считается СА-125, обычно не проводится. Он считается дополнительным методом для оценки эффективности лечения и раннего выявления рецидивов.
Самый простой метод диагностики – аспирация содержимого матки специальным шприцом и гистологическое исследование (аспирационная биопсия). На ранней стадии информативность такого способа не превышает 36%, при распространенной опухоли ее признаки можно обнаружить у 90% пациенток. Для увеличения точности исследования его могут проводить неоднократно. Аспирационная биопсия не требует расширения цервикального канала и выполняется амбулаторно.
Инструментальная диагностика рака матки:
p, blockquote 50,0,0,0,0 —>
- УЗИ органов малого таза: толщина эндометрия у женщин в постменопаузе не должна превышать 4 мм.
- Гистероскопия с биопсией подозрительного участка эндометрия и его микроскопическим исследованием.
Для определения распространенности опухоли и поражения лимфоузлов проводится МРТ малого таза. В отличие от УЗИ, метод помогает уточнить состояние лимфатических узлов у 82% больных.
Обязательно выполняется рентгенография легких для исключения метастазов в них.
Виден ли рак матки на УЗИ?
Насторожить врача должны данные УЗИ матки, если регистрируется увеличение М-эхо (толщина эндометрия) более 4 мм у пожилых женщин или 10-16 мм у пациенток до менопаузы.
При величине М-эхо более 12 мм у молодых женщин назначают аспирационную биопсию. Если эта величина составляет 5-12 мм – выполняют гистероскопию и прицельную биопсию (взятие материала из подозрительного участка).
При обнаружении опухоли на УЗИ можно определить:
p, blockquote 56,0,0,0,0 —>
- размеры и контуры матки;
- структуру миометрия;
- расположение опухоли;
- глубину прорастания в миометрий;
- поражение внутреннего зева, яичников и лимфоузлов.
Дополнительную информацию дает цветное допплеровское картирование – ультразвуковое исследование сосудов, позволяющее оценить скорость и интенсивность кровотока в сосудах матки и опухолевом очаге.
Гистероскопия – важнейший метод диагностики, позволяющий оценить выраженность и распространенность опухоли и взять материал для гистологического анализа.
При подозрении на рак матки необходимо выполнить раздельное диагностическое выскабливание стенок цервикального канала и эндометрия.
Как определить рак матки при минимальном размере поражения?
Современный метод выявления ранних стадий рака эндометрия – флуоресцентная диагностика. В организм вводят специальные вещества, избирательно накапливающиеся в раковых клетках. При облучении внутренней поверхности матки лазером эти вещества начинают светиться. Это позволяет увидеть очаги опухоли до 1 мм и взять прицельную биопсию. На ранней стадии чувствительность такой диагностики достигает 80%.
Окончательно диагноз подтверждают по данным выскабливания матки. Если опухоль расположена в верхней части органа, ее распознают в 78% случаев, а при распространенном поражении – в 100% случаев.
Рак матки нужно дифференцировать с такими заболеваниями:
Если у женщины диагностирована злокачественная опухоль половой системы, пациентка должна наблюдаться у онкогинеколога.
Лечение рака матки основано на различных сочетаниях трех методов:
p, blockquote 67,0,0,0,0 —>
- Операция.
- Облучение.
- Терапия лекарственными веществами.
Основной способ лечения, выполняемый при любой стадии заболевания, — удаление матки с придатками. Если имеется низкодифференцированная опухоль или она глубоко проникает в мышечный слой органа, дополнительно удаляют тазовые лимфоузлы, в которых могут находиться метастазы.
Операция проводится у 90% женщин с ранней стадией болезни. У остальных она противопоказана из-за тяжелых сопутствующих заболеваний. Разработка новых способов оперативного вмешательства позволяет расширить возможности хирургического лечения.
Если опухоль не проникает глубже 3 мм, её можно удалить путем абляции («прижигания») при гистероскопии. Так можно сохранить орган. Однако вероятность неполного удаления очага довольно высока, поэтому после такого лечения необходимо регулярное наблюдение у онколога в специализированном учреждении.
Лучевая терапия при раке матки как самостоятельный метод лечения используется редко, только при невозможности удалить орган. Чаще всего облучение проводится после операции (адъювантная радиотерапия) с целью уничтожить оставшиеся раковые клетки.
Такая комбинация показана в следующих случаях:
p, blockquote 72,0,0,1,0 —>
- глубокое прорастание новообазования в миометрий;
- распространение на цервикальный канал и шейку;
- метастазы в лимфоузлы;
- низкодифференцированная или неэндометриоидная опухоль.
Современные методы лечения: радиотерапия – IMRT и брахитерапия. IMRT-метод включает прицельное облучение опухоли с минимальным повреждением окружающих тканей. Брахитерапия – введение в очаг новообразования специальных радиоактивных веществ, действующих непосредственно на раковые клетки.
При предраке эндометрия у молодых женщин возможна гормональная терапия прогестинами. Эти гормоны блокируют активирующее действие на опухоль эстрогенов, предотвращая ее дальнейший рост. Гормоны используются при распространенном (диссеминированном) раке, а также при его рецидиве. Их эффективность не превышает 25%.
На ранней стадии прием гормонов по определенной схеме длится около года. Эффективность терапии контролируют с помощью биопсии. При благоприятном результате в течение следующих 6 месяцев проводят восстановление нормального менструального цикла. В последующем возможна нормальная беременность.
Химиотерапия назначается при низкодифференцированном раке матки и неэндометриоидных опухолях, диссеминированном и рецидивирующем раке, если новообразование не отвечает на влияние гестагенов. Она носит паллиативный характер, то есть, направлена на уменьшение тяжелых симптомов, вызванных опухолью, но не излечивает заболевание. Применяются препараты из групп антрациклинов, таксанов, производные платины. Послеоперационная (адъювантная) химиотерапия не назначается.
В домашних условиях женщине необходимо больше отдыхать. Окружающие должны оградить ее от эмоциональных стрессов. Питание при раке матки полноценное, разнообразное, с исключением рафинированных углеводов (сахара), ограничением животных жиров, жареных и консервированных блюд, пряностей, шоколада и других раздражающих продуктов. Очень полезны молочные продукты и растительная пища.
Считается, что некоторые растения помогают справиться с опухолью или улучшить самочувствие пациентки:
p, blockquote 78,0,0,0,0 —>
- зеленый чай;
- куркума;
- свекла;
- помидоры;
- соя.
Вопрос о том, как вылечить рак матки, решается врачом после тщательного анализа всей полученной диагностической информации. Во многом это зависит от стадии опухоли.
При раке 1 степени (стадии) применяется полное удаление матки и придатков (тотальная гистерэктомия и аднексэктомия).
Такая операция проводится при выполнении всех перечисленных ниже условий:
p, blockquote 82,0,0,0,0 —>
- умеренная и высокая дифференцировка опухоли;
- образование занимает меньше половины полости органа;
- глубина прорастания миометрия менее 50%;
- нет признаков распространения опухоли по брюшине (в перитонеальных смывах раковые клетки не найдены).
Если глубина проникновения в мышечный слой составляет более половины его толщины, после операции назначают внутривлагалищную лучевую терапию.
Во всех остальных случаях удаление половых органов дополняется иссечение тазовых, а в некоторых случаях и парааортальных лимфоузлов. Узлы, расположенные около аорты, пунктируют во время операции и проводят срочное гистологическое исследование. По его результатам принимают решение об удалении этих образований.
После операции используется облучение. Если хирургическое вмешательство невозможно, применяют только лучевую терапию, но эффективность такого лечения ниже.
Гормональная терапия на 1 стадии не используется.
При раке 2 степени больным показано удаление матки, придатков, тазовых (иногда и парааортальных) лимфоузлов и послеоперационная лучевая терапия. Облучение проводится по комбинированной схеме: внутривлагалищно и дистанционно.
При раке 3 степени проводится комбинированное хирургическое и лучевое лечение. Если опухоль проросла в стенки таза, ее полное удаление невозможно. В этом случае назначают лучевую терапию через влагалище и дистанционно.
Если радиотерапия и операция противопоказаны, лечение зависит от гормональной чувствительности опухоли: назначаются либо прогестины, либо химиопрепараты.
При опухоли 4 степени используется паллиативная химиотерапия в сочетании с гормонами. Эти вещества помогают уничтожить отдаленные метастазы рака в других органах.
Рецидив новообразования также лечится с применением гормонов и химиопрепаратов. При повторном очаге, расположенном в малом тазу, проводится паллиативная радиотерапия. Рецидивы чаще всего возникают в течение первых 3 лет после лечения. Они локализуются преимущественно во влагалище, лимфоузлах и отдаленных органах.
Во время беременности патологические изменения распознать практически невозможно. Рост опухоли в течение вынашивания плода чаще всего не наблюдается. Однако рак матки при беременности может сопровождаться выкидышем, отслойкой плаценты, гибелью плода и сильным кровотечением. В этих случаях проводят экстренное родоразрешение с последующей экстирпацией матки.
В том случае, если молодая женщина прошла полный курс лечения с хорошим эффектом, в дальнейшем у нее возможна беременность. Для восстановления детородной способности врачи назначают курсы гормональной терапии, восстанавливающие нормальную репродуктивную функцию.
Сколько живут с раком матки?
Это зависит от стадии выявления болезни и чувствительности к гормонам. При гормонозависимом варианте в течение 5 лет и более живут 85-90% пациенток. При автономной форме у пожилых женщин этот показатель составляет 60-70%. Однако при 3-й стадии любой формы продолжительность жизни больше 5 лет регистрируется у трети больных, а при 4-й – только в 5% случаев.
p, blockquote 96,0,0,0,0 —> p, blockquote 97,0,0,0,1 —>
источник
Рак во время беременности встречается довольно редко. Чаще всего онкологические заболевания в период беременности возникают у молодых женщин. Некоторые методы лечения рака безопасны для использования при беременности, в то время как другие могут нанести вред плоду (еще не родившемуся ребенку).
Очень важно вовремя проконсультироваться с опытным онкологом, чтобы тот мог определить риски и узнать выгоды от проведения специфических диагностических тестов и методов лечения рака, если беременная женщина столкнулась с онкологией.
Беременные женщины часто задерживают своевременное проведение диагностики, по той простой причине, что некоторые симптомы рака, такие как вздутие живота, частые головные боли, ректальные кровотечения, являются общими как для рака, так и для самой беременности. По этой же причине данные симптомы не считаются подозрительными.
С другой стороны, именно во время беременности можно обнаружить онкологическое заболевание, которое ранее не было замечено. Например, РАР-тест (анализ на раннее выявление изменений в клетках шейки матки) выполняется как часть стандартного дородового обследования, по результатам которого и можно диагностировать рак. По этому же принципу, можно выявить рак яичников во время УЗИ-обследования беременной.
К раковым процессам, которые, как правило, могут возникать во время вынашивания малыша, относятся рак шейки матки, рак молочной железы, рак щитовидной железы, лимфомы Ходжкина, меланомы, а также гестационные трофобластические опухоли (особо редкий вид рака, который может происходить в репродуктивной системе женщины).
Наиболее распространенной формой рака у беременных женщин является рак молочной железы, который затрагивает приблизительно одну особь на 3000 беременностей. Всем известно, что беременность связана с увеличением груди, поэтому большинство женщин в этот период не проходят плановую маммографию, что и может стать причиной позднего выявления небольших опухолей груди.
Если имеется подозрение на рак во время беременности, врачи могут быть также обеспокоены по поводу проведения обследования с применением рентгеновских лучей. Тем не менее, многочисленные исследования показали, что уровень радиации в диагностических рентгеновских лучах слишком мал, чтобы нанести вред плоду.
Компьютерная томография (КТ) по принципу своего влияния на человеческий организм похожа на рентгеновские лучи, так как производит ионизирующее излучение. Однако, КТ является гораздо более точной, чем рентгеновские лучи в изложении структуры внутренних органов, что играет большую роль в постановке диагноза и определении пораженных зон.
Проведение КТ головы или грудной клетки, как правило, также считается безопасным во время беременности, так как не оказывает прямого воздействия на плод.
КТ брюшной полости или таза должна быть сделана только в случае крайней необходимости и после обсуждения с лечащей командой онкологов.
Другие диагностические тесты и анализы, такие как магнитно-резонансная томография (МРТ), УЗИ, биопсии считаются безопасными во время беременности, потому что при их проведении не используется ионизирующее излучение.
При принятии решений относительно лечения рака во время беременности, врач индивидуально определяет наилучшие варианты лечения для будущей матери. Также, обязательно учитываются и возможные риски для развивающегося ребенка.
Тип и методика лечения подбираются в зависимости от многих факторов, главными из которых являются:
- гестационный возраст плода (этап беременности);
- тип, местоположение, размер опухоли;
- стадия рака;
- пожелания будущей матери и ее семьи.
Так как некоторые методы лечения рака могут нанести вред плоду, особенно в первом триместре (первые три месяца беременности), лечение может быть отложено до второго или третьего триместров. Когда рак диагностируется на поздних сроках беременности, врачи могут ждать и не предпринимать никаких мер по лечению, пока ребенок не появиться на свет. В некоторых случаях, например, на ранней стадии (стадии 0 или IA) рака шейки матки, врачи проводят наблюдение и не начинают лечение до окончания родов.
Некоторые методы лечения рака могут быть использованы во время беременности, но только после тщательного рассмотрения и планирования лечения для оптимизации безопасности матери и будущего ребенка. К ним относятся операции, химиотерапия, и редко, лучевая терапия.
Хирургия в нашем случае представляет собой удаление опухоли и окружающих тканей во время оперативного вмешательства. Это не представляет большого риска для развивающегося ребенка и считается наиболее безопасным вариантом лечения рака во время беременности. В некоторых случаях, более обширная операция может быть сделана с целью избегания необходимости использовать химиотерапию или лучевую терапию.
Проведение химиотерапии, если был диагностирован рак при беременности, подразумевает использование препаратов для уничтожения раковых клеток, как правило, путем остановки способности раковых клеток к росту и делению. Химиотерапия может нанести вред плоду, особенно, если она проводится во время первого триместра беременности, когда органы зародыша все еще развиваются. Химиотерапия в течение первого триместра может вызвать врожденные дефекты или даже потерю беременности (выкидыш).
В течение второго и третьего триместров некоторые виды химиотерапии можно проводить. В этот период плацента действует как барьер между матерью и ребенком, под влиянием которого определенные лекарственные препараты не способны нанести вред малышу.
Хотя химиотерапия на поздних стадиях беременности не может напрямую навредить развивающемуся ребенку, она все же способна вызывать побочные эффекты, например, анемию (низкое количество красных кровяных клеток) у матери, что способно нарушить процесс кровообращения между матерью и плодом. Кроме того, химиотерапия, проведенная в период второго и третьего триместров иногда вызывает преждевременные роды, низкий вес ребенка при рождении и проблемы в период лактации.
Лучевая терапия – это использование высокой энергии рентгеновских лучей или других частиц с целью уничтожения раковых клеток. По той причине, что лучевая терапия может нанести вред плоду, особенно во время первого триместра беременности, врачи, как правило, избегают использование этого метода лечения онкологии. Даже во втором и третьем триместрах, использование лучевой терапии является редкостью.
Онкология и беременность – явление достаточно редкое, происходящее примерно один на каждые 1000 беременностей. Именно по этой причине женщины часто оказываются в ситуации, когда даже самые квалифицированные врачи не могут определиться, как бороться с раком.
Однако, несмотря на то, что большинство женщин, у которых возникли подозрения или было диагностировано раковое заболевание в период вынашивания ребенка, продолжают обсуждать со своим лечащим врачом сроки начала и длительность лечения рака во время беременности, другие могут даже не подозревать о протекании у себя злокачественного процесса.
Но не смотря на вышесказанное, самое главное это то, что беременная женщина больная раком, даже не смотря на страшный диагноз способна выносить и родить абсолютно здорового малыша, потому как протекание ракового процесса очень редко влияет непосредственно на сам плод. Но существуют и другие, более печальные случаи. Так, некоторые виды рака имеют свойство распространяться на плаценту (временный орган, который соединяет плод с матерью), но при этом не влияют на самого ребенка. Вдобавок, лечение и восстановление беременной женщины чрезвычайно сложно морально для самой медицинской команды. Поэтому очень важно найти врача, который имеет опыт лечения беременных женщин с раком.
источник
Рак шейки матки при беременности — это злокачественное новообразование, которое происходит из трансформационной зоны, экзоцервикса, эндоцервикса и выявляется в период беременности. Более чем в двух третях случаев протекает бессимптомно. При манифестном течении проявляется контактной кровоточивостью, спонтанными влагалищными кровотечениями, лейкореей, болью внизу живота, нарушением функции тазовых органов. Диагностируется на основании данных гинекологического осмотра, ПЦР, цитологического анализа, кольпоскопии, гистологии биоптата. Для лечения используют органосохраняющие и радикальные хирургические вмешательства, лучевую и химиотерапию.
Рак шейки матки (РШМ) — самая распространенная онкопатология, выявляемая у беременных. 1-3% расстройства диагностируется именно в гестационном периоде. В зависимости от региона распространенность заболевания составляет от 1,2 до 10 случаев на 10 000 беременностей. Гестация наступает у 3,1% пациенток с ранее установленным диагнозом РШМ. Болезнь чаще выявляют у сексуально активных курящих женщин, которые начли интимную жизнь до 16 лет, имеют более 2-3 половых партнеров в год, инфицированы вирусом папилломатоза человека (ВПЧ, HPV), а зачастую и другими генитальными инфекциями (хламидиозом, трихомонозом, сифилисом, гонореей, уреаплазмозом).
В подавляющем большинстве случаев злокачественное перерождение слизистой экзо- и эндоцервикса начинается задолго до гестации. Неоплазия ассоциирована с вирусами папилломатоза человека, передаваемыми при половых контактах. ДНК-содержащие папилломатозные вирусы определяются у 95% пациенток с подтвержденным диагнозом рака шейки матки. В 65-75% случаев провоцирующим фактором считаются вирусные агенты 16 и 18 серотипов, реже — HPV 31, 33, 35, других типов высокого и среднего риска. Инфицированность ВПЧ в женской популяции составляет 5-20%. У большинства пациенток вирус длительно персистирует без каких-либо клинических проявлений.
Факторы, способствующие повышению его патогенности и началу онкопроцесса, пока не выявлены. Несмотря на теоретическую возможность ускорения канцерогенеза на фоне физиологического снижения иммунитета при беременности, убедительные данные о негативном влиянии гестации на течение злокачественного процесса в шейке матке на сегодняшний день отсутствуют. Более того, по наблюдениям специалистов в сфере онкогинекологии, у двух третей беременных отмечается регресс предраковых состояний.
Обнаружению РШМ в период гестации благоприятствует ряд обстоятельств. Во-первых, многие пациентки из группы риска вне беременности крайне редко посещают медицинские учреждения с профилактической целью. Постановка на учет в женской консультации с целью получения медицинской помощи и социальных выплат предполагает регулярное наблюдение специалиста и выполнение скрининговых обследований, в ходе которых может быть обнаружен рак. Во-вторых, к 20-й неделе гестационного срока у большинства беременных происходит смещение кнаружи зоны трансформации и стыка цилиндрического шеечного эпителия с плоским влагалищным. В результате участок слизистой шейки, чаще всего поражаемый раком, становится хорошо заметным и доступным для проведения цитологического скрининга, кольпоскопии и других исследований.
Хотя вероятность заражения папилломавирусной инфекцией достигает 75%, у 90% женщин иммунная система быстро элиминирует возбудителя. В 10% случаев вирусные частицы персистируют в базальных эпителиальных клетках и могут регрессировать. Лишь у некоторых пациенток под влиянием неустановленных факторов ВПЧ начинает прогрессировать. ДНК вирусов встраивается в геном клеток эпителия шейки, что приводит к нарушению механизмов апоптоза и злокачественной морфологической трансформации — от легкой и умеренной дисплазии до выраженных диспластических изменений и карциномы in situ. Вирусные гены Е5 и Е6 оказывают блокирующий эффект на антионкогены p53 Rb нормальных клеточных элементов шейки матки.
Из-за инактивации опухолевого супрессора запускается бесконтрольная пролиферация опухолевых клеток. Кроме того, под влиянием белка, в синтезе которого участвует ген Е6, активируется теломераза, что способствует возникновению бессмертных клеточных клонов и развитию опухолей. Одновременно за счет блокирования циклинзависимой киназы р21 и р26 белком, производимым геном Е7, начинается активное деление поврежденных клеток. В последующем раковые клетки распространяются со слизистой на другие ткани маточной шейки, опухоль прорастает в смежные органы и метастазирует.
Систематизация форм рака шейки матки при беременности основана на тех же критериях, что и у небеременных пациенток. С учетом типа пораженного эпителия опухоли могут быть экзофитными плоскоклеточными, происходящими из экзоцервикса (выявляются у 53,6% беременных), эндофитными аденокарциноматозными, образованными клетками эндоцервикса (диагностируются у 25,7% пациенток). В 20,7% случаев неоплазия шейки при гестации является смешанной. Для разработки оптимальной тактики ведения беременности важно учитывать стадию рака:
- Стадия 0. При прекарциноме (опухоли in situ) процесс локализован в эпителиальном слое, атипия клеток соответствует пограничному состоянию между дисплазией III степени и истинной злокачественной неоплазией. Прогноз для вынашивания беременности наиболее благоприятен, после родов возможны малоинвазивные операции.
- СтадияI. Рак не выходит за пределы шейки. Опухолевый очаг определяется микроскопически (IA, микроинвазивный рак) или макроскопически (IB). Возможно продолжение гестации и естественное родоразрешение по согласию пациентки с выполнением консервативных или радикальных вмешательств в послеродовом периоде.
- СтадияII. Карцинома распространилась на тело матки, верхнюю часть влагалища (IIA) и параметрий (IIB). Стенки таза и нижняя треть вагины в процесс не вовлечены. При гестационном сроке свыше 20 недель беременность можно пролонгировать не более чем на 8 недель до достижения плодом жизнеспособности и завершить кесаревым сечением.
- СтадияIII. Рак распространился на нижнюю треть влагалища (IIIA), доходит до стенок таза, возможно блокирование почки и возникновение гидронефроза (IIIB). Лечение рекомендуется начинать как можно раньше. В 1 триместре беременность прерывают, во 2-3 —выполняют кесарево сечение с расширенной экстирпацией матки.
- СтадияIV. В онкопроцесс вовлечена слизистая прямой кишки и мочевого пузыря либо опухоль вышла за пределы таза (IVA), имеются отдаленные метастазы (IVB). При беременности встречается редко. Обнаружение неоперабельной опухоли является основанием для проведения кесарева сечения при жизнеспособном плоде с последующей лучевой и химиотерапией.
Преинвазивные и малоинвазивные формы неоплазии, выявляемые у 70% беременных, протекают бессимптомно. У женщин с начальными стадиями инвазивного рака (IB, IIA) отмечаются контактные кровянистые выделения после вагинального осмотра, полового акта. Кровотечения из поврежденных сосудов неоплазии в I триместре часто ошибочно расцениваются как угрожающий спонтанный выкидыш, во II-III — как преждевременная отслойка или предлежание плаценты. Возможно появление прозрачных белей. При опухолях с распадом выделения становятся зловонными. Боль в нижней части живота, принимаемая за угрозу прерывания беременности, возникает редко. Появление болезненности в пояснично-крестцовой области, ягодице, задней поверхности бедра обычно свидетельствует об инфильтрации тазовой клетчатки. При сдавливании опухолью мочеточников нарушается отток мочи, при прорастании мочевого пузыря, прямой кишки наблюдаются появление примесей крови в моче и кале, их отхождение через вагину.
При инвазивных видах рака повышается вероятность самопроизвольного прерывания гестации выкидышем или преждевременными родами. Значительная деформация органа опухолью может спровоцировать развитие истмико-цервикальной недостаточности. У пациенток, имеющих кровоточащие неоплазии, сильнее выражена анемия беременных. Уровень перинатальной смертности повышается до 11,5%. Завершение беременности естественными родами при наличии крупного объемного новообразования существенно увеличивает вероятность разрывов маточной шейки, массивных послеродовых кровотечений, гематогенного метастазирования рака. Поэтому в таких случаях рекомендовано кесарево сечение.
Основные задачи диагностического поиска — исключение или подтверждение злокачественности патологического процесса и точное определение стадии рака. В период гестации рекомендуется использовать методы обследования, не представляющие угрозы для плода, что усложняет постановку правильного диагноза. Наиболее информативными являются:
- Осмотр на кресле. Исследование в зеркалах позволяет обнаружить макроскопически видимые изменения экзоцервикса, трансформационной зоны, обнаружить новообразования, выступающие в полость влагалища из цервикального канала. Возможно выявление контактной кровоточивости неоплазии.
- ПЦР скрининг на ВПЧ. Хотя инфицированность вирусом папилломы не свидетельствует об опухоли шейки, получение положительного анализа повышает онконастороженность. ПЦР-диагностика дает возможность определить спектр серотипов возбудителя, провести их типирование.
- Цитология соскоба шейки матки. При беременности забор материала проводится с осторожностью, чтобы предупредить кровотечение, сохранить шеечную пробку, исключить повреждение плодных оболочек. Исследование направлено на определение дисплазии, атипии, малигнизации.
- Кольпоскопия. Дополняет результаты цитологического теста. Расширенная кольпоскопия производится при наличии лабораторных признаков предракового или ракового состояния для обнаружения в слизистой оболочке шейки патологического очага перед выполнением прицельной биопсии и контроля над забором материала.
- Гистологическое исследование биоптата. Применяется для определения вида опухоли и степени ее дифференцировки. Для снижения травматизации маточной шейки и уменьшения вероятности кровотечения беременным обычно проводят клиновидную биопсию. По мнению многих акушеров-гинекологов, забор материала не следует осуществлять ранее 2 триместра.
Для оценки состояния прямой кишки, тазовой клетчатки, мочевого пузыря, регионарных лимфоузлов могут быть рекомендованы УЗИ малого таза, цистоскопия, ректороманоскопия, МРТ отдельных органов, МРТ лимфатических узлов. При подозрении на метастазы предпочтительным методом обследования является МРТ всего тела. Лучевые методы диагностики беременным женщинам с подозрением на рак маточной шейки назначают ограниченно из-за возможного повреждающего воздействия на плод. Заболевание дифференцируют с эрозиями, полипами, кондиломами, кистами, цервицитом, эктопией, эктропионом, дисплазией, опухолями влагалища, спонтанным выкидышем, предлежанием плаценты. Пациентку осматривает онкогинеколог, по показаниям — уролог, проктолог.
Выбор врачебной тактики зависит от гестационного срока, стадии неопластического процесса, репродуктивных планов пациентки. Сохранение гестации вне зависимости от срока выявления рака возможно только при новообразованиях 0 и IA стадий (со стромальной инвазией до 3 мм). При опухоли IA стадии с инвазией стромы на глубину от 3 до 5 мм, неоплазиях IB и II стадии в 1-ом триместре показано прерывание беременности, с 13 по 20 неделю — выполнение радикальной операции, после 20-и недель — пролонгация беременности до 28-32 недельного срока с мониторингом состояния, оперативным родоразрешением и одномоментной радикальной гистерэктомией. Пациенток, решивших продолжить гестацию, сопровождает онкогинеколог.
Рак III-IV стадии является показанием для прерывания гестации на любом сроке. До 20-й недели назначается наружная лучевая терапия, провоцирующая спонтанный выкидыш при дозе 4000 сГр. После 20-недельного срока выполняется кесарево сечение и субтотальная резекция матки независимо от жизнеспособности плода. Основные методы лечения при раке маточной шейки у беременных такие же, как и вне гестационного периода:
- Органосохраняющие операции. Показаны молодым пациенткам с карциномой in situ и раком IA стадии (при проникновении в строму не глубже 3 мм), желающим сохранить фертильность. Конизация выполняется спустя 4-8 недель после медицинского аборта или через 7-9 недель после влагалищных или абдоминальных родов.
- Простая гистерэктомия. Удаление матки с сохранением придатков рекомендовано женщинам с преинвазивным и малоинвазивным раком, которые не имеют репродуктивных планов. Операция проводится как самостоятельное вмешательство в I-м триместре и одномоментно с кесаревым сечением при решении выносить беременность.
- Расширенная гистерэктомия. Является операцией выбора при раке IB-II стадий. В 1-м триместре осуществляется, в том числе, для прерывания беременности, во 2 и 3-м производится одновременно с хирургическим родоразрешением. Спустя 2-3 недели женщине рекомендована адъювантная лучевая терапия.
- Сочетанная химиолучевая терапия. Применяется при злокачественном новообразовании шейки матки III-IV стадий. Внешнее облучение позволяет не только воздействовать на опухолевый процесс, но и прервать гестацию до 20 недели. Химиопрепараты и радиометоды не используют при решении женщины сохранить плод.
При диагностике у беременной рака шейки матки прогноз всегда серьезный. Наилучших результатов удается достичь при неинвазивных формах неоплазии. Пятилетняя выживаемость пациенток с раком I стадии, выявленным во время беременности, не отличается от аналогичного показателя для небеременных женщин и достигает 88%. При опухоли II стадии на протяжении 5 лет выживает до 54% онкобольных (против 60-75% женщин с диагностированным раком маточной шейки вне беременности), при III стадии — до 30-45%. При инвазивных опухолях отсрочка лечения в связи с желанием сохранить беременность ухудшает прогноз выживаемости на 5% на каждый месяц пролонгированной гестации.
После органосохраняющих операций рак рецидивирует у 3,9% пациенток, а новая беременность наступает у 20,0-48,4%. Отдаленными последствиями конизации являются истмико-цервикальная недостаточность, бесплодие, формирование ректовагинальных, уретро- и пузырно-влагалищных свищей. Профилактика предусматривает соблюдение правил сексуальной гигиены с использованием методов барьерной контрацепции, отказом от беспорядочных половых связей, регулярное диспансерное наблюдение ВПЧ-инфицированных пациенток, своевременное лечение предраковых состояний.
источник
Рак тела матки (РТМ) — злокачественная опухоль слизистой оболочки тела матки.
Рак эндометрия, аденокарцинома эндометрия.
КОД МКБ-10
D07.0 Злокачественные новообразования эндометрия.
В последние десятилетия заболеваемость раком тела матки увеличилась на 55%, и эта опухоль в настоящее время занимает первое место среди злокачественных новообразований женской половой сферы.
Сочетание рака тела матки и беременности встречается редко по двум основным причинам: из-за значительного снижения генеративной функции у этих больных, а также из-за сильного влияния прогестерона, препятствующего развитию атипической гиперплазии и рака эндометрия, при беременности.
Основные причины, влияющие на увеличение заболеваемости РТМ:
● возрастание продолжительности жизни женщин;
● увеличение количества женщин с нейрообменно-эндокринными нарушениями (при ожирении до 15 кг риск возникновения рака эндометрия увеличивается в 3 раза, до 25 кг — в 10 раз; при СД — в 3 раза);
● неадекватное использование гормональных препаратов с высоким содержанием эстрогенов (при длительном приёме эстрогенов риск возникновения РТМ увеличивается в 10–15 раз, при приёме тамоксифена — в 8 раз).
Морфологическая классификация стадий рака тела матки (FIGO, 1988).
Стадия IA — опухоль в пределах эндометрия.
Стадия IB — инвазия миометрия менее чем на половину его толщины.
Стадия IC — инвазия миометрия более чем на половину его толщины.
Стадия IIA — распространение на железы шейки матки.
Стадия IIB — распространение на строму шейки матки.
Стадия IIIA — прорастание серозной оболочки матки, метастазы в маточные трубы или яичники или наличие опухолевых клеток в смывах из брюшной полости.
Стадия IIIB — распространение на влагалище.
Стадия IIIC — метастазы в тазовые или поясничные лимфатические узлы.
Стадия IVА — прорастание слизистой мочевого пузыря или прямой кишки.
Стадия IVB — отдалённые метастазы, в том числе метастазы в пределах брюшной полости, а также метастазы в паховые лимфатические узлы.
Рак тела матки относят к гормонально-зависимым опухолям.
Выделяют два патогенетических варианта возникновения рака матки.
Первый патогенетический вариант диагностируют у 60–70% больных. При нём чётко выражены нарушения овуляции (ановуляторные маточные кровотечения, бесплодие, позднее наступление менопаузы), сочетающиеся с нарушением метаболизма жиров и углеводов (ожирение различной степени, сахарный диабет, гипертоническая болезнь). Опухоль
возникает на фоне гиперпластического процесса эндометрия и стромы яичников, часто сочетается с другими гормонально-зависимыми опухолями (раком молочной железы, феминизирующими опухолями яичников), синдромом Штейна–Левенталя (у 62% больных РЭ — склерокистозные яичники). У таких больных опухоль матки характеризуется медленным ростом, высокой степенью дифференцировки, чувствительностью к прогестагенам. Заболевание протекает менее злокачественно и сравнительно редко сопровождается лимфогенным метастазированием. Следует отметить, что если на первом этапе канцерогенеза при данном патогенетическом варианте обменно-эндокринные нарушения приводят к возникновению РЭ, то на втором этапе они играют противоположную роль — обуславливают низкую потенцию к метастазированию и благоприятный прогноз.
При втором патогенетическом варианте нарушение овуляции и стероидного гомеостаза выражены нечётко или совсем отсутствуют. Опухоль возникает чаще в постменопаузе на фоне атрофии эндометрия, фиброза стромы яичников.
Отсутствие гормональной зависимости ведёт к прогрессии опухоли, нарастанию её автономности. В этих случаях опухоль низкодифференцированная, склонна к инвазивному росту и лимфогенному метастазированию, мало чувствительна к прогестагенам. Течение заболевания менее благоприятно.
Факторы риска возникновения РЭ:
● ановуляция и ановуляторные маточные кровотечения;
● миома матки и генитальный эндометриоз;
● синдром Штейна–Левенталя;
● гиперпластический процесс в эндометрии;
● гормонально-зависимые опухоли в анамнезе;
● отягощённая наследственность (рак органов репродуктивной системы);
● ожирение, гиперлипидемия, сахарный диабет, гипертоническая болезнь;
● бесплодие, отсутствие родов, поздние роды и роды крупным плодом (более 4 кг).
Значение имеет не столько число факторов риска, сколько сочетание нарушений в двух системах: репродуктивной и эндокринной. При сочетании трёх и более факторов в различных системах гомеостаза риск развития РЭ увеличивается в 9 раз.
Наиболее частый симптом РТМ — маточное кровотечение (у 70–90% больных). В репродуктивном возрасте кровотечение происходит по типу менометроррагии.
При РТМ боли появляются раньше, чем при РШМ, имеют схваткообразный характер и сопровождаются усилением выделений. Боли тупого характера указывают на распространение опухоли за пределы матки и обусловлены сдавлением опухолевыми инфильтратами нервных стволов малого таза или симпатического ствола метастатически поражёнными парааортальными лимфатическими узлами.
Общее состояние больной обычно ухудшается только в запущенных случаях.
Факторы прогноза при РТМ:
● гистологическая структура и степень дифференцировки опухоли;
● глубина инвазии в миометрий;
● распространение опухоли на цервикальный канал;
● наличие опухолевых клеток в сосудах;
● метастазы в яичниках;
● метастазы в лимфатических узлах;
● содержание рецепторов прогестерона и эстрадиола в ткани опухоли;
● наличие опухолевых клеток в перитонеальной жидкости (цитологическое исследование).
Метастазирование
Для РЭ характерна ортодоксальность метастазирования: последовательность и этапность поражения регионарных и отдалённых лимфатических коллекторов и затем присоединение гематогенного распространения.
Лимфогенное метастазирование тесно связано не только с биологическими свойствами опухоли, но и с некоторыми особенностями организма. Лимфогенные метастазы чаще определяют у больных пожилого возраста при втором патогенетическом варианте РТМ. У больных до 30 лет лимфогенные метастазы отсутствуют, их частота в возрасте 40–49 лет составляет 5,7%, старше 70 лет — 15,4%; при первом патогенетическом варианте — 8,9%, при втором — 13,6%.
Большое значение имеет степень дифференцировки опухоли. Для высокодифференцированной аденокарциномы характерно поверхностное прорастание в миометрий, тогда как низкодифференцированные опухоли отличаются глубокой инвазией и высокой потенцией к лимфогенному метастазированию. Частота метастазирования в лимфатические узлы при высокодифференцированной аденокарциноме — 4,2%, при умеренно дифференцированной — 10–12%, при низкодифференцированной — 18–26%.
При локализации опухоли в пределах слизистой оболочки метастазы в лимфатические узлы практически не выявляют, при поверхностной инвазии определяют в 5% случаев, а при глубокой — в 35–40%.
При обследовании больных РЭ следует уточнить состояние менструальной функции (длительность репродуктивного периода, наличие ациклических маточных кровотечений, особенности генеративной функции и течения пременопаузального периода, время наступления менопаузы) и обратить внимание на наличие в анамнезе гиперпластического процесса в эндометрии. Большое значение имеют обменные нарушения (ожирение, сахарный диабет).
При двуручном гинекологическом исследовании можно обнаружить увеличение размеров матки и яичников.
Увеличение яичников может быть обусловлено наличием первично-множественной опухоли или их метастатическим поражением.
Клинический анализ крови: лейкоцитоз (до 10×109/л), увеличение СОЭ до 20 мм/час; анемия лёгкой степени.
Коагулограмма: признаки гиперкоагуляции.
Биохимический анализ крови: гипопротеинемия.
Ультразвуковое исследование органов малого таза. Расширение срединной маточной структуры до 20 мм, с неоднородным, гиперэхогеннным внутренним содержимым, нечёткими, неровными контурами, местами «изъеденными».
ЦДК. Признаки неоваскуляризации, множество сосудов с низким индексом резистентности (ИР ● комплексная гиперплазия эндометрия с атипией;
● кровотечение.
Противопоказания:
● тяжёлые сопутствующие заболевания при ранних стадиях РТМ. По этой причине не подвергаются операции только 13% больных;
● запущенные стадии рака тела матки (III–IV). У небольшой части больных РТМ при обследовании выявляется диссеминация опухоли (массивный переход опухоли на шейку матки, инфильтраты в параметрии, врастание в мочевой пузырь или прямую кишку, отдалённые метастазы), препятствующая операции.
Каждый случай отказа от операции при РТМ необходимо тщательно аргументировать. Даже в ведущих мировых клиниках частота рецидивов после лучевой терапии (как самостоятельного метода лечения РТМ) составляет 10–15%.
В связи с этим отказ от операции у больной РТМ оправдан только в тех случаях, когда риск летального исхода во время и после операции превышает риск смерти от прогрессирования РТМ.
Условия для проведения операции.
Операцию проводят в онкогинекологическом стационаре, располагающем возможностью срочной гистологической диагностики.
Методы обезболивания.
Эндотрахеальный наркоз позволяет провести оперативное лечение в полном объёме.
Техника операции.
Редкость РТМ у женщин детородного возраста не позволяет дать общих рекомендаций по внедрению в клиническую практику аблации эндометрия и гормонотерапии как самостоятельных методов лечения РТМ ранних стадий.
Выполняют нижнюю срединную лапаротомию с обходом пупка слева, но возможны и поперечные доступы с пересечением прямых мышц живота (доступ по Мэйлэрду) или с их отсечением от лобковых костей (доступ по Черни).
После вскрытия брюшной полости выполняют смывы с брюшины поддиафрагмальной области, боковых каналов и малого таза. Для смыва с каждой области берут 50 мл изотонического раствора натрия хлорида. Затем проводят ревизию брюшной полости и малого таза, осматривают серозную оболочку матки, тщательно осматривают и пальпируют диафрагму, печень, большой сальник, тазовые и поясничные лимфатические узлы. Основной принцип ревизии органов брюшной полости — последовательность. Начинают со слепой кишки, затем по часовой стрелке исследуют правый латеральный канал и восходящую ободочную кишку, правую почку, печень, желчный пузырь, правое поддиафрагмальное пространство, малый сальник, вход в сальниковую сумку, желудок, поперечную ободочную кишку, левое поддиафрагмальное пространство, левый латеральный канал, левую почку, нисходящую ободочную, сигмовидную и прямую кишку. Проводят ревизию тонкой кишки и её брыжейки от связки Трейтца до слепой кишки. При пальпации почек определяют их положение и наличие грубых анатомических изменений.
После ревизии производят экстрафасциальную экстирпацию матки с придатками. Поскольку опухоль у многих больных ограничена телом матки, то верхнюю треть влагалища обычно не удаляют. Выполняют биопсию или удаление всех подозрительных объёмных образований. Проводят лимфаденэктомию увеличенных тазовых и поясничных лимфатических узлов.
Определять морфологическую стадию, т.е. выполнять дополнительные манипуляции во время операции по поводу РТМ ранних стадий, следует только тем больным, у которых лимфаденэктомия технически возможна, и у которых высок риск выявления микрометастазов.
● бесплодие;
● прерывание беременности;
● тромбоэмболические осложнения;
● повреждение мочеточника и мочевого пузыря;
● ранение кишки.
Особенности ведения больных в послеоперационном периоде.
Положение о нежелательности беременности в ближайшие 3–5 лет после лечения злокачественной опухоли может быть изменено в отношении преинвазивного рака тела матки. Беременность характеризуется сильным прогестероновым влиянием на эндометрий, что препятствует возникновению рецидивов рака эндометрия.
Частота рецидивов после гормонального лечения РЭ IА стадии составляет 10,5%. Для сравнения частота рецидивов в популяции — 10,0–26,6%.
Частота наступления беременности после функционально-щадящего лечения РЭ IА стадии составляет 52,6%.
При наступлении беременности после лечения АГЭ или РЭ родоразрешение проводят в зависимости от акушерской ситуации.
Гормональную терапию пациентка проходит амбулаторно. Госпитализация для проведения гистероскопического и морфологического контроля осуществляется по направлению МЭС (7–10 суток).
Раздельное диагностическое выскабливание эндометрия показано после введения ДДЭ для определения степени чувствительности опухоли к гормонам и решения вопроса о продолжении их назначения, а также по завершению первого онкологического этапа лечения для оценки степени атрофии эндометрия (излеченности процесса).
Гистероскопию с прицельной биопсией используют для текущей оценки эффективности лечения, её проводят при достижении половинных курсовых доз гестагенов.
В целях профилактики РЭ необходимо учитывать факторы риска развития этого заболевания, проходить регулярные осмотры у гинеколога, включая УЗИ с ЦДК. Также необходимо нормализовать менструальный цикл.
источник