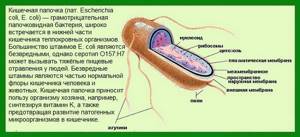
Кишечная палочка в норме содержится в микрофлоре влагалища каждой женщины, но во время беременности, по причине сниженного иммунитета, бактерия начинает быстро размножаться, таким образом, попадая в мочевыделительную систему. В результате патологического процесса выделяются токсины, которые нарушают строение клеток и тканей внутренних органов.
Влияние кишечной палочки на развитие плода несет в себе большую опасность, что может привести к различным последствиям:
- повреждение почек у беременных провоцирует почечную недостаточность, и нарушение оттока мочи;
- при попадании кишечной палочки в ЖКТ создается среда, которая способствует возникновению гастрита;
- излитие амниотической жидкости и последующие преждевременные роды;
- формирование врожденных пороков у ребенка при распространении микроорганизмов в полость матки.
Отсутствие длительного лечения приводит к поражению плаценты, вероятность внутриутробной гибели плода возрастает. Во время родовой деятельности ребенок заражается вредоносными микроорганизмами, что в дальнейшем провоцирует хронические заболевания.
Причины распространения кишечной палочки в моче при беременности связывают с большим количеством факторов, но основным является пониженный иммунитет. Растущая матка сдавливает окружающие органы мочеполовой системы, что провоцирует нарушение оттока мочи и последующий застой.
Также, размножение происходит под воздействием хронических заболеваний и при снижении функционирования эндокринной системы. Если до беременности не долечили цистит, пиелонефрит, мочекаменную болезнь, то в период вынашивания младенца, из-за сниженной защитной системы, инфекции начнет распространяться.
Симптомы патологического процесса достаточно яркие, помимо общего дискомфорта возникает жжение при мочеиспускании, постоянные позывы к опорожнению, резкий специфический запах урины, изменение цвета вагинальных секреций. На начальной стадии размножения, палочка в моче и симптоматика может быть представлена только в виде бактериального вагиноза.
Личная гигиена при такой патологии играет немаловажную роль. Гигиенические процедуры должны быть регулярными, с постоянной сменой нижнего белья.
Исследуемые материал собирается только в стерильную емкость и не раньше, чем за 1,5 часа до сдачи урины в лабораторию. Перед мочеиспусканием следует провести гигиенические процедуры и постараться собрать среднюю мочу.
Во время диагностирования и расшифровки учитывается правильность сбора, а также подсчитывается количество кишечной палочки в бакпосеве. Норма наличия патогенных бактерий должна состоять в пределах от 105 до 108 КОЕ. Превышение показателей без дополнительных признаков заболевания часто требует минимального лечения. Если имеется ярко выраженная симптоматика, подтвержденная анализами при беременности, то потребуется медикаментозная терапия.
Лечение проводится при помощи антибактериальной терапии. Препараты подбираются в зависимости от этапа вынашивания. Часто назначаются пенициллины, цефалоспорины и амоксициллин.
Хорошие отзывы приобрели такие противовоспалительные и противомикробные препараты, как Фурагин и Канефрон. Принимаются лекарственные средства в течении от 7 до 14 дней, после чего назначается повторное обследование.
Также рекомендовано ежедневное подмывание настоями из трав ромашки, череды или календулы, которые обладают дезинфицирующим действием. Следует поддерживать иммунитет, как местный, так и общий при помощи кисломолочных продуктов и специальных витаминных комплексов.
источник
- Подготовка к анализу начинается за 2 суток до него
- В течение этого времени следует воздержаться от половых отношений
- Процедуры личной гигиены не должны включать спринцеваний, приема ванны, использования каких-либо моющих средств
- Не использовать кремы, мази и вагинальные свечи
- Посещение туалета в день анализа должно быть за 2 часа до его начала
- Полезные виды – в основном лактобактерии (лактобациллы, палочки Додерлейна), свыше 95% от общего количества микроорганизмов. За счет продуцирования ими молочной кислоты во влагалище создается постоянно поддерживаемая кислая среда (рН 3,8 – 4,5), которая крайне неблагоприятна для патогенных видов микроорганизмов.
- Условно-патогенные виды – кокки (стафилококки, стрептококки, энтерококки), энтеробактерии, гарднереллы (вызывают вагиноз), грибы кандиды (кандидоз, или молочница).
- Чужеродные, попавшие извне, патогенные виды – трихомонады (трихомониаз), гонококки (гонорея), вирусы папилломы, герпеса. Такие возбудители как микоплазма, уреаплазма и хламидии в мазке на флору не определяются, и для установления факта их присутствия во влагалище требуется проведение дополнительного анализа – посева на так называемые скрытые виды инфекции.
- Влагалище
- Плоский эпителий: 5–10 (количество в поле зрения микроскопа)
- Лейкоциты: 0-15
- Микрофлора: большое количество палочковых лактобактерий
- Слизь: умеренно
- Гонококки: отсутствие
- Трихомонады: отсутствие
- Дрожжи: небольшое количество
- Ключевые клетки: отсутствие
- Шейка матки
- Плоский эпителий: 5-10
- Лейкоциты: 0-30
- Микрофлора: не определяется
- Слизь: умеренно
- Гонококки: отсутствие
- Трихомонады: отсутствие
- Дрожжи: отсутствие
- Ключевые клетки: отсутствие
- Уретра
- Плоский эпителий: 5-10
- Лейкоциты: 0-5
- Микрофлора: не определяется
- Слизь: отсутствие
- Гонококки: отсутствие
- Трихомонады: отсутствие
- Дрожжи: отсутствие
- Ключевые клетки: отсутствие
- Для указания участка взятия пробы — буквы V, C, U (V – влагалище, C – соответствует цервикальному каналу шейки матки, U – уретра, или мочеиспускательный канал)
- Для обозначения лейкоцитов – буква L
- Для обозначения эпителиальных клеток – сочетание Эп, иногда Пл. Эп.- плоский эпителий
- Для обозначения возбудителя гонореи, гонококка – Gn
- Для обозначения возбудителя трихомониаза, трихомонады — Trich
- Указывают также наличие или отсутствие слизи, количество палочек лактобацилл (палочки Додерлейна)
- палочковые формы (лактобактерии, или палочки Додерлейна и гарднереллы)
- шарообразные (кокки, представленные разными видами)
- другие формы
- Гонококк, вызывающий гонорею
- Стафилококк
- Стрептококк, повышенное количество у беременных может повышать риск выкидыша, преждевременных родов
- Энтерококк, повышенное количество свидетельствует о воспалительном процессе в мочеиспускательном канале
- Первая категория. Реакция среды – кислая (рН 4,0 – 4,5). Микрофлора представлена палочками Додерлейна (до 95 – 98%), возможно присутствие в небольших количествах лейкоцитов, эпителиальных клеток.
- Вторая категория. Реакция среды – кислая (рН 4,5 – 5,0). Помимо палочек Додерлейна обнаруживаются условно–патогенные микроорганизмы (кишечная палочка, гонококки). На окрашенных препаратах остаются бесцветными.
- Третья категория. Реакция среды – от слабокислой до щелочной (рН 5,0 – 7,0). Условно-патогенных микроорганизмов больше, чем палочек Додерлейна. Присутствие большого количества эпителиальных клеток.
- Четвертая категория. Реакция среды – щелочная (рН 7,0 – 7,5). Отсутствие палочек Доденлейна, микрофлора состоит из патогенных микроорганизмов. Подавляющее количество лейкоцитов, эпителиальных клеток. Воспалительный процесс во влагалище.
При степени чистоты 3 или 4 результат считается плохим, может потребоваться повторный анализ, проведение дополнительных исследований (мазок на посев, полимеразная цепная реакция для определения возбудителя).
Определение чистоты влагалища – исследование, результаты которого могут дать информацию об имеющем место заболевании. Получение исчерпывающей информации о возбудителе болезни в ходе необходимых анализов даст возможность подобрать лекарства для лечения.
Своевременное посещение консультации, сдача мазка в назначенные сроки и выполнение рекомендаций врача по результатам анализа – вот шаги, которые следует выполнить каждой беременной женщине.
источник
Чтобы понять, почему этот анализ играет такую роль, рассмотрим, что происходит в организме беременной женщины и, что такое мазок на флору при беременности. Гормональные изменения заставляют увеличиваться число эпителиальных клеток во влагалище будущей матери. Кроме того эти клетки начинают запасать гликоген.
Выделения служат субстратом для лактобактерий, которые производят молочную кислоту. Благодаря этому процессу во влагалище сохраняется кислая среда pH 3,8 – 4,5, оптимальная для здоровой микрофлоры и губительная для вредных микроорганизмов.
Постепенно в ходе беременности растет количество лактобактерий, оно увеличивается в десять раз. По сравнению с небеременными женщинами у будущих мам уменьшается численность бактерий в канале шейки матки. Это важное условие для защиты плода от инфицирования болезнетворными микроорганизмами во время продвижения по родовым путям матери в процессе родов.
В здоровом организме постоянно присутствует большое количество разнообразных микроорганизмов, в том числе бактерий и бактериальных тел. Около 95-98% микрофлоры приходится на палочки Дедерлейна. Это бактериальные структуры, состоящие из нескольких видов лактобактерий – Lactobacillus Casei, L. acidophilus, L. Cellobiosus, L.Fermentum. Они выглядят как неподвижные изогнутые или прямые черточки или палочки. Эти палочки производят молочную кислоту и перекись водорода, поддерживая кислую среду влагалища, мешают прикрепляться к его стенкам другим микробам, а также активизируют иммунную систему будущей матери.
Помимо палочек Дедерлейна во влагалище присутствуют бифидобактерии. Часто даже при отсутствии симптомов воспаления в мазке обнаруживаются грибы Candida в небольшом количестве.
При стрессе или вследствие приема антибиотиков иммунная защита женщины может ослабеть. Тогда количество лактобактерий снизится, а колонизация слизистых оболочек грибками возрастет. Такое состояние называется вагинальным кандидозом и сопровождается зудом, жжением, появлением творожистых выделений из влагалища.
По плану мазок на флору при беременности проводится три раза. Первый раз процедура совершается при постановке на учет по беременности. Следующий анализ делается на тридцатой неделе и непосредственно перед родами на 37 или 38 неделе гестации. Часто именно влагалищные инфекции вызывают осложнения при беременности вплоть до выкидыша или преждевременных родов.
Особое внимание к сдаче мазка на флору следует проявить, если у будущей матери в анамнезе присутствуют следующие проблемы:
- инфекции, передаваемые половым путем,
- невынашивание и замершая беременность,
- многоводие,
- случаи внутриутробного инфицирования плода,
- истмико-цервикальная недостаточность (слабость перешейка и шейки матки, приводящая к выкидышу).
Существует вероятность заражения плода в утробе, которое может вызвать патологии развития ребенка или инфицирование во время прохождения по родовым путям. Поэтому нужно заранее выяснить наличие заболеваний и пролечить их в идеале до беременности. Однако лучше в начале беременности узнать о болезни, чтобы своевременно пройти лечение, а также уточнить состояние перед родами, чтобы при необходимости своевременно применить дополнительные меры.
Мазок на флору при беременности могут брать внепланово при жалобах женщины на неприятные ощущения. При появлении жжения, зуда, нехарактерных выделений, беременной женщине очень важно незамедлительно сдать мазок на влагалищную флору.
Мазок – самый безболезненный и быстрый способ взять биоматериал для исследования. Пока женщина лежит в гинекологическом кресле, врач проводит стерильным одноразовым шпателем по мочеиспускательному каналу, стенке влагалища и цервикальному каналу. Всего получается три образца, которые наносятся на предметное стекло и отправляются в лабораторию. Здесь биоматериал окрашивается по методике Грама и рассматривается под микроскопом. Кроме микробного состава образцов, содержания в них кровяных телец (лейкоцитов и эритроцитов), ключевых клеток (фрагменты эпителия, покрытые бактериями) лаборант оценивает цвет, запах и количество выделений.
Иногда женщины задают вопрос «Показывает ли мазок на флору беременность?». Нет, он дает только информацию о ее протекании. На основе этого анализа оценивают степень чистоты влагалища, отражающую его состояние. Всего выделяют четыре степени:
- Первая степень характеризует здоровую микрофлору влагалища. Условно-патогенных организмов и лейкоцитов либо не присутствует вообще, либо обнаружено незначительное количество. Выявлена кислая среда влагалища, много лактобацилл.
- Вторую степень чистоты ставят, если показатели флоры немного увеличены, но остаются в пределах нормы. Например, число лейкоцитов во влагалище выросло до 20. Это допустимо при беременности, при отсутствии других признаков воспалительного процесса.
- Третья степень или дисбиоз – преобладание патогенной микрофлоры над естественной. Лактобацилл обнаруживается мало, среда влагалища становится щелочной, наблюдаются симптомы воспаления. Данные показатели сигнализируют о развитии бактериального вагиноза.
- Четвертая степень или вагинит – состояние, когда в мазке на флору норма лейкоцитов превышена, выявлено большое количество болезнетворных микроорганизмов, много эритроцитов. Влагалищная среда щелочная. Все это говорит об остром воспалении, протекающем в организме женщины.
Перед сдачей мазка следует отказаться от половых актов, спринцевания, вагинальных свечей, мазей и тампонов. Также лучше не применять щелочные средства интимной гигиены, чтобы не исказить картину анализа.
Понятно, что в идеале в справке об анализах мазка у будущей матери должна стоять первая или вторая степень чистоты половых органов. Однако, если установлено другое состояние, то это повод уточнить заболевание и начать лечение.
Нормы мазка на флору при беременности характеризуются преобладающим присутствием грамположительных лактобактерий и практически полным отсутствием какой-либо другой флоры, особенно, в уретре и шейке матки. Количество клеток плоского эпителия не должно превышать 5-10 единиц.
Во влагалище и шейке матки должно определяться умеренное количество слизи. В мазке здоровой женщины не должно наблюдаться присутствия гонококков, трихомонад и ключевых клеток. Очень мало может быть дрожжей и только во влагалище.
Отсутствие плоского эпителия в анализе у беременной указывает на недостаток эстрогена в ее организме. Если же количество клеток плоского эпителия возрастает, то это является признаком воспалительного процесса, развивающегося в организме беременной пациентки.
Также на воспаление указывает большое количество обнаруженных лейкоцитов и значительное количество слизи.
При развитии определенных заболеваний в мазке на флору присутствуют специфические микроорганизмы – трихомонады, гонококки, дрожжеподобные грибки, ключевые клетки. Гинеколог должен назначить дополнительные обследования и специальное лечение в случае, если при анализе были обнаружены возбудители инфекций. Кроме того, обязательно назначается исследование на ИППП. При выявлении заболевания врач подбирает курс терапии.
Итак, теперь понятно, какая флора присутствует в репродуктивных органах здоровой женщины, а какая указывает на отклонения от нормы. Результат исследования вагинального мазка выражается как в качественных, так и в количественных показателях. Качество – это присутствие в микробиоценозе влагалища определенных клеток, микроорганизмов и др.
Больше всего в мазке должно присутствовать палочек Дедерлейна или лактобактерий. Чем больше этих бактерий, тем лучше. Остальных компонентов анализа должно быть либо очень мало, либо не должно быть выявлено вовсе. Обычно в разных лабораториях результаты мазка записывают по-разному, поэтому желательно во время беременности постоянно обращаться в одно и то же учреждение, чтобы тщательнее отслеживать изменения.
Количественные показатели также обозначаются различными способами. Количество элементов биоматериала отображается в виде чисел или иных обозначений. Часто можно встретить плюсы и минусы («+», «-») – чем больше обнаружено какого-то типа клеток, тем больше плюсов будет указано в бланке анализа. Один «+» значит, что частицы присутствуют в мазке в незначительном количестве. Соответственно, минус будет означать, что данных клеток не было выявлено. Иногда вместо символа «-» используется обозначение «abs».
Также в бланке анализа вагинального мазка можно встретить обозначения «Гр (+)» и «Гр (-)». Так маркируются бактерии, которые при проведении исследования по методике Грама демонстрируют различный результат. Грамположительные Гр (+) бактерии – это естественная флора влагалища, а грамотрицательные Гр (-) — патологическая.
Рассмотрим, какие еще частицы и элементы могут обнаружиться в вагинальном мазке:
- Лактобактерии (грамположительные палочки Дедерлейна). Мазок на флору при беременности должен содержать максимально много этих клеток.
- Эпителий, плоский эпителий (эп., пл. эп.) – это клетки слизистых оболочек влагалища. Если мазок на флору при беременности подтвердил большое количество клеток плоского эпителия, значит, в организме идет воспалительный процесс. Отсутствие плоского эпителия – тоже негативный показатель. В норме клеток плоского эпителия присутствует от 5 до 10 в поле зрения микроскопа.
- Лейкоциты. Это белые кровяные тельца, призванные бороться с различными вредоносными агентами. В норме эти клетки могут находиться во влагалище и шейке матки в небольшом количестве – до 15 и 30 соответственно. В уретре – не более 5. Однако если в органах женщины протекает воспаление, то концентрация лейкоцитов увеличивается.
- Слизь – вязкий секрет желез канала шейки матки, присутствие ее в анализе в умеренном количестве вполне допустимо. Когда наблюдается значительное количество слизи, это сигнал о развивающейся инфекции. Если слизь выявлена в уретре, это говорит о воспалении мочеиспускательного канала. Однако в целом на диагноз слизь влияет незначительно.
- Ключевые клетки – это фрагменты плоского эпителия, к которым прикрепились патогенные микроорганизмы. У здоровой женщины таких клеток в мазке нет. Наличие ключевых клеток – признак протекающего заболевания. Часто в организме присутствуют некоторые микробы, например, гарднереллы, которые способны вызывать различные заболевания. Но пока иммунная система женщины справляется с защитой, они не опасны и небольшое их количество может присутствовать в мазке.
- Дрожжеподобные грибы рода Candida – возбудитель молочницы. Как и в случае с гарднереллами, небольшое число этих грибков может находиться во влагалище. Рост их числа ограничивается размножением лактобактерий. Но при стрессе, ослаблении иммунитета и других причинах грибы начинают быстро размножаться и вызывают кандидоз. Если в мазке были выявлены нити мицелия, то это явный признак молочницы.
- Кокковая флора представлена в виде гонококков, стафилококков, стрептококков и т.д. В норме эти бактерии могут присутствовать в малом количестве. Становятся опасны, когда их число возрастает.
- Гонококки – бактерии, вызывающие гонорею. Не должны присутствовать в мазке здоровой женщины.
- Трихомонады – паразиты, вызывающие заболевание трихомониаз. Также не должны определяться при анализе при хорошем здоровье.
Если в ходе исследований будет установлен источник инфекции, врач назначит специальное лечение. Для каждого возбудителя существуют свои препараты, которые нейтрализуют его деятельность и уничтожают его.
Различные лекарственные средства представлены в виде свечей, кремов, вагинальных таблеток. Лучше, если выбранное средство не будет содержать антибиотиков. В случае с острым бактериальным заражением назначаются курсы безопасных для плода антибиотиков.
Часто инфекционные заболевания протекают скрыто, но все равно оказывают воздействие на беременность и развитие малыша. Поэтому очень важно еще при планировании беременности до зачатия пройти обследования и выявить наличие инфекции, передающейся половым путем.
Если же патогенная микрофлора обнаружилась в мазке уже во время беременности, не следует паниковать. Главным условием для успешной борьбы с болезнью является четкое соблюдение указаний врача. Не следует прерывать курс терапии (важно при использовании свечей). Уделите особое внимание личной гигиене – следует носить хлопчатобумажное белье, тщательно стирать и проглаживать одежду горячим утюгом.
Если обеспечить этому должное внимание, то процесс нормализации влагалищной микрофлоры даже во время беременности будет проходить быстрее и эффективнее.
источник
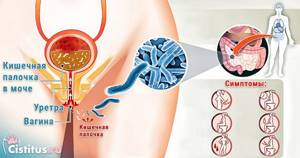
Часто при беременности обнаруживают бактериурию (наличие бактерий в моче), которая может быть вызвана различными возбудителями. Кишечная палочка в моче при беременности чаще других микроорганизмов обнаруживается при сдаче анализа на бакпосев.
Поскольку данное явление представляет определенный риск для мамы и плода, не стоит пренебрегать его лечением.
Эшерихия коли является условно патогенной флорой. Она должна находиться в кишечнике. Появление кишечной палочки в моче (Escherichia coli) не является нормой. Урина в идеале должна быть стерильной. У беременных бактериурия возникает довольно часто.
Обнаруживаются микроорганизмы в моче после проведения анализа на бактериальный посев, который является базовым при постановке на учет женщины в положении. Особенно важно провести данное исследование, когда превышена норма по лейкоцитам в общем анализе мочи. Тогда имеет место воспалительный процесс мочевыводящих путей, причиной которого могут быть бактерии.
При анализе мочи на бакпосев составляется антибиотикограмма на чувствительность кишечной палочки к определенному виду антибиотиков.
Женщинам подмываться следует по направлению к анусу. Неосторожное проведение рукой в противоположном направлении может послужить причиной для возникновения колонии бактерий во влагалище и появлении кишечной палочки в моче.
Появление бактерий в моче зависит от чистоплотности полового партнера. Беспорядочные половые связи и половой акт (орально-анальный) тоже являются путем попадания инфекции в мочеиспускательный канал.
Ношение плотно прилегающих к телу трусиков-стрингов из-за трения способно вызвать инфицирование женских мочеполовых органов.
Хронические формы цистита, пиелонефрита, уретрита часто рецидивируют при беременности. Появлению кишечной палочки в моче способствуют такие заболевания, как сахарный диабет, запоры, дисбактериоз кишечника, заболевания половой сферы, кариес.
При невысоких концентрациях бактерии в урине попросят повторно пересдать анализы, чтобы исключить случайность попадания микроорганизма в мочу. Если возбудитель все же высевается, то самое время провести щадящее лечение, которое позволит избежать распространения инфекции и приема антибиотиков.
Излечение составляет 80% случаев при обнаружении кишечной палочки в первом триместре беременности.
Во время беременности уретра укорачивается и под воздействием гормонов становится более расширенной. Рост матки, которая сдавливает внутренние органы, провоцирует застой мочи в почках и мочеточниках, что приводит к размножению микроорганизмов.
Очень часто бактериурия протекает бессимптомно. Женщина может вообще не замечать ее наличия.
Но возрастающая нагрузка на организм во время вынашивания ребенка и мочевыделительную систему, в частности, ослабление общего и местного иммунитета выявляют слабые стороны здоровья.
Различают истинную и ложную бактериурию. При истинной — кишечная палочка живет в моче и размножается (путь проникновения снизу). При ложной — бактерия попадает в мочу из других очагов инфекции через кровь, которая отфильтровывается в почках (спускаются сверху).
Симптомы наличия микроорганизмов в моче сходны с симптомами при пиелонефрите и цистите. Это наличие частого и болезненного мочеиспускания, зуд и жжение в мочеиспускательном канале. Боль при половом акте. Появление слизистых и коричневатых выделений. Мутная непрозрачная моча с неприятным запахом.
Ощущения слабости, тошноты, озноба. Боли в пояснице и низу живота. Повышение температуры тела в острой фазе заболевания, что требует обязательной госпитализации и лечения антибактериальными препаратами. Часто женщина чувствует себя хорошо и наблюдает у себя только один или несколько симптомов.
Для дифференциации причин бактериурии назначают дополнительные исследования:
- бакпосев мочи с антибиотикограммой и мазки с влагалища и уретры;
- анализ на биохимию крови, тест толерантности к глюкозе, скрининговые тесты;
- УЗИ почек;
- допплерометрия сосудов почек;
- анализы мочи в динамике (общий, по Нечипоренко, суточный на белок, Лейберга).
В идеале моча человека должна быть стерильной, то есть никаких следов микрофлоры лабораторные анализы показывать не должны. Но на практике такие чудеса встречаются довольно редко.
Практически в каждом анализе мочи микробиологи находят какое-то количество микроорганизмов. В каждом втором случае это E.coli (кишечная палочка), входящая в первую десятку самых патогенных бактерий мира. Но не спешите лечить инфекцию антибиотиками, так как события могут развиваться по 3 сценариям:
Кишечная палочка попала в мочу во время неправильно сделанного отбора. Повторно сданный анализ исключает эту вероятность.
В 1 мл мочи находится более 105 палочек E.coli, но заболевание проходит в скрытой форме. Ставится диагноз «бессимптомная бактериурия». Решение о назначении антибактериальной терапии принимается далеко не всегда. При сахарном диабете или отсутствии пиурии лечение может проводиться гомеопатическими препаратами.
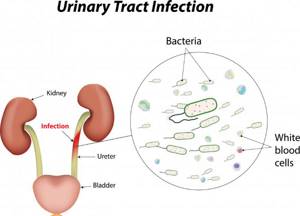
Симптомы острой инфекции мочевыводящей системы (ИМС), бак посев показывает более 105 единиц кишечной палочки на 1 мл урины. Бактерия стала причиной воспаления верхних или нижних мочевыводящих путей (уретрит, цистит, пиелонефрит). Назначается лечение.
Неосложненные ИМС у беременных наблюдает гинеколог, у детей — участковый педиатр. Если заражение штаммом кишечной палочки сопровождается слизисто-гнойными выделениями и сильной болью, то больного направляют на лечение к нефрологу или урологу.
Урологические инфекции по своей распространенности уступают только респираторным заболеваниям. Особенно часто страдают от них беременные женщины и дети 7-12 лет.
Кишечная палочка — факультативный анаэроб. Это означает, что ее природное место обитания — безвоздушная среда (кишечный тракт), но при попадании бактерии в место насыщенное кислородом, она быстро адаптируется и без проблем переживает «нелегкое время».
В кишечнике Escherichia coli синтезирует витамин К и изгоняет болезнетворные бактерии со своей территории. Но это в кишечнике, а при попадании в мочевыводящие пути она может вызывать тяжелейшие заболевания. Это не означает, что организм сдастся без боя.
Стенки мочевого пузыря вырабатывают антибактериальную слизь, уроэпителий регулярно слущивается, унося с собой тысячи кишечных палочек, в состав мочи входят вещества с сильным антибактериальным действием. Но и эта защита может давать сбои. Что становится предпосылками к распространению инфекции? Это:
В кислой среде патогенность кишечной палочки растет.
Скорость протекания мочи по уретре может доходить до 3 м/сек. При таком напоре кишечная палочка просто не может удержаться на поверхности слизистой. Но это при нормальной гидродинамике. Если ток мочи будет нарушен из-за патологий, то остаточная моча в пузыре станет источником инфекции.
Очаги воспаления, расположенные рядом с мочевыводящей системой.
По этой причине кишечная палочка может попадать из мочи через кровь в лимфатические протоки и другие органы.
Несоблюдение правил гигиены половых органов.
Или неправильное подмывание девочек — от анального отверстия к уретре.
Ослабление иммунитета и изменения в гормональном фоне.
Процент урологических инфекций, в общей структуре заболеваемости беременных, составляет от 7 до 14 %, причем чаще всего болеют женщины, в анамнезе которых уже были случаи цистита или пиелонефрита.
В более чем половине случаев ИМС возбудителем становятся патогенные штаммы кишечной палочки О1 – О7, О18, О22, О75, О83, О112. Именно эти серотипы E.coli обладают наиболее высокой степенью вирулентности (способности к заражению).
Симптомы. Чувство неполного опорожнения, боль и жжение при мочеиспускании, сильный зуд в уретре, при острой форме воспаления может подниматься температура. У беременных женщин бактериурия зачастую протекает в скрытой, бессимптомной форме.
Анализ исследований показал, что при беременности это заболевание не только увеличивает риск развития пиелонефрита в 5 раз, но и может привести к преждевременным родам.
У грудничков-мальчиков ИМС Инфекция мочевой системы. , вызванная кишечной палочкой, встречается несколько чаще (до 3% от всех инфекций), чем у девочек (до 2 %). Но уже через год ситуация начинает меняться — мальчики 1 — 2 %, девочки 2,7 — 3 %.
Причина такого соотношения кроется в различиях анатомического строения уретры. Уже при рождении длина мочеиспускательного канала девочки в несколько раз короче, чем у мальчика. С возрастом этот разрыв только увеличивается.
При неправильном подмывании или дисбактериозе E.Coli оседает вокруг анального и уретрального отверстия девочки. Оттуда она легко попадает в уретру, где начинает размножаться со скоростью 3 бактерии в минуту. При такой скорости деления кишечная палочка в моче у ребенка быстро поднимается по уретре в мочевой пузырь, а уже оттуда по мочеточникам в почки.
Кстати, восходящий путь — не единственный, которым может происходить заражение. При бессистемной и частой антибиотикотерапии иммунитет у грудничков может упасть настолько, что E.coli начинает мигрировать через лимфу и кровь, вызывая такие тяжелые заболевания как сепсис или менингит.
Симптомы. Клиническая картина при остром воспалении: высокая температура, общая интоксикация, слипание и покраснение губок уретры. У грудничка каждый позыв к мочеиспусканию сопровождается болью. Ребенок часто плачет, плохо спит.
У мальчиков постарше боль часто иррадиирует из надлобковой области в головку полового члена, которую он начинает теребить, чтобы уменьшить боль.
После трех лет разрыв в показателях заболеваемости ИМС мальчиков и девочек продолжает увеличиваться. К пубертатному возрасту эти цифры составляют — мальчики 0,1%, девочки до 5%. В этом возрасте у будущих мужчин к защитному механизму мочевыводящего тракта присоединяется еще один фактор — начинает выделяться секрет простаты, обладающий антибактериальным действием.
Симптомы. Может протекать как в скрытой форме (бессистемная бактериурия), так и с гнойно-слизистыми выделениями, температурой и дизурией (острый уретрит и цистит). У детей дошкольного возраста встречается недержание мочи при особо болезненных позывах.
Если инфекция дошла до почек, то диагностируется бледность и сухость кожи, боли в пояснице. Довольно часто пиелонефрит маскируется под аппендицит или грипп.
На результат анализа может влиять способ забора материала, время, затраченное на его транспортировку, порция. В некоторых странах считают, что забор мочи сделан правильно, если только он произведен через иглу катетера.
Но здесь велик риск повредить слизистую уретры, поэтому для малыша лучше купить детский мочеприемник. Беременным и детям постарше понадобятся закрытые баночки, которые продаются в аптеке. Перед забором нужно тщательно вымыть половые органы. Собирают среднюю порцию мочи, которая покажет наличие кишечной палочки в мочевом пузыре.
При бактериальном заражении E.Coli моча мутная, содержание эритроцитов и лейкоцитов повышено. Основной параметр — концентрация кишечной палочки в моче. Если в посеве мочи находят более 105 палочек на 1 мл урины, то это явный признак бактериального заражения и врач (для исключения ошибки) назначает повторное исследование.
- С 13 недели беременности: цефепим, цефтриаксон;
- С 27 недели беременности: цефотаксим;
- До 38 недели: фурагин.
При бессимптомной бактериурии врач прописывает: хинолоны II поколения, нитрофурантоин, цефалоспорины. Из фитопрепаратов — канефрон Н, цистон, фитолизин. В рацион включаются компоты из сухофруктов и клюквенный морс.
- Амоксициллин + клавулановая кислота (аугментин, амоксиклав);
- Ко-тримоксазол;
- Нитрофураны (фурамаг, фурадонин, нитрофурантоин).
- Амоксициллин + клавулановая кислота;
- Цефалоспорины II поколения (цефуроксим).
При достижении 15-летнего возраста:
Подростку могут быть назначены фторхинолоны (норфлоксацин), цефалоспорины III поколения, монурал (фосфомицин). Все эти препараты являются антибиотиками широкого спектра действия.
Терапия заболевания, причиной которого стало заражение кишечной палочкой, длится от 7 до 14 дней. Максимум через 72 часа после начала антибактериальной терапии состояние больного должно улучшиться. Если этого не происходит, то антибиотик меняют.
Человек является отличным примером успешного сосуществования макро- и микроорганизмов. Например, колонии полезной флоры, заселяющие ЖКТ, помогают переваривать пищу, а молочнокислые бактерии влагалища у женщин препятствуют развитию инфекционных процессов.
Но случается и так, что даже полезные бактерии могут сослужить плохую службу нашему здоровью. В этом обзоре мы выясним, должна ли выявляться кишечная палочка в посеве мочи, чем чревато ее обнаружение, и требует ли такое состояние специализированного лечения.
По микробиологической классификации кишечная палочка – Escherichia coli – относится к условно-патогенным микроорганизмам. Это означает, что большинство штаммов этой бактерии неопасны для человека, но при определенных условиях могут вызвать развитие заболевания.
Основной источник E. coli – кишечник, где в норме этот микроб содержится в концентрации 106-108 КОЕ/г. Такое количество необходимой микрофлоры «поселяется» в кишечнике новорожденных детей спустя несколько часов после рождения и на протяжении всей жизни остаётся практически неизменным. Получая от человеческого организма оптимальные условия для жизни, бактерия в свою очередь:
- участвует в продукции некоторых витаминов и витаминоподобных веществ (К, группы В);
- стимулирует выработку печенью жирных кислот;
- помогает кишечным ферментам переваривать альбумины;
- участвует в обмене билирубина, холестерина и желчных кислот;
- конкурирует с болезнетворными бактериями, снижая их содержание в кишечнике.
Однако возникают ситуации, при которых норма кишечной палочки в организме снижается, и «власть» захватывают болезнетворные бактерии, вызывая дисбиоз. Причинами такого состояния становятся:
- частые ОРИ и другие вирусные заболевания;
- общее переохлаждение;
- физическое и психоэмоциональное перенапряжение;
- несостоятельность лимфатической системы в детском или, напротив, пожилом возрасте;
- употребление некоторых лекарственных препаратов (антибиотики, цитостатики);
- вредные привычки: длительное курение, употребление алкоголя и наркотиков.
А откуда кишечная палочка попадает в мочу? Большая часть случаев определения E. coli в бакпосеве связана с несоблюдением правил сбора анализа или случайностью. Но иногда такое состояние – повод для беспокойства. Появление кишечной палочки в моче имеет следующие причины:
Несоблюдение правил гигиены в обычной жизни или при сборе анализов.Сбор жидкости в нестерильный загрязнённый контейнер.Практика анального секса.Физиологические особенности анатомического строения органов мочевыделения.
- Короткая уретра;
- близкое расстояние между мочеиспускательным каналом и прямой кишкой.
Хронические инфекции почек.
Воспалительные поражения мочеточника и мочевого пузыря.Опухолевые поражения органов мочевыделения.
Особого внимания заслуживает обнаружение E. coli в организме будущей мамы или у грудничка. Кишечная палочка при беременности – довольно распространенная проблема.
Причины появления ее могут быть связаны с:
- высоким риском развития инфекционного процесса в мочевыделительной системе при повышенной нагрузке на почки;
- нарушением функционирования почек при давлении на них растущей маткой;
- особенностями гормональной регуляции в организме беременных.
Довольно часто наличие кишечной палочки в моче не вызывает каких-либо клинических симптомов и становится неприятным сюрпризом для человека. Реже при инфицировании возникают жалобы на:
- рези, болезненность, жжение при мочеиспускании;
- при патологическом процессе в почках – ноющие, тянущие боли в пояснице;
- учащение мочеиспускания до 9-12 раз в сутки;
- появление неприятного запаха от выделяемой мочи;
- признаки интоксикации: слабость, общее недомогание, ухудшение аппетита;
- повышение температуры тела.
Лабораторно подтвердить возникновение инфекции в органах выделительной системы можно с помощью:
Общего анализа мочи.При микроскопии мочевого осадка лаборант может обнаружить патогенные микроорганизмы (без определения их вида). Степень бактериурии отражает количество знаков «+» (от одного до трёх).Бактериологического исследования мочи (бакпосева).
В ходе этого теста производится посев биологического материала на питательные среды с дальнейшей колонизацией микроорганизмов и их микроскопией. Позволяет определить даже минимальные концентрации E. coli в моче.
Одновременно с бактериоскопией проводится тест на чувствительность к антибиотикам, который поможет понять, как лечить пациента.
Результаты бактериоскопии оцениваются следующим образом:
- E. coli 10⁴ — положительный результат.
Обнаружение большого количества кишечной палочки в моче и выявление симптомов поражения почек или мочевыводящих путей требует внимательного отношения со стороны врача.
Больным должны быть назначены дополнительные методы инструментальной диагностики (УЗИ, экскреторная урография, почечная ангиография и др.
), с помощью которых будет установлен точный диагноз и составлен план дальнейшего лечения.
Обнаружение условно патогенного организма в моче – показание для начала противомикробной терапии. Антибиотики при инфекционно-воспалительном процессе:
- способствуют эрадикации возбудителя из почек и МВП;
- уменьшают выраженность воспаления;
- препятствуют развитию осложнений.
Среди препаратов выбора – пенициллины, цефалоспорины, тетрациклиновые антибиотики. Они не только устраняют кишечную палочку, но и осуществляют лечение воспалительных заболеваний почек.
Для скорейшего выведения бактерий из организма используются уросептики и растительные препараты (Канефрон Н, Фитолизин). Лечение народными средствами заключается в укреплении защитных свойств и повышении общей резистентности организма.
У людей с крепким иммунитетом бактериальные поражения системы мочевыделения наблюдаются редко.
Бактерии кишечной группы, в первую очередь кишечная палочка, являются первичными возбудителями воспалительных процессов мочевыделительной системы в почти 90% случаях. Другими микроорганизмами из этой группы являются клебсиэллы, энтеробактерии, протей, реже стрептококки и стафилококки.
Все эти микроорганизмы живут внутри и на поверхности человеческого тела, поэтому избавиться от них невозможно, да и не нужно. Для здорового человека они совершенно безопасны.
Уретра женщины очень короткая, поэтому бактерии могут легко проникать в мочевой пузырь, однако они чаще всего своевременно выводятся вместе с мочой (поэтому частое опорожнение мочевого пузыря, каждые 1.5-2 часа – это отличная профилактика воспалений мочевыделительной системы).
У беременных женщин защитные силы работаю слабее, чаще бывает застой мочи, присутствуют другие факторы, провоцирующие рост микроорганизмов, и их заброс в верхние мочевыделительные пути, поэтому воспалительные процессы могут наблюдаться чаще.
Острый пиелонефрит беременных – довольно редкое явление. Чаще он встречается у нерожавших женщин (первородок). Возраст тоже играет роль в развитии пиелонефрита – у 70% случаев он наблюдается у женщин в возрасте до 25 лет. Самая высокая частота пиелонефрита наблюдается во втором триместре (до 80% случаев заболевания).
Наличие эпизодов пиелонефрита до беременности (13% случаев) тоже играет роль в развитии этого заболевания у беременных. Несмотря на серьезность состояния, беременность не усугубляет развитие почечной недостаточности у больных пиелонефритом. Нередко пиелонефрит сопровождается анемией беременных.
Одним из серьезных осложнений пиелонефрита может быть дыхательная (респираторная) недостаточность.
Диагноз пиелонефрита не должен ставиться только по одним показателям мочи, тем более всего одного образца, так как белок, сахар, ацетон, лейкоциты, эритроциты в допустимых нормах (для беременности) могут быть обнаружены в моче беременной женщины.
Бактериурия при пиелонефрите встречается у 50% женщин (в 80-95% этих женщин возбудителем является кишечная палочка). В 10% случаев пиелонефрит вызывается стрептококками группы В.
Для проведения исследования мочи самым оптимальным является забор мочи катетером, и исследование средней порции мочи, включая бактериологический посев мочи. Бактерии есть всюду, в том числе на человеческом организме и внутри этого организма.
Во время мочеиспускания они могут также попадать в мочу с кожи промежности и преддверия влагалища. Поэтому важно знать, как правильно была собрана моча для исследования, какие именно виды микроорганизмов нашли, и в каком количестве.
При бессимптомной бактериурии об инфекции мочевыводящих путей говорят при обнаружении 100 000 (десять в пятой степени) и более бактерий в 1 мл мочи в двух независимо взятых образцах мочи; при наличии симптоматики об инфекции говорят при обнаружении 100 бактерий в 1 мл мочи.
Почему необходимо два образца мочи? Потому что, бактерии в мочу могут попасть случайно, а также могут быть погрешности в проведении подсчета количества колоний микроорганизмов.
Лечение проводится только тогда, когда количество колоний бактерий в моче превышает допустимую норму и ставится диагноз инфекции мочевыводящих путей.
Повторные анализы мочи могут помочь в выявлении активации инфекционного процесса.
Лечение острого пиелонефрита у беременной женщины всегда необходимо, а не просто желательно.
Но агрессивность в виде большого количества медикаментов в таких случаях не уместна, если учесть тот факт, что почки беременной женщины уже работают на «повышенных оборотах» и дополнительная нагрузка в виде выведения из организма лекарственных препаратов и их продуктов распада не рациональна.
Поэтому достаточно 2-3 препаратов, один из которых антибиотик широкого спектра действия. Назначение мочегонных медикаментов, в том числе мочегонных чаев, при беременности противопоказано. Так называемое профилактическое лечение у женщин с хроническим пиелонефритом, который не сопровождается клиническими и лабораторными признаками, строго не рекомендуется.
Не всегда беременные с острым пиелонефритом проходят лечение в стационаре – зависит от состояния женщины, ее выполнения рекомендаций врача, хотя в большинстве случаев при наличии повышенной температуры тела, болевых ощущений в области поясницы и внизу живота, общем недомогании рекомендовано пройти обследование и лечение в больничных условиях. Заграничные женщины проводят в стационаре в среднем от 3 до 5 дней, реже дольше. Постельный режим не рекомендуется, если нет лихорадки и сильных болей, потому что он может привести к появлению отеков и тромбообразованию в нижних конечностях. Необоснованное агрессивное применение антибиотиков при лечении инфекций мочевыводящих путей привело к тому, что в половине случаев и больше бактерии не чувствительны к амоксициллину, ряду цефалоспоринов и гентамицину, которые чаще всего используют для лечениях этих инфекций у беременных женщин. Третье поколение цефалоспоринов – это новое направление в лечении пиелонефрита.
Предпочтение необходимо отдавать антибиотикам, к которым чувствительны бактерии при культуральном посеве. Нитрофураны также не рекомендуются при беременности, особенно в третьем триместре. «Канефрон» — это препарат растительного происхождения.
В его состав входят любисток, золототысячник и розмарин. Три клинических исследования по его применению для лечения воспалительных процессов мочевыделительной системы были проведены в 80-х годах, но не по правилам доказательной медицины.
Эффективность в лечении этих заболеваний у беременных женщин, а тем более безопасность препарата для эмбриона и плода, никогда не изучалась.
Тем не менее, многие постсоветские врачи назначают этот препарат не только в качестве лечения, но даже для профилактики воспалительных процессов мочевыделительной системы, особенно если в моче беременной обнаружены белок или соли.
Известно, что розмарин (Rosmarinus officinale) имеет абортивный эффект, и первый случай потери беременности на пятом месяце из-за лечения розмарином был зарегистрирован еще в 1843 году, когда отвар этой лекарственной травы был назначен для лечения водянки беременных как мочегонное средство.
Любисток (Levisticum officinale) вызывает менструацию и увеличивает кровянистые выделения, поэтому может быть причиной кровотечения при беременности.
Золототысячник (Centaurium umbellatum) успешно применяют для лечения заболеваний желудочно-кишечного тракта и печени, однако европейская фармакопея не рекомендует применение этого лекарственного растения при беременности (во многих инструкциях лекарственных препаратов золототысячника беременность в противопоказаниях).
Помимо растительных ингредиентов, «Канефрон» содержит коллоидный силикон, лактозу, железо, рибофлавин, карбонат кальция, дектрозу, синтетический комплекс йода, крахмал, минеральный воск, касторовое масло, сахарозу, гуммилак, тальк и титаний, что не делает его 100% натуральным продуктом. Имеются зарегистрированные случаи повреждения печени из-за приема канефрона.
Фитолизиновая паста при беременности противопоказана, так как она содержит лекарственные травы с абортивным и токсичным действием. В состав фитолизина входят эктаракты травы хвоща полевого, листьев березы, травы горца птичьего, корней петрушки, корневищ пырея, листьев березы, а также эфирные масла: мятное, шалфейное, апельсиновое, сосновое, ванилин и глицерин.
Вы уже приняли курс антибиотика, поэтому пока что повторный курс проводить не нужно. Для ребенка не опасно. Если у вас нет болей и других клинических признаков пиелонефрита, то госпитализация не показана.
Также, не знаю, что вы понимаете под повышающейся температурой тела, но до 37.5 мы считаем хорошей нормой. Продолжайте принимать брусничный сок или морс.
А в отношении позы: если это не сексуальная поза, то пользоваться ею нет необходимости.
Во время беременности женщина регулярно сдает на анализ мочу, что является необходимой процедурой с целью диагностирования различных отклонений. Нормой считается отсутствие в моче бактерий, белка и лейкоцитов.
Наличие бактерий даже без определенных симптомов в моче у беременных может говорить о наличии инфекции в мочевыводящих путях. Если вовремя не лечить, то это может сказаться не только на здоровье будущей матери, а и плода.
Каковы же причины появления бактерий?
В идеале в моче беременных не должно быть бактерий, их наличие в моче называют бактериурией. Причин появления может быть несколько:
- Несоблюдение правил ухода за телом. Бактерии могут попасть в уретру при неправильном подмывании от половых органов или с заднего прохода. Если носить белье из некачественных синтетических материалов, то это тоже может способствовать возникновению инфекции.
- Застой мочи. Во время беременности происходят физиологические изменения организма: по мере роста матка начинает давить на мочевой пузырь и на почки. В результате происходит застой мочи. Это создает благоприятную среду для развития микроорганизмов.
- Гормональные нарушения. Гормональные изменения у беременных часто становятся причиной нарушения работы выделительной системы, что также приводит к застою, особенно в поздние сроки беременности.
- Наличие бактерий в организме. Во время беременности иммунитет организма становится слабее, бактерии, до этого никак себя не проявляющие, могут дать о себе знать.
Бактерии могут попадать в мочевыводящую систему несколькими способами:
- Восходящий. Когда возбудитель попадает через мочеиспускательный канал. Это связано с особенностью женской физиологии.
- Нисходящий. При инфицировании почек микроорганизмы попадают в мочевой пузырь.
- Лимфогенный. Инфекция попадает из других очагов заражения по лимфатическим путям.
- Гематогенный. Вместе с кровотоком бактерии попадают из других очагов заражения.
Различают два вида бактериурии: истинная и ложная.
Истинная ─ это когда бактерии, попадая в мочевые пути, начинают там размножаться, вызывая такие инфекционные заболевания, как цистит, уретрит, пиелонефрит.
Ложная ─ это когда микроорганизмы, находясь в мочевом пузыре, никак не дают о себе знать (нет никаких симптомов).
Истинная сопровождается наличием таких симптомов, как:
- самопроизвольное мочеиспускание;
- рези и боли внизу живота, жжение при мочеиспускании;
- температура;
- мутный цвет мочи, может быть и с кровью;
- общая слабость.
Если есть эти симптомы, то врач назначает сдачу анализов мочи, проводится бактериологический посев с целью выявления возбудителя и назначения правильного лечения. Также устанавливается степень отклонения от нормы.
Так при выраженных симптомах присутствие в моче кишечной палочки в количестве 102-104 КОЕ является основанием для назначения лечения. При ложной (бессимптомной) бактериурии показатель 105 КОЕ/мл считается отклонением, после чего назначается повторный сбор мочи.
Это делается для того, чтобы избежать ошибочного диагноза, так как такие показатели могут быть, если забор был произведен неправильно.
Если во время проведения анализа были обнаружены бактерии и лейкоциты в моче у беременных, то это свидетельствует о наличии инфекции. При обнаружении лейкоцитов смотрят на количество бактерий.
Если обнаружено низкое содержание бактерий, то есть вероятность, что лейкоциты попали в мочевыводящие пути из половых органов при неправильном заборе. В таком случае врач может назначить повторный анализ мочи.
Даже если инфицирование проходит без симптомов, то без своевременного лечения это опасно не только для беременной, а и для ребенка. Наличие бактерий в моче может вызвать такие патологии, как:
- преждевременные роды;
- отход околоплодных вод раньше срока;
- отклонения в развитии плаценты;
- задержка внутриутробного развития;
- рождение детей с патологиями;
- задержка у ребенка умственного развития;
- увеличивается риск ДЦП у ребенка.
Лечение бактериурии у беременных носит щадящий характер с учетом сроков беременности. Оно основывается на таких принципах:
- назначают препараты, которые не принесут вреда ни плоду, ни будущей маме;
- при выборе препаратов учитывают, на каком сроке беременности выявлена инфекция;
- лечение проходит под постоянным наблюдением врача и с регулярной сдачей анализов.
Тип антибиотика выбирает врач при определении вида возбудителя инфекции. Дополнительно назначают лечение, включающее народные методы: настой шиповника, клюквенный морс. Они способствуют активизации выведения мочи.
Курс приема антибиотиков не превышает 5 дней. Именно такой срок является щадящим для беременных.
Лечение бессимптомной бактериурии проходит в более облегченном режиме при назначении гомеопатических препаратов и фитотерапии.
С целью предотвращения бактериурии у беременных необходимо соблюдать следующие профилактические действия:
- Для сдачи анализов использовать только стерильную тару. Сдавать необходимо только средний забор и не позднее двух часов с момента сбора. Перед сдачей необходимо подмываться, после чего только делать забор.
- В период беременности регулярно следить за чистотой тела и белья. Отказаться от синтетических материалов, способствующих бактериурии восходящего типа.
- Во избежание застоев регулярно пить мочегонные настои, но в таком количестве, чтобы не было дополнительной нагрузки на почки.
Любой женщине необходимо относиться к своей беременности со всей серьезностью и выполнять все рекомендации врача. При любых изменениях в организме необходима консультация специалиста.
Бактерии кишечной палочки, на самом деле, являются нормальной составляющей микрофлоры организма и способствуют укреплению иммунитета и правильному функционированию пищеварительной системы. Но это справедливо лишь в том случае, когда они размножаются в соответствующей среде. Кишечная палочка в моче сигнализирует о проблемах в урогенитальной сфере и возможных воспалительных заболеваниях.
Данное состояние правильно называется бактериурией и может наблюдаться как на фоне вполне безобидных факторов, так и вследствие более серьезных нарушений.
Кишечная палочка в моче – причины:
- неправильный забор жидкости для анализа;
- недостаточная личная гигиена;
- занятия анальным сексом перед лабораторными исследованиями;
- воспалительный процесс в почках, мочевом пузыре и мочеточнике;
- беременность .
Если определяющим фактором появления палочки является все же инфекция мочевыводящих путей, то она сопровождается такими признаками:
- жжение или острая боль во время либо в конце мочеиспускания;
- лихорадка, озноб;
- резкий, неприятный запах мочи;
- кровяные или гнойные примеси, сгустки в выделениях, слизь желтого или зеленоватого цвета;
- общее недомогание;
- тянущая боль в почках или пояснице, ощущение тяжести;
- частое, до 8-12 раз в день, мочеиспускание, неспособность терпеть позывы.
Стоит заметить, что иногда подобные инфекции протекают бессимптомно, скрыто, обычно это характерно для людей с хорошим иммунитетом. В таком случае вышеперечисленные признаки либо проявляются очень слабо, либо вообще отсутствуют.
При бессимптомном течении бактериурии нормальные показатели E. Coli не превышают количества 105 палочек в 1 мл мочи. Кроме того, допускается, что инфекции нет, а причиной наличия микроорганизмов является неправильный забор образцов.
Если больной обращается с характерными для воспалительного процесса жалобами, то пороговое значение нормы снижается до 104 кишечных палочек в 1 мл мочи.
Также следует обратить внимание на концентрацию лейкоцитов в биологической жидкости.
При подозрении на обострение цистита в сочетании с повышенной температурой тела и другими симптомами заболевания диагноз предполагает наличие не менее 102 палочек в анализах.
Бактериурия без признаков воспаления в мочевых путях не всегда требует лечения. Иногда организм в состоянии справиться с небольшой инфекцией самостоятельно посредством защитных механизмов иммунной системы.
В остальных случаях необходимо установить точную причину повышенной концентрации E. Coli в моче и, в соответствии с ней, разработать терапевтическую схему лечения. Чаще всего для подавления воспалительного процесса и остановки размножения бактерий назначается курс антибиотиков. Одновременно с этим предполагается прием гепатопротекторов, чтобы предупредить поражение тканей печени.
Кроме того, сразу после антибактериальной терапии желательно восстановить микрофлору кишечника, для чего применяются различные биологически активные добавки с содержанием бифидо- и лактобацилл.
Рекомендуется все время придерживаться щадящей диеты с минимальным потреблением соли и небольшим количеством суточного объема выпиваемой воды, чтобы исключить повышенную нагрузку на почки и мочевыводящие протоки.
Особо тяжелые воспалительные заболевания требуют госпитализации, а также интенсивного лечения в условиях стационара под наблюдением врача.
КОНСУЛЬТАЦИЯ УРОЛОГА В ЕКАТЕРИНБУРГЕ Опытный врач. Возможен прием в субботу и воскресенье. Стоимость от 900 р. Клиника Потенциал Здоровья , г. Екатеринбург, ул. Техническая 14/2 (рядом рынок Таганский ряд ), тел. (343) 223-02-02, 366-20-10 Спросить у врача on-line бесплатно
Кишечная палочка (Escherichia coli, или E. coli) относится к микроорганизмам, так или иначе присутствующим в организме человека. Она участвует в пищеварении, способствует подавлению некоторых бактерий, помогает создать здоровую миклофлору.
Однако место кишечной палочки – в кишечнике, и если она появляется в другой среде, то может стать причиной различных заболеваний.
Именно поэтому, если обнаружена в посеве мочи Escherichia coli, а взятый через неделю анализ подтвердил результат, то необходимо внимательно обследовать органы мочевыделительной системы.
Выявление кишечной палочки не обязательно говорит о проблеме, особенно если нет иных симптомов. Возможно, речь идет просто о «грязно» собранном анализе, без соблюдения правил гигиены, в результате чего микроорганизмы и попали в образцы. Но вот присутствие Escherichia coli hemolitica в моче должно стать поводом для тревоги – ведь в норме данный штамм в кишечнике должен отсутствовать.
Если бактериальный посев мочи выявил кишечную палочку, это повод тщательно обследовать пациента на предмет инфекций мочевыводящих путей. Могут быть выявлены такие заболевания, как уретрит, цистит, пиелонефрит и даже хронический простатит. С появлением E. Coli в моче связаны до 80% инфекций органов мочевыделения, восходящим путем достигающих почки или мочевого пузыря.
Лечение кишечной палочки в моче включает в себя различные мероприятия:
Кишечник человека заселен огромным числом различных бактерий, которые принимают участие в формировании иммунной защиты. И кишечная палочка Escherichia coli – одна из них.
Escherichia coli (принятое сокращение E. coli) является грамотрицательной палочковидной бактерией, являющейся частью здоровой микрофлоры ЖКТ человека. В норме больше нигде в организме она встречаться не должна. Но иногда кишечная палочка обнаруживается и в моче. И это означает лишь одно: либо моча для анализа была собрана неверно, либо E. Coli попала в мочевыводящие пути.
В первом случае, все довольно просто. Бактерия в небольшом количестве может находиться и на коже промежности. И при сборе мочи очень легко попадает в нее.
Второй вариант – уже более серьезный случай. Кишечная палочка в мочевом пузыре говорит о наличии какой-либо инфекции. Согласно медицинской статистике практически 50% от всех диагностируемых случаев пиелонефрита вызваны именно бактерией E. Coli.
Микроорганизм, попав в мочевые пути, крепко прикрепляется к стенкам мочеиспускательного канала. И даже во время тока мочи остается на своем месте.
Именно эта его особенность представляет наибольшую опасность, поскольку по мере продвижения кишечной палочки вверх в патологический процесс могут оказаться втянутыми как мочевой пузырь, так и почки.
Наиболее часто подобные заболевания диагностируются у женщин, что связано с особенностями анатомии органов выделения.
Довольно часто спутниками кишечной палочки являются прочие патогенные микроорганизмы. В частности, протеи или стафилококки. Именно E. Coli, чаще всего, является причиной развития цистита.
Часто бактерия находится и в моче малышей. Для детей заражение может стать причиной развития различных патологий, поскольку иммунная система ребенка далека от совершенства. И после проникновения E. Coli в мочеточник она без особых проблем поднимается выше.
Нахождение бактерии в мочевых путях еще опасно и тем, что происходит снижение иммунной защиты, и при этом создаются просто идеальные условия для развития более серьезных инфекционных заболеваний. В частности, гонореи, хламидиоза или уретрита.
Пропустить у себя начало воспаления совершенно невозможно. Чаще всего, воспалительный процесс сопровождает следующая симптоматика:
- увеличение количества позывов к мочеиспусканию;
- сильные боли и резь, сопровождающие сам процесс;
- болезненные ощущения, локализующиеся в районе поясницы и низа живота;
- наличие крови и гнойных примесей в моче;
- общая слабость, недомогание;
- довольно часто наблюдается повышение температуры тела, что говорит об остром течении болезни.
Симптоматика практически всегда ярко выражена, Исключением является только воспаление уретры в своей начальной стадии. При этом признаки могут либо полностью отсутствовать, либо проявляться в незначительной мере, не доставляя женщине особых неудобств.
источник