Под общим названием «гепатиты» объединены воспалительные вирусные заболевания печени – органа, участвующего в процессах обмена веществ и пищеварения. Основными функциями печени являются секреция (выработка) желчи, расщепление жиров, белков, углеводов и ферментов, детоксирующая (обезвреживающая) функция (например, детоксикация алкоголя) и некоторые другие.
Нарушения в нормальной работе печени могут быть как вызванными непосредственно беременностью, так и просто по времени совпадать с ней. Сбои в выполнении функций печени во время беременности могут возникать вследствие резкого увеличения нагрузки на данный орган (помимо обеспечения обмена веществ материнского организма, печень должна обезвреживать еще и продукты выведения ребенка). Также во время беременности дополнительной нагрузкой становится необходимость обмена гормонов (особенно половых), содержание которых в этот период значительно увеличивается.
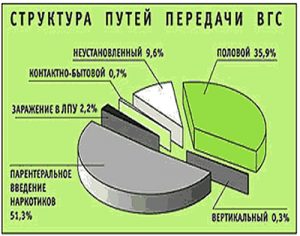
Основной причиной, из-за которой развиваются гепатиты, являются вирусы. Ои ни могут передаваться половым, парентеральным (через биологические жидкости организма – слюна, кровь, влагалищные выделения) и перинатальным (от матери к плоду) путями.
Вирусными гепатитами, наиболее распространенными среди беременных женщин, являются гепатит В и гепатит С. Их передача во время беременности происходит перинатальным, а также парентеральным (во время родов) путями. Следует отметить, что вероятность внутриутробного инфицирования ребенка (то есть риск проникновения вируса через плацентарный барьер) значительно ниже вероятности инфицирования во время родов.
Течение гепатитов очень часто проходит бессимптомно. Но основными клиническими проявлениями данного заболевания являются:
- диспепсические нарушения в работе желудочно-кишечного тракта (потеря аппетита, тошнота, нарушение стула – может проявляться как диареей, так и запорами, рвота, усиленное газообразование (метеоризм) в кишечнике);
- астеноневротические нарушения (повышенная утомляемость, раздражительность, боль в области правого подреберья, нарушения сна, немотивированное чувство слабости);
- холестатические признаки заболевания (кожный зуд, желтушность кожных покровов и глазных склер – является следствием нарушений желчевыделения);
- симптомы, напоминающие заболевание гриппом (ломота в суставах, головные боли, повышение температуры, боль в мышцах и глазах).
Как вы уже, наверное, заметили, очень многие из перечисленных симптомов гепатитов могут проявляться у каждой беременной женщины. Но ведь это не значит, что все беременные женщины больны вирусным гепатитом?! Конечно нет, и именно для правильной диагностики данного заболевания назначают анализ крови на гепатиты при беременности. Для выявления типа вируса чаще всего во время беременности назначают проведение анализов на два вида гепатита – В и С.
Анализ на вирусный гепатит В – это выявление в крови наличия HBs-антигена, который является наиболее достоверным признаком наличия данного заболевания у женщины. Данный тип вирусного гепатита достаточно широко распространен среди беременных женщин, и представляет потенциальную опасность не только для матери и для ее малыша, но и для людей, которые с ней контактируют. С целью предупреждения передачи данного заболевания окружающим женщину людям, врач проведет тщательный опрос женщины на предмет недавних контактов, о переливаниях крови, операциях, лечениях у стоматолога, о недавно сделанном пирсинге или татуировках. Помимо вышеперечисленных источников возможного заражения, существует еще и риск инфицирования через продукты питания (сырое молоко, немытые фрукты и овощи, устрицы и другие моллюски).
Обычно крови на анализ для выявления HBs-антигена сдается один раз (когда становятся на учет) за беременность. Но если женщина регулярно делает маникюр (педикюр) в салоне красоты, проходила лечение зубов в стоматологии или проходила инъекционное лечение, то ей необходимо повторить этот анализ. Если результат на присутствие гепатита В будет положительным, то данной роженице нельзя находиться в одном родовом блоке вместе с неинфицированными женщинами (ей придется рожать в обсервационном отделении роддома).
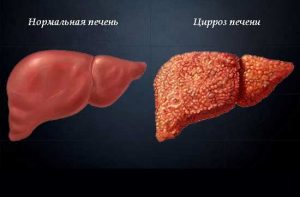
Анализ на вирусный гепатит С – это выявление в крови наличия AHCV-антигена. Опасность гепатита С, который представляет собой более сложную форму вирусного гепатита, чем гепатит В, заключается в том, что он приводит к циррозу печени (в лучшем случае) и к раку клеток печени (следствием которого является летальный исход). Если же во время беременности (на ранних сроках) произошло инфицирование плода гепатитом С, то ребенок может погибнуть как внутриутробно, так и на протяжении нескольких дней с момента рождения.
Влияние гепатитов на внутриутробное развитие плода приводит к серьезным нарушениям функций печени, к развитию фетоплацентарной недостаточности, а также к нарушениям кровообращения и свертывающей способности крови.
Из-за возможности инфицирования ребенка вирусами гепатитов в утробе страдающей от данного заболевания матери, ему сразу после рождения проводят специальную иммунизацию, которая в 95% случаев помогает предотвратить развитие заболевания у малыша. Для того, чтобы обезопасить своего малыша от инфицирования вирусным гепатитом, не отказывайтесь от сдачи крови на гепатиты при беременности!
Стоит отметить, что кормление грудью само по себе не приводит к увеличению риска заражения новорожденного малыша, но только при условии, что у кормящей матери нет эрозий и повреждений на сосках, а у ребенка – нет повреждений на слизистой оболочке ротовой полости.
источник
Анализ крови на гепатит при беременности является обязательным. Исследование на обнаружение гепатита проводится каждые 3 месяца. Среди гепатитов есть такие формы, которые совершенно не проявляют симптоматики. И узнать о том, что человек заболел, можно только после проведения анализа на маркеры гепатитов.
Инкубационный период заболевания 2-3 месяца. Сдача крови из вены помогает предупреждению развития заболевания, а также исключению рисков для здоровья мамы и малыша.
Первоочерёдным мероприятием является осмотр человека. Для предотвращения передачи этой болезни находящимся вокруг девушки людям, доктор проводит анкетирование женщины о не так давно произошедших контактах, о переливаниях крови, операциях, лечении у стоматолога, о недавно сделанной татуировке. Существует еще и опасность заражения через продукты питания.
В диагностике заболевания особое значение имеют:
- оценка симптомов;
- сбор эпидемиологического анамнеза;
- лабораторные исследования.
Лабораторные исследования включают:
- общий и биохимический анализы крови;
- коагулограмму;
- анализ мочи;
- иммунологические методы.

Кроме того, исследование может показать снижение уровня белка в крови, что говорит о нарушении функции синтеза белка. Иммунологические способы исследования крови позволяют установить вид возбудителя заболевания. При положительном результате обнаруживаются антитела к вирусу класса M или G. Антитела класса IgМ показывают острую или недавнюю форму болезни, в то время как антитела класса IgG говорят об иммунитете против возбудителя болезни.
В период беременности сдается анализ на гепатит А. Заболевание Боткина при беременности зачастую обусловлена плохой гигиеной, а также употреблением немытых продуктов питания.
Диагностика гепатита у женского пола весьма значима, так как безжелтушная форма болезни нередко остается невыявленной. Доктор может перепутать патологию с ОРВИ, кишечной инфекцией или токсикозом.
Анализ на гепатит В – это обнаружение в крови HBs-антигена, он является более надежным показателем присутствия этой болезни у представительницы слабого пола. Этот вид вирусного гепатита довольно популярен среди девушек в положении, и предполагает возможную угрозу не только для матери и ее ребенка, но и для людей, которые с ней общаются. Как правило, кровь на исследование для обнаружения HBs-антигена сдается 1 раз (когда становятся на учет) за беременность. Однако в случае, если беременная сделала маникюр (педикюр) в салоне красоты, лечила зубы или проходила инъекционное лечение, то ей следует снова пройти исследование. В случае если результат на обнаружение гепатита В будет положительным, то беременной нельзя пребывать в одном родильном отделении вместе со здоровыми женщинами.
О носительстве гепатита B нельзя судить по результату одного лишь анализа. Для точной диагностики заболевания девушке назначают дополнительные исследования.
- Изучение биологического материала методом полимеразной цепной реакции.
- УЗИ печени.
- Общий и биохимический анализы крови.
- Иммунологический анализ крови (ИФА).
Согласно статистике, положительный результат отмечается редко. Часто в ходе лабораторного исследования обнаруживается носительство вируса в бессимптомной форме или отсутствие вируса при положительном результате (ложноположительный тест).
В этих случаях бояться за состояние здоровья матери и малыша не нужно. Тем не менее в профилактических целях женщине рекомендуется проходить дополнительные обследования в будущем.
Опасность гепатита С, нежели гепатита В, основывается на том, что он приводит к циррозу печени и к раку клеток печени. Если во время беременности (на ранних сроках) случилось заражение плода гепатитом С, то малыш может умереть как внутри матери, так и в течение некоторых суток с даты появления на свет.
Влияние гепатитов на внутриутробное формирование плода приводит к серьезным патологиям функций печени, к формированию фетоплацентарной недостаточности, а также к нарушениям кровообращения и свертываемости крови. Из-за возможности заражения малыша гепатитом в утробе матери, ему после появления на свет проводят особую иммунизацию, она в 95% случаев помогает предотвратить развитие заболевания у ребенка. Чтобы защитить собственного ребенка от заражения гепатитом, не стоит отказываться от сдачи крови на гепатит при беременности.
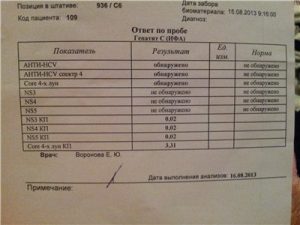
Исследование крови беременной женщины на гепатит группы C проводится в 1-м триместре (при постановке на учет), а также в третьем триместре (примерно на 30-й неделе). Врач дает направление на сдачу анализа. Проводится он на голодный желудок утром. Сбор биологического материала выполняется из вены. Исследование крови методом иммуноферментного анализа (ИФА) позволяет выявить не самого возбудителя, а антител к нему. Диагностика гепатита C крайне важна для матери и ее будущего ребенка. Эта форма болезни представляет большую угрозу для обоих: для женщины риск перерождения патологии в злокачественную опухоль в печени, для плода чреват формированием серьезных патологий системы кровообращения, а также печени. Расшифровку анализа производят специалисты в лабораторных условиях.
Расшифровка анализов на антитела при гепатите В:
- HBsAg отрицательный — в норме, положительный — встречается у здоровых людей, при инфицировании.
- HBeAg отрицательный — в норме, положительный — хроническая и острая формы болезни.
- Anti-HBc lgG положительный — иммунитет к болезни.
- Anti- НВс IgM положительный — обострение, хроническая форма.
- Качественная ПЦР — отрицательный. Вирус не обнаружен, низкий уровень генного материала, курс лечения на основе биопсии клеток печени, сильное поражение клеток печени и нарушение ее функционирования
- АЛТ — 6-37 МЕ/л.
- АСТ: мужчины — до 40-41 МЕ/л, женщины — 34-35 МЕ/л, дети — до 50 МЕ/л.
- Билирубин: непрямой — не больше 17 мк моль/л, прямой – до 4.3 мкмоль/л.
- Всего – не больше 20.5 мкмоль/л.
- Альбумин — от 35 до 50 г/л.
- Общий белок — от 65 до 84 г/л.
- ГГТ: мужчины — 10-71 ед/л., женщины — 6-42 ед/л.

Причиной ложных показателей чаще всего являются:
- гормональные нарушения в организме;
- патологические изменения аутоиммунного характера;
- наличие инфекции в организме;
- новообразования доброкачественные или злокачественные.
В этих вариантах показатели крови превосходят дозволенную норму из-за дополнительной выработки антител, направленных на блокировку болезнетворных микроорганизмов. Из-за этого, исследование ошибочно определяет иммунохимическую реакцию «антитело-антиген», путая при этом похожие белковые молекулы на вирус гепатита с возбудителями других патологий.
При положительном результате доктор может назначить дополнительную диагностику:
- Исследование на выявление генотипа возбудителя.
- Анализ методом полимеразной цепной реакции (ПЦР).
- Ультразвуковое исследование.
После всех исследований доктором подтверждается, либо не подтверждается диагноз. Гепатит группы C считается очень опасной формой патологии, излечиться от которой крайне сложно.
Лечение гепатита B при беременности значительно различается от любой другой терапии. Большинство препаратов могут привести к возникновению патологий плода. Поэтому терапию откладывают до родов, но во время беременности врач может назначить гепатопротекторы для поддержания функционирования печени. Какие препараты пить, определяет доктор в зависимости от состояния женщины. А также могут быть назначены дополнительные витамины.
Терапия недуга в период беременности направлена на минимизирование вероятности появления осложнений. Абсолютно всем девушкам с таким вирусом назначается постельный режим до родов. Госпитализации не требуется, если состояние беременной стабильное. Необходимо снизить физические нагрузки.
Также важно придерживаться определенной диеты в течение всей беременности, а также после нее. Подобный рацион ориентирован на сохранение деятельности печени и заключается в следующем:
- принимать пищу стоит 5 раз в сутки с интервалом около 3 ч.;
- калорийность продуктов — 2500-3000 ккал.;
- меньше употреблять соль;
- пить в течение дня не более 3 литров воды;
- исключить жирную, жареную, копченую и консервированную пищу;
- нельзя также употреблять бобовые, острые приправы, свежую выпечку, грибы, яйца, творог, сладкие продукты, кофе;
- категорически запрещено спиртное.
Нужно составить сбалансированный и разнообразный рацион из тех продуктов, которые разрешены, чтобы не только помогать печени, но и обеспечить ребенка нужными витаминами и микроэлементами. Рекомендуются постные виды мяса и стоит употреблять больше свежих овощей. При хроническом гепатите и острой форме заболевания при беременности следует изменить рацион питания.
Если у беременной женщины обнаруживается формирование коагулопатии, врачи назначают переливание ей свежезамороженной плазмы, а также криопреципитата.
После родов женщине рекомендовано снова обратиться к гепатологу для прохождения более направленного лечения гепатита B, которое проводится противовирусными препаратами. Такие лекарства нельзя принимать при кормлении грудью, поэтому при отсутствии срочной необходимости в лечении, терапию откладывают до конца лактации.
При соблюдении всех назначений и рекомендаций врача состояние беременной значительно улучшается.
источник
Положительный анализ на гепатит С при беременности — результат инфицирования вирусом, поражающим печень. Заболевание часто протекает без явных признаков. Отмечается лишь общее недомогание. Во время вынашивания ребенка женщина проходит обследование, что позволяет выявить наличие скрытых инфекций. Таким способом обнаруживается и гепатит. Однако в некоторых случаях получают ложноположительный результат анализа.
Явных признаков при инфицировании нет. Заподозрить развитие вируса можно, если имел место один из факторов:
- прямой контакт с кровью носителя или половой акт с ним;
- пирсинг или татуировка, выполненные нестерильными инструментами;
- многократное использование одного шприца.
Если же явных причин, которые бы могли привести к заражению, нет, узнать о наличии вируса у беременных можно только при проведении анализа.
В редких случаях возникают осложнения — желтуха. Беременные в здоровом состоянии часто чувствуют слабость, тошноту, поэтому при появлении таких признаков невозможно даже предположить, что женщина инфицирована.
Симптомы нехарактерны, часто их относят к другим патологическим состояниям до тех пор, пока не будет сделан анализ на гепатит С. Другие признаки, которые сопровождают развитие инфекции:
- боль в мышцах;
- нарушение работы нервной системы, что проявляется депрессией, тревогой;
- ухудшение памяти, рассеивание внимания.
Большинство существующих противовирусных, а также иммуностимулирующих, иммуномодулирующих лекарств противопоказано в период вынашивания ребенка. Часть из них может применяться, но только если польза превосходит возможный вред. В данном случае есть риск преждевременных родов, развития несовместимых с жизнью патологий у плода.
В период беременности на фоне инфекции развивается гестационный диабет. При этом оказывается избыточная нагрузка на органы, однако данная патология обычно проходит сама после родов. Инфицированная женщина может передать инфекцию ребенку в процессе родовой деятельности или позднее — при грудном вскармливании, во время выполнения процедур по уходу за малышом.

При обнаружении суммарных антител HCV можно говорить о заражении гепатитом С. Метод ИФА применяется в период вынашивания ребенка, его используют для проверки состава крови у пациентов перед операцией и доноров. Проводится такой анализ на гепатит при беременности и в других случаях, когда необходимо выполнить первичную диагностику.
Иммуноферментный метод дает отрицательный ответ, если человек не инфицирован или заражение произошло недавно (в течение последних 6 месяцев). По этой причине результат на гепатит С повторяют через полгода. Если наступила беременность, анализ по методу ИФА проводят при постановке на учет (в начале первого триместра) и на 30–32-й неделе.
В том случае когда результат исследований сомнительный или положительный, проводят вспомогательный тест. Он выполняется по методу рекомбинантного иммуноблоттинга.
Если ответ положительный, назначают другие исследования:
- Биохимический анализ, посредством которого проводится оценка показателей в составе крови.
- ПЦР — полимеразная цепная реакция.
- Определение генотипа. Данный тест позволяет узнать, инфекция какой разновидности проникла в организм.
При положительном результате анализа врач назначает УЗИ органов брюшной полости. Цель обследования — выявить патологии в структуре и форме печени. Основной удар при заражении гепатитом С приходится на этот орган.
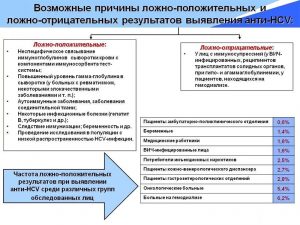
Ложноположительный анализ на гепатит является следствием развития патологических состояний в организме. При этом вырабатываются белки сходной структуры, что и при инфицировании гепатитом С. Они захватываются при выполнении исследования. Ложный анализ можно получить под воздействием ряда факторов:
- аутоиммунные заболевания у женщины;
- нарушения гормонального фона;
- инфекционные заболевания, причина которых — ОРВИ, грипп и другие вирусы;
- доброкачественные или злокачественные новообразования.
Что делать, если обнаружены антитела в сыворотке крови в период вынашивания ребенка? Прежде всего не нужно паниковать, так как на данном этапе в организме женщины происходит перестройка гормонального фона. Это один из ключевых факторов, которые влияют на результаты анализа. Проводят тесты на аутоиммунные заболевания:
-
антитела к гладкой мускулатуре (SMA), антинуклеарные антитела (ANA), антимитохондриальные антитела (AMA);
- антинуклеарный фактор (АНФ);
- ревматоидный фактор (РФ);
- криоглобулины.
В редких случаях ложный ответ получают в результате ошибки медперсонала или нарушения процесса подготовки биоматериала. Еще реже случается непреднамеренная подмена образцов или же имеет место низкое качество выполнения манипуляций при проведении анализа. Довольно часто отличаются результаты исследований, полученные в разных диагностических центрах. Применение различных антигенов тоже влияет на оценку биоматериала.
Если интересует вопрос, на какой гепатит сдают при беременности, нужно знать, что в обязательном порядке биоматериал исследуется на предмет наличия вируса типа В, А, G, TTV.
Исследования, позволяющие оценить степень воздействия противовирусных и иммуномодулирующих препаратов на организм беременной женщины, все еще проводятся. При гепатите С необходимо регулярно выполнять контроль вирусной нагрузки. Это значит, что важно определять концентрацию РНК гепатита С в сыворотке крови женщины на разных этапах беременности. Такая мера позволит сделать оценку риска передачи вируса ребенку в процессе родовой деятельности.
Если результат анализа на гепатит С положительный в период беременности, рекомендуется пользоваться только своими предметами гигиены и осторожно делать перевязку ран. Такие меры позволят снизить риск распространения инфекции.
Что касается противовирусной терапии, а также иммуномодулирующих средств, то подобные препараты в большинстве своем запрещены беременным женщинам. Воздействие некоторых лекарств на организм оценить сложно, так как подобные исследования не проводились. В данном случае врач может рассмотреть возможность приема препаратов названных групп, но только если вероятная польза превышает вред.
Интерферон в редких случаях назначается беременным, в целом он хорошо переносится организмом женщины. Кроме того, ребенок рождается абсолютно здоровым. Значит, нет точных данных, подтверждающих негативное влияние интерферона на плод. Однако при аутоиммунных заболеваниях некоторые иммуномодуляторы противопоказаны. Все эти факторы необходимо учитывать при назначении лечения беременным. Для поддержания печени принимают гепатопротекторы.
источник
К сожалению, многие женщины узнают о вирусном гепатите при беременности, т. к. впервые проходят исследование крови на гепатит именно при постановке на учет в женскую консультацию. Статистика болезни у будущих мам совсем неутешительна, согласно сведениям медиков, вирусы гепатита обнаруживаются у каждой тридцатой женщины. Но можно ли выносить здорового ребенка при гепатите? И можно ли с диагнозом: «гепатит» родить? В этом материале собрана вся известная информация о вирусных гепатитах и их особенностях течения во время беременности, популярных методах лечения болезни и вероятных осложнениях.
Гепатит А считается «детской» болезнью, взрослые болеют таким заболеванием крайне редко. Тем не менее среди взрослых именно беременные наиболее часто сталкиваются с Болезнью Боткина. Это связано с приглушенной работой иммунитета будущих мам и восприимчивостью к разнообразным вирусам.
Заразиться при беременности можно не соблюдая:
- простейшие меры личной гигиены – не мыть руки после посещения мест общественного назначения;
- гигиену питания – не мыть овощи, фрукты, недостаточно обрабатывать их при необходимости термического приготовления;
- чистоту питьевой воды;
- порядок в жилище, допуская антисанитарию;
- а также допуская общение с человеком-носителем гепатита А.
Симптомы у беременных проявляются в три этапа:
- Первые симптомы, проявляющиеся спустя инкубационный период, длительность которого составляет от 7 до 50 дней:
- слабость, постоянное недомогание;
- постепенный рост температуры тела;
- нарастающая тошнота, приводящая к рвоте;
- лихорадка, озноб;
- полное отсутствие аппетита;
- и зуд кожи.
- Основные симптомы:
- улучшение общего самочувствия;
- пожелтение кожи, склер глаз, слизистых оболочек;
- осветление кала и значительное потемнение мочи.
Длится этот период до двух недель.
- Выздоровление или осложнения, во время которого состояние либо значительно улучшается, либо улучшения, как такового не наблюдается и больная нуждается в срочной госпитализации.
Болезнь обычно не оказывает особого негативного влияния на плод, особо опасные осложнения для будущей мамы встречаются также крайне редко. Однако чтобы не допустить развитие этих редких осложнений, заболевшей беременной женщине потребуется провести болезнь в стационаре больницы под присмотром медперсонала.
Гепатит А во время беременности лечится при помощи специального режима дня и питания. А также при лечении требуется избегать физических нагрузок и стрессов, что не желательно при течении беременности, априори.
Заболевшей будущей маме важно соблюдать постельный режим и все предписания врача.
Питаться необходимо по специальной диете, исключающей жирные, жареные, соленые, кислые и консервированные блюда. Меню составляется из нейтральных, нежных вкусов и нежирных сортов мяса, молочных, кисломолочных продуктов без жира, овощей, крупяных каш.
Иногда врач может назначить внутривенные инъекции и капельницы сорбентов, чтобы очистить организм от токсинов и курс комплекса витамин для наилучшего восстановления.
Воспаление печени может настигнуть женщину во время любого срока беременности, поэтому необходимо крайне бережно относиться к своему здоровью в этот деликатный период. Профилактика гепатита А при беременности сводится к недопущению заражения его вирусом, которая сводится:
- к ограничению контактов больными людьми;
- к регулярной мытье рук;
- к тщательной обрабатываемости продуктов во время приготовления пищи;
- к не использованию грязной и некипяченой воды из водоемов для питья.
Самым эффективным средством профилактики является вакцинация против гепатита А.
Гепатит В куда более серьезный диагноз, чем гепатит А. Вирус поразил уже более 350 млн жителей нашей планеты. Не оставляет в покое это вирусное заболевание и беременных женщин, медицинская статистика утверждает, что на тысячу беременных в России регистрируется один случай болезни острого течения и пять хронического.
Источник, распространитель гепатита В – это его непосредственный носитель, т.е. человек, имеющий прогрессирующий вирус в крови. Содержится возбудитель болезни в жидкостях, вырабатываемых организмом, и передается следующими путями:
- половым;
- через травмы кожи (при уколах не стерильным шприцем, косметологических и медицинских процедурах, проходящих при помощи инструментов, контактирующих с вирусом гепатита В и не прошедших стерилизацию должным образом);
- контактно-бытовым, при условии наличия травм на коже.
Но основная угроза болезни, волнующая всех мам, заключается в том, что существует вероятность передачи вируса плоду через плацентарный барьер или при контакте с кровью, выделяющейся во время процесса родов.
Гепатит В может не показывать симптомов довольно долго и в течение всего этого срока даже подозрений не возникнет о наличии заболевания в данный момент. Однако во время беременности гепатит В способен проявиться при помощи:
- слабости;
- повышения температуры тела;
- отсутствия аппетита;
- болей в области живота;
- болей в суставах на руках и ногах;
- желтухи с пожелтением кожи и сменой цвета мочи и кала;
- при пальпации можно обнаружить увеличение печени.
Чтобы узнать о наличии вируса гепатита В в крови, беременной следует обратиться к гинекологу с просьбой пройти подобную диагностику, но при постановке на учет, зачастую диагностика вирусных гепатитов входит в стандартные обследования.
Если результат специфического анализа крови окажется положительным, врач назначит повторный анализ, т. к. существует вероятность ложноположительного ответа. В случае когда и повторное исследование имеет тот же результат, будущей маме будет назначена поддерживающая терапия, а мужу и близким родственникам предложена аналогичная диагностика, ведь циркуляция вируса внутри семьи крайне вероятна.
После родов лечение мамы продолжится в более интенсивном темпе, а новорожденному в первые сутки, еще в роддоме необходимо ввести антитела против воспаления печени данного типа.
Острый гепатит В при беременности, на фоне ослабленного иммунитета, способен развиваться очень быстро, практически молниеносно, при этом тяжело поражая печень и отражаясь на работе других органов, особенно часто это происходит при заражении, произошедшем в период уже текущего вынашивания ребенка.
Хронический гепатит В при текущем вынашивании ребенка обостряется весьма редко. Но если у женщины, планирующей беременность, развились осложнения воспаления печени, то овуляция, как правило, не имеет возможности происходить, поэтому наступление беременности при подобном диагнозе может и не произойти вовсе. А когда оплодотворение яйцеклетки все же случается, беременность, к сожалению, рекомендуется прервать на раннем сроке из-за невозможности ее выносить и крайне высокой вероятности врожденных патологий у ребенка.
Однако важно понять, что сам факт наличия вируса гепатита В у матери еще не провоцирует каких-либо врожденных патологий и пороков у ее ребенка, но страшны в этом плане именно осложнения гепатита, которые могут не только повлиять на здоровье ребенка, но и поставить под вопрос его жизнь в целом. Тем не менее риск преждевременных родов у матери с воспалением печени утраивается.
Инфицирование ребенка, чаще всего, происходит от контакта с кровью или влагалищными выделениями матери, что вероятно во время прохождения его по родовым путям.
В 5% случаев заражение ребенка может произойти через грудное молоко или плаценту.
Если малышу в течение первых 12 часов жизни ввести вакцину, это обеспечит его полную защиту от вируса, а у большинства инфицированных с рождения детей гепатит В протекает в хронической форме. При факте своевременной вакцинации, грудное вскармливание врачами не противопоказано.
С подтвержденным диагнозом гинекологи предложат родить ребенка в обычном роддоме на этаже обсервации. Роды, во избежание заражения ребенка, проводятся путем кесарева сечения.
Основная мера профилактики для всех слоев населения, включая женщин, планирующих беременность, – это вакцинация.
А также немаловажно во время вынашивания ребенка:
- избегать контактов с больными этим заболеванием;
- пользоваться только стерильными инструментами для медицинских и косметических процедур, регулярно убеждаться стерильности или же в наличии стерилизатора в косметических салонах и медицинских заведениях;
- не оказывать первую медицинскую помощь, в случае необходимости, без перчаток;
- а также не иметь новых половых связей ни будущей матери, ни ее постоянному партнеру.
Гепатит D при беременности – это одно из осложнений имеющегося гепатита В. Передается провоцирующий болезнь вирус через кровь. Самостоятельным заболеванием гепатит Дельта не является, для его развития необходим вирус типа В в крови.
Заразиться гепатитом D больная гепатитом В беременная может:
- при непосредственном контакте с зараженной кровью;
- при пирсинге или во время нанесения татуировок не стерильными инструментами;
- при переливании крови;
- половым путем.
Гепатит D может передаваться от мамы к ребенку во время родов.
Спустя инкубационный период, который составляет от 20 до 180 дней, у будущей мамы могут возникнуть:
- боли в суставах;
- пожелтение белов глаз, слизистых оболочек и кожи;
- зуд кожи и сыпь, напоминающая аллергию;
- потемнение мочи и осветление кала;
- в кале может появиться примесь крови;
- беспричинное возникновение синяков и кровоподтеков на коже.
Как известно, не столько сами вирусные гепатиты вредят человеку, сколько их осложнения. Например, гепатит D может привести:
- к нарушению работы головного мозга;
- к нарушению координации в пространстве;
- к сепсису;
- к преждевременным родам;
- к выкидышу.
Врожденных патологий или отклонений в строении вирус гепатита D не вызывает.
При ухудшении самочувствия на фоне имеющегося воспаления печени типа В необходимо сразу же обратиться к врачу.
При подтверждении гепатита D будущей маме показана госпитализация, где назначается симптоматическое лечение, улучшающее общее самочувствие, а также очищение организма от токсинов.
Лечение гепатита D у беременных сугубо индивидуально для каждого случая болезни.
Чтобы не получить гепатит-позитивной маме еще и вирус Дельта, необходимо:
- вести социально правильный образ жизни;
- не иметь новых половых контактов (что касается и постоянного партнера беременной);
- а также пользоваться только стерильными инструментами для косметических и медицинских процедур.
Равно как и важно каждого контактирующего предупредить о своем диагнозе, чтобы не допустить дальнейшего распространения вируса.
Гепатит С, как и В, чаще всего обнаруживается у беременных не по симптоматике, а при обследованиях будущей мамы при подготовке к родам. Во время острого гепатита С беременность не желательна, в некоторых случаях врачи рекомендуют на ранних сроках даже ее прервать, особенно когда жизнь женщины находится в опасности или болезнь слишком стремительно прогрессирует.
Поэтому наиболее часто врачи имеют дело с беременностью во время хронического гепатита С.
Хронический гепатит С не влияет на течение беременности и развитие ребенка, однако в третьем триместре возрастает вирусная нагрузка на организм женщины, что несет риск преждевременных родов и ухудшения самочувствия мамы.
Во время беременности риск, что вирус пройдет сквозь плаценту крайне мал и составляет не более 5%. К тому же, материнские антитела могут предотвратить гепатит С у ребенка, они обнаруживаются в крови детей и исчезают к трем годам.
Хронический гепатит С не является показанием к кесареву сечению, тем не менее, часто роженицы с подобным диагнозом проходят через операцию из-за осторожности врачей.
Во многих случаях противовирусную терапию, по возможности, врачи откладывают на послеродовой период, но назначение симптоматического лечения вполне вероятно. Связано это с доказанным негативным влиянием на плод Рибавирина и Интерферона в необходимых для лечения гепатита дозировках.
На фоне повышения эстрогенов может усиливаться зуд кожи, что лечится индивидуальной коррекцией гормонального фона, однако подобный симптом исчезает в первые дни после родов самостоятельно.
Если существует риск холестаза, беременной необходим курс Урсодезоксихолевой кислоты, содержащейся в препаратах:
Основным осложнением заболевания у беременных является гипертензия – расширение вен пищевода. Это приводит к кровотечениям в 25% случаев болезни в деликатном периоде. Наиболее часто явлению подвергаются женщины во втором-третьем триместре.
Однако если у беременной не развивается цирроз или печеночная недостаточность, то жизни и здоровью ее малыша, практически, ничего не угрожает.
Основными осложнениями заболевания в период беременности принято считать:
- преждевременные роды;
- и холестаз.
Гипотрофия плода диагностируется крайне редко и может развиться только с наступлением серьезных осложнений (т.е. печеночной недостаточности или цирроза печени).
Наиболее неблагоприятный вирусный гепатит для беременных – Е. Вирус может провоцировать эпидемии, особенно, в районах, имеющих субтропический климат. Эпидемии в тропиках встречаются в сезон дождей, а в России развитию гепатита Е способствует осенний период.
Гепатит Е, как и вирус типа А, передается водным или алиментарным путем (через немытые руки, не мытые, пригодные к употреблению в сыром виде, и плохо термически обработанные продукты.
Наименьше зарегистрировано случаев контактно-бытовой передачи вируса.
Основное отличие вирусного гепатита Е от остальных, что он, как и тип А, не имеет хронической формы.
Некоторые ученые утверждают, что передача вируса от матери к ребенку во время родов, практически, 100%-ная. Данный факт еще изучается и является весьма спорным в научном и медицинском сообществе, однако полностью отрицать вероятность подобной передачи нельзя.
Женщины, заразившиеся после 24-й недели беременности, имеют риск развития фульминантной формы гепатита Е, что приводит к летальному исходу в 20% случаев из-за некроза тканей печени. Заражение в данный период является наиболее смертельно опасным и для мамы, и для еще не родившегося ребенка.
Инкубационный период вируса длится от 20 до 80 дней. Первыми появляются диарея, тошнота, рвота и боли в суставах и мышцах. Позже присоединяется желтуха, с появлением которой, в отличие от гепатита А, состояние женщины не улучшается, и лихорадка.
Фульминантная форма похожа на тяжелое течение гепатита В, желтуха при ней постоянно нарастает, лихорадка становится изнурительной, появляются симптомы печеночной недостаточности.
При случившемся выкидыше состоянии женщины резко ухудшается, нередко, запоздалая медицинская помощь, в таком случае, приводит к ее смерти.
Основные осложнения этой болезни во время беременности – это:
- печеночная недостаточность;
- печеночная кома;
- обильные кровотечения в родах, ведущие к большим кровопотерям;
- выкидыш;
- смерть плода в утробе;
- смерть новорожденного.
При заражении во втором триместре вынашивание абсолютно здорового плода практически отсутствует. Ребенок, родившийся живым, имеет признаки серьезной гипоксии, задержку в развитии. Зачастую такие детки не приспособлены к жизни вне материнской утробы и погибают, не дожив до трех месяцев.
Прерывание беременности во время воспаления печени типа Е запрещено, исключением служат лишь малые сроки, при которых нет необходимости в инструментальном вмешательстве.
Женщину госпитализируют в инфекционное отделение, где есть быстрый доступ к акушерской помощи.
Противовирусная терапия гепатита Е не существует, лечение, как правило, заключается в снятии симптомов интоксикации и недопущении развития печеночной недостаточности или же в борьбе с ней, если симптомы уже проявились.
Лечение гепатита Е у беременных не имеет положительных результатов, как правило, каждая пятая женщина, заразившаяся во втором-третьем триместре, погибает даже при своевременной терапии, а срочные роды часто осложняются сильным кровотечением.
Профилактику гепатита Е намного проще соблюсти, чем его лечить. Она заключается:
- в избегании общения и любых контактов с больными людьми или человеком, находившимся в области вспышки вируса;
- в тщательной личной гигиене, особенно, мытье рук в чистой, проточной воде с мылом;
- в тщательной обработке продуктов питания;
- в достаточной термической обработке;
- в исключении использования некипяченой воды из водоемов;
- в запрете нахождения беременной женщины рядом с озерами, прудами и другими водоемами со стоячей водой и, тем более, купания в них.
источник
Вирусный гепатит у беременных — это группа инфекционных заболеваний с преимущественным повреждением печеночной ткани, вызванных гепатотропными вирусами и выявленных во время гестации. Проявляются выраженной интоксикацией, желтухой, диспепсией, изменением цвета мочи и кала, увеличением печени. Диагностируются с помощью ИФА, РИФ, ПЦР, лабораторного исследования ферментных систем, пигментного, белкового, жирового обмена, дополненных общим анализом крови и результатами УЗИ печени. Для лечения применяют инфузионную терапию, гепатопротекторы, желчегонные препараты в сочетании с лечебно-охранительным режимом и диетотерапией.
Вирусные гепатиты выявляются у 0,2-3,0% беременных, в 40-70% случаев желтуха при гестации вызвана именно вирусами. Более чем у половины пациенток диагностируется вирусный гепатит B, острая форма заболевания встречается с частотой 1-2 случая на 1000 беременностей, хроническая — 5-15 на 1000. Вторым по распространенности является гепатит A, третьим — С, который в последнее время все чаще обнаруживается в период вынашивания ребенка. В результате исследований установлено, что при прочих равных условиях беременные, попавшие в очаг инфекции, заболевают в 5 раз чаще других лиц. Факторами риска являются молодой возраст, низкий уровень доходов, плохие материально-бытовые условия, беспорядочная половая жизнь, проживание в эпидемически неблагоприятных странах с низкой доступностью качественной медицинской помощи.
Этиология поражения печени гепатотропными вирусами в гестационном периоде является такой же, как и в остальных случаях. Возбудителями заболевания становятся РНК- и ДНК-содержащие вирусы разных типов: A (HAV), B (HBV), C (HCV), D (HDV), E (HEV). В последние годы специалисты в области инфекционных болезней сообщают о возможной роли в развитии гепатитов вирусов F, G, SEN V, TTV и др. У беременных все чаще диагностируются микст-гепатиты, которые провоцируются несколькими возбудителями и зачастую протекают тяжелее. Существует несколько факторов риска, повышающих вероятность заражения во время беременности. Их роль значительно возрастает при несоблюдении правил гигиены, асептики, антисептики:
- Пребывание в медицинском учреждении. Беременную госпитализируют в стационар перед родами, при возникновении акушерских осложнений, наличии серьезной экстрагенитальной патологии. На территориях и в странах, где существуют проблемы с гигиеной и санитарией, возможно фекально-оральное заражение пациентки вирусными гепатитами A, E и даже возникновение внутригоспитальных эпидемий.
- Выполнение инвазивных манипуляций. При нарушении норм асептики и антисептики серьезной проблемой становится риск инфицирования гепатотропными вирусами с парентеральным путем передачи. Беременная может заразиться при использовании загрязненных инструментов, установке капельниц, накладывании щипцов, выполнении инвазивных пренатальных исследований, хирургических вмешательств.
- Гемотрансфузия. Существует ряд состояний, требующих переливания крови и ее компонентов. Гемотрансфузионную терапию назначают при массивных кровотечениях, ДВС-синдроме, тяжелой анемии, геморрагическом шоке, послеродовом сепсисе. Хотя тщательный контроль качества крови минимизирует такие риски, заражение возможно в экстренных ситуациях при работе с непроверенными донорами.
Механизм развития патологического процесса зависит от особенностей возбудителей. Большинство вирусных воспалений печени — строгие антропонозы, только у вируса HEV природным резервуаром могут быть свиньи и грызуны. Инкубационный период длится от 15-50 дней при гепатитах A и C, 20-80 дней при заражении гепатитами D, E до 40-120 дней при гепатите типа B. В случае инфекций с алиментарным и водным способами передачи входными воротами является слизистая желудочно-кишечного тракта, пройдя которую вирусный агент реплицируется в мезентериальных лимфоузлах и эндотелии сосудов тонкой кишки. С током крови возбудитель распространяется по организму, что клинически проявляется интоксикационным синдромом, после чего попадает в печень. При половом, парентеральном, вертикальном механизмах передачи патогенный агент сразу попадает в кровеносное русло, а далее через кровь — в печень.
Все виды гепатотропных вирусов, кроме серотипов HBV, оказывают прямой цитопатический эффект и вызывают цитолиз гепатоцитов. Повреждающим фактором при развитии вирусного гепатита B становится усиленный иммунный ответ с воспалением и некробиотическими процессами. Для репликации вируса HDV требуется вирус-помощник, которым становится возбудитель гепатита B. У беременной развиваются клинические и лабораторные признаки цитолитического, холестатического, мезенхимально-воспалительного биохимических симптомокомплексов. Возбудители гепатитов A и E из разрушенных печеночных клеток поступают в желчь и далее выводятся в окружающую среду, загрязняя ее. Вирусы HBV, HCV и HDV продолжают циркулировать в крови.
Самоэлиминация возбудителя за счет высокой иммуногенности происходит при заражении возбудителями гепатитов B (при нормальном иммунном ответе), A, E. HDV элиминируются после исчезновения HBV, без которого невозможна дальнейшая репликация вируса. Из-за высокой скорости мутации возбудитель гепатита C обладает низкой иммуногенностью, с чем связано хроническое прогрессирующее течение заболевания. Хронизация болезни также возможна при слабом иммунном ответе на вирус HBV, мутации возбудителя, интеграции вирусной ДНК в генетический аппарат гепатоцита, недостаточном синтезе α-интерферона, возникновении аутоиммунных реакций.
Систематизация форм вирусных гепатитов у беременных выполняется с учетом тех же критериев, что и вне гестационного периода. По выраженности клинических проявлений различают субклинические, легкие, средние, тяжелые, фульминантные (молниеносные) варианты вирусного поражения гепатоцитов. По течению расстройство бывает острым, затяжным, хроническим. Наибольшее значение для выбора врачебной тактики играет классификация по механизму передачи возбудителя. Инфекционисты различают:
- Гепатиты с фекально-оральным инфицированием. В эту группу входят инфекционные процессы, вызванные вирусами HAV, HEV. В структуре заболеваемости гепатит А (болезнь Боткина) составляет до 1/3 всех случаев заражения беременных. Гепатит E — эндемическое заболевание, выявляемое преимущественно в развивающихся странах Азии (Индии, Бирме и др.). Такие вирусные поражения печени не передаются от матери к плоду.
- Гепатиты с гемоконтактным инфицированием. Инъекционный, половой, вертикальный способ заражения характерен для инфекций, вызываемых вирусами HBV, HCV, HDV. Заболевания этой группы могут протекать как остро, так и хронически, вызывая грубые деструктивные изменения печеночной ткани. При ведении беременной важно учитывать возможность инфицирования плода и по возможности выполнить профилактику (введение вакцины и др.).
При классическом остром течении у инфицированных штаммами вирусов HAV, HBV, HDV, HEV после инкубационного периода возникают признаки интоксикационного синдрома с гипертермией, артралгией, слабостью, разбитостью, быстрой утомляемостью, нарушениями сна. Возможны диспепсические явления в виде тошноты, снижения или отсутствия аппетита, реже — рвоты. Ощущается тяжесть, распирание в правом подреберье, эпигастральной области. У 20-30% беременных аналогичные ощущения отмечаются в левом подреберье из-за увеличения селезенки. Через несколько дней после появления продромальных симптомов моча становится коричневой или бурой, обесцвечивается кал, цвет и консистенция которого напоминают белую (серую) глину. Длительность дожелтушного периода составляет от 3-10 дней до 1 месяца в зависимости от особенностей возбудителя, в некоторых случаях этот период отсутствует.
О наступлении желтушного периода, обычно длящегося от 1 до 3 недель, свидетельствует окрашивание в желтый цвет кожи и видимых слизистых оболочек. При этом у беременных, страдающих гепатитом А, наблюдается улучшение общего самочувствия. При гепатитах E, B, D интоксикация может нарастать. Формирование холестаза сопровождается появлением кожного зуда. Продолжительность восстановительного периода при разных видах вирусного повреждения печени колеблется от нескольких месяцев до года. Возможно стертое и безжелтушное течение заболевания с минимальной симптоматикой и быстрым выздоровлением.
У женщин с гепатитом C яркая клиническая картина обычно отсутствует, иногда инфекция становится случайной находкой при лабораторном скрининге. В большинстве случаев болезнь сразу принимает хронический характер с периодическим ухудшением печеночных анализов и постепенным развитием внепеченочных аутоиммунных расстройств (поражением щитовидной железы, почек, сосудов, суставов, костного мозга и др.).
Беременность, как правило, осложняет течение гепатитов, особенно вызванных вирусом HEV. Утяжеление симптоматики с развитием холестаза более выражено после 20-й недели гестационного срока. У беременных, заболевших в 3 триместре, вирусный гепатит Е может протекать фульминантно с возникновением острой печеночной недостаточности, прогрессирующей почечной недостаточности, ДВС-синдрома, преждевременными родами, антенатальной гибелью плода, мертворождением, задержками развития и тяжелой гипоксией новорожденных. При фульминантном течении материнская смертность достигает 20-50%.
Токсическая дистрофия, субмассивный и массивный некроз печени с функциональной недостаточностью, выраженной энцефалопатией, геморрагическим синдромом могут осложнить течение острого гепатита B и привести к гибели женщины. Смертность беременных с таким заболеванием в 3 раза выше, чем небеременных. Хронизация процесса с нарастанием аутоиммунных расстройств отмечается у 10-15% пациенток с гепатитом B, у 80% — с гепатитом С, у 50% — с гепатитом D. Отдаленные последствия в виде фиброза, цирроза печени, малигнизации с образованием первичных гепатоцеллюлярных карцином характерны для хронического течении заболевания.
Акушерские осложнения обычно наблюдаются при тяжелых острых парентеральных гепатитах и редко — при болезни Боткина. У таких пациенток в 1,6 раза чаще усугубляется течение гестозов, преждевременно начинаются роды, отмечается преждевременное излитие околоплодных вод, возможна преэклампсия в родах, ребенок рождается в состоянии гипоксии с плохими показателями по шкале Апгар. По наблюдениям акушеров-гинекологов, возбудители всех вирусных поражений печени не являются тератогенными. Возбудители гепатитов B, C, реже — D способны передаваться от матери плоду через плаценту, в родах, при кормлении грудью. Риск заражения составляет от единичных случаев инфицирования при гепатите D и 7-8% при гепатите C до 80% при гепатите B. Показатели являются еще большими для беременных женщин, страдающих иммунодефицитом (ВИЧ-инфекцией и пр.).
При наличии эпидемиологических предпосылок и классической симптоматики постановка диагноза не представляет особых трудностей. Диагностические сложности возможны при атипичном малосимптомном течении, реактивации хронического процесса. С учетом высокого риска заражения плода при вирусоносительстве и хроническом течении гемоконтактных гепатитов всем беременным проводится лабораторный скрининг. План обследования обычно включает методы, направленные на выявление вируса и признаков печеночной дисфункции:
- Анализы для верификации возбудителя. Специфическими ИФА-маркерами расстройств являются соответствующие суммарные антитела Ig (M+G), антитела к неструктурным белкам (при гепатите С). ДНК и РНК вирусов могут быть выявлены с помощью ПЦР-диагностики. РИФ позволяет обнаружить частицы вирусов в печеночной ткани, других биологических материалах. При хроническом гепатите B и носительстве определяют HBSAg.
- Печеночные пробы. Ключевым маркером цитолиза гепатоцитов является минимум 10-кратное увеличение активности АЛТ. Показатель начинает нарастать с конца продрома, достигает максимального значения в период разгара и постепенно снижается до нормы при реконвалесценции. Повышение концентрации щелочной фосфатазы (ЩФ) и гамма-глютамилтрансферазы (ГГТ) свидетельствует о холестазе.
- Исследование белкового обмена. При воспалительном поражении паренхимы печени показатели сулемовой пробы снижаются, а тимоловой – повышаются. Выраженность изменений прямо коррелирует с тяжестью инфекционного процесса. Снижен уровень общего белка, альбумина. Отмечается диспротеинемия. Из-за нарушения синтеза белков в печени ухудшаются показатели системы гемостаза.
- Изучение пигментного и липидного обмена. Функциональная несостоятельность печени проявляется гипербилирубинемией с преимущественным увеличением концентрации прямого билирубина, наличием в моче желчных пигментов и уробилиногена. Нарушение синтеза холестерина гепатоцитами, повреждаемыми при острых и хронических формах вирусных гепатитов, сопровождается падением его уровня в крови.
В общем анализе крови снижено число лейкоцитов, нейтрофилов, повышено относительное содержание моноцитов и лимфоцитов, СОЭ зачастую в пределах нормы, но может достигать 23 мм/ч. При УЗИ печени обычно выявляется увеличение размеров органа, при разных вариантах течения возможны гипоэхогенность, гиперэхогенность, неоднородность структуры. Дифференциальная диагностика проводится между различными вариантами гепатитов. Инфекционный вирусный процесс также необходимо дифференцировать с поражением печеночной паренхимы при доброкачественном лимфобластозе, иерсиниозе, лептоспирозе, дальневосточной скарлатиноподобной лихорадке, лекарственных гепатитах, тяжелом раннем токсикозе, холестазе беременных, преэклампсии, остром жировом гепатозе беременных, HELLP-синдроме. Кроме инфекциониста, пациентку по показаниям консультируют терапевт, гепатолог, дерматолог, невропатолог, токсиколог.
Женщину с подтвержденным диагнозом госпитализируют в инфекционное отделение с акушерскими палатами. Прерывание гестации с помощью аборта возможно только на ранних сроках в период реконвалесценции. Беременной показан щадящий режим с ограничением двигательной активности. Коррекция рациона предусматривает исключение алкоголя, жирных, жареных продуктов, употребление в пищу диетического мяса (куры, индейка, кролик), нежирной отварной, запеченной, приготовленной на пару рыбы, круп, молокопродуктов, свежих овощей и фруктов. Объем потребляемой жидкости рекомендуется увеличить до 2 л/сут и более. Желательно пить щелочные минеральные воды. В реконвалесцентном периоде показано ограничение физических нагрузок, щадящая диета.
Специальное этиотропное лечение парентеральных вариантов гепатитов при гестации не проводится. Беременным с тяжелым течением заболевания, выраженной интоксикацией, значительным нарушением печеночных функций рекомендованы медикаменты с патогенетическим и симптоматическим действием. С учетом симптоматики схема лечения может включать следующие группы препаратов:
- Дезинтоксикационные средства. Для выведения токсических метаболитов применяют как коллоидные, так и кристаллоидные инфузионные растворы. Их назначение дает возможность купировать интоксикационный синдром, уменьшить интенсивность зуда при холестазе, улучшить реологические показатели крови.
- Гепатопротекторы. Использование фосфолипидов, растительных средств, аминокислот, поливитаминных комплексов направлено на стабилизацию клеточных мембран, защиту гепатоцитов от некроза, регенерацию тканей, улучшение биохимических показателей. Обычно их назначают при реконвалесценции.
- Холеретики и холекинетики. Желчегонные препараты показаны при угрозе или возникновении холестаза. Они позволяют уменьшить нагрузку на гепатоциты, облегчить отток желчи, устранить ее застой в желчном пузыре, снизить выраженность мезенхимально-воспалительных изменений в печени.
При изменениях в свертывающей системе крови схему лечения дополняют лекарственными средствами, влияющими на гемостаз. Беременных с крайне тяжелым фульминантным течением, нарастающей печеночной недостаточностью переводят в реанимационное отделение для проведения интенсивной терапии. Рекомендованным способом родоразрешения являются естественные роды в физиологический срок. Кесарево сечение выполняют только при наличии акушерских или экстрагенитальных показаний (предлежании плаценты, клинически и анатомически узком тазе, поперечном положении плода, тугом обвитии пуповиной, преэклампсии).
При своевременной диагностике у беременной острого вирусного гепатита и правильном выборе врачебной тактики исход беременности обычно благоприятный. Уровень материнской смертности не превышает 0,4%, летальность обусловлена тяжелой экстрагенитальной патологией. Прогноз становится более серьезным при заражении возбудителем вирусного гепатита E во 2-й половине беременности. В таких случаях риск гибели беременной достигает 50%, практически во всех случаях погибает плод. Хронические варианты расстройства при гестации активируются крайне редко. Профилактические мероприятия направлены на предотвращение инфицирования, включают соблюдение личной гигиены и гигиены питания, особенно при проживании и посещении эпидемиологически опасных регионов, отказ от незащищенного секса, частой смены половых партнеров, употребления инъекционных наркотиков, тщательное исследование донорских материалов, обработку мединструментария.
К вирусам, вызывающим гепатиты A, E, B, формируется стойкий пожизненный иммунитет. С профилактической целью вне гестации возможна вакцинация против гепатитов А, В и экстренная иммунизация иммуноглобулинами против HAV. Беременным вакцины и сыворотки назначают с осторожностью после изучения всех возможных показаний и противопоказаний. Активно-пассивная профилактика заражения новорожденных гемоконтактными гепатитами позволяет сократить риск инфицирования на 5-10%. При виремии свыше 200 тыс. МЕ/мл женщинам, страдающим гепатитом B, назначают антивирусное лечение нуклеозидными ингибиторами обратной транскриптазы с последующей активной и пассивной иммунизацией новорожденного.
источник



 антитела к гладкой мускулатуре (SMA), антинуклеарные антитела (ANA), антимитохондриальные антитела (AMA);
антитела к гладкой мускулатуре (SMA), антинуклеарные антитела (ANA), антимитохондриальные антитела (AMA);