Инфекционный мононуклеоз или лимфоцитарная ангина, часто развивается у детей и у взрослых, и имеет уникальные особенности в клинической картине и, особенно в общем анализе крови, которые позволяют в типичных случаях ставить правильный диагноз без привлечения дополнительных методов современной диагностики.
Такие симптомы, которые характерны только для одного заболевания, называют патогномоничными. К ним можно отнести, например, характерные пятна Бельского-Филатова-Коплика на слизистой ротовой полости при заболевании корью, и появление так называемых атипичных мононуклеаров, когда проводится анализ крови при мононуклеозе у детей и у взрослых. О чём идёт речь, и какие изменения характерны для этой инфекции?
Обычно при остром инфекционном заболевании общий анализ крови реагирует неспецифическими изменениями. В случае бактериальных инфекций при наличии хорошего иммунного ответа у ребёнка, да у взрослого, возникает лейкоцитоз, количество лейкоцитов увеличивается свыше 8000, и нередко повышается до 12 — 15 тысяч единиц и более.
Повышается СОЭ, в периферическую кровь из красного костного мозга выходят молодые формы иммунных клеток, которые составляют палочкоядерные лейкоциты, а также более незрелые. При тяжелых инфекциях в крови могут наблюдаться юные лейкоциты и даже миелоциты.
При вирусных инфекциях, к которым относится и инфекционный мононуклеоз, чаще всего в крови может обнаруживаться не лейкоцитоз, а напротив, лейкопения, и увеличение количества лимфоцитов и моноцитов. Но анализ при инфекционном мононуклеозе не ограничивается этими простыми и неспецифическими сдвигами.
В общем анализе крови у ребенка, который берется из пальца или из вены, в разгар заболевания наблюдается характерная клиническая картина.
Во время дебюта, в первую неделю заболевания, у детей анализ крови может показывать общие изменения. Это деликатное общее снижение лейкоцитов, за счёт уменьшения количества нейтрофилов или нейтропении.
В разгар болезни отмечается умеренный лейкоцитоз, и специфические изменения общего анализа крови, к которым относятся выраженный мононуклеоз. Это уже будет не название заболевания, а феномен клинического исследования. Этот феномен проявляется возникновением в крови своеобразных лейкоцитов, которые называются мононуклеарами, то есть имеют несегментированное, целое ядро. Они бывают самых разных размеров, структуры и формы.
Мононуклеары являются еще более крупными лейкоцитами, чем лимфоциты, которые, имеют наибольшие размеры среди всех лейкоцитов. У мононуклеаров, несмотря на крупные лимфоцитарные размеры, ядро очень похоже на таковое у моноцитов, при этом у этих клеток широкий поясок цитоплазмы, которая хорошо окрашивается базофильными красителями. 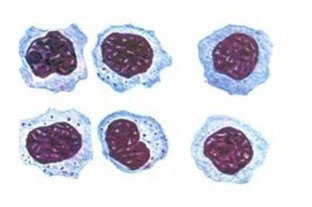
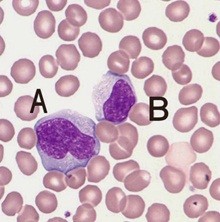
При этом все остальные показатели красной крови — количество эритроцитов, цветовой показатель и уровень гемоглобина не изменены. Количество тромбоцитов при инфекционном мононуклеозе может резко уменьшаться, включая понижение до 30 тысяч, но быстро приходит в норму. СОЭ при инфекционном мононуклеозе существенно не изменяется. На иллюстрации ниже приведены атипичные мононуклеары «в интерьере», на фоне эритроцитов, что позволяет сделать вывод об их истинных размерах.
В период выздоровления за счёт повышения мононуклеаров существует феномен гранулоцитопении, или уменьшение количества гранулоцитов, к которым и относятся лидирующие у здорового человека нейтрофилы. Чем ниже температура у пациентов в период выздоровления, как у взрослых, так и в детском возрасте, тем больше шанс появления в периферической крови повышенного количества эозинофилов, но в невысоких пределах – до 9%.
Помочь поставить диагноз инфекционного мононуклеоза позволяют и другие характерные симптомы, которые видны опытному врачу у постели больного. Обычно наряду с общим инфекционным началом заболевания, с повышением температуры до фебрильных цифр, с появлением умеренной интоксикации, познабливанием и потливостью обращает на себя внимание значительное увеличение лимфатических узлов задней шейной группы.
Они увеличиваются цепочкой по заднему краю грудино-ключично-сосцевидной мышцы, а также в области сосцевидного отростка височной кости. Несмотря на значительное увеличение этой группы лимфоузлов, которые могут даже изменить конфигурацию шеи, делая ее толстой, значительной боли обычно не ощущается. Лишь во время пальпации, а также в случае интенсивного поворота головы дети и взрослые ощущают незначительную боль в шее.
В некоторых случаях лимфоузлы вообще не увеличиваются, или их размер изменяется незначительно, такая клиническая картина часто встречается у взрослых и поэтому может остаться незамеченным. При этом лимфатические узлы не вызывают покраснения кожи. Никаких симптомов нагноения и локального воспаления обнаружить не удается. Менее значительно увеличиваются другие группы лимфоузлов, например, поднижнечелюстные и шейные.
Иногда развивается ангина, которая является одной из форм инфекционного мононуклеоза, а также нередко возникают различные изменения в носоглотке, и поэтому пациенты с трудом дышат носом, и предпочитают дышать ртом, хотя при осмотре носовые ходы не забиты слизью, и из носа нет никаких выделений. Опытные врачи называют это состояние «сухим поражением носоглотки».
Общий анализ крови на мононуклеоз у детей и взрослых является одним из самых простых и достоверных способов первичной и достаточно точной постановки диагноза. Но в настоящее время существуют и другие исследования, которые позволяют верифицировать возбудителя, или вирус Эпштейна-Барр с высокой точностью. К ним относятся следующие виды лабораторной диагностики:
- Антитела класса Ig М и G к капсидному антигену вируса Эпштейна-Барр.
Этот иммунологический анализ является основой серологической диагностики инфекционного мононуклеоза. Антитела классов М и G появляются в острую фазу инфекции, и их можно обнаружить практически у всех пациентов с этим заболеванием, вне зависимости от возраста. После выздоровления иммуноглобулины класса М постепенно исчезают из крови, а иммуноглобулину G циркулируют в крови пожизненно. Важно помнить, что результаты разового серологического исследования мало что могут сказать для постановки диагноза, и необходимо исследовать оба иммуноглобулина, а также оценивать клиническую картину и расшифровку периферического анализа крови.
Это исследование позволяет найти геном возбудителя, и проводится методом полимеразной цепной реакции. Известно, что вирус Эпштейна-Барр не только вызывает острый мононуклеоз, который проходит бесследно, но и может быть причиной различных новообразований лимфоидных органов, и даже приводить к онкологическим болезням.
Это анализ показан не только тем пациентам, у которых возникает характерное изменение лимфатических узлов, и появляются атипичные мононуклеары в результатах клинических исследований крови, но и для поиска атипичных форм заболевания, или хронического носительства ВЭБ.
Это может быть острая респираторная инфекция с высокой лихорадкой, состояние резкого ослабления иммунитета при иммуносупрессивной терапии, поиск причин ОРВИ у ВИЧ-инфицированных пациентов и при поиске лимфопролиферативных злокачественных новообразований. Тест на определение ДНК вируса является качественным, и анализ может быть или положительным, что говорит об инфицировании вирусом или отрицательным. В последнем случае, речь может идти как об отсутствии инфекции, так и низкой концентрации вируса.
Но, в любом случае, первым способом лабораторной диагностики мононуклеоза является общий анализ крови. Его информативность в сочетании с характерной клинической картиной типичных случаев позволяет безошибочно поставить диагноз лимфоцитарной ангины, или инфекционного мононуклеоза, как у детей, так и взрослых пациентов.
источник
Инфекционный мононуклеоз – заболевание, которое вызывает вирус Эпштейна-Барр (ВЭБ). Он относится к семейству герпесвирусов, имеет две молекулы ДНК и способен пожизненно находиться в организме человека.
Клиническая классификация инфекционного мононуклеоза выделяет (по типу заболевания) две формы – типичную и атипичную. Для типичного случая характерно доброкачественное течение, с присущими для данного заболевания проявлениями.
Для атипичной формы характерны лишь некоторые описанные симптомы, преобладают признаки, не часто встречаемые при инфекционном мононуклеозе.
Оба типа имеют один механизм развития заболевания: вирус проникает в лимфатическую ткань миндалин, прикрепляется к лимфоцитам и инфицирует их.
Что бы понять причины, определяющие тип Эпштейн-Барр вирусной инфекции, нужно знать поведение вируса в той или иной ситуации.
В клетках, инфицированных вирусом, возможно два варианта размножения ВЭБ:
- гибель лимфоцита при размножении вируса и его выделение в окружающие ткани – характерно для острого и активного процесса;
- нахождение и размножение вируса внутри клетки-хозяина длительный период времени, не приводящее к ее гибели – специфика латентного процесса.
В ядре клетки-хозяина он может встраиваться в геном, вызывая при этом хромосомные нарушения. Активное размножение вируса происходит в результате ослабления иммунитета, активации размножения лимфоцитов (они инфицированы ВЭБ) при острых бактериальных и других вирусных инфекциях, стрессах.
В исследованиях было обнаружено, что вирус имеет набор генов, которые позволяют ему ускользать от иммунной системы человека и менять типичные проявления заболевания на атипичные:
- вирус способен вырабатывает белки, похожие на человеческие – аналоги биологических веществ, изменяющие иммунный ответ;
- в процессе размножения вырабатывает белки, блокирующие работу клеток — киллеров иммунной системы;
- способность мутировать позволяет ВЭБ быть нераспознанным иммунными клетками хозяина после произошедшей мутации;
- способен вызывать вторичный иммунодефицит.
Причины и симптомы мононуклеоза:
Атипичная форма мононуклеоза характеризуется преобладанием или отсутствием, какого либо симптома заболевания: может не быть тонзиллита или лимфаденопатии, а желтуха или высыпания — значительно выражены. Такая клиническая картина присуща другим заболеваниям, нужно избежать постановки ошибочных диагнозов.
К атипичным формам Эпштейн-Барр вирусной инфекции относятся:
- Стертая форма – симптомы выражены незначительно и быстро проходят.
- Висцеральная – тяжелое течение заболевания с поражением всех важных органов и систем.
- Бессимптомная – находка при лабораторной диагностике.
При стертой форме инфекционного мононуклеоза больных беспокоят слабость, общее недомогание, ломота в суставах, могут быть незначительные боли в горле, температура тела, как правило, нормальная или субфебрильная. Может быть только увеличение лимфоузлов.
Стертая атипичная форма встречается чаще всего у детей дошкольного и раннего школьного периода жизни.
Объем проводимых исследований зависит от течения заболевания. При стертой форме пациента осматривает врач, измеряют температуру тела, артериальное давление, осматривают нос и горло, кожные покровы. Ощупывают лимфоузлы, пальпируют живот.
Пациенты с висцеральной формой заболевания госпитализируются в стационар. Необходимый объем обследований определяет лечащий врач, руководствуясь рекомендациями МОЗ и принимая во внимание состояние больного. Обязательные анализы при мононуклеозе:
- Общий анализ крови и мочи.
- Исследование уровня С-реактивного белка в крови.
- Исследование уровня глюкозы в крови и моче.
- Определение антител к ВЭБ, цитомегаловирусу, ВИЧ.
- Бактериологическое исследование на палочку дифтерии, посев содержимого мазка из зева на флору и чувствительность к антибиотикам.
- Биохимический анализ крови.
- Определение уровня электролитов в крови.
- Обследование на гепатиты, иерсиниоз, токсоплазмоз.
К дополнительным методам обследования относятся:
Обязательно пациента осматривают инфекционист, невролог, дерматовенеролог, гематолог, отоларинголог, окулист.
При стертой форме заболевания лечение заключается в соблюдении режима, диеты, облегчения симптомов – полоскания горла, применение пастилок для рассасывания, витаминов.
Тяжелые висцеральные формы лечат медикаментозно. С этой целью рекомендуют растворы электролитов, интерфероны, иммуностимуляторы, антибиотики, гормоны, жаропонижающие, противогрибковые препараты, пробиотики.
Спектр назначаемых лекарств зависит от пораженного органа и системы, тяжести состояния пациента, возраста, наличия осложнений и т.д.
Как лечить мононуклеоз, рассказывает доктор Комаровский:
При атипичном инфекционном мононуклеозе осложнения могут возникать в случаях развития висцеральной формы заболевания. К ним относятся аутоиммунная анемия, тромбоцитопения, параличи черепных нервов, менингоэнцефалиты, миокардит, гепатит, разрыв селезенки, присоединения бактериологических инфекций.
Избежать заболевания, при уровне инфицирования на планете 80%-90%, сложно. Специфическая профилактика не разработана. Необходимо укреплять иммунитет – здоровый образ жизни, хорошие экологические и социальные условия проживания.
Как отличить мононуклеоз от простуды:
Прогноз для выздоровления благоприятный при стертых формах атипичного инфекционного мононуклеоза. При висцеральных – серьезный. Диспансерное наблюдение проводят в течение года, на этот период рекомендуют избегать инсоляции.
источник
Такая патология, как мононуклеоз, зачастую диагностируется у детей старшего возраста. Излюбленный возраст патологии – 14-18 лет. Мононуклеоз представляет собой инфекцию, развивающуюся из-за проникновения внутрь организма вируса под названием «Эпштейн Барра», который включается в группу герпесвирусов. Когда клетки чужеродного агента начинают размножаться, в организме формируются специфичные антитела. В ходе исследования выявляется их присутствие в сыворотке крови. Какие анализы на мононуклеоз у детей проводятся?
Анализ крови на мононуклеоз у детей показан при следующих симптомах:
- Боль в голове, суставная и мышечная ломота, потеря аппетита, ощущение тошноты.
- Лихорадочное состояние. Температурные показатели могут колебаться в пределах 37,5-40,0ͦ С. нередко наблюдается субфебрилитет (в пределах 37,1-37,4ͦС). Для мононуклеоза нехарактерны такие симптомы как озноб и повышенное потоотделение.
- Увеличение размеров лимфатических узлов. Сначала изменениям подвергаются те, которые находятся под затылком и в задней области шеи. По мере прогрессирования болезни поражаются подмышечные и даже паховые лимфаузлы. Могут быть незначительных размеров – с горошину, а могут достигать величины грецкого ореха. Увеличение лимфатических узлов не сопровождается изменением кожи и никаких болезненных ощущений не доставляет. Изредка возможен лёгкий дискомфорт в этой области.
- Болезненность в горле у ребёнка. Сочетается с увеличением миндалин. Поверхность покрыта белесоватым налётом, который можно легко снять ватной палочкой.
- Появление гнусавости в голосе из-за расширения миндалин.
- Лёгкая забитость носа. Выделение слизи у ребёнка при этом не наблюдается.
- При острой стадии инфекции печень и селезёнка также подвергаются видоизменениям.
- Болезненность в животе при увеличении лимфаузлов в соответствующей области.
В 10-15% случаев наблюдается различная по локализации и размерам сыпь на коже.
Инфекционный мононуклеоз у детей
При сдаче анализа крови у детей при инфекционном мононуклеозе смотрят на показатели лейкоцитов, наличие мононуклеаров, изменение уровня гранулоцитов. Те В-клетки (лимфоциты), которые поражены вирусом и которые были подвергнуты бластной трансформации (рост клеток бластов) и называются мононуклеары. Если болезнь у ребёнка только развивается, то эти элементы могут и не выявиться в ходе общего анализа крови. Их появление наблюдается на 2-3 день после инфицирования.
Для данной патологии нехарактерны такие болезни как тромбоципения и анемия. У незначительной части пациентов отмечается минимальный лейкоцитоз (превышение количества кровяных клеток) или лейкопения (резкое снижение их численности). Скорость оседания эритроцитов СОЭ у ребёнка будет изменена незначительно. Количество нейтрофилов палочкоядерных, тромбоцитов увеличится.
Нормальный тромбоцитарный и лейкоцитарный уровень будет, если мононуклеоз протекает без последствий. При других раскладах численность клеток уменьшается.
Биохимический анализ крови в качестве определителя инфекции тоже часто назначается. В результатах исследования сильно увеличивается альдодаза, которая принимает участие в обмене энергией. Нередко можно наблюдать повышение численности щелочной фосфатазы. Если здесь отмечается и превышение прямых билирубиновых показателей, то говорят о развитии желтухи, непрямого – о тяжёлом последствии мононуклеоза – гемолитической аутоиммунной анемии.
Анализ на инфекционный мононуклеоз – моноспот – тоже очень эффективное исследование. Проводится с целью выявления у ребёнка гетерофильных антител в кровяной сыворотке. Результативность анализа отмечается в 90% случаев при первичном инфицировании и если начальная симптоматика возникла не позже 2-3 месяцев. При хронически текущей форме болезни у ребёнка моноспот не покажет никаких изменений.
В процессе манипуляции кровь соединяется с биологическим катализатором. Если появляется агглютинация – объединение клеток, то выявляются гетерофильные антитела (производимые при заражении). Это подтверждает диагноз «мононуклеоз» у ребёнка и исключает другие заболевания.
Диагностика вируса Эпштейна-Барр (ВЭБ): анализ крови, ДНК, ПЦР, печеночные пробы
Если доктор после осмотра подозревает у ребёнка мононуклеоз, то без лабораторных анализов здесь не обойтись. Общий анализ крови и биохимию можно сдать в больнице, поликлинике. В первом случае биологический материал берётся из пальца, во втором – из вены. Результаты будут готовы уже на следующий день. Сдавать анализы важно не на полный желудок, а на пустой и предпочтительнее в утреннее время.
За сутки до проведения исследования следует отказаться от жирных блюд. Кроме того, не рекомендуется заниматься тяжёлыми видами спорта.
Что касается моноспот-теста, то для его проведения кровь также берётся из вены. Результаты будут готовы через 5 минут. Сдать тест можно бесплатно в больнице (если она оснащена нужным лабораторным оборудованием) либо обратиться в платную клинику.
Проходить исследование крови нужно будет несколько раз. Это обусловлено тем, что на первичной стадии развития болезни отмечается незначительное изменение показателей в сыворотке крови. Поэтому может понадобиться вторичное (либо ещё одно) исследование для точного диагностирования заражения. При длительно текущем мононуклеозе педиатр назначит проведение анализа 1 раз в 3 месяца.
В общем анализе крови будут наблюдаться такие изменения:
- уровень атипичных клеток – мононуклеаров — будет превышать 10%;
- показатели моноцитов будут больше 40%;
- уровень лимфоцитов в крови будет увеличен также – свыше 10%;
- общее число моноцитов и лимфоцитов будет составлять 80-90% от общей численности лейкоцитов;
- нейтрофильные клетки с С-образной формой ядра будут больше 6%;
- превышение СОЭ минимальное;
- лейкоциты будут незначительно увеличены, либо в нормальной численности;
- если есть последствия, то эритроцитарные показатели будут в пределах 2,8×1012 на литр, а тромбоцитарные – менее 150×109 на литр.
Расшифровка анализа крови при мононуклеозе у детей (биохимия):
- показатели аминотрансферазы и аспартатаминотрансферазы будут превышены в 2-3 раза;
- щелочная фосфатаза будет более 90 единиц на литр;
- увеличение билирубина непрямого происходит до 0, 005 (и выше) ммоль/л;
- повышение прямого билирубина будет выше 0, 0154 ммоль/л.
Серология, ИФА, ПЦР при вирусе Эпштейна-Барр. Положительный и отрицательный результат
Вот перечень анализов, которые могут выявить мононуклеоз у ребёнка:
- На Эпштейн Барра. Необходимо проводить анализ для выявления наличия антител к этому вирусу. В обострённой стадии в кровяном составе наблюдаются антитела IgM. Наибольшее их скопление происходит ближе к 3 неделе после заражения. Ближе к 4-5 неделе в крови появляются IgG. В стадии обострения их концентрация очень высокая. При длительном течении болезни у ребёнка их количество незначительное. Стоит отметить, что эти антитела больше никогда не покинут организм.
- Анализ на ВИЧ. Диагностика инфекционного мононуклеоза у ребёнка проводится и с помощью этого исследования. Сдаётся 3-хкратно.
- Пункция костного мозга. Увеличивается численность мононуклеаров широкоплазменных и одноядерных элементов. Исследование даёт точный результат даже тогда, когда инфицирование произошло недавно, и состав крови изменился совсем незначительно либо этого вообще не произошло.
- Также назначаются иммунологические и серологические анализы. При этом выявляется увеличенная концентрация антител сыворотки. Однако эти результаты не могут со стопроцентной вероятности свидетельствовать о развитии у ребёнка мононуклеоза.
- ПЦР. Выявляется наличие инфекции по ДНК. Одно из самых высокочувствительных исследований.
Врачи иногда рекомендуют сдать мазки. Берётся биологический материал со слизистых тканей миндалин ребёнка. Этому есть объяснение. Поскольку заболевание очень схоже с дифтерией (симптоматикой), то необходимость в исследовании очевидна.
Диагностирование у детей мононуклеоза — очень важное мероприятие. Выявить патологию можно при помощи множества исследований. Самыми результативными в данном случае являются показатели крови – общий и биохимический лабораторные анализы.
источник
О том, что это за болезнь, как она протекает и лечится и посвящена данная статья. Мононуклеоз – это острое вирусное расстройство (Код по МКБ 10: B27), которое сопровождается увеличением селезенки и печени, нарушением работы ретикулоэндотелиальной системы, изменением лейкоцитов и лимфаденопатией.
Что за болезнь мононуклеоз, как указывает Википедия, впервые рассказал миру в 1885 году русский ученый Н.Ф. Филатов и первоначально назвал ее идиопатическим лимфаденитом. В настоящий момент известно, что ее вызывает вирус герпеса 4-го типа (вирус Эпштейна-Барра), оказывающий влияние на лимфоидную ткань.
У большинства родственников и у самих заболевших зачастую возникают вопросы: «На сколько заразен мононуклеоз, заразен ли он вообще и как можно заразится?» Инфекция передается воздушно-капельным путем, изначально закрепляется на эпителии ротоглотки, а потом попадает в регионарные лимфоузлы после транзита через кровяное русло. Вирус сохраняется в организме в течение всей жизни, а при понижении естественных защитных сил заболевание способно рецидивировать.
Что такое инфекционный мононуклеоз и как лечится у взрослых и у детей более подробно можно узнать после прочтения данной статьи полностью.
Один из часто задаваемых вопросов «Может ли повториться заражение мононуклеозом?» Заразиться повторно мононуклеозом нельзя, так как после первой встречи с инфекцией (неважно, возникло заболевание или нет) человек становится ее носителем на всю жизнь.
Наиболее предрасположенными к этой болезни являются дети младше 10 лет. Вирус Эпштейна-Барра циркулирует чаще всего в закрытом коллективе (детский сад, школа), где и происходит заражение воздушно-капельным способом. При попадании в открытую среду вирус быстро гибнет, поэтому инфицирование происходит только при достаточно тесных контактах. Возбудитель мононуклеоза определяется у больного человека в слюне, поэтому он способен передаваться также при чихании, кашле, поцелуях, использовании общей посуды.
Стоит упомянуть, что данная инфекция регистрируется в 2 раза чаще у мальчиков, чем у девочек. Некоторые пациенты переносят вирусный мононуклеоз бессимптомно, однако являются носителями вируса и потенциально опасны для здоровья других. Выявить их можно только проведя специальный анализ на мононуклеоз.
Вирусные частицы проникают в кровоток через дыхательные пути. Инкубационный период имеет среднюю продолжительность 5-15 суток. В ряде случаев, как сообщает интернет-форум и некоторые пациенты, он может длиться до полутора месяцев (причины этого явления неизвестны). Мононуклеоз является достаточно распространенным заболеванием: до 5-летнего возраста более половины детей заражаются вирусом Эпштейна-Барра, однако у большинства он протекает без серьезной симптоматики и манифестации заболевания. Инфицированность среди взрослого населения колеблется в разных популяциях в пределах 85-90% и лишь у некоторых пациентов данный вирус проявляется симптомами, на основании которых ставят диагноз инфекционный мононуклеоз. Возможно возникновение следующих особых форм заболевания:
- атипичный мононуклеоз – его признаки у детей и взрослых связаны с более сильной выраженностью симптомов, чем обычно (например, температура может подниматься до 39,5 градусов или заболевание может протекать вовсе без температуры); диета должна быть обязательным компонентом лечения при этой форме из-за того, что атипичный мононуклеоз обладает склонностью вызывать тяжелые осложнения и последствия у детей;
- хронический мононуклеоз, описанный в одноименном разделе, рассматривается как последствия ухудшения работы иммунной системы больного.
У родителей часто возникает вопросы о том, сколько держится температура при описываемой инфекции. Длительность данного симптома может значительно варьировать в зависимости от индивидуальных особенностей: от нескольких дней до полутора месяцев. При этом вопрос о том, принимать при гипертермии антибиотики или нет, должен решать лечащий врач.
Также достаточно распространенный вопрос: «принимать Ацикловир или нет?» Ацикловир входит во многие официально утвержденные схемы лечения, однако последние исследования доказывают, что такое лечение не влияет на течение заболевания и никак не улучшает состояние заболевшего.
Лечение и симптомы у детей (чем лечить мононуклеоз и как лечить у детей) также подробно описаны в передаче Е.О. Комаровского «Инфекционный мононуклеоз». Видео от Комаровского:
У лиц старше 35 лет данное заболевание развивается редко. Зато атипичные признаки болезни и хронический мононуклеоз, имеющие потенциально опасные последствия, наоборот, встречаются в процентном соотношении чаще.
Лечение и симптомы у взрослых принципиальных отличий от таковых у детей не имеют. Более подробно о том, чем лечить и как лечить у взрослых, описано ниже.
До настоящего времени не разработаны методы специфической профилактики от заражения описываемым вирусом, поэтому если ребенку не удалось избежать контакта с зараженным, родителям нужно тщательно следить за состоянием ребенка на протяжении последующих 3 месяцев. При отсутствии появления в указанный срок признаков заболевания можно утверждать, что заражения либо не произошло, либо иммунитет подавил вирус и заражение протекало бессимптомно. Если же появились признаки общей интоксикации (повышенная температура, озноб, сыпь, слабость, увеличились лимфоузлы, то следует незамедлительно обратиться к педиатру или инфекционисту (к вопросу о том, какой врач лечит мононуклеоз).
Симптомы вируса Эпштейна-Барра у детей на начальной стадии заболевания включают общее недомогание, катаральные явления и слабость. Затем возникает першение в горле, субфебрильная температура, покраснение и отек слизистых ротоглотки, заложенность носа, увеличение миндалин. В ряде случаев встречается молниеносная форма развития инфекции, когда симптомы появляются внезапно, а их выраженность быстро усиливается (сонливость, лихорадка до 39 градусов в течение нескольких дней, озноб, усиленное потоотделение, слабость, боли в мышцах и горле, головная боль). Далее наступает период основных клинических проявлений инфекционного мононуклеоза, при котором наблюдается:
- увеличение в размерах печени и селезенки;
- сыпь на теле;
- зернистость и гиперемия окологлоточного кольца;
- общая интоксикация;
- увеличение лимфоузлов.
Сыпь при мононуклеозе обычно появляется в начальном периоде заболевания, одновременно с лимфаденопатией и лихорадкой, и располагается на руках, лице, ногах, спине и животе в виде мелких красноватых пятен. Данное явление не сопровождается зудом и не требует лечения, оно проходит самостоятельно по мере выздоровления пациента. В случае, если у пациента, принимающего антибиотики, сыпь начала зудеть, это может указывать на развитие аллергии, так как при мононуклеозе кожная сыпь не чешется.
Самым важным симптомом описываемой инфекции считается полиаденит, возникающий из-за гиперплазии ткани лимфатического узла. Часто на миндалинах появляются островковые наложения светлого налета, который легко удаляется. Также увеличиваются периферические лимфоузлы, особенно шейные. При повороте головы в сторону они становятся достаточно заметными. Пальпация лимфоузлов чувствительна, но не болезненна. Реже увеличиваются абдоминальные лимфоузлы и, сдавливая регионарные нервы, они провоцируют развитие симптомокомплекса «острый живот». Данное явление способно привести к постановке неверного диагноза и проведению диагностической лапаротомии.
Вирусный мононуклеоз у лиц старше 25-30 лет практически не встречается, так как данная субпопуляция уже, как правило, имеет сформированный иммунитет к возбудителю заболевания. Симптомы вируса Эпштейна-Барра у взрослых, если заболевание все же развилось, ничем не отличаются от таковых у детей.
Как указывалось выше, для описываемого заболевания характерна гепатоспленомегалия. Печень и селезенка чрезвычайно чувствительны к вирусу, в результате увеличение печени и селезенки у ребенка и взрослого наблюдаются уже в первые дни болезни. Вообще причины гепатоспленомегалии у ребенка и взрослого включают разнообразные вирусные, онкологические заболевания, а также болезни крови и системную красную волчанку, поэтому в данной ситуации необходимо всестороннее обследование.
Симптомы больной селезенки у человека:
- увеличение размеров органа, которое можно выявить при пальпации и УЗИ;
- болезненность, чувство тяжести и дискомфорт в левых отделах живота.
Болезнь селезенки провоцирует ее увеличение настолько, что паренхима органа способна разорвать собственную капсулу. Первые 15-30 дней наблюдается непрерывное увеличение размеров печени и селезенки, а когда температура тела нормализуется, происходит возвращение их размеров к нормальным показателям.
Симптомы разрыва селезенки у взрослых и детей, основанные на анализе историй болезней пациентов:
- потемнение в глазах;
- тошнота и рвота;
- вспышки света;
- слабость;
- головокружение;
- усиливающаяся абдоминальная боль разлитого характера.
При увеличении селезенки показано ограничение физических нагрузок и постельный режим. Если все же был диагностирован разрыв органа, то необходимо срочное его удаление.
Продолжительное персистирование вируса в организме редко проходит бессимптомно. Учитывая, что при скрытой вирусной инфекции возможно появление самых разнообразных болезней, нужно четко выделить критерии, позволяющие диагностировать хронический вирусный мононуклеоз.
Симптомы хронической формы:
- перенесенная в течение полугода тяжелая форма первичного инфекционного мононуклеоза или ассоциированная с большими титрами антител к вирусу Эпштейн-Барра;
- увеличение содержания частиц вируса в пораженных тканях, подтвержденное методом антикомплементарной иммунофлуоресценции с антигеном возбудителя;
- подтвержденное гистологическими исследованиями поражение некоторых органов (спленомегалия, интерстициальная пневмония, увеит, гипоплазия костного мозга, персистирующий гепатит, лимфаденопатия).
С целью подтверждения мононуклеоза обычно назначаются следующие исследования:
- анализ крови на наличие антителквирусу Эпштейна-Барра;
- биохимический и общий анализы крови;
- УЗИ внутренних органов, в первую очередь печени и селезенки.
Основными симптомами заболевания, на основании которых ставят диагноз, являются увеличенные лимфоузлы, тонзиллит, гепатоспленомегалия, лихорадка. Гематологические изменения являются вторичным признаком болезни. Картина крови характеризуется повышением СОЭ, появлением атипичных мононуклеаров и широкоплазменных лимфоцитов. Однако следует учитывать, что указанные клетки могут появляться в крови только спустя 3 недели после инфицирования.
При проведении дифференциальной диагностики необходимо исключить острый лейкоз, болезнь Боткина, ангину, дифтерию зева и лимфогранулематоз, которые могут иметь похожие симптомы.
Мононуклеары и широкоплазменные лимфоциты – что это такое и одно ли это и тоже?
Зачастую между этими понятиями ставят знак равенства, однако с точки зрения морфологии клетки между ними есть существенные различия.
Широкоплазменные лимфоциты – это клетки с большой цитоплазмой и тяжистым ядром, которые появляются в крови при вирусных инфекциях.
Мононуклеары в общем анализе крови появляются преимущественно при вирусном мононуклеозе. Атипичные мононуклеары в крови представляют собой большие клетки с разделенной границей цитоплазмой и большим ядром, содержащим мелкие ядрышки.
Таким образом специфическим признаком для описываемого заболевания является только появление атипичных мононуклеаров, а широкоплазменных лимфоцитов при нем может и не быть. Стоит помнить также что мононуклеары могут быть симптомом и иных вирусных заболеваний.
Для максимально точной постановки диагноза в затруднительных случаях используют более точный анализ на мононуклеоз: изучают значение титра антител к вирусу Эпштейна-Барра или назначают исследование ПЦР (полимеразная цепная реакция). Расшифровка анализа крови на мононуклеоз и общий анализ (у детей или у взрослых имеет сходные параметры оценки) крови с указанным относительным количеством атипичных мононуклеаров позволяет с высокой долей вероятности подтвердить или опровергнуть диагноз.
Также пациентам с мононуклеозом назначают ряд серологических исследований на предмет выявления ВИЧ-инфекции (кровь на ВИЧ), так как она может провоцировать увеличение концентрации мононуклеаров в крови. При выявлении симптомов ангины рекомендуется посетить ЛОР-врача и провести фарингоскопию для определения этиологии расстройства.
Если в семье находится инфицированный вирусным мононуклеозом, не заразиться другим членам семьи будет сложно из-за того, что после полного выздоровления пациент продолжает периодически выделять вирус в окружающую среду и остается его носителем на всю оставшуюся жизнь. Поэтому в помещении больного в карантин нет необходимости: если остальные члены семьи не инфицируются в период болезни родственника, с большой долей вероятности можно сказать, что заражение произойдет позднее.
Лечение инфекционного мононуклеоза у детей, а также симптоматика и лечение вируса Эпштейна-Барра у взрослых не имеют принципиальных различий. Подходы и препараты, используемые для терапии в большинстве случаев идентичны.
Специфического лечения описываемого заболевания не существует, нет также и общей схемы лечения или противовирусного препарата, который смог бы эффективно бороться с вирусом. Как правило заболевание лечится в амбулаторно, в тяжелых клинических случаях пациента помещают в стационар и назначают постельный режим.
К показаниям к госпитализации относятся:
- развитие осложнений;
- температура выше 39,5 градусов;
- угроза асфиксии;
- признаки интоксикации.
Лечение мононуклеоза проводится по следующим направлениям:
- назначение жаропонижающих препаратов (для детей используются Парацетамол или Ибупрофен);
- использование местных антисептических лекарств для лечения мононуклеозной ангины;
- локальная неспецифическая иммунотерапия препаратами ИРС 19 и Имудон;
- назначение десенсибилизирующих средств;
- витаминотерапия;
- при обнаружении поражения печени рекомендуют желчегонные препараты и гепатопротекторы, назначается специальная диета (лечебная стол-диета №5);
- возможно назначение иммуномодуляторов(Виферон, Анаферон, Имудон, Циклоферон) совместно с противовирусными лекарствами для получения наибольшего эффекта;
- антибиотикипри мононуклеозе (таблетки Метронидазола) назначаются, как профилактика развития микробных осложнений при наличии интенсивного воспаления ротоглотки (пенициллиновый ряд антибиотиков при инфекционном мононуклеозе не назначается из-за высоко вероятности появления тяжелой аллергии);
- во время приема антибиотиковсовместно используют пробиотики (Наринэ, Аципол, Примадофилус);
- в случае развития тяжелой гипертоксической формы болезни при риске асфиксии показан 7-дневный курс Преднизолона;
- при выраженном отеке гортани и развитии сложностей с дыханием рекомендуется постановка трахеостомыи перевод пациента на искусственную вентиляцию легких;
- если диагностируется разрыв селезенки, проводится спленэктомияв экстренном порядке (последствия разрыва селезенки без оказания квалифицированной помощи могут быть летальные).
источник
При развитии инфекционного мононуклеоза у больного поражается ротоглотка, лимфоузлы, печень и селезенка. Данное заболевание относится к острым вирусным инфекциям, но его специфическим симптомом является образование характерных клеток в крови, которые называются атипичными мононуклеарами.
Передается эта инфекция аэрозольным способом, а появляется она из-за вируса Эпштейна-Барр, который негативно сказывается на лимфоидно-ретикулярной ткани.

Чаще всего эта болезнь возникает у детей. Она не является сезонной, поэтому появиться может вне зависимости от времени года. Болезнь в течение длительного времени может находиться в организме ребенка как скрытый вирус.
Особенно часто этот вирус проявляется во время пубертатного периода, а вот среди тех, кому за 40, он встречается крайне редко.
Если заражение произошло в раннем детстве, то симптоматика заболевания схожа с респираторной инфекцией. В старшем возрасте болезнь протекает без выраженных признаков. Мононуклеоз может проявиться один раз, а затем у малыша формируется стойкий иммунитет на всю жизнь.
Чтобы установить правильный диагноз, необходимо сдать анализ на мононуклеоз. Для этого понадобится два общих анализа крови, интервал между которыми должен быть не менее 5 дней. Если в них обнаруживается больше 10% мононуклеаров, то диагноз подтверждается. На 10-й день болезни их количество будет достигать около 80%.

Эти клетки крупного размера и имеют одно ядро. С помощью таких отличий при исследовании анализов врач получает необходимую информацию и устанавливает правильный диагноз.
Данные мононуклеары имеют отношение к В и Т-лимфоцитам, которые являются клетками иммунной системы. Они защищают от инфекций вирусного характера, клеток опухоли и внутриклеточного паразита.
Когда на иммунную систему начинают воздействовать чужеродные белки, то лимфоциты активизируются. При этом увеличивается ядро и число цитоплазмы, поскольку в них входит много синтезированного белка. Существуют такие вирусы, из-за которых усиливается синтетическая активность лимфоцита. Это и ведет к появлению мононуклеаров.
У здорового ребенка данные клетки не встречаются. Атипичный мононуклеоз у детей может появиться при следующих заболеваниях:
- вирусной инфекции, в частности, грипп, вирусный гепатит, герпес;
- бактериальной;
- паразитарных заболеваниях;
- опухоли;
- аутоиммунной болезни.
Сюда следует отнести еще и вакцинацию, лекарственную непереносимость.

В то же время эта инфекция быстро погибает в окружающей среде, поэтому заразиться можно только в случае тесного контакта. У больного вирус находится в слюне. Когда человек знакомится с тем, что такое мононуклеоз, как передается этот вирус – главный вопрос.
- поцелуя;
- кашля;
- чихания;
- использования общей посуды.
У мальчиков этот недуг определяется гораздо чаще. Инкубационный период длится около 15 дней, в некоторых случаях – более месяца. Даже когда симптомы не наблюдаются, то человек все равно может быть носителем вируса и представлять потенциальную опасность для окружающих.
Инфекционный мононуклеоз считается распространенным заболеванием, который встречается у 50% детей до 5 лет. Его тяжело распознать, поскольку ярко выраженной симптоматики он не имеет.
При инкубационном периоде больной может страдать от слабости, катаральных симптомов, недомогания. Со временем осуществляется нарастание признаков, поднимается температура. Когда врач проводит осмотр, то он определит гиперемию слизистой глотки.
Среди основных симптомов следует выделить:
- лихорадку;
- повышенное потоотделение;
- болевые ощущения в горле во время глотания;
- признаки интоксикации;
- озноб.
При этом лихорадка может наблюдаться на протяжении месяца. В первые сутки заболевания у ребенка увеличиваются лимфоузлы, чаще всего в затылочной области, на шее и под челюстью. Узлы на ощупь будут плотными, подвижными, но безболезненными. Иногда окружающая клетчатка отекает. После недели болезни симптоматика усиливается и перерастает в общую интоксикацию, ангину, лимфоаденопатию.
Сыпь при мононуклеозе наблюдается в виде пятнисто-папулезных высыпаний, но она кратковременная и не сопровождается зудом или жжением. Она не оставляет на теле после себя следов. Кроме этого, печень увеличивается в размере. Это же происходит и с селезенкой. Болезнь имеет острый характер до 3 недель, после чего признаки постепенно стихают.
Температура приходит в норму, нормализуется размер внутренних органов, ангина проходит. Редко остается аденопатия и повышенная температура. Если инфекционный мононуклеоз приобрел хронический характер, то продолжительность болезни увеличивается и может длиться больше года.

Анализы крови помогут не только выявить недуг, но еще и установить степень тяжести, длительность болезни, тип инфекции.
При исследовании крови обнаруживается, что уровень лейкоцитов у больного повышен, определяется наличие мононуклеаров. Однако на ранней стадии эти атипичные клетки могут отсутствовать. Они возникают на 2-й неделе заболевания. Из-за того, что вязкость крови повышена, в ней могут находиться и эритроциты.
К тому же повлиять на анализы может состояние иммунитета. Изменения в крови будут наблюдаться только во время первичного инфицирования. В латентный период показатели остаются в норме. По причине мононуклеоза у детей меняется состав мочи, поскольку происходят изменения в работе некоторых внутренних органов. Это свидетельствует о воспалительном процессе в печени.
После подтверждения диагноза берется кровь из вены, чтобы провести биохимический анализ. Здесь обнаруживается высокая концентрация фермента, который является частью энергетического обмена.
Восстановление после мононуклеоза длится около 4 недель. Во время выздоровления могут происходить следующие явления:
- Наблюдается сонливость.
- Утомляемость.
- Приходят в норму показатели температуры.
- Проходит ангина.
- Восстанавливаются лимфоузлы и внутренние органы.
- Нормализуются показатели крови.
Осложнения после заболевания наблюдаются крайне редко, если не учитывать снижение иммунитета. В редких случаях болезнь заканчивается печеночной недостаточностью, гемолитической анемией, разрывом селезенки, миокардитом.
Симптомы и лечение мононуклеоза тесно связаны, поскольку медикаментозная терапия должна быть направлена не на то, чтобы устранить возбудитель недуга, а на облегчение вышеуказанных признаков. Вопрос о том, как лечить мононуклеоз у ребенка, интересует многих.
Прежде всего, следует позаботиться о благоприятных условиях, которые ускорят процесс выздоровления:
- Больной должен придерживаться постельного режима.
- Воздух в помещении не должен быть сухим (влажность до 70%).
- Следует отдать предпочтение обильному теплому питью.
- Регулярно делать влажную уборку без бытовой химии в комнате, где находится больной.
- Если температура повышена, то можно воспользоваться жаропонижающим средством.
Когда заболевание не имеет осложнений, то стоит обойтись без медикаментозного лечения. После того как показатели температуры придут в норму, как можно больше времени необходимо проводить на улице. Но прогулки стоит проводить там, где меньше людей и стараться избегать детские площадки. Так малыш с ослабленным иммунитетом не передаст инфекцию и не заразится простудой.
В период выздоровления организм ребенка стоит поддерживать с помощью витаминного комплекса, который должен назначить врач. Не стоит бояться повторно заразиться вирусом, который вызывает мононуклеоз. Это невозможно, так как после его перенесения у ребенка вырабатывается стойкий иммунитет на всю жизнь.
источник
Мононуклеоз – острое инфекционное заболевание, поражающее лимфатические узлы, печень, селезенку, верхние дыхательные пути. Возбудителем недуга является вирус Эпштейн-Барра класса герпевирусов. Болеют преимущественно подростки 14–18 лет, после перенесенной инфекции в организме вырабатываются специфические белковые структуры – антитела. Анализ на мононуклеоз помогает выявить характерные клетки – атипичные мононуклеары – в крови.
Чтобы подтвердить диагноз, назначают сдачу общего, биохимического анализов крови, кровь на вирус Эпштейн-Барра, ПЦР-диагностику, ИФА, моноспот, пункцию костного мозга, исследования иммунного статуса.
Дополнительно проводят обследование на антитела к ВИЧ при обострении инфекционного заболевания, через 3 и 6 месяцев после окончания лечения. Такие меры необходимы, поскольку на начальных стадиях иммунодефицита наблюдаются симптомы, идентичные мононуклеозу. Ребенок, переболевший инфекционным недугом, должен сдавать анализы 1 раз в 3 месяца и находиться на учете у педиатра.
Лабораторные исследования проводят также для дифференцирования инфекционного недуга от лимфогранулематоза, лимфолейкоза, тонзиллита кокковой этиологии, дифтерии, вирусного гепатита, краснухи, токсоплазмоза, бактериальной пневмонии.
Если есть подозрение на мононуклеоз анализ крови помогает подтвердить диагноз, показывают степень тяжести и длительность течения заболевания, смешанный тип инфекции, эффективность проводимой терапии.
Исследование крови на инфекционный мононуклеоз выявляет повышенный уровень лейкоцитов, присутствие атипичных мононуклеаров, агранулоцитоз. Мононуклеарами называют В-лимфоциты, которые подверглись атаке вируса и прошли бластную трансформацию.
Анемия и тромбоцитопения не характерны для этой болезни. Стоит отметить, что в крови не всегда обнаруживаются мононуклеары на ранних стадиях заболевания. Атипичные клетки появляются, спустя 2–3 недели после инфицирования. При длительной интоксикации организма может быть увеличен уровень эритроцитов из-за повышенной вязкости крови.
Анализ крови на мононуклеоз показывает следующие изменения:
- палочкоядерные нейтрофилы – более 6%, при этом понижен уровень сегментноядерных нейтрофилов;
- лейкоциты в норме или незначительно повышены;
- СОЭ умеренно увеличена – 20–30 мм/ч;
- лимфоциты – более 40%;
- атипичные мононуклеары – более 10–12%;
- моноциты – более 10%.
Повлиять на показатели ОАК способно общее состояние иммунной системы, а также время, прошедшее от момента заражения. Выраженные изменения в составе крови появляются лишь при первичном инфицировании, при латентной форме заболевания показатели остаются в пределах нормы. Во время ремиссии уровень нейтрофилов, лимфоцитов и моноцитов постепенно нормализуется, атипичные мононуклеары сохраняются от 2–3 недель до 1,5 года после выздоровления.
Анализы крови у детей должны содержать данные о концентрации эритроцитов, лейкоцитов, гемоглобина, ретикулоцитов, тромбоцитов. А также проводят подсчет лейкоцитарной формулы, вычисляют цветовые показатели и гематокрит.
При мононуклеозе могут происходить изменения в составе мочи, так как нарушается работа печени и селезенки. В материале обнаруживается высокий уровень билирубина, белок, небольшое количество крови (эритроциты), гной. Цвет мочи значительно не изменяется. Такие показатели подтверждают развитие воспалительного процесса в печени.
Для подтверждения мононуклеоза необходимо сдать кровь из вены для проведения биохимического анализа. Результат показывает высокую концентрацию альдолазы – фермента, участвующего в энергетическом обмене. При активном развитии мононуклеоза значения превышают нормальные показатели в 2–3 раза.
В составе крови часто повышается фосфотаза (до 90 ед/л и даже более), билирубин прямой фракции, увеличивается активность трансаминаз АЛТ, АСТ. Появление билирубина непрямой фракции говорит о развитии тяжелого осложнения – аутоиммунной анемии.
Моноспот – это специальный высокочувствительный тест агглютинации для обнаружения гетерофильных антител в сыворотке крови. Исследование эффективно в 90% при первичном заражении мононуклеозом, если первые симптомы появились не позднее 2–3 месяцев назад. При хронической форме заболевания исследование нерезультативно.
В процессе манипуляции кровь смешивают с катализаторами. Если происходит агглютинация, обнаруживаются гетерофильные антитела и подтверждается инфекционный мононуклеоз, при этом не исключаются другие подобные заболевания. Моноспот-тест дает результат в течение 5 минут, что облегчает диагностику при тяжелых формах болезни.
Еще одним информативным методом выявления гетерофильных тел является реакция Пауля-Буннеля. Положительная агглютинация наблюдается у больных через 2 недели после заражения, поэтому может потребоваться проведение нескольких тестов. У детей младше 2 лет антитела обнаруживаются только в 30% случаев. Колебания показателей могут происходить при вторичных, смешанных инфекциях.
При пункции костного мозга отмечается увеличение числа одноядерных клеток, широкоплазменных мононуклеаров. Наблюдается гиперплазия эритроидных, гранулоцитарных и мегакариоцитарных элементов. Исследование результативно даже на ранних стадиях заболевания, когда изменения в составе крови еще не наблюдаются. Эритроцитарная гиперплазия также может указывать на различные формы анемии.
Имуунологические анализы при этом заболевании демонстрируют активацию В-клеточного звена и увеличение концентрации сывороточных иммуноглобулинов. Эти изменения неспецифичны, поэтому не могут быть использованы как критерий диагноза.
При атипичных формах мононуклеоза назначают серологические исследования на антитела к вирусу.
Иммуноферментный анализ ИФА основан на реакции антиген-антитело. На ранних стадиях в сыворотке крови больных обнаруживают IMg – иммуноглобулины к капсидному белку (VCA). Вещества появляются в острый период инфекции (1–6 неделя) и исчезают через 1–2 месяца, но могут быть и некоторые отклонения в сроках. Присутствие VCA IMg в крови более 3 месяцев говорит о затяжном течении мононуклеоза на фоне иммунодефицитного состояния.
Иммуноглобулины IgG – ранние антитела (ЕА), сохраняющиеся в крови 3–4 недели с момента заражения. Это маркеры острой стадии заболевания, но в некоторых случаях обнаруживаются у пациентов, страдающих рецидивирующей формой недуга.
Иммуноглобулины к ядерному антигену EBNAIgG относятся к показателям перенесенной или хронической инфекции, не определяются в первые 3–4 недели. В результатах анализа антитела содержатся в высокой концентрации.
Расшифровка серологического исследования может вызывать затруднения у пациентов с иммунодефицитом, после переливания крови, поэтому дополнительно назначается проведение ПЦР.
Полимеразная цепная реакция – это метод молекулярной диагностики, который позволяет определить тип возбудителя инфекции по его ДНК. Обнаружение в крови больного клеток вируса Эпштейн-Барра подтверждает первичную инфекцию или реактивацию латентной формы заболевания. ПЦР-диагностика является высокочувствительным способом выявления EBV на ранних стадиях.
Сдавать анализы нужно на голодный желудок. Воздерживаться от приема пищи необходимо в течение 8–10 часов перед посещением лаборатории. Нельзя пить чай, кофе, газированные напитки, разрешено употреблять только воду. Исключить алкоголь, жирную пищу нужно за 3 суток до исследования. Непосредственно перед анализом необходимо избегать тяжелых физических нагрузок, стрессов.
В случае лечения медикаментами необходимо предупредить об этом врача и обсудить возможность отмены приема лекарств для получения точных результатов. Прекращают пить таблетки за 2 недели до сдачи крови и мочи.
Анализы на мононуклеоз помогают выявить возбудителя инфекции, определить уровень антител, оценить степень тяжести и продолжительность заболевания, дифференцировать другие недуги. Сдавать кровь для исследований необходимо после осмотра и консультации лечащего врача.
источник



