Ацетонемический синдром выражается симптомами, которые спровоцированы сбоем в обмене веществ. Появляется неприятное состояние при накоплении в крови кетоновых тел. Часто могут возникать ацетонемические кризы: дегидратация, многократная рвота, запах ацетона изо рта, субфебрилитет, абдоминальный синдром.
Недуг диагностируют на основе некоторых симптомов, а также анализов – определяют кетонурию, повышенный уровень мочевины, нарушение электролитного баланса. В случае ацетонемического криза важно как можно раньше для ребенка провести инфузионную терапию, поставить очистительную клизму, посадить его на диету, в которой будут легкоусвояемые углеводы.
Ацетонемический синдром — это состояние, возникающее при нарушении обменных процессов в организме ребенка, своего рода сбой в процессах метаболизма. При этом никаких пороков развития органов, нарушения в самом их строении не выявляется, просто функционирование, например, поджелудочной железы и печени не отрегулировано.
Сам же этот синдром является одним из проявлений так называемой нервно-артритической аномалии конституции (нервно-артритический диатез — старое название этого же состояния). Это определенный набор черт характера в сочетании с определенной работой внутренних органов и нервной системы ребенка.
Чаще возникает ацетонемический синдром у детей, но встречается и у взрослых. К его причинам можно отнести:
- болезни почек – в частности почечная недостаточность;
- дефицит ферментов пищеварения – наследственный или приобретенный;
- врожденные или приобретенные нарушения в работе эндокринной системы;
- диатез – неврогенный и артрический;
- дискинезия желчевыводящих протоков.
У младенцев подобное состояние может быть следствием позднего гестоза беременной или нефропатии.
Внешние факторы, вызывающие ацетономический синдром:
- голодание, особенно длительное;
- инфекции;
- токсические воздействия – включая интоксикацию во время болезни;
- расстройства пищеварения, вызванные нарушением питания;
- нефропатия.
У взрослых наиболее часто накопление кетоновых тел вызывается сахарным диабетом. Недостаток инсулина блокирует поступление в клетки органических систем глюкозы, которая накапливается в организме.
Ацетонемический синдром часто встречается у детей с аномалиями конституции (нервно-артритическим диатезом). Таких детей отличает повышенная возбудимость и быстрая истощаемость нервной системы; они имеют худощавое телосложение, часто излишне пугливы, страдают неврозами и беспокойным сном.
В то же время у ребенка с нервно-артрической аномалией конституции быстрее сверстников развиваются речь, память и другие познавательные процессы. Дети с нервно-артрическим диатезом склонны к нарушению обмена пуринов и мочевой кислоты, поэтому в зрелом возрасте подвержены развитию мочекаменной болезни, подагры, артритов, гломерулонефрита, ожирения, сахарного диабета второго типа.
Симптомы ацетонемического синдрома:
- У ребенка изо рта появляется запах ацетона. Такой же запах исходит от кожи ребенка и от его мочи.
- Дегидратация и интоксикация, бледность кожи, появление нездорового румянца.
- Наличие рвоты, которая может возникать более 3-4 раз, в особенности при попытках что-либо выпить либо съесть. Рвота может появляться в первые 1-5 дней.
- Ухудшение сердечных тонов, аритмия и тахикардия.
- Отсутствие аппетита.
- Повышение температуры тела (обычно до 37,50С-38,50С).
- Как только криз начался, ребенок проявляет беспокойство и возбуждение, после этого он становится вялым, сонливым и слабым. Крайне редко, но могут появиться судороги.
- В животе наблюдаются схваткообразные боли, задержка стула, тошнота (спастический абдоминальный синдром).
Зачастую симптомы ацетонемического синдрома возникают при нарушении питания – малое количество в рационе углеводов и преобладание в нем кетогенных и жирных аминокислот. У детей ускоренный метаболизм, и еще недостаточно адаптирована пищеварительная система, вследствие чего происходит снижение кетолиза – замедляется процесс утилизации кетоновых тел.
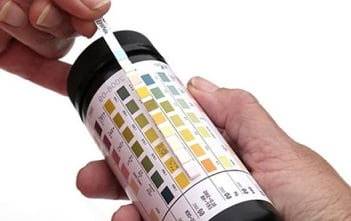
Сами родители могут провести экспресс-диагностику на определение ацетона в моче — в этом могут помочь специальные диагностические полоски, которые продаются в аптеке. Их нужно опустить в порцию мочи и, воспользовавшись специальной шкалой, определить уровень ацетона.
В лаборатории в клиническом анализе мочи наличие кетонов определяется от «одного плюса» (+) до «четырех плюсов» (++++). Легкие приступы — уровень кетонов на +или ++, тогда ребенка можно будет полечить и дома. «Три плюса » соответствуют повышению уровня кетоновых тел в крови в 400 раз, а четыре — в 600 раз. В этих случаях требуется госпитализации в стационар — такое количество ацетона опасно развитием комы и повреждением мозга. Врач непременно должен определить природу ацетонемического синдрома: первичный ли он, или вторичный — развился, например, как осложнение диабета.
На международном педиатрическом консенсусе в 1994 году врачи определили специальные критерии постановки такого диагноза, они разделяются на основные и дополнительные.
- рвота повторяется эпизодически, приступами различной интенсивности,
- между приступами существуют интервалы нормального состояния малыша,
- продолжительность кризисов колеблется от нескольких часов до 2-5 дней,
- отрицательные лабораторные, рентгенологические и эндоскопические результаты обследования, подтверждающие причину рвоты, как проявление патологии органов ЖКТ.
К дополнительным критериям относят:
- эпизоды рвоты характерны и стереотипны, последующие эпизоды аналогичны предыдущим по времени, интенсивности и продолжительности, а сами приступы могут закончиться спонтанно.
- приступам рвоты сопутствуют тошнота, боли в животике, головные боли и слабость, светобоязнь и заторможенность ребенка.
Диагноз ставится еще и при исключении диабетического кетоацидоза (осложнения диабета), острой хирургической патологии ЖКТ — перитонита, аппендицита. Исключаются и нейрохирургическая патология (менингиты, энцефалиты, отек мозга), инфекционная патология и отравления.
При развитии ацетонемического криза ребенка необходимо госпитализировать. Проводят диетическую коррекцию: рекомендовано употреблять легкоусвояемые углеводы, строго ограничивают жирную пищу, обеспечивают дробное питье в большом количестве. Неплохой эффект от очистительной клизмы с гидрокарбонатом натрия, раствор которого способен нейтрализовать часть попавших в кишечник кетоновых тел. Показано проведение оральной регидратации при помощи комбинированных растворов (орсоль, регидрон и др.), а также щелочной минеральной воды.
Основные направления лечения недиабетического кетоацидоза у детей:
1) Диета (обогащённая жидкостью и легкодоступными углеводами с ограничением жиров) назначается всем пациентам.
2) Назначение прокинетиков (мотилиум, метоклопрамид), ферментов и кофакторов метаболизма углеводов (тиамин, кокарбоксилаза, пиридоксин) способствует более раннему восстановлению толерантности к пище и нормализации обмена жиров и углеводов.
- быстро устраняет обезвоживание (дефицит внеклеточной жидкости), способствует улучшению перфузии и микроциркуляции;
- содержит ощелачивающие средства, ускоряет восстановление уровня бикарбонатов плазмы (нормализует кислотно-щелочное равновесие);
- содержит достаточное количество легкодоступных углеводов, которые метаболизируются различными путями, в том числе и независимыми от инсулина;
4) Этиотропная терапия (антибиотики и противовирусные препараты) назначается по показаниям.
В случаях умеренновыраженного кетоза (ацетонурия до ++), не сопровождающегося существенным обезвоживанием, водно-электролитными нарушениями и неукротимой рвотой, показана диетотерапия и оральная регидратация в сочетании с назначением прокинетиков в возрастных дозах и этиотропной терапией основного заболевания.
При лечении ацетонемического синдрома главными методами являются те, которые направлены на борьбу с кризами. Очень важно поддерживающее лечение, которое помогает снизить обострения.
Показания для назначения инфузионной терапии:
- Упорная многоразовая рвота, не прекращающаяся после применения прокинетиков;
- Наличие расстройств гемодинамики и микроциркуляции;
- Признаки нарушения сознания (сопор, кома);
- Наличие умеренной (до 10 % от массы тела) и тяжёлой (до 15 % от массы тела) дегидратации;
- Наличие декомпенсированного метаболического кетоацидоза с увеличенным анионным интервалом;
- Наличие анатомических и функциональных затруднений для проведения оральной регидратации (аномалии развития лицевого скелета и ротовой полости), неврологические расстройства (бульбарные и псевдобульбарные).
Перед началом проведения инфузионной терапии необходимо обеспечить надёжный венозный доступ (предпочтительнее периферический), определить показатели гемодинамики, кислотно-щелочного и водно-электролитного баланса.
Продукты, которые категорически исключаются из диеты детей, страдающих ацетонемическим синдромом:
- киви;
- икра;
- сметана – любая;
- щавель и шпинат;
- молодая телятина;
- субпродукты – сало, почки, мозги, легкие, печень;
- мясо – утка, свинина, баранина;
- наваристые бульоны – мясные и грибные;
- овощи – зеленая фасоль, зеленый горошек, брокколи, цветная капуста, сухие бобовые;
- копченые блюда и колбасы
- придется отказаться от какао, шоколада – в плитках и напитках.
В меню диеты обязательно входят: каши из риса, овощные супы, картофельное пюре. Если в течение недели симптомы не вернулись, можно постепенно добавлять диетическое мясо (не жареное), сухарики, зелень и овощи.
Диету можно всегда откорректировать, если снова вернуться признаки синдрома. При появлении неприятного запаха изо рта, нужно добавить много воды, которую необходимо пить маленькими порциями
- В первый день диеты нельзя ребенку давать ничего, кроме сухариков из ржаного хлеба.
- На второй день вы можете добавить рисовый отвар или диетические печеные яблоки.
- Если все делать правильно, то уже на третий день тошнота и понос пройдут.
Ни в коем случае не завершайте диету, если симптомы ушли. Врачи рекомендуют строго придерживать всех ее правил. На седьмой день вы можете добавить в рацион галетное печенье, рисовую кашу (без масла), суп из овощей. Если температура тела не повышается, а запах ацетона пропал, то питание малыша можно делать более разнообразным. Можете добавить нежирную рыбу, овощное пюре, гречку, кисломолочные продукты.
- с возрастом возникновение ацетонемических кризов прекращаются (обычно в пубертате);
- своевременное обращение за медицинской помощью и грамотная лечебная тактика способствуют купированию недиабетического кетоацидоза.
Родители, ребенок которых склонен к появлению этой болезни, должны иметь в домашней аптечке препараты глюкозы, фруктозы. Также под рукой всегда должны иметься курага, изюм, сухофрукты. Питание малыша должно быть дробным (5 раз в сутки) и сбалансированным. Как только появится какой-либо признак повышения ацетона, надо тут же дать ребенку что-то сладкое.
Нельзя позволять деткам чрезмерно перенапрягаться, ни в психологическом, ни в физическом плане. Показаны ежедневные прогулки на природе, водные процедуры, нормальный восьмичасовой сон, закаливающие процедуры.
Между приступами хорошо проводить профилактическое лечение кризов. Это лучше осуществлять в межсезонье дважды в год.
источник
Правильное лечение ацетона. Ацетонемический синдром — осложнения и последствия. Первая помощь ребенку при повышенном ацетоне.
Ацетонемический синдром (АС) — комплекс расстройств, вызывающих в детском организме нарушение обмена веществ. Причиной синдрома считается повышенное количество кетоновых тел в крови. Кетоновые тела — продукты неполного окисления жиров. Проявляется ацетонемический синдром стереотипными повторными эпизодами ацетонемической рвоты и чередуется периодами полного благополучия.
Признаки заболевания проявляются в два-три года. Сильнее выражаются у семи — восьмилетних пациентов, а к двенадцати годам проходят.
Ацетонемический синдром мкб 10 — R82.4 Ацетонурия
Об ацетонемическом синдроме у детей детский доктор утверждает, что это сигнал организма об окончании глюкозы в крови. Лечение — обильное и сладкое питьё. Возникла ацетонемическая рвота — глюкоза внутривенно или укол противорвотного средства, после этого поить ребёнка.
Гланая причина – повышение в крови уксусной кислоты и ацетона, что приводит к ацетонемическому кризу. Если такие случаи часто повторяются – началось заболевание.
Причины повышения ацетона в организме у детей следующие:
- Нервно-артрический диатез
- Стресс
- Психоэмоциональные нагрузки
- Вирусные инфекции
- Несбалансированное питание
- Голодание
- Переедание
- Чрезмерное употребление белковой и жирной пищи
Повышенный уровень ацетона в организме ребёнка вызывает интоксикацию и обезвоживание. Симптомы повышенного уровня ацетона:
- запах ацетона изо рта ребенка
- головная боль и мигрень
- отсутствие аппетита
- рвота
- неприятный запах кислых и гнилых яблок мочи
- потеря веса
- тревожный сон и психоневроз
- бледный цвет кожи
- слабость всего тела
- сонливость
- повышенная температура до 37-38 градусов
- боли в кишечнике
Заболевание сопровождается повышением у ребенка температуры до 38 или 39 градусов. Это происходит из-за токсикоза организма. Температура меняется на порядок выше. Приближается к 38 – 39 градусов. Беспокойство возникает при первом её проявлении. Больного ребенка срочно госпитализируем в лечебное заведение для оказания медицинской помощи.
Обсуждения в интернете о температуре у ребенка при ацетоне
Понижение температуры иногда свидетельствует о том, что ацетонемический криз прекратился.
Ацетонемический синдром у детей характеризуется различными патологическими признаками, встречающихся в детском возрасте и происходят в организме из-за большого скопления в плазме крови «кетоновых тел».
«Кетоновые тела» — группа веществ для продуктообмена, образующихся в печени. Простыми словами: нарушение обмена веществ, при котором не выводятся шлаки.
Признаки и проявления болезни у детей:
- Частая тошнота
- Рвота
- Умственная усталость
- Вялость
- Головные боли
- Боли в суставах
- Боли в животе
- Понос
- Обезвоживание
Ацетонемический синдром у детей бывает двух видов:
- первичный — в результате несбалансированного питания.
- вторичный — при инфекционных, эндокринных болезнях, а также на фоне опухолей и поражений центральной нервной системы.
Также встречается первичный идиопатический ацетонемический синдром у детей. В этом случае главным провоцирующий механизм — наследственный фактор.
Ацетонемический синдром у взрослых возникает при нарушении белкового энергобаланса. Скопление сверхдопустимого количества ацетона, приводящее к интоксикации организма. Признаки и проявления — аналогичные детскому ацетонемическому синдрому, а также присутствует запах ацетона изо рта. Причины развития:
- сахарный диабет II типа
- почечная недостаточность
- интоксикация алкоголем
- голодание
- стресс
Вывод: у детей заболевание возникает из-за врожденных или инфекционных болезней. Взрослые приобретают болезнь в результате воздействия внешних факторов.
При правильном лечении, криз этого заболевания проходит без осложнений.
При неправильном лечении возникает метаболический ацидоз — окисление внутренней среды организма. Происходит нарушение работы жизненно необходимых органов. Ребенку грозит ацетономическая кома.
Дети, перенесшие эту болезнь, в будущем страдают желчнокаменными заболеваниями, подагрой, сахарным диабетом, ожирением, хроническими болезнями почек и печени.
Ацетонемический синдром, диагностика которого происходит при осмотре у врача, выявляется только у детей до 12 лет. Чтобы сделать заключение, лечащий врач опирается на анамнез пациента, жалобы, лабораторные исследования.
На что следует обратить внимание:
- Продолжительная рвота, содержащая следы желчи, крови
- Тошнота длится от двух часов, до суток
- Анализы, которые не показывают весомых отклонений от нормы
- Наличие или отсутствие других заболеваний
В первую очередь обращаемся к педиатру. Так как ацетонемический синдром — это детская болезнь, поэтому врач — детский. Доктор назначает обследование у психотерапевта, гастроэнтеролога, УЗИ или назначит курс детского массажа.
Если ацетонемический синдром у взрослых, советуемся с эндокринологом или терапевтом.
Рвота обезвоживает организм. От рвоты часто страдают дети. У взрослых тоже может быть тошнота и рвота, если они не следят за своим питанием, постоянно находятся в стрессе.
Действия до госпитализации:
- давать пить больному сладкий чай или раствор глюкозы и 1 % соды каждые 15 минут при первых признаках
- госпитализировать больного немедленно, если у него ацетонемическая рвота
- выпить валерьянку. Она успокаивает нервную систему и стабилизировать её состояние
- Избавляемся от избытка элементов распада с помощью щелочной клизмы. Приготовление раствора — чайную ложку соды растворить в 200 миллилитрах очищенной воды
- Выпиваем препараты для внутренней регидратации — «Активированный уголь», «Энтеросгель», «Регидрон», «ОРС-200», «Глюкосолан» или «Оралит»
- Восполняем потерянную жидкость, так как из-за сильной рвоты организм обезвоживается — крепкий подслащенный чай с лимоном или негазированную минеральную воду. Отпаиваем ребенка теплым питьем каждые 5-10 минут маленькими глотками в течение дня
- Чаще прикладываем к груди ребенка, находящегося на грудном вскармливании
- Обогащаем углеводами ежедневный рацион, а вот от жирной еды отказываемся вовсе.
- Если прием пищи вызывает новые рвотные позывы, понадобится капельница с глюкозой
Самостоятельно определить уровень ацетона можно с помощью тестирующих полосок. Лечение в домашних условиях допускается после комплексного обследования.
Лечение ацетонемического синдрома – это в первую очередь борьба с кризами и облегчение обострений.
Восстановление на момент обострения болезни сопровождается интенсивной терапией. Методика лечения подбирается индивидуально в зависимости от уровня ацетона в организме. Ацетономический синдром у детей, лечение и профилактические мероприятия проводятся по рекомендации врача и в медицинских учреждениях для исключения рецидивов.
источник
Эта тема вызывает во мне много эмоций. Во-первых, сильное желание помочь таким особенным детям, во-вторых, еще более сильное желание рассказать, что это вообще не проблема, если изначально понимать причины ее возникновения и не допустить их.
Итак, начнем с азов: кетоновые тела (или ацетон) в моче могут появиться, если человек болен сахарным диабетом, если была рвота и/или диарея, то есть налицо патологические потери жидкости, если голодать. У этого процесса есть определенные причины, подробнее о которых можно прочитать в интернете или учебниках патологической физиологии.
Мне же хочется рассказать об ацетоне в моче у детей, который появляется буквально «на ровном месте». Причина его — нервно-артритический диатез, то есть склонность к кетонурии при употреблении в пищу определённых продуктов питания и наличии провоцирующих факторов. То, что нельзя давать в пищу детям до пяти лет (всем без исключения), я перечислю позже, но принцип такой — можно почти всё молочно-растительное.
Первые проявления такого ацетонемического синдрома появляются у ребенка в возрасте от полутора до двух лет (если до трех лет вы так и не узнали, что такое ацетон-тест, значит, скорее всего, ваше дитя не из этих «счастливчиков»). Первые симптомы проявления ацетонемического синдрома: головная боль, боль в животике, потом вялость, потом субфебрильная температура (на фоне нормальных анализов крови и мочи, поскольку ацетон в моче проявится у этих детей не сразу, а где-то на 4–5-е сутки таких симптомов, если не принять соответствующие меры, а продолжать пичкать «запрещенными» продуктами). А, например, у детишек с кишечной инфекцией будет кетонурия (++++) уже на следующее утро после многократной рвоты.
Провоцирующими факторами появления ацетонемического синдрома могут быть: 1) вирусная инфекция, 2) стресс (лично знаю несколько случаев после удаления зубов в 2–3-летнем возрасте), 3) съеденная в больших количествах запрещенная еда, 4) отказ от питья или жидкой еды, 5) повышенный рвотный рефлекс (который дети, как правило, перерастают к 6–7 годам) — например, когда такой ребёнок засыпает при обычном насморке, то через полчаса начинает кашлять (из-за того, что расслабилась мускулатура глотки и по задней стенке потекло то, что было в носу и на аденоидах, в нижние дыхательные пути) и дело доходит до рвоты, соответственно, каждый раз он дополнительно теряет электролиты.
По поводу аденоидитов хочу сказать, что нужно дать ребёнку полностью выздороветь после каждого эпизода простуды, т.к. лимфоидная ткань, раз увеличившись, потом довольно медленно уменьшается, а если ребёнок опять заболевает, то, не успев вернуться в прежнее состояние, аденоиды еще больше увеличиваются. Надо учесть и то, что малышня 2–5 лет болеет чаще, т.к. формирует иммунитет на всю жизнь, и он будет полноценным, только если болезнь ребенок победит с образованием собственных антител, а не с помощью антибиотика, поэтому важно лечиться по анализу крови и антибиотик глотать только тогда, когда есть показания, и родители не должны только что выздоровевшего малыша сразу отправлять в детский коллектив, а дать ему две-три недели окрепнуть. Но это уже я совсем отклонилась от темы.
Также хочу добавить, что у этих детей есть склонность к довольно серьёзным заболеваниям, которые появятся, когда они повзрослеют, если не предпринять определенных мер в детстве (сахарный диабет, подагра).
Итак, о симптомах ацетонемического синдрома (подтверждением которого будет положительный тест на ацетон) и провоцирующих факторах я сказала. Теперь самое главное — что нельзя давать есть малышам и что делать, если тест-полоска дала неутешительный результат.
1) супы на бульонах (уже сваренное мясо можно добавить в овощной суп, т.к. то, что вышло при варке из мяса или костей в воду, мягко говоря, полезным не является), и, соответственно, такое «уваристое» блюдо, как холодец (поверьте, некоторые родители дают его детям); а во время кетонурии мясо вообще исключается из рациона;
2) мясо молодых животных — например, телятину — главный и любимый «представитель» детских супчиков и паровых котлеток;
3) субпродукты (внутренности) — тут главный представитель, конечно, печеночка, паштеты из неё, птичьи сердечки, пупки и др.;
4) всё то, где содержится какао, — шоколад, конфеты и «сухие завтраки»;
5) дешевое мороженое (настоящий пломбир можно);
6) цитрусовые и готовые фруктовые соки во время обострения.
Что делать если вы подозреваете либо уже знаете, что «это» началось? Для начала купите в аптеке АЦЕТОН-ТЕСТ.
Они бывают разные, нужно лишь прочитать на этикетке, как тест-полоски хранить (дешёвые после открытия правильно будут показывать только месяц, поэтому сразу напишите на флаконе дату, когда открыли, чтобы через полгода тест-полоски не ввели вас в заблуждение). Проверяется ацетон в моче так: подержали индикаторную зону полоски в моче две-три секунды (не больше!), достали и ждем — через три минуты она не должна поменять цвет на розовый и все оттенки сине-фиолетового, а остаться бесцветной или желтой (цвета мочи). Проверяйте мочу в течение трех дней (если первый раз намеряли норму), если заметили что-то из перечисленных выше симптомов, причем делайте это несколько раз в день (полосок в баночке всё равно полно). Потому что часто, когда спрашиваю, проверяли или нет ацетон, следует ответ: «У нас его точно нет, так как запаха ацетона вообще нет!» И какое удивление у родителей после этого вызывает фиолетовая полоска ацетон-теста у этого самого ребёнка, от которого «ацетоном и не пахнет». Запомните: ацетон у ребёнка нужно не нюхать, а проверять тест-полосками в моче.
Если тест-полоска стала розовой или фиолетовой, сообщите об этом своему врачу. Соблюдайте строго диету, исключив перечисленное выше. Заставляйте пить жидкость (бороться нужно за каждый глоток, а не говорить «он не хочет пить») — подойдет и компот из сухофруктов, и минеральная вода без газа, и просто очищенная вода, и готовые электролитные порошки для приготовления растворов (регидрон, хумана-электролит), но их большинство отказывается пить уже на пятом глотке, поэтому давайте то, что привыкли пить.
Особенно важен объём выпитой жидкости, а не ее состав. Например, двухлетний ребёнок должен в таком состоянии выпивать не менее 1,5 л в сутки, чтобы это отпаивание повлияло. Немного сахара не помешает — это будет заодно и еда, т.к. один из симптомов ацетонемического синдрома — отказ от еды (это как замкнутый круг). Практически всегда отпоить ребенка очень сложно, он наотрез отказывается пить, а большие объемы выпитой жидкости могут дополнительно провоцировать рвоту. Вы можете обсудить со своим врачом назначение противорвотных препаратов. Но только от вас зависит отпаивание — давайте по глотку (или по чайной ложке), но часто — каждые 5 минут, постепенно увеличивая объем — сначала два глотка, через четыре часа — 3 глотка.
Нужен и сорбент (смекта, атоксил, энтеросгель), но помните, что он может усугубить запоры, поэтому следите за регулярностью стула (если необходимо — сделайте содовую, комнатной температуры (НЕ тёплую!!) клизму, которая, кстати, показана и при лечении ацетонемического синдрома). Дозы лекарств вы спросите у своего врача.
Ну а если вы все же самостоятельно не справитесь с отпаиванием в течение суток, это может закончиться капельницей в стационаре.
Однако спешу вас утешить — при определенной настойчивости эта проблема вполне решаема в домашних условиях, а самое главное — как правило, дети «перерастают» ее к семи годам.
источник
Ацетонемический синдром у детей возникает при стойких метаболических нарушениях различной природы
Ацетонемический синдром (другие названия: недиабетический кетоацидоз, синдром периодической ацетонемической рвоты) – неинфекционное, метаболически обусловленное состояние, в основе которого лежит нарушение вывода метаболитов и остаточного азота из крови. Патогенез заболевания обусловлен нарушением обмена жирных кислот, аминокислот любой природы.
О развитии ацетонемического синдрома у детей говорят, если приступы кетоацидотического криза часто чередуются между собой. Существует две основные формы заболевания:
- первичный кетоацидоз;
- вторичное развитие синдрома.
Первичный ацетонемический симптомокомплекс обычно носит идиопатический характер, является самостоятельным заболеванием в педиатрии. Вторичная форма является следствием или осложнением сопутствующих основных патологий. Код заболевания по МКБ-10 — R82.4 (ацетонурия).
Основная причина накопления остаточного азота и ацетонемии – превышение допустимой возрастной концентрации кетоновых тел и ацетона в составе крови. Механизм развития первичного синдрома обусловлен врожденным нарушением метаболизма жирных кислот. Симптомы вторичного кетоацидоза развиваются на фоне следующих патологий:
- диабет;
- недостаточность или гиперфункция щитовидной железы (гипотиреоз, тиреотоксикоз, гиперпаратиреоз);
- тяжелые заболевания органов ЖКТ;
- лейкемия;
- онкологические опухоли;
- патологии печени;
- хроническая почечная недостаточность;
- опухоли головного мозга.
Синдром ацетонемической рвоты развивается в подростковый период у девочек и мальчиков, практикующих различные диеты в связи с недовольством своей внешностью. Голодание, неадекватное питание, агрессивная пища – все это способствует развитию ацетонемии у детей старше 6-8 лет.
Дети, страдающие ацетонемическим синдромом, отличаются худощавостью, бледностью кожных покровов, невротичностью. Нервная система таких больных быстро истощается, состояние чередуется вспышками возбуждения наряду с сонливостью.
Примечательно, что дети с кетоацидозом лучше других детей поддаются обучению, у них развита память, речь. Типичными симптомами кризов являются:
- недомогание, холодный пот на лбу;
- стойкий субфебрилитет;
- тошнота, рвотные массы с запахом ацетона;
- мигренеподобные боли;
- нарушение сна, аппетита;
- пугливость, психоэмоциональная нестабильность.
Вялость, депрессивное состояние у подростков обычно списывают на переутомление, усталость. При регулярных кризах вероятно общее ухудшение состояние ребенка: спутанность сознания, тремор конечностей. Чем младше дети с кетоацидозом, тем интенсивнее у них развивается клиническая картина. Симптомы следует дифференцировать от отравления, токсического шока, гипертонического криза, острого инфекционного процесса.
Ацетонемическая рвота развивается при кризовых состояниях, что характерно для тяжелого течения диабета, нарушений жирового обмена, нервной возбудимости. В группе риска дети с урологическими патологиями, подагрическим артритом, мигренью.
Симптомы ацетонемического криза отличаются в зависимости от возраста ребенка
Окончательный диагноз устанавливается на основании клинического и жизненного анамнеза ребенка, жалоб, данных лабораторных и инструментальных методов исследования. Большое значение в окончательном диагнозе имеют данные лабораторных исследований:
- общеклинический анализ крови (незначительное повышение лейкоцитов, гранулоцитов, ускорение скорости оседания эритроцитов);
- биохимия крови (информативный анализ, указывающий на повышение уровня мочевины, креатинина, остаточного азота, белка, гипокалиемию);
- анализ мочи (определяется кетонурия).
Ацетонемический синдром у детей выявляется за одни сутки. Если на бланке анализа мочи отмечены значения + и ++, то у ребенка легкая степень ацидоза, которая допускает лечение в домашних условиях. При значениях +++ и выше говорят о тяжелом развитии кетоацидоза, рисках комы и тяжелых осложнений. После постановки окончательного диагноза выясняют этиологический фактор патологии и проводят соответствующую терапию основного заболевания.
При выявлении истинной причины возникновения вторичного ацетонемического синдрома могут потребоваться консультации отоларинголога, гастроэнтеролога, инфекциониста, нефролога, гепатолога и невролога.
Лечение заключается в очищении крови от избыточного ацетона и нормализации электролитного баланса крови
Лечение кетоацидотической болезни проводится в стационарных условиях. Госпитализация необходима при выраженных метаболических расстройствах, резком ухудшении состояния. Лечение направлено на очищение крови, восстановление обменных процессов, купирование неприятных симптомов.
Схема терапии заключается в следующих мероприятиях:
- смена режима питания, обязательное ограничение жиров наряду с увеличением легких углеводов;
- организация обильного питьевого режима;
- клизмы с раствором на основе гидрокарбоната натрия, который нейтрализует кетоновые тела;
- купирование обезвоживания посредством внутривенного введения глюкозы, физрастворов;
- растворы внутрь для ощелачивания крови.
При адекватном и своевременном лечении ацетонемического криза облегчение наступает уже через несколько суток. Симптоматическая терапия предполагает назначение противорвотных средств, обезболивающих, седативных препаратов. Синдром ацетонемической рвоты можно предупредить только реорганизацией рациона, режима сна, бодрствования и точным соблюдением всех врачебных рекомендаций.
Хороший терапевтический результат достигается курсами массажа, приемом поливитаминных комплексов, ферментов, гепатопротекторов и длительного применения успокаивающих препаратов. При хроническом ацетонемическом синдроме родителям можно проводить домашние пробы на содержание остаточного ацетона в крови ребенка при помощи специальных контрастных полосок.
У детей с метаболическими расстройствами и нарушением усвоения жиров важное значение имеет диета и лечебный рацион. Принцип организации пищеварительной дисциплины направлен на снижение нагрузки на печень, почки, пищеварительную систему. Из рациона исключают:
- жирные кисломолочные продукты;
- жирное мясо, рыбу, субпродукты и насыщенные бульоны на их основе;
- соусы, особенно майонез, кетчуп;
- бобовые: фасоль, кукуруза, бобы, горох;
- копчености, маринады, соленья.
Пища должна готовиться методом варки, тушения, паровой обработки. Важно, чтобы диета включала свежие овощи и фрукты, за исключением цитрусовых.
Рекомендуется пить больше жидкости (до 1,5-2 литров в сутки). Особенно полезными являются несладкие ягодные морсы, компоты из сухофруктов, отвары из ягод шиповника. Цитрусовые соки рекомендуется предварительно разводить теплой водой в соотношении 1:1.
Полностью исключать из рациона ребенка жиры не рекомендуют, однако по возможности животные жиры заменяют растительными. Примерное меню на день включает в себя:
- овсяная каша с малиной, чай с молоком, сухарик;
- суп куриный с домашней лапшой, картофельное пюре, постные котлеты;
- кисель ягодный, слайсы, хлопья кукурузные;
- овощное рагу с зеленью, банан, морс из клюквы.
Помощь в составлении ежедневного меню может оказать врач-гастроэнтеролог, диетолог. Режим питания упорядочивают. Рекомендуется частый прием пищи небольшими порциями. Пить следует через 20-30 минут до или после приема пищи.
Прогноз при ацетонемии благоприятный. В позднем подростковом возрасте обычно она проходит самостоятельно. При вторичных формах патологии важно устранить основное заболевание.
Более неблагоприятный прогноз наблюдается при отсутствии адекватной терапии, пищевой и медикаментозной коррекции, частых кетоацидотических кризах. При прогрессирующей ацетонемии развиваются серьезные осложнения со стороны внутренних органов и систем, вплоть до развития ацидотической комы и гибели пациента.
источник
Ацетонемический синдром – комплекс симптомов, вызванных накоплением в крови кетоновых тел (бета-оксимасляной, уксусной кислоты и ацетона) вследствие нарушения процесса обмена жиров и кислот. Состояние приводит к развитию ацидоза, сопровождается запахом ацетона изо рта больного, болями в животе, многократной рвотой, повышением температуры.
Возникновение ацетонемического синдрома обусловлено недостатком углеводов. При снижении количества глюкозы организм компенсирует дефицит, задействовав внутренние резервы. Расщепляя жиры ферментом липазой, образует избыток жирных кислот, трансформируемых в метаболит коэнзим A. Происходит высвобождение энергии, синтез холестерина и кетоновых тел.
Высокая концентрация кислотных соединений и ацетона нарушает электролитный и кислотный баланс, токсически воздействует на ЦНС и ЖКТ, что выражается клинической симптоматикой.
Чаще патология проявляется в детском возрасте от 1 года до 13 лет, у взрослых возникает из-за голодания, сахарного диабета вследствие неспособности усваивать углеводы, наблюдается у беременных в период токсикоза. Ацетонемическое состояние у детей разделяют на две формы:
- Первичная. Классифицируется как недиабетический кетоацидоз, диагностируется в 6% случаев. Картина характеризуется кризовым течением, сопровождается периодическими проявлениями циклической рвоты. Возникает вследствие возрастных особенностей обмена веществ в детском организме. Объясняется сниженной способностью к утилизации кетонов и недостаточностью ферментов печени, участвующих в окислительных процессах.
- Вторичная. Развивается у ребенка на фоне заболеваний: диабета, тиреотоксикоза, нейроэндокринных расстройств, нарушений в работе печени, образований в мозге или его инфекционных поражений. Формированию состояния способствуют травмы головы и эпилепсия, лейкоз и гемолитическая анемия. Здесь симптомы и прогноз определяются основной патологией.
Ацетонемический синдром у младенцев проявляется в частом срыгивании, что связано с присутствием нефропатии или с токсикозом на поздних сроках беременности у матери.
У ребенка развитие синдрома циклической рвоты может спровоцировать следующие факторы:
- низкое содержание углеводов в питании;
- голодание;
- чрезмерное потребление жирной пищи при отсутствии углеводов;
- стресс и боль;
- инфекции;
- переутомление и перегрев, длительная инсоляция;
- избыточная физическая нагрузка.
Кетотическая гипогликемия часто диагностируется у детей с нервно-артритическим диатезом, конституционной аномалией с нарушением метаболизма пуринов и мочевой кислоты. В зрелом возрасте эти особенности обменных процессов повышают риск формирования камнеобразования в почках, артритов, подагры, сахарного диабета, ожирения. Такие дети отличаются лабильностью психики, неврозами, пугливостью, худощавым телосложением, но имеют отличную память, выделяются познавательными интересами.
При нарастании кетоновых тел и интоксикации организма развивается ацетонемический криз. Острое состояние возникает внезапно, иногда в преддверии приступа у ребенка меняется самочувствие: пропадает аппетит, появляется возбуждение или вялость. Беспокоит головная боль, тошнота, болезненные ощущения в районе пупка.
Ацетонемический криз у детей проявляется следующими симптомами:
- Неукротимая или многократная рвота. Сначала выходят остатки непереваренной пищи, потом в рвотных массах наблюдается желчь, иногда с примесью крови, позже – пенистая слизь. При попытке дать пищу или воду приступы возобновляются.
- Ацетоновый запах исходит изо рта больного, от мочи и рвотного содержимого (пахнуть может перегаром или перепревшими яблоками).
- Боли в животе постепенно усиливаются, приобретают спастический характер. При пальпации выявляется болезненность в области желудка. Иногда ощущения настолько сильные, что требуется исключение хирургического заболевания.
- Признаки обезвоживания на фоне интенсивной рвоты проявляются сухостью слизистых, снижением упругости кожи, отсутствием слез при плаче, резким уменьшением объема мочи.
- Бледность кожи и похудение сопровождает яркий румянец на щеках.
- Субфебрильная лихорадка (температура повышается до 37,5– 38, иногда до 39°С).
- Слабость, учащенное сердцебиение и шумное дыхание.
Ребенок не проявляет интереса к играм и занятиям, много спит. Тяжелое течение болезни сопровождается судорогами, менингеальными симптомами, комой.
Не стоит затягивать с вызовом врача, даже когда кризы возникают не в первый раз. Признаки легко перепутать с инфекционной или хирургической патологией. Кроме того, обезвоживание – опасное состояние, особенно для маленьких детей, поэтому лечение лучше проводить в стационаре.
Для постановки диагноза ацетонемического синдрома у ребенка врач опирается на анамнез, жалобы, клиническую картину патологии, также назначает лабораторные и инструментальные методы обследования. Лабораторные методы включают:
- Клиническое исследование крови. В легких случаях анализ не выявляет значимых изменений, иногда отмечается ускорение СОЭ, повышение лейкоцитов и нейтрофильных гранулоцитов.
- Биохимия крови. Содержание в крови гематокрита (пропорции форменных элементов крови) и общего белка обусловлено длительностью рвоты и уровнем дегидратации. Наблюдается повышение мочевины за счет гемоконцентрации и сокращения оттока мочи. Гипокалиемия обнаруживается в случаях длительной рвоты и незначительного ацидоза. При выраженном нарушении кислотно-щелочного баланса калий в норме или повышается. Чаще жидкость теряется из внеклеточного пространства, поэтому присутствует гипонатриемия.
- Анализ мочи. Выявляет кетоноурию в различной степени, где + и ++ говорят о неосложненном процессе и позволяют проводить терапию в домашних условиях. Показатели +++ и ++++ свидетельствуют об увеличении кетоновых тел в 400 и 600 раз и тяжелой стадии болезни, опасности развития осложнений и комы. Состояние требует неотложной помощи, терапию проводят в стационаре.
Первичный ацетонемический синдром дифференцируют от вторичной формы, а также кишечной инфекции, нейрохирургических патологий, аппендицита и перитонита. Для консультации приглашают узких специалистов: гастроэнтеролога, эндокринолога, невролога, инфекциониста.
При выявлении вторичного кетоацидоза важно установить причину формирования для выбора тактики лечебных мероприятий.
Задача лечения ацетонемического синдрома у детей во время криза – устранение обезвоживания, восстановление баланса электролитов, купирование приступов рвоты. В периоды покоя терапевтические мероприятия заключаются в предупреждении развития состояния при помощи поддерживающей терапии и профилактики.
При выявлении кетоацидоза ребенка помещают в стационар и проводят следующие мероприятия:
- Коррекция диеты. Строгое ограничение жиров, потребление легкоусваиваемых углеводов и белков.
- Оральная регидратация. Обильное питье показано при умеренной ацетонурии до ++, когда существенного нарушения электролитного баланса и обезвоживания не выявлено. Жидкость дают часто по ложке, чтобы не вызвать рвоту. Применяются растворы глюкозы, 1% соды, Рингера, минеральная вода с высоким содержанием щелочи.
- Очистительная клизма. Процедура рекомендуется для удаления кетоновых тел из кишечника с использованием раствора гидрокарбоната натрия.
- Симптоматическая терапия. Для купирования рвоты вводятся инъекции прокинетиков («Метоклопрамид»). Показано использование седативных и спазмолитических средств. При плохом аппетите назначают «Карнитин», фермент «Обомин».
В случае вторичной формы кетоацидоза проводится этиотропное лечение основного заболевания.
Инфузионная терапия показана при многократной упорной рвоте и наличии умеренной и тяжелой дегидратации. Внутривенное вливание глюкозы и щелочных растворов оказывает следующее воздействие:
- помогает устранить обезвоживание;
- улучшает микроциркуляцию жидкости в организме;
- помогает более эффективному усвоению и метаболизму легкодоступных углеводов;
- восстанавливает кислотно-щелочной баланс.
Правильное лечение позволяет справиться с проявлениями ацетонемического синдрома за 2–5 суток.
В периоды между приступами за детьми, склонными к ацетонемическим кризам, диспансерное наблюдение осуществляет педиатр, привлекается детский эндокринолог, поскольку существует риск развития диабета. Назначается курс:
- лечебного массажа;
- поливитаминных комплексов и препаратов кальция;
- ферментов и гепатопротекторов;
- седативных средств.
Дважды в год проводится контроль содержания в крови глюкозы, УЗИ брюшной полости и почек. Требуется копрограмма (комплексный анализ кала) для выявления изменений в работе внутренних органов.
Правильное питание при ацетонемической рвоте у детей – основа лечения и профилактики приступов, поэтому требуется пересмотреть меню и правильно составлять рацион:
- К разрешенной пище относятся кисломолочные продукты и молоко, картофель, каши, яйца. Из мяса подходит нежирная говядина, куриные грудки, индейка, кролик. Рыбу можно отварную, супы – на овощных бульонах.
- В диету входят морковь, свекла, фрукты и ягоды, свежие морсы и компоты из сухофруктов. Из цитрусовых не запрещается грейпфрут и лимон, так как они поддерживают щелочную реакцию мочи.
- Блюда предпочтительнее готовить на пару, запекать или отваривать.
- Необходимо достаточное потребление жидкости: в сутки – 1–1,5 л.
- К запрещенным продуктам относят жирное мясо (особенно молодых животных) и рыбу, насыщенные костные и мясные бульоны, субпродукты (почки, мозги, печень). Не следует давать майонез и сметану, копченые и консервированные продукты, бобовые, соленья, из-за повышения кислотности нежелательны киви, смородина, шиповник.
- Нельзя допускать продолжительных перерывов между приемами пищи (не более 3 часов). Кормят ребенка дробно, еду дают небольшими порциями.
При составлении диетического меню следует выявить, на какие продукты негативно реагирует организм малыша, в этом случае их строго ограничивают. Полностью жиры из питания не убирают, их на 2/3 заменяют растительными маслами.
Так как углеводы сжигают жиры, их сочетают при составлении блюд: масло кладут в кашу, котлеты разрешаются только с овощным рагу или гарниром из круп.
При ацетонемическом синдроме народные рецепты используются для предупреждения приступов рвоты при появлении запаха ацетона. Для восполнения баланса электролитов рекомендуется обильное сладкое питье. Используют травяные отвары и настои:
- Сухую траву мелиссы лекарственной (1 ст. л.) высыпают в термос, заливают кипятком (200 мл), настаивают 2 часа. Процеживают, принимают по 25 мл на протяжении суток 6 раз.
- Мяту перечную (1 ст. л.) заливают стаканом кипятка, посуду накрывают крышкой и укутывают. Через 2 часа фильтруют, отвар принимают 4 раза в течение дня по ложке.
- Смешивают ложку сухого сырья мелиссы, котовника, чабреца, заливают горячей водой (400 мл). Выдерживают на водяной бане четверть часа и процеживают. Распределив на равные порции, за день выпивают весь состав.
Если метод не помог и рвота все-таки началась, необходимо обратиться к врачу.
Педиатр Комаровский считает ацетонемический синдром не болезнью, а индивидуальной особенностью детского организма, связанной с активностью метаболических процессов, работой печени и поджелудочной железы, способностью почек выводить токсические вещества. Родителям важно понимать механизм развития синдрома, чтобы помочь ребенку справиться с проблемой, соблюдать профилактические меры и не допустить возникновение криза.
Важно регулярно поить детей компотом из сухофруктов, хранить в аптечке таблетки глюкозы и фруктозы на случай повышения кетоновых тел. Врач рекомендует приобрести раствор или таблетки витаминного препарата «Никотинамид», действие которого распространяется на регуляцию усвоения глюкозы. В случае ухудшения состояния или после нагрузок средство дают трижды в день по 5 мг/кг.
Прогноз при ацетонемическом синдроме благоприятный, при своевременном обращении к врачу и соблюдении рекомендаций удается прекратить рвоту и сократить кратность возникновения кризов. По мере взросления ребенка, обычно при вступлении в пубертатный период, симптомы полностью исчезают.
Для профилактики развития приступов у детей важно соблюдать следующие правила:
- Придерживаться правильного питания с ограничением жиров.
- Не допускать переутомления, эмоциональных перегрузок. Для предупреждения инфекционных заболеваний рекомендуется своевременная вакцинация и закаливающие процедуры.
- Организовать режим дня с отдыхом и прогулками, сном не менее 8–10 часов, для дошкольников тихий час обязателен.
- Обеспечить оптимальную физическую нагрузку, это необходимо для роста мышечной ткани и повышения гликогена. Но необходимо следить, чтобы ребенок не перенапрягался.
Для определения концентрации кетоновых тел дома родителям необходимо использовать специальные тест-полоски. Экспресс-метод позволяет своевременно определить увеличение продуктов обмена в моче по цветовой шкале и не пропустить снижение углеводов и начало криза.
Если у ребенка постоянно возникают приступы рвоты, родителям важно правильно его кормить, внимательно следить за состоянием здоровья, контролировать концентрацию кетоновых тел, чтобы не пропустить повторения кризов.
источник
Часто обеспокоенные родители, вызывая врача на дом, рассказывают о том, что у абсолютно здорового малыша ночью или утром внезапно возникла сильная рвота. А сам маленький пациент слаб, вялый и не хочет кушать. Часто такие состояния ошибочно принимают за кишечные инфекции, отправляя малыша в инфекционную больницу. И вдруг в анализе мочи обнаруживается ацетон. И врач сообщает встревоженным родителям, что у малыша «ацетонемический синдром».
Дайте попробуем разобраться — что это за напасть такая, как вести себя родителям, что предпринять и как не допустить повторения приступов.
Ацетонемический синдром — это состояние, возникающее при нарушении обменных процессов в организме крохи, своего рода сбой в процессах метаболизма. При этом никаких пороков развития органов, нарушения в самом их строении не выявляется, просто функционирование, например, поджелудочной железы и печени не отрегулировано. Сам же этот синдром является одним из проявлений так называемой нервно-артритической аномалии конституции (нервно-артритический диатез — старое название этого же состояния). Это определенный набор черт характера в сочетании с определенной работой внутренних органов и нервной системы ребенка.
Ацетонемический синдром в различной литературе по-другому может называться синдромом циклической ацетонемической рвоты, недиабетическим кетозом, недиабетический кетоацидозом, ацетонемической рвотой — все эти диагнозы, по сути, одно и то же состояние. Просто одни доктора вкладывают в название диагноза ведущий симптом в клинической картине — рвоту, а другие — причину его возникновения — ацетон. Поэтому может возникать небольшая путаница.
Родителей наличие такого диагноза в карточке может повергнуть в шок. Но не нужно сразу паниковать — на самом деле состояние довольно управляемое и при правильной тактике поведения родителей довольно быстро лечится, а при соблюдении нехитрых правил можно предотвратить приступы совсем. Теперь обо всем подробнее.
Для того чтобы понять, откуда возникает ацетон в организме — нужно немного отвлечься от описания самого заболевания и сделать небольшой экскурс в физиологию питания. Все наши органы и ткани для роста и нормальной работы требуют энергии. В норме для клеток почти всех органов и тканей основной источник энергии — углеводы, а точнее глюкоза. Организм получает ее из всех углеводов, поступающих с пищей — крахмала, сахарозы, фруктового сахара и прочих. Однако, при стрессах, в условиях голодания, при болезнях и в некоторых других случаях одних углеводов, как поставщиков глюкозы становится недостаточно. Тогда организм начинает получать глюкозу путем метаболических превращений из жиров. А в крайних случаях, когда запасы жира истощаются, начинают расходоваться и белки (у детей к большой радости это бывает очень редко, в крайних случаях).
Ну и хорошо, скажете вы. Если есть чем заменить недостаток углеводов, какая же тогда разница? А разница как раз и заключается в том, что углеводы прямо предназначены быть поставщиками глюкозы — они расщепляются только с образованием глюкозы и еще иногда воды. А вот при синтезе глюкозы из жиров образуется масса промежуточных и побочных продуктов — так называемых кетоновых тел, к которым относятся ацетон, ацетоуксусная кислота и β-оксимасляная кислота. Небольшое количество кетоновых тел образуется и в нормальных условиях, они являются источником энергии для мозга и нервной ткани, но в условиях развития ацетонемического синдрома их концентрация возрастает до от нормальных концентраций.
Ученые считают, что причиной развития ацетонемического синдрома является нарушение в работе определенных участков мозга — гипоталамуса и гипофиза, которые отвечают за эндокринную систему, особенно за правильный обмен углеводов и жиров. Причин выделяют много — это и патология беременности и родов, когда плод и его нервная ткань испытывает дефицит кислорода, и наследственные факторы, и нарушения обмена веществ в организме крохи, стрессы, инфекции и прочие.
Любое состояние, которое провоцирует развитие рвоты, является стрессом для организма карапуза. А при стрессе начинает выделяться много гормонов (например, глюкагон, адреналин и другие), которые активизирует расщепление углеводов, а запасы их очень ограничены. Хватает их на несколько часов, как только они израсходованы, происходит переключение на жиры для обеспечения потребностей организма. Тогда кетоновых тел в организме начинает вырабатываться очень много, они не успевают сжигаться нервными клетками, начинают накапливаться в организме малыша, попадают в кровь, разносятся по всему организму, оказывая токсическое действие на ЦНС, почечную ткань, поджелудочную железу, печень и остальные органы. Конечно, организм пытается бороться, усиленно выводя кетоны с мочой и рвотными массами, с выдыхаемым воздухом и даже кожей. Именно поэтому там, где находится больной малыш, чувствуется характерный запах ацетона, как образно говорят врачи, пахнет «прелыми фруктами».
Кетоны вызывают очень неблагоприятные последствия в организме ребенка — возникает так называемый метаболический ацидоз, то есть закисление внутренней среды организма. Что вызывает сбои в работе всех органов. Чтобы как-то помочь организму, включается система учащения дыхания, усиливается приток крови к легким. А вот к другим органам и мозгу приток уменьшается. Кетоны действуют напрямую на мозговую ткань, вызывая действие, сродни наркотическому, вплоть до комы. Поэтому детки становятся вялыми, заторможенными. А учитывая, что ацетон является хорошим растворителем, он еще и нарушает целостность жировой оболочки клеток организма. За счет раздражения слизистых оболочек желудка и кишечника кетоновыми телами возникают боли в животике и рвота.
Обычно от ацетонемического синдрома страдают малыши от в лет приступы достигают своего пика и к началу полового созревания обычно исчезают.
Первичный ацетонемический синдром отмечают у 4-6% детей в возрасте от 1 года до и чаще он регистрируется у девочек. Причем половине маленьких пациентов с этой патологией требуется госпитализация и внутривенное введение жидкостей.
В обычных условиях организм ребенка с нервно — артритической аномалией конституции и ацетонемическим синдромом работает так же, как и у других детей, однако резервы организма у малышей ограничены. Поэтому спровоцировать приступ могут даже относительно незначительные для обычных детей события — переохлаждение, стрессы, погрешности в питании и многое другое.
Если доктор внимательно расспросит маму, можно узнать что у таких малышей были родовые травмы, ранние органические поражения головного мозга, а некоторые врачи даже считают, это своего рода проявлениями мигреней. Иногда ацетонемическая рвота начинается при ОРВИ, кишечных инфекциях, бронхитах и пневмониях.
Чаще всего приступы провоцируются погрешностями в питании. Конечно, очень сложно объяснить крохе, почему нельзя кушать те или иные продукты. Поэтому обычно мамы строго следят за питанием, просто не знакомя кроху с потенциально опасными для них продуктами. Проблемы чаще возникают при посещении гостей, точек общепита или когда малыша кормят бабушки-дедушки, которые считают, что они лучше знают, что можно любимому внуку. В возрасте до лет способность усвоения жира резко снижена, и перекорм жирной пищей — сливочками, сметаной, сливочным маслом, жирными блинчиками и пирожками, жареными котлетами — вызывает приступы.
Хотя справедливости ради заметим, что не нужно кидаться в крайности — ацетонемическая рвота может возникать и при резком ограничении питания. Если поступление питательных веществ не будет регулярным или резко уменьшится, организм начнет использовать свои жировые запасы, а усиленный распад жиров, как мы с вами выяснили, как раз и приводит к накоплению кетонов. Так что, уважаемые родители, если ваш малыш имеет избыток веса, не стоит проводить ему разгрузочные дни или сажать на диету, а тем более голодать. Снижением веса малыша должен заниматься врач под контролем анализов!
Для синдрома характерно наличие определенного набора проявлений — приступы многократной, неукротимой рвоты, которые повторяются даже при попытке поить ребенка. Параллельно отмечаются признаки обезвоживания и интоксикации — бледность с ярким румянцем на щеках, снижение тонуса мышц, сначала возбуждение, которое сменяется на сонливость, слабость, сухость кожи и слизистых. Обычно формируется лихорадка до 38,5 С, от малыша и его испражнений и рвотных масс явно чувствуется запах ацетона, растворителя или «прелых фруктов».
Мы уже с вами знаем, что приступ не возникает просто так, на пустом месте. Вспомните в подробностях — что ел и чем занимался ребенок, нет ли признаков простуды. Обычно перед приступом можно выявить своеобразные предвестники наступления криза — в виде излишней капризности, плаксивости, отказа от еды, жалоб на головные боли. Часто кризу предшествуют диспепсические явления и боли в животике. А иногда еще до развития приступа у ребенка можно уловить своеобразный «фруктовый» запах изо рта и определяется наличие ацетона в моче. Опытные родители, зная эти симптомы, могут предотвратить дальнейшее ухудшение состояния малыша и значительно уменьшить количество приступов.
Конечно, в случае любых сомнений, в случае появления похожих жалоб и даже если вы опытные родители, а криз у ребенка не первый, все равно стоит вызвать врача на дом. Это состояние похоже на некоторые другие инфекции. Поэтому для правильного установления диагноза врач будет опираться на определенные клинические признаки, которые могут быть все или за исключением одного-двух. К тому же кризы могут каждый раз быть разной степени выраженности, и может потребоваться дополнительное назначение лекарств.
До прихода доктора незамедлительно дайте ребенку больше жидкости — обычно это бывает теплый крепкий чай с сахаром, но пить его нужно мелкими глоточками, не спеша. Выпитая быстро и в большом объеме жидкость может спровоцировать рвоту, в то время как дробное поступление теплой жидкости препятствует обезвоживанию. Если ребенок захочет, можно дать с чаем сухарик или кусочек белого хлеба. Но если не хочет, заставлять его не следует. Можно заварить и травяной настой с душицей или мятой, можно попоить щелочной минеральной водой типа «Ессентуки-4», «Шадринская», «Уралочка», но обязательно без газа. Кушает кроха к моменту приступа обычно плохо, но если не отказывается от еды, дайте ему фруктовое пюре, ложку меда, картофельное пюре без масла, холодный обезжиренный кефир.
Обычно проявления ацетонемического синдрома в виде приступов рвоты у ребенка длятся от до 5 дней, частота обострений зависит от состояния здоровья малыша, соблюдения родителями диеты крохи и режима. Рвота может быть однократной, но чаще она бывает много раз, до приступов в сутки.
Сами родители могут провести экспресс-диагностику на определение ацетона в моче — в этом могут помочь специальные диагностические полоски, которые продаются в аптеке. Их нужно опустить в порцию мочи и, воспользовавшись специальной шкалой, определить уровень ацетона. В лаборатории в клиническом анализе мочи наличие кетонов определяется от «одного плюса» (+) до «четырех плюсов» (++++). Легкие приступы — уровень кетонов на +или ++, тогда ребенка можно будет полечить и дома. «Три плюса » соответствуют повышению уровня кетоновых тел в крови в 400 раз, а четыре — в 600 раз. В этих случаях требуется госпитализации в стационар — такое количество ацетона опасно развитием комы и повреждением мозга.
Врач непременно должен определить природу ацетонемического синдрома: первичный ли он, или вторичный — развился, например, как осложнение диабета.
На международном педиатрическом консенсусе в 1994 году врачи определили специальные критерии постановки такого диагноза, они разделяются на основные и дополнительные.
- рвота повторяется эпизодически, приступами различной интенсивности,
- между приступами существуют интервалы нормального состояния малыша,
- продолжительность кризисов колеблется от нескольких часов до
- отрицательные лабораторные, рентгенологические и эндоскопические результаты обследования, подтверждающие причину рвоты, как проявление патологии органов ЖКТ.
К дополнительным критериям относят:
- эпизоды рвоты характерны и стереотипны, последующие эпизоды аналогичны предыдущим по времени, интенсивности и продолжительности, а сами приступы могут закончиться спонтанно.
- приступам рвоты сопутствуют тошнота, боли в животике, головные боли и слабость, светобоязнь и заторможенность ребенка.
Диагноз ставится еще и при исключении диабетического кетоацидоза (осложнения диабета), острой хирургической патологии ЖКТ — перитонита, аппендицита. Исключаются и нейрохирургическая патология (менингиты, энцефалиты, отек мозга), инфекционная патология и отравления.
Существует два направления в лечении — это лечение самих приступов и терапия в межприступные периоды, которая направлена на уменьшение количеств обострений.
Итак, лечим приступ рвоты. Методы лечения будут зависеть от количества ацетона в моче — при легких и среднетяжелых кризах (ацетон в моче «+» или «++„) ребенка врач лечит на дому при помощи родителей. При более тяжелых состояниях ребенка рекомендуется положить в больницу.
Основой в лечении ацетонемической рвоты являются: коррекция обезвоживания, вызванного приступами рвоты, предотвращение токсического действия кетоновых тел на органы и нервную систему, купирование приступов самой рвоты, диетическая коррекция и сопутствующие мероприятия.
Коррекция питания назначается любому малышу с рвотой. Пища должна содержать в большинстве своем легкоусвояемые углеводы, в ней должно быть много жидкости, жиры строго ограничиваются. Уже при первых симптомах криза нужно начинать отпаивать малыша — любые жидкости следует давать дробно, по 3-5-10 мл каждые чтобы не провоцировать приступы рвоты. Желательно поить щелочной минеральной водой без газа, но если ее нет под рукой, можно дать ребенку сладкий чай.
В первые сутки аппетит ребенка будет резко снижен, поэтому если он сам не просит кушать, насильно кормить не стоит, а на следующий день пробуйте осторожно дать сухарики, галеты, рисовую кашу на воде или половинном молоке, овощной суп — однако порчи должны быть небольшими, а интервалы между ними нужно сократить. Хорошо, если малыш еще на грудном вскармливании — тогда просто побольше кормите его грудью. При хорошей переносимости первых продуктов можно расширять меню — дать гречневую, овсяную или пшеничную кашу, паровые котлеты, рыбу.
Чтобы предотвратить приступы придется соблюдать определенные диетические рекомендации — нельзя кормить ребенка продуктами из мяса птицы, телятиной, салом, жирными продуктами, крепкими бульонами, консервами и копченостями. Стоит ограничить потребление бобовых, щавеля, помидоров — свежих и консервированных, крепкого чая, кофе, шоколада и конфет. Предпочтение в питании нужно отдать кисломолочным продуктам, яйцам, картофелю, овощам, фруктам, кашам из круп.
Борьбу с обезвоживанием и токсикозом проводят комплексно. На первых этапах и при легком и среднетяжелом течении (ацетон в моче до “++»), можно ограничиваться отпаиванием и некоторыми несложными рекомендациями.
На первом этапе рекомендуется очищение кишечника с помощью клизмы, содержащей щелочной раствор, обычно это чайная ложка соды на стакан теплой воды. Помимо непосредственного удаления ненужных веществ, она нейтрализует часть кетоновых тел, попавших в просвет кишечника, и немного облегчит состояние ребенка.
Расчет количество жидкости, которую нужно выпаивать ребенку, ведут из расчета не менее 100 мл на килограмм массы тела, но есть еще более простой способ расчета — на каждую рвоту малышу нужно выпаивать не менее жидкости.
Выбор жидкости для регидратации лучше доверить доктору, но если у вас нет времени ждать врача или связь с ним затруднена, можно начать отпаивать ребенка самостоятельно. Поите с ложечки каждые мин сладким чаем, можно с лимоном, негазированной щелочной минеральной водой, 1—2% раствором гидрокарбоната натрия (соды пищевой), комбинированными растворами для оральной регидратации — «Регидрон», «Оралит», «Глюкосолан», «Циторглюкосолан».
Если состояние ребенка не нормализуется, рвота не прекращается или состояние прогрессивно ухудшается — тогда врач перейдет на внутривенное введение жидкостей, но это уже будет в условиях больницы. Малышу сделают капельницу со специальными растворами — они помогут бороться с интоксикацией кетоновыми телами и обезвоживанием. Поэтому бояться и отказываться от капельниц не нужно.
В дополнение ко всему этому малышу могут сделать укол противорвотного препарата, назначить препараты, способствующие нормализации обмена веществ, способствующие нормализации работы печени и кишечника.
Как только ребенку станет лучше, и он сможет пить сам, а рвота прекратится, его переведут на отпаивание, и он начнет потихоньку самостоятельно кушать. Если у крохи есть еще и боли в животе, ему могут назначить инъекцию спазмолитиков (папаверин, платифиллин, но-шпа в возрастной дозировке). Если ребенок возбужден, очень беспокоен, врач порекомендует седативные препараты и транквилизаторы — они снимут чрезмерное возбуждение в головном мозге, это поможет быстрее справиться с рвотой.
При правильном и вовремя начатом лечении все симптомы стихают на день заболевания. В принципе, даже выраженные по длительности приступы, которые длятся по несколько суток, не угрожают жизни крохи, если все правильно сделать. Но это не значит, что вам не нужен врач и лечение. Рвоту нужно как можно быстрее купировать на первых же этапах, потому как она ослабляет иммунитет, ведет к обезвоживанию организма. А кетоны раздражают ткань почки, потому что обладают кислой реакцией, их накопление нарушает кислотно-щелочное равновесие организма в сторону повышения кислотности и развития ацидоза — избыточного содержания кислот в крови и тканях организма. Это еще больше изменяет обмен веществ и ухудшает состояние ребенка: в таких условиях сердце работает с напряжением, страдают клетки головного мозга.
Обычно все мероприятия доктора и родителей направлены на сокращение количества приступов и профилактику обострений заболевания. Обычно доктор рекомендует проводить в год не менее двух профилактических курсов лечения, лучше в межсезонье — осенью и весной.
Чтобы помочь крохе с такой болезнью, нужно практически полностью пересмотреть образ жизни ребенка. Основой профилактики является, как ни банально это звучит, здоровый образ жизни. Это включает в себя, конечно, регулярное и довольно длительное пребывание на свежем воздухе, и лучше совместить его с подвижными играми и занятиями спортом. Регулярные и дозированные физические нагрузки приводят к нормализации углеводного и жирового обмена, но тут важно не переусердствовать, переутомление способно провоцировать приступы. В распорядок дня обязательно включите водные процедуры — ванны, контрастный душ, обливание конечностей или всего тела. Эти процедуры тренируют организм, закаляют кроху и нормализуют обмен веществ. Малышу требуется ежедневный сон не менее а малышам-дошкольникам с обязательным дневным сном. Следует избегать длительного нахождения на солнце и обязательно стоит резко снизить просмотр телевизора и работу с компьютером.
Оберегайте ребенка от инфекционных заболеваний — таким деткам показано проведение всех профилактических прививок по календарю вакцинации , а если они ходят в детский сад и дополнительных.
Хронические заболевания органов пищеварения и других систем могут ухудшать переваривание и всасывание питательных веществ. В результате этого происходит повышение использования жировых запасов, а это приводит к накоплению кетоновых тел в крови.
В диете ограничивайте продукты, богатые жирами и кетон-содержащими продуктами. Однако доктора утверждают, что совсем убирать из питания жиры не стоит, они нужны для растущего организма малыша — из них строятся мембраны клеток. Трудноперевариваемые жиры, такие как свиной, бараний, а также такие блюда, как пирожные и торты с кремами, утка, наваристые бульоны должны быть полностью исключены. Но не убирайте жиры из рациона полностью, их необходимо ограничивать, причем на две трети заменить растительными маслами — подсолнечным, оливковым, горчичным. Соотношение белков, жиров и углеводов должно быть в соотношении как: 1: 1: 4. Стоит резко ограничить в питании мясо молодых животных и птицы, жирные сорта мяса, копчёные продукты, субпродукты, щавель, ревень, цветную капусту, помидоры, апельсины и бананы, напитки, содержащие кофеин и газировку.
Предпочтение в питании должно быть отдано растительно-молочной диете, почти постоянно нужны молочнокислые продукты, каши, свежие овощи, фрукты. Хорошо способствуют нормализации обмена веществ творог, нежирная рыба, овсяная каша, растительное масло, которое способно облегчать усвоение животных жиров, и в умеренном количестве его можно давать ребенку в сочетании с овощами — в салатах и винегретах.
Для детей с ацетонемическим синдромом в составлении диеты есть правило — «жиры сгорают в пламени углеводов». Это будет означать, что жиры можно давать только в сочетании с углеводами. Масло класть в кашу или овощное рагу, жареные котлеты можно только с овощными или крупяными гарнирами, сметану в овощной суп, овощную или крупяную запеканку. При разработке диеты нужно учитывать индивидуальные вкусы и особенности малыша, родители быстро замечают, от каких продуктов малышу бывает хуже, и исключают их или строго ограничивают. Первое время, возможно, будет немного тяжеловато, но со временем и вы, и кроха привыкните к новому стилю питания.
Малыш с ацетонемическим синдромом будет находиться на диспансерном учете, при отсутствии обострений, врач будет рекомендовать ему курсы профилактического лечения. В первую очередь, из-за того, что в питание крохи вносятся ограничения, показаны курсы поливитаминов дважды в год — обычно весной и осенью. Рекомендовано лечение в условиях санатория.
Для поддержания работы печени назначаются курсы препаратов — гепатопротекторов и липотропных веществ — это препараты улучшат питание и работу клеток печени и позволяют нормализовать жировой обмен. При изменениях в копрограмме, которые возникают на фоне несбалансированной работы поджелудочной железы, назначаются ферментные препараты на один-два месяца с постепенной их отменой.
Учитывая изначально неуравновешенный тип нервной системы у малышей, страдающих этим синдромом, им назначают курс седативной терапии — различные чаи, отвары валерианы и пустырника, успокаивающие ванны и массажи. Курсы проводят несколько раз в год.
Для контроля ацетона мочи доктор может рекомендовать приобрети тест-полоски. Настоятельно рекомендуется ежедневно исследовать мочу на ацетон при помощи диагностических полосок хотя бы первые полтора-два месяца. Раннее выявление ацетона в моче позволит своевременно провести ранее нами описанную коррекцию. В дальнейшем пользоваться полосками можно по мере надобности — при подозрении на нарушение обмена.
Детей с ацетонемическим синдромом рассматривают как группу риска по возникновению сахарного диабета, поэтому они состоят на диспансерном учете и у эндокринолога. Они проходят ежегодное исследование крови на уровень глюкозы.
Обычно ацетонемические кризы полностью прекращаются к периоду полового созревания, к Однако у них больше, чем у других малышей, вероятно развитие таких патологических состояний, как подагра, образование камней в желчном пузыре, поражение почек, сахарный диабет, ВСД по гипертоническому типу, артериальная гипертензия. Таким детям необходимо ежегодно обследование у педиатра и специалистов, УЗИ почек и органов брюшной полости, а при наличии солей в моче. Контролировать ее каждые полгода.
Однако при соблюдении всех описанных мер профилактики приступы могут стать менее продолжительными и менее тяжелыми.
источник