Коклюш у ребенка — довольно опасное заболевание, у детей на него 100-процентная восприимчивость. Это значит, что если организм маленького человека сталкивается с коклюшной палочкой, то ребенок в 100% случаев заболевает. Со взрослыми такая же ситуация, хотя у них реже случаются осложнения.
Коклюш из разряда тех инфекций, которые могут возникнуть в организме несколько раз в жизни человека, иммунитет сохраняется только на протяжении пяти лет после перенесенного заболевания. Чем младше ребенок, тем сложнее он будет переносить болезнь. Коклюш опасен для детей грудного возраста, заболевание может даже привести к летальном исходу и чаще всего это случается, если инфекция попадает в организм детей до года.
Существует вакцинация, которая способна уберечь ребенка от данной болезни. Она значительно понижает риск возникновения заболевания, но даже если инфекции и удастся пробрать вовнутрь организма привитого человека, то форма коклюша у ребенка будет менее сильной.
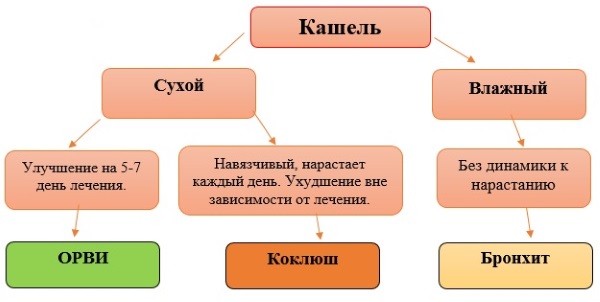
Что такое коклюш и как его обнаружить? Одно из самых коварных свойств данного заболевания заключается в том, что на начальной стадии его очень легко принять за обычное ОРЗ, помочь определить истинную причину нездорового состояния ребенка может помочь анализ крови, но ведь при ОРЗ он не нужен, так что никто и не делает. В том и сложность, что первые 10-12 дней коклюш передается наиболее активно людям, которые находятся у источника заболевания. Когда болезнь длится более 20 дней, значительно понижается скорость распространения инфекции. Но надо заметить, что в этот период коклюш не заканчивается, его симптомы будут проявляться еще на протяжении 2-3 месяцев.
Как вы распознаете ОРЗ? Подобным образом можно определить коклюш, об этом свидетельствует наличие ряда симптомов (лечение стоит начинать немедленно).
Итак, признаки коклюша у ребенка:
- Несильная боль в горле (у ребенка нет кашлевого рефлекса, просто становится больно говорить и есть, возможно небольшое покраснение горла);
- Умеренный насморк (это не обязательное условие, но все же данный признак тоже может быть симптомом коклюша);
- Повышение температуры. Надо заметить, что температура тоже повышается в умеренной степени, то есть больше 38 градусов быть не может. В этом своя особенность, если температура у ребенка выше указанного порога, значит можете быть уверены, что коклюш тут ни при чем.
Важно: Анализ на коклюш — самый достоверный и профессиональный метод выявить заболевание. Сдать анализ такого типа, чтобы определить коклюш у ребенка, можно практически в любой клинике.

Важно: Если после перенесенного ОРЗ или ОРВИ у Вашего ребенка очень долго не проходит кашель, необходимо обратиться к врачу на предмет проверки на наличие коклюша.

Также этот процесс объясняет, почему заболевание с такими симптомами требует тщательной диагностики и продолжительного лечения, ведь исчезает оно у не привитых детей, как правило, спустя 3 месяца, не меньше. Вся сложность лечения заключается не только в том, чтобы прекратить размножение инфекционной палочки сразу после диагностики. Настоящая проблема, которая возникает после этого — инфекция проникает в участок мозга, который отвечает за кашель (да, такой имеется), а оттуда вывести ее гораздо сложнее. Среди врачей существует такое понятие, как «стодневный кашель», так именуют коклюш.
Характерный кашель при коклюше можно послушать на следующем видео
Мгновенно вылечить коклюш не представляется возможным, даже при правильной диагностике, однако можно уменьшить его симптомы. Первый и один из самых главных способов — создать вокруг своего ребенка максимально комфортную атмосферу, чтобы отвлечь его от болезненных ощущений.
Очень сильно на состояние ребенка влияет температура воздуха в его комнате. Суть в том, что в помещении должно быть прохладно и сыровато, именно тогда кашель проходит легче, а вот при сухом и теплом микроклимате у малыша постоянно будет очень неприятный и болезненный кашель.
Самое время подытожить правила, которые следует соблюдать для улучшения самочувствия у детей в домашних условиях:
- Сделайте так, чтобы в комнате малыша был прохладный воздух с температурой +15…+16 градусов, желательная влажность — до 50%;
- Если достоверно установлено, что у Вашего ребенка коклюш, или если у Вас есть такие подозрения, не распаривайте ребенка, это может спровоцировать новые приступы кашля;
- Обязательно совершайте прогулки со своим чадом, даже если погода нелетная, отправляйтесь проветриться хотя бы на полчаса;
- Когда при коклюше у детей наблюдается приступ кашля, не позволяйте им оставаться в лежачем положении, для безопасности кашлять следует сидя;
- Некоторые родители словно путают коклюш у ребенка с икотой и пытаются пугать ребенка, чтобы кашель прекратился — это не помогает и вообще это небезопасно. Дело в том, что любой стресс в такой ситуации лишь усиливает приступ кашля;
- Учитывайте тот момент, что кроме средств, прописанных врачом, нельзя больше применять любые другие. Никакие, повторяем, абсолютно никакие препараты от кашля или вообще леденцы не помогут при коклюше и не облегчат состояние малыша;
- Радуйте свое чадо почаще! Покупайте ему новые игрушки, играйте с ребенком во что-то интересное, а главное — увлекательное. Когда он погрузится в какую-то забаву, то приступы кашля будут происходить гораздо реже.

Официально коклюшная палочка называется бактериями Борде Жангу, кстати, вирус можно быстро убить, если давать ребенку нужные лекарства в первые 10-12 дней заболевания. Для наибольшей результативности применяют антибиотики, при помощи них можно не только ликвидировать палочку, но и предотвратить сильный кашель. Тем не менее ведь многим детям коклюш диагностируется уже после тех самых первых 10-12 дней, то есть инкубационного периода палочки, в таком случае применять некоторые препараты уже нет смысла. Именно тогда и начинается вышеупомянутый «стодневный кашель», палочка уже начинает своеобразный процесс самоуничтожения, она сама по себе теряет активность размножения.
Если вы поздно обнаружите коклюш у ребенка, симптомы у детей, кстати, выражаются так же, как и у взрослых, то покупать много разных медикаментов уже не нужно будет.

В любом случае применять антибиотики или препараты, содержащие их, необходимо исключительно по предписанию доктора. Также неплохо бы дать ребенку такое средство, если вам известно, что он общается с детьми, которые болеют коклюшем. Еще один совет: если в доме кто-то один заражен этой инфекцией, требуется, чтобы все остальные члены семьи предприняли какие-то профилактические меры. Предположим, если ваша дочь слегла с коклюшем, а срок вашей вакцинации истек года 2 назад, стоит пропить курс антибиотиков, чтобы также не заразиться.

Как правило, вещества против коклюша содержатся в составе стандартной прививки АКДС, которая также обеспечивает защиту от столбняка и дифтерии. Но нельзя забывать, что это не на всю жизнь, а лишь на 5 лет, а то и меньше, поэтому у многих возникает вопрос — есть ли смысл ли в дальнейшем повторно делать вакцинацию ранее привитым детям? Если спросить об этом у опытного педиатра, то он даст однозначный ответ — смысл есть! Все дело в том, что не только грудным детям очень трудно перенести эту болезнь, да, после 2-х лет это не так опасно, но приятного мало, поэтому лучше провести вакцинацию. Когда малышу всего 5 лет, его организм также не до конца сформирован и довольно слаб, возможны осложнения. Еще есть такой вариант, что в семье коклюш может подхватить кто-то из взрослых и тогда ребенок мгновенно заразится.
Однозначный ответ дать сложно, ведь к вакцинации любого типа люди относятся по-разному. В любом случае вам следует всеми способами оберегать себя и своих детей от такой напасти.
Будьте здоровы!
Рекомендуем также прочитать статью «Кашель у ребенка: виды, способы лечения, профилактика«.
источник
Коклюш – заболевание, которое возникает по причине проникновения в организм возбудителя инфекции бактериального характера воздушно-капельным способом.
Что может показать анализ на коклюш? У детей, заболевших коклюшем, в крови повышается уровень лейкоцитов (2-7х10 9 /л), а в лейкоцитарной формуле присутствуют преимущественно лимфоциты. По мере осложнения заболевания уровень лейкоцитов увеличивается. У детей с ослабленным иммунитетом, привитых и тех, у которых имеются невыраженные формы коклюша, колебаний в анализе не наблюдается. Скорость оседания эритроцитов имеет средние или слегка заниженные показатели. Отклонения в картине крови наблюдаются лишь в катаральной стадии болезни.
Какую симптоматику имеет коклюш? Как протекает это заболевание? На начальном этапе болезнь у детей развивается без каких-либо специфических проявлений. Температура тела может подниматься до 38 градусов, наблюдается насморк, редкий и сухой кашель. В этот период заболевания коклюш больше всего опасен для окружающих людей. В общем, симптоматика схожа с острым респираторным заболеванием. Коклюшная палочка в это время размножается максимально активно, при этом она выделяет токсин.
На следующем этапе болезни, который возникает спустя 2 недели, состояние ребенка становится значительно хуже. Появляется особый спазматический кашель. Каждому такому толчку кашля сопутствуют свист и глубокий вдох. При таком кашле ребенок может сильно высовывать язык, повреждая его. Лицо и область шеи могут посинеть, иногда наблюдаются остановки дыхания. По окончании приступа выделяется мокрота, а иногда и рвотные массы. Исходя из сложности заболевания, количество приступов может доходить до 50 в день.
Через 20-30 дней болезнь трансформируется в следующую стадию. Спазматический кашель сменяется кашлем обычным. Самочувствие ребенка становится значительно лучше, температура понижается и возвращается аппетит. Продолжается такая стадия до 3-х недель.
Как проявляется у взрослых коклюш? Как протекает это неприятное заболевание? Симптоматика у взрослых схожа с детской, с разницей лишь в том, что отсутствуют какие-либо границы между стадиями болезни. При этом кашель очень выражен, морящий, увеличивающийся к ночи.
Инкубационное и предсудорожное время сокращено до 1-2 дней, а время судорожного кашля увеличивается до 6-8 недель.
У новорожденных детей, вместо обычных приступов кашля, наблюдаются эквивалентные симптомы: чихание, необоснованный плач, крики. Диагностируются геморрагические нарушения: кровотечения в ЦНС, иногда – в наружную плотную оболочку глаза и кожные покровы. Состояние больных во время между периодами ухудшено: у детей наблюдается упадок сил, теряются навыки, которые были выработаны до процесса заболевания. Нередко появляются особые обострения, которые иногда могут носить опасный для жизни характер, среди них: апноэ, отклонения от нормального кровотока мозга. Перебои в дыхании, вплоть до временной остановки, могут проявляться и без приступов кашля, например во время сна, или после приема пищи. Среди неспецифичных обострений чаще всего диагностируют пневмонии. Отмечаются смертельные исходы.
У детей, которые привиты от коклюша, есть шанс заболеть по причине слабого иммунитета или ухудшения его напряженности. В большинстве случаев диагностируются простые и средней тяжести формы болезни, тяжелые не свойственны. Особые осложнения возникают очень редко, и при этом они не несут угрозы для жизни, поэтому летальные случаи не встречаются. Большей частью встречаются нетипичные типы коклюша. До 2-х недель увеличиваются инкубационный и предсудорожный периоды, а цикл спазматического кашля уменьшается до 2-х недель.
Какой анализ на коклюш необходимо сдать? Для того чтобы обнаружить возможные обострения, делается общий анализ мочи и биохимический анализ крови. В случае нормального течения заболевания они не меняются.
Общий анализ мокроты делает возможным исключить бронхиальную астму, туберкулез и грипп. При коклюше мокрота слизистая, при появлении сопутствующей пневмонии она превращается в слизисто-гнойную или гнойную.
Большую пользу врачу при определении диагноза, особенно на начальных этапах заболевания, дает бактериологический способ анализирования – культивирование микроорганизмов на питательных средах. Продолжительное время для определения бактерии коклюша практиковали метод «кашлевых пластинок», рекомендованный Мауритценом. В момент очередного приступа кашля на дистанции 5-8 см от ребенка располагают открытую чашку Петри с питательной средой. Микроскопичные капли слизи, в которых находится бактерия коклюша, вылетая изо рта, оседают на ней. Спустя 2-4 дня, исходя из выращенной культуры, ставится диагноз. У этого типа диагностирования существует один изъян – он практически не действенен у маленьких детей, которые недостаточно хорошо кашляют, а также у которых кашель отсутствует.
Существует относительно недавний метод нахождения причины возникновения коклюша – посев бактерий из носоглотки и из-под языка. Такой метод диагностирования считается наиболее эффективным, но спустя 4-5 недель после возникновения болезни осуществлять его нет смысла, потому что возбудителя не получается выделить. Преждевременное употребление антибиотиков тоже уменьшает шансы выделить бордетеллы коклюша.
Главным симптомом коклюша считаются острые приступы удушливого кашля, который иногда сопровождается рвотой, в особо тяжких случаях такой приступ довольно легко вызвать, например, в момент взятия образца на исследование. В такие моменты мамам нужно быть готовыми, что, возможно, ребенку понадобится помощь.
Подготовительный процесс заключается в том, что сдавать мазок на анализ эффективнее всего в раннее время, потому что за ночь образуются большие объемы слизи, в которых находится огромная концентрация микроорганизмов. Лучше всего сдавать анализ на коклюш до завтрака и при этом не проводить чистку зубов. В противном случае большая доля мокроты будет утрачена.
Анализ осуществляется совместно с результатами установления антител иных классов (IgM, IgA)
Bordetella pertussis (бактерия Борде-Жангу)
Отрицательно или положительно
Отрицательно или положительно
Говорит о наличии инфекции
Отрицательно или положительно
Говорит о присутствии в недавнем времени инфекции
Говорит о недавней или минувшей инфекции, или об осуществляемой ранее иммунизации
Где сдать анализы на коклюш? Такой вид исследования осуществляют в клинических лабораториях и диагностических центрах. Обычно они существуют по месту жительства. Нужное исследование и место его проведения определяется врачом.
Тип анализов на коклюш определяется исходя из симптомов, хода болезни и возрастных категорий больных.
Кровь на коклюш врачи просят сдать в первую очередь, так как этот тип анализов несет в себе много информации.
- легочная эмфизема;
- эмфизема средостения и подкожных клеток;
- ателектазы;
- коклюшная пневмония;
- перебои в дыхательной частоте (приостановки дыхания – апноэ до 30 секунд, остановки – апноэ свыше 30 секунд);
- ухудшение кровотока в мозге;
- кровоизлияния (из носа, задней области глотки, бронхов, внешнего слухового пути; в кожу и слизистые, склеру и сетчатку глаз, головной и спинной мозг);
- возникновение пупочной или паховой грыжи;
- выпадение слизистой оболочки прямой кишки;
- повреждение барабанной перепонки и диафрагмы.
К простым самым распространенным осложнениям, возникающим вследствие накопления второстепенной бактериальной флоры, относятся:
Процесс лечения проводится лишь стационарно. Новорожденных детей стараются помещать в тихую малоосвещенную комнату, чтобы минимизировать факторы раздражения, так как они могут спровоцировать обострение в виде приступа кашля. Детям постарше с простыми формами заболевания постельный режим необязателен.
Особое внимание уделяют питанию, проводя кормление частыми небольшими порциями. Новорожденным детям необходимо своевременно откачивать из глотки слизь. Для детей постарше широко практикуется кислородный метод лечения.
Антибиотики используют для детей в раннем возрасте с различными тяжелыми формами заболевания. На катаральной стадии предпочитается применение «Эритромицина».
Часто используется специфический гамма-глобулин от коклюша, вводимый внутримышечно по 3 мл каждый день на протяжении 3 дней.
Редко используются седативные препараты от кашля, к ним подходят с особой осторожностью, так как эффективность таких препаратов считается сомнительной. Нужно не допускать применение таких средств, как горчичники и банки, которые могут провоцировать приступы кашля.
Расписание вакцинаций устанавливается государственным календарем прививок. Активация иммунитета от коклюша при помощи АКДС («Тетракок», «Инфанрикс») – осуществляется в 3, 4 и в 5 месяцев. После этого повторная прививка от коклюша проводится в 18 месяцев.
Инъекция АКДС производится в мышцу, детям до 1,5 лет – в переднюю внешнюю часть бедра, а детям старше этого возраста – в дельтовидную мышцу. Вслед за введением таких препаратов, чаще, из-за инъекций цельноклеточных вакцин, в период первых 3 дней, у ребенка может проявиться защитная реакция на вакцину, как местная, так и общая. В 8-9 случаев из 10 такой процесс может наблюдаться уже спустя несколько часов после инъекции. Такие реакции считаются нормальным естественным проявлением, и не считаются осложнениями.
Заболевшие коклюшем должны быть непременно изолированы на 25 дней с момента инфицирования, при этом лечение должно быть рациональным и направленным строго на устранение причин появления заболевания.
Как на привитых, так и на не привитых контактных детей накладывается карантин длительностью 2 недели от начала изоляции больного. Время посещения детей строго ограничивается, изменяются расписания занятий и прогулок.
Чтобы выявить коклюш на ранней стадии, в зоне коклюша осуществляют каждодневные медицинские осмотры детей и взрослых и единоразовое бактериальное обследование.
Как избежать такого заболевания, как коклюш? Иммунитет должен быть сильным, нужно постоянно его укреплять, тогда удастся избежать многих заболеваний, не только коклюша. Ну и естественно, не забываем о вакцинации.
Для того чтобы найти и устранить место поражения коклюшем, для всех контактных детей и взрослых рекомендуют прием «Эритромицина», «Рулида» или «Сумамеда» на протяжении одной недели в нужной возрастной дозировке.
Контактным новорожденным детям до 1-го года и не привитым (до 2-х лет) предлагается вводить донорский иммуноглобулин – 2-4 дозы (по 1-2 дозы через день).
источник
Коклюш у детей является одной из наиболее опасных и затяжных инфекций. В настоящее время встречается спорадически. Заболевание представляет собой опасность для ослабленных малышей, которые могут пострадать от обструкции дыхательных путей. Типичные симптомы и признаки позволяет родителям своевременно обратиться за помощью к педиатру. Тем более что своевременное лечение коклюша у детей приводит к полному выздоровлению.
Современная диагностика с помощью специального анализа позволяет выявить инфицирование на различных стадиях. Также разработана активная профилактика инфекции с помощью прививок. Все эти вопросы детально рассмотрены в предлагаемой статье.
Этиология болезни всегда инфекционная. Известен возбудитель коклюша – это коклюшная палочка, обладающая хорошей устойчивостью во внешней среде. Впервые клиническая картина была описана в пятнадцатом веке. Поражается не только дыхательная, но и центральная нервная система, нарушается регуляция процесса дыхания. Характерный признак – приступообразный кашель, с трудом поддающийся купированию с помощью стандартных муколитических и противокашлевых средств.
Возбудитель коклюша Bordetella pertussis обладает способностью питаться гемоглобином. Представляет собой палочку с длиной до 2 мкм, она неподвижна и высевается на человеческой крови, добавленной к глицериновому агару. При посеве дает очень медленный рост. Бактериальная лабораторная диагностика отнимает не менее 5-ти суток. Требуется подавление роста сопутствующей бактериальной флоры с помощью распыления пенициллинов. На коклюшную палочку эта группа антибиотиков никакого влияния не оказывает. После окончания периода роста в чашках Петри образует округлые колонии, напоминающие по своему внешнему виду капельки или шарики ртути.
Путь передачи во внешней среде – воздушно-капельный. Источник инфекции – бальной ребенок. Наибольшую опасность пациенты представляют собой в первую и вторую неделю болезни. Затем вирулентность выделяемых форм бактерий постепенно уменьшается. Переболевший ребенок перестает быть опасным спустя 35 дней от начала проявления клинических симптомов. При эффективном использовании антибиотиков заразность теряется уже спустя 25 дней.
Высокая восприимчивость к подобной инфекции связана с тем, что бактерия выделяется в большом количестве, а иммунитет снижается под действием токсинов. Существующие форма вакцинации не обеспечивают полного иммунитета. Более того, он не устойчив и требует периодической ревакцинации. У взрослых людей восприимчивость к коклюшу достаточно высокая, но в виду проведенной вакцинации развиваются стертые клинические формы. Такие пациенты представляют собой огромную потенциальную опасность для детей. В настоящее время коклюш у взрослых диагностируется чаще, чем у детей.
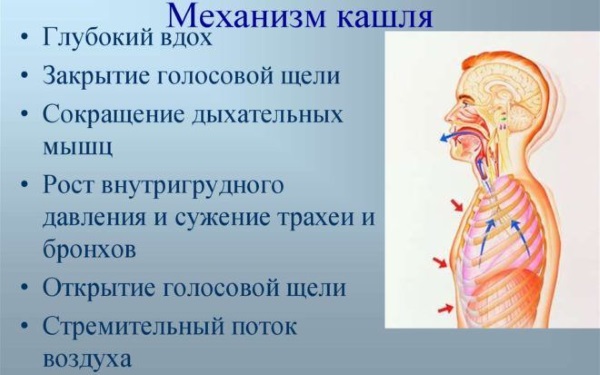
Как происходит развитие патологических изменений. Обычно коклюш у детей и взрослых затрагивает дыхательную систему и нервные структуры, отвечающие за гуморальную реакцию организма. Первичное внедрение коклюшной палочки происходит в структурах слизистых оболочек верхних дыхательных путей. Это сопровождается клиническими признаками ОРВИ. Буквально с первого дня начинает выделять типичный эндотоксин. Он раздражает слизистые оболочки и возникает кашель при коклюше. Спазматический характер приступов приводит к нарушению проходимости альвеол. Появляются первые признаки нарушения газового обмена в тканях легких. При неполной вентиляционной способности формируется гипоксия и эмфизема. В этот период затрагиваются ткани сердца, головного мозга, центральной нервной системы.
После прохождения катарального (воспалительного) периода происходит постоянное раздражение токсинами блуждающего нерва. Он передает непрерывные сигналы в структуры головного мозга. В ответ на это возникают непрекращающиеся приступы рефлекторного кашля со скудным отделением мокроты. У детей это может сопровождаться судорожным синдромом, многократной рвотой, нервным возбуждением.
Симптомы и признаки коклюша проявляются только после завершения инкубационного периода. От момента заражения до развития клинической картины у ребенка может пройти от 3-х до 7-ми дней. У взрослых инкубационный период коклюша может достигать 12-15-ти дней. Выделяются периоды болезни, характеризующиеся теми или иными клиническими проявлениями. Рассмотрим симптомы в соответствии с этими фазами.
Первый период коклюша, как у детей, так и у взрослых носит название катаральной фазы. Тут преобладают симптомы воспаления слизистых оболочек дыхательных путей. Беспокоит сильный сухой кашель, заложенность носа без повышения температуры тела и головной боли. Все это может продолжаться в течение 14-ти дней. Вылечить катаральный кашель при коклюше невозможно, можно лишь уменьшить частоту его приступов с помощью противокашлевых средств (трава термопсиса, кодеин, «Синекод»).
Второй период коклюша – спазматическая или судорожная фаза. Отличительный признак – присутствие так называемой «ауры» или предвестника приступа спазматического судорожного кашля, который может продолжаться до 20-30 минут. Предварительно большой ощущает сильную сухость в горле, першение. Затем начинаются короткие кашлевые толчки на выдохе, перемежающиеся репризами на вдохе. Спазм голосовой щели дает сильный свист или хрип на вдохе. После окончания приступа может выделиться слизь с прозрачной стекловидной структурой. У некоторых больных приступ кашля при коклюше вызывает рвоту.
При тяжелом течении наблюдается пароксизм приступов с минимальным периодом спокойствия между ними. В течение дня может наблюдаться от 12 до 20 кашлевых спазматических приступов, что в значительной мере ухудшает состояние больного.
При осмотре определяется повышение уровня артериального давления, увеличение частоты сердечных сокращений, расширение правых границ миокарда. На рентгенографическом снимке виден так называемый базальный треугольник в основании диафрагмы. Спастический период клклюша может длиться до 2-месяцев с постепенным переходом в фазу разрешения.
Для неё характерно постепенно снижения частоты и напряженности кашлевых приступов. Состояние постепенно нормализуется. Общая продолжительность коклюша у детей достигает полутора месяцев.
Лабораторная диагностика коклюша является обязательным мероприятием в любых подозрительных случаях. Проводится бактериальный анализ на коклюш – для этого делается посев на казеиновую среду с добавлением агара. Спустя 5 дней лаборант сможет с уверенность сказать – присутствует ли подобный возбудитель в организме ребенка.
С целью ранней диагностики проводится иммунологический анализ на коклюш методом реакции связанной агглютинации и комплиментации (РА и РСК). Наиболее высокий титр эти исследования показывают в начале судорожного периода болезни. При предварительном применении антибактериальной терапии с целью лечения бронхита эти реакции остаются отрицательными и не несут диагностической ценности.
Аллергическая кожная проба специфическим антигеном также дает положительный результат лишь в фазе спастических кашлевых приступов. При коклюше введение 0,1 мл препарата дает развитие папулы более 1 см в диаметре.
В настоящее время прогноз для жизни благоприятный. Летальность низкая за счет использования современных средств ранней диагностики и применения специфических антибактериальных препаратов.
Лечение коклюша у детей и взрослых включает в себя обязательное использование антибиотиков. Назначается «Левомицитин» в таблетках, суточная дозировка рассчитывается по 0,2 мг на каждый кг веса, делится на 4 приема. Длительность курса лечения составляет 10 дней. В спастическом периоде более целесообразно применение «Ампициллина» (по 25 мг/кг) и «Эритромицина» по 10 мг на каждый кг веса 3 раза в сутки. Комбинации антибактериальных препаратов используются только на основании данных бактериального посева с определением чувствительности бактерий.
На ранних стадиях положительный эффект наблюдается при использовании у-глобулина с противококлюшевым специфическим воздействием. Назначается для внутримышечного введения по следующей схеме:
- первые 3-е суток – 1 раза в одно и то же время по 3 мл;
- 5-е, 7-е, 9-е сутки по 3 мл однократно внутримышечно.
При выраженной дыхательной недостаточности показана оксигенотерапия в специализированном стационаре. Также назначается симптоматическая терапия с целью поддержки сердечнососудистой системы. В судорожном периоде используются нейролептики («Аминазин», «Пропазин») – они уменьшают частоту кашлевых приступов, улучшают деятельность центральной нервной системы. Возможно использование кортикостероидов для уменьшения воспалительных проявлений в очагах инфицирования.
Применение муколитических средств не эффективно. Для борьбы с приступами кашля можно использовать «Синекод» — сироп дается по 1 чайной ложке -4 раза в сутки. Препарат оказывает успокаивающее действие на кашлевой центр.
Огромное влияние следует уделять режиму дня больного ребенка. Рекомендуется длительное пребывание на свежем воздухе. В зимний период выход на холодный воздух часто позволяет полностью купировать кашлевой приступ. Отвлекать ребенка играми, занятиями. Следует организовать частое дробное питание протертыми блюдами. Давать большое количество жидкости в теплом виде.
Активное проведение профилактических мероприятий позволяет полностью защитить себя и ребенка от этой опасной инфекционной болезни. Прививка от коклюша проводится в рамках реализации национального календаря вакцинации. Это обязательное мероприятие. Вакцина АКДС впервые вводится ребенку в возрасте 3х месяцев. Повторная ревакцинация показана в 4,5, 6 и 8 месяцев жизни. Затем ревакцинация проводится каждые 2 года.
Профилактика коклюша также включает в себя ряд мероприятий, направленных на проведение карантина в коллективах, где вывялены случаи инфекции. К посещению детского сада переболевший ребенок допускается только спустя 6 недель от момента выявления первых симптомов.
Врач-инфекционист Мирзагимова Р.Г.
источник
Коклюш – это острая инфекционная болезнь, вызываемая бактериями Bordetella pertussis и проявляющаяся приступообразным спастическим кашлем. В настоящее время в мире коклюшем ежегодно заболевает несколько миллионов человек и эта болезнь смертельно опасна для маленьких детей первого года жизни. Дети могут болеть с первых дней жизни. Правильно эта болезнь произносится коклЮш, а не кОклюш.
Источником инфекции является только больной коклюшем: ребенок или взрослый с типичной или атипичной формой заболевания. Путь передачи коклюша – воздушно-капельный посредством мельчайших капелек слизи, выделяемых больным во время усиленного выдоха (крика, плача, чихания). Самая интенсивная передача инфекции происходит при кашле. Попадая в организм человека, бактерия стремительно размножается и выделяет токсин. Токсин вызывает болезнь, сопровождающуюся приступами спазматического кашля, чрезвычайно опасного для новорожденных и грудных детей. В последние годы растет заболеваемость школьников и взрослых, у которых коклюш часто протекает в атипичной форме.
Больной коклюшем может быть заразен в течение 30-60 дней от начала предсудорожного (катарального) периода, антибиотикотерапия сокращает заразительный период до 25 дней от начала болезни.
Заболевание коклюшем приходится на осенне-зимний период с максимальной заболеваемостью в ноябре — декабре.
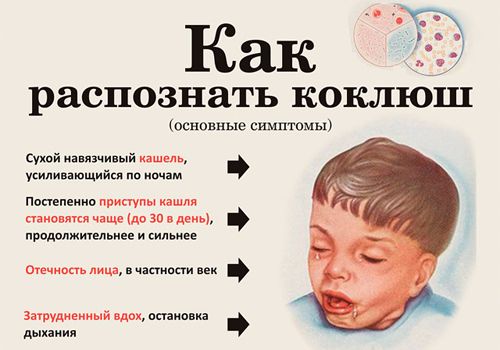
Приступы кашля, быстро следующие друг за другом. После кашлевых толчков глубокий свистящий вдох.
Для коклюша характерные следующие клинические признаки:
- приступообразный кашель, сопровождающийся гиперемией (покраснением) лица, цианозом лица, слезотечением, шумными вдохами (репризами), рвотой, усиливающимся в ночное время суток, после физической и эмоциональной нагрузки;
- слабовыраженные катаральные явления (горло не красное) и отсутствие повышения температуры (температура нормальная или субфебрильная);
- апноэ (остановка дыхания) – связанное с приступом кашля (респираторное) и не связанное с приступом кашля (синкопальное) при котором появляется у ребенка резкая бледность и цианоз (посинение);
- в крови наблюдается лейкоцитоз (повышение числа лейкоцитов) и лимфоцитоз (повышение числа лимфоцитов). СОЭ в пределах нормы;
- жесткое дыхание, отделение вязкой прозрачной мокроты, на рентгенограмме органов дыхания выявляются усиление бронхо-сосудистого рисунка, очаговые тени в нижне-медиальных отделах легких.
Итак, коклюш – это заболевание, продолжающееся минимум 2 недели, без явлений интоксикации и повышения температуры тела, протекающее с приступообразным кашлем, который усиливается ночью и по утрам, сопровождается покраснением лица, быстрыми глубокими шумными вдохами (репризами), заканчивающийся отхождением вязкой слизи или рвотой в конце приступа кашля.
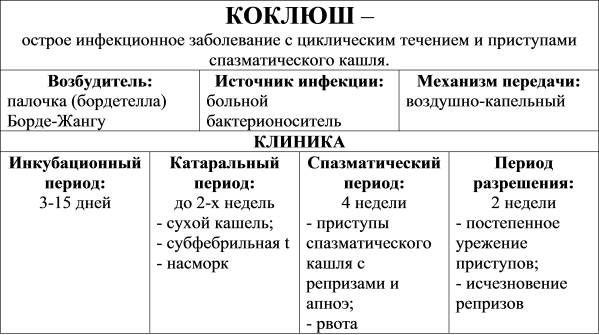
Коклюш протекает циклично со сменой ряда периодов. Выделяют следующие периоды при типичных формах коклюша:
- инкубационный – от 3 до 14 дней (в среднем 7-8 дней);
- предсудорожный (катаральный) – от 3 до 14 дней (в среднем 7-10 дней). После заражения начинается катаральный период: в течение 1-2 недели отмечается насморк, чихание, изредка умеренное повышение температуры и кашель, который не уменьшается от противокашлевых средств. Постепенно сухой, навязчивый кашель усиливается, приобретает приступообразную форму, особенно ночью.
- период спазматического или судорожного кашля – от 2-3 до 6-8 недель и более (наибольшая длительность до 8 недель отмечается у непривитых детей первого года жизни), с покраснением лица, высовыванием языка «трубочкой», слезотечением, набуханием шейных вен, репризами. Реприз – свистящий вздох, обусловленный прохождением воздуха сквозь суженную голосовую щель, вследствие ларингоспазма. Приступ часто заканчивается отхождением мокроты или рвотой. Могут отмечаться пароксизмы — тяжелые, длительные приступы кашля с большим количеством репризов. Тяжелые приступы у маленьких детей могут протекать с цианозом носогубного треугольника или лица. Характерен внешний вид больного: лицо одутловатое, с отечными веками. характеризуется типичными приступами судорожного кашля, часто сопровождаемого сильными вдохами (репризами) и отхождением мокроты или рвотой после кашля.
- реконвалесценции (обратного развития) – ранней – 2-4 недели и поздней – до 6 месяцев (от начала заболевания). На фоне улучшения самочувствия ребенка кашель становится реже и постепенно теряет типичный характер. Если в течение этого периода ребенок переносит инфекционное заболевание (чаще ОРВИ) или выраженную отрицательную эмоциональную реакцию (наказание, ссора, обида), у него может отмечаться коклюшеподобный кашель. На фоне лечения ОРВИ и создания щадящего психоэмоционального режима кашель проходит.
Характерной особенностью коклюшной инфекции является медленное и постепенное развитие симптомов с максимальным проявлением тяжести на 2-3 неделях заболевания.
| Признаки | Форма тяжести | ||
|---|---|---|---|
| Легкая | Среднетяжелая | Тяжелая | |
| Гипоксия | Нет | Цианоз носогубного треугольника при кашле | Цианоз лица при кашле, между приступами кашля — цианоз носогубного треугольника |
| Длительность катарального периода | 7-14 дней | 7-10 дней | 3-5 дней |
| Частота и длительность приступа | До 10 в сутки репризы редкие | 10-20 в сутки частые репризы | Более 20 в сутки возможны пароксизмы * |
| Наличие рвоты после кашля | Не бывает | Характерна | Возможна рвота |
| Состояние ребенка между приступами кашля | Активный, аппетит сохранен | Активный, аппетит снижен | Вялый, аппетит отсутствует |
| Лейкоцитоз | 10-15 x 10 кл/л | До 20-30 x 10 кл/л | Более 40 x 10 кл/л |
| Лимфоцитоз | до 70% | 70-80% | более 80% |
* Пароксизмы — тяжелые, длительные приступы кашля с большим количеством репризов
Всем детям при подозрении на коклюшную инфекцию назначаются в обязательном порядке:
- общий анализ мочи;
- общий (клинический) развернутый анализ крови;
- бактериологическое исследование слизи с задней стенки глотки на палочку коклюша.
Бактериологическое обследование следует проводить на ранних сроках заболевания (не позднее третьей недели), до начала терапии антибактериальными препаратами. В более поздние сроки и на фоне антибиотикотерапии высеваемость резко снижается.
Ответ при исследовании на коклюш выдается, как правило, на 4-6 дни. Предварительный положительный ответ может быть выдан на 4 день с формулировкой: «Обнаружены микробы, подозрительные на бактерии рода бордетелла, исследование продолжается«. Окончательный положительный ответ может быть выдан на 5-6 дни и формулируется: «Обнаружены B. pertussis«. Отрицательный ответ выдается на 6 день при отсутствии подозрительных колоний для бактерий рода бордетелла и формулируется: «Коклюшные микробы не обнаружены«. В случае замедленного роста микробов или выделения нетипичной культуры предварительный и окончательный ответы могут быть выданы позже (на 7-8 день).
Дети в возрасте до 14 лет, не болевшие коклюшем (независимо от того, делали прививки от коклюша или нет), общавшиеся с больным коклюшем по месту жительства, при наличии кашля подлежат отстранению от посещения организованного детского коллектива. Их допускают в детский коллектив после получения 2-х отрицательных результатов бактериологического обследования.
При легких формах коклюша лечение проводят амбулаторно (на дому). При лечении больного коклюшем на дому за контактными детьми устанавливают медицинское наблюдение в течение 7 дней и проводят двукратное бактериологическое обследование: два дня подряд или с интервалом один день (постановление Главного государственного санитарного врача РФ от 30.04.2003 №84).
Лечение на дому сводится к следующим мероприятиям:
- Режим щадящий (с уменьшением психоэмоциональных нагрузок и отрицательных эмоций) и с обязательными индивидуальными прогулками;
- Диета без ограничений, богатая витаминами, докармливать после рвоты;
- Назначение макролидов (группы антибиотиков) за 15 минут до еды:
- эритромицин — детям от 4 месяцев;
- рулид (рокситромицин) — детям старше 4 лет;
- макропен в виде суспензии детям, от 2 месяцев.
- Успокаивающие средства — трава пустырника;
- Противокашлевые препараты – бутамират (синекод);
- При наличии аллергических проявлений — дипразин (пипольфен) — 2 раза перед дневным и ночным сном (или только на ночь);
- Витаминотерапия — аскорбиновая кислота (витамин C).
Перечень лекарственных препаратов указан в соответствии с приказом Минздрава России от 09.11.2012 №797н «Об утверждении стандарта первичной медико-санитарной помощи детям при коклюше легкой степени тяжести».
В предсудорожном (катаральном) периоде коклюш необходимо дифференцировать с ОРВИ, бронхитом, пневмонией, корью в катаральном периоде. Следует учитывать эпидемиологическую ситуацию, признаки катарального периода коклюша, цикличность его течения.
В периоде спазматического кашля — дифференцировать с рядом заболеваний, протекающих с синдромом коклюшеподобного кашля: ОРВИ (RS-инфекция), респираторный микоплазмоз, инородное тело, бронхиальная астма, паракоклюш, муковисцидоз.
Не занимайтесь самолечением, обратитесь к врачу!
источник
Коклюш у детей — симптомы и лечение, фото, как определить, лечить ребенка народными средствами, антибиотиками. Последствия и профилактика
Многие инфекционные болезни опасны тем, что способны вызвать осложнения, распространяющиеся на другие органы и системы, как например коклюш у детей. Симптомы этого заболевания распознать сразу сложно, а лечение должно быть специфическим.
Коклюш у детей (симптомы и лечение хорошо изучены в медицине) возникает по причине заражения воздушно-капельным путем. Общения с зараженным ребёнком для этого достаточно. Но если контактирующий ребёнок был вакцинирован, то вероятность развития заболевания мала.
Само заражение происходит при разговоре, кашле или чихании. При этом происходит выделение капелек слюны в окружающее пространство, и находящиеся в капельках слюны инфекционные возбудители – ими является бордетелла петруссис — переносятся на довольно большие расстояния.
Внутренняя поверхность бронхов и дыхательных путей выстлана реснитчатым эпителием, которые, колеблясь, приводят в движение мокроту. Попадая на слизистую, палочка бордетелла петруссис попадает на реснитчатый эпителий, а затем паразитирует и размножается здесь.
Жизнедеятельность возбудителя коклюша раздражает реснички эпителия, и головной мозг дает сигнал кашлять. Начинается характерный для болезни «стодневный кашель», который и продолжается в течение всего срока этого недуга.
Все разновидности коклюша можно объединить в типичные, антипичные (стёртые) формы и бактерионосительство:
- Лёгкая форма типичного коклюша характеризуется небольшим числом приступов кашля (от 5 до 15 в день, в среднем 10) и ухудшением самочувствия. Происходит незначительное увеличение числа лейкоцитов в крови. Немного ухудшается сам вид больного на лицо.
- Среднетяжёлая форма проявляется более частыми приступами тяжёлого кашля – от 16 до 25 в день (бывает и реже, но с ухудшением самочувствия и большей продолжительностью). Длительность периода заболевания несколько меньше, чем при лёгкой форме, и составляет 7-9 дней, но тяжелее переносится детьми, чем предыдущая форма.
- Тяжёлая форма коклюша – приступов кашля наблюдаетсядо 30 в день с длительностью до нескольких минут. Температура повышается до максимума, кашель очень сильный. Удельный вес лейкоцитов составляет 70-90%. Возможны непредсказуемые последствия, вплоть до летального исхода.
Кроме перечисленных выше, встречаются ещё две формы заболевания – стёртая и бессимптомная. Они относятся к антипичным и не отличаются ярко выраженными признаками.
Коклюш у детей (симптомы и лечение определяются при постановке диагноза) важно вовремя диагностировать, т.к. болезнь маскируется под ОРЗ или обычную простуду.
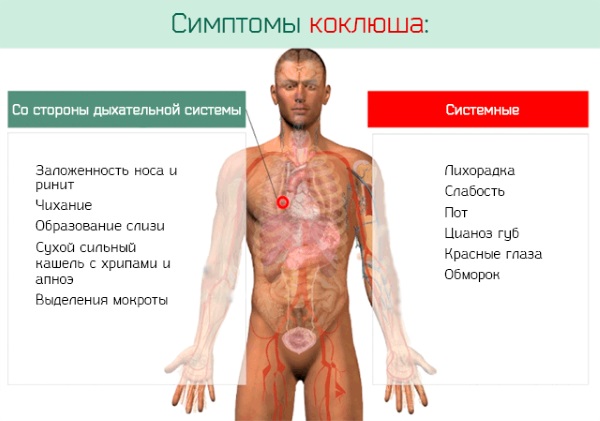
В первое время проявляются:
- слабое недомогание,
- насморк,
- температура,
- головная боль,
- начинающий кашель.
Затем появляются некоторые признаки, характерные для коклюша:
- покраснения глаз и зева,
- чихание,
- слабый кашель,
- нарушение ритмического дыхания, в виде кратковременных остановок.
Если осмотр будет проводить опытный врач, то на этом этапе он сможет поставить правильный диагноз, и можно будет раньше начать адекватное болезни лечение. Именно в это время болезнь быстро передается от больного к здоровому человеку.
Коклюш у детей – симптомы и лечение родители ребенка должны определить в первую очередь – особенно опасен в возрасте до 1 года. Какие для этого возраста характерны симптомы, перечислено ниже.
Первый симптом, который является практически незаметным – кашель. Незаметным он становится потому, что дети в таком возрасте мало кашляют, и у них не бывает приступов свистящего кашля. Это характерно для первой стадии развития болезни.
На второй стадии коклюша ребёнку тяжело дышать. При этом ухудшается общее состояние. На третьем этапе может просто остановиться дыхание.
Насморк — это второй основной симптом коклюша у детей. Но часто его просто игнорируют. Тем не менее, насморк — предвестник кашля. Температура – третий симптом этой опасной болезни. Она повышается постепенно, и никакие медикаменты не помогают её сбить. В сочетании с двумя первыми симптомами, температура способна вызвать опасные осложнения, одним из которых является пневмония.
У старших детей болезнь развивается по схожем сценарию, наблюдается «стодневный» кашель. После гибели коклюшной палочки, начинается выздоравливание.
Типичная форма коклюша определяется несколькими периодами протекания болезни.
К ним относятся:
- инкубационный;
- катаральный;
- спазматический;
- разрешения, или обратного развития.
Инкубационный период наступает после контакта с вирусоносителем, когда ребёнок уже заразился, но пока этого нельзя понять. Тем временем вирус уже начинает обживаться в организме. На это уходит от 2 до 14 дней (в среднем от 5 до 8 дней).
Катаральный период приходит на смену инкубационному и длится от 7 до 21 дня (в среднем 10 — 18 дней). Это время характеризуется появлением несильного кашля, который напоминает простуду.
Через несколько дней кашель усиливается и приобретает навязчивый приступообразный характер в ночное время и перед сном. Появляется субфебрильная температура, которая не спадает при приёме жаропонижающих лекарств. Это начало второго периода.
Спазматический период начинается с появлением характерного приступообразного кашля, который характеризуется при вдохе быстро сменяющимися выдыхаемыми толчками, а при выдохе — репризой. При кашле выделяется мокрота, возможна рвота.
Это типичный коклюшный кашель, который опасен для детей тем, что способен остановить дыхание. Появляется отёчность лица и век. Этот период длится 3-4 недели и является самым опасным временным отрезком.
Период обратного развития, разрешения. По прошествии 3-4 недель спазматический (коклюшный) кашель заканчивается. Начинает процесс обратного восстановления. Происходит гибель коклюшной палочки, восстанавливается температура, кашель становится обычным. Ребёнок продолжает кашлять по привычке, пока совсем не выздоравливает. На этот период уходит 2-3 недели.
Рассматривая виды коклюша, всегда упоминаются антипичные формы, среди которых особенно выделяется стёртая. Считается, что от коклюша никакая вакцинация не спасает. Но в настоящее время детям нужно делать первую вакцинацию в 3 месяца.
А до 4 лет малыш должен получить 3 прививки с минимальным интервалом в 30 дней. Кроме этого, через 6-12 месяцев после третьей вакцинации необходимо делать одноразово ревакцинацию вакциной АКДС.
Если этого не произошло до 4 лет, тогда её проводят вакциной АДС – для детей 4-6 лет (без коклюшного компонента) или АДС-м (с уменьшенным количеством антигенов) – для детей старше 6 лет.
Дети, прошедшие вакцинацию после 5 лет, теряют защитные свойства и могут подвергаться заражению коклюшем от общения с вирусоносителем. Но они уже не будут переносить тяжёлую форму коклюша. Их атакует стёртая форма инфекции. При этой форме нет удушливого спазматического кашля, а болезнь протекает быстро и без осложнений.
При недомогании необходимо посетить врача-педиатра. Врач расспросит, не было ли контакта с кашляющими или с больными коклюшем. Прослушает лёгкие и попросит сдать анализ крови. Также ребенка могут направить к ЛОРу для консультации или к врачу-инфекционисту.
ЛОР осмотрит горло и состояние слизистой гортани и зева. При наличии отёчности слизистой и кровоизлияний, а также лёгкого слизисто-гнойного экссудата, определит наличие бактериальной палочки.
Врач-инфекционист по результатам осмотра и беседы способен поставить предположительный диагноз. С большей вероятностью он назначит дополнительные анализы.
После проведения консультации и осмотра больного врачами, диагноз и заключение устанавливают инфекционист и педиатр. Один из главных симптомов при диагнозе — это приступообразный специфический кашель. Но для получения полной картины заболевания необходимо провести ряд лабораторных исследований.
К ним относятся:
- Бактериологическое исследование мазка слизи из зева и носа с выделением коклюшной палочки. Для этого используют забор мокрот при кашле. Второй способ забора – при помощи мазка со слизистой глотки утром натощак или 2-3 часа после приёма пищи. Оба материала помещают в питательную среду и посредством лабораторных исследований получают картину о наличии возбудителя — коклюшной палочки. Результаты готовы через 5-7 суток.
- Серологические анализы применяются при более позднем сборе образцов с целью определения антител на коклюш. Основная их цель обнаружения иммуноглобулинов lgM в крови и lgA в слизи. Эти тела жизнедеятельны в течение нескольких месяцев после заболевания. Уже через месяц образуется иммуноглобулин lgG, который сохраняется несколько лет и может дать ответ о том, болел ли пациент коклюшем ранее.
- Общий анализ крови даёт возможность определить повышение количества лейкоцитов и лимфоцитов при нормальной СОЭ. Этот метод называется гематологическим.
Существует ещё ряд лабораторных методов исследования в диагностике коклюша, среди которых и экспресс-методы.
В первую очередь необходимо если не полностью остановить кашель, то попытаться уменьшить его силу и последствия, добиваясь того, что протекать он будет в более мягкой форме, и болезнь не будет прогрессировать. Для этого нужно уничтожить коклюшную палочку Бордетеллу.
Этот возбудитель не проявляет никакой реакции на антибиотики, кроме эритромицина. Применять его нужно в катаральный период, только тогда, после 3-4 дней приёма лекарства, полностью будет уничтожен возбудитель инфекции. Но кашель, притом что уничтожен раздражитель слизистой, будет еще продолжаться.
Чтобы облегчить кашель, следует:
- следить за микроклиматом в помещении, добиваясь влажности до 50% и температуры воздуха 15-16 градусов;
- совершать прогулки с больным ребёнком на свежем воздухе;
- сажать больного при приступах кашля, если он лежал – так легче переносить приступы;
- отвлекать детей любыми способами, не напоминая о кашле: это новые игрушки, новые книжки, новые мультфильмы.
Если заболел ребёнок, задача родителей помочь ему перенести эту тяжёлую болезнь и ускорить выздоровление.
Для этого необходимо придерживаться нескольких простых советов:
- Обеспечить постельный режим. Необходим максимальный покой.
- Оповестить садик или школу о болезни, чтобы провели карантинные мероприятия. Это позволит избежать заболевания детей и выявить заболевших на ранней стадии.
- Соблюдать питьевой режим. Необходимо обеспечить восстановление водного баланса в организме, который нарушается при спазматическом кашле и возможных рвотах. Можно пить воду и травяной слабый чай.
- Обеспечить щадящий микроклимат. Под этим понимается поддержание в помещении комфортных условий (влажности и температуры), чтобы легче протекала болезнь.
- Заботиться о ребенке и проявлять внимание к нему.
Коклюш у детей (симптомы и лечение требуется рассмотреть особенно подробно) требуется лечить антибиотиками. Этот ряд лекарств обладает способностью купировать кашлевые приступы на катаральной стадии развития болезни.
На полное уничтожение возбудителя способен лишь один антибиотик. Им является эритромицин – он способен подавить вирус коклюшевой палочки, после чего она погибает, но остаётся кашель, который уже носит не бактериальный характер, а рефлекторный.
Препараты принимаются по расписанному врачом плану.
Кашель при коклюше истощает и пугает ребёнка. При приближении очередного приступа он начинает капризничать, отказывается от еды и просто ведёт себя непредсказуемо. В этом случае рекомендуется принимать препараты от кашля: «Гликодин», «Синекод», «Коделак Нео», «Кодеин», «Панатус».
Однако необходимо давать такие лекарства четко в соответствии с рекомендованными дозировками, т.к. было установлено, что многие из них в своём составе имеют некоторый процент какого-либо наркотика или составляющие, в которые входят наркотические вещества. Есть риск привыкания к ним.
При коклюше их применяют, чтобы не получить в качестве осложнения бронхит, трахеит или пневмонию. Врач предложит больному препараты, среди которых Флавамед, Амброксол, Проспан, Лазолван, Геделикс.
С осторожностью нужно относиться к растительным сиропам, которые могут вызвать аллергию или не оказать никакого положительного действия. Подбирать препараты нужно индивидуально для каждого пациента.
Гомеопатическая терапия помогает привитым детям. При катаральных стадиях коклюша детям дают препараты Nux vomica 3 или Pulsatilla 3. Первое лекарство применяется при сухом кашле, а второе – при выделении мокроты.
Если при катаральном периоде появляется лихорадка, тогда можно пить Аконит 3, который понижает температуру, снимает головные боли, раздражительность и общее недомогание. 2-3 кап. препарата принимают через каждые 2 часа.
При симптомах коклюша у детей, народная медицина предлагает несколько эффективных и доступных рецептов лечения:
- Берут очищенные семечки подсолнуха 2 ст.л., поджаривают и пропускают их через кофемолку. Добавляют к ним 1 ст.л. мёда и заливают смесь 2 ст. воды. Затем варят смесь 30-40 мин, остужают, процеживают и принимают по 1-2 ст.л. в день перед едой в течение 3 недель.
- Для приготовления лекарственного сиропа берут 50 г чеснока, 20 г сухой травы чебреца (ползучий тимьян). Всё заливают водой (0,6 л) и ставят под крышкой на огонь. После того как в емкости останется 0,3 л отвара, добавляют натуральный мёд (300 г) и перемешивают. Смесь дают ребёнку по 1 ч.л. после еды 3 раза в день.
- Берут 1 картофелину, 1 луковицу и 1 яблоко. Лук и картофель очищают и, вместе с яблоком, кладут в емкость, заливая 1 л воды. Варят до тех пор, пока не останется 0,5 л жидкости. Затем остужают, процеживают и принимают по 1 ч.л. 3 раза в день.
- Берут по 100 г мёда, сливочного масла и 20 г ванилина. Всё перемешивают до однородной массы. Принимают 3 раза в день по 1 ч.л.
- Смешивают сок свежевыжатого хрена и мёд в отношении 1:1. Перемешивают и принимают по 1 ч.л. 2 раза в день.
- При выявлении симптомов коклюша у ребёнка, нужно взять несколько зубчиков чеснока и повесить их, как кулон, на шею. На ночь следует положить на подушку несколько зубков, чтобы лечебные пары попадали внутрь организма.
- Время от времени следует поить ребенка напитком (по 1 ч.л.), приготовленным по следующему рецепту: оливковое масло нужно смешать с прокипячённым мёдом (некипячённый мёд усиливает кашель). Масло и мёд брать в отношении 1:1.
- Берут 4 зубчика чеснока, продавливают через чесночницу и заливают стаканом непастеризованного молока, кипятят. Остужают и дают ребенку пить несколько раз в день.
- Делают мазь из чеснока, пропущенного через чесночницу и сливочного масла (можно заменить свиным жиром или бараньим лоем). Необходимо хорошо смазывать грудь и спину, после чего тепло укутывать, чтобы ночью ребенок пропотел.
- Делают отвар из плодов инжира и молока. Дают детям при коклюше в качестве питательного эликсира в неограниченном количестве.
Чтобы облегчить кашель, необходимо выполнять некоторые рекомендации:
- Создать в комнате микроклимат, который будет комфортным для ребёнка. Это температурный режим в пределах 15 градусов тепла. При этом должна быть влажность воздуха от 30% до 50%. Это условие необходимо выполнять, даже если придётся одевать малыша потеплее.
- Во время приступа кашля следят, чтобы ребёнок находился в сидячем положении.
- Нельзя создавать предпосылки для страха перед очередным приступом кашля. Такой кашель имеет психоневрологическую основу и под воздействием стресса может постоянно усиливаться. Нужно отвлекать малыша от таких мыслей любимыми способами.
- Создают спокойную и тихую атмосферу.
- Переходят на новый щадящий режим питания, принимают пищу маленькими порциями, но чаще.
- Часто проводят влажную уборку помещения. Необходимо исключить наличие пыли в воздухе.
- Проводят как можно больше времени на улице при минимальном контакте со здоровыми детьми.
Диета при болезни может существенно отличаться от повседневного рациона. При приступе кашля раздражается рвотный центр и возможны рвоты. Чтобы избежать этого во время еды, приходится переходить на более частое кормление меньшими порциями. Исключаются продукты, которые могут оказывать механическое и химическое раздражение слизистой глотки и пищевода.
При коклюше необходимо придерживаться принципов построения диеты:
- Чтобы избежать всевозможных негативных моментов при приёме пищи (приступы кашля, плохой аппетит и прочее), необходимо увеличить число приёмов пищи до 7-10 раз, с уменьшением интервалов между кормлениями до 3; 2,5; 2 часов.
- Уменьшить на ½ порцию для каждого кормления; в обед приём пищи делят на два этапа. При тяжёлых формах болезни таким же образом делят завтрак, полдник и ужин.
При этой диете ребенку показаны жидкие и полужидкие блюда:
- супы,
- каши,
- паровые котлеты,
- соки,
- овощные отвары,
- яйца,
- молоко,
- пюрированное варёное мясо.
Являясь противником применения антибиотиков в качестве профилактики, доктор однозначно рекомендует использовать эритромицин в профилактических целях. Приём антибиотика до появления кашля позволяет не допустить развитие приступов и предупредить появление осложнений.
При лечении коклюша доктор советует особенно уделять внимание созданию условий, которые помогут легче перенести приступы кашля детям, и спокойствию ребёнка. Также он советует изменить режим питания больного ребёнка в соответствии с вышеописанными принципами.
После перенесённого заболевания или непосредственно во время болезни могут появиться опасные осложнения. Это последствия несвоевременно начатого лечения или невыполнения в полной мере всех установок лечащего врача.
Вот какие осложнения может вызвать коклюш:
- нарушения ритма дыхания;
- нарушения мозгового кровообращения;
- бронхит;
- пневмония;
- кровотечения;
- лёгочное сердце;
- кровоизлияния;
- энцефалопатию.
На фоне приступов кашля возможны:
- разрыв барабанной перепонки;
- выпадение слизистой прямой кишки;
- образование грыж передней брюшной стенки;
- судорожный синдром;
- приступы эпилепсии
- нарушения в работе ЦНС и ССС.
Врачи рекомендуют проводить вакцинацию детей от коклюша, чтобы избежать тяжелых форм заболевания, и проводить профилактику атнибиотиками на начальной стадии болезни. У детей, у которых в первые часы определили симптомы коклюша и правильно начали лечение, осложнения случаются крайне редко.
Доктор Комаровский о коклюше:
Симптомы коклюша и способы лечения:
источник