Инфекционный мононуклеоз или лимфоцитарная ангина, часто развивается у детей и у взрослых, и имеет уникальные особенности в клинической картине и, особенно в общем анализе крови, которые позволяют в типичных случаях ставить правильный диагноз без привлечения дополнительных методов современной диагностики.
Такие симптомы, которые характерны только для одного заболевания, называют патогномоничными. К ним можно отнести, например, характерные пятна Бельского-Филатова-Коплика на слизистой ротовой полости при заболевании корью, и появление так называемых атипичных мононуклеаров, когда проводится анализ крови при мононуклеозе у детей и у взрослых. О чём идёт речь, и какие изменения характерны для этой инфекции?
Обычно при остром инфекционном заболевании общий анализ крови реагирует неспецифическими изменениями. В случае бактериальных инфекций при наличии хорошего иммунного ответа у ребёнка, да у взрослого, возникает лейкоцитоз, количество лейкоцитов увеличивается свыше 8000, и нередко повышается до 12 — 15 тысяч единиц и более.
Повышается СОЭ, в периферическую кровь из красного костного мозга выходят молодые формы иммунных клеток, которые составляют палочкоядерные лейкоциты, а также более незрелые. При тяжелых инфекциях в крови могут наблюдаться юные лейкоциты и даже миелоциты.
При вирусных инфекциях, к которым относится и инфекционный мононуклеоз, чаще всего в крови может обнаруживаться не лейкоцитоз, а напротив, лейкопения, и увеличение количества лимфоцитов и моноцитов. Но анализ при инфекционном мононуклеозе не ограничивается этими простыми и неспецифическими сдвигами.
В общем анализе крови у ребенка, который берется из пальца или из вены, в разгар заболевания наблюдается характерная клиническая картина.
Во время дебюта, в первую неделю заболевания, у детей анализ крови может показывать общие изменения. Это деликатное общее снижение лейкоцитов, за счёт уменьшения количества нейтрофилов или нейтропении.
В разгар болезни отмечается умеренный лейкоцитоз, и специфические изменения общего анализа крови, к которым относятся выраженный мононуклеоз. Это уже будет не название заболевания, а феномен клинического исследования. Этот феномен проявляется возникновением в крови своеобразных лейкоцитов, которые называются мононуклеарами, то есть имеют несегментированное, целое ядро. Они бывают самых разных размеров, структуры и формы.
Мононуклеары являются еще более крупными лейкоцитами, чем лимфоциты, которые, имеют наибольшие размеры среди всех лейкоцитов. У мононуклеаров, несмотря на крупные лимфоцитарные размеры, ядро очень похоже на таковое у моноцитов, при этом у этих клеток широкий поясок цитоплазмы, которая хорошо окрашивается базофильными красителями. 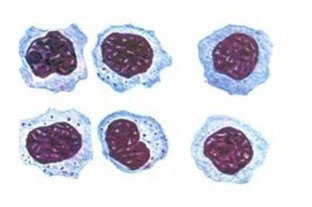
При этом все остальные показатели красной крови — количество эритроцитов, цветовой показатель и уровень гемоглобина не изменены. Количество тромбоцитов при инфекционном мононуклеозе может резко уменьшаться, включая понижение до 30 тысяч, но быстро приходит в норму. СОЭ при инфекционном мононуклеозе существенно не изменяется. На иллюстрации ниже приведены атипичные мононуклеары «в интерьере», на фоне эритроцитов, что позволяет сделать вывод об их истинных размерах.
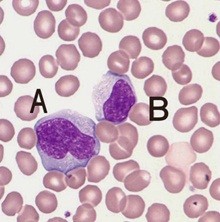
В период выздоровления за счёт повышения мононуклеаров существует феномен гранулоцитопении, или уменьшение количества гранулоцитов, к которым и относятся лидирующие у здорового человека нейтрофилы. Чем ниже температура у пациентов в период выздоровления, как у взрослых, так и в детском возрасте, тем больше шанс появления в периферической крови повышенного количества эозинофилов, но в невысоких пределах – до 9%.
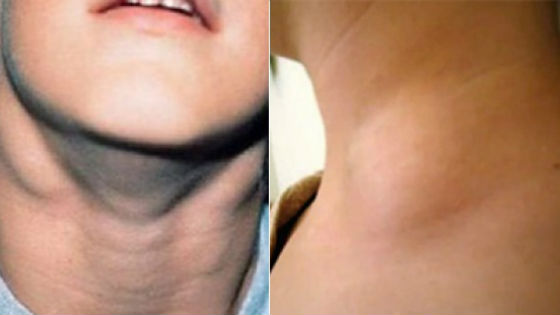
Помочь поставить диагноз инфекционного мононуклеоза позволяют и другие характерные симптомы, которые видны опытному врачу у постели больного. Обычно наряду с общим инфекционным началом заболевания, с повышением температуры до фебрильных цифр, с появлением умеренной интоксикации, познабливанием и потливостью обращает на себя внимание значительное увеличение лимфатических узлов задней шейной группы.
Они увеличиваются цепочкой по заднему краю грудино-ключично-сосцевидной мышцы, а также в области сосцевидного отростка височной кости. Несмотря на значительное увеличение этой группы лимфоузлов, которые могут даже изменить конфигурацию шеи, делая ее толстой, значительной боли обычно не ощущается. Лишь во время пальпации, а также в случае интенсивного поворота головы дети и взрослые ощущают незначительную боль в шее.
В некоторых случаях лимфоузлы вообще не увеличиваются, или их размер изменяется незначительно, такая клиническая картина часто встречается у взрослых и поэтому может остаться незамеченным. При этом лимфатические узлы не вызывают покраснения кожи. Никаких симптомов нагноения и локального воспаления обнаружить не удается. Менее значительно увеличиваются другие группы лимфоузлов, например, поднижнечелюстные и шейные.
Иногда развивается ангина, которая является одной из форм инфекционного мононуклеоза, а также нередко возникают различные изменения в носоглотке, и поэтому пациенты с трудом дышат носом, и предпочитают дышать ртом, хотя при осмотре носовые ходы не забиты слизью, и из носа нет никаких выделений. Опытные врачи называют это состояние «сухим поражением носоглотки».
Общий анализ крови на мононуклеоз у детей и взрослых является одним из самых простых и достоверных способов первичной и достаточно точной постановки диагноза. Но в настоящее время существуют и другие исследования, которые позволяют верифицировать возбудителя, или вирус Эпштейна-Барр с высокой точностью. К ним относятся следующие виды лабораторной диагностики:
- Антитела класса Ig М и G к капсидному антигену вируса Эпштейна-Барр.
Этот иммунологический анализ является основой серологической диагностики инфекционного мононуклеоза. Антитела классов М и G появляются в острую фазу инфекции, и их можно обнаружить практически у всех пациентов с этим заболеванием, вне зависимости от возраста. После выздоровления иммуноглобулины класса М постепенно исчезают из крови, а иммуноглобулину G циркулируют в крови пожизненно. Важно помнить, что результаты разового серологического исследования мало что могут сказать для постановки диагноза, и необходимо исследовать оба иммуноглобулина, а также оценивать клиническую картину и расшифровку периферического анализа крови.
Это исследование позволяет найти геном возбудителя, и проводится методом полимеразной цепной реакции. Известно, что вирус Эпштейна-Барр не только вызывает острый мононуклеоз, который проходит бесследно, но и может быть причиной различных новообразований лимфоидных органов, и даже приводить к онкологическим болезням.
Это анализ показан не только тем пациентам, у которых возникает характерное изменение лимфатических узлов, и появляются атипичные мононуклеары в результатах клинических исследований крови, но и для поиска атипичных форм заболевания, или хронического носительства ВЭБ.
Это может быть острая респираторная инфекция с высокой лихорадкой, состояние резкого ослабления иммунитета при иммуносупрессивной терапии, поиск причин ОРВИ у ВИЧ-инфицированных пациентов и при поиске лимфопролиферативных злокачественных новообразований. Тест на определение ДНК вируса является качественным, и анализ может быть или положительным, что говорит об инфицировании вирусом или отрицательным. В последнем случае, речь может идти как об отсутствии инфекции, так и низкой концентрации вируса.
Но, в любом случае, первым способом лабораторной диагностики мононуклеоза является общий анализ крови. Его информативность в сочетании с характерной клинической картиной типичных случаев позволяет безошибочно поставить диагноз лимфоцитарной ангины, или инфекционного мононуклеоза, как у детей, так и взрослых пациентов.
источник
Такая патология, как мононуклеоз, зачастую диагностируется у детей старшего возраста. Излюбленный возраст патологии – 14-18 лет. Мононуклеоз представляет собой инфекцию, развивающуюся из-за проникновения внутрь организма вируса под названием «Эпштейн Барра», который включается в группу герпесвирусов. Когда клетки чужеродного агента начинают размножаться, в организме формируются специфичные антитела. В ходе исследования выявляется их присутствие в сыворотке крови. Какие анализы на мононуклеоз у детей проводятся?
Анализ крови на мононуклеоз у детей показан при следующих симптомах:
- Боль в голове, суставная и мышечная ломота, потеря аппетита, ощущение тошноты.
- Лихорадочное состояние. Температурные показатели могут колебаться в пределах 37,5-40,0ͦ С. нередко наблюдается субфебрилитет (в пределах 37,1-37,4ͦС). Для мононуклеоза нехарактерны такие симптомы как озноб и повышенное потоотделение.
- Увеличение размеров лимфатических узлов. Сначала изменениям подвергаются те, которые находятся под затылком и в задней области шеи. По мере прогрессирования болезни поражаются подмышечные и даже паховые лимфаузлы. Могут быть незначительных размеров – с горошину, а могут достигать величины грецкого ореха. Увеличение лимфатических узлов не сопровождается изменением кожи и никаких болезненных ощущений не доставляет. Изредка возможен лёгкий дискомфорт в этой области.
- Болезненность в горле у ребёнка. Сочетается с увеличением миндалин. Поверхность покрыта белесоватым налётом, который можно легко снять ватной палочкой.
- Появление гнусавости в голосе из-за расширения миндалин.
- Лёгкая забитость носа. Выделение слизи у ребёнка при этом не наблюдается.
- При острой стадии инфекции печень и селезёнка также подвергаются видоизменениям.
- Болезненность в животе при увеличении лимфаузлов в соответствующей области.
В 10-15% случаев наблюдается различная по локализации и размерам сыпь на коже.
Инфекционный мононуклеоз у детей
При сдаче анализа крови у детей при инфекционном мононуклеозе смотрят на показатели лейкоцитов, наличие мононуклеаров, изменение уровня гранулоцитов. Те В-клетки (лимфоциты), которые поражены вирусом и которые были подвергнуты бластной трансформации (рост клеток бластов) и называются мононуклеары. Если болезнь у ребёнка только развивается, то эти элементы могут и не выявиться в ходе общего анализа крови. Их появление наблюдается на 2-3 день после инфицирования.
Для данной патологии нехарактерны такие болезни как тромбоципения и анемия. У незначительной части пациентов отмечается минимальный лейкоцитоз (превышение количества кровяных клеток) или лейкопения (резкое снижение их численности). Скорость оседания эритроцитов СОЭ у ребёнка будет изменена незначительно. Количество нейтрофилов палочкоядерных, тромбоцитов увеличится.
Нормальный тромбоцитарный и лейкоцитарный уровень будет, если мононуклеоз протекает без последствий. При других раскладах численность клеток уменьшается.
Биохимический анализ крови в качестве определителя инфекции тоже часто назначается. В результатах исследования сильно увеличивается альдодаза, которая принимает участие в обмене энергией. Нередко можно наблюдать повышение численности щелочной фосфатазы. Если здесь отмечается и превышение прямых билирубиновых показателей, то говорят о развитии желтухи, непрямого – о тяжёлом последствии мононуклеоза – гемолитической аутоиммунной анемии.
Анализ на инфекционный мононуклеоз – моноспот – тоже очень эффективное исследование. Проводится с целью выявления у ребёнка гетерофильных антител в кровяной сыворотке. Результативность анализа отмечается в 90% случаев при первичном инфицировании и если начальная симптоматика возникла не позже 2-3 месяцев. При хронически текущей форме болезни у ребёнка моноспот не покажет никаких изменений.
В процессе манипуляции кровь соединяется с биологическим катализатором. Если появляется агглютинация – объединение клеток, то выявляются гетерофильные антитела (производимые при заражении). Это подтверждает диагноз «мононуклеоз» у ребёнка и исключает другие заболевания.
Диагностика вируса Эпштейна-Барр (ВЭБ): анализ крови, ДНК, ПЦР, печеночные пробы
Если доктор после осмотра подозревает у ребёнка мононуклеоз, то без лабораторных анализов здесь не обойтись. Общий анализ крови и биохимию можно сдать в больнице, поликлинике. В первом случае биологический материал берётся из пальца, во втором – из вены. Результаты будут готовы уже на следующий день. Сдавать анализы важно не на полный желудок, а на пустой и предпочтительнее в утреннее время.
За сутки до проведения исследования следует отказаться от жирных блюд. Кроме того, не рекомендуется заниматься тяжёлыми видами спорта.
Что касается моноспот-теста, то для его проведения кровь также берётся из вены. Результаты будут готовы через 5 минут. Сдать тест можно бесплатно в больнице (если она оснащена нужным лабораторным оборудованием) либо обратиться в платную клинику.
Проходить исследование крови нужно будет несколько раз. Это обусловлено тем, что на первичной стадии развития болезни отмечается незначительное изменение показателей в сыворотке крови. Поэтому может понадобиться вторичное (либо ещё одно) исследование для точного диагностирования заражения. При длительно текущем мононуклеозе педиатр назначит проведение анализа 1 раз в 3 месяца.
В общем анализе крови будут наблюдаться такие изменения:
- уровень атипичных клеток – мононуклеаров — будет превышать 10%;
- показатели моноцитов будут больше 40%;
- уровень лимфоцитов в крови будет увеличен также – свыше 10%;
- общее число моноцитов и лимфоцитов будет составлять 80-90% от общей численности лейкоцитов;
- нейтрофильные клетки с С-образной формой ядра будут больше 6%;
- превышение СОЭ минимальное;
- лейкоциты будут незначительно увеличены, либо в нормальной численности;
- если есть последствия, то эритроцитарные показатели будут в пределах 2,8×1012 на литр, а тромбоцитарные – менее 150×109 на литр.
Расшифровка анализа крови при мононуклеозе у детей (биохимия):
- показатели аминотрансферазы и аспартатаминотрансферазы будут превышены в 2-3 раза;
- щелочная фосфатаза будет более 90 единиц на литр;
- увеличение билирубина непрямого происходит до 0, 005 (и выше) ммоль/л;
- повышение прямого билирубина будет выше 0, 0154 ммоль/л.
Серология, ИФА, ПЦР при вирусе Эпштейна-Барр. Положительный и отрицательный результат
Вот перечень анализов, которые могут выявить мононуклеоз у ребёнка:
- На Эпштейн Барра. Необходимо проводить анализ для выявления наличия антител к этому вирусу. В обострённой стадии в кровяном составе наблюдаются антитела IgM. Наибольшее их скопление происходит ближе к 3 неделе после заражения. Ближе к 4-5 неделе в крови появляются IgG. В стадии обострения их концентрация очень высокая. При длительном течении болезни у ребёнка их количество незначительное. Стоит отметить, что эти антитела больше никогда не покинут организм.
- Анализ на ВИЧ. Диагностика инфекционного мононуклеоза у ребёнка проводится и с помощью этого исследования. Сдаётся 3-хкратно.
- Пункция костного мозга. Увеличивается численность мононуклеаров широкоплазменных и одноядерных элементов. Исследование даёт точный результат даже тогда, когда инфицирование произошло недавно, и состав крови изменился совсем незначительно либо этого вообще не произошло.
- Также назначаются иммунологические и серологические анализы. При этом выявляется увеличенная концентрация антител сыворотки. Однако эти результаты не могут со стопроцентной вероятности свидетельствовать о развитии у ребёнка мононуклеоза.
- ПЦР. Выявляется наличие инфекции по ДНК. Одно из самых высокочувствительных исследований.
Врачи иногда рекомендуют сдать мазки. Берётся биологический материал со слизистых тканей миндалин ребёнка. Этому есть объяснение. Поскольку заболевание очень схоже с дифтерией (симптоматикой), то необходимость в исследовании очевидна.
Диагностирование у детей мононуклеоза — очень важное мероприятие. Выявить патологию можно при помощи множества исследований. Самыми результативными в данном случае являются показатели крови – общий и биохимический лабораторные анализы.
источник
Мононуклеоз – это инфекционное заболевание, схожее по признакам с гриппом или ангиной, но затрагивающее также внутренние органы. Одним из характерных проявлений этого недуга является увеличение лимфатических желез в различных частях тела, поэтому он известен как «железистая лихорадка». У мононуклеоза есть еще и неофициальное название: «болезнь поцелуев» – инфекция легко передается через слюну. Особенное внимание необходимо уделять лечению осложнений, отличающих это заболевание от обычной простуды. Важную роль играет диетическое иммуностимулирующее питание.
Содержание:
- Возбудители и формы инфекционного мононуклеоза
- Течение болезни
- Формы заболевания
- Причины и пути заражения инфекционным мононуклеозом
- Симптомы и признаки заболевания
- Диагностика инфекционного мононуклеоза у детей
- Лечение мононуклеоза
- Медикаментозное лечение
- Профилактика осложнений мононуклеоза
- Диета при мононуклеозе
- Применение средств народной медицины для лечения мононуклеоза
Возбудителями мононуклеоза являются герпесвирусы различного типа. Чаще всего – это вирус Эпштейна-Барр, названный так в честь открывших его ученых Майкла Эпштейна и Ивонны Барр. Встречается также инфекционный мононуклеоз цитомегаловирусного происхождения. В редких случаях возбудителями могут быть другие разновидности вирусов герпеса. Проявления заболевания не зависят от их вида.
Возникает в основном у детей младшего возраста и у подростков. Как правило, каждый взрослый человек в детстве переболел этой болезнью.
Вирус начинает развиваться в слизистой оболочке ротовой полости, поражая миндалины и глотку. Через кровь и лимфу он попадает в печень, селезенку, сердечные мышцы, лимфатические узлы. Обычно заболевание протекает в острой форме. Осложнения возникают крайне редко – в том случае, когда в результате ослабления иммунитета активизируется вторичная болезнетворная микрофлора. Это проявляется воспалительными заболеваниями легких (пневмонией), среднего уха, гайморовых пазух и других органов.
Инкубационный период может составлять от 5 дней до 2-3 недель. Острая стадия заболевания длится, как правило, 2-4 недели. При большом количестве вирусов и несвоевременном лечении мононуклеоз может переходить в хроническую форму, при которой лимфатические узлы постоянно увеличены, возможно поражение сердца, головного мозга, нервных центров. При этом у ребенка возникают психозы, нарушения мимики.
После выздоровления вирусы-возбудители инфекционного мононуклеоза навсегда остаются в организме, поэтому переболевший является его носителем и источником заражения. Однако повторное заболевание самого человека происходит крайне редко, в том случае, если по какой-то причине у него наступает резкое ослабление иммунитета.
Примечание: Именно из-за того что вирусоносительство при мононуклеозе остается пожизненным, изолировать ребенка от других людей после того, как у него проходят признаки недомогания, не имеет смысла. Здоровым людям защититься от заражения можно только путем укрепления иммунных сил.
Различают следующие формы:
- Типичную – с явно выраженными симптомами, такими как лихорадка, ангина, увеличение печени и селезенки, наличие в крови вироцитов (так называемых атипичных мононуклеаров – разновидности лейкоцитов).
- Атипичную. При этой форме заболевания какой-либо из характерных симптомов инфекционного мононуклеоза у ребенка отсутствует полностью (например, в крови не найдены вироциты) или симптомы неявные, стертые. Иногда возникают ярко выраженные поражения сердца, нервной системы, легких, почек (так называемые висцеральные поражения органов).
В зависимости от тяжести протекания болезни, увеличения лимфоузлов, печени и селезенки, количества мононуклеаров в крови типичный мононуклеоз подразделяют на легко протекающий, среднетяжелый и тяжелый.
Различают следующие формы течения мононуклеоза:
Причиной заражения детей инфекционным мононуклеозом является тесный контакт с заболевшим человеком, или вирусоносителем. В окружающей среде возбудитель быстро погибает. Заразиться можно при поцелуе (нередкая причина заражения подростков), при пользовании одной с больным человеком посудой. В детском коллективе дети играют общими игрушками, нередко путают свою бутылочку для воды или соску с чужой. Вирус может находиться на полотенце, постельном белье, одежде больного. При чихании и кашле возбудители мононуклеоза попадают в окружающий воздух с капельками слюны.
В тесном общении находятся дети дошкольного и школьного возраста, поэтому они болеют чаще. У грудных детей инфекционный мононуклеоз возникает гораздо реже. Возможны случаи внутриутробного заражения плода через кровь матери. Замечено, что мальчики болеют мононуклеозом чаще, чем девочки.
Пик заболеваемости детей приходится на весну и осень (возможны вспышки в детском учреждении), так как заражению и распространению вирусов способствует ослабление иммунитета, переохлаждение.
Предупреждение: Мононуклеоз – очень заразное заболевание. Если ребенок контактировал с больным, то в течение 2-3 месяцев родители должны обращать особое внимание на любое недомогание малыша. Если явных симптомов не наблюдается, это означает, что иммунная система организма достаточно сильная. Заболевание могло протекать в легкой форме или заражения удалось избежать.
Наиболее характерными признаками инфекционного мононуклеоза у детей являются:
- Боль в горле при глотании из-за воспаления глотки и патологического разрастания миндалин. На них появляется налет. При этом изо рта дурно пахнет.
- Затруднение носового дыхания из-за поражения слизистой оболочки носа и возникновения отека. Ребенок храпит, не может дышать с закрытым ртом. Появляется насморк.
- Проявления общей интоксикации организма продуктами жизнедеятельности вируса. К ним относятся ломота в мышцах и костях, лихорадочное состояние, при котором у малыша температура поднимается до 38°-39°, наблюдается озноб. Малыш сильно потеет. Появляется головная боль, общая слабость.
- Возникновение «синдрома хронического утомления», который проявляется еще несколько месяцев после болезни.
- Воспаление и увеличение лимфатических узлов на шее, в паху и в подмышках. Если происходит увеличение лимфоузлов в брюшной полости, то из-за сдавливания нервных окончаний возникает сильная боль («острый живот»), что может ввести врача в заблуждение при постановке диагноза.
- Увеличение печени и селезенки, возникновение желтухи, потемнение мочи. При сильном увеличении селезенки происходит даже ее разрыв.
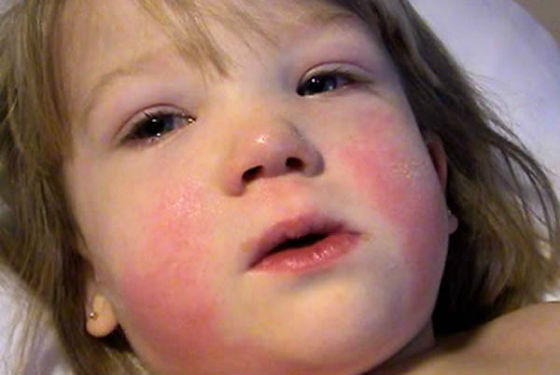
- Появление мелкой розовой сыпи на коже рук, лица, спины и живота. При этом зуда не наблюдается. Сыпь через несколько дней исчезает самостоятельно. Если появляется зудящая сыпь, это говорит о возникновении аллергической реакции на какое-либо лекарство (обычно на антибиотик).
- Признаки нарушения работы центральной нервной системы: головокружение, бессонница.
- Отечность лица, особенно век.
Ребенок становится вялым, стремится лежать, отказывается от еды. Возможно появление симптомов нарушения работы сердца (учащенное сердцебиения, шумы). После адекватного лечения все эти признаки исчезают без последствий.
Примечание: Как подчеркивает доктор Е. Комаровский, от ангины инфекционный мононуклеоз, в первую очередь, отличается тем, что помимо заболевания горла возникает заложенность носа и насморк. Вторым отличительным признаком является увеличение селезенки и печени. Третий признак – это повышенное содержание в крови мононуклеаров, которое устанавливается с помощью лабораторного анализа.
Нередко у маленьких детей симптомы мононуклеоза проявляются слабо, их не всегда удается отличить от симптомов ОРВИ. У малышей первого года жизни мононуклеоз выдает насморк, кашель. При дыхании слышны хрипы, возникает покраснение горла и воспаление миндалин. В этом возрасте сыпь на коже появляется чаще, чем у старших детей.
До 3-летнего возраста диагностировать мононуклеоз по анализам крови сложнее, так как получить достоверные результаты реакций на антигены у маленького ребенка не всегда возможно.
Наиболее ярко признаки мононуклеоза проявляются у детей в возрасте от 6 до 15 лет. Если наблюдается только лихорадка, это говорит о том, что организм успешно борется с инфекцией. Синдром усталости сохраняется в течение 4 месяцев после исчезновения остальных признаков заболевания.
Чтобы отличить инфекционный мононуклеоз от других заболеваний и назначить правильное лечение, проводится диагностика с помощью различных лабораторных методов. Выполняются следующие анализы крови:
- Общий – для определения содержания таких компонентов, как лейкоциты, лимфоциты, моноциты, а также СОЭ (скорости оседания эритроцитов). Все эти показатели у детей повышены при мононуклеозе примерно в 1.5 раза. Атипичные мононуклеары появляются не сразу, а спустя несколько дней и даже 2-3 недель после заражения.
- Биохимический – для определения в крови содержания глюкозы, белка, мочевины и других веществ. По этим показателям оценивается работа печени, почек и других внутренних органов.
- Иммуноферментный анализ (ИФА) на антитела к герпесвирусам.
- ПЦР анализ для быстрой и точной идентификации вирусов по ДНК.
Поскольку мононуклеары находят в крови у детей и при некоторых других заболеваниях (например, при ВИЧ), то проводятся анализы на антитела к другим видам инфекции. Для определения состояния печени, селезенки и других органов перед проведением лечения детям назначается УЗИ.
Препаратов, уничтожающих вирусную инфекцию, не существует, поэтому при мононуклеозе проводится лечение детей для облегчения симптомов и предотвращения развития серьезных осложнений. Больному предписывается постельный режим в домашних условиях. Госпитализация проводится, только если болезнь протекает в тяжелой форме, осложняется высокой температурой, неоднократной рвотой, поражением дыхательных путей (создающим опасность возникновения удушья), а также нарушением работы внутренних органов.
Антибиотики на вирусы не действуют, поэтому их употребление бесполезно, а у некоторых малышей они вызывают аллергическую реакцию. Такие препараты (азитромицин, кларитромицин) назначаются лишь в случае осложнений из-за активизации бактериальной инфекции. Одновременно назначаются пробиотики для восстановления полезной микрофлоры кишечника (аципол).
При лечении используются жаропонижающие средства (для малышей сиропы панадола, ибупрофена). Для снятия воспаления горла применяются полоскания раствором соды, фурацилина, а также настоями ромашки, календулы и других лечебных трав.
Облегчения симптомов интоксикации, устранения аллергических реакций на токсины, предотвращения бронхоспазма (при распространении вируса на дыхательные органы) добиваются с помощью антигистаминных препаратов (зиртека, кларитина в виде капель или таблеток).
Для восстановления функционирования печени назначаются желчегонные средства и гепатопротекторы (эссенциале, карсил).
Препараты иммуномодулирующего и противовирусного действия, такие как имудон, циклоферон, анаферон применяются у детей для укрепления иммунитета. Доза препарата рассчитывается в зависимости от возраста и веса больного. Большое значение в период лечения имеет витаминотерапия, а также соблюдение лечебной диеты.
При сильном отеке гортани применяются гормональные препараты (преднизолон, например), а при невозможности нормального дыхания производится искусственная вентиляция легких.
При разрыве селезенки ее удаляют хирургическим путем (проводят спленэктомию).
Предупреждение: Необходимо помнить, что любое лечение при этом заболевании должно проводиться только по назначению врача. Самолечение приведет к возникновению тяжелых и непоправимых осложнений.
Для того чтобы предупредить развитие осложнений при мононуклеозе, состояние ребенка контролируется не только во время болезни, но и в течение 1 года после исчезновения проявлений. Проводится контроль состава крови, состояния печени, легких и других органов, для того чтобы не допустить лейкоза (поражения костного мозга), воспаления печени, нарушения работы дыхательной системы.
Считается нормальным, если при инфекционном мононуклеозе в течение 1-2 недель продолжается ангина, лимфоузлы увеличены в течение 1 месяца, сонливость и утомляемость наблюдаются до полугода с момента начала заболевания. Температура 37°-39° держится в течение нескольких первых недель.
При этом заболевании пища должна быть витаминизированной, жидкой, калорийной, но нежирной, для того чтобы работа печени была максимально облегчена. В рацион включаются супы, каши, молочные продукты, отварное постное мясо и рыба, а также сладкие фрукты. Запрещается употребление острой, соленой и кислой пищи, чеснока и лука.
Больной должен употреблять много жидкости (травяные чаи, компоты), для того чтобы не произошло обезвоживание организма, а с мочой как можно скорее выводились токсины.
Такие средства с ведома врача, после соответствующего обследования применяются для облегчения состояния заболевшего мононуклеозом ребенка.
Для устранения лихорадки рекомендуется пить отвары ромашки, мяты, укропа, а также чаи из листьев малины, смородины, клена, добавляя мед и лимонный сок. Снять головную боль и ломоту в теле, вызванные интоксикацией организма, помогает липовый чай, брусничный сок.
Для облегчения состояния и ускорения выздоровления применяются отвары из растительных сборов, например, из смеси плодов шиповника, мяты, пустырника, душицы и тысячелистника, а также настои из плодов рябины, боярышника с добавлением листьев березы, ежевики, брусники, смородины.
Бороться с микробами и вирусами, укрепить иммунитет помогает чай из эхинацеи (листьев, цветков или корней). На 0.5 литра кипятка берется 2 ст. л. сырья и настаивается в течение 40 минут. Дают больному по 3 стакана в день в острый период. Можно пить такой чай и для профилактики болезни (по 1 стакану в день).
Сильным успокаивающим, антиаллергенным, иммуномодулирующим, антиоксидантным действием обладает трава мелиссы, из которой также готовят лечебный чай, пьют его с медом (2-3 стакана в день).
На опухшие лимфатические узлы можно накладывать компрессы с настоем, приготовленным из листьев березы, ивы, смородины, почек сосны, цветков календулы, ромашки. Заваривают 1 л кипятка 5 ст. л. смеси сушеных компонентов, настаивают в течение 20 минут. Компрессы накладывают на 15-20 минут через день.
источник
Детский инфекционный мононуклеоз – заболевание, схожее по признакам с гриппом или ангиной, и с опасными последствиями: возможным воспалением печени и разрывом селезенки. По статистической классификации МКБ-10 его код B27. Важно правильно распознавать первые симптомы инфекционного мононуклеоза у детей для своевременного лечения и предупреждения осложнений.

- Воздушно-капельный;
- Половой;
- К новорожденному от мамы;
- При переливании крови.
Развитие недуга начинается в слизистой оболочке рта, поражаются миндалины и носоглотка. По кровеносным и лимфатическим сосудам возбудители попадают в лимфоузлы, сердце, печень, селезенку. Чаще всего недуг протекает в острой форме. Длительность инкубации – от пяти дней до трех недель. Острая стадия обычно проходит в продолжение двух–четырех недель. При значительной концентрации вирусов и несвоевременной терапии заболевание способно стать хроническим.
У детей инфекционный мононуклеоз на старте развития по симптоматике схож с ОРВИ: юного пациента терзают боли в голове и мышцах, суставах, слабый рост температуры. С каждым часом недомогание усиливается. Это выражается следующими признаками:
- Болью в горле, распуханием гланд и появлением на них налета;
- Противным запахом изо рта;
- Затруднением дыхания через нос, храпом;
- Насморком;
- Синдромом хронической усталости;
- Ознобом и обильным потоотделением;
- Разрастанием печени и селезенки с симптоматикой желтухи.
Есть еще одно проявление симптоматическое у инфекционного мононуклеоза – проявление мелкой розоватой сыпи на теле и конечностях больного. Спустя несколько дней высыпание проходит.
Долговременное нахождение возбудителя в организме иногда протекает без симптомов. Без лечения постепенно развивается хронический тип недуга. Симптоматика при этой форме болезни разнообразна. Обычно отмечают несильное увеличение селезенки, лимфоузлов, проявления гепатита. Жара нет, но постоянно болит голова, мышцы, есть проблемы с кишечником и нарушения сна.
Существует и детский атипичный мононуклеоз, не считающийся, по мнению большинства врачей, отдельным заболеванием.
В крови малыша возникает множество атипичных мононуклеарных клеток. Вспышки этого недуга, почти идентичного по симптоматике и терапии с обычным мононуклеозом, больше всего отмечают ранней весной.

До трех лет определить мононуклеоз по исследованиям крови труднее, поскольку получить верные данные реакций на антигены у малыша не всегда получается.
У детей от шести до пятнадцати лет симптомы мононуклеоза выражаются более ярко. Если отмечается исключительно лихорадка, значит, организм с успехом противоборствует инфекции. Слабость остается на протяжении четырех месяцев после пропадания прочих симптомов недуга. Для подтверждения диагноза и дифференциации мононуклеоза от иных недомоганий у детей анализ крови проводят по четырем схемам:
- Общей;
- Биохимической;
- Иммуноферментной (Иммуноглобулины M — острая инфекция и E — перенесенная инфекция);
- ПЦР.
Для проверки состояния селезенки и печени назначается исследование ультразвуком органов брюшной полости


- Прием противовирусных средств и фармпрепаратов для снижения жара (детям дают «Парацетамол» либо «Ибупрофен»);
- Применение местных антисептиков;
- Неспецифическую иммуномодулирующую терапию фармпрепаратами «Виферон», «Анаферон», «Циклоферон», «Эргоферон» и «Имудон»;
- Использование средств противоаллергического и антигистаминного характера;
- Витаминотерапию;
- При выявлении поражения печени прием желчегонных фармпрепаратов и гепатопротекторов.
Антибиотические медикаменты выписываются для предотвращения присоединения бактериологической инфекции при сильном воспалении глотки. При употреблении антибиотиков дополнительно применяют пробиотические препараты («Наринэ», «Аципол», «Примадофилус»). Если проявилась тяжелая гипертоксическая форма недуга с риском удушья, врач может порекомендовать «Преднизолон». Диета при инфекционном мононуклеозе у детей предполагает жидкую пищу, богатую ценными элементами, маложирную для облегчения работы печени. Если поражение печени и селезенки велико, необходимо использовать меню диетстола №5. Еще одним важным советом станет увлажнение воздуха в комнате малыша.
Перенесшим заболевание малышам необходимо систематическое обследование у инфекциониста в продолжение полугода.
Осложнения инфекционного мононуклеоза довольно редкие и возникают при активизации вторичной вирулентной микрофлоры на фоне ослабленного иммунитета. Последствия проявляются в виде воспаления легких, печени, среднего уха, верхнечелюстных пазух и прочих органов. При выраженной отечности гортани и затруднениях с дыханием советуют применение трахеостомы и подключение заболевшего на аппарату вентиляцию легких. Главная опасность мононуклеоза — разрыв селезенки, появляющийся из-за понижения количества тромбоцитов и избыточного растяжения капсулы органа. Здесь требуется безотлагательная операция: это состояние без специализированной помощи может стать причиной смерти. Если определяется разрыв селезенки, делают спленэктомию в срочном порядке. При возникновении сильных болевых ощущений в верхней левой части живота, учащении сердцебиения, затруднении дыхания необходимо вызывать «неотложку». Если кто-либо в семье заразился мононуклеозом, то риск инфицирования родственников увеличивается. Профилактика недомогания пока еще не разработана. Единственно возможными превентивными мерами являются укрепление иммунной системы, избегание потенциально опасных ситуаций. Например, не следует посещать многолюдные места в период эпидемий.
источник
Инфекционный мононуклеоз – это болезнь вирусной этиологии. Инфекционный агент – герпесоподобный вирус Эпштейна-Барра, способный вызывать не только инфекционный мононуклеоз, но и провоцировать развитие носоглоточной карциномы, лимфомы Беркитта и, вероятно, ряд иных заболеваний. Статистика свидетельствует о том, что это заболевание наиболее часто встречается у детей.
Мононуклеоз у детей – это очень распространенная инфекция: до достижения пятилетнего возраста каждый второй ребенок уже заражен патологией. Однако развивается заболевание примерно у 5% детей, а во взрослом возрасте встречается крайне редко в связи с особенностями иммунной системы. Что это за болезнь, какие выделяют симптомы мононуклеоза у ребенка и что включает курс лечения мононуклеоза у детей?
О вирусной этиологии инфекционного мононуклеоза первым заявил Н. Ф. Филатов в конце XIX века, назвав его идиопатическим воспалением лимфоузлов. Впоследствии заболевание называлось болезнью Филатова, моноцитарной ангиной, доброкачественным лимфобластозом, железистой лихорадкой. В современной науке принято название «инфекционный мононуклеоз», нередко именуемый неспециалистами «иммуноклеозом». Вирус герпетического типа, ответственный за развитие заболевания, был выделен М. А. Эпштейном и И. Барр в середине XX века.
Мононуклеоз – это заболевание, которое передается воздушно-капельным, контактным и гемолитическим путем (внутриутробно и при трансфузии крови и тканей от донора к реципиенту). Источником инфекции являются не только больные с выраженной симптоматикой, но и люди, у которых болезнь протекает бессимптомно, а также вирусоносители. Патологию относят к группе так называемых «болезней поцелуя», так как передача вируса с частицами слюны при поцелуе относится к наиболее вероятным контактам между вирусоносителем и ребенком.
Развитие обострения мононуклеоза у детей – это периоды, когда ослаблена иммунная система. Выделяют два возрастных этапа реактивации инфекции: в детском возрасте до пяти лет и в подростковом возрасте (около 50% случаев). Оба периода характеризуются физиологическими изменениями, напряженностью иммунитета, повышенным количеством телесных контактов.
Среди детей мужского пола развитие инфекционного мононуклеоза отмечается в два раза чаще, чем у девочек. Основной пик заболеваний приходится на осенний и зимний периоды из-за снижения общего иммунитета и повышенного количества контактов в закрытых помещениях (детских садах, школах, транспорте и т. п.).
Вирус не отличается устойчивостью во внешней среде, погибая при высыхании капель слюны, воздействии УФ-лучей, дезинфекции. Чаще всего заражение происходит при тесном или длительном контакте с больным человеком или носителем возбудителя вируса.
После того, как возбудитель вируса проникает в организм человека, развитие симптоматики по типу инфекционного мононуклеоза происходит в среднем у 1 из 20 детей. После клинического выздоровления вирус сохраняется в тканях и может провоцировать рецидивы при падении активности иммунной системы, проявляясь стертой картиной инфекционного процесса, а также хроническими тонзиллитами, синдромом хронической усталости, лимфомой Беркитта, носоглоточной карциномой. Особенно опасны рецидивы на фоне состояний иммунодефицита, вызванного приемом некоторых медикаментов (иммунодепрессантов), условиями жизни или иными заболеваниями, сопровождающимися выраженной иммуносупрессией.
Диагностика инфекционного мононуклеоза нередко осложняется вариабельностью проявления симптомов и их времени возникновения, в слабовыраженных и атипичных формах могут отсутствовать характерные и наиболее яркие признаки, проявляющиеся в зависимости от активности сопротивления защитных сил организма. Течение заболевания может иметь волнообразный характер с попеременным усилением и ослаблением выраженности симптоматики.
Инкубационный период заболевания составляет в среднем от 7 до 21 дня. Начало бывает как постепенным, так и острым. При постепенном развитии инфекции в начальной стадии этот процесс отмечается общим ухудшением самочувствия, повышением температуры тела до субфебрильных показателей, катаральными проявлениями (заложенность, отечность носовых ходов, гиперемия слизистой оболочки носоглотки, отечность, покраснение небных миндалин).
Острое начало болезни характеризуется резким повышением температуры (38-39°С), лихорадочным состоянием, ознобом, повышенным потоотделением, головной болью, ощущением ломоты в скелетных мышцах, выраженной болью в горле при сглатывании. Лихорадочное состояние может длиться до месяца (иногда дольше), сопровождаясь периодами повышения и понижения температуры тела.
Характерным симптомом является отечность лимфатических узлов (затылочных, подчелюстных, заднешейных) при отсутствии болезненности или слабых болезненных ощущениях при пальпации на ранних стадиях развития болезни. При развитии болезни и отсутствии терапии возможна не только длительная (до нескольких лет) боль в лимфатических узлах, но и увеличение их количества.
К другим симптомам инфекционного мононуклеоза относят:
- проявления ангины: покраснение, фолликулярную гиперплазию, зернистость слизистой ротоглотки, возможны поверхностные кровоизлияния;
- увеличение объема печени и селезенки (более характерно для взрослого возраста, однако встречается и у детей);
- характерную мононуклеозную сыпь.
Сыпь отмечается у больного как следствие воспалительного процесса в брыжейке и проявляется на 3-5 день от начала болезни, как пигментные пятна с вариабельностью окраски от розового до бордового. Высыпания могут быть локализованы или распространены по всему телу (лицу, конечностям, туловищу). Лечения и ухода этот симптом не требует. Сыпь сохраняется на протяжении нескольких дней и затем исчезает самостоятельно. Зуд в норме отсутствует, присоединение кожного зуда на фоне антибиотикотерапии означает начало аллергической реакции и необходимость назначения антибактериального средства иной группы.
Заболевание может сопровождаться развитием полиаденита, назофарингита, тонзиллита, бронхита, трахеита, интерстициальной пневмонии, гипоплазии тканей костного мозга, увеита, клинической картины желтухи как следствия гепатоспленомегалии. Существует серьезная опасность того, что значительное увеличение селезенки при инфекционном мононуклеозе может привести к разрыву органа.
Единая систематизация симптоматики отсутствует, проявления болезни варьируются в зависимости от возраста, иммунного ответа организм, наличия сопутствующих заболеваний и формы развития болезни. Могут отсутствовать или превалировать отдельные симптомы (например, желтуха при желтушной форме мононуклеоза), поэтому этот признак заболевания вызывает ошибочную первичную диагностику.
В клиническую картину также входят ухудшение сна, тошнота, диарея, головокружения и головные боли, боль в области брюшины (при увеличении лимфатических узлов и возникновении лимфом в брюшине приводит к характерной клинической картине «острого живота» и неверной диагностике).
Период реконвалесценции наступает через 2-4 недели после манифестации заболевания. В некоторых случаях отмечается хроническое течение инфекции длительностью до полутора лет.
Специфическая противовирусная терапия при инфицировании вирусом Эпштейна-Барра отсутствует, лечение у взрослых и детей носит симптоматический и поддерживающий характер.
При терапии, особенно в детском возрасте, запрещено использование ацетилсалициловой кислоты (аспирина) из-за высокой вероятности развития синдрома Рея и парацетамолсодержащих препаратов, негативно воздействующих на печень (это заболевание делает печень уязвимой).
Лечение проходит преимущественно дома, однако при тяжелом состоянии и присоединении осложнений рекомендуется госпитализация в стационар. К признакам необходимости госпитализации относят:
- гипертермию с показателями от 39,5°С;
- выраженные симптомы интоксикации (длительная фебрильная лихорадка, мигренозные боли, обмороки, рвота, диарея и т. п.);
- начало осложнений, присоединение иных инфекционных заболеваний;
- выраженный полиаденит с угрозой асфикции.
Во всех остальных случаях назначается строгое соблюдение постельного режима в домашних условиях.
Направления терапии детей, больных инфекционным мононуклеозом
| Вид терапии | Цель лечения |
| Симптоматическая | Уменьшение и купирование симптомов заболевания |
| Патогенетическая | Снижение гипертермии (рекомендованы препараты на основе ибупрофена, например, детский Нурофен) |
| Местная антисептическая | Снижение выраженности воспалительных процессов в носоглотке |
| Десенсибилизирующая | Уменьшение аллергической реакции организма на возбудителя и токсины |
| Общеукрепляющая | Повышение сопротивляемости организма (витаминотерапия) |
| Иммуномодулирующая, иммуностимулирующая | Повышение системной и местной резистентности (противовирусные, системные и местные иммуномодулирующие препараты) |
| Терапия при поражениях печени, селезенки | Поддержка функционирования органов (препараты-гепатопротекторы, желчегонные медикаменты, щадящая диета) |
| Назначение антибиотиков | При присоединении бактериальной инфекции в носоглотке (предпочтительны препараты без содержания пенициллина из-за высокой вероятности развития аллергии на пенициллиновую группу при данном заболевании) |
| Противотоксическое лечение | При признаках гипертоксического течения заболевания показаны глюкокортикостероиды (Преднизолон) |
| Оперативное лечение | Хирургическое вмешательство (спленэктомия) при разрыве селезенки, трахеотомия при отеке гортани, мешающем дыхательной функции |
Обязателен постельный режим, состояние покоя. Питание больному инфекционным мононуклеозом назначается дробное (4-5 раз в сутки), полноценное, диетическое. Исключаются продукты с высоким содержанием жиров (сливочное масло, жареные блюда), острые, соленые, маринованные, копченые продукты, консервированные блюда, полуфабрикаты, грибы.
Рацион базируется на молочных продуктах, овощных блюдах, нежирных сортах мяса, рыбы, птицы, зерновых (кашах, цельнозерновых сортах хлеба), фруктах, ягодах. Рекомендованы овощные супы и некрепкие мясные бульоны, обильное питье (вода, компот, морсы, соки, отвары шиповника и т. п.).
При легкой форме заболевания и приемлемом самочувствии детям, болеющим инфекционным мононуклеозом, рекомендуют прогулки на свежем воздухе без высокой физической активности и переохлаждения.
Точная диагностика при инфекционном мононуклеозе в стертой ил атипичной форме затруднена искажениями характерной клинической картины заболевания. Острая форма также может иметь различную симптоматику, поэтому для подтверждения диагноза назначается анализ крови при инфекционном мононуклеозе у детей и взрослых.
Чаще всего клинически значимыми признаками, определяющими необходимость гемолитического исследования, считают наличие комплекса проявлений инфекции: тонзиллита, увеличения лимфатических узлов, печени, селезенки, лихорадочное состояние.
Основное диагностическое значение при инфекционном мононуклеозе имеет лабораторный анализ крови на специфические антитела к вирусу Эпштейн-Барра (присутствие антител IgM сообщает об острой инфекции, IgG – о наличии контакта с инфекцией в анамнезе и отсутствии острого процесса). Возможно назначение моноспот-теста, выявляющего наличие вируса в слюне больного, хотя его содержание в биологической жидкости выявляется и в течение полугода после клинического выздоровления.
К иным исследованиям, назначаемым для диагностики заболевания и определения состояния больного и прогноза терапии, относят гемолитические и инструментальные тесты.
| Вид исследования | Цели и референтные показатели |
| Клинический анализ крови | Выявление повышенной концентрации эритроцитов, лейкоцитов, показателей СОЭ |
| Биохимический анализ | Наличие атипичных элементов – мононуклеаров, признаки поражения клеток печени, селезенки, дисплазии тканей костного мозга, лимфостаза |
| Узи органов брюшины | Увеличение селезенки, печени |
Этот диагноз требует дифференциации с острыми респираторно-вирусными инфекциями, бактериальными заболеваниями, ангиной, вирусными гепатитами, болезнью Боткина, листериозом, туляремией, дифтерией, краснухой, псевдотуберкулезом, лимфогранулематозом, острым лейкозом, состояниями иммунодефицита при заражении ВИЧ. Обширный список заболеваний обозначает разнообразие симптомов при инфекционном мононуклеозе как во взрослом, так и в детском возрасте.
Клинические и серологические анализы крови назначаются и после выздоровления, что позволяет определять эффективность терапии и прогресс восстановления здоровья, отслеживать развитие возможных осложнений заболевания, в том числе отдаленных во времени.
Среди распространенных осложнений выделяют присоединение бактериальной инфекции носоглотки, что вызывает тяжелые формы ангины, и развитие желтушного синдрома на фоне воспалительного процесса в печени.
Значительно реже этот вирус в качестве осложнения развивает заболевания отитом, паратонзиллитом, синуситом, воспалительные процессы в легких (пневмония).
Разрыв селезенки – это одно из опаснейших осложнений инфекционного мононуклеоза. Отмечается этот патологический процесс у 0,1% пациентов, однако влечет за собой состояние, угрожающее жизни, – обширное кровоизлияние в брюшной полости и требует немедленного оперативного вмешательства.
Развитие вторичного инфекционного процесса на фоне основного заболевания чаще всего провоцируется патогенными микроорганизмами стафилококковой и стрептококковой групп. К иным разновидностям осложнений относят менингоэнцефалиты, интерстициальную пневмонию с формированием инфильтратов в тканях легких, печеночную недостаточность, гепатиты в тяжелой форме, гемолитическую разновидность анемии, невриты, полиневриты, кардиологические осложнения и т д.
Общий прогноз на выздоровление благоприятный при соответствующей и своевременной терапии. При отсутствии лечения, неправильной диагностике или искажении назначений врача возможно не только развитие грозных осложнений и последствий заболевания, но и переход острой формы в хроническую вирусную инфекцию.
Среди отдаленных последствий инфицирования вирусом Эпштейна-Барра выделяют также развитие онкологических заболеваний (лимфом). Это заболевание может возникать на фоне резкого снижения иммунитета, однако наличие инфекционного мононуклеоза в анамнезе, согласно исследованиям, не играет значительной роли, достаточно присутствия вируса в организме (вирусоносительства). Однако клиницисты констатируют, что шансы на такое последствие крайне незначительны.
В течение 6 месяцев и более, в зависимости от тяжести течения заболевания, может наблюдаться повышенная утомляемость, потребность в более частом и продолжительном отдыхе. Детям рекомендован дневной сон или «тихий час» вне зависимости от возраста, щадящая диета, отсутствие выраженных физических и психоэмоциональных нагрузок, наблюдение у гепатолога. В течение периода восстановления запрещается проведение плановой вакцинации.
Выделение больным ребенком или взрослым вируса в окружающую среду не заканчивается с выздоровлением, поэтому карантин и дополнительные средства защиты в острый период мононуклеоза не рекомендованы. Само собой разумеется, что стоит избегать посещения домов, где зафиксировано наличие инфекции, но специфических средств и мероприятий, снижающих вероятность заражения вирусом Эпштейн-Барра, пока не существует.
К общим профилактическим принципам относят усиление защитных сил организма: полноценное рациональное питание, занятия спортом, закаливание, соблюдение режима дня, разумное чередование нагрузок и периодов отдыха, снижение количества стрессов, поддерживающую витаминотерапию (при необходимости).
Профилактические консультации у педиатра и узких специалистов позволят вовремя выявлять нарушения и отклонения в работе органов и систем, что снижает вероятность развития тяжелых осложнений и последствий любого заболевания.
источник
О том, что это за болезнь, как она протекает и лечится и посвящена данная статья. Мононуклеоз – это острое вирусное расстройство (Код по МКБ 10: B27), которое сопровождается увеличением селезенки и печени, нарушением работы ретикулоэндотелиальной системы, изменением лейкоцитов и лимфаденопатией.
Что за болезнь мононуклеоз, как указывает Википедия, впервые рассказал миру в 1885 году русский ученый Н.Ф. Филатов и первоначально назвал ее идиопатическим лимфаденитом. В настоящий момент известно, что ее вызывает вирус герпеса 4-го типа (вирус Эпштейна-Барра), оказывающий влияние на лимфоидную ткань.
У большинства родственников и у самих заболевших зачастую возникают вопросы: «На сколько заразен мононуклеоз, заразен ли он вообще и как можно заразится?» Инфекция передается воздушно-капельным путем, изначально закрепляется на эпителии ротоглотки, а потом попадает в регионарные лимфоузлы после транзита через кровяное русло. Вирус сохраняется в организме в течение всей жизни, а при понижении естественных защитных сил заболевание способно рецидивировать.
Что такое инфекционный мононуклеоз и как лечится у взрослых и у детей более подробно можно узнать после прочтения данной статьи полностью.
Один из часто задаваемых вопросов «Может ли повториться заражение мононуклеозом?» Заразиться повторно мононуклеозом нельзя, так как после первой встречи с инфекцией (неважно, возникло заболевание или нет) человек становится ее носителем на всю жизнь.
Наиболее предрасположенными к этой болезни являются дети младше 10 лет. Вирус Эпштейна-Барра циркулирует чаще всего в закрытом коллективе (детский сад, школа), где и происходит заражение воздушно-капельным способом. При попадании в открытую среду вирус быстро гибнет, поэтому инфицирование происходит только при достаточно тесных контактах. Возбудитель мононуклеоза определяется у больного человека в слюне, поэтому он способен передаваться также при чихании, кашле, поцелуях, использовании общей посуды.
Стоит упомянуть, что данная инфекция регистрируется в 2 раза чаще у мальчиков, чем у девочек. Некоторые пациенты переносят вирусный мононуклеоз бессимптомно, однако являются носителями вируса и потенциально опасны для здоровья других. Выявить их можно только проведя специальный анализ на мононуклеоз.
Вирусные частицы проникают в кровоток через дыхательные пути. Инкубационный период имеет среднюю продолжительность 5-15 суток. В ряде случаев, как сообщает интернет-форум и некоторые пациенты, он может длиться до полутора месяцев (причины этого явления неизвестны). Мононуклеоз является достаточно распространенным заболеванием: до 5-летнего возраста более половины детей заражаются вирусом Эпштейна-Барра, однако у большинства он протекает без серьезной симптоматики и манифестации заболевания. Инфицированность среди взрослого населения колеблется в разных популяциях в пределах 85-90% и лишь у некоторых пациентов данный вирус проявляется симптомами, на основании которых ставят диагноз инфекционный мононуклеоз. Возможно возникновение следующих особых форм заболевания:
- атипичный мононуклеоз – его признаки у детей и взрослых связаны с более сильной выраженностью симптомов, чем обычно (например, температура может подниматься до 39,5 градусов или заболевание может протекать вовсе без температуры); диета должна быть обязательным компонентом лечения при этой форме из-за того, что атипичный мононуклеоз обладает склонностью вызывать тяжелые осложнения и последствия у детей;
- хронический мононуклеоз, описанный в одноименном разделе, рассматривается как последствия ухудшения работы иммунной системы больного.
У родителей часто возникает вопросы о том, сколько держится температура при описываемой инфекции. Длительность данного симптома может значительно варьировать в зависимости от индивидуальных особенностей: от нескольких дней до полутора месяцев. При этом вопрос о том, принимать при гипертермии антибиотики или нет, должен решать лечащий врач.
Также достаточно распространенный вопрос: «принимать Ацикловир или нет?» Ацикловир входит во многие официально утвержденные схемы лечения, однако последние исследования доказывают, что такое лечение не влияет на течение заболевания и никак не улучшает состояние заболевшего.
Лечение и симптомы у детей (чем лечить мононуклеоз и как лечить у детей) также подробно описаны в передаче Е.О. Комаровского «Инфекционный мононуклеоз». Видео от Комаровского:
У лиц старше 35 лет данное заболевание развивается редко. Зато атипичные признаки болезни и хронический мононуклеоз, имеющие потенциально опасные последствия, наоборот, встречаются в процентном соотношении чаще.
Лечение и симптомы у взрослых принципиальных отличий от таковых у детей не имеют. Более подробно о том, чем лечить и как лечить у взрослых, описано ниже.
До настоящего времени не разработаны методы специфической профилактики от заражения описываемым вирусом, поэтому если ребенку не удалось избежать контакта с зараженным, родителям нужно тщательно следить за состоянием ребенка на протяжении последующих 3 месяцев. При отсутствии появления в указанный срок признаков заболевания можно утверждать, что заражения либо не произошло, либо иммунитет подавил вирус и заражение протекало бессимптомно. Если же появились признаки общей интоксикации (повышенная температура, озноб, сыпь, слабость, увеличились лимфоузлы, то следует незамедлительно обратиться к педиатру или инфекционисту (к вопросу о том, какой врач лечит мононуклеоз).
Симптомы вируса Эпштейна-Барра у детей на начальной стадии заболевания включают общее недомогание, катаральные явления и слабость. Затем возникает першение в горле, субфебрильная температура, покраснение и отек слизистых ротоглотки, заложенность носа, увеличение миндалин. В ряде случаев встречается молниеносная форма развития инфекции, когда симптомы появляются внезапно, а их выраженность быстро усиливается (сонливость, лихорадка до 39 градусов в течение нескольких дней, озноб, усиленное потоотделение, слабость, боли в мышцах и горле, головная боль). Далее наступает период основных клинических проявлений инфекционного мононуклеоза, при котором наблюдается:
- увеличение в размерах печени и селезенки;
- сыпь на теле;
- зернистость и гиперемия окологлоточного кольца;
- общая интоксикация;
- увеличение лимфоузлов.
Сыпь при мононуклеозе обычно появляется в начальном периоде заболевания, одновременно с лимфаденопатией и лихорадкой, и располагается на руках, лице, ногах, спине и животе в виде мелких красноватых пятен. Данное явление не сопровождается зудом и не требует лечения, оно проходит самостоятельно по мере выздоровления пациента. В случае, если у пациента, принимающего антибиотики, сыпь начала зудеть, это может указывать на развитие аллергии, так как при мононуклеозе кожная сыпь не чешется.
Самым важным симптомом описываемой инфекции считается полиаденит, возникающий из-за гиперплазии ткани лимфатического узла. Часто на миндалинах появляются островковые наложения светлого налета, который легко удаляется. Также увеличиваются периферические лимфоузлы, особенно шейные. При повороте головы в сторону они становятся достаточно заметными. Пальпация лимфоузлов чувствительна, но не болезненна. Реже увеличиваются абдоминальные лимфоузлы и, сдавливая регионарные нервы, они провоцируют развитие симптомокомплекса «острый живот». Данное явление способно привести к постановке неверного диагноза и проведению диагностической лапаротомии.
Вирусный мононуклеоз у лиц старше 25-30 лет практически не встречается, так как данная субпопуляция уже, как правило, имеет сформированный иммунитет к возбудителю заболевания. Симптомы вируса Эпштейна-Барра у взрослых, если заболевание все же развилось, ничем не отличаются от таковых у детей.
Как указывалось выше, для описываемого заболевания характерна гепатоспленомегалия. Печень и селезенка чрезвычайно чувствительны к вирусу, в результате увеличение печени и селезенки у ребенка и взрослого наблюдаются уже в первые дни болезни. Вообще причины гепатоспленомегалии у ребенка и взрослого включают разнообразные вирусные, онкологические заболевания, а также болезни крови и системную красную волчанку, поэтому в данной ситуации необходимо всестороннее обследование.
Симптомы больной селезенки у человека:
- увеличение размеров органа, которое можно выявить при пальпации и УЗИ;
- болезненность, чувство тяжести и дискомфорт в левых отделах живота.
Болезнь селезенки провоцирует ее увеличение настолько, что паренхима органа способна разорвать собственную капсулу. Первые 15-30 дней наблюдается непрерывное увеличение размеров печени и селезенки, а когда температура тела нормализуется, происходит возвращение их размеров к нормальным показателям.
Симптомы разрыва селезенки у взрослых и детей, основанные на анализе историй болезней пациентов:
- потемнение в глазах;
- тошнота и рвота;
- вспышки света;
- слабость;
- головокружение;
- усиливающаяся абдоминальная боль разлитого характера.
При увеличении селезенки показано ограничение физических нагрузок и постельный режим. Если все же был диагностирован разрыв органа, то необходимо срочное его удаление.
Продолжительное персистирование вируса в организме редко проходит бессимптомно. Учитывая, что при скрытой вирусной инфекции возможно появление самых разнообразных болезней, нужно четко выделить критерии, позволяющие диагностировать хронический вирусный мононуклеоз.
Симптомы хронической формы:
- перенесенная в течение полугода тяжелая форма первичного инфекционного мононуклеоза или ассоциированная с большими титрами антител к вирусу Эпштейн-Барра;
- увеличение содержания частиц вируса в пораженных тканях, подтвержденное методом антикомплементарной иммунофлуоресценции с антигеном возбудителя;
- подтвержденное гистологическими исследованиями поражение некоторых органов (спленомегалия, интерстициальная пневмония, увеит, гипоплазия костного мозга, персистирующий гепатит, лимфаденопатия).
С целью подтверждения мононуклеоза обычно назначаются следующие исследования:
- анализ крови на наличие антителквирусу Эпштейна-Барра;
- биохимический и общий анализы крови;
- УЗИ внутренних органов, в первую очередь печени и селезенки.
Основными симптомами заболевания, на основании которых ставят диагноз, являются увеличенные лимфоузлы, тонзиллит, гепатоспленомегалия, лихорадка. Гематологические изменения являются вторичным признаком болезни. Картина крови характеризуется повышением СОЭ, появлением атипичных мононуклеаров и широкоплазменных лимфоцитов. Однако следует учитывать, что указанные клетки могут появляться в крови только спустя 3 недели после инфицирования.
При проведении дифференциальной диагностики необходимо исключить острый лейкоз, болезнь Боткина, ангину, дифтерию зева и лимфогранулематоз, которые могут иметь похожие симптомы.
Мононуклеары и широкоплазменные лимфоциты – что это такое и одно ли это и тоже?
Зачастую между этими понятиями ставят знак равенства, однако с точки зрения морфологии клетки между ними есть существенные различия.
Широкоплазменные лимфоциты – это клетки с большой цитоплазмой и тяжистым ядром, которые появляются в крови при вирусных инфекциях.
Мононуклеары в общем анализе крови появляются преимущественно при вирусном мононуклеозе. Атипичные мононуклеары в крови представляют собой большие клетки с разделенной границей цитоплазмой и большим ядром, содержащим мелкие ядрышки.
Таким образом специфическим признаком для описываемого заболевания является только появление атипичных мононуклеаров, а широкоплазменных лимфоцитов при нем может и не быть. Стоит помнить также что мононуклеары могут быть симптомом и иных вирусных заболеваний.
Для максимально точной постановки диагноза в затруднительных случаях используют более точный анализ на мононуклеоз: изучают значение титра антител к вирусу Эпштейна-Барра или назначают исследование ПЦР (полимеразная цепная реакция). Расшифровка анализа крови на мононуклеоз и общий анализ (у детей или у взрослых имеет сходные параметры оценки) крови с указанным относительным количеством атипичных мононуклеаров позволяет с высокой долей вероятности подтвердить или опровергнуть диагноз.
Также пациентам с мононуклеозом назначают ряд серологических исследований на предмет выявления ВИЧ-инфекции (кровь на ВИЧ), так как она может провоцировать увеличение концентрации мононуклеаров в крови. При выявлении симптомов ангины рекомендуется посетить ЛОР-врача и провести фарингоскопию для определения этиологии расстройства.
Если в семье находится инфицированный вирусным мононуклеозом, не заразиться другим членам семьи будет сложно из-за того, что после полного выздоровления пациент продолжает периодически выделять вирус в окружающую среду и остается его носителем на всю оставшуюся жизнь. Поэтому в помещении больного в карантин нет необходимости: если остальные члены семьи не инфицируются в период болезни родственника, с большой долей вероятности можно сказать, что заражение произойдет позднее.
Лечение инфекционного мононуклеоза у детей, а также симптоматика и лечение вируса Эпштейна-Барра у взрослых не имеют принципиальных различий. Подходы и препараты, используемые для терапии в большинстве случаев идентичны.
Специфического лечения описываемого заболевания не существует, нет также и общей схемы лечения или противовирусного препарата, который смог бы эффективно бороться с вирусом. Как правило заболевание лечится в амбулаторно, в тяжелых клинических случаях пациента помещают в стационар и назначают постельный режим.
К показаниям к госпитализации относятся:
- развитие осложнений;
- температура выше 39,5 градусов;
- угроза асфиксии;
- признаки интоксикации.
Лечение мононуклеоза проводится по следующим направлениям:
- назначение жаропонижающих препаратов (для детей используются Парацетамол или Ибупрофен);
- использование местных антисептических лекарств для лечения мононуклеозной ангины;
- локальная неспецифическая иммунотерапия препаратами ИРС 19 и Имудон;
- назначение десенсибилизирующих средств;
- витаминотерапия;
- при обнаружении поражения печени рекомендуют желчегонные препараты и гепатопротекторы, назначается специальная диета (лечебная стол-диета №5);
- возможно назначение иммуномодуляторов(Виферон, Анаферон, Имудон, Циклоферон) совместно с противовирусными лекарствами для получения наибольшего эффекта;
- антибиотикипри мононуклеозе (таблетки Метронидазола) назначаются, как профилактика развития микробных осложнений при наличии интенсивного воспаления ротоглотки (пенициллиновый ряд антибиотиков при инфекционном мононуклеозе не назначается из-за высоко вероятности появления тяжелой аллергии);
- во время приема антибиотиковсовместно используют пробиотики (Наринэ, Аципол, Примадофилус);
- в случае развития тяжелой гипертоксической формы болезни при риске асфиксии показан 7-дневный курс Преднизолона;
- при выраженном отеке гортани и развитии сложностей с дыханием рекомендуется постановка трахеостомыи перевод пациента на искусственную вентиляцию легких;
- если диагностируется разрыв селезенки, проводится спленэктомияв экстренном порядке (последствия разрыва селезенки без оказания квалифицированной помощи могут быть летальные).
источник