Согласно статистических данных симптомы цистита (боль внизу живота при мочеиспускании) наблюдаются буквально у каждого третьего ребенка в возрасте от года до пяти. Причем в начале осени и летом количество жалоб возрастает.
Надо отметить, что цистит диагностируют преимущественно у девочек. Это обусловлено особенностью строения (мочеиспускательный канал короче и шире). Тем не менее, заболевание встречается и у мальчиков. Особенно среди тех, кто страдает фимозом.
Хотя не важно, мальчик у вас или девочка, в любом случае серьезного повода для беспокойства нет. Во-первых, делая элементарную профилактику, недуга можно избежать. Во-вторых, даже при наличии симптомов цистита у детей, доктора принимают необходимые меры и выздоровление происходит быстро и без осложнений.
К кому обращаться при появлении симптомов цистита у детей?
Вполне логично при первых же симптомах цистита обратиться к урологу, но учтите, причина его развития гинекологическая. Так к кому же записываться на прием?
Если заметили, что ребенок часто ходит в туалет, даже при незначительном потреблении жидкости, гладит живот, отправляйтесь на прием к специалисту, который наблюдал малыша с самого рождения. Педиатр наверняка знает, как поступать в подобных случаях и где искать причину цистита.
В большинстве случаев к циститу приводит переохлаждение. Например, после того как ребенок долго сидел на холодном песке или купался. Но есть и другие причины:
— последствие вирусной инфекции;
— несоблюдение элементарных правил гигиены.
Какие-то выводы врач сможет сделать только на основании анализов. После чего выдаст направление к соответствующему специалисту.
Запущенный цистит может перейти в хронический или привести к осложнениям. Чтобы этого не допустить, лечение нужно начинать сразу же после диагностирования и окончательной постановки диагноза. Главное – правильно определить возбудителя заболевания. В этом помогут лабораторно-клинические исследования.
Какие анализы сдавать для диагностики цистита?
1. Общий анализ мочи – покажет повышенное количество эритроцитов, лейкоцитов и бактерий.
2. Бакпосев мочи – проводится с целью определить возбудителя заболевания и его чувствительность к антибиотикам (читайте когда начинают действовать антибиотики ).
3. УЗИ органов мочеполовой системы – позволяет увидеть вторичные признаки воспаления (патология почек, утолщение стенок мочевого пузыря).
В большинстве случаев подобной диагностики цистита достаточно, чтобы начать лечение. Крайне редко возникает необходимость в дополнительном исследовании, с целью предупреждения рецидивов.
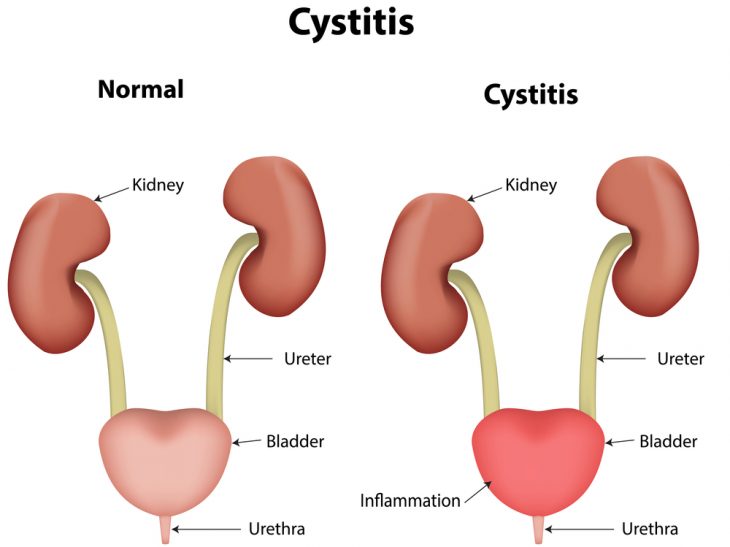
Цистит является воспалением мягких тканей мочевого пузыря. Провокатором недомогания может быть как инфекция, так и множество других причин, не связанных с бактериями. Заболевание возникает чаще у женщин, чем у мужского населения. Строение мужской мочеиспускательной системы не дает инфицированным элементам попадать в мочевыделительный канал. Если патология появилась у мужчины, чаще она протекает бессимптомно.
Помимо анализов мочи при цистите может потребоваться сдача крови
При подозрении на цистит специалист назначает ряд исследований и анализов, чтобы убедиться в точности поставленного диагноза.
- Сдача крови. Выявляет признаки воспалительного периода неспецифического характера. Сдается на голодный желудок.
- Сдача мочи. При наличии воспаления у женщин обнаруживается белок и значительное количество лейкоцитов. Нельзя сдавать анализ при менструации.
- Сдача мочи (Нечипоренко). Этот анализ требуется при множестве лейкоцитов, обнаруженных в ходе исследования ОАМ. Нужна средняя порция.
- Бак-посев (анализ на инфекции). С помощью данного анализа определяется виновник цистита. Исследование применяется для правильного назначения лечения.
Иногда используются тест-полоски, которые определяют объем нитритов и лейкоцитов в урине.
При проведении анализа могут использоваться тест-полоски
Мочу нужно сдавать правильно во избежание ложных результатов. Перед сбором мочи ребенка обязательно нужно подмыть, мальчикам рекомендуется немного оттянуть верхнюю плоть, обмыть место водой. Заметим, что мыло использовать запрещено.
Собирать урину нужно в медицинский контейнер для анализов. Многие сдают мочу в банке из-под детского питания, что служит нахождением белка или сахара. Оговоримся, что лейкоциты никак не появятся в такой таре. Если лаборант или лечащий врач сказал вам об этом факте, стоит засомневаться в его квалифицированности.
Чтобы взять мочу у грудного ребенка, используются специальные мочесборники. Их приобретают самостоятельно. Это маленькие пакетики на липучке, приклеивающиеся к половым органам.
Собранный анализ рекомендуется хранить не более трех часов.
Нельзя выжимать ткань или памперс с мочой, чтобы слить несколько капель. В подгузниках предусмотрен гель, не позволяющий отжать жидкость. Сливать с ватки тоже нельзя, поскольку происходит оседание составляющих единиц мочи, вследствие чего она профильтруется.
Собирать мочу для анализов из памперсов не рекомендуется, иначе результаты будут искажены
Запрещено выливать мочу из использованного горшка, поскольку его стерильности добиться затруднительно (даже если обдать его кипятком). При неправильном сборе из данной тары результат покажет высокое количество лейкоцитов и микробов. Если совсем нет возможности взять у ребенка анализ, можно поставить на дно горшка чистую пиалу или мисочку, потом просто из нее перелить.
При воспалительном процессе мочеполовой системы урина меняет свои показатели. Она становится тусклой, появляется муть, наблюдаются светлые хлопья или кровь. Данный фактор сигнализирует об отхождении пластов слизистой вследствие поражения мягких тканей мочевого пузыря.
Норма клеток эпителия – 6. При наличии цистита – около 20.
Слизь в моче – признак жизни чужеродных микроорганизмов. При запущенном цистите у женщин наблюдается лейкоцитурия (гной в урине). При воспалении пузыря реакция забранного материала на реагенты становится кислой, при норме #8212; слабощелочной. Также важно знать, что при частом употреблении мяса, показатели мочи увеличивают свою кислотность. Высокое содержание белка – протеинурия. Этот момент наблюдается во время цистита и обуславливается активностью бактерий, спровоцировавших воспаление. Норма белка – 0,033 г/л. Если выявлен значительный объем белка – это сигнал о проблемах с почками.
Любые отклонения от нормы при анализах является поводом для более детального изучения
Белок в норме должен отсутствовать. Однако если он выявляется в пределах 0,036 – опасности нет. Если белок близится к 1 г/л, тогда следует сдать дополнительные анализы для уточнения причины. Если цифра более 3, стоит побеспокоиться, поскольку это количество говорит о существенных изменениях.
Если в моче наблюдается значительное количество лейкоцитов (больше 50), это сигнал пуска защитных сил организма. Эритроциты показывают наличие патологии в мочевыделительной системе. При воспалении пузыря эритроциты становятся выщелоченными. Свежие элементы сигнализируют о выходе небольшого твердого образования или травме.
Эритроциты при нормальных показателях будут выявлены не более 2 шт. Они свидетельствуют о таких патологиях, как:
- начальная стадия пиелонефрита;
- наличие камней, песка;
- цистит;
- гемофилия;
- маточные кровотечения;
- эрозия шейки матки.
Наличие эритроцитов может говорить о камнях в органах
Следует знать, что эритроциты не всегда говорят о заболевании. На их появление может влиять прием лекарственных средств, аскорбиновой кислоты. Эритроциты найдутся в моче, если перед анализом попить фруктовый сок.
Для начала следует приобрести контейнер для сбора мочи. Цена его колеблется от 25 до 32 рублей. Накануне сдачи урины старайтесь не кушать такие продукты, как:
- свекла;
- морковь;
- цветные фрукты (апельсин, красное яблоко, гранат).
Перед опорожнением мочевого пузыря у женщин должны быть обработаны половые органы.
Сдавать мочу на анализ следует в специализированном контейнере
Для общего анализа мочи следует собрать 50 мл материала сразу после сна. Чтобы правильно взять материал и получить адекватные показатели, нужно первую секунду текущей струи спустить в унитаз. Затем в контейнер собрать 50 мл урины. Сразу после окончания завинтить крышку.
Анализ мочи при цистите необходимо сдавать в лабораторию на протяжении 2-3 часов. Если задержка превышает все сроки, хранить контейнер с материалом рекомендуется при температуре не выше +8 градусов.
Цистит у женщин – заболевание коварное. Назначать лекарственные средства может только специалист. Благодаря анализам, доктор может правильно обозначить препараты и быстро избавить человека от инфекции.
Речь в следующем видео пойдет об анализе мочи и инфекциях:
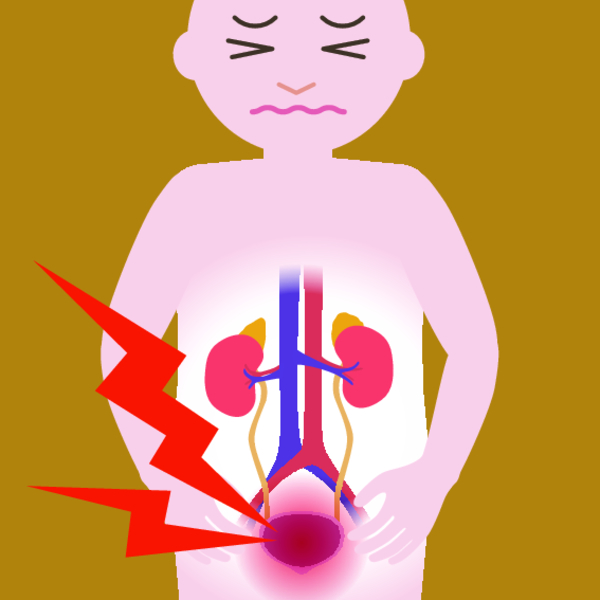
Циститом называют воспаление мочевого пузыря, которое возникает в результате проникновения болезнетворных микробов в мочевыводящий канал и их дальнейшего размножения. Проявляется болезнь частыми позывами к мочеиспусканию, но с малым и болезненным выделением мочи.
При этом ребенок жалуется на жжение и зуд в половых органах. Моча у ребенка мутная, иногда в конце мочеиспускания могут появиться кровянистые выделения. У больных детей проявление цистита может быть выражено по-разному и зависит от стадии течения болезни. В более выраженных формах цистита у ребенка повышается температура, развивается тошнота и рвота. Повышение температуры при цистите у детей характеризует распространение воспалительного процесса на ткани почек и развитии пиелонефрита.
Цистит иногда наблюдается даже у грудных детей, а у дошкольников он встречается у 8% девочек и 2% мальчиков. Развитию воспаления мочевого пузыря у грудных детей способствует длительное пребывание в грязных подгузниках, что приводит к проникновению болезнетворных микробов через уретру в мочевой пузырь. К циститу также может привести воспаление внешних половых органов у девочек — вульвит, или неправильное подмывание новорожденных малышей. Поэтому для профилактики цистита у грудных детей очень важно соблюдение правил личной гигиены.
У детей дошкольного возраста цистит чаще встречается у девочек, что связано с особенностями строения их мочеполовых органов. У девочек мочеиспускательный канал широкий и небольшой длины, а анальное отверстие находится намного ближе к нему, чем у мальчиков. Поэтому девочки более расположены к попаданию инфекций в наружные половые органы, а через них и в мочевой пузырь.
Как показывает практика, цистит у детей часто встречается у пациентов со слабым иммунитетом, страдающие хроническими заболеваниями внутренних органов, сахарным диабетом, дисбактериозом и запорами. Спровоцировать возникновение цистита могут и глисты, которые через мочевыводящие пути попадают в мочевой пузырь ребенка. Цистит может быть и проявлением аллергии к чему-то, например, к приему лекарственных препаратов. Аллергический цистит наблюдается у детей, наиболее склонных к диатезу.
Несмотря на то, что ребенок жалуется на боли в мочеиспускании, из-за отсутствия температуры и других жалоб на здоровье, родители не обращают на первые симптомы цистита должного внимания. Между тем, в целях предотвращения перехода болезни в хронические формы, обязательно при появлении первых признаков цистита надо обратиться к врачу. При своевременном обращении к врачу цистит можно вылечить за неделю, а вот если болезнь лечить дома по бабушкиным советам, то заболевание приобретает затяжное течение.
Для точного установления диагноза врач назначает ребенку сдать анализ мочи на содержание эритроцитов и лейкоцитов, а также на бакпосев. При подозрении на развитие хронической формы цистита дополнительно проводят осмотр мочевого пузыря цистоскопом. При необходимости могут брать кусочек слизистой ткани мочевого пузыря — биопсию. Если кроме цистита, у ребенка есть симптомы проявления пиелонефрита, то надо будет пройти УЗИ почек и рентгенографию мочевых путей.
Больному циститом следует соблюдать постельный режим, от активных игр и прогулок во время болезни надо воздерживаться. Для лечения воспалительных явлений мочевого пузыря врач назначает прием антибиотиков, с учетом особенностей течения болезни могут быть зарекомендованы Ренель , Ко-тримаксозол , Траумель С , Аугментин и другие.
Дополнительно для лечения цистита рекомендуется принимать сидячие ванны с лекарственными травами, например, с ромашкой аптечной, шалфеем, календулой, также можно на область мочевого пузыря наложить теплую грелку или мешочек с нагретой солью. Но температура воды в ванной и тепла не должна быть выше 38 градусов. В течение всего времени пока ребенок болеет надо особенно тщательно следить за чистотой его половых органов.
Для увеличения мочевыделения у ребенка назначается обильное питье в виде чая, соков, компотов и отваров трав. Отвары из толокнянки, пустырника, мелиссы, череды, тысячелистника, листьев березы, зверобоя, цветков липы помогают облегчить течение болезни. Большое количество выпитой жидкости способствует вымыванию микробов и продуктов их жизнедеятельности из мочевого пузыря.
Поэтому часто врачи кроме приема антибиотиков назначают и мочегонные средства. В процессе лечения цистита надо тщательно следить за деятельностью кишечника ребенка. Если стул у ребенка нерегулярный, часто бывают поносы или запоры, то необходимо проконсультироваться с врачом и подобрать ребенку диету, которая поможет избежать нарушений пищеварения.
Из рациона питания ребенка нужно исключить жареные, жирные, консервированные и копченые продукты. Предпочтение в питании надо отдавать молочным продуктам, кашам, фруктам и овощам, а также домашним супам из нежирного мяса. Полезно во время болезни ежедневно давать ребенку йогурты с лактобактериями, морсы из клюквы, брусники и калины.
источник
Цистит относится к числу заболеваний, которые одинаково часто развиваются у пациентов любого возраста. На диагностическом этапе некоторые сложности возникают при обследовании детей. Дело в том, что малыши просто не могут адекватно оценить и описать свои ощущения, поэтому врачи ориентируются на результаты объективного осмотра и данные лабораторных исследований.
Анализ мочи при цистите у ребенка относится к числу простейших первоочередных тестов. Однако возможны некоторые нюансы. На начальном этапе обследования обычно берут клинический анализ, который позволяет оценить общие физические и химические свойства урины. При необходимости уточнения отдельных показателей используется метод Нечипоренко. Для дифференцирования возбудителя инфекции и подбора соответствующего антибиотика необходим бактериологический посев.
Кратко охарактеризуем норму перечисленных показателей. У здорового малыша моча абсолютно прозрачная, без какого-либо специфического амбре, имеет любой оттенок желтого (от бледно-соломенного до темно-грушевого). Плотность колеблется в пределах от 1,015 до 1,050 г/мл. Норма уровня ph составляет 7.
Анализ мочи по Нечипоренко характеризует три химических показателя: лейкоциты, эритроциты, цилиндры. При отсутствии патологических изменений в результатах будет указаны такие уровни: ≥ 2000, ≥ 1000, ≥ 20, соответственно.
В результате бактериологического исследования мочи при цистите у детей обычно высевается кишечная палочка (бактерия E. Coli), реже – клебсиелла, протея, стафилококк.
Настоятельно рекомендуется собирать мочу для анализа в стерильную пробирку-контейнер, которую необходимо заблаговременно приобрести в аптеке или лаборатории.
Стандартная рекомендация педиатров: взрослому помощнику – тщательно вымыть руки, ребенка подмыть с мылом (промежность и гениталии).
Дополнительно: накануне отменить спортивные тренировки, не пить минеральную воду, не есть свеклу, морковь, ягоды.
Если маленький пациент принимает поливитамины или антибиотики, об этом необходимо заблаговременно предупредить доктора.
Существует несколько способов забора урины. Однако главным требованием является получение материала для анализа сразу после утреннего сна. Детские урологи и педиатры наиболее физиологичным считают забор средней струи, «пойманной» при свободном мочеиспускании.
На практике в процессе нередко возникают проблемы. Поскольку совсем маленьким объяснить требования невозможно, родителям приходится ухитряться, чтобы получить необходимую порцию жидкости. Горшок для этих целей врачи использовать запрещают. Один из подходящих вариантов – наклеивание стерильного мочесборника. В случаях, когда сдается анализ по Нечипоренко, кроху нужно держать над ванной, а в нужный момент подставить контейнер.
Неужели так просто забыть о ЦИСТИТЕ? Нужно всего лишь 200 грамм кипятка.
Читать далее
Состояние, при котором наблюдается воспаление стенок мочевого пузыря, называется циститом. Анализ мочи при цистите является обязательным методом диагностики данного заболевания.
Цистит возникает, как правило, вследствие бактериальной (реже вирусной) инфекции, попавшей в организм через мочеиспускательный канал. Болезнь чаще встречается у женщин, это связано с анатомической особенностью строения организма. Различают острую и хроническую формы заболевания. Лечить цистит нужно обязательно, поскольку пренебрежительное отношение способно спровоцировать серьезные осложнения, в результате которых воспалительный процесс может развиться в почках.
Цистит относится к заболеваниям, которые можно с точностью диагностировать лишь при сдаче анализов в лабораторных условиях. Зачастую больные обращаются за помощью к врачу со следующими жалобами:
- болезненное мочеиспускание (резь и жжение);
- частые позывы к мочеиспусканию (при этом количество выделяемой мочи не превышает 20 мл);
- боли в поясничном отделе;
- жалобы на боли в животе (у ребенка);
- повышение температуры, которое может сигнализировать о стремительном развитии болезни и первичных признаках пиелонефрита.
В урологии цистит достаточно редко диагностируется как самостоятельное заболевание, чаще оно сопровождает другую, более серьезную болезнь. Именно поэтому сдавать анализы очень важно, это позволит исключить другие патологии: туберкулез, рак мочевого пузыря и простаты, камни в мочевом пузыре и др.
При подозрении на воспаление слизистой оболочки мочевого пузыря врач может назначить ряд анализов. Итак, какие анализы при цистите позволяют выявить данное заболевание?
- ОАК (общий анализ крови). Позволяет выявить наличие или отсутствие у больного признаков неспецифического воспалительного процесса.
- ОАМ (общий анализ мочи). При воспалительном процессе в моче обнаруживаются белок, увеличенное количество лейкоцитов и эритроцитов.
- Анализ мочи по Нечипоренко. Дополнительный анализ потребуется в том случае, если в моче обнаружено повышенное содержание лейкоцитов и эритроцитов.
- Бакпосев, или бактериологическое исследование мочи. Назначается для определения возбудителя заболевания.
- Применение специальных тест-полосок, позволяющих определить уровень лейкоцитов и нитритов в моче.
Расшифровка анализов на цистит позволяет врачу понять, в какой стадии находится заболевание.
Также благодаря ей он сможет выяснить интенсивность воспалительного процесса и назначить эффективное лечение.
- В период заболевания моча больного меняет свои характеристики. Она может быть тусклой, непрозрачной либо мутной, в ней можно заметить белые хлопья и примесь крови. Это свидетельствует о десквамации (чешуйчатом шелушении) эпителия вследствие воспаления слизистой оболочки мочевого пузыря. В норме количество эпителиальных клеток не должно превышать 5-6 клеток в поле зрения. При цистите их число увеличивается в 2-3 раза.
- Кроме того, мутная моча и слизь в ней #8211; это признак наличия в мочевом пузыре патогенных микроорганизмов. В запущенных случаях наблюдается лейкоцитурия, когда в моче присутствует гной. В норме реакция мочи на реагенты должна быть слабощелочной. При цистите, под воздействием активного размножения микробов, она становится кислой. Стоит также отметить, что кислотность мочи может увеличиться и в том случае, если человек в больших количествах употребляет белковую пищу.
- Присутствие большого количества лейкоцитов в моче (свыше 50 клеток в поле зрения) говорит о том, что организм активизировал систему защиты. У здорового человека норма лейкоцитов в поле зрения не превышает 6 клеток.
- Показатели эритроцитов в моче могут рассказать о наличии микротравм в мочевом пузыре. При цистите эритроциты, как правило, выщелоченные. А свежие эритроциты свидетельствуют о травмах либо выходе камня из мочевого пузыря.
- Повышенное содержание белка в моче называется протеинурией. Данное состояние также можно наблюдать во время цистита, это обусловлено активной жизнедеятельностью болезнетворных бактерий, которые вызывают воспалительный процесс. Нормальной концентрацией белка в моче считается показатель в 0,033 г/л. Если анализ мочи выявил массивные следы белка, это может свидетельствовать о заболевании почек.
Лечить цистит самостоятельно не рекомендуется, как и приобретать медикаментозные препараты. Предоставьте решение данной проблемы специалисту. Благодаря своевременным анализам он сможет подобрать максимально эффективный препарат, который позволит избавиться от патогенного микроорганизма с минимальным ущербом для здоровья.
Использование народных рецептов в борьбе с циститом может применяться как вспомогательная терапия, наряду с назначенным специалистом основным лечением.
Цистит – заболевание воспалительного характера, протекающее в слизистой оболочке мочевого пузыря. Причины вызывающие цистит многочисленны, в частности это может быть переохлаждение или результат осложнения другого заболевания.
Единственное, что объединяет хронические и острые циститы – бактериальное инфицирование слизистой мочевого пузыря. Бактерии, вызывающие данное заболевание различны. Это могут быть стрептококки, диплококки, кишечная палочка, стафилококки, микобактерии туберкулёза и прочие возбудители инфекционных заболеваний.
Клиническая картина цистита настолько ярка, что диагностика этого заболевания не составляет каких-либо затруднений. Остановимся на показателях лабораторных анализов мочи, которые не позволят спутать цистит с пиелонефритом или гломерулонефритом.
Анализ мочи при цистите – основное исследование, а потому необходимо соблюдать правила сбора, чтобы избежать ложных результатов. При цистите в общем анализе мочи изменяются определённые показатели. Разберём их.
Изменяется реакция мочи, она становится кислой в случае острого течения заболевания, а при хроническом течении приобретает щелочную реакцию и резкий запах. Наличие кислой реакции может свидетельствовать о поражении мочевого пузыря кишечной палочкой или микобактериями туберкулёза, а щелочная реакция говорит об инфицировании другими бактериями.
Моча теряет свою прозрачность и становится мутной за счёт появления в ней экссудата.
Цвет может оставаться неизменным, однако, если цистит сопровождается выделением крови, то и цвет может становиться более тёмным и насыщенным.
Осадок. При остром гнойном цистите становится гнойным или кровянисто-гнойным. В случае хронического цистита осадок становится тягучим, слизисто-гнойным.
Остальные физические показатели как, например количество мочи, относительная плотность, остаются в пределах нормы.
Белок в моче. Наблюдается ложная протеинурия за счёт отделяемого экссудата. Поясним термин «ложная протеинурия». При ложной протеинурии почечный фильтр функционирует нормально и не пропускает белок из крови. Наличие белка при ложной протеинурии всегда связано с воспалительными заболеваниями, т.к. в гное и крови содержится белок. Количество белка в моче находится в зависимости от течения заболевания, вида воспаления и количества отделяемой крови. О гнойном воспалении свидетельствует значительное увеличение содержания белка, т.к. гнойный экссудат более насыщен белком, нежели катаральный.
Глюкоза, желчные пигменты при любом цистите будут соответствовать норме (отсутствовать), если только наряду с циститом пациент не болен сахарным диабетом или гепатитом.
Степень и характер патологоанатомических изменений мочевого пузыря влияет на микроскопическую картину осадка мочи.
Острый цистит. Лейкоциты могут располагаться сплошным слоем по всему полю зрения в случае, если воспаление полностью охватило поверхность мочевого пузыря. Рассмотреть другие форменные элементы мочевого осадка не представляется возможным по причине того, что отслоившиеся эпителиоциты покрыты гноем и потому становятся неразличимыми. Если воспалены отдельные участки мочевого пузыря, то в микроскопическом препарате может содержаться переходный эпителий в различном количестве. Иногда поверхностный эпителий можно увидеть лежащим пластами. В этом случае количество лейкоцитов, а также эритроцитов может меняться.
Хронический цистит. Для этой формы заболевания характерно различное содержание лейкоцитов, т.к. в силу выраженной щелочной реакции мочи происходит разбухание, а затем и лизис (разрушение) клеток. Эта особенность диктует необходимость скорейшего проведения анализа, т.к. только в этом случае, есть возможность узнать истинное содержание лейкоцитов и, соответственно, сделать вывод о протекании воспалительного процесса. Во время микроскопического исследования в осадке обнаруживают много слизи, сохранившиеся лейкоциты, небольшое количество неизменённых эритроцитов и клетки эпителия, встречающиеся единично в поле зрения. Соли такой мочи представлены аморфными солями фосфатов, а также трипельфосфатами.
Если в кислой моче присутствует запах кала, то можно заподозрить, что виновником цистита стала кишечная палочка E. Coli. Чтобы убедиться в правильности подозрений, нужно окрасить осадок по Граму. В случае обнаружения грамотрицательных бактерий в виде палочек можно предварительно сделать вывод в пользу этого вида возбудителя.
Если при бактериоскопическом исследовании гнойного осадка мочи не удаётся обнаружить бактерий, то можно заподозрить, что воспаление вызвано микобактериями туберкулёза. Чтобы подозрения имели основания, препарат следует окрасить по Цилю-Нильсену.
Калькулёзный цистит следует особо отметить среди богатого разнообразия циститов. Это состояние возникает при прохождении песка и камней по мочеточникам в мочевой пузырь и образовании камней в самом пузыре. Происходит раздражение и травмирование слизистой оболочки мочевого пузыря и, как следствие, в моче появляются характерные для цистита клеточные элементы (эпителиоциты, лейкоциты, эритроциты).
Весьма информативным является анализ мочи по Нечипоренко. Он назначается в случае необходимости уточнения диагноза. Поскольку анализ весьма точный, то следует ответственно подготовиться к нему. Для этого нужно тщательно обмыть наружные половые органы, после чего собрать в сухую стерильную посуду среднюю порцию мочи, т.е. среднюю струю, пропустив первую и последнюю. Этот анализ позволяет судить о состоянии почек и течении воспалительного процесса.
Для этого анализа выведены такие нормы:
- лейкоциты ≤ 4000/мл;
- эритроциты ≤ до 1000/мл;
- цилиндры ≤ до 20/мл.
Если воспалительный характер заболевания мочевого пузыря подтвержден, то весьма важно провести бактериологический анализ мочи. Это поможет определить возбудителя, а также его чувствительность к различным препаратам, подобрать соответствующее лечение.
Оценивая анализы при цистите у женщин, врач должен предусмотреть вероятность попадания влагалищных выделений в мочу. При воспалительных заболеваниях наружных половых органов моча может содержать большое количество лейкоцитов, бактерий, слизи, которые попадают в мочу при несоблюдении правил подготовки к анализу. Чтобы избежать этого следует консультировать пациенток о правилах сбора мочи и тщательной гигиене наружных половых органов непосредственно перед сбором.
Анализы при цистите предусматривают также проведение общего анализа крови, который позволит отличить острую форму пиелонефрита от хронической, проинформировать о состоянии иммунитета, аллергизации организма.
Поскольку большинство инфекций мочеполовой системы являются восходящими, то нужно со всей серьёзностью подойти к лечению цистита. т.к. в противном случае помимо неудобств, причиняемых этим заболеванием, пациент рискует получить ещё более грозное заболевание – пиелонефрит. Небрежное отношение к своему здоровью, недолеченные инфекционные заболевания мочевого пузыря могут привести к такому грозному осложнению как почечная недостаточность, излечить которую крайне сложно.
источник
Циститом называют воспалительный процесс, локализующийся в слизистой оболочке и подслизистом слое мочевого пузыря. Именно цистит является наиболее частым проявлением инфекции мочевыводящих путей в детском возрасте. Между тем, диагностика цистита в нашей стране еще недостаточно точная: либо заболевание проходит нераспознанным (симптомы списываются на ОРВИ), либо имеет место гипердиагностика (цистит трактуется врачом как пиелонефрит). И то, и другое плохо: нераспознанный цистит остается непролеченным и может давать осложнения или переходить в хроническую форму; а лечение пиелонефрита более длительно и серьезно, чем то, что необходимо ребенку при цистите.
Точных статистических данных в отношении цистита у детей по России нет именно из-за проблем в диагностике. Цистит возникает у детей любого возраста, но если среди грудничков распространенность цистита примерно одинакова и у мальчиков, и у девочек, то в дошкольном и школьном возрасте девочки болеют намного чаще (в 3-5 раз), чем мальчики. Более высокая подверженность девочек циститам обусловлена следующими факторами:
- особенности анатомического строения: у девочек уретра короче и шире, близко расположены естественные резервуары инфекции (анус, влагалище);
- физиологические гормональные и иммунологические перестройки в организме девочек подросткового возраста, как предрасполагают к инфекциям в половых путях (кольпитам, вульвовагинитам), так и снижают защитные свойства слизистой оболочки мочевого пузыря .
Цистит можно классифицировать по нескольким признакам:
- По происхождению: инфекционный (самая частая форма у детей) и неинфекционный (химический, токсический, лекарственный и др.).
- По течению: острый и хронический (в свою очередь, делится на латентный и рецидивирующий).
- По характеру изменений в мочевом пузыре: катаральный, геморрагический, язвенный, полипозный, кистозный и др.
Как уже было сказано, чаще всего у детей (да и у взрослых тоже) обнаруживается инфекционный цистит.
Понятно, что причиной инфекционного цистита является инфекция. Это могут быть:
- бактерии (кишечная палочка, протей, клебсиелла, синегнойная палочка, стрептококк и стафилококк, уреаплазма, хламидии, микоплазма и др.);
- вирусы (аденовирус, вирус парагриппа, герпесвирусы);
- грибки (обычно из рода Candida).
Проникновение возбудителя возможно несколькими путями:
- восходящим (из половых путей при наличии кольпита, вульвовагинита у девочек или баланопостита у мальчиков инфекция поднимается вверх по уретре);
- нисходящим (спускается из ранее инфицированных почек);
- лимофгенным и гематогенным (с током крови или лимфы микроорганизмы проникают внутрь мочевого пузыря из отдаленных очагов инфекции – в миндалинах, легких и т.д.);
- контактным (микроорганизмы проникают через стенку мочевого пузыря из расположенных рядом органов – при воспалительных процессах в кишечнике, матке и придатках).
В норме слизистая оболочка мочевого пузыря обладает достаточно высокими защитными свойствами, и при заносе микроорганизмов в пузырь цистит развивается далеко не всегда. «Закреплению» микроорганизмов на слизистой и возникновению заболевания способствуют дополнительные предрасполагающие условия:
- Нарушение нормального и постоянного тока мочи (застой мочи при нерегулярном опорожнении мочевого пузыря; различные врожденные аномалии, затрудняющие выход мочи из мочевого пузыря; функциональные расстройства – нейрогенный мочевой пузырь).
- Нарушения защитных свойств клеток слизистой оболочки мочевого пузыря – отмечаются при дизметаболических нарушениях, когда в моче постоянно присутствуют соли (оксалаты, ураты, фосфаты и др.), а также при гиповитаминозах, длительном приеме лекарств.
- Снижение общих защитных сил организма (при переохлаждении, хроническом переутомлении и стрессах, тяжелых инфекциях, частых простудах).
- Недостаточное поступление к слизистой мочевого пузыря кислорода и питательных веществ при нарушениях кровообращения в органах малого таза (при опухолях, хронических запорах, длительном обездвиживании или недостатке движения, например, при постельном режиме после травмы или операции).
Переходу острого цистита в хроническую форму способствуют:
- несвоевременное и неполноценное лечение острого цистита;
- врожденные и приобретенные заболевания мочеполовой системы (нейрогенная дисфункция мочевого пузыря; дивертикулы – выпячивания стенки мочевого пузыря, в которых скапливается и застаивается моча; дизметаболические нарушения; вульвовагиниты).
Расстройства мочеиспускания
Ведущий симптом острого цистита – расстройства мочеиспускания (дизурия). В большинстве случаев отмечается учащенное мочеиспускание в сочетании с болями. Дети жалуются на боли, рези и жжение внизу живота, над лобком во время, а также непосредственно до и после мочеиспускания. В некоторых случаях боли в животе могут быть постоянными, усиливаясь во время и после мочеиспускания. Иногда отмечаются затруднения в конце акта мочеиспускания (ребенок не может пописать из-за боли или ему необходимо напрягаться, чтобы полностью опорожнить мочевой пузырь). У мальчиков в конце мочеиспускания возможно появление капелек свежей крови (терминальная гематурия).
Частота мочеиспускания напрямую связана с тяжестью цистита – при легких формах мочеиспускание учащается незначительно (на 3-5 раз по сравнению с возрастной и индивидуальной нормой), при тяжелых желание помочиться возникает у ребенка буквально через каждые 10-15 минут (ребенок постоянно бегает в туалет, писает маленькими порциями). При этом позыв не всегда завершается мочеиспусканием (ложные позывы). Характерны императивные (повелительные) позывы на мочеиспускание, когда ребенок не в состоянии задержать начало мочеиспускания. На этом фоне возможны неудержание мочи, случаи энуреза даже у детей старшего возраста.
У части заболевших детишек вместо учащения мочеиспускания отмечается обратное явление – редкое мочеиспускание или задержка мочи, что обусловлено спазмом сфинктера и мышц тазового дна или произвольным сдерживанием позыва ребенком из-за страха перед болью.
Изменения цвета мочи
Если визуально оценить собранную в прозрачную емкость или даже просто в горшок мочу, то становятся заметны изменения ее цвета и прозрачности. Из-за наличия лейкоцитов и бактерий в моче она становится мутной, при геморрагических циститах моча приобретает буровато-красный цвет («мясных помоев»). Кроме того, в моче нередко обнаруживаются комочки слизи и мутная взвесь из слущенных эпителиальных клеток и солей.
Другие симптомы
Для острого цистита, даже тяжелого, не характерны лихорадка и симптомы интоксикации (вялость, снижение аппетита и т.д). Состояние детей в целом удовлетворительное, самочувствие нарушено только частыми позывами на мочеиспускание и болями.
Особенности острого цистита у детей грудного и раннего (до 2-3 лет) возраста
Дети раннего возраста не в состоянии описать свои ощущения и предъявить четкие жалобы. Цистит у малышей может быть заподозрен по учащению мочеиспускания, беспокойству и плачу во время мочеиспускания.
В связи со склонностью детского организма в раннем возрасте к генерализации (распространению) воспалительного процесса, при циститах могут наблюдаться общие признаки инфекции (повышение температуры, отказ от еды, вялость, сонливость, бледность кожи, рвота и срыгивания). Однако подобные симптомы всегда подозрительны в отношении пиелонефрита или других инфекций и требуют более тщательного обследования ребенка.
Хронический цистит может протекать в двух формах – латентной и рецидивирующей.
При рецидивирующей форме отмечаются периодические обострения хронического процесса с симптоматикой острого цистита (учащенное болезненное мочеиспускание).
Латентная форма протекает почти бессимптомно, у детей наблюдаются периодические императивные позывы, неудержание мочи, энурез, на которые родители (а иногда и врачи) не обращают должного внимания, связывая их с возрастными особенностями или неврологическими нарушениями.
Врач может заподозрить цистит уже на этапе осмотра ребенка и опроса родителей, когда выявляются характерные жалобы (учащенное болезненное мочеиспускание на фоне отсутствия явлений интоксикации и температуры). Для уточнения диагноза острого цистита проводятся:
- Общий анализ мочи (в ней обнаруживают лейкоциты в количестве от 10-12 до покрывающих сплошь все поле зрения; единичные эритроциты при обычном цистите и множество эритроцитов при геморрагическом; следы белка; большое количество переходного эпителия; бактерии; слизь и часто соли). Мочу на общий анализ желательно собирать утром, после тщательного туалета наружных половых органов, из средней порции (ребенок сначала мочится в горшок, затем в баночку, затем снова в горшок).
- Общий анализ крови (при неосложненном цистите изменений в нем быть не должно).
- Двухсосудная проба мочи: первую порцию мочи в количестве около 5 мл собирают в одну емкость, вторую порцию побольше (около 30 мл) – во вторую емкость, но не полностью всю мочу – мочеиспускание ребенок должен завершить в горшок. Проба позволяет отличить воспаление в наружных половых органах и уретре от цистита: при воспалительных изменениях в половых органах наиболее выраженные воспалительные изменения отмечаются в первой порции, при цистите – изменения одинаковы в обеих пробах.
- Посев мочи на стерильность и чувствительность к антибиотикам: забор проводится в стерильную пробирку из средней порции мочи (в условиях стационара мочу забирают катетером). Затем выполняется посев на питательные среды; после роста колоний микроорганизмов, определяют чувствительность их к антибиотикам. Метод чаще используется для диагностики хронического цистита и позволяет подобрать оптимальное лечение (антибиотик и/или уросептик).
- УЗИ мочевого пузыря до и после микции (мочеиспускания) – при остром цистите и обострении хронического обнаруживается утолщение слизистой оболочки и взвесь в полости мочевого пузыря.
- Эндоскопическое обследование (цистоскопия) применяется для уточнения диагноза при хроническом цистите. Через мочеиспускательный канал вводится тонкий зндоскоп, снабженный лампочкой и камерой проекции, и врач получает возможность визуального осмотра слизистой оболочки. Цистоскопия у маленьких детей (до 10 лет) проводится под наркозом. В период обострения заболевания такое обследование не производится.
- Дополнительно в период стихания острого цистита или после купирования обострения хронического используют и другие методы: микционную цистографию (мочевой пузырь заполняют контрастным веществом и делают серию снимков во время мочеиспускания); исследование ритма мочеиспускания (запись времени мочеиспускания и объема выделенной мочи в течение минимум суток); урофлоуметрию (определение скорости и прерывистости потока мочи – ребенок мочится в унитаз, снабженный специальным устройством).
При простудных заболеваниях у детей нередко отмечается учащение мочеиспускания, связанное с рефлекторными воздействиями на мочевой пузырь, а также расширенным питьевым режимом.
Но, в отличие от цистита, мочеиспускание учащается умеренно (на 5-8 раз по сравнению с возрастной нормой), при этом не бывает болей и резей во время или после мочеиспускания, нет императивных позывов и других расстройств (энуреза, неудержания мочи).
Для пиелонефрита ведущими являются именно симптомы общей интоксикации (высокая температура, рвота, бледность кожи, вялость, отсутствие аппетита), а расстройства мочеиспускания отходят на второй план. Боли в животе на фоне пиелонефрита обычно постоянные, одновременно обычно отмечаются боли в поясничной области. При цистите же основной симптом – это дизурия и боли в животе, связанные с мочеиспусканием, интоксикации нет или она слабо выражена.
Кроме того, при пиелонефрите отмечаются специфические изменения в общем анализе крови (повышенное количество лейкоцитов с увеличением содержания палочек, ускорение СОЭ, признаки анемии).
Лечение острого цистита проводится, как правило, на дому (под контролем врача-нефролога или педиатра). Лишь в случае осложненного цистита (с развитием пиелонефрита или подозрении на него), а также при цистите у детей грудного возраста требуется госпитализация.
Лечение острого цистита заключается в назначении расширенного питьевого режима, диеты и медикаментозных препаратов.
Расширенный питьевой режим
Для обеспечения непрерывного тока мочи и вымывания микроорганизмов из полости мочевого пузыря ребенку необходимо обильное питье (не менее 0,5 л в возрасте до года и более 1 л после года; в школьном возрасте – от 2 л в сутки). Особенно рекомендуются напитки, обладающие противовоспалительными и уросептическими (очищающими и дезинфицирующими мочевые пути) свойствами – это морсы, компоты и отвары из клюквы, облепихи, брусники; чай с лимоном, черной смородиной. Можно давать компоты (из сухофруктов и свежих ягод), кипяченую воду, разбавленные свежевыжатые соки (арбузный, морковный, яблочный и другие), негазированную минеральную воду. Питье подается в теплом виде, постоянно в течение суток (в том числе ночью).
Из питания детей с циститом исключаются продукты, обладающие раздражающим действием на слизистую оболочку мочевого пузыря, усиливающие приток крови к ней и усугубляющие симптомы воспаления: острые приправы, маринады и копчености, соленые блюда, майонез, крепкие мясные бульоны, шоколад. При наличии дизметаболических нарушений рекомендуются соответствующие диеты:
- При оксалурии и уратурии необходимы исключение щавеля, шпината, зеленого лука, зелени петрушки, ограничение мясных продуктов – мясо подается в отварном виде, через день. Не рекомендуется употребление бульонов, субпродуктов, копченостей, колбас и сосисок, какао, крепкого чая, бобовых.
- При фосфатурии – ограничивается молоко; молочные и кисломолочные продукты ограничиваются временно; рацион обогащается подкисляющими продуктами и напитками (свежие соки, ягоды и фрукты).
Медикаментозное лечение
Для снятия болевого синдрома используются обезболивающие и снимающие спазм препараты (но-шпа, папаверин, баралгин, спазмалгон).
Хронические циститы у детей желательно лечить в условиях стационара, где больше возможностей для подробного обследования ребенка и проведения полного объема лечебных процедур.
Принципы лечения хронического цистита те же: расширенный питьевой режим, диета и медикаментозная терапия. Однако большое значение придается определению причины хронизации процесса и устранению ее (лечение вульвовагинита, укрепление иммунитета и т.д.).
В медикаментозном лечении чаще используют антибиотики, причем длительно (14 дней и больше), чередуя 2-3 препарата. И уже после антибиотика может быть назначен уросептик длительным курсом, в небольшой дозировке – для профилактики рецидива.
В связи с длительной антибактериальной терапией у детей вероятно развитие дисбактериоза, поэтому необходимо индивидуально подобранное назначение препаратов пре- и пробиотиков и их комбинаций (линекс, аципол, наринэ и т.д.).
Широко применяется местное назначение уросептиков и антисептиков (инстилляции лекарственных растворов в полость мочевого пузыря), физиотерапия (УВЧ, грязевые аппликации, ионофорез с антисептиками, индуктотермия, лекарственный электрофорез).
При упорно рецидивирующих циститах показана иммуномодулирующие препараты (курс виферона или генферона).
Ребенок наблюдается в поликлинике по месту жительства – в течение 1 месяца после острого цистита и минимум год после лечения хронического, с периодическим проведением общего анализа мочи и других исследований по рекомендации лечащего врача. Прививки детям можно проводить не ранее, чем через 1 месяц после выздоровления (а прививки от дифтерии и столбняка – только спустя 3 месяца).
Профилактика цистита сводится к общеукрепляющим мероприятиям, предотвращению переохлаждения, тщательной гигиене половой сферы, частой смене нижнего белья, а также своевременному лечению воспалительных заболеваний половых органов. Кроме того, рекомендуется постоянное употребление жидкости (воды, в том числе минеральной, компотов, морсов), особенно у детей с наличием солей в моче.
При появлении признаков острого цистита у ребенка следует обратиться к педиатру или семейному врачу. При необходимости он назначит консультацию уролога, физиотерапевта. При хроническом течении заболевания требуется осмотр иммунолога, инфекциониста, эндоскописта.
источник
Под циститом, врачи-урологи обычно подразумевают воспаление мочевого пузыря из-за ряда причин, как инфекционной, так и не инфекционной природы. Данная болезнь может быть как первичной, так и являться следствием иных заболеваний.
Ранее, цистит считался исключительно женской проблемой представительниц прекрасного пола старше 25 лет. Современные исследования показывают, что болезнь широкого распространена и в детской популяции (чаще у девочек, чем у мальчиков), однако довольно часто патология остаётся не диагностированной, поскольку связывается педиатрами и урологами невысокой квалификации со сторонними проблемами мочеиспускания, классическим пиелонефритом, иными инфекциями мочевой системы.
Как распознать и лечить цистит у ребенка? Насколько эффективна профилактика данного заболевания? Каковы возможные последствия болезни и может ли она пройти самостоятельно? Об этом и многом другом вы прочитаете в нашей статье.
Следует сразу отметить, что девочки чаще мальчиков страдают циститом. Эта особенность связана с анатомическим строением мочеиспускательного канала, который у последних, значительно длиннее и уже, что создаёт дополнительные препятствия для проникновения инфекции, а именно она в 60 процентах случаях выступает причиной первичной формы заболевания.
Базовые провоцирующие факторы, существенно повышающие риски цистита у детей и подростков, включают в себя:
- Инфекционные поражения мочевого пузыря стафилококком, стрептококком, кишечной палочкой;
- Общее снижение иммунитета у ребенка;
- Недостаточный гигиенический уход за половыми органами;
- Особенности плохой наследственности;
- Острый недостаток или отсутствие ряда витаминов;
- Переохлаждения организма в целом и половых органов в частности;
- Хронические неинфекционные заболевания мочеполовой сферы;
- Приём ряда препаратов — уротропина, стероидов, сульфаниламидов;
- Плохая вентиляция зоны половых органов вследствие постоянного ношения подгузников — опрелости, фекальные массы, моча могут проникать через мочеиспускательный канал и провоцировать развитие воспаления;
- Наличие в мочевом пузыре инородного тела, последствия хирургического вмешательства;
- Следствие воспаления аппендицита при тазовом расположении червеобразного отростка;
- Хронические патологии ЖКТ;
- Аллергические системные проявления;
- У подростков старших возрастных групп — заболевания, передающиеся половым путём (хламидийной, трихомонадной и гонорейной этиологии);
- В отдельных случаях — вирусные и грибковые поражения.
Симптоматика проявлений цистита у детей зависит от их возраста, а также особенностей течения заболевания.
- Сильную плаксивость;
- Раздражительность и беспокойство без видимых причин;
- Очень частые или наоборот слишком редкие акты мочеиспускания;
- Иногда — повышение температуры.
- Изменение цвета мочи, ближе к тёмно-желтому оттенку.
- Выраженный болевой синдром в локализации малого таза;
- Частые позывы к мочеиспусканию — не менее 2 раз в час;
- Практически всегда — повышение температуры;
- Частичное недержание мочи.
Острая фора цистита у ребенка обычно развивается быстро. При формировании воспаления малыш становится беспокойным, его мучает болевой синдром в надлобковой области. Мочеиспускание — частое, но малыми порциями, с неприятными ощущениями в момент отхода по малой нужде. Сама моча имеет темноватый выраженный желтый оттенок с мутной консистенцией, в ней присутствует много слизи.
Течение заболевания этого вида нередко сопровождается лихорадкой и сильной интоксикацией, особенно если причиной выступает бактериальное или грибковое поражение мочевого пузыря. При назначении квалифицированного лечения, симптоматика острого цистита у ребенка быстро исчезает — уже на 5 день болезни он чувствует себя намного лучше, а анализы мочи начинают нормализоваться.
Хроническая форма заболевания у ребенка обычно возникает из-за несвоевременной диагностики заболевания, плохой терапии цистита, а также как следствие врожденных/приобретенных патологий мочеполовой системы — от кристаллургии до нарушения кровообращения в малом тазу и иных пороков развития. Дополнительную «лепту» вносят самые разнообразные болезни соматического и инфекционного спектра, иммунодефицит, гиповитаминоз, гипотрофии, проч., непосредственно не связанные с мочеполовой сферой, однако оказывающие дополнительное негативное влияние на организм.
Если острые циститы, как правило, выступают первичной болезнью, то хронические стадии практически всегда вторичны, при этом доминирующая симптоматика выражена очень слабо, благодаря чему длительные латентные фазы ремиссии сменяются регулярными обострениями. Эта патология не исчезнет самостоятельно, плохо поддаётся консервативной терапии и может вызывать в среднесрочной перспективе огромное количество осложнений. Так, у 80 процентов маленьких пациентов с циститом в хронической стадии обнаруживают пиелонефрит. Почти 95 процентов страдает от везикулоуретрального рефлюкса, сопровождающегося системными нарушением оттока мочи и обратными частичными забросами её в почечные лоханки.
Диагностика цистита — важнейший этап будущего выздоровления ребенка. К сожалению, до половины всех случаев болезни в России до сих пор не обнаруживается у маленьких пациентов вовремя, что приводит к формированиям многочисленных осложнений патологии и невозможности её быстрого излечения методами консервативной терапии.
При подозрении на цистит, врач-педиатр обязана направить ребенка к детскому урологу на комплексное обследование. Первичный диагноз, требующий подтверждения, ставится на основании типичных жалоб маленького пациента — болевого синдрома четкой локализации, проблемного мочеиспускания, изменения цвета мочи и т. д. Параллельно опытный специалист проводит дифференциальную диагностику и пытается исключить сходные по симптоматическому профилю заболевания — в частности, острый нетипичный аппендицит (помимо базовых проявлений, сильный болевой синдром в животе, жидкая консистенция при дефекации с кровяными сгустками и мышечное напряжение в правой поясничной области), пиелонефрит, вульвит, баланит (присутствуют нехарактерные выделения), опухоли мочевого пузыря.
Помимо дифференциального диагноза, врач в обязательном порядке направит ребенка на сдачу анализов — лишь на их основании может быть окончательно обозначена основная болезнь.
- Общий анализ мочи и исследование по Нечипоренко;
- Общий анализ крови на содержание лейкоцитов и повышенных показателей СОЭ;
- Бакпосев мочи, помогающий обнаружить потенциальных возбудителей воспаления;
- ПЦР-диагностика базовых инфекций;
- Местный анализ микрофлоры половых органов на дисбактериоз;
- Цистоскопия;
- При необходимости — УЗИ органов малого таза и биопсия.
Базовым механизмом подтверждения первичного диагноза «цистит» у детей является общий анализ мочи.
Рабочий материал собирается утром в стерильный контейнер. Первую порцию мочи необходимо слить, использовав только среднюю. Перед забором исследуемой жидкости ребенку необходим тщательно подмыться, сдать контейнер с мочой в лабораторию желательно не позже 1 часа после её сбора.
Диагноз «цистит» может быть поставлен лабораторным работником или врачом на основании нескольких параметров:
- Повышение лейкоцитов до 50–60 единиц в поле зрения (при норме 5–6);
- Незначительное повышение белка — выше 0,033 г/л;
- Жидкость имеет тусклый оттенок, слабопрозрачная, мутная с примесью хлопьев, иногда крови;
- Количество выщелочных эритроцитов в поле зрения — 10–15 единиц.
Лечение цистита у детей подразумевает комплексную терапию с соблюдением ряда строгих рекомендаций. Оптимальным, будет госпитализация маленького больного в стационар, хотя лечение неосложненных форм патологии возможно амбулаторно и даже дома.
Препараты прописываются строго индивидуально врачом-специалистом исходя из тяжести заболевания, возраста пациента, индивидуальных особенностей его организма и прочих факторов. В стандартную схему сходит использование следующих групп лекарств:
- Спазмолитики. Предназначены для нейтрализации выраженного болевого синдрома. Типичные представители — Дротаверин, Платифиллин, Папаверин, чаще всего в форме инъекций, иногда таблетки;
- Уросептики. Антибактериальные препараты, используемые для уничтожения патогенной микрофлоры, вызвавшей воспаление мочевого пузыря. Типичные представители — Тримоксазол, Ципрофлоксацин, Амоксициллин, соответственно относящиеся к сульфаниламидам, фторхинолонам и классическим антибиотикам;
- Мочегонные диуретики. Чаще всего назначается Гипотиазид, Верошпирон, Фуросемид, Диакарб;
- Витаминно-минеральные комплексы в качестве дополнения.
В перечень стандартных медицинских рекомендаций входит:
- Соблюдение постельного режима. При острых формах цистита — минимум 3 суток. Позволяет уменьшить частоту мочеиспусканий, болевой синдром и добиться максимального контроля над терапией маленького пациента;
- Приём натриево-хлоридной минеральной воды без газа в количестве не более 1 литра/сутки — легкий противовоспалительный эффект;
- Сухое тепло на лобковую область;
- Сидячие теплые ванны. Рекомендуемый тепловой режим — 37,5 градусов, 2 процедуры длительностью 15–20 минут ежесуточно;
- Коррекция схемы питания. Включение в рацион молочной и кисломолочной продукции, блюд на растительной основе. Исключение специй, пряностей, острой, сильно жаренной, сладкой, маринованной еды.
Вышеозначенная схема лечения является базовой и предназначения для терапии первичных острых форм цистита. В случае фонового воспалительного вторичного процесса или же хронических стадий заболевания, используются иные индивидуальные схемы, включающие в себя терапию сопутствующих болезней, физиопроцедуры, в редких случаях — хирургическое вмешательство.
Лечение цистита у детей в домашних условиях возможно исключительно в случаях неосложненных форм заболевания и под обязательным контролем врача-специалиста — именно он должен прописывать курс медикаментозной терапии с указанием сроков и объемов применения препаратов, а также осуществлять мониторинг маленького пациента со сдачей промежуточных анализов.
Что могут сделать родители, помимо контроля за приёмом прописанных медикаментозных средств?
- Обеспечить ребенку строгий постельный режим и создать возможность упрощенного мочеиспускания без вставания с кровати (судно или бутылка);
- Скорректировать схему питания на период лечения, исключив все сладкое, жаренное, маринованное, острое, соленое. В процессе терапии необходим ввод в рацион дополнительных фруктов и овощей, не запрещенных врачом, а также молочной и кисломолочной продукции. Приготовление блюд — исключительно варка и на пару;
- Обеспечить чаду умеренное питьё — идеальным вариантом станет негазированная натриево-хлоридная минеральная вода (Боржоми);
- При обязательном согласовании с лечащим врачом — фитотерапия на базе теплых ванн, прикладывание сухого тепла.
Любые рецепты народной медицины, применяемые в отношении ребенка, больного циститом, необходимо в обязательном порядке согласовывать с лечащим врачом. Основной принцип — дополнительная, а не заместительная терапия, поскольку только лишь травами и настойками невозможно вылечить даже простую форму заболевания.
- Одну чайную ложку сухой травы зверобоя залить стаканом горячей воды и дать настояться на водяной бане около получаса. Остудить и процедить средство, давать употреблять по четверти стакана 4 раза в сутки за полчаса до еды на протяжении 10 дней;
- Три столовые ложки перемеленных сухих корневищ бадана залить одним стаканом горячей воды, поставить на средний огонь и выпарить ½ жидкости. Снять с плиты, остудить, процедить. Употреблять по 10 капель 3 раза в сутки перед едой в течение 1 недели;
- Возьмите в равных пропорциях по 1 стакану листа березы, ромашки, душицы, коры дуба, залейте их литром кипятка и дайте настояться 15 минут. Процедите и вылейте жидкость в теплую ванну, тщательно перемешав. Помогите ребенку принять расслабляющую процедуру в положении сидя на протяжении 15 минут. Рекомендуемый тепловой режим воды — 37–38 градусов.
К типичным осложнениям цистита у детей врачи относят:
- Гематурию. В моче проявляются сгустки крови;
- Везикулоуретральный рефлюкс. Стойкое нарушение оттока мочи, частичный обратный заброс этой жидкости в почечные лоханки;
- Интерстициальные нарушения. Деструктивные изменения структуры мочевого пузыря с поражением слизистых оболочек, мягких тканей и прочих элементов органа;
- Пиелонефрит. Воспалительные процессы в почках, которые в отдельных случаях могут напрямую угрожать жизни маленького пациента.
В перечень основных профилактических мероприятий входит:
- Своевременное лечение любых заболеваний мочеполовой сферы;
- Общее и местное укрепление иммунитета — закаливание, приём витаминно-минеральных комплексов, употребление имунномодуляторов, проч.;
- Недопущение переохлаждения половых органов и близлежащих к ним систем;
- Тщательная гигиена с подмываниями, регулярной сменой подгузников, применением личных предметов и приспособлений (полотенца, мыла, проч.);
- Системная коррекция схемы питания с исключением сильно жареных блюд, маринадов, пищи, богатой на простые углеводы, а также расширением рациона за счет овощей, фруктов, рыбы, мяса, молочной и кисломолочной продукции;
- Регулярные профилактические осмотры у педиатра, уролога, нефролога.
Результаты анализа мочи используются для подтверждения или опровержения первичного диагноза у детей, без него диагностика не может быть полной. На цистит указывает значительное повышение лейкоцитов и выщелочных эритроцитов, незначительное повышение белка, а также изменение внешних параметров жидкости — её помутнение, более интенсивное окрашивание, появление примесей.
Цистит у ребенка этого возраста лечат в амбулаторных условиях. В обычную схему лечения входит:
- Медикаментозные средства. Чаще всего уросептики, при интоксикации и болевом синдроме — смазмолитики и разрешенные анальгетики;
- Постельный режим;
- Приём витаминно-минеральных комплексов;
- Сухое тепло;
- Диета с исключение жареных, сильно соленых и пряных блюд;
- Умеренное питьё.
В этом возврате лечение цистита должно проходить под обязательным контролем врача, даже если проводится оно в домашних условиях. Ребенку прописывается постельный режим, умеренное питье, сухое тепло на лобковую зону, тёплые ванны с фитотерапией, особая схема питания с исключением тяжелых блюд и включением в рацион молочной/кисломолочной продукции, овощей, фруктов.
Медикаментозные средства — только по назначению уролога. Обычно это уросептики (в случае инфекционной природы заболевания, диуретики (в качестве мочегонного), а также спазмолитики для устранения болевого синдрома. Обязателен регулярный контроль состояния маленького пациента со сдачей промежуточных анализов.
Единственно верное решение — обращение к педиатру, урологу, нефрологу за правильной установкой диагноза и соответствующим образом прописанной терапией. Не занимайтесь самолечением ребенка: результатом его могут стать формирование осложнений, от хронических форм болезни до гематурии, интерстициальных нарушений и даже пиелонефрита, в отдельных случаях несущего угрозу жизни малышу.
Необходимо давать таблетки, прописанные урологом, нефрологом или педиатром в схеме комплексной терапии выявленного и подтвержденного цистита. Как правило в большинстве случаев это уросептики/антибиотики широкого спектра, мочегонные диуретики, а также препараты симптоматического снятия спазмов и болевого синдрома — НПВС, спазмолитики. Конкретное торговое название препаратов первого выбора, схему его приёма и прочие параметры устанавливает исключительно лечащий врач!
Тот, который будет прописан в рамках комплексной терапии цистита, исключительно квалифицированным врачом. Обычные препараты первого выбора — это Амоксициллин, а также уросептики Тримоксазол и Ципрофлоксацин. Стоит понимать, что помогут они только в случае инфекционно-бактериальной природы заболевания, а не во всех случаях.
При любых обстоятельствах строго рекомендуем пройти комплексную диагностику и обратиться за профессионально расписанной схемой терапии к профильному специалисту — как правило, это детский уролог или нефролог. Не занимайтесь самолечением!
источник