Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Иногда такое состояние является вариантом нормы. Например, менструация отсутствует во время беременности, в период кормления грудью (лактационная аменорея), после наступления климакса, а также до момента полового созревания. Во всех остальных случаях оно считается патологическим. Подобную информацию содержит даже учебник из школьной библиотеки, но природа заболевания довольно сложная.
Можно выделить несколько типов патологии:
- Ложная аменорея – менструальное кровотечение в этом случае отсутствует, однако, гормональные и периодические изменения в яичниках и матке происходят. Причиной такого состояния является врожденное анатомическое препятствие: зарастает матка, влагалища или девственной плевы. Кровь при этом скапливается во влагалище, полости матки или трубах.
- Истинная аменорея – цикл нарушается полностью, овуляция у женщины не происходит, поэтому забеременеть ей не удается.
- Истинная физиологическая – если она связана с возрастными изменениями в организме или естественными состояниями (беременность, лактационная), то пугаться не стоит. А вот патологический вариант должен насторожить, ведь тут речь идет о нарушении физиологической функции.
А также существует первичная и вторичная аменорея. К первому типу относится отсутствие признаков созревания у девочек, достигших 14 лет. Сюда же можно отнести девушек, у которых сформировались вторичные половые признаки, но если отсутствуют менструальные кровотечения (возраст – 16 лет). Вторичная – физиологическое нарушение цикла на протяжении 6 месяцев и более.
К отдельному виду относится лактационная аменорея. В этом случае менструация отсутствует из-за того, что в женском организме не происходят циклические изменения, так как молодая мама кормит малыша грудью. По сути, процесс сосания подавляет овуляцию, яйцеклетка не созревает и наступление повторной беременности становится невозможным.
Контрацептивный метод лактационной аменореи позволяет с 98% эффективностью предотвратить зачатие. Однако действует он всего лишь 6 месяцев после родов, и при условии, что женщина продолжает грудное вскармливание. При этом давать малышу грудь надо минимум 6 раз в сутки, нельзя пропускать ночные кормления, ребенку в это время не стоит давать прикорм или переводить его на смешанное питание.
Лактационная аменорея считается надежным методом контрацепции, при этом не нужно принимать никаких таблеток, которые негативно сказываются на организме. Однако предохраняться таким способом можно всего лишь полгода. А также он не способен защитить женщину от половых инфекций.
Прежде чем начинать лечение аменореи, необходимо определить, что спровоцировало ее появление. Именно от этого зависит тактика терапии и применяемые методы. Первичная аменорея имеет следующие причины развития:
- генетическая аномалия;
- психоэмоциональные факторы;
- синдром Шерешевского-Тернера (половые железы формируются не до конца, так как происходит аномальное развитие половых хромосом);
- стрессовые ситуации;
- общая задержка развития (физического);
- нарушение работы желез внутренней секреции: гипофиза, гипоталамуса;
- проблемы с функциональностью головного мозга.
Вторичная аменорея встречается у 10% женщин и провоцируется такими причинами:
- хроническими отравлениями, вследствие которых происходит интоксикация организма;
- наличием хронических или острых инфекционных заболеваний;
- абортом;
- тяжелыми физическими нагрузками (аменорея часто встречается у профессиональных спортсменок);
- патологиями щитовидной железы;
- туберкулезом половых органов;
- анорексией (жестким соблюдением диет, при котором происходит резкое снижение массы тела и полное истощение организма);
- операцией по удалению матки и яичников;
- вторичная аменорея также провоцируется гиперпролактинемией (количество гормона в крови резко повышается, поэтому у женщины могут появляться выделения из молочных желез);
- ранней менопаузой (если она началась у женщины раньше 40 лет);
- поликистозом яичников (для этого заболевания характерно отсутствие беременности и нарушение липидного обмена).
При появлении аменореи причины ее возникновения надо установить в первую очередь. Без этого невозможно назначить действенную терапию, способную помочь.
Главным проявлением первичной или вторичной аменореи является отсутствие менструального кровотечения. Появляется такой симптом резко или постепенно. Например, менструация может отсутствовать несколько месяцев, а потом снова появляться. Однако заболевание не исчезает вовсе, выделения в этот период будут кратковременными и очень скудными. Можно выделить и другие симптомы аменореи:
- гирсутизм – у женщины начинают расти волосы по мужскому типу: над губой, на подбородке, груди, бедрах. Чаще всего такое явление провоцирует поликистоз яичников. Дополнительно у больной появляется угревая сыпь на лице, повышается масса тела;
- болевые ощущения внизу живота (дисменорея) – Это значит, что в полости матки или во влагалище скапливается кровь. Такой симптом проявляется около 2–3 дней. Характер боли чаще тупой и ноющий;
- галакторея – выделение разного количества молока из желез. Для начальной стадии развития болезни такой симптом не характерен;
- акне – изменяется функция сальных желез, вследствие чего на коже начинают формироваться узелки красного цвета. Они являются довольно болезненными. Основная локализация акне – лицо;
- ожирение, а также нарушение метаболических процессов в организме;
- бесплодие – к этому чаще приводит вторичная аменорея. Кроме того, что у женщины отсутствует овуляция, оплодотворенная клетка просто не смогла бы закрепиться в полости матки;
- остеопороз – снижение минеральной плотности костей.
А еще можно выделить некоторые виды аменореи, для которых характерны такие признаки:
| Тип болезни | Симптоматика |
| Гипогонадотропная аменорея | Подкожно-жировая клетчатка распределяется на животе, лице, талии. Кожа становится сухой, а на локтях и в области складок – пигментированной. Молочные железы у женщины уменьшаются. |
| Яичниковая | Подкожно-жировая клетчатка распределяется по телу равномерно, первичные и вторичные половые признаки недоразвиты. Если аменорея сопровождается поликистозом яичников, то у пациентки появляется угревая сыпь. |
| Надпочечниковая | Ожирение для этого типа патологии практически не свойственно. У женщины начинают расти волосы по мужскому типу, появляются прыщи. Для этого типа аменореи характерно уменьшение груди |
| Маточная | В этом случае телосложение пациентки не меняется, ожирение тоже отсутствует. Не отмечается нарушение метаболических процессов. У женщины есть аномалии матки и половых путей. |
По МКБ – 10 имеет патология такие коды: первичная аменорея – 91.0, вторичная – 91.1, неясного генеза – 91.2.
То, какие способы и инструменты будут применены для обследования, а также их объем зависит от того, первичная, вторичная или лактационная аменорея развивается у пациентки. Определяется это лечащим врачом. Для диагностики могут понадобиться такие способы:
- фиксация жалоб женщины – при этом врач должен выяснить причины, спровоцировавшие патологию: физиологические дефекты, психические или физические перегрузки, есть ли наследственная предрасположенность. Оценивается вес и рост пациентки;
- гинекологический осмотр;
- исследование уровня гормонов (пролактина, эстрогена, кариотина, гестагена);
- УЗИ органов брюшной полости и малого таза. Это исследование поможет определить состояние эндометрия, подтвердить или опровергнуть поликистоз яичников;
- составление графика снижения и повышения ректальной температуры;
- биохимический анализ крови;
- цитологическое исследование мазка, взятого с поверхности заднего свода влагалища;
- определение кариотипа при первичной аменорее;
- гистероскопия матки для проверки состояния эндометрия;
- рентген, КТ, МРТ, рентгенография мозга, причем визуализировать надо именно область турецкого седла;
- гистеросальпингоскопия – эта процедура проводится для определения степени проходимости маточных труб;
- диагностическая лапароскопия.
Что такое аменорея понять несложно, трудности начинаются во время ее лечения. Лечится это заболевание только после того, как будут получены результаты обследований.
Терапия зависит от того, какие причины вызвали болезнь. Однако гормональное лечение применяется практически всегда. Пациентке могут быть назначены такие препараты для борьбы с первичной или вторичной аменореей:
- эстрогены: Эстроферм, Фолликулин. Они необходимы для восстановления эндокринных нарушений функций яичников. А также они нужны девочкам, у которых присутствует задержка полового созревания, если патология не спровоцирована неврологическими болезнями;
- гестагены: Утрожестан, Дюфастон. Этими средствами лечится и первичная, и вторичная аменорея;
- комбинированные оральные контрацептивы, содержащие эстроген и гестаген: Жанин. Они эффективны при существующем поликистоза яичников;
- синтетические негормональные препараты: Кломифен. Они применяются для борьбы с бесплодием, вызванным вторичной аменореей. Благодаря этим средствам происходит гиперстимуляция яичников.
Продолжительность гормональной терапии при аменорее (первичной или вторичной) определяется врачом в каждой конкретной ситуации. Гинеколог-эндокринолог должен обязательно строго контролировать процесс лечения.
Часто для улучшения состояния пациентки ей назначаются растительные лекарственные средства: Ременс, Мастодинон. Они могут наладить функциональность гипоталамо-гипофизарной системы, отрегулировать менструальный цикл.
Если вторичная форма заболевания спровоцирована резким снижением веса вследствие соблюдения диеты или сложным эмоциональным состоянием, то в этом случае необходимо принимать меры для восстановления полноценной массы тела. Нужно наладить питание, а также устранить факторы, которые способствуют ухудшению психологического состояния женщины. Нужны препараты для стабилизации и укрепления нервной системы.
Лечение заболевания также проводится хирургическим путем. Это необходимо, если патология появилась вследствие анатомических дефектов у девочки (женщины). Например, при недоразвитии цервикального канала производится его расширение при помощи расширителя Гегара. Для достижения необходимого результата процедуру надо провести несколько раз.
При выявлении сращиваний их надо удалить при помощи гистерорезектоскопии. Если аменорея возникла из-за неправильно работы гипофиза, то эта железа разрушается оперативным путем.
При поликистозе яичников пациентке применяется лапароскопия. Процедура является малоинвазивной, поэтому большого вреда пациентке не принесет. Тем более процесс восстановления после такой операции имеет небольшую продолжительность. Во время вмешательства у больной удаляются измененные фрагменты яичников. После него у 70% пациенток может наступить желательная беременность.
Многие женщины интересуются: если диагностирован любой вид аменореи, что можно использовать для лечения, кроме таблеток. Гормональную терапию не заменит ничто, так как они устраняют саму причину появления патологии. Однако при этой патологии дополнительным методом лечения может стать употребление травяных отваров или настоев. Полезными при аменорее будут такие рецепты:
- отвар петрушки: необходимо 3 ст. л. предварительно нарезанной зелени залить двумя стаканами кипятка. Жидкость должна находиться в термосе, где настаивается в течение 10–12 часов. Далее, отвар процеживается и употребляется при аменорее трижды в день по 0,5 стакана. Курс терапии длится не менее 3 недель;
- отвар шелухи лука: кипятить ее надо на маленьком огне, пока вода не станет темной. После того как жидкость остынет, ее нужно процедить, а потом принимать по 0,5 стакана до еды трижды в день;
- отвар ромашки – для его приготовления требуется 1 ч. л. сырья и стакан кипятка. Пить средство надо как чай;
- настойка родиолы розовой – приобрести ее можно в аптеке. Принимать ее следует по 10 капель, разведенных в небольшом количестве воды, не более 3 раз в сутки. Лучше пить средство при аменорее в утреннее время и до обеда. Более поздний прием способен спровоцировать повышение нервной возбудимости, бессонницу;
- отвар родиолы – понадобится 10 грамм измельченного корня растения и 250 мл кипятка. Для настаивания потребуется не менее часа. Это количество отвара нужно разделить на 3 порции. Каждый раз нужно готовить свежую жидкость. Профилактика аменореи, симптомы которой ярко выражены таким способом вполне действенная. Однако не стоит использовать этот рецепт, если у человека повышенная нервная возбудимость.
При появлении аменореи лечение народными средствами дает хорошие результаты, особенно если патология спровоцирована психологическими или неврологическими нарушениями. Однако оно только устраняет симптомы, но не саму причину заболевания.
Единственным вполне безопасным состоянием считается лактационная аменорея, которая является естественным процессом (если она не осложнена сопутствующими заболеваниями). В других случаях при отсутствии своевременного лечения у пациентки могут возникнуть такие осложнения:
- сухость влагалища, в результате чего половая жизнь становится болезненной;
- атрофический кольпит;
- остеопороз;
- бесплодие;
- неприятные приливы с ощущением жара;
- эндокринные нарушения;
- высокий риск появления онкологических патологий эндометрия, гиперпластических процессов в области матки.
Некоторые из перечисленных осложнений аменореи в итоге вылечить не получится. Поэтому лучше не оттягивать визит к врачу, он опишет всю сложность аменореи, что с ней делать в дальнейшем.
Что касается профилактики аменореи, то женщине нужно просто регулярно проходить профилактический осмотр у гинеколога (дважды в год). При надобности нужно посетить невролога и эндокринолога. Предотвратить развитие аменореи поможет здоровый образ жизни, регулярное правильное питание и своевременное лечение воспалительных заболеваний репродуктивных органов.
Женское здоровье сохраняет регулярные половые отношения.
Симптоматика аденомиоза матки
Какие симптомы указывают на нехватку гормонов?
Существует ли взаимосвязь между гормонами и месячными?
Можно ли восстановить уровень гормонов в организме?
Методика проведения инъекции инсулина
Тиреотоксикоз — состояние эндокринной системы, при котором происходит отравление организма вследствие длительной избыточной выработки гормонов щитовидной железой. Эта патология широко распространена среди взрослых людей, однако сегодня все чаще возникает тиреотоксикоз у детей. Нередко нарушение долгое время остается без должного внимания, ведь в детском возрасте оно протекает несколько по-другому, чем у взрослых. Между тем тиреотоксикоз у ребенка грозит множеством различных отклонений в здоровье, поэтому важно как можно раньше выявить патологию и начать лечение.
Возникновение тиреотоксикоза у ребенка может быть обусловлено следующими причинами:
- патологии щитовидной железы (диффузный токсический зоб, гипертиреоз, тиреоидит Хашимото, аденома и пр.);
- инфекционные заболевания (ОРВИ, скарлатина, тонзиллит, грипп);
- аллергическая реакция;
- наследственная предрасположенность;
- передозировка йода;
- патологии гипофиза;
- прием некоторых лекарственных средств.
У новорожденных тиреотоксикоз развивается из-за трансплацентарной передачи иммуноглобулинов, стимулирующих повышенную выработку тиреоидных гормонов. Это происходит в том случае, когда женщина во время беременности сама страдала аналогичным нарушением или другими заболеваниями щитовидной железы.
Выраженные признаки тиреотоксикоза в детском возрасте встречаются редко. Тем не менее отравление тиреоидными гормонами отражается на деятельности многих жизненно важных систем ребенка.
Родителям следует обратить внимание на следующие симптомы нарушения:
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- нервозность, раздражительность, беспокойный сон;
- устойчивая субфебрильная температура;
- нарушения в обмене веществ, высокий уровень сахара в крови;
- шумы в сердце, тахикардия;
- потливость;
- ускорение роста;
- отклонения в развитии костной системы (ускорение окостенения);
- нарушения полового созревания;
- ухудшение функций ЖКТ (боли в животе, поносы, запоры, плохой аппетит, тошнота);
- сильное снижение веса.
У некоторых детей наблюдается увеличение щитовидной железы. Если размеры органа изменены незначительно, это обнаруживается только при прощупывании шеи ребенка. При тиреотоксикозе тяжелой степени увеличение эндокринной железы видно невооруженным глазом.
Офтальмопатия (пучеглазие, отставание века при опускании глаз, дрожание век), часто наблюдаемая при отравлении тиреоидными гормонами у взрослых, у детей с аналогичной эндокринной патологией возникает редко и сопровождает только тяжелые формы тиреотоксикоза.
Новорожденные, страдающие тиреотоксикозом, часто появляются на свет раньше срока, плохо развиваются и медленно набирают массу тела, отказываются от груди, нередко имеют выпуклый лоб.
Главными методами диагностики тиреотоксикоза у детей являются анализы крови на уровень Т3, Т4 и ТТГ, позволяющие выявить избыток тиреоидных гормонов, и УЗИ щитовидной железы.
Дополнительно ребенку назначается общий анализ крови, благодаря которому можно определить изменения со стороны жизненно важных систем, вызванные тиреотоксикозом. Некоторых маленьких пациентов отправляют на МРТ-диагностику и пункцию щитовидной железы в целях исключения злокачественных процессов.
У новорожденных тиреотоксикоз часто проходит без лечения в течение 6-12 месяцев. Но если нарушение не исчезло самостоятельно, необходимо прибегнуть к соответствующей терапии, в противном случае проблемы со щитовидной железой могут привести к нарушению развития ребенка и возникновению сопутствующих заболеваний.
В медикаментозной терапии тиреотоксикоза у детей применяются лекарственные средства на основе метимазола, карбимазола и пропилтиоурацила — тиреостатиков, блокирующих избыточную выработку эндокринных гормонов.
Наряду с применением тиреостатических средств проводится симптоматическое лечение.
Так, для устранения отклонений в работе нервной системы используют мягкие седативные препараты на растительной основе. При тяжелых нарушениях со стороны кровеносной системы показано применять средства, нормализующие давление и сердечный ритм (бета-адреноблокаторы). При тиреотоксикозе, сопровождающемся симптомами офтальмопатии, назначаются глюкокортикостероиды.
Если ребенок принимает тиреостатики в течение 1-2 лет, но тиреотоксикоз не переходит в стадию ремиссии, проводят терапию радиоактивным йодом. Использование препаратов йода показывает высокую эффективность, однако не гарантирует полного излечения.
В случаях когда консервативные способы терапии не дают результата, ребенку может быть назначено хирургическое вмешательство, в ходе которого осуществляется частичная резекция щитовидной железы.
Чтобы избежать развития тиреотоксикоза у будущего ребенка, во время беременности женщине следует тщательно следить за состоянием эндокринной системы, при необходимости регулярно сдавать анализы на гормоны щитовидной железы и проводить лечение.
Защитить ребенка от нарушения поможет забота о его здоровье и эмоциональном состоянии. Необходимо следить за режимом дня и питанием малыша, стараться укрепить его иммунитет, защищать от стрессов и вовремя проводить лечение инфекционных заболеваний.
Гипотиреоз у детей является патологией эндокринной системы, которая выражается в недостаточном количестве тиреоидных гормонов в детском организме. Выделяют врожденный, приобретённый и субклинический гипотиреоз у детей.
Кроме того, общее течение заболевания у детей существенно отличается от гипотиреоза во взрослом возрасте. Данная патология развивается быстрее и интенсивнее, и за короткое время вызывает необратимые последствия в детском организме. Именно поэтому оправдано проведение анализов на гормоны щитовидной железы новорожденным сразу после родов.
В этой статье пойдет речь о том, почему возникает у детей гипотиреоз, в каких формах он протекает и какими симптомами сопровождается. А также узнаем про методы диагностики и лечения этой патологии в детском возрасте.
При гипотиреозе наблюдается абсолютная или частичная недостаточность тиреотропных гормонов, которые вырабатывает щитовидная железа. На протяжении первых недель внутриутробного развития эмбрион оказывается под воздействием материнских тиреоидных гормонов.
К 10-12 неделям активируется функциональность собственной щитовидной железы плода и происходит выработка гормонов. Считается, что чем меньше возраст ребенка, тем опаснее для его здоровья гипотиреоз. Данная патология является причиной задержки роста костей, полового созревания, развития интеллекта, нарушения терморегуляции и основных обменов веществ.
Гипотиреоз может быть врожденным, когда ребенок рождается с недостаточным уровнем гормонов щитовидной железы, или приобретенным, в следствии различных причин. Кроме того, существует гипотиреоз субклинический у детей, протекающий скрыто, и определяющийся лишь во время проведения лабораторных анализов крови, и такое заболевание как гипопаратиреоз, характеризующееся недостаточностью функции околощитовидных желез и сниженной выработкой паратгормона.
Чаще всего наблюдаются такие причины гипотиреоза у детей:
- нарушения работы гипоталамуса или передней доли гипофиза;
- генетические аномалии;
- пороки развития щитовидной и околощитовидной железы;
- недостаточное поступления йода в организм извне;
- употребление беременной некоторых препаратов;
- аутоиммунный тиреоидит или эндемический зоб у беременной;
- внутриутробные инфекции;
- нарушение синтеза иили метаболизма тиреоидных гормонов;
- невосприимчивость тканей к паратгормону и гормонам щитовидной железы;
- воспаления, травмы, операции щитовидной и околощитовидных желез.
Признаки гипотиреоза у детей бывают относительными, к примеру – вес новорожденного более 4 кг и роды после 40 недель, и явными – отечное лицо, веки, язык, пальцы на руках и ногах. Дыхание у новорожденного носит прерывистый характер, плач с низким оттенком и грубый, имеет место долго не проходящая желтуха, трудно заживает пупочная ранка, сосательный рефлекс выражен слабо, возможно появление пупочной грыжи.
Когда диагностируют гипотиреоз — симптомы у детей проявляются мышечной слабостью, вялостью, плохим набором веса и медленным ростом, долго затягивается родничок и поздно начинают прорезываться зубы. У большинства детей с гипотиреозом поздно получается держать голову, сидеть, переворачиваться и стоять.
Эмоции у них слабо выражены –им не интересно играть самостоятельно, трудно идти на контакт с людьми, ребенок не гулит, а в дальнейшем не произносит некоторые слоги и слова. Не зависимо от того, врожденный или приобретенный гипотиреоз – признаки у детей также включают развитие анемий, нарушений работы сердца, низкую температуру тела и бледность кожи.
Если имел место гипотиреоз врожденный – у детей наблюдаются деформации скелета, карликовость, умственная отсталость, глухота, недоразвитость половых желез, спастичность мышц и эндемический кретинизм. Данные признаки характерны для тех детей, которые не дополучали тиреотропные гормоны еще в материнской утробе на раннем сроке беременности.
У более старших детей о наличии гипотиреоза свидетельствуют такие признаки:
- увеличение массы тела, иногда – ожирение;
- задержка в росте костей;
- резкие перепады настроения с ярко выраженными негативными реакциями;
- сухая кожа и выпадение волос;
- брадикардия;
- поздно происходит половое созревание;
- снижение концентрации внимания и скорости мышления;
- хриплый голос.
Данная форма заболевания характерна тем, что симптомы болезни не выражены, либо вовсе отсутствуют, а определить наличие гипотиреоза получается только, сдав анализ крови на тиреоидные гормоны. При субклинической форме отмечается повышение уровня ТТГ, когда уровень Т3 и Т4 остается в норме.
В случае, если симптомы все-же присутствуют, то проявляются они таким образом:
- ухудшением памяти и снижением внимания;
- снижением слуха;
- затрудненным носовым дыханием;
- резкими перепадами настроения, депрессивными состояниями;
- изменением голоса;
- запорами;
- увеличением массы тела;
- снижением остроты зрения;
- замедлением роста костей.
Считается, что все проявления субклинического гипотиреоза сугубо индивидуальны, и у некоторых детей симптомы могут абсолютно отсутствовать, а у других – проявляться нарушением обмена веществ, или постоянными изменениями настроения и снижением памяти.
Гипопаратиреоз у детей проявляется нервно-мышечной возбудимостью, судорожными сокращениями скелетных мышц, парестезиями, тоническими судорогами, фибриллярными подергиваниями мышц и судорожными сокращениями гладких мышц. При гипопаратиреозе часто возникают ларингоспазмы и бронхоспазмы, нарушается глотание, возникают поносы и запоры, рвота, изменения психического состояния (неврозы, бессонница, ухудшение памяти), нарушения клеточного питания, приводящие к катаракте, дефектам зубной эмали, ломкости ногтей и выпадению волос.
Для определения врожденного гипотиреоза у детей, существует инструкция, по которой показано проведение скрининга всем новорожденным детям для определения концентрации ТТГ в крови. Кроме того, возможно проведение дополнительных анализов крови на определение уровня общего и свободного Т4, Т3, тиреоглобулина, антитериоидных антител, индекса связывания тиреоидных гормонов и пробы с тиролиберином.
В дальнейшем возможно проведение УЗИ и сцинтиграфии щитовидной железы. Рентген грудной клетки проводят для оценки развития детского скелета, а УЗИ органов брюшной полости назначают при наличии явно выраженных клинических симптомов и запущенном заболевании.
Лечение гипотиреоза у детей проводят комплексно, стараясь предотвратить развитие тяжелых осложнений. Важно! Лечение гипотиреоза у детей нельзя проводить своими руками. В данном случае показано четкое применение того курса лечения, который назначил врач, без использования народных методов.
Обычно лечение для более старших детей включает поддержание диеты – необходимо исключить сахар и полиненасыщенные жиры, соевые продукты. Рекомендовано ежедневное употребление витаминов и минералов, нормализация режима питания.
Можно принимать витаминные комплексы, цена которых зависит от количества веществ в составе и фирмы производителя. Кроме того, при возможности необходимо направить силы на лечение заболевания, которое дало толчок развитию гипотиреоза.
Основным методом является заместительная гормональная терапия на основе тиреоидных гормонов. Назначают препараты с индивидуальным подбором дозы, контролируя состояние ребенка и показатели анализов крови. Следует заметить, что прием заместительной терапии подразумевает пожизненный прием тиреоидных препаратов, во избежание серьезных осложнений для здоровья.
На фото и видео в этой статье мы увидели, как выглядит гипотиреоз в детском возрасте и какими симптомами он проявляется.
источник
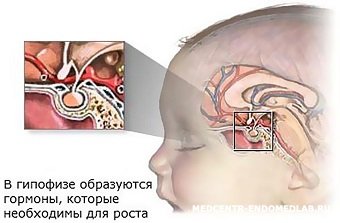
Гормоны играют определяющую роль в развитии и функционировании организма. Именно под их контролем проходят метаболические процессы, формируются ткани и системы организма. Даже характер человека определяется гормональным фоном. На какие изменения у детей необходимо обратить внимание, какие гормоны важны и по каким симптомам заподозрить нарушения, расскажет MedAboutMe.
Именно гормоны во многом отвечают за нормальный рост и интеллектуальное развитие детей, а также за смену возрастных периодов. Поэтому нормальное функционирование эндокринной системы крайне важно в детском возрасте. Например, нарушения в выработке гормонов щитовидной железы, вовремя не пролеченные в младенчестве, могут отразиться на интеллектуальных способностях ребенка в дальнейшем. А недостаточная выработка половых гормонов у подростка может привести к проблемам с половым созреванием, которые впоследствии отразятся на репродуктивной функции.
Следует сказать, что именно в детском возрасте, когда организм активно растет, недопустима любая задержка в лечении гормональных нарушений. Связано это с тем, что недостаток или избыток гормона может привести к необратимым нарушениям развития, которые невозможно будет полностью компенсировать во взрослом возрасте.
Тироксин (Т4) и трийодтиронин (Т3) — гормоны щитовидной железы, которые влияют на многие аспекты развития. При этом их нехватка может проявляться уже с первых дней жизни — врожденный гипотиреоз диагностируется у 1 ребенка из 4000 новорожденных. Состояние это крайне опасно, поскольку кроме других нарушений приводит к нарушениям опорно-двигательного аппарата и кретинизму. Нехватка гормонов щитовидной железы в этом возрасте определяется по таким симптомам:
- Опухший язык, шея, может наблюдаться отечность лица и тела.
- Малая подвижность, вялость.
- Редкий плач.
- Сухая кожа, склонная к раздражениям.
- Запоры, плохой аппетит.
- Задержка развития (например, к трем месяцам ребенок не держит голову).
В школьном возрасте гипотиреоз может проявляться так:
- Постоянная усталость.
- Плохая концентрация внимания.
- Запоры.
- Отечность лица.
Кроме этого, гормоны щитовидной железы тесно связаны и с другими. В частности, половыми и гормоном роста. Поэтому при их недостатке может наблюдаться задержка в росте, нарушения веса. При таких симптомах необходимо сдавать комплексные анализы, в частности, проверять и гормон, отвечающий за нормальную работу щитовидной железы — ТТГ.
Норма половых гормонов в подростковом возрасте — важная составляющая развития ребенка. Причем обращать внимание нужно как на возможную их нехватку, так и избыток. Дело в том, что гиперфункция половых желез может говорить о различных заболеваниях. В частности, это может быть признаком начала опухолевых процессов.
Половые гормоны в подростковом возрасте отвечают за формирование вторичных половых признаков:
- Фигура по женскому (большие бедра, тонкая талия) и мужскому (широкие плечи, узкие бедра) типу.
- Оволосение на половых органах. У мальчиков появляются волосы на лице и теле.
- Рост молочных желез у девочек, рост полового члена у мальчиков.
- Изменения характера.
- Начало менструаций у девочек.
- Огрубение голоса у мальчиков.
Нехватка в выработке половых гормонов может быть заподозрена, если подобные признаки не наблюдаются у подростка 15 лет, переизбыток — если половое созревание начинается в 8-9 лет.
В любом организме вырабатываются как женские, так и мужские гормоны. Для нормального формирования ребенка необходимо, чтобы «своих» было больше. Однако в некоторых случаях наблюдаются гормональные сбои, при которых у девочек повышен тестостерон, а у мальчиков — уровень эстрогенов. Поскольку эти половые гормоны отвечают за развитие организма по мужскому и женскому типу, то и нарушения будут проявляться соответствующе:
- Вирилизация у девочек — огрубение голоса, волосы на лице, мужской тип телосложения. Нередко подобные нарушения вызваны дисфункцией яичников, возможным развитием опухоли на них.
- Феминизация мальчиков — тонкий голос, недостаточное развитие половых органов, женоподобная фигура. В том случае если подобные нарушения проявляются на фоне увеличения веса, необходимо проверить и гормоны щитовидной железы.
Гормон роста (соматотропин) — ключевая составляющая нормального роста ребенка. Этот гормон отвечает за удлинение костей, поэтому под его действием подростки активно «вытягиваются». Характерно, что у девочек процесс происходит раньше — первые скачки могут наблюдаться уже в 10 лет, а у мальчиков — начиная с 12. При этом мужской организм растет до 17-19 лет, поэтому в результате парни оказываются выше и мощнее. В подростковом возрасте гормон роста, при нормальной его выработке, может удлинять тело на 8-10 см за год.
Безусловно, рост — индивидуальная особенность, которая завит не только от гормонов, но и от наследственности. Однако в том случае если задержка развития явно заметна, необходимо обязательно сдать анализ на соматотропин. Дело в том, что гормон роста активизирует хрящевые зоны трубчатых костей (зоны роста), за счет которых и происходит удлинение. Однако со временем они закрываются. В норме это происходит к 25 годам, но при некоторых индивидуальных особенностях они могут исчезнуть уже к 17-18, реже — к 15 годам. В том случае если зоны закрыты, гормон роста уже не поможет стать выше. Более того, если время упущено, а соматотропин поступает в кровь в повышенном количестве, например, при поздно начатой терапии, это может провоцировать заболевание акромегалию. Кости в таком случае действительно будут расти, но не в длину, а вширь. А это может привести к последствиям различной тяжести, в том числе к инвалидности.
В раннем возрасте может проявиться сахарный диабет 1-го типа — заболевание, вызванное абсолютной недостаточностью гормона инсулина. По своей тяжести это одна из серьезных детских болезней, которая при несвоевременном лечении может привести к инфаркту, инсульту, смерти в результате комы. Заподозрить наличие диабета можно по таким симптомам:
- Постоянная жажда.
- Частое мочеиспускание. Ребенок может начать вставать в туалет по ночам.
- Потеря или набор веса.
- Периодическая раздражительность, головокружения.
- Рвота и боли в животе.
О гормональных нарушениях может говорить задержка психического развития (ЗПР). В том случае, если ребенок плохо усваивает новую информацию, страдает забывчивостью, не может долго концентрироваться на чтении, письме, уроках, это может быть симптомом гипотиреоза. И если не убрать причину, ЗПР может прогрессировать.
источник
Как правило, гормональное исследование включает определение концентрации:
1. Гормонов щитовидной железы:
- ТТГотвечает за липидный, белковый и углеводный обмен, работу органов половой и сердечно-сосудистой системы, ЖКТ, психическое состояние.
- Т3 свободная форма и Т3 общий обеспечивают нормальный обмен веществ, контролируют энергообмен, нервную деятельность, работу сердца, стимулируют обогащение тканей кислородом, снижают концентрацию вредного холестерина.
- Т4 свободная форма и Т4 общий стимулируют энергообмен, поддерживают тонус нервной системы, нормальную работу сердца.
- ТСГ улучшает процессы перераспределения энергии в организме, положительно влияет на работу органов сердечно-сосудистой и нервной систем.
- Антитела к тиреоглобулину помогают выявить некоторые осложнения после проведения хирургического лечения.
- Тиреоглобулин является онкомаркером, а также помогает оценивать состояние больного после удаления железы.
2. Гормонов гипофиза:
- СТГ отвечает за рост костной и мышечной ткани, а также других органов.
- АКТГ стимулирует продуцирование гормонов коры надпочечников.
- Пролактину девочек отвечает за рост молочных желез, а у мальчиков — за формирование семенных пузырьков.
- Лютеинизирующий гормон участвует в продуцировании прогестерона у девочек, тестостерона — у мальчиков.
3. Гормонов половой сферы:
- Тестостерон влияет на формирование вторичных половых органов и стимулирует рост костной и мышечной ткани.
- Эстрадиол обеспечивает нормальную выработку половых клеток у девушек.
- Прогестерон обеспечивает правильное развитие женских половых органов.
4. Гормонов надпочечников:
- Кортизол нормализует восприимчивость организма к воздействию аллергенов, систематизируя выработку соответствующих антител.
- Адреналин и норадреналин оказывают влияние на сосуды, стабилизируют артериальное давление, стимулируют моторику органов ЖКТ.
- Альдостерон поддерживает водно-солевой баланс в организме, работу почек.
Биоматериалом для проведения анализа на гормоны является кровь из вены. Забор крови проводится утром, строго натощак. Детям до 3-х лет можно сдавать кровь через 3 часа после еды. За 5 дней до сдачи крови желательно исключить из рациона ребенка жареные блюда.
Исключительно утром следует сдавать кровь для определения инсулина, С-пептида, гормонов щитовидной железы (свободный Т4, тиреотропный гормон), паращитовидной, надпочечников, гипоталамуса. При сдаче крови на гормоны стресса (кортизол, норадреналин, серотонин и дофамин) ребенок должен быть абсолютно спокойным, поскольку в стрессовых условиях содержание этих гормонов резко возрастает.
За 5 дней до предполагаемой сдачи крови следует прекратить прием антибиотиков тетрациклинового ряда, резерпина, любых транквилизаторов.
При проведении анализа крови на содержание гормонов определяется их базальный уровень. Нормы содержания гормонов — величина непостоянная, ее рассчитывают с учетом возраста и пола ребенка.
источник
Собственные гормоны начинают появляться в крови плода уже к 10-ой неделе внутриутробного развития, а к моменту рождения их уровень даже выше, чем у взрослого человека. В период родов происходит их резкое уменьшение, но все недостающие гормоны младенец получает с материнским молоком. Отсутствие поступления пролактина в первые дни в дальнейшем отражается на половом развитии, содержании дофамина в мозге, способности к зачатию.
В первые годы жизни продукция гормонов обеспечивает нормальный рост тела и набор веса, развитие головного мозга, укрепление мышечной и костной ткани. В период полового созревания гормональный фон определяет скорость появления вторичных половых признаков, уровень возбудимости нервной системы, способность к обучению, мышлению.
Гормоны у детей выполняют такие функции:
- тироксин и трийодтиронин щитовидной железы отвечают за образование энергии, синтез белков, рост тела, созревание нервной системы, интеллект, синтез витамина А, обмен кальция;
- кальцитонин щитовидной железы снижает уровень кальция при его избытке;
- паратгормон паращитовидных желёз регулирует кальциевый обмен и плотность костной ткани;
- инсулин поджелудочной железы обеспечивает проникновение углеводов внутрь клеток для питания тканей, отложение жира, образование белков, участвует в росте и приобретении тканями функциональных свойств;
- гормоны надпочечников (кортизол, альдостерон) регулируют артериальное давление, водно-солевой обмен, отвечают за реакцию на стрессовые воздействия;
- гипоталамо-гипофизарные гормоны контролируют работу всех желёз внутренней секреции, особенно важен гормон роста для нормального физического развития;
- тестостерон, эстрогены и прогестерон половых желез формируют строение тела и вторичные признаки в соответствии с половой принадлежностью.
Часто ранние симптомы гормональных сбоев бывают стёртыми, а болезнь обнаруживают у подростков в период бурного роста организма и повышенной потребности в гормонах.
При низкой функции щитовидной железы (гипотиреозе) вес ребенка выше нормы, длительно сохраняется желтуха, нарушено пищеварение, медленно прибавляется вес. Младенец обычно заторможенный, редко плачет, у него обнаруживают большой язык, холодные и отёчные конечности, увеличенный родничок. Дети отстают в физическом и умственном развитии.
При гипертиреозе отмечается повышенная раздражительность, плаксивость, увеличенная двигательная активность, температура тела около 37,1-37,3 °C, ускоренный пульс, склонность к повышению артериального давления, приступы голода, понос, потеря веса.
При недостаточности коры надпочечников (адренолейкодистрофии):
- снижается масса тела;
- падает давление крови, могут быть обморочные состояния, головокружение;
- из-за низкого сахара возникают приступы дрожания рук, потливости, голода, судороги;
- мышцы теряют тонус;
- кожа становится бронзового цвета;
- имеется повышенная склонность к аллергическим реакциям в виде высыпаний на коже или спазма бронхов (кашель, приступ удушья);
- ускоряется рост миндалин, аденоидов;
- нарушается работа головного мозга.
При гиперфункции коры у детей обнаруживают ожирение, высокое давление, задержку роста, нарушение полового развития, растяжки на коже. У девочек возможно при рождении обнаружить мужские половые признаки (увеличенный клитор, недоразвитие матки и влагалища).
Сахарный диабет у детей возникает из-за аутоиммунного разрушения клеток, продуцирующих инсулин. Проявляется повышенной жаждой, исхуданием, обильным выделением мочи, приступами голода. Второй тип болезни обычно обнаруживают у подростков или детей младшего школьного возраста совместно с ожирением.
При недостаточной функции яичек мальчики рождаются с женоподобными половыми органонами. Если это нарушение возникает в подростковом периоде, то тормозится появление вторичных признаков:
- отсутствуют волосы на лице, в паховой области;
- не увеличивается половой член и мошонка;
- голос остается высоким.
При избыточной секреции тестостерона эти симптомы обнаруживают у ребенка до 8-11-ти лет. У девочек недостаток половых гормонов проявляется ближе к 12-ти годам. При повышенном образовании эстрогенов и прогестерона появление таких признаков происходит ранее 10-ти лет.
При нарушении выработки гормонов в гипофизе наиболее частой патологией является несахарный диабет, который связан с дефицитом вазопрессина. Этот гормон отвечает за обратное всасывание жидкости в канальцах почек. При нарушении у ребенка появляется сильная жажда, обильное выделение мочи, происходит сильное обезвоживание организма. При дефиците соматотропина развивается гипофизарный нанизм (карликовость), а при избытке – гигантизм.
Из-за высокой опасности для дальнейшего развития младенца на 4-ый день после рождения у него берут кровь для выявления ряда болезней. Гормональными патологиями из них является врожденный гипотиреоз (недостаточная функция щитовидной железы) и адреногенитальный синдром (гиперплазия коры надпочечников), при котором нарушается функция половой системы и водно-солевой обмен.
Все остальные исследования крови назначают либо при высокой наследственной предрасположенности (у родителей есть эндокринные болезни), либо при появлении типичной симптоматики. К наиболее распространённым обследованиям в детском возрасте относится:
- инсулин и С-пептид для исключения сахарного диабета 1 типа;
- кортизол крови и кетостероиды мочи для определения функции надпочечников;
- лютеинизирующий, фолликулостимулирующий гормоны, тестостерон, эстрогены при признаках половой дисфункции;
- тиреотропный гормон и тироксин свободный для выявления болезней щитовидной железы;
- анализ соматотропина назначают детям с отклонениями роста тела от возрастной нормы.
Подготовка к анализу:
- в большинстве случаев анализ проводится утром до 10-ти часов;
- в день обследования можно пить только чистую воду, ужин накануне должен быть лёгким;
- у младенцев сдают кровь непосредственно перед очередным кормлением;
- детям особенно младшего возраста важно обеспечить спокойное состояние, рекомендуется отвлечь ребенка просмотром мультфильма или игрушкой;
- за неделю с врачом нужно обсудить возможность применения медикаментов, которые могут влиять на показатели обследования.
Данные о содержании гормонов в крови анализирует исключительно специалист – эндокринолог. Результаты в лабораториях могут отличаться. Для примера, нормой для ребенка 3-6-ти лет будут значения концентрации гормонов, указанные в таблице.
| Наименование показателя | Норма девочки | Норма мальчики |
| Гормон роста мМЕ/л | 0,3-5,7 | 0,2-6,5 |
| Фолликулостимулирующий мМЕ/л | 0,6-6,1 | до 1,45 |
| Лютеинизирующий мМЕ/л | до 0,27 | до 0,92 |
| Пролактин мМЕ/л | 74-405 | 109-555 |
| Тиреотропин мМЕ/л | 0,4-5 | 0,4-5 |
| Тироксин нмоль/л | 68-139 | 68-139 |
| Кортизол нмоль/л | 28-726 | 28-726 |
| Эстрадиол пмоль/л | до 98 | до 83 |
| Прогестерон нмоль/л | до 4,1 | до 4,1 |
| Тестостерон нмоль/л | 0-1,22 | 0-1,51 |
| Инсулин мкЕд/мл | до 29,1 | до 29,1 |
Высокое содержание гормонов в крови бывает при таких заболеваниях:
- гигантизм,
- аденома гипофиза,
- опухоль эндокринных органов,
- диффузный токсический зоб,
- гиперплазия коркового слоя надпочечника,
- инсулинома поджелудочной железы,
- заболевания гипоталамуса,
- врождённые хромосомные нарушения.
Уменьшение гормональной активности чаще всего происходит при аутоиммунных или инфекционных воспалительных процессах: тиреоидите, панкреатите, туберкулёзе, сифилисе. К недостаточности гипофизарно-гипоталамической области может привести кровоизлияние в головной мозг из-за разрыва врождённой аневризмы, сосудистой мальформации.
Врожденная аневризма головного мозга
Ряд доброкачественных и злокачественных новообразований приводит к разрушению функционирующей ткани, вследствие этого продукция гормонов снижается. Гормональная недостаточность нередко является результатом длительного применения препаратов для лечения эндокринных патологий или болезней внутренних органов.
Читайте подробнее в нашей статье о гормонах у детей.
Собственные гормоны начинают появляться в крови плода уже к 10-ой неделе внутриутробного развития, а к моменту рождения их уровень даже выше, чем у взрослого человека. В период родов происходит их резкое уменьшение, но все недостающие гормоны младенец получает с материнским молоком. Это является ещё одним преимуществом грудного вскармливания.
Отсутствие поступления пролактина в первые дни жизни в дальнейшем отражается на половом развитии, содержании дофамина в головном мозге, способности к зачатию.
В первые годы жизни продукция гормонов обеспечивает нормальный рост тела и набор веса, развитие головного мозга, укрепление мышечной и костной ткани. В период полового созревания гормональный фон определяет скорость появления вторичных половых признаков, уровень возбудимости нервной системы, способность к обучению, мышлению.
Гормоны у детей выполняют такие функции:
- тироксин и трийодтиронин щитовидной железы отвечают за образование энергии, синтез белков, рост тела, созревание нервной системы, интеллект, синтез витамина А, обмен кальция;
- кальцитонин щитовидной железы максимально активен в первый год жизни, снижает уровень кальция при его избытке;
- паратгормон паращитовидных желёз регулирует кальциевый обмен (повышает содержание) и плотность костной ткани;
- инсулин поджелудочной железы обеспечивает проникновение углеводов внутрь клеток для питания тканей, отложение жира, образование белков, участвует в росте и приобретении тканями функциональных свойств;
- гормоны надпочечников (кортизол, альдостерон) регулируют артериальное давление, водно-солевой обмен, отвечают за реакцию на стрессовые воздействия;
- гипоталамо-гипофизарные гормоны контролируют работу всех желёз внутренней секреции, особенно важен гормон роста для нормального физического развития;
- тестостерон, эстрогены и прогестерон половых желёз формируют строение тела и вторичные признаки в соответствии с половой принадлежностью.
А здесь подробнее о недостаточности гипофиза.
При врождённой патологии симптоматика может проявиться в первые дни жизни. Часто ранние симптомы бывают стёртыми, а болезнь обнаруживают у подростков в период бурного роста организма и повышенной потребности в образовании гормонов.
При низкой функции (гипотиреозе) вес рёбенка выше нормы, длительно сохраняется желтуха, нарушено пищеварение, медленно прибавляется вес. Младенец обычно заторможенный, редко плачет, у него обнаруживают большой язык, холодные и отёчные конечности, увеличенный родничок. Дети отстают в физическом и умственном развитии.
Гипотиреоз способствует развитию кретинизма у ребенка
При гипертиреозе отмечается повышенная раздражительность, плаксивость, увеличенная двигательная активность, температура тела около 37,1-37,3 °C, ускоренный пульс, склонность к повышению артериального давления, приступы голода, понос, потерю веса.
При недостаточности коры (адренолейкодистрофии):
- снижается масса тела;
- падает давление крови, могут быть обморочные состояния, головокружение;
- из-за низкого сахара крови возникают приступы дрожания рук, потливости, сильного голода, судороги;
- мышцы теряют тонус;
- кожа становится бронзового цвета;
- имеется повышенная склонность к аллергическим реакциям в виде высыпаний на коже или спазма бронхов (кашель, приступ удушья);
- ускоряется рост миндалин, аденоидов;
- нарушается работа головного мозга.
При гиперфункции коры у детей обнаруживают ожирение на лице и туловище, высокое давление, задержку роста, нарушение полового развития, растяжки на коже. У девочек возможно при рождении обнаружить мужские половые признаки (увеличенный клитор, недоразвитие матки и влагалища).
Сахарный диабет у детей возникает из-за аутоиммунного разрушения клеток, продуцирующих инсулин. Проявляется повышенной жаждой, исхуданием, обильным выделением мочи, приступами голода. Второй тип болезни обычно обнаруживают у подростков или детей младшего школьного возраста совместно с ожирением. Для его развития имеет значение наследственный фактор и злоупотребление сладостями, жирной, высококалорийной пищей, недостаток физической активности.
При недостаточной функции яичек мальчики рождаются с женоподобными половыми органами. Если это нарушение возникает в подростковом периоде, то тормозится появление вторичных признаков:
- отсутствуют волосы на лице, в паховой области;
- не увеличивается половой член и мошонка;
- голос остаётся высоким.
При избыточной секреции тестостерона эти симптомы обнаруживают у ребенка до 8-11-ти лет. У девочек недостаток половых гормонов проявляется ближе к 12-ти годам, когда должны начинаться первые менструации, увеличиваться в размерах молочные железы, формироваться типичное строение тела. При повышенном образовании эстрогенов и прогестерона появление таких признаков происходит ранее-ти 10 лет.
Наиболее частой патологией является несахарный диабет, который связан с дефицитом вазопрессина. Этот гормон отвечает за обратное всасывание жидкости в канальцах почек. При нарушении этого процесса у ребёнка появляется сильная жажда, обильное выделение мочи, происходит сильное обезвоживание организма. Также от работы передней доли гипофиза зависит рост ребёнка.
При дефиците соматотропина развивается гипофизарный нанизм (карликовость), а при избытке – гигантизм.
Из-за высокой опасности для дальнейшего развития младенца на 4-ый день после рождения у него берут кровь для выявления ряда болезней. Гормональными патологиями из них является врожденный гипотиреоз (недостаточная функция щитовидной железы) и адреногенитальный синдром (гиперплазия коры надпочечников), при котором нарушается функция половой системы и водно-солевой обмен.
Все остальные исследования крови назначают либо при высокой наследственной предрасположенности (у родителей есть эндокринные болезни), либо при появлении типичной симптоматики. Врач-эндокринолог или педиатр может рекомендовать исследование любого гормонального профиля. К наиболее распространённым в детском возрасте относится:
- инсулин и С-пептид для исключения сахарного диабета 1 типа;
- кортизол крови и кетостероиды мочи для определения функции надпочечников (гипертензия, ожирение);
- лютеинизирующий, фолликулостимулирующий гормоны, тестостерон, эстрогены при признаках половой дисфункции;
- тиреотропный гормон и тироксин свободный для выявления болезней щитовидной железы;
- соматотропин для детей с отклонениями роста тела от возрастной нормы.
Забор крови на анализ
Для того, чтобы исследование крови было достоверным, необходимо соблюдать правила сдачи крови:
- в большинстве случаев анализ проводится утром до 10-ти часов;
- в день обследования можно пить только чистую воду, а ужин накануне должен быть лёгким;
- у младенцев сдают кровь непосредственно перед очередным кормлением;
- детям, особенно младшего возраста, важно обеспечить спокойное состояние, так как возбуждение, плач могут существенно нарушать результаты диагностики, поэтому рекомендуется отвлечь ребенка просмотром мультфильма или игрушкой;
- за неделю с врачом нужно обсудить возможность применения медикаментов, которые могут влиять на показатели обследования.
Перед сдачей анализа рекомендуется отвлечь ребенка просмотром мультфильма или игрушкой
Данные о содержании гормонов в крови анализирует исключительно специалист – эндокринолог. Любые полученные итоги не дают основания для постановки диагноза, так как в обязательном порядке учитывается клиническая картина. Нередко ребенку нужно пройти и инструментальную или другую дополнительную диагностику.
Каждый показатель гормонального обмена имеет возрастные критерии нормы. Их определяют по средним (референсным) значениям. При этом важно учесть, что разные лаборатории применяют для определения гормонов крови неодинаковые методы и реактивы, поэтому для контроля за течением болезни нужно сдавать кровь в одном и том же учреждении.
Для примера, нормой для ребенка 3-6-ти лет будут значения концентрации гормонов, указанные в таблице.
| Наименование показателя | Норма девочки | Норма мальчики |
| Гормон роста мМЕ/л | 0,3-5,7 | 0,2-6,5 |
| Фолликулостимулирующий мМЕ/л | 0,6-6,1 | до 1,45 |
| Лютеинизирующий мМЕ/л | до 0,27 | до 0,92 |
| Пролактин мМЕ/л | 74-405 | 109-555 |
| Тиреотропин мМЕ/л | 0,4-5 | 0,4-5 |
| Тироксин нмоль/л | 68-139 | 68-139 |
| Кортизол нмоль/л | 28-726 | 28-726 |
| Эстрадиол пмоль/л | до 98 | до 83 |
| Прогестерон нмоль/л | до 4,1 | до 4,1 |
| Тестостерон нмоль/л | 0-1,22 | 0-1,51 |
| Инсулин мкЕд/мл | до 29,1 мкЕд/мл | до 29,1 |
Высокое содержание гормонов в крови бывает при таких заболеваниях:
- гигантизм,
- аденома гипофиза,
- опухоль эндокринных органов,
- диффузный токсический зоб,
- гиперплазия коркового слоя надпочечника,
- инсулинома поджелудочной железы,
- заболевания гипоталамуса,
- врожденные хромосомные нарушения.
Уменьшение гормональной активности чаще всего происходит при аутоиммунных или инфекционных воспалительных процессах: тиреоидите, панкреатите, туберкулёзе, сифилисе. К недостаточности гипофизарно-гипоталамической области может привести кровоизлияние в головной мозг из-за разрыва врожденной аневризмы, сосудистой мальформации (аномалии строения).
Ряд доброкачественных и злокачественных новообразований приводит к разрушению функционирующей ткани, вследствие этого продукция гормонов снижается. Гормональная недостаточность нередко является результатом длительного применения препаратов для лечения эндокринных патологий или болезней внутренних органов.
А здесь подробнее о гормоне роста человека.
Гормоны у детей обеспечивают рост и развитие организма. Нарушение гормонального фона проявляются патологическим обменом жиров, углеводов, белков, повышением или снижением веса, гигантизмом, карликовостью, преждевременным половым созреванием или запоздалым появлением вторичных половых признаков.
Для исследования гормонального статуса проводится скрининг новорожденных, анализы крови при подозрении на наследственные болезни или при симптоматике эндокринных заболеваний.
Смотрите на видео о влиянии питания на гормональный фон детей:
Формируется щитовидная железа у детей во внутриутробном развитии. В норме она без изменений контуров, узлов. Размеры (увеличение, уменьшение), а также другие симптомы могут свидетельствовать о наличии заболеваний (гипофункции, гиперфункции) и необходимости начать лечение.
Важную роль еще во внутриутробном развитии играет гормон роста человека. Основные свойства соматотропина влияют на развитие костей, мышц, форму лица и конечностей. В разном возрасте и даже времени суток меняется норма показателя. При недостатке назначают рекомбинантный гормон.
Преимущественно недостаточность гипофиза возникает у пожилых, но бывает врожденная или приобретенная у детей, послеродовая. Также выделяют тотальную, парциальную, первичную и вторичную. Диагностика синдрома гипопитуитарима включает анализ на гормоны, МРТ, КТ, рентген и прочие. Лечение — восстановление функции гормонами.
Довольно распространенным становится гипотиреоз у детей. Разновидностей очень много — врожденный, субклинический, первичный и т.д. Признаки и симптомы не всегда удается сразу распознать. Диагностика начинается с гормон, особенно до года. Важнее проводить профилактику, чтобы не было проблем с психомоторным развитием.
Если выявлена акромегалия, причины и симптомы могут несколько отличаться при заболевании и синдроме, а также у детей, женщин и мужчин. Помогут в диагностике гормоны, УЗИ, КТ, МРТ. Лечение сугубо индивидуальное.
источник