
При проведении анализа крови принято проводить подсчет общего количества лейкоцитов и выделять составляющие в процентном отношении к нему. Данные расчетов сначала сводятся в таблицу (сетка Егорова), а затем предоставляются в виде документа, который называется лейкограмма.
Любое изменение в организме (например, та или иная болезнь) приводит к изменению процентного содержания в лейкограмме одних лейкоцитов за счет соответствующего изменения других. Вот такое изменение принято называть сдвиг лейкоцитарной формулы.
Поэтому, при оценке показателей ОАК ( общий анализ крови ), изучается не только общее число лейкоцитов, но и доля каждого типа клеток. Процентное соотношение всех лейкоцитарных клеток носит название лейкоцитарной формулы или лейкограммы.
Подсчет лейкоцитов в мазке крови осуществляется двумя методами (по Шиллингу или Филипченко). Суть методов примерно идентична. С помощью микроскопа подсчитывается от 100 до 200 клеток лейкоцитов и в соответствии с их типом расставляется их количество в специальной таблице.
Затем по каждому виду вычисляется процентное содержание. Это и есть лейкоцитарная формула (лейкограмма). По ее изменениям (сдвиг вправо или влево) можно сделать выводы о ходе болезни, о возможном осложнении, а также сделать прогноз выздоровления.
По наличию специфической зернистости все виды лейкоцитов разделяют на:
- гранулоцитарные (нейтрофильные (Н), эозинофильные (Э), базофильные (Б));
- агранулоцитарные (лимфоцитарные (Л), моноцитарные (М)).
Основная функция всех лейкоцитарных клеток заключается в обеспечении реакций иммунитета.
Наиболее многочисленной группой лейкоцитов являются нейтрофилы. В зависимости от степени зрелости, среди них выделяют юные (палочкоядерные) формы и зрелые (сегментоядерные). Вместе с моноцитами, нейтрофилы отвечают за процессы активного фагоцитоза (захвата и уничтожения патогенных агентов).
Благодаря моноцитам происходит фагоцитоз разрушенных и погибших клеток, денатурированных белков, бактерий, комплексов антиген-антитело и т.д.
Лимфоциты являются важнейшим звеном иммунитета. Среди них выделяют три типа клеток:
- Т (обеспечивают реакции клеточного иммунного ответа);
- B (отвечают за реакции гуморального иммунного ответа);
- NК (уничтожение вирусов, опухолевых и мутировавших клеток).
Основная роль эозинофилов заключается в фагоцитировании комплекса антиген-антитело, образованного иммуноглобулином Е. Вместе с базофилами участвуют в развитии реакций гиперчувствительности 1-го типа.
Базофилы относятся к наиболее малочисленной группе. Однако они играют весомую роль в обеспечении воспалительного ответа и развитии аллергических реакций.
Изменение, обусловленное ростом числа юных, незрелых нейтрофилов (палочкоядерных) и нейтрофильных миелоцитов, называют сдвигом лейкоцитарной формулы влево. Подобная картина отмечается при заболеваниях инфекционного генеза, лейкозах, острой кровопотери и тяжелой интоксикации.
Сдвиг лейкоцитарной формулы вправо происходит за счет «старения» крови. Это обусловлено увеличением количества зрелых нейтрофилов (сегментоядерные с гиперсегментацией ядер). Такой сдвиг показателен для хронических заболеваний лёгких, мегалобластной анемии, заболеваний печени и т.д.
В норме, у взрослых и пациентов старше шестнадцати лет, общее количество всех видов лейкоцитов колеблется от 4 до 9* 109Л.
До одного года, показатели лейкоцитов находятся в пределах от 6-ти до 17.5* 109Л.
У малышей от года до двух лет – от 6 до 17* 109Л.
С двух до четырех лет – от 5.5 до 15.5* 109Л.
С четырех до шести – от 5 до 14.5* 109Л.
С шести до десяти – от 4.5 до 13.5* 109Л.
С десяти до шестнадцати – от 4.5 до 13* 109Л.
У детей старше шестнадцати лет норма лейкоцитов в крови такая же, как и у взрослых.

Стоит отметить, что показатели лейкоцитарной формулы зависят от пола и возраста. Например, у женщин физиологический лейкоцитоз появляется перед менструациями, при беременности (лейкоцитоз в норме может достигать 15*109Л, однако, реактивный, выраженный лейкоцитоз может наблюдаться при угрозе выкидыша или преждевременных родов), во время кормления грудью. У мужчин физиологическое повышение лейкоцитов может быть обусловлено тяжелым физическим трудом, длительными тренировками, работой в условиях экстремальной температуры (цеха).
Значительные колебания числа лейкоцитов наблюдаются у детей. У новорожденных, физиологический лейкоцитоз может достигать 20*109Л.
Умеренным лейкоцитозом у взрослых принято считать повышение числа лейкоцитов более 10* 109Л. Такая картина характерна для острых инфекционных заболеваний (однако, при брюшном и сыпном тифе, кори и гриппе наблюдается лейкопения), кровоизлияний в головной мозг, ИМ (инфаркт миокарда), травм, онкологических новообразований, терминальной почечной недостаточности с уремией, лейкозов, длительного приема кортикостероидных гормонов.
Выраженный лейкоцитоз (более 70* 109Л) характерен для сепсиса (системного воспалительного ответа на инфекционный процесс).
Особо значительным лейкоцитозом называют увеличение общего числа всех видов лейкоцитов более 80* 109Л. При хроническом лейкозе показатели могут увеличиваться до 100* 109Л.
Уменьшение общего числа лейкоцитов называют лейкопенией. Она диагностируется при вирусных инфекциях (грипп, герпевирусные инфекцияи, краснуха), малярии, брюшном тифе, дефиците витамина В12, системных заболеваних соединительной ткани, приеме тиреостатических ср-в, первичных и вторичных иммунодефицитах, лечении НПВС (нестероидные противовоспалительные ср-ва) и сульфаниламидами и т.д.
Перераспределение может быть:
- физиологическим (после мышечного перенапряжения или стресса, приема пищи, купания в холодной или горячей ванне);
- патологическим (у агонирующих или шоковых больных, у пациентов, перенесших операцию, у эпилептиков: во время и после припадка).
Истинный лейкоцитоз также бывает физиологическим (с нейтрофильным сдвигом лейкоцитарной формулы влево, при беременности, перед менструациями, в периоде новорожденности) и патологическим (может быть со сдвигом как влево, так и вправо).
Патологический истинный лейкоцитоз появляется при инфекционных заболеваниях (бактериальных), воспалительных процессах (асептическом тромбозе, аппендиците), инфаркте миокарда, интоксикации, острой кровопотере, заболеваниях крови (полицитемии, лейкемическом лейкозе, лимфогранулематозе), злокачественных опухолях.
Нейтрофилия может протекать с гипорегенеративным, регенеративным, дегенеративным сдвигом, а также сопровождаться появлением костномозговых клеток в крови.
Такое изменение в ОАК обусловлено появлением множества юных клеток. Сдвиг лейкоцитарной формулы влево свидетельствует о том, что 
Гипорегенеративный сдвиг влево сопровождается палочкоцитозом до 6%. Такие изменения в анализах крови характерны для:
- инфекционных болезней легкой степени тяжести;
- легко выраженных воспалений (катаральная форма аппендицита);
- активного туберкулеза;
- свежего сифилиса;
- малярийного приступа;
- первых суток после инфаркта миокарда;
- злокачественных новообразований (на начальных стадиях).
Нейтрофилия, сопровождающаяся регенеративным сдвигом влево, с увеличением количества палочкоядерных нейтрофилов выше шести процентов и лейкоцитозом более 12*109Л характерна для инфекций со среднетяжелым течением (скарлатины, рожистого воспаления, сыпного тифа, дифтерии, пневмонии, септического эндокардита).
Гиперрегенеративный сдвиг влево, не сопровождающийся значительным повышением палочкоядерных нейтрофилов, однако, характеризующийся появлением нейтрофильных миелоцитов, наблюдается при:
- инфекционных болезнях с тяжелым течением (тяжело протекающие пневмонии, рожистое воспаление, холера);
- менингококковых менингитах;
- гнойных заболеваниях ЛОР-органов (гаймориты, фронтиты, этмоидиты, сфеноидиты, стрептококковые тонзиллиты, отиты), желчевыводящих путей (флегмонозный или гангренозный холециститы и т.д.), мочевыделительной системы (тяжелые пиелонефриты);
- гемолитической анемии;
- перфоративном и гангренозном аппендиците;
- диффузном перитоните, сепсисе;
- онкологических новообразованиях, с тяжелой интоксикацией.
Повышение числа нейтрофилов, сопровождающееся дегенеративным сдвигом (то есть с возрастанием числа палочкоядерных форм, но без появления незрелых клеток), характеризуется большим количеством деструктивно измененных гиперсегментированных клеток, имеющих токсическую зернистость. Подобное явление отмечается при тяжелом туберкулезе, интоксикациях, угнетении костного мозга.
Нейтрофилия, не сопровождающаяся сдвигом влево, может выявляться при физической и эмоциональной нагрузке, менструациях, после приема стероидов, введения вакцин, употребления пищи. Среди патологических причин подобной нейтрофилии выделяют подагру, эклампсию, уремию, отравления лекарственными средствами, ацидоз, острую кровопотерю, первые сутки после некроза тканей (после инфаркта миокарда, при некротическом распаде опухолей, при гангрене).
Высокий лейкоцитоз с нейтрофилией, а также появлением в крови миелобластов, палочкоядерных клеток и юных форм, наблюдается при лейкемоидных реакциях по миелоидному типу.
- людей, проживающих на экологически-загрязненной территории;
- пациентов с мегалобластными анемиями;
- злокачественной анемии Аддисона-Бирмера;
- истиной полицитемией;
- обструктивных хронических заболеваний легких;
- тяжелых поражений тканей почек и печени;
- состояний после гемотрансфузии.
Для диагностики используется венозная или капиллярная кровь. Стандартно, анализ приходит на следующие сутки. В экстренных ситуациях лаборатория дает ответ в течение часа.
Для получения максимально достоверных показателей анализ крови сдается натощак. За сутки необходимо исключить физическое и эмоциональное напряжение, курение и прием спиртных напитков. Лечащий врач и персонал лаборатории должны быть уведомлены о принимаемых препаратах, поскольку они могут влиять на результаты анализа.
источник
✓ Статья проверена доктором
Общий анализ крови с определением ее лейкоцитарной формулы – один из наиболее информативных видов исследований, которые проводятся для выявления ряда недугов и оценки общего состояния здоровья. Любые отклонения от общепринятых в данном случае могут говорить о попадании инфекции, наличии воспалений или других изменениях в организме. Изменения в составе крови могут быть разными, в зависимости от особенностей патологического процесса и организма пациента. Одно из состояний, которое требует пристального внимания врача и дополнительных исследований, носит название сдвиг лейкоцитарной формулы.
Сдвиг лейкоцитарной формулы влево
Клетки крови, известные под названием белые клетки или лейкоциты играют важную роль в иммунной системе организма – они выявляют и обезвреживают чужеродных агентов, вирусы и бактерии. Всего выделяют пять видов лейкоцитов, каждый из которых выполняет собственную функцию.
- Лимфоциты уничтожают чужеродных агентов, злокачественные клетки, а также отвечают за выработку защитных антител.
Причины снижения лимфоцитов
Причины снижения эозинофилов
Причины снижения моноцитов
Причины понижения уровня нейтрофилов
Лейкоцитарная формула отражает относительное количество и соотношение вышеперечисленных видов клеток в крови пациента. О попадании в организм инфекций, наличии очагов воспаления или патологических процессов могут свидетельствовать отклонения от нормы, которые определяются путем лабораторных исследований.
Количество белых клеток может изменяться в зависимости от возраста и некоторых физиологических факторов, поэтому при определении количества лейкоцитов учитываются особенности организма пациента.
Нормы количества и процентного соотношения лейкоцитов для взрослых людей
| Вид лейкоцитов | Количество клеток в образце х 109/л | Процентное соотношение | |||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Нейтрофилы сегментоядерные | 2-5,5 | 47-72 | |||||||||||||||
| Нейтрофилы палочкоядерные | 0,04-0,3 | 1-6 Так как кровь человека в основном состоит из лимфоцитов и нейтрофилов, отклонения чаще всего связаны именно с этими видами лейкоцитов. Нормы палочкоядерных и сегментоядерных нейтрофилов у представителей обоих полов примерно одинаковы, а изменения в лейкоформуле зависят от возраста.
Что такое лейкоцитарная формула Как уже было сказано выше, отклонения от нормы в лейкоформуле могут свидетельствовать о наличии инфекций и патологических процессов, поэтому пациенту необходима консультация врача, а в некоторых случаях дополнительные обследования. При расшифровке результата анализа учитывается не только их количество, но и соотношение между разными видами лейкоцитов, в частности, между молодыми и зрелыми клетками. Снижение или повышение количества зрелых клеток крови по отношению к молодым носит название сдвиг лейкоцитарной формулы.
Что такое сдвиг лейкоцитарной формулы Если в организме протекает патологический процесс или определенные физиологические изменения, первыми погибают зрелые клетки крови, после чего их место занимают «юные» клетки. По этой причине количество незрелых лейкоцитов (палочкоядерных нейтрофилов) по отношению к старым (сегментоядерным нейтрофилам) увеличивается – такое состояние называют сдвигом лейкоцитарной формулы влево. Иногда, помимо высокого содержания палочкоядерных нейтрофилов, в крови появляются их формы-предшественники – миелоциты, метамиелоциты, промиелоциты и т.д., что однозначно говорит о наличии определенных патологий (в анализе здорового человека они не присутствуют). В число причин сдвига лейкоформулы влево входят:
Процентное соотношение разных видов лейкоцитов Омоложение состава крови (если в анализе присутствуют милоциты, эритробласты, промиелоциты) свидетельствуют о серьезных нарушениях в организме – метастазы, которые попали в костный мозг, лейкозы, коматозное состояние. Вариантом нормы считается сдвиг лейкоцитарной формулы при восстановлении организма после операций или тяжелых заболеваний, а также тяжелых физических нагрузок – в данном случае сдвиг называется реактивным, и не требует медицинского вмешательства. Кроме того, незначительные изменения в формуле наблюдаются у беременных женщин.
Чтобы определить степень нейтрофилеза (повышения количества нейтрофилов) и интенсивность протекающего патологического процесса необходимо суммировать все показатели данной группы лейкоцитов в анализе и определить общее количество. При умеренном сдвиге оно не будет превышать 10 х 109/л, при выраженном – варьироваться в пределах 10-20 х 109/л, при тяжелом – 20-60 х 109/л. Самым неблагоприятным является тяжелый нейтрофилез, который говорит о серьезных патологиях в организме, а иногда о прямой угрозе жизни человека. Увеличение количества нейтрофилов в крови не проходит бесследно для общего состояния и самочувствия человека – большинство заболеваний, которые он сопровождает, имеет ярко выраженные симптомы. Кроме того, при сдвиге лейкоцитарной формулы может отмечаться сильная слабость, снижение работоспособности, понижение артериального давления, головокружение. При появлении подобных признаков следует как можно быстрее обратиться к врачу, чтобы вовремя выявить причины изменений в составе крови. Проверка лейкоцитарной формулы необходима при подозрении на инфекционные и воспалительные заболевания, обострении хронических болезней, для оценки эффективности терапии, профилактических обследованиях. Также исследование назначается в случаях необъяснимого снижения массы тела, острой боли в области живота, увеличения лимфоузлов. Для проверки лейкоцитарной формулы производится забор крови из пальца или из вены. Анализ делается в утренние часы натощак (после последней трапезы должно пройти не менее 8 часов) – пациенту рекомендуется выпить стакан воды для разжижения крови.
Как правильно сдавать общий анализ крови За несколько дней до визита в лабораторию желательно не употреблять острые, соленые и жирные продукты, спиртные напитки, не курить. Накануне забора следует избегать тяжелых физических нагрузок, переутомления, психоэмоциональных стрессов. Помимо вышеперечисленных факторов, на результат исследования могут повлиять беременность и некоторые физиотерапевтические процедуры (УЗИ, рентген, флюорография), поэтому о них обязательно следует сообщить врачу. источник
При подсчете лейкоцитов используются несколько методов. С целью выявления воспалительных заболеваний в человеческом организме пациенты сдают кровь на анализ, чтобы в лабораторных условиях определить количество лейкоцитов в крови. Лейкоцитарная формула позволяет узнать о состоянии крови, ее пяти видах лейкоцитов, выполняющих каждый свою функцию в организме. Бывают причины, вызывающие сдвиг лейкоцитов влево или вправо. Установлено несколько видов лейкоцитов, их процентное соотношение называется лейкограммой. в медицинской практике имеет большое значение. Она показывает любые изменения в организме, это выражается в процентном содержании клеток белой крови, как они могут увеличиваться или уменьшаться за счет других видов. Такие данные говорят о ходе патологического процесса или осложнениях, а также дают возможность спрогнозировать дальнейшее течение болезни. Лейкограмму используют для сопоставления с проявлениями болезни Есть также в медицине такое понятие, как сдвиг лейкоцитов вправо или влево:
Лейкоциты делятся на несколько видов:
Чаще всего так происходит при: кровотечении, интоксикации, сепсисе, туберкулезе, злокачественных опухолях, некоторых инфекционных болезнях, инфаркте миокарда, при острых воспалительных процессах. Уменьшение нейтрофилов может быть вызвано бактериальными, грибковыми и вирусными инфекциями, лучевой терапией и др. В организме взрослого человека нормальный процент всех нейтрофилов должен быть на уровне 47-72%. Эозинофилы — имеют способность уничтожать и поглощать чужеродные объекты, скорей всего это связано с аллергическими процессами в организме. Большое содержание в крови эозинофилов связано с аллергией, инфекционными болезнями, глистной инвазией или выведением антибиотиков. Для детей норма составляет ?%, а для взрослых людей — 5%. Низкое содержание может быть вызвано — травмами, ожогами, острым аппендицитом, сепсисом, перенесенной операцией, в первый день после приступа инфаркта. Базофилы — принимают участие в воспалительных и аллергических реакциях. Если все в порядке в организме, то их общий процент не должен быть выше 1%. Увеличение может быть связано с эндокринными нарушениями, аллергией, воспалительным процессом в печени, язвой желудка, хроническим заболеванием ЖКТ, лимфогранулематозом. Меньшее количество в лейкоцитарной формуле наблюдается при стрессах, острой пневмонии, острых инфекциях, нарушениях щитовидной железы, длительной лучевой терапии. Лимфоциты — важны для формирования иммунитета, поскольку принимают участие в распознавании антител. В организме взрослого человека их должно быть в пределах 19-37%. Большое количество лимфоцитов обычно связано с вирусными инфекциями, инфекционными болезнями, менструальными днями. Недостаток лимфоцитов вызван иммунодефицитом, почечной недостаточностью, вирусными заболеваниями, недостаточностью кровообращения и злокачественными образованиями. Моноциты — они удаляют из организма разрушающие клетки и бактерии, комплексы антиген-антитело. Недостаток их может быть при брюшном тифе, при лечении глюкокортикаидами и тяжелых септических процессах. Увеличение наблюдается при хирургическом вмешательстве, инфекционных болезнях, болезнях крови, злокачественных опухолях, коллагенозах.
После 16 летнего возраста количество лейкоцитов в крови должно составлять 4,0-10,0х10 9 /л. За единицу измерения берется количество клеток на 1 литр крови. Лейкоцитарная формула имеет свои особенности, на ее сдвиг влияют возрастные изменения, поэтому она оценивается с учетом возраста, для каждого возраста есть своя норма. Сдвиг влево может быть вызван в состоянии:
Сдвиги вправо чаще случаются, когда наблюдается:
Содержание всех видов лейкоцитов образуют лейкоформулу, когда происходит изменение соотношения молодых и зрелых нейтрофилов, тогда и начинается ядерный сдвиг гранулоцитов. С увеличением числа ядерных гиперсегментированных форм происходит сдвиг вправо в лейкоцитарной формуле. Такое увеличение говорит о подавлении гранулопоэза на фоне лучевой болезни, цинги, дефицита витамина В12 и фолиевой кислоты. Подобный сдвиг может быть гипогенеративного типа, по лейкоцитарной формуле в умеренном сдвиге она будет иметь такие показатели — 10-12х10 9 /л. Увеличение содержания палочкоядерных нейтрофилов будет выше всего на 5%. С увеличением более 5% формула выглядит по-другому — 13-19х10 9 /л, регенеративный тип в этом случае более выраженный, чем в первом. Общее число лейкоцитов при гиперегенеративном типе может превышать 20-25х10 9 /л , и в то же время быть нормальным и даже сниженным по причине длительного лейкоцитоза. Если происходит длительный лейкоцитоз, то это со временем приведет к истощению регенераторной функции костного мозга, связанное с гиперплазией миелоцитарного ростка костного мозга. Итоговый результат анализа крови в лейкоцитарной формуле обнаружит значительное увеличение незрелых нейтрофилов, палочкоядерных и появление миелоцитов и промиелоцитов. Подобные сдвиги наблюдаются при таких заболеваниях, как гнойно-септические процессы и различные инфекционные болезни. От общего количества лейкоцитов нейтрофилы составляют более 50%, их основная функция — борьба с инфекциями, которые попадают в кровь, Также они должны поглощать различные микроорганизмы, которые не могут находиться в организме человека. Сдвиг по формуле влево часто наблюдается при физических нагрузках и называется реактивным, все может восстановиться без медицинского вмешательства, поскольку после отдыха формула приходит в первоначальное состояние. Лейкоцитарная формула со сдвигом влево может проявиться при ацидозе, в предкоматозном состоянии. Для того чтобы выявить сдвиг влево лейкоцитарной формулы следует сделать специальный анализ крови. Специалист, который будет выписывать направление на сдачу анализа сам определит, какой именно вид анализа необходим и как его провести правильно. Повышение нейтрофилов часто может быть вызвано следующими причинами:
Сдвиг в формуле может произойти из-за отравлений различными ядовитыми веществами. Причем это происходит внутри организма, а также когда в организм попали отравляющие пары некоторых сильнодействующих химических элементов, например, ртуть, свинец и др. Формула может поменяться влево также при приеме некоторых лекарственных препаратов. С помощью правильного выявления сдвига в ту или иную сторону можно установить правильный диагноз и определить воспалительный процесс, который происходит в организме или заболевание конкретного органа. На фоне таких причин уровень лейкоцитов всегда выходит за пределы нормы в анализе крови. Признаками сдвига формулы влево могут послужить следующие симптомы:
Если в течении длительного времени наблюдаются такие признаки, то лучше всего посетить специалиста и сдать необходимые анализы. Анализ следует сдавать только в утреннее время, пока организм еще не испытывал физических нагрузок, и содержание сахара в крови минимальное. Существует норма лейкоцитарной формулы для взрослой части населения:
Лейкоцитарная формула расшифровывается постепенно, оценивается каждый вид клеток в крови, привязывая их к абсолютному числу лейкоцитов и симптомам. На сегодняшний день все расчеты проводятся автоматическими гематологическими анализаторами, после чего врач осматривает мазки крови. Анализ на проверку лейкоцитарной формулы обычно назначают при профилактическом обследовании, обострениях хронических заболеваний, острых болях в области живота, снижении массы тела, увеличении лимфатических узлов. источник Лейкоцитарной формулой называется процентное отношение лейкоцитов (белых кровяных телец) к общему количеству крови, представляется в процентах. Определяется это соотношение при проведении анализа крови. Благодаря лейкорамме специалисты могут поставить диагноз, сделать прогноз по типу и стадии, текущего и дальнейшего течения заболевания. Также удается рассчитать вероятность выздоровления при определенном курсе лечения, по необходимости сменить его. Общий анализ крови рекомендуется к сдаче 1 раз в год. Если в теле присутствует острое, тяжелое заболевание, то возможно учащение сдачи крови. В таком случае регулярность сдачи зависит от необходимости и течения болезни. Преимущественно показаниями для сдачи анализа являются заболевания вирусного, грибкового либо инфекционного происхождения. Также кровь сдается при патологии печени, почек, сердца, селезенки, а также костного, головного мозга. Возможен забор крови после серьезных повреждений организма или перед операционным вмешательством.
Также есть абсолютные значения, обозначающие конкретное число клеток, содержащихся в данном объеме. В большинстве случаев более значимым диагностическим фактором является абсолютное значение. Когда происходят колебания концентрации лейкоцитов со сдвигом формулы, следует принимать во внимание как относительное, так и абсолютное их значение. В практике чаще всего тенденция перемены в показателях как влево, так и вправо совпадает. В случае левого сдвига речь идет о повышении и абсолютного, и относительного значения концентрации незрелых нейтрофилов. Такое состояние еще называют нейтрофилией. Норма нейтрофилов у взрослого человека представлена в таблице.
Она также позволяет определить общий уровень содержания лейкоцитов, тем самым выявляя возможный сдвиг лейкоцитарной формулы. Ничего общего с математикой здесь нет. Благодаря этой формуле можно оценить общее состояние здоровья человека, а также выявить разные вероятные отклонения. В ряде случаев можно не только распознать заболевание, но и определить степень его протекания с дальнейшим исходом. В большинстве случаев анализ на определение лейкоцитарной формулы назначается с общими исследованиями в ходе планового медицинского обследования, при подозрении на лейкоз, а также в качестве контрольной профилактической меры. Для качественного изучения анализа необходимо последовательно оценивать соотношение различных разновидностей лейкоцитов. Изначально необходимо оценить соотношение каждой отдельно взятой разновидности и общего количества. Также проводится сравнение с симптоматикой и типом болезни. Рассмотрим основные причины повышения, а также понижения каждого лейкоцита:
>Повышенный уровень этих клеток называется лимфоцитозом, а пониженный – лимфоцитопенией. Причинами первого проявления могут быть:
Причинами лимфоцитопении могут быть такие проявления:
Если имеется отклонение в лимфоцитарном составе – это первый признак, свидетельствующий о серьезной патологии. Увеличение клеток приводит к патологическому состоянию – моноцитозу, причинами которого являются:
>Снижение уровня моноцитов берут во внимание только в совокупности с лимфоцитами. Если их общий показатель снижен – это говорит о наличии обширных воспалительных процессов хронического типа: туберкулез, саркоидоз, ревматоидный артрит, цирроз печени.
Базофилия, при которой уровень клеток ниже нормы, может говорить о заболеваниях костного мозга, клетки которого перестали синтезировать эти частицы лейкоцитарной массы. Базоцитоз, характеризующийся увеличением численности белых клеток, свидетельствует о воспалительном процессе, преимущественно вирусного типа, что характерно для ОРЗ и ОРВИ. >Значительное увеличение этих клеток (нейтрофилез) говорит о наличии обширного кровотечения и значительных потерь крови. Также причинами могут стать такие проявления, как:
Оказывать подавляющее воздействие на нейтрофилы способны такие факторы, как:
Снижение численности эозинофилов может сопровождаться гормональным сбоем и длительным приемом лекарственных препаратов. Повышенный уровень может быть связан с такими проявлениями, как:
На самом деле причин отклонений от нормы может быть гораздо больше, и все они взаимосвязаны между собой. Анализ крови с лейкоцитарной формулой помогает выявить и предотвратить развитие раковых заболеваний. Большой клинический анализ крови включает в себя все значения показателей форменных элементов. Это исследование состоит из 2 тестов, целью одного из которых является определение процентного содержания различных белых кровяных телец в общем количестве лейкоцитов — так называемой лейкоцитарной формулы.
Эозинофилы — имеют способность уничтожать и поглощать чужеродные объекты, скорей всего это связано с аллергическими процессами в организме. Большое содержание в крови эозинофилов связано с аллергией, инфекционными болезнями, глистной инвазией или выведением антибиотиков. Для детей норма составляет ?%, а для взрослых людей — 5%. Низкое содержание может быть вызвано — травмами, ожогами, острым аппендицитом, сепсисом, перенесенной операцией, в первый день после приступа инфаркта. Базофилы — принимают участие в воспалительных и аллергических реакциях. Если все в порядке в организме, то их общий процент не должен быть выше 1%.
Лимфоциты — важны для формирования иммунитета, поскольку принимают участие в распознавании антител. / В организме взрослого человека их должно быть в пределах 19-37%. Большое количество лимфоцитов обычно связано с вирусными инфекциями, инфекционными болезнями, менструальными днями. Недостаток лимфоцитов вызван иммунодефицитом, почечной недостаточностью, вирусными заболеваниями, недостаточностью кровообращения и злокачественными образованиями. Моноциты — они удаляют из организма разрушающие клетки и бактерии, комплексы антиген-антитело. Недостаток их может быть при брюшном тифе, при лечении глюкокортикаидами и тяжелых септических процессах. Увеличение наблюдается при хирургическом вмешательстве, инфекционных болезнях, болезнях крови, злокачественных опухолях, коллагенозах. В крови человеческого организма, как выше было упомянуто, присутствует не один вид лейкоцитов. Эти важные клетки, которые борются с инфекционной угрозой и реагируют на повреждение тканей, образуются в костном мозге. Их насчитывается пять видов:
Лимфоциты – эти клетки принадлежат группе агранулоцитов и представляют собой фундамент нашей иммунной системы. Их главная задача заключается в распознавании и ликвидация чужеродных антигенов, включая раковые клетки. Также они принимают участие в выработке антител. В свою очередь, разделяются на три типа: Моноциты – представляют собой клетки, относящиеся к одноядерной лейкоцитной группе. Они имеют овальную форму и содержат ядро крупных размеров, в котором содержится хроматин, большое количество цитоплазмы с множеством лизосом. В зрелом виде имеют диаметр 18-20 мкм. Моноциты отвечают за удаление из организма разрушающихся клеток, а также бактерий и прочих чужеродных тел. / Помимо нейтрализации микроорганизмов, участвуют в фагоцитозе. Нейтрофилы – относятся к гранулоцитарной группе и являются фагоцитами в классическом понимании. Во многом именно по их причине происходит сдвиг лейкоцитарной формулы вправо или влево. Делятся на палочкоядерные и сегментоядерные. Помимо того, что они подвижны, клетки отличаются способностью к хемотаксису и могут захватывать бактерии.
Базофилы – тоже относятся к гранулоцитарным лейкоцитам и имеет ядро S-образной формы. В большом количестве содержат такие вещества, как: Костный мозг отвечает за формирование крови путем производства большого количества незрелых клеток. Такой процесс ускоряется в связи с увеличением потребности в этих клетках. За повышение спроса отвечают патологические изменения, происходящие в организме. В результате количество этих клеток в крови может достичь огромного значения, что и называется лейкоцитозом.
Различают две формы левого сдвига:
В юном возрасте, в особенности это касательно новорожденных, наблюдается более выраженный сдвиг лейкоцитарной формулы детей. И этому есть простое объяснение – организм ребенка или только что появившегося на свет малыша еще полностью не сформирован и в нем активно протекают разные биологические процессы. Причем в отличие от взрослых количество лейкоцитов в крови, смотря какого возраста ребенок, разное. На протяжении всего детского периода жизни у ребенка дважды происходит перекрест лейкоцитарной формулы. Первый раз это случается после рождения малыша. Поскольку организм матери выполнял основную защитную функцию для плода, то состав крови новорожденного приближен к показателю нормы у взрослых людей.
Находясь в возрасте от года до трех, детский организм отличается нестабильным составом крови. То есть время от времени происходит сдвиг лейкоцитарной формулы влево у детей или же вправо. При этом концентрация лимфоцитов и нейтрофилов может меняться в течение всего дня. Также причиной такой смены могут послужить определенные условия:
С 4 до 6 лет нейтрофилы выходят на лидирующую позицию. Однако у детей старше 6-7 лет состав крови идентичен параметрам взрослых. В течение всего этого периода гормональных изменений может наблюдаться сдвиг формулы на 10-15%, что является нормой. Более наглядную картину покажет таблица ниже. источник Исследование общих показателей анализа крови является самым эффективным видом лабораторной диагностики для определения заболеваний и общего состояния здоровья. Одно из отклонений, требующее проведения дополнительных обследований, называется сдвигом лейкоцитарной формулы влево. Отношение числа различных видов лейкоцитов ко всему количеству данных телец в крови называется лейкоцитарной формулой. Пропорция этих клеток в результате воздействия заболеваний в организме будет меняться. По этим изменениям доктор может поставить предположительный диагноз. Лейкоциты — клетки крови, имеющие белый цвет, они выполняют функцию защитников от патологических микроорганизмов, которые вызывают воспаление.
Увеличение или понижение числа клеток по сравнению с нормой в формуле лейкоцитов говорит о течении в организме инфекционного процесса, поэтому требуется ряд дополнительных исследований для уточнения диагноза. При расшифровке анализа обращают внимание не только на число телец, но и на их соотношение между собой, особенно между новыми и старыми частицами. Пониженное или повышенное содержание старых клеток по отношению к новым называется сдвигом лейкоцитарной формулы. Он определяется в лаборатории при помощи подсчета лейкограммы и использования гематологического автоматического анализатора. Причины отклонений в лейкоцитарной формуле следующие. Лимфоцитоз — увеличение содержания лимфоцитов в крови. Он бывает вызван такими заболеваниями:
Падение количества лейкоцитов отмечается в следующих случаях:
Увеличение содержания нейтрофилов можно наблюдать:
Снижение содержания нейтрофилов в крови указывает:
Увеличение числа моноцитов вызывают:
Повышение базофилов — миелолейкоз. Понижение моноцитов — туберкулезное поражение легких. Сдвиг влево означает, что в организме возник процесс патологического характера или другие функциональные нарушения, в результате которых в первую очередь гибнут клетки крови зрелого вида, а на их месте образуются юные. Поэтому число молодых лейкоцитов по сравнению со зрелыми возрастает. Лейкоцитоз со сдвигом влево может протекать с повышенным содержанием не только нейтрофилов, но и миелоцитов, а это достоверно подтверждает наличие в организме патологий, т.к. в здоровом организме таких отклонений не наблюдается. Данное состояние вызвано следующими причинами:
Сдвиг лейкоцитарной формулы вправо бывает из-за увеличения числа нейтрофильных частиц. Повышение числа клеток зрелого вида и уменьшение новых свидетельствует о неэффективном процессе образования и созревания лейкоцитов. При медленном процессе обновления состава кровь не может полноценно выполнять свои функции в организме человека, в первую очередь снижается способность организма бороться с вредоносными бактериями. Кровь, обновление которой происходит вяло, не способна нормально функционировать. Смещение вправо показателя говорит о сниженной способности организма сопротивляться вредоносным бактериям. Также могут начать развиваться лимфопения и эозинопения.
При наличии отклонений в формуле лейкоцитов нужны срочная консультация доктора и проведение вторичного обследования, т.к. эти показатели свидетельствуют о наличии различных заболеваний в организме и требуют в первую очередь выявления причины данного состояния, а затем ее устранения. источник Нейтрофильный лейкоцитоз со сдвигом влево. Лейкоцитозы. Причины лейкоцитозов. Механизмы развития лейкоцитозовЛейкоцитарная формула и ее изменения . Нормальное соотношение отдельных видов лейкоцитов в периферической крови при общем количестве их 7000 в 1 мм3. Это соотношение, выраженное в процентах, называется лейкоцитарной формулой и анализ ее имеет очень большое диагностическое значение при оценке реакций кроветворной системы на то или другое раздражение при различных заболеваниях. Ядерная картина и ядерные сдвиги нейтрофилов. Большое значение имеет также изучение так называемой ядерной картины (формы и характера) ядер нейтрофилов и изменений в ней, так как между степенью сегментации ядра и его структурными особенностями, с одной стороны, и возрастом лейкоцитов, с другой, имеется определенная зависимость. Чем ядро нейтрофила менее сегментировано и чем оно нежнее (светлее окрашивается), тем оно моложе. На этом основании выделяют 4 вида ядер и соответствующие им 4 группы нейтрофилов: 1) круглое или овальное ядро — миелоциты; 2) колбасовидное ядро юные нейтрофилы; 3) ядро в виде подковы или буквы Г или латинской буквы S — палочкоядерные нейтрофилы; 4) сегментированное ядро зрелые сегментоядерные нейтрофилы. В нормальной крови большинство нейтрофилов зрелые с отчетливо сегментированными (2 — 5 сегментов) ядрами и только около 3 — 5% из них с несегментированнымн (0 — 1% юных и 3 — 4% палочковидных форм). В патологических условиях в крови в связи с усиленным лейкопоэзом часто появляется большое количество несегментированных или мало-сегментированных юных нейтрофилов до миелоцитов включительно. Это явление носит название сдвига ядра нейтрофилов влево. В более редких случаях значительная часть нейтрофилов имеет 4 — 5 и больше сегментов это сдвиг ядра нейтрофилов вправо (цинга, пернициозная анемия). Увеличение в крови числа несегментированных палочковидных нейтрофилов с узким темным пикнотическим ядром указывает на то, что эти клетки развивались ненормально и не могли проделать свойственной им сегментации ядра при созревании, что происходит обыкновенно при воздействии на кроветворные органы вредных моментов, чаще всего токсинов. Увеличение в крови такого типа нейтрофилов носит название дегенеративного сдвига влево. Примером последнего может служить гемограмма при брюшном тифе . Отдельные виды лейкоцитоза . Помимо общего лейкоцитоза с равномерным увеличением всех видов белых кровяных телец и, следовательно, с сохранением нормальной лейкоцитарной формулы следует различать целый ряд отдельных видов лейкоцитоза в зависимости от преимущественного увеличения нейтрофилов, эозинофилов, базофилов, лимфоцитов или моноцитов. Нейтрофильный лейкоцитоз . Нейтрофилы составляют в норме около 65% (60-75%) всех лейкоцитов, следовательно в абсолютных цифрах их находится в 1 мм3 крови около 4000 — 5000. Исходя из этих величин, мы судим о степени или выраженности лейкоцитоза. Нейтрофильный лейкоцитоз наиболее частый и практически наиболее важный вид лейкоцитоза. Он является главным представителем патологического лейкоцитоза и характерен для большинства инфекций (особенно при крупозной пневмонии , цереброспинальном менингите), воспалительных процессов и нагноений, отравлений и т. д. При диагностической и прогностической оценке нейтрофильного лейкоцитоза необходимо учитывать одновременно и ядерный сдвиг нейтрофилов. От его характера и степени в значительной мере зависит оценка значения лейкоцитоза в каждом данном случае. Так, нейтрофильный лейкоцитоз без ядерного сдвига или только с небольшим регенеративным сдвигом указывает на легкость инфекции и имеет благоприятное прогностическое значение. Нейтрофильный лейкоцитоз с ясно выраженным регенеративным сдвигом (до юных и миелоцитов) говорит уже о тяжести инфекции. Очень резкий (гиперрегенеративный) сдвиг и последующее уменьшение числа лейкоцитов характерны для очень тяжелых инфекций и имеют весьма неблагоприятное прогностическое значение. Дегенеративный ядерный сдвиг наблюдается часто при брюшном тифе, иногда при туберкулезе и других заболеваниях и является признаком недостаточности лейкопоэтической функции. Нейтрофильная лейкопения , или нейтропения, наблюдается при ряде инфекционных заболеваний протекающих без лейкоцитоза, а иногда и с лейкопенией: при брюшном тифе (обычно лейкопения до 2000-4000, а в тяжелых случаях до 1001 и ниже), гриппе , кори, краснухе и некоторых других. Нейтропения при: этом сопровождается дегенеративным ядерным сдвигом. Нейтропения характерна также для авитаминозов (цинги) и недостаточного питания вообще. Типична нейтропения для злокачественного малокровия. Лейкоцитоз при заболеваниях, протекающих с лейкопенией, указывает обычно на осложнение основного заболевания. Лейкопения при заболеваниях, идущих, как правило, с лейкоцитозом, является неблагоприятным признаком, так как говорит об угнетении и истощении лейкопоэтического аппарата кроветворных органов. Эозинофилъный лейкоцитоз , или эозинофилия. Эозинофилы составляют от 2 до 5% общего количества лейкоцитов, следовательно их находится в 1 мм3 крови около 150 — 350. Резко выраженная эозинофилия из всех острых инфекций наблюдается только при скарлатине (до 10 — 20% и выше), очень часто при глистных заболеваниях, главным образом при аскаридах, ленточных глистах, эхинококке и особенно при трихинозе (при последнем процент эозинофилов доходит до 70-80), при разного рода заболеваниях аллергического характера, как то: бронхиальная астма , сывороточная болезнь, крапивница , колит и др., и при многих кожных заболеваниях (псориаз). Во всех этих случаях эозинофилия может иметь немалое диагностическое значение. Уменьшение числа эозинофилов (гипэозинофилия) или полное исчезновение их из крови (анэозинофилия) наблюдается при всех тяжелых инфекциях или интоксикациях (даже при скарлатине) и поэтому служит показателем тяжести течения заболевания. Наоборот, появление в ходе болезни, например брюшного тифа, отсутствовавших эозинофилов является прогностически благоприятным симптомом и указывает или на ослабление силы инфекции, или на повышение реактивной способности организма. Базофильный лейкоцитоз . Базофилы составляют 0,5 % всех белых кровяных телец, следовательно в 1 мм3 их находится около 40. Ввиду их малочисленности и неясности их функции колебания их числа не имеют клинического значения. Вообще же их увеличение отмечено при всех резко выраженных нейтрофильных лейкоцитозах, при полицитемиях, при миелозах, после впрыскиваний сывороток, а уменьшение при тяжелых инфекциях и пернициозкой анемии. Следовательно, базофильный лейкоцитоз может служить показателем гиперфункции костного мозга. Лимфоцитоз . Лимфоцитов в норме около 25% общего числа лейкоцитов, или около 1500-2500 в 1 мм3 крови. Лимфоцитоз, как выражение гиперфункции лимфатической системы, очень часто наблюдается в периоде выздоровления после инфекционных заболеваний и интоксикаций после инфекционный лимфоцитоз. Нередко лимфоцитоз отчетливо выражен при доброкачественно протекающем туберкулезе и сифилисе . Характерен он также почти для всех внутрисекреторных расстройств, особенно связанных с нарушениями функции щитовидной железы. Относительный, но резко выраженный лимфоцитоз (до 90 и более процентов лимфоцитов) в связи с резким уменьшением числа гранулоцитов наблюдается при агранулоцитарных ангинах. Уменьшение числа лимфоцитов лимфоцитопения, как относительная, так и абсолютная, отмечается в начале инфекционных заболеваний, а.также при распространенном деструктивном поражении лимфатической системы (туберкулез, рак легких , саркома, гранулема). Выраженный после инфекционный лимфоцитоз имеет благоприятное прогностическое значение, как показатель хорошей реактивной способности лимфатической системы, играющей важную роль в процессах иммунизации организма. Поэтому же резко выраженная и длительная лимфоцитопения, особенно в поздних стадиях инфекционных болезней, прогностически весьма неблагоприятна. Моноцитоз . Количество моноцитов в норме колеблется около 6%, т. е. около 400 в 1 мм3. Увеличение их числа моноцитоз наблюдается часто при многих острых инфекциях (особенно при сыпном тифе , оспе, кори), в периоде выздоровления, а также при некоторых затяжных заболеваниях (малярия , endocarditis lenta). Будучи выражением повышенной деятельности ретикуло-эндотелиального аппарата, моцоцитоз как бы подтверждает его участие в процессах иммунизации. Моноцитопения характерна для очень тяжелых септических заболеваний. Появление юных форм . При патологических условиях в крови появляются юные формы лейкоцитов миелоциты и миелобласты. Появление их указывает на повышенную деятельность костного мозга (лейкобластического его аппарата) и наблюдается чаще всего при острых инфекционных заболеваниях и нагноительных процессах. Появление в крови лимфобластов (большие или юные лимфоциты) служит указанием на гиперфункцию лимфоидной ткани и наблюдается главным образом в детском возрасте. Изменения зрелых лейкоцитов касаются их ядер и протоплазмы. Наблюдаются, например, нейтрофилы с очень темными, мало сегментированными или даже пикнотическими ядрами, несомненно дегенеративного характера. Изменения протоплазмы нейтрофилов сводятся чаще всего к появлению в ней более грубой и более интенсивно красящейся зернистости так называемая токсическая зернистость, далее базофильному окрашиванию самой протоплазмы и к ее вакуолизации. Все эти изменения зрелых нейтрофилов периферического происхождения, дегенеративного характера и токсико-инфекционной природы; они обычно наблюдаются при тяжелых инфекционных заболеваниях. Патологически измененные ядра лимфоцитов характеризуются чаще всего своей рыхлостью, полиморфизмом (например бухтообразные или лопастные ядра так называемых ридеровских форм лимфоцитов) и более слабой и неравномерной окраской. Такие дегенеративно измененные лимфоциты благодаря их хрупкости при изготовлении мазков крови легко раздавливаются и дают начало так называемым формам растворения. Такого рода изменения ядер лимфоцитов наблюдаются нередко при инфекциях и лейкемиях. Характерны изменения протоплазмы лимфоцитов, выражающиеся резко выраженной базофилией ее и образованием в ней вакуолей. Их круглые, темно окрашивающиеся ядра (часто с расположением хроматина в виде колеса) расположены эксцентрически, иногда со светлой центральной зоной («сфера»). Это так называемые плазматические клетки. Изредка (12%) они наблюдаются, по-видимому, и у здоровых людей, но чаще при инфекционных заболеваниях, особенно часто при краснухе. От собственно плазматических клеток некоторые отличают под названием «клетки раздражения костного мозга» морфологически вполне сходные, но более крупные клетки, описанные впервые Тюрком. Наконец иногда (особенно при септическом эндокардите , возвратном и сыпном тифах) в периферической крови могут появляться клетки ретикуло-эндотелиального происхождения длинные, хвостатые, с овальным эксцентрически расположенным ядром, иногда содержащие нуклеоли. Эти клетки носят название гистиоцитов. Они указывают на раздражение и усиленную деятельность ретикуло-эндотелия. При оценке изменений белой крови необходимо учитывать одновременно по возможности большее число различных гематологических данных и обязательно сопоставлять их с важнейшими клиническими данными. Так, умеренный нейтрофильный лейкоцитоз с незначительным ядерным сдвигом и с наличием эозинофилов в крови позволяет ставить благоприятный прогноз. Высокий нейтрофилез с резко выраженным регенеративным сдвигом, с лимфоцитопенией, с анэозинофилией прогностически неблагоприятен. Лейкопения при тех же изменениях в остальном симптом безусловно неблагоприятный. Резкое увеличение количества белых кровяных телец в периферической крови является также одним из симптомов особого заболевания кроветворных органов, так называемого белокровия (лейкемии или лейкоза) Сразу хотим привести таблицу нормального содержания всех составляющих лейкоцитарной формулы, а далее уже более подробно, более понятно рассказать о каждой клетке, о её предназначении и функциях. Теперь перейдем к пониманию значения фразы: «сдвиг влево лейкоцитарной формулы». В сравнительно недавнем прошлом в стандартном, обычном бланке общего анализа крови любого человека, в том числе и ребенка, эта лейкоцитарная формула была напечатана не вертикально, а горизонтально и выглядела примерно так: Если в организме «забралась» бактериальная инфекция, то это приводит к увеличению палочко-ядерных нейтрофилов, а если эта инфекция слишком сильная, слишком тяжелая, то возрастают и показатели незрелых форм нейтрофилов. В этом случае лейкоцитарная формула может выглядеть примерно так: Теперь четко видно, как показатели видов нейтрофилов возросли, а в ранее пустых ячейках появились цифры. Это и есть сдвиг влево лейкоцитарной формулы – появились незрелые, молодые формы нейтрофилов. Можно понять, что если инфекция развивается бурно, стремительно, то организм испытывает постоянно растущую потребность в новых нейтрофилах и уже начинает призывать на помощь еще не до конца созревшие нейтрофилы. Важно ! Активность какой-либо инфекции в детском организме приводит в росту маленького организма в нейтрофилах, а это, в свою очередь, выражается в сильном сдвиге влево лейкоцитарной формулы. Каждый нейтрофил внутри себя содержит определенные зерна, которые еще можно назвать гранулами. В их состав входят самые разнообразные ферменты, предназначение которых в разрушении вирусов и каких-либо болезнетворных бактерий. При этом особую активность нейтрофилы проявляют именно по отношению к бактериям. Если в лейкоцитарной формуле наблюдается рост процентного содержания нейтрофилов, то это признак наличия воспалительного процесса, вызванного бактериями. Все нейтрофилы различаются между собою по степени своей зрелости. Если конкретно взятый нейтрофил является полноценной, зрелой клеткой, но его называются сегментоядерным нейтрофилом. Для получения такого звания клетке необходимо пройти через ряд превращений:
Если организм ребенка находится в обычном, здоровом состоянии, то ответственность за защиту его иммунитета ложиться «на плечи взрослых», полностью сформировавшиеся сегментоядерные нейтрофилов и совсем небольшого количества палочкоядерных. Если же начинается какая-то болезнь, какой-то воспалительный процесс, то уровень палочкоядерных нейтрофилов резко возрастает, они приходят на помощь сегментоядерным. Следовательно, увеличение бактерий и их активности в детском организме увеличивает нагрузку на его иммунитет, что приводит к росту нейтрофилов, сформированных до третьего этапа – до палочкоядерных. В том случае, когда они не могут оказать необходимую помощь, к «войне» с бактериями подключаются метамиелоциты, т.е. растет их показатель в общем анализе крови. Но к их помощи организм прибегает только в самых исключительных случаях, при очень тяжелых болезнях. Чаще всего, что является нормой, в крови метамиелоциты, а тем более миелоциты полностью отсутствуют. Еще, в качестве последнего, для справки, хочется сказать о том, что уменьшение уровня нейтрофилов в крови называется нейтропенией , а рост их уровня – нейтрофилезом . Аналогично нейтрофилам, клетки эозинофилы содержат внутри себя определенные ферменты или гранулы. Обезвреживают эозинофилы не бактерии, а иммунные комплексы. При взятии общего анализа крови у здорового ребенка их количество, чаще всего, сравнительно небольшое (примерно 1-4 %, не более). Но их численность существенно возрастает, что называется эозинофилией , при различной аллергии, при болезнях кишечника, даже кожи т.д. Очень часто эозинофелия проявляется после переноса тяжелых, особенно бактериальных инфекций. Данный тип (вид) клеток малочислен и редко встречается в крови. Уровень базофилов в общем анализе крови, независимо от возраста человека, составляет примерно 1%. Четкая цель их существования, их предназначения на данный момент еще не определена, но известно, что они принимают участие в процесс свертывания крови и в реакции организма, вызванной аллергией. Рост численности этих клеток встречается крайне, крайне редко, при исключительных болезнях. В медицине принято считать, что отсутствие базофилов в крови не о чем не говорит и на диагностику заболеваний не влияет. Аналогично нейтрофилам, лимфоциты могут существенно разниться между собою. Но установить её при помощи микроскопа невозможно. Принципиальные внешние отличие у них полностью отсутствуют. Однако, лимфоциты принимают очень активное участие в различных реакциях иммунного типа: обеспечивают синтез тел, нормальное функционирование всех систем иммунитета (общей и местной) и т.д. Потребность детского организма в упомянутых реакциях иммунного типа очень и очень высока. По этой причине лимфоцит – это главный, наиболее часто встречающийся в общем анализе крови ребенка . В возрасте, примерно, от месяца до 2-х лет уровень лимфоцитов у ребенка может достигать максимального значения. После 2-х лет он начинает падать (медленно), а к 4-5 годам численность лимфоцитов становится примерно равной численности нейтрофилов. Важно ! Обязательно учтите, что даже в 15-летнем возрасте у ребенка уровень лимфоцитов будет больше, чем у взрослого. Рост числа лимфоцитов или лимфоцитоз может наблюдаться при множестве детских болезней, вызванных различными инфекциями, в особенности вирусными. При попадании в детский организм какой-либо вирусной инфекции повышение числа лимфоцитов может наблюдаться в течение длительного времени – до 3-х недель, а иногда и до 2-х месяцев. Форменные элементы крови, называемые моноцитами, могут показаться самыми хорошими, самыми полезными. Дело в том, что они занимаются фагоцитозом. Если говорить простым, понятным языком, то это процесс поглощения и последующего переваривания различных бактерий, клеток, уже погибших, но оставшихся в крови, а также других частиц, которым не место в нашей крови (инородным). Жизнь моноцита длится (примерно) 30 часов, в течение которых он успевает сформироваться, вырасти и созреть. На последнем этапе, на этапе созревания, моноцит получает название макрофаг и в таком состоянии он живет уже примерно полтора, два месяца. В этом время он принимает самое активное участие в происходящих иммунных реакция, «кушая» (фагоцитируя) бактерии, уже погибшие клетки и т.п. Рост числа этих клеток ( моноцитоз ) является признаком затянувшейся инфекции, перешедшей в вялотекущее состояние (туберкулез, к примеру). Мало того, моноцитоз очень часто сигналит о заболевании — инфекционный мононуклеоза. Назначение плазматических клеток в образовании антител. Для взрослых нормой считается их полное отсутствие в крови, а у ребенка может встречаться лишь одна на 200 – 400 лейкоцитов. Рост их числа символизирует о наличии вирусной инфекции, но пагубно влияющей (разрушающей) лимфоидную ткань: краснуха, корь, ветряная оспа, инфекционный мононуклеоз. Общий анализ крови ребенка: лейкоциты и сдвиг влево лейкоцитарной формулы was last modified: Апрель 14th, 2015 by Koskin Ядерный сдвиг – это изменение соотношения молодых (промиелоциты, миелоциты, метамиелоциты, палочкоядерные) и зрелых (сегментоядерные) форм нейтрофильных лейкоцитов. В зависимости от направленности изменения различают ядерный сдвиг влево и вправо. Увеличение в крови молодых форм свиде- тельствует о ядерном сдвиге влево, а увеличение зрелых нейтро- филов с гиперсегментацией ядра (5 сегментов) на фоне исчез- новения молодых клеток – о ядерном сдвиге вправо. Нейтрофилия со сдвигом влево характерна для острых гнойных воспалительных процессов, например, гнойного аппен- дицита, гнойного холецистита, перитонита и др. При этом в кровь поступают незрелые лейкоциты: палочкоядерные и юные формы нейтрофилов (метамиелоциты), миелоциты, промиелоциты и да- же бласты (при лейкемических реакциях). Молодые формы лейкоцитов в крови нейтрофилов не появ- ляются при физиологических нейтрофилиях (умеренные физио- логические нагрузки – физические, психоэмоциональные, связан- ные с приемом пищи, переменой положения тела, нормально протекающая беременность с 4-5 мес., лактация); а также при су- дорогах, эпилепсии, слабой воспалительной реакции (поверхно- стных инфекционных воспалительных процессах, катарах ки- шечника, абортивных инфекциях, полиартритах, ранних стадиях неосложненных опухолей, введении лекарств и растворов, внут- ренних и наружных кровотечениях). Выделяют следующие виды ядерного сдвига влево : гипо-регенеративный (увеличение процентного содержания палоч- коядерных нейтрофилов); регенеративный (появление метамие- лоцитов и увеличение палочкоядерных); гиперрегенеративный (появление в крови миелоцитов, метамиелоцитов и увеличение палочкоядерных нейтрофилов); лейкемоидный (в мазке обнару- живаются промиелоциты, миелоциты и метамиелоциты). Небольшой нейтрофильный лейкоцитоз бывает в случаях легкого и умеренного течения острых инфекционных заболева- ний, при некоторых злокачественных опухолях без язвенного распада, иногда после внутривенных вливаний. Нейтрофильный лейкоцитоз с выраженным сдвигом лейко- цитарной формулы влево наблюдается при многих тяжело проте- кающих острых инфекционных заболеваниях (сыпном тифе, диф- терии, дизентерии, цереброспинальном менингите, роже, сепсисе и др.), при обострении хронических инфекций (например, тубер- кулеза легких), в случаях крупозной пневмонии, а также при При нейтрофильных лейкоцитозах, наблюдающихся при тяжелых инфекционных заболеваниях, интоксикациях, а также лейкопениях может наблюдаться дегенеративный ядерный сдвиг влево (увеличение процентного содержания палочкоядер- ных нейтрофилов и сегментоядерных нейтрофилов с наличием дегенеративных изменений в их цитоплазме и ядрах). Данный сдвиг отражает терминальную стадию угнетения гранулоцитопо- эза после его предшествующей запредельной стимуляции. (в норме этот индекс равен 0,05-0,10). На основании И.Я.С. можно оценивать степень тяжести воспалительного процесса. Увеличение ИЯС до 0,2-0,4 указывает на легкую степень, до 0,6-0,8 – на среднюю степень, более 0,8 – на тяжелую степень воспалительного процесса. Легкая и средняя степень индекса ядерного сдвига отмеча- ется в случае недостаточности вирулентности возбудителя или поверхностно локализующегося очага воспаления и свободного выхода гноя наружу, легких случаях острых инфекций и прото- зойных заболеваний – ангины, малярии во время приступа, на- гноительных заболеваниях глаз, ушей, зева, вскрытия абсцесса, местном нагноении раны, затяжном сепсисе, эндокардите, распа- Тяжелая степень индекса ядерного сдвига отмечается при обширных воспалительных процессах, вызванных высокопато- Ядерный нейтрофильный сдвиг вправо возникает при первичном угнетении миелопоэза – апластических состояниях, мегалобластическом кроветворении. Сопровождается гиперсег- ментацией ядер нейтрофилов и дегенеративными изменениями их цитоплазмы. Могут наблюдаться при мегалобластических со- стояниях, апластических анемиях. Базофилия . Увеличение числа базофилов (> 0,1 109/л) в крови встречается редко, обычно при миелопролиферативных за- болеваниях. При этом, кроме зрелых базофилов, в крови обнару- живается значительное количество базофильных миелоцитов. Особенно высокая эозинофилия характерна для поражения эхинококком и трихинеллами. При трихинеллезе содержание эо- Эозинофилия отмечается при бронхиальной астме (особенно в промежутках между приступами и в начале их), сенной лихо- радке, крапивнице, сывороточной болезни. Поэтому наличие большого количества эозинофилов может быть использовано для дифференцирования бронхиальной астмы от сердечной астмы, а также от бронхитов с приступами удушья, напоминающих брон- хиальную астму. При аллергических заболеваниях и реакциях эозинофилы выполняют транспортную и антитоксическую функции. Они пе- реносят продукты распада белка, обладающие антигенными свойствами, предотвращая местное скопление антигенов, а также обладают способностью к активному фагоцитозу. Эозинофилия встречается нередко у лиц с повышенной воз- будимостью парасимпатического отдела вегетативной нервной системы, при ряде кожных заболеваний, по-видимому, аллерги- ческого характера (псориаз, хроническая экзема и др.). При острых инфекционных заболеваниях начинающееся по- вышение количества лимфоцитов наряду с появлением эозино- филов является благоприятным признаком, предвещающим вы- здоровление. В первые дни после выздоровления процент эози- нофилов продолжает нарастать и может на короткое время пре- высить нормальный уровень (постинфекционная эозинофилия). При скарлатине, остром ревматическом полиартрите, ост- ром гломерулонефрите также наблюдается незначительная (6- 8%) эозинофилия. Эозинофилию отмечают при злокачественных опухолях, в некоторых случаях висцерального сифилиса. Эозинофилия как постоянный признак сопутствует хрони- ческому миелоидному лейкозу. При этом значительно увеличива- ется абсолютное количество эозинофилов в крови, процент же их, ввиду резкого увеличения общего количества лейкоцитов, оста- ется нормальным или даже понижается. Лимфоцитоз .Увеличение числа лимфоцитов в крови (3 109/л) называется лимфоцитозом. Различают абсолютное и относительное увеличение числа лимфоцитов в крови (лимфоцитоз). В последнем случае имеется лишь увеличение процента лимфоцитов в лейкоцитарной форму- ле без повышения их общего количества. Чаще встречается отно- сительный лимфоцитоз, который наблюдается при всех нейтро- пениях: при брюшном тифе, при анемии Бирмера, гриппе, неко- торых хронических спленомегалиях, Базедовой болезни, Аддисо- новой болезни, алейкии, некоторых авитаминозах, голодании, алиментарной дистрофии, в период выздоровления после перене- сенных острых инфекционных заболеваний, после различных Абсолютный лимфоцитоз чаще обусловлен иммунными от- ветами на инфекционные и неинфекционные антигены и супер- антигены, поликлональные иммуностимуляторы. Выраженный лимфоцитоз возникает при всех инфекциях, характеризующихся внутриклеточным персистированием возбудителей, а также ауто- Увеличение лимфоцитов в крови наблюдается при доброка- чественном течении туберкулеза, при хроническом и доброкаче- ственном течении сифилиса, после подкожного впрыскивания адреналина, при коклюше (одновременно с выраженным лейко- Лимфоцитоз отмечают при некоторых редких формах яз- венной некротической ангины, так называемой лимфоцитарной ангины, при которой помимо высокого процента лимфоцитов в крови могут встречаться и юные формы их вплоть до лимфобла- стов. При хроническом лимфолейкозе общее количество лейко- цитов может доходить до (300-500) 109 в 1 л крови и больше, а процент лимфоцитов достигать 90-95. При лимфолейкозах мик- роскопическое исследование крови сопровождается обнаружени- ем в каждом поле зрения почти исключительно одних лимфоци- тов, причем наряду со зрелыми лимфоцитами в большом количе- стве встречаются лимфобласты. Моноцитоз .Увеличение числа моноцитов в крови (>0,7 109/л) называется моноцитозом. Моноциты обладают способно- стью к движению и фагоцитозу, однако эти свойства у моноцитов выражены в меньшей степени, чем у нейтрофилов. Увеличение количества моноцитов в крови является показа- телем защитной реакции системы мононуклеарных фагоцитов. Увеличение процента моноцитов в лейкоцитарной формуле при нормальном или слегка повышенном общем количестве лей- коцитов наблюдается в периоде выздоровления после перенесен- ных острых инфекционных болезней, после приступа возвратно- го тифа, во время приступа малярии, часто при хронической или скрытой малярии, иногда при злокачественных опухолях. Моноцитоз часто сопровождает глистные инвазии, хрониче- ски протекающие инфекции с наличием гранулематозного воспа- ления (сифилис, туберкулез, сепсис), брюшной тиф и другие сальмонеллезы, хронически протекающий септический эндокар- дит. Моноцитоз наблюдается, как правило, при синдроме Банти, при моноцитарной ангине, наблюдающейся у молодых людей и характеризующейся длительным повышением температуры, уве- личением печени и селезенки, ангиной и резким моноцитозом (до Лейкопения – это снижение количества лейкоцитов в крови ниже 4 109 /л. Уменьшение количества лейкоцитов может проис- ходить как равномерно, так и с преимущественным снижением какой-либо одной формы (нейтро-, эозино-, моноцито- и лимфо- цитопения). Уменьшение процента базофилов не имеет диагно- стического значения ввиду незначительного содержания их в нормальной крови. Лейкопения может быть физиологической (leucopenia innocens – конституциональная лейкопения), встречающаяся у 2- 12% здоровых индивидуумов европеоидной расы и патологиче- В основе развития лейкопений лежат следующие механиз- Снижение продукции лейкоцитов и выхода их из кост- ного мозга в кровь (угнетение лейкопоэза вследствие токсическо- го воздействия на лейкопоэтическую ткань или поражение ее, на- пример, опухолевыми метастазами); Усиленное разрушение лейкоцитов в периферической крови, костном мозге химическими, лекарственными вещества- ми, иммунными факторами; Увеличение выхода лейкоцитов (хоуминг) в ткани для Перераспределение пулов лейкоцитов в сосудах. Лейкопению наблюдают при так называемой алейкии (при панмиелофтизе), которая развивается в результате поражения ко- стного мозга при сепсисе, под влиянием химических ядов (бен- зол), при лучевой болезни, при употреблении в пищу перезимо- вавших в поле злаков, при некоторых авитаминозах, алиментар- ной дистрофии. Угнетение лейкопоэтической функции костного мозга явля- ется преобладающим в патогенезе лейкопении. При этом наряду с тяжелой анемией и сильным понижением числа тромбоцитов в крови наблюдается резкое понижение числа лейкоцитов, иногда до нескольких сотен клеточных элементов в 1 мл крови. Небольшая лейкопения наблюдается иногда и после профи- лактического введения противотифозной вакцины. Лейкопения за счет уменьшения количества нейтрофилов (нейтропения) отмечается при брюшном тифе гриппе, оспе, кори на высоте лихорадки, краснухе, иногда – при милиарном тубер- кулезе. Появление значительного лейкоцитоза при гриппе должно вызвать подозрение на осложнение пневмонией. При аутоиммунных лейкопениях сочетаются ускоренная ги- бель клеток-предшественников, а также аутоиммунный цитолиз зрелых лейкоцитов в крови и тканях. Лимфопения при стрессе связана с ускоренным хоумингом и с активацией апоптотической гибели лимфоцитов в органах лимфопоэза. Ускорение апоптотичсекой гибели лимфоцитов от- Развитие лейкопении возможно после первичного лейкоци- тоза в результате активной гибели лейкоцитов в гнойных очагах и исчерпания ресурсов гранулопоэза. Так, при остром приступе малярии вначале отмечается небольшой нейтрофильный лейко- цитоз, быстро переходящий в лейкопению. Наибольшее практическое значение среди лейкопений име- ет нейтропения (количество нейтрофилов ниже 2 х 109/л). Уменьшение процента нейтрофилов в лейкоцитарной формуле указывает на абсолютную нейтропению в том случае, если общее число лейкоцитов не увеличено. При лейкоцитозе уменьшение процента нейтрофилов может говорить лишь об относительной нейтропении . Как правило, нейтропения наблюдается наряду с лейкопенией. За редкими исключениями истинная лейкопения возникает за счет абсолютного уменьшения числа нейтрофилов крови. Уменьшение количества нейтрофилов в крови является последст- вием тяжелого повреждения костного мозга. Уменьшение продукции нейтрофилов может быть вызвано инфекционными заболеваниями. Очень часто нейтропения отме- чается при брюшном тифе. В первые несколько дней от начала болезни наблюдается небольшой нейтрофильный лейкоцитоз, ко- торый, быстро сменяется лейкопенией. Также нейтропения характерна для вирусных заболеваний: гриппа, вирусного гепатита, краснухи, ветряной оспы и др. При малярии нейтропения обнаруживается лежду периодами лиха- радки. Нейтропения с лимфопенией характерна для ВИЧ- инфекции. Гранулоцитопоэз угнетает ионизирующее излучение, при этом в крови надлюдается панцитопения. Миелотоксическим действием на костный мозг обладают химические вещества: про- изводные бензола, нитрозосоединения, пестициды, продукты пе- регонки нефти и др. Нейтропения развивается при употреблении в пищу перезимовавших в поле злаков. Цитостатические препа- раты могут вызывать нейтропению путем повреждения ДНК или нарушения ее синтеза. Подобным образом действуют некоторые лекарственные препараты: антигистаминные, левомицетин и др. В основе нейтропений могут лежать аллергические реакции II типа по классификации Джелла и Кумбса. При дефиците витамина В12 и фолиевой кислоты в результа- те нарушения синтеза ДНК продуцируются ненормальные пред- шественники гранулоцитов, которые гибнут в костном мозге – неэфективный гранулоцитопоэз. При этом число лейкоцитов дос- тигает (2-4) 109/л крови. Нейтропения является постоянным симптомом наряду с уменьшением числа эритроцитов и тромбо- цитов. Нейтропения часто развивается в финале сепсиса и свиде- тельствует об истощении костномозговой функции, являясь не- благоприятным прогностическим признаком. Белковое голодание, дефицит витаминов, микроэлементов также вызывает уменьшение образования гранулоцитов в кост- ном мозге. Вытеснение нормального ростка кроветворения про- исходит при метастазах рака в костный мозг, острых лейкозах. Резкое снижение нейтрофилов в крови наблюдается при синдро- ме «ленивых лейкоцитов». При этом нарушена подвижность лей- коцитов и снижен их выход из костного мозга. Лейкопения иногда встречается при приеме лекарственных препаратов (больших доз бутадиона, сульфаниламидов, барбиту- ратов, новарсенола). Во многих случаях причиной этой медика- ментозной лейкопении является выработка в организме аутоанти- тел против собственных гранулоцитов, что может привести к почти полному исчезновению зернистых лейкоцитов в крови (аг- ранулоцитоз). Повышенное разрушение нейтрофилов может быть связано с гаптеновым или аутоиммунным мезанизмами (см. далее им- мунный агранулоцитоз), реже вследствие идиосинкразии – гене- тически обусловленной гиперчувствительности к лекарственному препарату, в основе которой лежат дефекты ферментных систем метаболизма лекарств. Часто при ряде заболеваний, сопровождающихся спленоме- галией, нейтропения обусловлена секвестрацией и повышенным разрушением нейтрофилов в селезенке, при этом отмечается пан- цитопения. Лейкопения отмечается при многих хронических спленомегалиях, особенно при синдроме Банти, при котором ко- личество лейкоцитов может понизиться до (2-3) 109/л крови. Перераспределительная нейтропения наблюдается при ана- филактическом шоке, инфекциях с выраженной эндотоксемией, при гемодиализе. Во время сеансов гемодиализа при контакте крови с диализной мембраной активируется комплемент (С3), вследствие чего происходит скопление их в сосудах легких. Перераспределительная лейкопения развивается при так на- зываемом гемоклазическом кризе при введении в кровь чужерод- ного белка. Таков же механизм лейкопении при анафилактиче- ском шоке. Причиной перераспределительной лейкопении в этих случаях следует считать расширение сосудов брюшной полости, замедление тока крови и накопление в этих сосудах огромного числа лейкоцитов. Иногда нейтропения бывает наследственного характера вследствие генетического дефекта образования нейтрофилов. Опасным видом лейкопении является агранулоцитоз – крайняя степень нейтропении – клинико-гематологический син- дром, характеризующийся резким снижением в периферической крови количества лейкоцитов менее 1,0 × 109/л или гранулоцитов менее 0,75 × 109/л вплоть до полного их исчезновения. Различают три формы агранулоцитоза: миелотоксический, иммунный и идиопатический (когда причина развития болезни не установле- на). Миелотоксический агранулоцитоз развивается при воздей- ствии на костный мозг некоторых факторов, угнетающих грану- лоцитопоэз. Подавляются клетки-предшественницы миелопоэза, снижается их пролиферативная активность, нарушается диффе- ренциация клеток гранулоцитарного ряда. Причинами развития миелотоксического агранулоцитоза может быть прием некоторых лекарств: цитостатиков, аминазина, бутадиона, сульфаниламидов, левомицетина, действие бензола и его производных, воздействие ионизирующей радиации, вирусные инфекции (инфекционный мононуклеоз, грипп). В периферической крови уменьшается количество лейкоци- тов. Значительно уменьшается число нейтрофилов, отсутствуют эозинофилы, базофилы, уменьшается количество моноцитов, тромбоцитопения. Ретикулоциты отсутствуют, количество эрит- роцитов снижено. В костном мозге снижается общее количество клеток. При миелотоксическом агранулоцитозе, в отличие от им- мунного агранулоцитоза, чаще поражаются все три ростка кост- ного мозга (белый, красный, тромбоцитарный). При тяжелой форме миелотоксического агранулоцитоза может наступить пол- ное опустошение костного мозга (аплазия, или панмиелофтиз). Иммунный агранулоцитоз обусловлен появлением образо- вания антител. Он может быть гаптеновым и аутоиммунным (Но- вицкий В.В., Гольдберг Е.Д., Уразова О.И., 2009). Гаптеновый агранулоциоз развивается при приеме лекарств, являющихся гаптенами: анальгина, бутадиона, барбитуратов, противотуберкулезных средств и др. Лекарственные препараты, являющиеся гаптенами, соединяются на поверхности нейтрофила с белком и превращаются в полноценный антиген. Модифициро- ванные белки распознаются лимфоцитами, развиваются реакции антителозависимой клеточной цитотоксичности, комплемент- опосредованный лизис (аллергические реакции II типа по Джеллу Гаптеновые агранулоцитозы протекают с тяжелой клиниче- ской картиной (язвенно-некротические поражения слизистых по- лости рта, некротические ангины, энтеропатии, высокая темпера- тура, резкая слабость), в 10% случаях бывают летальными. При гаптеновых агранулоцитозах из периферической крови полно- стью исчезают гранулоциты, моноциты. Поэтому уже в первые дни болезни присоединяются тяжелые инфекционные осложне- При аутоиммунных агранулоцитозах появляются антитела к специфическим антигенам нейтрофилов. Аутоиммунный аграну- лоцитоз не связан с действием лекарственных препаратов и раз- вивается при различных аутоиммунных процессах, системной красной волчанке, ревматоидном артрите, гломерулонефрите, а также хроническом лимфолейкозе и др. При аутоиммунном агра- нулоцитозе образуются аутоантитела к лейкоцитам. В перифери- ческой крови уменьшается количество гранулоцитов и моноци- тов, в костном мозге снижается общее количество клеток. Часто аутоиммунный агранулоцитоз сочетается с аутоиммунными ане- мией и тромбоцитопенией. Однако возможно развитие изолиро- ванной формы, при которой эритроцитарный и тромбоцитарный ростки сохранены. При выходе из иммунного агранулоцитоза в периферической крови сначала появляются плазматические клет- ки, единичные миелоциты, одновременно или на день раньше – моноцитоз, а затем – зрелые гранулоциты. Количество их быстро увеличивается, в течение недели состав крови нормализуется. Независимо от происхождения, при агранулоцитозе отмеча- ется симптомокомплекс, связанный со снижением резистентно- сти к бактериальной и грибковой инфекции: боль в горле, вплоть доя тяжелой ангины, лихорадка, воспаление слизистых оболочек рта, носа, ротоглотки, носоглотки, иногда – глаз, половых орга- нов. Возможно появление пиодермии и поверхностных микозов. Эозинопения (снижение относительного уровня эозинофи- лов менее 1 % или абсолютного количества менее 0,09 х109/л) на- блюдается при введении стероидных гормонов, стрессе, гипер- кортицизме, в послеприступном периоде анафилактических забо- леваний, в первые дни инфаркта миокарда, в период разгара мно- гих инфекционных заболеваний и т.д. Уменьшение процента эозинофилов в крови или полное ис- чезновение их из крови наблюдается, как правило, почти при всех острых инфекционных заболеваниях в разгаре болезни. Эозинопения при многих хронических инфекционных забо- леваниях и интоксикациях считается неблагоприятным призна- ком, указывающим на тяжесть интоксикации. Эозинопения может наблюдаться при тяжелом течении тех заболеваний, которые при более легком течении сопровождаются эозинофилией (например, при глистных инвазиях, вызывающих тяжелую анемию и истощение организма). То же самое имеет ме- сто, если эти заболевания осложняются каким-либо нагноитель- ным процессом. В период разгара аллергической реакции количе- ство эозинофилов и базофилов крови может снижаться, так как эти клетки скапливаются в зоне аллергических реакций. Эозинопения отмечается при анемии Бирмера в периоде обострения болезни до начала лечения, а также при острой форме Лимфоцитопения (лимфопения, уменьшение количества лимфоцитов менее 0,8 109/л) встречается редко. Она может на- блюдаться при тяжелых острых инфекционных заболеваниях, особенно при остром сепсисе, туберкулезе лимфатических узлов, протекающем с лейкопенией, часто при кори, при нфицировании ВИЧ, иногда во время приступа пароксизмальной гемоглобину- рии, в случаях обширной деструкции лимфоидной ткани при сар- коме, раке, при иммуносупрессивной лекарственной терапии, при дренировании грудного лимфатического протока. В основе развития лимфопении может быть хоуминг лим- фоцитов в ткани, их апоптоз при стрессе, гиперкортицизме под влиянием высоких доз глюкокортикоидов. Относительная лимфопения наблюдается при лейкемиче- ском миелолейкозе, при котором процент лимфоцитов может равняться 1-2 и даже меньше, но абсолютное количество их не- редко значительно увеличено; при значительных нейтрофильных лейкоцитозах, например, при крупозной пневмонии, сепсисе и т. д. Моноцитопения (уменьшение количества моноцитов в кро- ви менее 0,15х109/л) отмечается при тяжелых септических забо- леваниях, при миелоидных и лимфатических лейкозах она явля- ется относительной. Классически абсолютное количество лейкоцитов определя- ют путем подсчета в камере Горяева. Имеющиеся автоматические счетчики работают на принципе скачка импеданса при просасы- вании клетки через отверстие в кристалле, внутри которого соз- дано электромагнитное поле, или по принципу темнопольного эффекта. Лейкоцитозы — состояния, характеризующиеся увеличением числа лейкоцитов в единице объёма крови выше нормы (более 9*10 9 /л). По генезу лейкоцитозы подразделяют на эндогенные и экзогенные (и те, и другие могут быть инфекционными и неинфекционными). Причинные факторы лейкоцитозов могут быть физическими, химическими и биологическими. Физические факторы (например, периодическое воздействие на организм ионизирующей радиации в малых дозах). Механизмы развития лейкоцитозов Механизмы развития лейкоцитозов приведены на рисунке. Развитие лейкоцитозов является следствием стимуляции леикопоэза и выхода лейкоцитов из гемопоэтической ткани в периферическую кровь, перераспределения лейкоцитов в сосудистом русле, опухолевой активации леикопоэза при лейкозах и гематосаркомах, гемоконцентрации. Усиление нормального леикопоэза. Лейкоцитозы с таким механизмом развития обозначают как регенераторные (истинные, абсолютные). ^ Перераспределительный лейкоцитоз носит временный характер и не сопровождается увеличением числа молодых форм лейкоцитов. Именно поэтому лейкоцитозы с таким механизмом развития называют ложными или относительными. ^ Гиперпродукция лейкоцитов при опухолевом поражении гемопоэтической ткани (лейкозах). Является результатом увеличения общего числа лейкоцитов за счёт активации пролиферации лейкозных (опухолевых) клеток и стимуляции деления и созревания нормальных лейкоцитов вследствие появления в организме чужеродных — опухолевых — Аг. Образующееся в ответ на это повышенное количество нормальных лейкоцитов осуществляет иммунные реакции организма. ^ Гемоконцентрационный лейкоцитоз . Некоторые вирусы, бактерии и простейшие, вызывающие инфБ (например, инфекционный мононуклеоз, краснуху, бруцеллёз, малярию), активизируют также моноцитопоэз и мобилизацию моноцитов из костного мозга в кровь с развитием моноцитоза. Эти изменения обусловлены увеличением или уменьшением в крови числа молодых форм миелоцитарных клеток и появлением форм, в норме отсутствующих. В таком случае говорят об изменении соотношения зрелых и незрелых форм лейкоцитов — о ядерном сдвиге гранулоцитов влево или вправо. Применение этих терминов связано с расположением названий молодых форм нейт-рофилов (палочкоядерных, метамиелоцитов, миелоцитов, промиелоцитов) в левой части лабораторного бланка, а зрелых — в их правой части. ^ характеризуется увеличением количества молодых и незрелых форм нейтрофилов. ^ Сдвиг вправо лейкоцитарной формулы ^ Сдвиг влево лейкоцитарной формулы — ^ Гипорегенераторный сдвиг влево лейкоцитарной формулы . О нём говорят при увеличении содержания палочкоядерных нейтрофилов выше нормы (более 6%), умеренном лейкоцитозе (обычно до 10-11*10 9 /л). ^ Индекс ядерного сдвига. Виды и значение лейкоцитозов. Указанные ранее изменения соотношения зрелых и незрелых форм нейтрофилов могут быть оценены количественно — путём расчёта индекса ядерного сдвига . Он отражает отношение процентного содержания суммы всех молодых форм нейтрофилов (палочкоядерных, метамиелоцитов, миелоцитов, промиелоцитов) к их зрелым формам. У здоровых взрослых людей индекс ядерного сдвига колеблется в диапазоне от 0,05 до 0,10. Увеличение его свидетельствует о ядерном сдвиге нейтрофилов влево, уменьшение — о сдвиге вправо. Перераспределительные и гемоконцентрационные (ложные) лейкоцитозы не сопровождаются изменением лейкоцитарной формулы. ^ При значительных лейкоцитозах в пунктатах костного мозга и лимфатических узлов отмечаются признаки гиперплазии лимфопоэтической ткани в виде увеличения размеров лимфоидных фолликулов и их зародышевых центров. ^ Виды лейкоцитозов по их биологическому значению Виды и значение лейкоцитозов Виды и значение лейкоцитозов приведены на рисунке. Физиологические лейкоцитозы . В названных и других подобных случаях лейкоцитоз сопровождается активацией функций лейкоцитов, в том числе одной из важнейших среди них — фагоцитарной. Это способствует повышению резистентности организма к инфекционным и неинфекционным патогенным воздействиям. ^ Патологический лейкоцитоз . Наблюдается при лейкозах. Такая разновидность лейкоцитоза, развивающаяся за счёт увеличения числа лейкоцитов опухолевой природы, не имеет адаптивного значения для организма. Лейкозные лейкоциты характеризуются нарушением функциональной активности лейкоцитов: снижена их способность синтезировать и высвобождать цитокины и низка их фагоцитарная активность. В связи с этим у пациентов с лейкозами снижена эффективность реакций иммунитета, нередко развиваются аллергические реакции и болезни иммунной аутоагрессии. — Агранулоцитоз — отсутствие или значительное снижение абсолютного числа всех видов зернистых лейкоцитов: гранулоцитов (нейтрофилов, эозинофи-лов и базофилов). Это состояние сочетается, как правило, с лейкопенией. Виды ядерных сдвигов нейтрофилов в лейкоцитарной формуле. ^ Изменения абсолютного содержания лейкоцитов в единице объёма крови обозначают как абсолютная нейтропения, эозинопения, лимфопения, моноцитопения (при уменьшении их абсолютного числа в единице объёма крови) или абсолютная нейтрофилия, эозинофилия, абсолютный моноцитоз или лимфоцитоз (в случае увеличения количества соответствующих разновидностей лейкоцитов). При характеристике изменений состава лейкоцитов необходимо оценивать как относительное, так и (обязательно!) абсолютное их содержание. Во многих случаях направленность изменений совпадает. Часто встречается, например, относительная и абсолютная нейтрофилия или нейтропения. Так, увеличение общего числа лейкоцитов в сочетании с абсолютной нейтрофилией свидетельствует о регенераторном (истинном) нейтрофильном лейкоцитозе. Если повышение общего числа лейкоцитов сопровождается абсолютной нейтро- и эозинофилией, имеет место регенераторный смешанный — нейтрофильно-эозинофильный лейкоцитоз. Снижение общего содержания лейкоцитов в сочетании с абсолютной лимфопенией — признак истинной лимфоцитарной лейкопении и т.д. Наличие выраженного ядерного сдвига нейтрофилов влево при нейтрофильном лейкоцитозе обычно свидетельствует об истинной (регенераторной) природе этого лейкоцитоза, а отсутствие такого сдвига чаще наблюдается при перераспределительном механизме развития нейтрофильного лейкоцитоза или при нейтрофильной лейкопении. (солидные опухоли) и миелопролиферативные новообразования. Для лимфоидных гемобластозов предложена классификация REAL (Revised Europian-American classification of Lymphoid neoplasms, см. статью «Классификация REAL» в приложении «Справочник терминов»). В клинической практике используют не родовое понятие «лейкоз», а названия конкретных нозологических форм лейкоза (разных его стадий и определённых иммуно-, фено- и генотипов), каждая из которых подразумевает конкретную программу лечения. Согласно МКБ-10, к злокачественным новообразованиям «лимфоидной , кроветворной и родственных им тканей» (коды МКБ — С81-С96) относятся болезнь Ходжкена (лимфогранулематоз), неходжкенские лимфомы (лимфосаркомы), злокачественные иммунопролиферативные болезни (в том числе макроглобулинемия Вальденстрёма), множественная миелома, лимфоидный лейкоз (лимфолейкоз), миелоидный лейкоз (миелолейкоз), истинная полицитемия и множество других опухолей. ^ Общая характеристика лейкозов Лейкоз — системное опухолевое заболевание крови. Лейкоз представляет собой опухоль, диффузно поражающую гемопоэтические клетки костного мозга. Не рекомендуется применять термин «лейкемия» (белокровие) в связи с тем, что к лейкозам относятся, помимо опухолей из лимфо- и миелопоэтических клеток, также и новообразования из клеток эритро- и мегакариоцитарных ростков. По течению заболевания лейкозы подразделяют на две основные группы — острые и хронические. К причинам острых лейкозов относят ионизирующее излучение, воздействие химических (в том числе лекарственных) веществ (бензол, продукты перегонки нефти, цитостатики и некоторые другие ЛС), вирусы (например, вирус Эп-стайна-Барр), хромосомные дефекты (различные транслокации, инверсии, делеции и т.д.). Вероятность возникновения острых лейкозов среди больных, получавших цитостатическую терапию (так называемые вторичные лейкозы), повышается в сотни раз. Трансформация нормальных гемопоэтических клеток в опухолевые является результатом изменений в геноме. Основную роль при этом играют хромосомные нарушения . В большинстве случаев они определяют прогноз болезни и тип специфического лечения. Нестабильность генома лейкозных клеток приводит к появлению в первоначальном опухолевом клоне новых субклонов, среди которых в процессе жизнедеятельности организма, а также под воздействием лечения «отбираются» наиболее автономные. Этим феноменом объясняют прогредиентность течения лейкозов, их «уход» из-под контроля цитостатиков, генерализацию процесса, что и составляет суть опухолевой прогрессии, свойственной злокачественному росту. Этиология, патогенез, проявления и принципы лечения различных лейкозов (лейкоз острый, миелолейкоз хронический, лимфолейкоз хронический) рассмотрены в разделе «Лейкозы» настоящей серии статей. Характеристика отдельных видов лимфом приведена в статье «Лимфомы». В этом же приложении рассмотрены этиология, патогенез, проявления и принципы терапии других гемобластозов: истинной полицитемии, лимфогранулематоза (болезни Ходжкена), миеломной болезни, макроглобулинемии Вальденстрёма. Характеристики отдельных лимфом приведены в статье «Лимфомы ». В этом же приложении рассмотрены этиология, патогенез, проявления и принципы терапии других гемобластозов: истинной полицитемии, лимфогранулематоза (болезни Ходжкена), миеломной болезни, макроглобулинемии Вальденстрёма. Процесс опухолевой прогрессии ведет к формированию и/или нарастанию степени атипизма роста, обмена, структуры и функции лейкозов. Признаки опухолевой прогрессии гемобластозов Костный мозг . ^ Периферическая кровь . Алейкемическая: количество лейкоцитов в диапазоне нормы, бластные клетки отсутствуют. Атипичные лейкоциты, их бластные и молодые формы находят лишь в ткани костного мозга. Отличия лейкемоидных реакций от лейкоза ^ Виды острого лейкоза. Клиника острых лейкозов. Существенный момент диагностики и последующей терапии любого лейкоза — типирование заболевания у конкретного больного. Критерии типирования лейкозов представлены на рисунке. В основу классификаций острых лейкозов положены внешний вид и цитохимические особенности бластных клеток, их иммунофенотип и генетические особенности. Так, франко-американо-британская (FAB) классификация основана на оценке морфологии лейкозных клеток (строение ядра, соотношение размеров ядра и цитоплазмы). Классификация острого миелоидного лейкоза приведена в таблице. Об уровне дифференцировки лимфоидных клеток свидетельствует экспрессия на поверхности их ядерной мембраны, в цитоплазме и на цитоплазматической мембране различных Аг, «кластеров дифференцировки», обозначаемых аббревиатурой CD (от англ. cluster of differentiation). Иммунофенотипическая характеристика миелобластных лейкозов приведена в таблице. ^ Критерии типирования лейкозов Развитие В- и Т-лимфоцитов и типы ОЛЛ рассмотрены на рисунке, а иммунологические и цитогенетические варианты ОЛЛ приведены в таблице. Наиболее значимыми CD-маркёрами для определения типа ОЛЛ являются: ^ Варианты острых миелоидных лейкозов (классификация ВОЗ, 1999) Клиническая картина лейкозов одинакова для всех типов острых лейкозов. Начало заболевания, как правило, внезапное. Тяжёлое состояние больного при поступлении в стационар может быть обусловлено выраженной интоксикацией, геморрагическим синдромом (результат тромбоцитопении), дыхательной недостаточностью (вследствие сдавления дыхательных путей увеличенными внутригрудными лимфатическими узлами). Возможно и постепенное развитие заболевания . Больные жалуются на потерю аппетита, снижение трудоспособности, боли в костях, суставах, опухолевидные образования в области шеи, подмышечных впадинах (обусловленные увеличением лимфатических узлов). ^ Иммунофенотипическая характеристика миелобластных лейкозов Неспецифические признаки острых лейкозов Синдромы недостаточности костного мозга При острых лейкозах закономерно развиваются синдромы, вызванные недостаточностью костного мозга вследствие угнетения нормального кроветворения бластными лейкозными клетками. Болезненность костей . В наибольшей мере выражена в трубчатых костях и позвоночнике, в области суставов (артралгии). Обусловлена опухолевой гиперплазией костномозговой гемопоэтической ткани. ^ Методы диагностики острых лейкозов Подозрение на лейкоз должно возникать при наличии клинических симптомов и изменений в периферической крови: нормохромная нормоцитарная анемия; количество лейкоцитов может быть различным — низким (менее 5-109/л), нормальным (от 5-109/л до 10-109/л), повышенным (свыше 20-109/л, достигая в некоторых случаях 200-109/л); нейтропения (не зависит от общего количества лейкоцитов); абсолютный лимфоцитоз; тромбоцитопения (присутствует почти всегда); лейкемический «провал» — присутствие бластов, зрелых форм на фоне отсутствия промежуточных форм; при остром миелобластном лейкозе можно обнаружить азурофильные гранулы и палочки Ауэра. Пункция костного мозга — основной метод исследования при лейкозах. Его применяют с целью подтверждения диагноза и идентификации (морфологической, иммунофенотипической, цитогенетической) типа лейкоза. Аспирация костного мозга может быть затруднена в связи с его гипоплазией (подавление гемопоэза) и увеличенным содержанием в нём волокнистых структур. ^ Развитие В- и Т-лимфоцитов и типы острого лимфобластного лейкоза Миелограмма (количественная характеристика всех клеточных форм костного мозга) при острых лейкозах: увеличение содержания бластных клеток более 5% и до тотального бластоза; морфология бластов различна в зависимости от типа лейкоза; увеличение числа промежуточных форм лейкозных клеток; лимфоцитоз; красный росток кроветворения угнетён (за исключением острого эритромиелоза); мегакариоциты отсутствуют или их количество незначительно (за исключением острого мегакариобластного лейкоза). ^ Цитохимическое исследование — основной метод диагностики форм острых лейкозов. Его проводят с целью выявления специфических для различных бластов ферментов. Так, при ОЛЛ определяется положительная ШИК-ре-акция на гликоген, отрицательная реакция на липиды, пероксидазу, хлора-цетат эстеразу. При острых миелобластных лейкозах — положительная реакция на миелопероксидазу, липиды, хлорацетат эстеразу. ^ Иммунофенотипирование бластов (проводят автоматизированным методом на проточном цитофлюориметре или иммуноферментным методом на стекле с использованием световой микроскопии). Иммунофенотипирование позволяет определить с помощью моноклональных AT наличие или отсутствие кластеров дифференцировки бластных клеток (CD-маркёры). Его проведение в первую очередь необходимо для точной диагностики ОЛЛ (см. табл. 21-7 и рис. 21-36), а также в случаях невозможности дифференциальной диагностики острых, морфологически не дифференцируемых лимфобластных и миелобластных лейкозов. Это принципиальный момент, поскольку лечение этих форм разное. Цитогенетическое исследование лейкозных клеток позволяет определить хромосомные аномалии, уточнить диагноз и прогноз. Иммунологические и цитогенетические варианты острых лимфобластных лейкозов Трансплантация стволовых клеток крови или костного мозга — аллогенная трансплантация — метод выбора при прогностически неблагоприятных острых лейкозах в первой ремиссии, во второй и последующих ремиссиях острых лейкозов и при неполных ремиссиях (бластоз в костном мозге не более 20%) — аллогенная трансплантация. Оптимальный донор — однояйцовый близнец или сибс. Чаще используют доноров с 35% совпадением по Аг HLA. При отсутствии совместимых доноров используют аутотрансплантацию костного мозга, взятого в период ремиссии. В настоящее время трансплантация стволовых клеток применяется чаще трансплантации костного мозга. Главное осложнение — реакция «трансплантат против хозяина». Развивается вследствие пересадки Т-лимфоцитов донора, распознающих Аг реципиента как чужеродные и вызывающих иммунную реакцию против них. Острая реакция развивается в течение 7-100 дней после трансплантации, отсроченная — через 6-12 мес. Основные органы-мишени — кожа (дерматит), ЖКТ (диарея) и печень (токсический гепатит). Для профилактики и лечения реакции «трансплантат против хозяина» применяют селективный им-мунодепрессант — циклоспорин в дозе 3 мг/кг/сут до купирования клинических проявлений с постепенной последующей отменой препарата (не более 25% дозы препарата в неделю). На течение посттрансплантационного периода влияют также подготовительные схемы лечения, развитие интерстициальной пневмонии, контаминированность конкретного больного вирусами гепатитов, цитомегаловирусом> вирусом Эпстайна -Барр. ^ Хронические лейкозы. Хронический лимфолейкоз. Большинство (85%) хронических лимфоидных лейкозов (ХЛЛ) возникает из предшественников В-лимфоцитов. Хронический В-клеточный лимфолейкоз (В-ХЛЛ) — опухоль из СD5+-позитивных В-клеток, первично поражающая костный мозг. Известно минимально два биологически различных типа В-ХЛЛ: В-ХЛЛ, субстратом которого являются клетки Т-независимого пути дифференцировки, и В-ХЛЛ, субстратом которого являются В-клетки памяти Т-зависимого пути дифференцировки. В последнем случае течение заболевания более доброкачественное. Болезнь нередко носит наследственный характер. Заболеваемость варьирует в различных географических регионах и этнических группах, но болеют в основном пожилые; В-ХЛЛ составляет около 25% всех лейкозов, встречающихся в пожилом возрасте. Детская заболеваемость казуистична. У молодых заболевание протекает с явными признаками злокачественности, молодой возраст считается одним из признаков плохого прогноза. Мужчины болеют в 2 раза чаще женщин. ^ Патогенез хронического лимфолейкоза На уровне предшественника В-клетки происходит хромосомная аберрация, приводящая к трисомии хромосомы 12 либо к структурным нарушениям хромосом 6, 11, 13 или 14. Патологические клетки дифференцируются до уровня рециркулирующих В-клеток или В-клеток памяти. Их нормальные клеточные аналоги — длительноживущие, иммунологически аре-активные, митотически пассивные В-клетки Т-независимого пути диффе-ренцировки и В-клетки памяти соответственно. Последующие деления генетически нестабильных лимфоцитов могут привести к появлению новых мутаций и соответственно новых биологических свойств, т.е. субклонов лейкозных клеток. Клинически это проявляется наличием симптомов интоксикации, трансформации ХЛЛ в злокачественную и агрессивную лим-фоидную опухоль, что наблюдается (по сравнению с другими лимфомами) крайне редко, в 3% случаев. Болезнь иногда сопровождается появлением моноклональных IgM или IgG. ^ Классификация хронического лимфолейкоза Хронический лимфолейкоз (ХЛЛ) подразделяют на В- и Т-формы. ^ Стадии и клиника хронического лимфолейкоза Лимфоцитоз ^ Присоединение клинических проявлений ^ Возникновение аутоиммунной патологии ^ Другие симптомы хронического лимфолейкоза Анемический, геморрагический синдромы обусловлены поражением костного мозга и появлением AT к эритроцитам и тромбоцитам. ^ Формы и виды хронического лимфолейкоза. Доброкачественная форма хронического лимфолейкоза В анализах крови выявляется очень медленное, заметное лишь на протяжении 2-3 лет нарастание лейкоцитоза. Лимфатические узлы, селезёнка могут быть нормальных размеров либо незначительно увеличены; консистенция упругая; величина их с годами не меняется. Диаметр опухолевых лимфоцитов 10-12 мкм, форма их округлая или овальная. Ядро округлое или овальное. Хроматин гомогенный, разделён светлыми бороздами, цитоплазма неширокая, светло-голубая. Характерен очаговый тип роста опухоли в костном мозге (вспомогательный признак). Достоверных сведений о перерождении в злокачественную опухоль нет. ^ Прогрессирующая форма хронического лимфолейкоза Начинается так же, как и доброкачественная форма. Несмотря на сохраняющееся хорошее самочувствие, размеры лимфатических узлов и лейкоцитоз нарастают. Первыми обычно увеличиваются шейные и надключичные лимфатические узлы, затем — подмышечные. Консистенция лимфатических узлов мягкая. Селезёнку вначале пропальпировать не удаётся, в дальнейшем её размеры растут. Цитологическая характеристика лимфоцитов периферической крови и костного мозга: хроматин конденсированный, его глыбки по плотности соответствуют таковым в сегментоядерных нейтрофилах, тёмные зоны перемежаются со светлыми («горы и долины» географической карты). Трепанобиопсия: диффузный или диффузно-интерстициальный рост опухоли в костном мозге. Перерождается в злокачественную опухоль в 1-3% случаев. ^ Опухолевая форма хронического лимфолейкоза Характерны очень большие, образующие плотные конгломераты лимфатические узлы, что помогает дифференцировать опухолевую форму ХЛЛ от прогрессирующей и от лимфомы из клеток мантийной зоны. Первыми увеличиваются шейные и подмышечные лимфатические узлы. Лейкоцитоз, как правило, невысокий (до 50109/л), нарастает в течение недель или месяцев. Тип роста опухоли в трепанате — диффузный. В мазках костного мозга опухоль представлена зрелыми лимфоцитами, в лимфатических узлах — диффузными разрастаниями однотипных клеток со светлыми ядрами. В отпечатках лимфатических узлов субстрат опухоли составляют лимфоидные клетки типа лимфоцитов и пролимфоцитов. ^ Пролимфоцитарная форма хронического лимфолейкоза В анализах крови абсолютный лимфоцитоз. В мазке крови преобладают про-лимфоциты. Селезёнка обьино увеличена, лимфаденопатия умеренная. Про-лимфоцитарной форме иногда сопутствует моноклональная секреция Ig (обьино IgM). ^ Общие признаки злокачественной трансформации хронических лимфолейкозов Злокачественная трансформация хронических лимфолейкозов проявляется чаще всего наличием крупных атипичных клеток в лимфатических узлах, селезёнке, печени, коже и других органах. В мазках-отпечатках из таких очагов видны грубо анаплазированные опухолевые клетки, часто с волокнистой, или гранулированной, или гомогенной, реже — бластной структурой ядерного хроматина. При этом основная масса лимфоцитов в крови и костном мозге может оставаться морфологически зрелой.
источник |







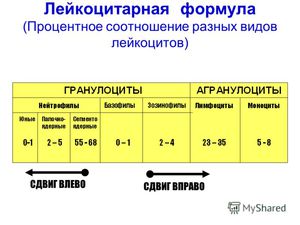 Лейкоцитами называются белые кровяные тельца, которые являются очень важными компонентами в составе крови. Они отличаются по своему строению и функциям, главный признак в строении — наличие или отсутствие специфических гранул, способных воспринимать окраску.
Лейкоцитами называются белые кровяные тельца, которые являются очень важными компонентами в составе крови. Они отличаются по своему строению и функциям, главный признак в строении — наличие или отсутствие специфических гранул, способных воспринимать окраску.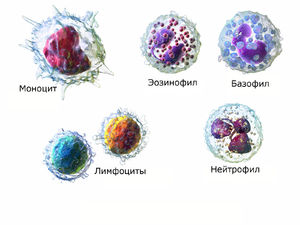 Нейтрофилы — они обладают бактерицидными и дезинсекционными функциями, а также делятся на несколько видов, в зависимости от степени зрелости и каждый в разной степени содержится в крови. Если количество незрелых нейтрофилов выше, то это приводит к сдвигу лейкоцитарной формулы влево.
Нейтрофилы — они обладают бактерицидными и дезинсекционными функциями, а также делятся на несколько видов, в зависимости от степени зрелости и каждый в разной степени содержится в крови. Если количество незрелых нейтрофилов выше, то это приводит к сдвигу лейкоцитарной формулы влево.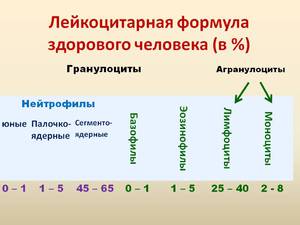 Различные факторы приводят к тому, что количество лейкоцитов меняется на протяжении дня, например, после принятия пищи, поэтому чтобы узнать более точный результат анализа крови правильно будет сдавать кровь натощак. Также не рекомендуются физические нагрузки перед сдачей крови, при стрессовых ситуациях, для женщин в предменструальный период, беременность, роды, под воздействием сильного холода или тепла.
Различные факторы приводят к тому, что количество лейкоцитов меняется на протяжении дня, например, после принятия пищи, поэтому чтобы узнать более точный результат анализа крови правильно будет сдавать кровь натощак. Также не рекомендуются физические нагрузки перед сдачей крови, при стрессовых ситуациях, для женщин в предменструальный период, беременность, роды, под воздействием сильного холода или тепла. Попаданием инфекции в организм
Попаданием инфекции в организм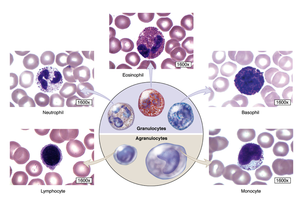 Нейтрофилы сегментоядерные 47-74, палочкоядерные 1-6, метамиелоциты (юные) 0-1.
Нейтрофилы сегментоядерные 47-74, палочкоядерные 1-6, метамиелоциты (юные) 0-1.

