Для того чтоб подготовка к удалению полипа цервикального канала прошла успешно нужно выполнить все рекомендации и назначения врача. В первую очередь нужно пройти осмотр гинеколога. Доктор изучает все клинические критерии и состояние половых органов. Производится забор мазков на исследование в лабораторию.
Чтобы удалить полип цервикального канала, подготовка к операции предусматривает следующие мероприятия:
- Общий или диагностический осмотр наружных органов репродуктивной системы.
- Широкий осмотр в зеркалах шейки матки и влагалища.
- Исследование бимануального характера.
- Гистероскопический метод диагностики.
- Метрография.
- Взятие гистологического материала.
Также данные анализы перед удалением полипа цервикального канала тоже необходимы:
- Исследование кольпоскопически.
- Забор материала на онкоцитологию.
- Исследование крови, как клиническое, так и биохимическое.
- Общий анализ мочи.
Ультразвуковое исследование в обязательном порядке нужно пройти. УЗИ исследование дает возможность доктору определить степень расширения слоя матки изнутри, а также присутствие различных новообразований в женском органе – полипов. Аппараты последних моделей, которые имеют различные диагностические доступы высокого уровня обследовать женщину и выявлять даже полипы небольших размеров. Чаще тех, которые не выходят за пределы зева наружной полости.
На какой день удаляют полип цервикального канала? Обычно проводят удаление полипа гистероскопическим методом. Если женщина сдала все анализы, прошла все обследования, то можно проводить оперативное вмешательство. Все доктора рекомендуют проводить данную процедуру через три дня после окончания цикла менструаций. Удаление полипа матки день цикла проводят после подготовки больной. Также за несколько дней необходимо посетить врача и провести обычный осмотр наружных и внутренних отделов репродуктивной системы, используя зеркала гинекологические. Помимо этого можно провести бимануальный осмотр. Обязательно нужно сдать перед гистероскопией мазок из влагалища для исключения патологий инфекционного рода. Если выявлена инфекция, то запрещается проводить процедуру.
Для того чтобы облегчить проведение гистероскопии предварительно нужно пройти УЗИ, чтобы определить количество и локализацию полипов.
Анализы для удаления полипа цервикального канала? Также существуют иные исследования, которые необходимы перед гистероскопией:
- Осмотр анестезиологом или врачом, который будет проводить наркоз.
- Рентген грудной клетки, дыхательной системы и снятие на аппарат ЭКГ.
- Некоторые показатели скорости свертываемости крови.
- Цитологическое исследование мазка из матки.
- Вспомогательные лабораторные исследования, которые назначают для каждого больного отдельно(гепатиты, сифилис и ВИЧ).
Анализ полипы матки нужно сдать в обязательном порядке.
Существуют также важные правила, которые нужно соблюдать перед гистероскопией. Такими правилами являются:
- Ни в коем случае нельзя употреблять лекарства и различные препараты, которые относятся к гормональным.
- Запрещено проводить спринцевание и другие введения во влагалище, за 4 дня до оперативного вмешательства.
- За неделю отменить занятие сексом с половым партнером.
- Вечером, до оперативного вмешательства провести клизму очистительного характера.
- Утром в день гистероскопии отменить прием еды и напитков.
- Вечером накануне употреблять можно жидкость, никакой плотной пищи.
Приступив проведение гистероскопии, лечащий врач начинает до маленьких деталей указывать различные наблюдения исследуемого органа.
источник
Полипы эндометрия – самый частый вариант патологической очаговой пролиферации слизистой оболочки матки у женщин репродуктивного и пременопаузального возраста.
Полип – это доброкачественное новообразование — опухоль базального слоя эндометрия. Поэтому единственно верный способ его лечения – хирургическое удаление .
Всё о полипах матки: морфологических формах, причинах появления, симптомах, их сочетании с беременностью читайте подробно здесь
Традиционной внутриматочной операцией по удалению полипов эндометрия остаётся гистероскопия.
Гитероскопия – это эндоскопическая методика, носящая одновременно диагностический и хирургический характер.
- Единственный метод, позволяющий одновременно осматривать и оперировать патологию внутренней поверхности матки без единого разреза (прокола) на теле пациентки.
- Даёт возможность проводить хирургическое вмешательство под контролем зрения.
- Легко переносится пациенткой, потому что малотравматична.
- Сокращает пребывание в стационаре, что снижает стоимость лечения.
- Гистерорезектоскоп — гистероскоп, оснащённый режущим оборудованием.
- Гистерорезектоскопия – хирургическая (оперативная, лечебная) гистероскопия.
В ходе гистерорезектоскопии полипов эндометрия применяют электрохирургические, механические и, реже, лазерные методики.
Оснащение электрохирургического гистероскопического комплекса:
- Жёсткий 4-миллиметровый телескоп.
- Корпус-футляр, диаметр 7-8 мм, с каналом для введения оперативных инструментов.
- Пункционная игла.
- Режущая петля, коагулятор, кюретка.
- Гистеропомпа.
- Электроды.
- Генератор высокочастотного напряжения.
- Источник света.
- Видеокамера и монитор.
Гистероскопический комплекс Три главных тканевых эффекта электрохирургической гистероскопии:
- Рассечение ткани
- Коагуляция
- Высушивание
Одна электрическая волна гистероскопа режет ткань, другая – коагулирует (запаивает), реализуя минимальное кровотечение (гомеостаз).
Растяжение полости матки – обязательное условие для выполнения гистероскопии. При полипэктомии его проводят жидкостью — неэлектролитными растворами: сорбитол, глицин, маннитол и др.
С помощью жидкостной гистероскопии достигается чёткая видимость и хороший контроль за ходом операции.
Электрохирургическая гистероскопия полипов матки обеспечивает оптимальный лечебный эффект, минимальную травматизацию и быстрое послеоперационное восстановление.
Это перспективное направление в лечении полипов эндометрия, но на сегодня применяется ограниченно.
Противопоказания к проведению лазерной гистероскопии:
- Расположение полипа выше нижней трети цервикального канала.
- Болезни системы кроветворения: Вельгоффа, Виллебранда, другие состояния с геморрагическим синдромом.
- Повышенная чувствительность к световому излучению.
- Тяжёлая сердечно-сосудистая патология, почечная недостаточность, эмфизема лёгких, др.
Лечебная гистероскопия, как любое хирургическое вмешательство, имеет свои показания и противопоказания.
- Воспалительный, инфекционный процесс половых органов – имеющийся, недавно перенесённый.
- 3-4 степень чистоты влагалищного мазка.
- Внегенитальное инфекционное заболевание: ангина, грипп, пневмония, пиелонефрит, др.
- Беременность.
- Тяжёлая соматическая патология.
- Нарушения менструального цикла.
- Кровянистые, гнойные выделения из половых органов, особенно в постменопаузе.
- Бесплодие.
- Подозрение на объёмное образование (полип эндометрия?) в матке по результатам УЗИ.
Чтобы операция прошла успешно, важно знать, как подготовиться к гистероскопии матки при полипе, какие пройти обследования.
- Гинекологический осмотр на кресле.
- Кольпоскопия.
- УЗИ органов малого таза.
- Общий анализ крови с лейкоцитарной формулой.
- Биохимия крови: билирубин, глюкоза.
- Флюорография.
- ЭКГ с расшифровкой.
- Исследования крови на сифилис: РВ.
- Исследование на ВИЧ.
- Исследование на вирусные гепатиты В, С: HbcAg, a-HCV.
- Мазок на чистоту влагалища.
- Мазок шейки матки на цитологию (ПАП-тест)
- Консультация терапевта-кардиолога.
Вернуться к оглавлению
Гормональная медикаментозная подготовка перед удалением полипа не проводится.
На какой день цикла делают гистероскопию:
- Полипы предпочтительно удалять в первую фазу менструального цикла, оптимально на 7, 8, 9 дни.
- Пациенткам, принимающим комбинированные оральные контрацептивы, полипэктомию можно проводить в любой день цикла.
За день до операции – не спринцеваться, не использовать вагинальные средства.
Иногда, по показаниям, вечером накануне гистероскопии рекомендуется сделать очистительную клизму.
Гигиеническая подготовка — удалить волосяной покров зоны бикини. Иными словами накануне гистероскопии надо тщательно выбрить лобок и промежность.
В день операции – с утра не пить, не есть, принять гигиенический душ.
Какие личные вещи взять в стационар?
Халат, тапки, удобные трусики, гигиенические прокладки (3-5 капель).
Удаление мелких и средних полипов эндометрия, неосложнённых крупными узлами миомы, синехиями в 3 стадии их развития, проводится в условиях малой операционной.
Большие пристеночные фиброзные полипы удаляются в условиях большой операционной. Данную процедуру относят к сложным операциям.
На гистероскопию пациентку сопровождает медработник. Перед входом в операционную она сдаёт пакет с личными вещами и, в стерильной простыне, проходит к манипуляционному креслу.
В гинекологическом кресле на ноги пациентке надевают стерильные чулки-бахилы. Обрабатывают дезинфицирующим средством наружные половые органы, внутреннюю поверхность бёдер. После предварительных манипуляций пациентку погружают в наркоз.
Гистероскопию полипа эндометрия проводят под общим кратковременным (15-20 минут) внутривенным наркозом.
Современные средства для внутривенной анестезии обеспечивают 100% обезболивающий эффект и, как правило, отлично переносятся.
При помощи влагалищных расширителей «зеркал» хирург обнажает шейку матки пациентки, дезинфицирует. Передняя губа шейки захватывается пулевыми щипцами, низводится. Цервикальный канал растягивается расширителями Гегара до ширины гистероскопа и внутрь матки вводится эндоскопическое оборудование.
Гистероскопия — схема
Ревизию полости матки производят по часовой стрелке. Последовательно осматривают дно, трубные углы, боковые стенки, перешеек и цервикальный канал. Оценивают форму и рельеф маточной стенки, состояние эндометрия и доступность маточных труб.
Гистероскопия эндометрия Как выглядят полипы эндометрия при гистероскопии:
Фиброзные полипы – единичные белёсые овальные образования, чаще небольшого размера (до 0,5х1,5 см), исходящие из слизистой матки. «Сидят» на тонкой ножке. Имеют плотную структуру, гладкую поверхность.
Но иногда встречаются и крупные фиброзные полипы. Они плотно прилегают к поверхности стенки матки и напоминают собой атрофичный эндометрий.
Гистероскопия. Фиброзный полип эндометрия
Железистые, железисто-кистозные, железисто-фиброзные полипы – бледно-розовые, желтоватые или сероватые образования неправильной продолговатой, конусовидной формы с гладкой поверхностью и тёмно-багровой сосудистой верхушкой. Обычно бывают больших размеров
(от 0,5х1 см до 5х6 см).
Гистероскопия. Железистый полип эндометрия
Аденоматозные полипы – тусклые, серые, рыхлые наросты небольших размеров (до 0,5х1,5 см). Могут «вкрапляться» в тело железистых полипов и обнаруживаться только при гистологическом исследовании удалённой ткани. Аденоматозные полипы склонны к злокачественному перерождению.
Гистероскопия. Аденоматозный полип эндометрия
Полипы могут быть одиночными, могут располагаться группами. Термин «полипоз эндометрия» включает в себя как множественные густо растущие мелкие истинные полипы эндометрия, так и полиповидную форму железистой гиперплазии эндометрия.
Гистероскопия. Полиповидная гиперплазия эндометрия
Под воздействием тока подающейся в полость матки жидкости полипы колышутся, сплющиваются, изменяют свою форму.
После диагностической гистероскопии врач приступает к хирургическому вмешательству – гистерорезектоскопии.
Удаление мелких полипов (до 1 см) проводят электродом в режущем или коагулирующем режиме.
Удаление средних полипов — ножку полипа иссекают или коагулируют под контролем зрения. Тело полипа иссекают ножницами и удаляют из полости матки щипцами.
Для удаления полипов, растущих в устьях маточных труб или пристеночных фиброзных полипов применяют петлю резектоскопа или лазерный световод.
Удаление крупных полипов проводят механическим или электрохирургическим методом: ножницами, щипцами или петлёй резектоскопа.
Гистероскопия. Удаление полипа петлёй
После полипэктомии обязательно проводится контрольная гистероскопия. Проверяется, полностью ли иссечена и коагулирована ножка полипа с прилегающим участком базального эндометрия, оценивается сила кровоточивости повреждённой ткани, др.
После лечебной гистероскопии полипа матки обязательно делают раздельное диагностическое выскабливание эндометрия. Все удалённые в ходе операции ткани отправляется на гистологическое исследование.
- Длительность непосредственного удаления полипа – 5-10 минут.
- Длительность всей гистероскопической операции – не более 30 минут.
По окончанию операции пациентку перекладывают на каталку и на 2-4 часа размещают в палате реанимации (интенсивной терапии), где она находится под постоянным наблюдением медицинского персонала.
Чтобы пациентка не мёрзла после наркоза, её укрывают одеялом.
Спустя некоторое время, после нормализации самочувствия женщина может воспользоваться своими личными вещами (надеть халат и т.д.), которые лежат в её прикроватной тумбочке.
Возможные осложнения гистероскопии
- Обострение хронических воспалительных процессов половых органов.
- Перфорация или разрыв матки.
- Газовая эмболия (не исключена при жидкостной гистероскопии).
- Послеоперационное маточное кровотечение.
- Электролитные нарушения.
- Термическое повреждение органов малого таза.
- Аллергические реакции, анафилактический шок.
- Гематометра.
Во избежание негативных последствий, удаление полипа эндометрия гистероскопией должен проводить опытный, мастерски владеющий необходимыми навыками хирург-эндоскопист с соблюдением всех правил операции.
Профилактика осложнений гистероскопии
- Адекватный выбор расширяющих жидкостных сред, постоянный контроль объёмов введённой и выведенной жидкости.
- Поддержка внутриматочного давления на среднем уровне: 75 – 80 атмосфер.
- Минимальное повреждение миометрия при проведении гистерорезектоскопии.
- Быстрая скорость проведения операции.
После несложной гистерорезектоскопии полипов матки, при отсутствии жалоб, пациентку можно выписывать из стационара к вечеру, в день проведённой операции или через 24 часа после операции (наутро следующего дня).
После сложной оперативной гистероскопии полипа срок пребывания в стационаре увеличивается до 2-3 дней (по показаниям).
Больничный лист выдаётся по требованию при выписке из стационара. Нетрудоспособность определяется по показаниям на 3-7 дней.
При необходимости пациентке может быть назначена амбулаторная антибактериальная противовоспалительная терапия цефалоспоринами или метронидазолом (торговую марку средства, режим и длительность его приёма назначает лечащий хирург-гинеколог).
- Важно строго соблюдать личную гигиену.
- Запрещено пользоваться влагалищными тампонами – 3 недели после операции.
- Избегать переохлаждения, тяжёлых физических нагрузок – 2-3 недели.
- Запрет на купание в ванной – 2-3 недели.
- Запрет на плавание в бассейнах, природных водоёмах – 3 недели.
После удаления полипа эндометрия гистероскопией практически всегда бывают выделения из половых путей. Это – нормальная ситуация, не требующая никакого специального лечения.
- Характер выделений — скудные кровянистые, сукровичные.
- Длительность выделений – от 2 до 4 недель.
- При обильном кровотечении – экстренное обращение к врачу.
- При гнойных обильных выделениях – срочное обращение к лечащему врачу.
Вместе с выделениями из матки могут выходить небольшие «кусочки» иссечённой слизистой – это не противоречит норме.
Плановый повторный осмотр пациентки проводится через 2 недели после операции. К этому же времени будут готовы результаты гистологии.
Если восстановительный период прошёл успешно, если нет противопоказаний, врач разрешает пациентке сексуальную жизнь в привычном режиме.
Половую жизнь после гистероскопии можно возобновлять
через 2 недели Вернуться к оглавлению
Нужна ли противорецидивная гормональная терапия после удаления полипов эндометрия – этот вопрос до сих пор остаётся спорным.
Большинство авторов дают следующие рекомендации:
- Если гистологическое исследование выявило в полости матки только фиброзные, железисто-фиброзные или покрытые функциональным слоем эндометрия полипы – гормональное лечение не проводится. Пациентке назначается регулярный динамический УЗИ-контроль и осмотр гинеколога каждые 3-6-12 месяцев.
- Если вместе с полипами гистология показала сочетанное гинекологическое заболевание – назначается гормональное лечение.
| Сочетанная патология | Противорецидивное лечение |
| Железистые или железисто-фиброзные полипы на фоне простой гиперплазии эндометрия, миомы, аденомиоза. | Дюфастон: 10-20 мг в сутки с 5 по 25-ой дни цикла в течение 6 месяцев. или 17-ОПК: внутримышечно, по 250 мг во вторую половину менструального цикла 2 раза в неделю в течение 3-6 месяцев. |
| Аденоматозные полипы или любые другие полипы на фоне атипической гиперплазии эндометрия. | Препараты А-ГнРГ : Бусерелин, Гозерелин, Диферелин в течение 6 месяцев. |
Проверка эффективности гормонального лечения – УЗИ матки каждые 3, 6, 12 месяцев.
Лечение рецидива полипов эндометрия
Что делать, если спустя 9-12 месяцев после гистероскопии полипы в матке появились вновь?
Лечение рецидивирующих полипов эндометрия
/зависит от возраста пациентки, гистологического строения полипа и сопутствующей гинекологической патологии/:
- Гормональная терапия.
- Электрохирургическая абляция эндометрия.
- Гистероэктомия.
Вернуться к оглавлению
Беременность после гистероскопического удаления полипа разрешается через 3 месяца после операции или сразу же после окончания противорецидивного гормонального лечения.
Если женщина до обнаружения полипа не страдала бесплодием, то беременность после полипэктомии наступает без проблем, протекает без осложнений и завершается естественными родами.
Если забеременеть после гистероскопии полипа матки не удаётся – значит, причина бесплодия не связана с полипом.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Что за анализы сдаются для обнаружения полипов матки?
Одним из важных этапов в диагностике полипов матки является сдача лабораторных анализов. Обычно материалом для исследования служат венозная или периферическая (из пальца) кровь, а также моча. По результатам анализов врач может сделать выводы о наличии определенных осложнений, а также о сопутствующих заболеваниях, которые влияют на курс лечения.
При полипах матки могут быть назначены следующие анализы:
1. общий анализ крови;
2. биохимический анализ крови;
3. анализ мочи;
4. анализ на гормоны;
5. бактериологический анализ мазка из влагалища или шейки матки;
6. гистологический анализ ткани полипа (биопсия).
В ходе общего анализа крови определяется количество и форма кровяных клеток. Их делят на 3 основных типа, каждый из которых играет свою роль в организме человека. Изменение процентного или абсолютного количества тех или иных клеток может говорить о наличии различных патологий в организме.
Основными типами клеток крови являются:
- Эритроциты (красные кровяные тельца). Основная функция эритроцитов – перенос кислорода от легких к тканям. Пониженное количество эритроцитов зачастую говорит о хронических кровопотерях. При полипах это указывает на периодические кровотечения. Таким образом, врач может заподозрить это осложнение, даже если на момент осмотра крови в полости матки или влагалища не было.
- Лейкоциты (белые кровяные тельца). Повышение лейкоцитов в крови является достоверным признаком воспаления. При полипах в матке это может указать на причину их возникновения – хроническую инфекцию мочеполовой системы. В этом случае врач назначит не только удаление полипов, но и курс антибиотикотерапии, чтобы избежать рецидива (повторного образования полипов).
- Тромбоциты.Тромбоциты представляют собой мелкие фрагменты более крупных клеток. Их основной функцией является остановка кровотечений через стимуляцию свертывания крови. Если в крови мало эритроцитов, у пациентки могут наблюдаться частые обильные кровотечения. К тому же перед операцией по удалению полипов, во избежание осложнений, уровень эритроцитов должен быть приведен в норму.
Общий анализ крови не позволяет напрямую судить о наличии или отсутствии полипов. Но он является обязательным лабораторным исследованием практически при любой патологии и в предоперационном периоде.
В ходе биохимического анализа крови определяется количество определенных веществ в крови. Это имеет большое диагностическое значение, так как предоставляет информацию о работе различных органов и систем. Например, понижение уровня железа и гемоглобина в крови ясно говорит о хронических кровотечениях. Повышенное содержание сахара может говорить о диабетическом статусе, что потребует особого внимания от лечащего врача. Повышенное же содержание в крови жиров в разной форме может само по себе вызывать нарушения тканевого обмена и стимулировать рост полипов.
Таки образом, биохимический анализ необходим для диагностики сопутствующих заболеваний, а также для определения возможной причины возникновения полипов.
Диагностическая значимость анализа мочи во многом схожа с анализом крови. Правда, оцениваются в основном нарушения в работе почек и печени. При полипах матки в моче может присутствовать небольшое количество крови, незаметной невооруженным глазом. Анализ позволяет выявить эту кровь и сделать выводы относительно течения болезни. Анализ мочи, также как и вышеупомянутые анализы крови, является обязательным при обращении к врачу.
Гормональные сбои являются одним из основных причин образования полипов эндометрия (внутренней слизистой оболочки матки). Для исследования обычно берут кровь несколько раз, в различные периоды менструального цикла. Только так можно собрать достоверную информацию о работе эндокринной системы.
Ведущую роль в определении причины образования полипов, играют следующие гормоны:
- эстрогены;
- андрогены;
- гонадотропные гормоны;
- прогестерон.
В зависимости от того, каково содержание этих гормонов в крови пациентки, врач зачастую назначает курс гормональной терапии. Это позволяет снять острые симптомы и проявления полипов матки. В редких случаях такой курс гормонов даже заменяет операционное лечение.
Мазок берется при гинекологическом обследовании из влагалища или с шейки матки. Он может потребоваться, если врач подозревает, что причиной образования полипов стала инфекция. Данный анализ более информативен, нежели определение уровня лейкоцитов. Он определяет даже хронические процессы, которые могут никак не проявляться долгие годы. Еще одним плюсом является то, что можно параллельно сделать антибиотикограмму полученных микроорганизмов. Этот анализ подразумевает определение чувствительности микробов к конкретным антибиотикам, что сделает лечение инфекции более эффективным.
источник
Большинство специалистов придерживаются мнения, что любое новообразование в матке необходимо удалять. Это же касается и полипов, которые представляют собой округлые или грибовидные образования на слизистой органа.Разумеется, многие пациентки боятся прибегать к радикальным мерам лечения, тем более, если полипы не вызывают дискомфорта. Для принятия объективного решения, рассмотрим, какие же риски существуют в случае отказа от хирургического вмешательства, и действительно ли оно необходимо при небольших размерах полипов.

Размеры полипов эндометрия в матке могут достигать 15 мм и более. Если диагностированное образование не превышает 5-6 мм и не вызывает дискомфорта, за ним просто наблюдают. В некоторых случаях полипозные разрастания исчезают самостоятельно.
Если полип на дне матки достигает 5-7 мм, он нуждается в лечении. Некоторые гормональные препараты уменьшают рост новообразований и облегчают их симптоматику.
При отсутствии клинической картины возможно пристальное наблюдение. В случае увеличительной динамики проводится хирургическое иссечение.
Размеры полипов, которые превышают 13 мм, считаются большими.
Обычно они вызывают характерные симптомы:
- болевые ощущения в паху;
- дискомфорт во время полового акта;
- кровянистые выделения.
Такая клиническая картина говорит о внушительных размерах новообразования, из-за чего оно может поддаваться регулярному механическому раздражению. В этом случае операция необходима в обязательном порядке.
Полипозные разрастания могут исчезнуть самостоятельно.
В любом случае решение об удалении принимает лечащий врач, который наблюдает за динамикой прогресса.
В целом, полипэктомия показана в таких случаях:
- проблемы с зачатием или беременностью;
- закупорка маточных труб или шеечного просвета;
- большие размеры полипов, которые вызывают дискомфорт, в том числе обильные кровотечения;
- возможность перерождения полипа в злокачественное образование.
Удаление полипа оптимально проводить на 6-9 день менструального цикла. В этот период образования лучше видны, поскольку менструальное отторжение уже завершилось, а эндометрий ещё не до конца восстановился.

Также нежелательны:
- спринцевания,
- свечи,
- влагалищные таблетки,
- лечебные тампоны.
Накануне операции рекомендуется принимать легкоусвояемую пищу. Отказаться необходимо от чёрного хлеба, капусты, бобовых. Вечером вместо ужина лучше выпить стакан кефира.
В день операции исключается завтрак и любого рода жидкость.
Перед хирургическим вмешательством каждая пациентка проходит такие диагностические процедуры:
- Осмотр на гинекологическом кресле с помощью зеркала; врач оценивает шейку матки на предмет воспалительных процессов и других повреждений, осматривает цервикальный канал, через который будут водится инструменты при удалении;
- Цитологическое исследование мазка, для исключения злокачественных процессов;
- Бактериологическое исследование мазка, для исключения бактериальной инфекции, потому как существует риск занести её в матку, в результате чего может развиться эндометрит;
- Трансвагинальное УЗИ, которое выявляет расположение и размеры полипозных поражений;
- Общеклиническое обследование (общий и биохимический анализ крови, анализ мочи, электрокардиограмма, флюорография, анализ на ВИЧ и вирусные гепатиты, микрореакция на сифилис).
Только после результатов всех вышеперечисленных анализов пациентка допускается к хирургическому вмешательству.
Процедура удаления полипозных разрастаний в матке называется полипэктомией.
Проводится операция несколькими способами, в зависимости от:
- вида и размера образований,
- возраста и общего состояния пациентки.
Длительность удаления зависит от сложности операции и может занимать от 20 минут до нескольких часов.
Удаление полипа оптимально проводить на 6-9 день менструального цикла.
В большинстве случаев полипэктомия проводится под общим наркозом, местное обезболивание показано только при лазерном удалении и в случае противопоказаний к общей анестезии.
Преимущество данного способа заключается в том, что весь процесс удаления происходит под наблюдением. Для этого используют специальный прибор с камерой, который на момент операции вводится в полость матки и отслеживает локацию полипа, а также его размеры и форму.
Затем с помощью специального инструмента полип вырезается или «откручивается», весь этот процесс выводится на монитор.
Длительность гистероскопии может занимать от 15 минут до 2,5 часов,в зависимости от сложности оперативного вмешательства.

Манипуляцию выполняют под общим наркозом и только в случае противопоказаний прибегают к местному обезболиванию.
Операция состоит из таких процессов:
- Пациентке вводят препарат для расширения маточных стенок.
- Осуществляется анестезия.
- В канал шейки матки вводят расширительные приборы.
- Через цервикальный канал в полость органа вводят каретку – специальный инструмент, который напоминает ложку, и лёгкими давящими движениями соскабливают эндометрий. Изначально манипуляцию проводят в области полипа, затем постепенно двигаются к внутреннему зеву шейки матки, обрабатывая таким образом всю полость органа.
- Место выскабливания обрабатывают йодом.
Если во время операции обнаружены множественные полипы, изначально производится их удаление, после чего обрабатывается вся полость матки.
Выскабливание делается раздельно. Сначала удаляют полип цервикального канала шейки матки, а затем разрастания в полости матки.
После операции пациентке проводят повторную гистероскопию, чтобы исключить остатки новообразований. В случае их обнаружения, выскабливание проводится повторно.
Данный метод требует дополнительной гормональной терапии, чтобы исключить риск инфицирования в послеоперационный период.

В первую очередь лазерная терапия показана молодым и нерожавшим женщинам, для которых важно сохранить репродуктивную функцию. Удаление лазером не оставляет шрамов и рубцов на эндометриальной ткани, поэтому в будущем проблем с зачатием у женщины не возникнет. Однако данный метод показан только в лёгких случаях, когда в полипе видна «ножка».
Проводится процедура под местным наркозом. В зависимости от размеров и типа полипозного разрастания применяется более сильный или слабый лазер.
Удаление происходит путём воздействия фиксированного лазерного луча на патологическую ткань, после чего данный участок оперативно прижигают. Длительность процедуры занимает 20-30 минут.
Перед удалением пациентке проводятся следующие мероприятия:
Под действием лазерного луча происходит тщательное прицельное удаление патологического очага без повреждения здоровых тканей. Это позволяет избежать болезненных ощущений в послеоперационный период и максимально ускорить процесс восстановления.
Это ещё один безопасный и эффективный способ удаления полипов. Иссечение проводится не только на функциональном, но и на базальном слое матки, что максимально сокращает появление рецидивов.
После резектоскопии восстановление происходит быстро, однако приём антибактериальных препаратов всё же потребуется.
Как и лазерное удаление, резектоскопия прицельно удаляет образование, не затрагивая здоровые ткани. Данный метод не вызывает гормонального дисбаланса и не сказывается на менструальном цикле, поэтому его применяют для женщин репродуктивного возраста.
В первую очередь лазерная терапия показана молодым и нерожавшим женщинам, для которых важно сохранить репродуктивную функцию.
Проводится процедура под общим наркозом. В полость матки вводится специальный прибор – эндоскоп, на конце которого закреплена камера. Изначально проводится диагностика органа, при обнаружении полипа он сразу же иссекается с помощью высокочастотного тока. При этом все манипуляции выводятся на экран монитора.
После резектоскопии женщины могут испытывать тянущие боли внизу живота, которые ослабевают на вторые сутки, а затем полностью исчезают. В большинстве случаев нахождение в стационаре после процедуры не требуется.
Гистерэктомия – это полное удаление матки. Она проводится в случае обнаружения в образовании раковых клеток и множественных полипозных разрастаний. Крайне редко применяется для женщин репродуктивного возраста.
В отличие от вышеописанных способов удаления полипов, гистерэктомия требует длительного восстановления под присмотром медицинского персонала.
После операции ткани полипов отправляют на гистологию. Дальнейшая тактика лечения будет определяться исходя из результатов исследования. Как правило, после гистерэктомии назначают гормональную терапию.

После таких высокоэффективных методов лечения, как лазерная полипэктомия и гистероскопия, потребуется лишь восстановление от наркоза.
В течение последующего месяца после операции необходимо следовать таким рекомендациям:
- Отказаться от любых физических нагрузок;
- Принимать лекарственные средства, которые назначил врач;
- Исключить любые вагинальные вмешательства (тампоны, свечи, спринцевания, интимная близость);
- Соблюдать интимную гигиену;
- Не посещать сауны, бани, бассейны;
- Не принимать горячую ванну, рекомендуется купаться под душем с тёплой водой;
- Не поднимать предметы, тяжелее 3-4 килограмм.
Спустя месяц внутренняя поверхность матки восстанавливается и происходит регенерация эндометрия.
Для ускорения процесса врач может назначить гормональные препараты, которые содержат эстрогены и гестагены, например, Ярину. При удалении единичного полипа, дополнительная терапия, как правило, не требуется.
В редких случаях после удаления полипов могут возникнуть такие осложнения:
- Рецидив полипоза;
- Дискомфорт и болезненность при сексуальном контакте;
- Длительная задержка менструации (более 3 месяцев);
- Обильные кровяные выделения;
- Инфекционное поражение эндометрия;
- Маточная перфорация (может произойти после слепого выскабливания);
- Рубцевание и спаечные процессы, которые затрудняют зачатие или вовсе приводят к бесплодию;
- Развитие раковых процессов (это крайне редкие случаи, происходят вследствие неполного удаления полипозных разрастаний).
После операции необходимо регулярно навещаться к гинекологу. Любые тревожные симптомы должны стать поводом внепланового посещения врача. В случае появления осложнений специалист примет правильную тактику лечения. Нередко проводится повторная гистероскопия, затем назначаются антибактериальные, гормональные и дезинтоксикационные средства.
Спустя месяц после вмешательства внутренняя поверхность матки восстанавливается и происходит регенерация эндометрия.
Важно знать, что в первые 2-3 дня после операции, у женщины может повыситься температура. Паниковать не стоит, поскольку это естественное обострение воспалительного процесса в маточных трубах.
Нередко после удаления полипов наблюдается безмикробное воспаление, которое также является естественной реакцией организма, направленной на восстановление слизистой.
Дополнительно полезное видео о выскабливании матки и возможных осложнениях после операции:
Удаление полипов – радикальный метод лечения, которого боятся многие пациентки. Но инновационные методы полипэктомии являются не более, чем быстрой и безболезненной мини операцией. Тем не менее, при единичных небольших образованиях, которые не вызывают дискомфорта, рекомендуется выбрать выжидательную тактику. Самое важное для женщины – найти специалиста, которому она сможет доверить своё здоровье.
источник
Прежде считалось, что удаление полипов в кишечнике целесообразно только при больших или множественных новообразованиях. Однако статистика перерождения этих доброкачественных опухолей в злокачественные (10-30% случаев) показала специалистам, что для профилактики рака важно избавляться даже от маленьких полипов.
Сегодня для удаления полипов в толстой и тонкой кишке используется эндоскопическое лечение, за исключением случаев, когда новообразование расположено в недоступных для эндоскопа отделах кишечника. Большие и множественные полипы, высокий риск перерождения в рак – показание к проведению операции сегментарной резекции.

Из-за психологии российских пациентов, в большинстве случаев вместо выжидательной тактики сразу же назначается эндоскопическое удаление. Люди считают, что о маленьких полипах беспокоиться не стоит, и игнорируют назначения врачей на повторные обследования, поэтому специалисты сразу подходят к проблеме радикально – это наиболее безопасный вариант. Даже мелкое новообразование может быстро малигнизироваться.
Консервативного лечения полипов в кишечнике не существует – оно просто неэффективно.
При наличии других возможных осложнений полипов – кровотечения, непрекращаемой диареи, обильного слизеотделения или сильных воспалительных процессов – выжидательная тактика не применяется, операцию назначают сразу.
В большинстве случаев удаление полипов в прямой кишке с неосложненным течением проводится эндоскопическим методом во время колоноскопии. Такое же лечение применяется и для полипов сигмовидной кишки. Операция называется полипэктомией.
При подготовке к операции необходимо очистить кишечник. Для этого за сутки до проведения пациенту показано выпить не менее 3,5 литра чистой воды, питание включает в себя только жидкую, легкую пищу. В вечер перед процедурой нельзя есть и пить. Может быть назначена очистительная клизма.
Иногда назначается употребление специального раствора с водой и слабительным. Чаще всего это раствор полиэтиленгликоля (4 литра), который пьют в течение 180 минут в вечер перед операцией, или лактулозные препараты (растворы Дюфалака или иных содержащих этот компонент лекарств). Во втором случае 3 литра жидкости делят на два приема – до обеда в день перед операцией и вечером. После приема этих растворов должна открыться диарея, возможно вздутие и болезненные ощущения в животе.
Если пациент принимает разжижающие кровь препараты (Аспирин, Варфарин, Ибупрофен и пр.), важно сообщить об этом лечащему врачу. Скорее всего, за 1-2 дня до проведения колоноскопии от них придется отказаться.
Колоноскопию проводят только в специально оборудованных кабинетах. Пациент ложится на кушетку левым боком, вводятся препараты для наркоза. Доступ к полипам осуществляется через анальное отверстие, в него вводится гибкий и тонкий эндоскоп (колоноскоп) с небольшим фонариком и видеокамерой, что позволяет визуально контролировать ход операции.
Если полип плоский, в него вводится специальный препарат (часто адреналин), который приподнимает его над поверхностью слизистой. Новообразование удаляют при помощи инструмента с диатермической петлей на конце. Ей подцепляют основание полипа и подсекают его, одновременно воздействуя электрическим током для прижигания поврежденного участка и предотвращения кровотечения.
Важно! Вырезанные полипы в обязательном порядке отправляют на гистологический анализ, только после этого ставится окончательный диагноз. Если обнаруживаются атипичные клетки, говорящие о малигнизации опухоли, пациенту назначается частичная резекция кишечника.
В редких случаях применяют лазерную операцию по удалению полипов. Она не так эффективна, как колоноскопия, поскольку при этом нет возможности получить материал тканей для гистологии (полип просто выжигается до корня) и возникают сложности с визуальным контролем (из-за задымленности).
При невозможности провести колоноскопическую операцию может быть назначено прямое хирургическое вмешательство через анальное отверстие. Такое лечение невозможно при расположении полипов дальше 10 см от ануса.
Перед операцией проводят местную анестезию по Вишневскому, иногда назначается общий наркоз. В анальное отверстие вводится ректальное зеркало. Основание/ножку полипа иссекают специальными инструментами (зажим Бильрота), ранку ушивают 2-3 кетгутовыми узлами.
Если полип расположен в промежутке 6-10 см от отверстия, то при операции после введения ректального зеркала пальцами расслабляют сфинктер, после чего вводится большое гинекологическое зеркало, которым отводят в сторону не пораженную полипами стенку кишки. Затем вставляется короткое зеркало и по такой же схеме удаляется новообразование. Полипы отправляются на гистологию.
Такая операция назначается только при высоком риске малигнизации опухоли толстой кишки или наличии множественных близко расположенных полипов. Проводится под общим наркозом. В зависимости от месторасположения новообразований выбирают тип операции:
- Передняя резекция прямой кишки. Назначается при опухоли выше 12 см от анального отверстия. Врач удаляет пораженные части сигмовидной и прямой кишок, после чего сшивает оставшиеся части кишечника вместе. Сохраняются нервные окончания, здоровое мочеиспускание и половая функция, кал держится в кишечнике нормально.
- Низкая передняя. Применяется при расположении опухоли на 6-12 см от ануса. Удаляется часть сигмовидной и вся прямая кишка, анальное отверстие сохраняется. Формируется временный «резервуар» для удержания кала и стома (часть кишечника выводится наружу через брюшину), которая позволяет предотвратить попадание экскрементов в заживающую сшитую область кишечника. Спустя 2-3 месяца проводится восстановительная операция по закрытию стомы и возвращению нормальной функции дефекации.
- Брюшно-анальная. Проводится при расположении новообразований на расстоянии 4-6 см от ануса. Удаляется часть сигмовидной кишки, вся прямая кишка и, возможно, часть заднего прохода. Формируется стома, которую закрывают спустя 2-3 месяца.
- Брюшно-промежностная. Показана при расположении опухоли близко к заднему проходу. Удаляют часть сигмовидной кишки, всю прямую, задний проход и часть мышц тазового дна. Формируется постоянная стома, так как сохранить функцию нормального опорожнения кишечника невозможно (сфинктер вырезается).
Важно! При открытии постоянной стомы пациенту дают рекомендации по уходу за ней и организации жизненной деятельности. В большинстве случаев можно добиться высокого качества жизни, несмотря на неудобства и эстетический дефект.
Одиночные небольшие полипы тонкого кишечника на ножке удаляются с помощью энтеротомии, при наличии иных новообразований показана резекция тонкой кишки.

- Пациента вводят в состояние общего наркоза.
- Над необходимым участком тонкой кишки проводится поперечный разрез скальпелем или электрическим ножом.
- Через разрезанную область иссекаются полипы, отправляются на гистологию.
- Все разрезы ушиваются.
После операции пациент должен находиться в стационаре под наблюдением хирурга и гастроэнтеролога. Необходим постельный режим, для купирования болей назначают обезболивающие препараты, соблюдается жесткая диета. При недостаточном профессионализме врача возможно сужение тонкого кишечника, кровотечение.
Операцию проводят открытым или лапароскопическим методом, второе предпочтительнее, поскольку имеет меньше негативных последствий – рубцы мельче, вероятность инфицирования ниже, быстрая реабилитация пациента. Подготовка к вмешательству проводится по стандартной схеме, описанной выше. Выполнение проходит следующим образом:
-
Погружение пациента под общий наркоз.
- Введение под брюшину углекислого газа для облегчения манипулирования хирургическими инструментами в животе.
- Рассечение брюшины в 4-6 местах, разрезы длиной 1-2 см, в один из них вводится лапароскоп с камерой, в другие – инструменты хирурга.
- Поврежденную часть кишечника удаляют, здоровые части сшивают или накладывают на них хирургические скобы.
- Извлекаются хирургические инструменты, выводится углекислый газ, сшиваются и стерилизуются разрезы.
Операция длится до 3 часов, после чего пациента постепенно выводят из-под наркоза (до 2 часов). На восстановление требуется 3-7 дней в стационаре. При проведении резекции открытого типа выполняется один большой разрез брюшины, на реабилитацию требуется до 10 суток в стационаре, в остальном различий нет.
В течение 2 лет после удаления полипов высок риск рецидивов и возникновения рака кишечника. Больным показано прохождение регулярных обследований – каждые 3-6 месяцев. Первый осмотр назначается спустя 1-2 месяца после операции. В последующее время (с третьего года после лечения) обязательно обследование раз в 12 месяцев.
К общим рекомендациям после удаления полипов относятся следующие:
- Не игнорируйте профилактические осмотры, приходите к врачу в назначенное время, соблюдайте его рекомендации.
- Откажитесь от вредных привычек, курение и употребление алкоголя крайне нежелательны.
- Нельзя заниматься тяжелым физическим трудом, поднимать тяжести – это увеличит риск кровотечения.
- Избегайте переохлаждения и перегрева, не находитесь долго под солнечными лучами, откажитесь от солярия и соблюдайте предписанные гигиенические мероприятия.
- Постарайтесь ограничить стрессы, предотвратить переутомление. Здоровый отдых играет значительную роль в выздоровлении.
В период реабилитации необходимо соблюдать диету. В течение первой недели после эндоскопической операции следует питаться измельченной пищей, пюре, мягкими жидкими кашами. Жесткие и трудноперевариваемые, богатые грубой клетчаткой продукты исключены. Питание должно быть дробным – принимайте пищу до 6 раз в сутки.
Важно! После открытых операций диету назначает врач, она очень жесткая и исключает практически всю пищу.

- Повышение температуры, озноб;
- Тяжесть в животе, тянущие боли;
- Покраснение, отеки в области ануса;
- Почернение стула, примеси крови при дефекации, запоры;
- Тошнота, рвота и другие признаки интоксикации.
Это может говорить об опасных последствиях операции, среди которых числятся кровотечения, перфорация стенки кишечника, кишечная непроходимость, энтероколит, образование каловых камней или малигнизация.
Стоимость операций по удалению полипов в кишечнике сильно варьируется в зависимости от клиники, квалификации врача и объема работ. Примерный разброс цен представлен в таблице.
| Наименование операции | Ориентировочная стоимость (в зависимости от объема поражения) |
| Колоскопическая полипэктомия | 2-25 тыс. р. |
| Трансанальное иссечение полипов | 5-40 тыс. р. |
| Сегментарная резекция толстого кишечника | 25-200 тыс. р. |
| Закрытие стомы | 7-45 тыс. р. |
| Энтеротомия | 30-50 тыс. р. |
| Сегментарная резекция тонкого кишечника | 16-200 тыс. р. |
Бесплатное лечение возможно в государственных клиниках по полису ОМС. Также возможна помощь по программе ВМП, если подтверждена малигнизация полипа.
В отзывах пациентов часто упоминается сомнение по поводу необходимости проведения операции по удалению полипов в кишечнике. Однако врачи в один голос утверждают, что ее выполнение оправдано, поскольку это существенно снижает риск развития рака. Люди, прошедшие малоинвазивные операции, довольны результатами и скоростью реабилитации. Главное в лечении – найти опытного и надежного врача, на помощь которого можно положиться.
источник
В структуре гинекологических заболеваний диагноз полип матки занимает одно из ведущих мест (в среднем около 25%). Эта болезнь «вне возраста», новообразование могут обнаружить как у молодой девушки, так и у женщины в период постменопаузы. Удаление полипа в матке – основной и самый эффективный способ лечения, который гарантирует полное выздоровление. Лекарственная терапия обычно используется в качестве профилактики рецидивов или при необходимости предоперационной подготовки пациентки (если нужно вылечить инфекцию или снять симптомы острого воспаления).
Заболевание на ранних стадиях может протекать бессимптомно, что затрудняет диагностику: полип часто обнаруживается при плановом посещении гинеколога. Хотя опухоль изначально доброкачественная, она может перерождаться в предраковую, стать причиной бесплодия или провоцировать рак. Поэтому важно решить проблему на ранних стадиях (лучше хирургическим методом). Пациенткам будет полезна информация об особенностях этого заболевания, с чего мы и начнем.
Полипы матки – это последствие патологического разрастания эндометрия (гиперплазии), которое может быть вызвано разными провоцирующими факторами. В результате патологического процесса образуется опухоль, которая может быть разной:
- по форме: грибовидная с широким основанием на толстой ножке или круглая на тонкой ножке;
- по цвету (от светло-розового и бледного до темно-бордового и фиолетового);
- по структуре: в зависимости от клеток, преобладающих в опухоли, различают фиброзные, железистые, фиброзно-железистые полипы и аденоматозные типы (последний вариант считается уже предраковым новообразованием);
- по количеству: одиночные или множественные (полипоз).
Размеры определяются в миллиметрах, могут быть маленькими, едва заметными от нескольких мм или крупными до 25 мм. Именно размер является одним из главных критериев при назначении операции. На выбор тактики также влияют результаты гистологии (определение структуры) и особенности течения (бессимптомно, с кровотечением и т.д.).
Причины образования полипов разные. Основной считается гормональные нарушения (смещение баланса нормального гормонального фона, при котором эстроген в избытке, а прогестерон – в недостатке). Причиной нарушения гормональной стабильности могут быть физиологические изменения (половое созревание, беременность, наступление менопаузы). Или патологические (сахарный диабет, ожирение, болезни щитовидной железы, гипофиза, надпочечников). Или прием гормональных препаратов, в том числе, для контрацепции.
Дополнительными факторами, провоцирующими патологический процесс в полости матки, являются:
- гинекологические заболевания (эндометриоз, киста, миома, патологии яичников и пр.);
- травмы и микротравмы (полученные при обследовании, родах, прерывании беременности, использовании внутриматочных средств контрацепции, половых актах);
- патологические процессы разной этиологии: инфекционные и венерические заболевания, воспаления, нарушения состава микрофлоры.
Факторами, провоцирующими развитие новообразования, могут стать постоянные стрессы, депрессии, переутомление, также бывают случаи, когда конкретной этиологии развития полипа эндометрия выявить не удается (невыясненная этиология). Женщинам, в анамнезе которых есть хотя бы один из факторов риска, особенно важно регулярно проходить профосмотры. По статистике, 70% всех выявленных случаев полипоза (множественных новообразований) развиваются на фоне одного из выше перечисленных заболеваний. В таких случаях лечение комплексное: проводится их удаление и назначается терапия для устранения факторов риска и сопутствующих заболеваний. Это необходимо, чтобы исключить риск рецидива, так как удаление решает только текущую проблему, а устранение ее причины – основную.
Симптомы на ранних стадиях развития полипов могут отсутствовать, поэтому женщинам следует регулярно посещать гинеколога. При дальнейшем развитии патологии могут появляться:
- кровотечения (вне менструации) и существенные изменения цикла;
- любые выделения (кровянистые, коричневые, белесые и т.д.);
- тянущие боли, в том числе, при половых актах;
- проблемы с зачатием или угроза выкидыша.
При появлении одного из симптомов требуется немедленно обратиться к врачу для постановки диагноза и назначения адекватного лечения (чаще всего удаление). Профильный специалист проводит осмотр, назначает дополнительные анализы (обязательно гистологическое исследование патологического очага). По полученным результатам выбирается тактика удаления.
Обязательно ли удалять новообразования? В некоторых случаях оперативное вмешательство является обязательным, иногда доктора рекомендуют отсрочку. На ранних стадиях пациенткам предоставляют возможность выбора.
Чтобы принять правильное решение, стоит проанализировать особенности патологии:
- Поначалу полип может длительно протекать бессимптомно: но если не устранить провоцирующий фактор, то опухоль будет увеличиваться в размерах. Тогда могут появиться разные угрожающие симптомы (например, на фоне постоянных кровотечений может развиться анемия). А в дальнейшем потребуется более травматичная операция. Следовательно, даже если он не беспокоит, следует убрать патологический очаг полностью.
- При нарастании симптоматики: прогрессирующая болезнь станет проблемой для женщины, а сама опухоль не рассасывается и не поддается излечению только консервативными методами. Без операции полип будет провоцировать дальнейшее ухудшение общего состояния здоровья, поставит под угрозу детородную функцию, может привести к развитию полипоза, в худшем случае – к онкологии.
- При использовании гормонотерапии и симптоматического лечения: если не удалять, а попробовать медикаментозную терапию, то она не приведет к полному выздоровлению. Например, гормонотерапия поможет сбалансировать гормональный фон, но при ее отмене рост новообразования обычно возобновляется. То есть, необходимо устранить не только причину (гормональный дисбаланс), но и последствия – саму опухоль.
- Риск перерождения: полип способен перерождаться в аденоматозную форму (предрак) и провоцировать рак эндометрия матки. Следовательно, делать операцию или нет, вопрос не стоит, риск развития онкологии – достаточное основание для хирургического вмешательства.
- Возраст пациентки: у пациенток в период постменопаузы возрастает риск развития именно аденоматозного полипа и перехода в онкологию. Поэтому пожилым женщинам однозначно нужно удалять новообразование.
Рассмотрев, какие последствия могут проявиться в случае отказа от хирургического лечения, каждая пациентка сможет сама решить, удалять ли нарост или нет. Или попробовать другие варианты (терапию, народные средства). Единственное, что недопустимо однозначно, это отсутствие лечения как такового. Поскольку большинство провоцирующих развитие опухоли факторов сами являются патологическими, опытные гинекологи составляют общий план ведения таких больных. Он направлен на устранение сопутствующих заболеваний и хирургическое вмешательство для удаления новообразования.
Для выбора тактики ведения пациентки большое значение имеют размеры опухоли. Полип считается:
- маленьким, если не достиг 5 мм;
- средним, если размер от 5 до 15 миллиметров;
- большим, если превышает 15 мм.
Маленький полип может не удаляться немедленно, если он не угрожает здоровью (нет кровотечений, не провоцирует угрозу выкидыша и т.д.). В любом случае клиническая картина оценивается комплексно, подбирается индивидуальный план лечения провоцирующих факторов. Женщина с выявленной опухолью находится в группе риска, должна регулярно проходить осмотр, а при бурном развитии, новообразование немедленно удаляется.
Средние размеры – стандартное показание для хирургического вмешательства. Показанием к срочной операции будет как спокойное течение, так и нарастание симптоматики, рост самой опухоли, гистологические изменения. Большое новообразование удаляется как можно быстрее.
Операция по удалению полипа чаще всего является совместным решением пациентки и врача. Доктор определяет степень риска и объясняет все последствия отказа. В некоторых случаях немедленное хирургическое вмешательство – единственный вариант.
Показания к немедленной операции:
- опухоль среднего и большого размера;
- патологический процесс активно прогрессирует: нарастает симптоматика, увеличиваются размеры, меняется гистология;
- неэффективность медикаментозного лечения: кровотечения не прекращаются, опухоль не уменьшается в размерах, женщина не может забеременеть;
- новообразование аденоматозного типа (предрак) или обнаружение раковых клеток в эндометрии;
- угроза выкидыша;
- возраст пациентки старше 40: гормональные изменения будут провоцировать рост полипа, увеличивается риск развития онкологии.
Отложить лечение и использовать медикаментозную терапию можно:
- при беременности, если нет угрожающих симптомов;
- если маленькая по размеру опухоль, ее размеры уменьшаются под воздействием терапевтического лечения, течение болезни вялое и бессимптомное;
Противопоказаниями для немедленной операции будут:
- заболевания наружных половых путей любой этиологии (инфекционные, венерические, грибковые);
- патология шейки матки, при которой невозможно провести операцию (стеноз, рак и т.д.);
- острые инфекционные заболевания;
- хронические заболевания в стадии обострения (высокий уровень сахара при диабете, повышенное АД при гипертензии, обострение язвы желудка, тромбофлебита и т.д.);
- сильное кровотечение, вызванное другими гинекологическими заболеваниями до момента его остановки.
В таких случаях сначала устраняют причину отсрочки, а затем проводят хирургическое вмешательство.
Перед тем, как удалить полип, обычно требуется определенная подготовка. Она несложная и проходит в несколько этапов:
- в первую очередь назначают анализы;
- если они в норме, выбирается день операции с учетом графика менструаций;
- нужно провести предоперационную подготовку;
- в день операции запрещается кушать и пить (если речь идет о хирургическом вмешательстве под наркозом).
Если анализы в норме и других противопоказаний нет, назначается день проведения оперативного вмешательства. Перед гистероскопией и другими способами удаления полипа матки с использованием наркоза необходимо воздержаться от употребления алкоголя. Курящим женщинам рекомендуется воздержаться от курения или снизить количество сигарет. Накануне рекомендуется скорректировать питание и перейти на легкоусвояемую пищу, в последний прием пищи вечером лучше выпить стакан кефира.
Теперь рассмотрим, как подготовиться к операции подробнее. Обследование проводится накануне операции, какие анализы нужно сдать, определяет врач. Обычно назначают:
- анализы крови и мочи;
- мазок (определяется степень чистоты);
- ЭКГ;
- при наличии хронических заболеваний рекомендуется консультация профильного специалиста.
В рамках предоперационной подготовки доктор может назначить гормональные препараты или антибиотики (по показаниям, чтобы снизить риск осложнений). Желательно в течение недели воздержаться от сексуальной жизни или пользоваться презервативом. Спринцевание, лечебные тампоны, мази, свечи и кремы лучше не использовать (они могут исказить результаты мазка на чистоту).
Накануне и в день операции делается очистительная клизма, с наружных половых органов удаляются волосы. Непосредственно перед процедурой желательно опорожнить мочевой пузырь. Это стандартный предоперационный период. Более подробно о процедуре подготовки расскажет лечащий врач.
В большинстве случаев речь идет о плановой операции. У врача есть возможность выбрать, в какой день ее делать и скорректировать дату проведения с учетом менструаций. Это важно, так как в период после окончания кровотечения в эндометрии происходят восстановительные процессы. Исключением будут женщины старшего возраста, с нестабильным циклом или отсутствием месячных (при наступлении постменопаузы). В этом случае не имеет значения, в какой день проводить хирургическое вмешательство.
Лучше удалять полипы на третий день после окончания месячных, когда менструальное отторжение эндометрия полностью заканчивается, а процесс его восстановления еще не завершен. Это помогает избежать возможных осложнений, например, кровотечения, которым иногда сопровождается гистероскопия. Лучшим днем цикла, когда удаление происходит с минимальным травматизмом для женского организма, считается 6-9 от начала менструации. Именно в этот период опухоль хорошо видна и максимально доступна.
В современной медицине используют разные способы удаления полипов внутри матки. Выбор методики зависит от клинической картины, объема патологии, вида опухоли, ее формы и размера. На данный момент применяют:
- диагностическое выскабливание;
- гистероскопию (существует несколько подвидов этой операции);
- лазерное выжигание;
- инструментальное удаление (в том числе, с помощью современных инструментов, например, электропетли);
- радиоволновое удаление.
Больно ли удалять? Это зависит от способа, которым будет проводиться удаление полипа эндометрия. Также имеет значение особенность течения патологических процессов в каждом конкретном случае, тип полипа, индивидуальный болевой порог. Даже в рамках одного метода наркоз может быть разным или не использоваться вообще. Например, есть понятие «офисная гистероскопия», обезболивание при нем не требуется (все методики будут рассмотрены подробно в разделе «Распространенные способы»).
Местным наркозом практически не пользуются, предпочтение отдается общему. При использовании лазера и радиоволн анестезию вообще не делают. Эти методики удаления опухоли безболезненные. При использовании лазера, удаление происходит в стационаре, но уже через 3 часа, если нет осложнений, женщина может уйти домой.
В некоторых клиниках под местным наркозом могут провести диагностическое выскабливание. При гистероскопии используется общий наркоз, причем в 95% рекомендуется внутривенный, и только у 5% пациенток, при индивидуальной непереносимости или других противопоказаниях, применяют эпидуральную анестезию.
Выбор способа зависит как от объема и особенностей выявленной патологии, так и от технических возможностей и оснащенности клиники. В современной медицине некоторые способы практически не используются, так как являются малоэффективными и считаются устаревшими. Далее мы рассмотрим подробно все способы удаления.
ДИАГНОСТИЧЕСКОЕ ВЫСКАБЛИВАНИЕ. На сегодняшний день диагностическое выскабливание чаще применяется не как самостоятельный метод лечения, а как вспомогательный после гистероскопии. Он помогает оценить состояние тканей, получить материал для гистологии. Это объясняется его ненадежностью. Риск рецидивов после процедуры довольно высок (около 30%). Чаще всего используется в медучреждениях с недостаточным современным оснащением, где есть самые простые инструменты (кюретка, маточный расширитель).
Метод довольно травматичный, хирург не может полностью проконтролировать процесс удаления (именно этим объясняется высокий процент рецидива). Но именно его рекомендуют при экстренном оперативном вмешательстве, когда нужно остановить кровотечение и предотвратить существенную кровопотерю.
ГИСТЕРОСКОПИЯ. Наиболее распространенный и часто используемый способ. Его считают основным методом хирургического лечения этой патологии. Поскольку существуют разные техники проведения операции, рассмотрим его отдельно и более подробно (см. главу Гистероскопия).
УДАЛЕНИЕ ПОЛИПА В МАТКЕ ЛАЗЕРОМ. На данный момент – самая эффективная методика. Ее преимуществами можно считать:
- возможность регулировать интенсивность луча, что исключает повреждение здоровых тканей;
- отсутствие рубцов, что минимизирует риски осложнений в виде бесплодия;
- метод бесконтактный, что практически исключает кровотечение после операции;
- не требует наркоза, что позволяет уже через несколько часов после оперативного вмешательства покинуть клинику.
Дополнительным преимуществом будет использование гистероскопа, который позволяет визуализировать операционное поле и точно рассмотреть все патологические изменения.
РАДИОВОЛНОВОЕ УДАЛЕНИЕ. По эффективности, безопасности и методике проведения сходен с лазерным способом. Только воздействие на новообразование происходит с помощью направленных радиоволн. Они, как и лазер, послойно уничтожают ткани опухоли, не задевая окружающих тканей, и не травмируя слизистую.
ИНСТРУМЕНТАЛЬНЫЙ МЕТОД. Удаление происходит с помощью ножниц или щипцов, более современный вариант – электропетля, которая позволяет прижечь основание опухоли и предотвратить кровопотерю. Такой вариант часто предлагается, если речь идет об одиночном полипе на ножке, его можно просто «открутить».
Сколько длится операция ? При обычном хирургическом вмешательстве удаление занимает обычно не больше 1 часа. Лазерные и радиоволновые процедуры занимают не больше 10-30 минут. Гистероскопия даже при большом объеме патологии – не более 45 минут, стандартное время 15 – 30 минут. Самым длительным будет устранение полипоза, когда множественные опухоли требуют больше времени для их уничтожения. Самыми короткими считаются операции по откручиванию одиночного полипа на ножке, они занимают около 10 минут.
Гистероскопия матки – удаление полипа с помощью специального прибора гистероскопа. Это наиболее распространенная методика, которая позволяет получить визуальную картину патологического процесса. На конце вводимой трубочки расположена видеокамера, которая передает на монитор изображение из полости матки. Диаметр небольшой, внутри трубка полая, через нее обеспечивается доступ к матке (вводятся инструменты).
Фактически, любое современное оперативное вмешательство при выявлении опухоли в матке можно считать гистероскопией. Меняется только инструмент, с помощью которого она устраняется. Гистероскопом пользуются при лазерном и радиоволновом методе, при использовании других инструментов.
С помощью гистероскопа проводится не только оперативное вмешательство, но и так называемая «офисная гистероскопия». Это скорее метод диагностики, при котором врач получает возможность осмотреть патологический очаг в деталях, определить его объем, количество и форму опухоли. А затем, в соответствии с полученной информацией, выбирается тактика проведения хирургического вмешательства. То есть, определяется, как именно будет проходить операция. Хотя диагностика и называется гистероскопией, но это всего лишь инструментальный метод обследования, который проводится с использованием гистероскопа и без наркоза.
- пациентке вводят наркоз;
- наружные половые органы обрабатываются специальным асептическим раствором;
- цервикальный канал «растягивают» с помощью расширителей для свободного введения трубы гистероскопа;
- чтобы стенки матки были расправлены, ее полость наполняют жидкостью или газом;
- через канал гистероскопа вводится инструмент, который был выбран для проведения полипэктомии;
- место, где была расположена опухоль, «зачищают». Для этого может использоваться кюретка (проводится выскабливание эндометрия, расположенного под удаленной опухолью). Или обрабатывают специальными средствами (превентивная мера для исключения риска рецидива). Для этого могут использовать криогенный способ, а для остановки кровотечения – электрокоагуляцию.
Полученный материал (удаленное новообразование и ткани соскоба) отправляются на гистологическое исследование. Каким методом проводить гистероскопию обычно решает врач на основании данных диагностики. После окончания операции пациентку доставляют в палату, где она отходит от наркоза (если таковой использовался).
Осложнения после проведенного удаления – явление не частое, обычно они вызваны определенными причинами. Женщинам важно узнать заранее о возможных последствиях гистероскопии. Они могут быть нормальными, то есть, естественной реакцией на оперативное вмешательство, и ненормальными. Понимание этого поможет своевременно обратиться за медицинской помощью в случае осложнений в послеоперационный период.
К нормальным реакциям относятся:
- необильные мажущие выделения в течение 2 – 3 дней;
- дискомфорт или боли внизу живота, в том числе, при сексуальных контактах.
Возможные осложнения, их причины и методы устранения:
- Обильные кровянистые выделения после удаления полипа: могут свидетельствовать о перфорации. Это осложнение чаще всего встречается при «слепом» выскабливании. Рекомендации: обратиться к врачу, если специалист определит, что опасности нет, назначается Окситоцин;
- Температура: характерна для женщин, которые в анамнезе до вмешательства имели инфекционные болезни мочеполовой системы. Обычно температура не поднимается выше 38 0 . Рекомендации: проверить состояние эндометрия на предмет инфекции, назначаются противовоспалительные препараты;
- Длительные задержки очередной менструации: необходимо обратиться к врачу, если задержка более 3-х месяцев;
- Спаечные процессы, рубцевание, бесплодие: обычно результат кюретажа. Рекомендации: заранее выбрать для операции другую технику;
- Гематометр: скопление крови в полости матки. Опасное осложнение, поэтому при любой задержке стоит немедленно обратиться к гинекологу. Иначе существует риск тяжелых осложнений вплоть до летального исхода в результате сепсиса;
- Перерождение клеток эндометрия: такой риск существует изначально, особенно у пациенток старшего возраста. Рекомендации: регулярное наблюдение у гинеколога.
- Еще одним риском является рецидив. Он не зависит от типа оперативного вмешательства. Рекомендации: устранение провоцирующих факторов и профилактические мероприятия.
Послеоперационный период после гистероскопии (или другого метода) при нормальном течении проходит спокойно. Через 2 – 3 дня в норме все неприятные ощущения исчезают. Сроки госпитализации зависят от индивидуальных реакций на наркоз, обычно женщин выписывают на второй-третий день. При лазерном методе – в тот же день, причем после использовании этого метода нет большинства негативных реакций. Это объясняется малотравматичностью способа и отсутствием наркоза.
Послеоперационный режим у женщин зависит от индивидуальных особенностей организма, объема патологии и наличия различных заболеваний в анамнезе. Поскольку основной метод на данный момент – это гистероскопия, можно считать все рекомендации по поведению общими.
- в течение первых недель избегать перегреваний (посещение парной, сауны, солярия, горячие ванны в этот период запрещены);
- не следует купаться в открытых водоемах, пользоваться тампонами, вагинальными свечами или делать спринцевание;
- использовать любые лекарства и народные средства без предварительной консультации с доктором;
- на время нужно отказаться от сексуальных контактов (это требуется для восстановления эндометрия);
- нужно ограничить физическую активность и нагрузки.
Месяц – это стандартный реабилитационный период, особенно строго нужно соблюдать все рекомендации в первую неделю. Это поможет избежать любых осложнений и инфицирования еще не заживших тканей. Восстановление после гистероскопии полипа происходит довольно быстро, если нет осложнений, и соблюдаются рекомендации докторов. Если требуется использование каких-либо препаратов, то лекарство, восстанавливающее нормальные функции организма, должно быть назначено лечащим врачом.
Лечение после удаления полипа назначается в соответствии с результатами хирургического вмешательства. Также имеет значение состояние здоровья пациентки, наличие хронических заболеваний требует дополнительного лечения. Обычно через 10-14 дней пациентка осматривается вторично. В это же время готовы результаты гистологического исследования удаленной опухоли и тканей.
Если осложнений нет, а гистология не выявила злокачественных клеток, то рекомендации в послеоперационный период стандартные. Если начались осложнения, то может быть назначено выскабливание, а при выявлении онкологии – повторная операция с целью удаления патологического очага.
Лечить в основном начинают заболевания, которые спровоцировали развитие опухоли.
- Антибиотики: могут назначаться как для лечения выявленных инфекций, так и для профилактики инфицирования в послеоперационный период;
- Спазмолитики: назначаются обычно в первые дни после операции с целью профилактики;
- Гормонотерапия: чаще всего используется в послеоперационный период. Это связано с гормонозависимой этиологией развития опухоли. Гормональная терапия назначается в качестве профилактики рецидивов, а также как противозачаточное средство (беременность в первые три месяца нежелательна). По истечению этого срока, если все процессы прошли нормально, женщинам рекомендуется воспользоваться «синдромом отмены» — возрастает шанс забеременеть. Или поставить внутриматочную спираль с гестагенами. Она позволит избежать нежелательной беременности и быстрее восстановить эндометрий.
- Фитотерапия: применяется по показаниям, в послеоперационный период народные средства и лечение травами показывает хороший результат.
Обязательным будет посещение гинеколога каждые 2 месяца, лечение хронических заболеваний, щадящий режим (желательно исключить физические и психоэмоциональные нагрузки).
Основные ограничения касаются перегревания (может спровоцировать кровотечение), половых контактов и физических нагрузок в первый месяц. Особенно тщательно нужно соблюдать интимную гигиену, избегать любых рисков попадания инфекции. Не следует принимать любые лекарства без консультации с профильным специалистом и пропускать профилактические осмотры.
Кровотечение считается нормальным, если оно необильное и продолжается не более 3-х дней. Его может вообще не быть, если использовался один из современных методов хирургического вмешательства (лазер, радиоволны).
Почему кровит? Этот процесс связан с восстановлением после травмы эндометрия. По мере заживления в норме этот процесс быстро заканчивается. Даже небольшие мажущие кровяные выделения служат основанием для обращения к гинекологу и выяснения причины кровотечения.
Что делать, если кровотечение не прекращаются, зависит от причины явления. Основной причиной является травма при оперативном вмешательстве – перфорация матки. Осмотр покажет, какая тактика будет эффективной. Мелкие проколы заживут самостоятельно, крупные необходимо ушить.
Если идет кровь, обязательно следует обратиться к врачу. Особенно опасным может быть ее внезапная остановка на фоне усиливающихся спастических болей. Это явление бывает признаком гематометра (о его опасности было рассказано ранее, см. раздел Возможные последствия и методы их устранения).
Риск рецидива остается всегда. Повторное развитие опухоли не связано с методом ее удаления, если операция была проведена грамотно. В противном случае, не удаленный патологический очаг может спровоцировать повторное развитие. Основной причиной рецидивов являются гормональные нарушения. Если их не устранять, то риск появления новых опухолей остается.
Сколько дней лежат в больнице – обычно срок госпитализации не превышает 3-х дней, при появлении осложнений пациентку оставляют в больнице для их устранения и наблюдения в постоперационный период.
В стационаре вообще не лежат, если операция происходит методом лазерной гистероскопии. Тогда процедура проходит в условиях полустационара, без наркоза, и через несколько часов пациентка может отправляться домой. Сколько лежать в больнице обычно определяет лечащий врач, опираясь на реальную клиническую картину в постоперационный период.
Несмотря на кажущуюся легкость и относительно быстрое восстановление после операции, операция – довольно серьезная нагрузка на организм женщины. После нее необходимо дать время эндометрию на восстановление, поэтому в первый месяц вводятся серьезные ограничения.
Первый месяц сексуальные контакты категорически запрещены. Если осложнений не возникло, то следует избегать незащищенных контактов, чтобы исключить риск инфицирования молодой ткани и избежать беременности в первое полугодие. Когда можно будет заниматься сексом лучше уточнить у своего врача.
Естественная беременность возможна как до операции (наличие опухоли далеко не всегда приводит к бесплодию), так и сразу после нее. Чаще всего в послеоперационный период женщинам назначаются гормональные препараты, в том числе, противозачаточные. При их отмене гормональная активность увеличивается, поэтому женщинам даже рекомендуют зачатие именно в этот момент.
Если после хирургии возникают сложности с зачатием, можно попробовать ЭКО. Искусственное оплодотворение обычно проходит успешно, в дальнейшем беременность протекает нормально, особенно, если не происходит рецидивов.
Результаты гистологии после удаления обычно готовы уже через 10 дней. На анализ отправляется как сама опухоль, так и ткани, полученные в результате выскабливания. Это важный момент, который может определить дальнейшую тактику ведения пациентки.
Результаты гистологического исследования показывают не только структуру удаленного новообразования (доброкачественная или злокачественная), но и помогают оценить риск перерождения в дальнейшем. У женщин старшего возраста к факторам риска относится предрак – аденоматозная опухоль. По результатам гистологии прилегающих тканей в месте удаления полипа принимается решение о дальнейших действиях. Выявление атипичных клеток требует немедленного лечения уже онкологического заболевания. Чаще всего речь идет о хирургическом вмешательстве.
Я одна из тех, кто пережила хирургическое удаление. До операции пыталась забеременеть 2 года, не получалось. Спасибо моему доктору, он сделал операцию, а потом детально расписал все процедуры в послеоперационный период. Сразу после отмены противозачаточных гормонов наступила долгожданная беременность. Нам уже 4 месяца, родила сама и без осложнений.
Читаю отзывы тех, кто пережил операцию. Девочки, если вам дорого ваше здоровье, выбирайте лазер. С момента операции прошло 6 лет. Никаких отрицательных последствий у меня нет. Сама процедура безболезненная, дома была уже вечером. После этого родила. Мой врач говорит, что мне уже не обязательно посещать его так часто, рецидивов нет, все в порядке. Рекомендую именно этот метод.
Всем, кто еще не удалял образование, будет полезно узнать о моем опыте. Первый раз я попала на операционный стол 12 лет назад, после выскабливания долго не могла восстановиться, беспокоили сильные боли. Результат – повторная операция через 11 месяцев. Не прошло и года, как снова на операцию. Три месяца назад на плановом осмотре нашли очередной полип. Я была в ужасе. Но сейчас могу сказать, прогресс в гинекологии есть. Все прошло отлично, ни болей, ни кровотечения нет. После гистероскопии проснулась в палате, домой выписали через два дня. Все мои страхи были напрасными, медицина стала гуманной и безопасной. Надеюсь, что больше не столкнусь с рецидивом.
Полип обнаружили во время второй беременности. Я была очень испугана, боялась всего: потерять ребенка, осложнений при родах, самой операции. Спасибо моему врачу, настоял на гистероскопии. В операционной провела ровно 15 минут (мне повезло, полип был на ножке, его просто открутили). Тонус матки пришел в норму, когда пришло время, родила сама.
Пациенток, которым предстоит операция, обычно интересует ее цена. В данном случае важно понимать, что на стоимость будет влиять одновременно несколько факторов. Узнать, сколько будет стоить удаление проще всего у своего лечащего врача. Он точно знает объем патологии и возможности своей клиники в выборе метода проведения операции.
Предварительно выяснить ценовую политику можно в интернете. Достаточно зайти на несколько сайтов, чтобы сравнить стандартные цены на нужный метод.
Приведем некоторые расценки. На разные методы в частных клиниках установлены следующие цены:
- диагностика с помощью гистероскопа – от 5 до 15 тыс. руб.
- полостная операция по удалению – от 9 до 25 тыс. руб.;
- выскабливание – от 5 до 7 тыс. руб.;
- лазерное удаление – от 11 до 36 тыс. руб.
Цена на операции в частных клиниках и медцентрах зависит от статуса, квалификации оперирующего хирурга, уровня оборудования. А также от сложности операции, стоимости пребывания в стационаре. Стоимость одних и тех же услуг могут отличаться в регионах, даже в пределах одного города можно найти стационары с разным уровнем цен. В государственных медучреждениях хирургия бесплатная. Но при этом может быть большая очередь на операцию. Если течение заболевания не носит угрожающего характера и опухоль не прогрессирует, то можно отложить удаление до указанного срока. Но при этом необходимо наблюдаться у гинеколога. В случае угрожающего развития операцию могут сделать по экстренным показаниям. Или предложить пациентке пройти лечение в частной клинике.
источник
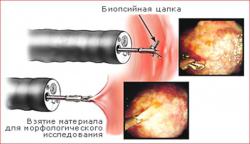
 Погружение пациента под общий наркоз.
Погружение пациента под общий наркоз.