При подозрении на рак или другие заболевания простаты пациенту назначают различные исследования, в число которых входит биопсия предстательной железы. С помощью этого метода специалист получает ткани, которые впоследствии отправляются в лабораторию. Там проводится гистологическое исследование, позволяющее определить тип опухоли, ее стадию и характер развития. На основе полученных после биопсии данных определяется тактика лечения. Подробности об этом исследовании необходимо знать каждому представителю сильного пола.
Под данным словом понимается инвазивная медицинская манипуляция. Биопсия простаты проводится в амбулаторных условиях для диагностирования рака предстательной железы у мужчин. Специальным оборудованием забирают фрагменты патологических тканей и отправляют на гистологию. Ранее биопсию проводили, пальпируя железу. Сейчас она выполняется под контролем аппарата для ультразвукового исследования, что сводит риск осложнений к минимуму. Гарантия достоверности результата биопсии стопроцентная.
Биопсия простаты – очень точное исследование, благодаря которому специалист сможет понять, рак ли у пациента или же какое-либо другое заболевание предстательной железы. Ее назначают в следующих случаях:
- При первичном пальпационном ректальном исследовании предстательной железы доктор обнаруживает уплотнения, узлы или другие аномалии.
- Анализ крови свидетельствует о повышенном уровне простат-специфического антигена (ПСА). Если он постоянно большой или растет, то для уточнения диагноза биопсия проводится повторно. Еще одним показанием является понижение свободного ПСА по отношению к общему, что тоже повышает вероятность рака.
- При проведении ТРУЗИ врач обнаружил участки с подозрительно низкой эхогенностью, что может свидетельствовать о раке.
- Опухоль подтверждена другими исследованиями, но нужно узнать, доброкачественная ли она (аденома) или злокачественная (рак). Во втором случае сразу уточняется стадия.
Биопсия проводится разными способами. То, какой из них применить, должен выбирать врач, принимая во внимание индивидуальные особенности пациента. Существуют такие виды биопсии:
- Трансректальная. Оборудование вводится в задний проход, при этом пациент принимает коленно-локтевую позу, ложится на спину с приподнятым тазом или набок. В область предстательной железы вводится анестетик. Исследование выполняется пружинной иглой под контролем ТРУЗИ. Трансректальная или мультифокальная биопсия делается быстро. При этом происходит несколько заборов ткани с разных участков органа.
- Трансуретральная биопсия. Проводится в положении лежа на спине под общей, спинальной или местной анестезией. Выполняется режущей петлей для взятия материала с цистоскопом – гибким зондом с подсветкой и видеокамерой. Введение оборудования в мочеиспускательный канал.
- Трансперинеальная биопсия. Данная методика доступа применяется реже остальных. Пациент ложится на спину или набок, ему вводят общий или местный наркоз. В области промежности выполняется надрез, в который помещают биопсийную иглу и проворачивают. В прямую кишку пациента врач вводит палец, чтобы зафиксировать предстательную железу и прекратить кровотечение после операции. Забор проводится несколько раз с разных участков.
Самым распространенным является трансректальный пункционный подход, поэтому о его этапах стоит рассказать подробнее. Как проводится биопсия:
- Врач рассказывает пациенту о том, как выполняется исследование и дает подписать согласие на нее.
- Больной принимает на кушетке позу, указанную врачом.
- Пациенту вводят местную анестезию. Использование общего наркоза нецелесообразно.
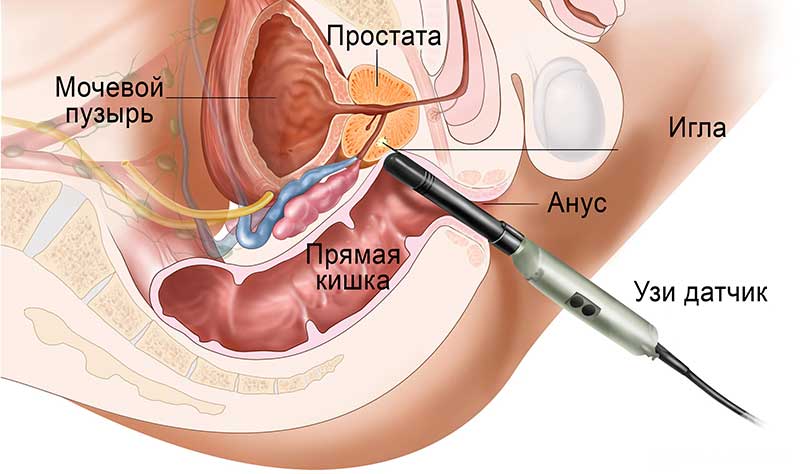
- В прямую кишку больного вводят датчик ТРУЗИ. Он выводит на монитор изображение предстательной железы.
- Специальным устройством на 2 см в глубину вводится иголка. Чтобы взять нужное количество материала, врач сделает множество проколов в само образование и ткани, расположенные около него. Пациент может отправляться домой, как только придет в нормальное состояние. Материал в разных пробирках с формалином в специальном контейнере будет отправлен на гистологическое исследование.
- В случае каких-либо сложностей через несколько месяцев может быть проведена повторная биопсия.
Обработка материала занимает до двух недель. Проанализировав ткани, специалист может сделать одно из следующих заключений:
- доброкачественное образование;
- острое воспаление (злокачественных клеток нет, железистые структуры повреждены);
- хроническое гранулематозное воспаление;
- аденоз или атипическая аденоматозная гиперплазия;
- простатическая интраэпителиальная неоплазия (ПИН) низкой степени;
- ПИН высокой степени;
- ПИН высокой степени с атипичными железами (подозрение на аденокарциному);
- очаг атипичных желез;
- узел с подозрением на аденокарциному (требуется повторная биопсия);
- аденокарцинома.
Чтобы получить результат, специалисты лаборатории пользуются шкалой Глисона. По ней определяется стадия аденокарциномы, степень агрессивности озлокачествления. Каждый столбик забранного материала железы оценивается по пятибалльной шкале. Показатель 1 значит, что агрессивность опухоли минимальна, 5 — максимальна. Суммируют баллы, полученные при анализе двух самых распространенных по объему изменений фрагментов ткани. При этом первый показатель присваивается столбику ткани, в котором более половины клеток изменены, а второй тому, в котором поражено меньше 50%.
Характеристика опухоли по индексу Глисона:
- 2-6. Опухоль медленно растет, хорошо дифференцируется, не склонна к раннему метастазированию.
- 7. среднедифференцированная аденокарцинома.
- 8-10. Низкодифференцированная опухоль. Быстро растет и дает метастазы.
Перед биопсией нужно соблюдать определенные правила. Тогда его качество и эффективность будут максимально высокими. Как подготовиться к биопсии предстательной железы:
- За неделю до исследования надо прекратить прием препаратов, влияющих на свертываемость крови.
- За 3-5 суток до биопсии начинается терапия антибиотиками. Это необходимо для того, чтобы не было инфекционных осложнений.
- За неделю до биопсии надо отказаться от алкоголя.
- Накануне вечером и за пару часов до исследования нужно сделать очистительную клизму.
- Есть в день биопсии нельзя.
- Следует убедиться в отсутствии противопоказаний, пройти консультацию у анестезиолога.
Чтобы после исследования не возникало запоров, надо составлять свой рацион с учетом некоторых правил. В меню следует включить:
Продукты, которые надо ограничить:
- горох;
- алкоголь (исключить полностью на месяц);
- хлеб черный;
- виноград;
- капуста квашеная;
- квас.
Некоторые осложнения могут возникнуть, даже если биопсия аденомы простаты была проведена совершенно правильно. Возможные последствия:
- инфекционно-воспалительный процесс в мочевыводящих путях;
- подъем температуры тела;
- сильная болезненность промежности и заднего прохода, дискомфорт;
- наличие небольшого количества крови в моче (макрогематурия), сперме, кале;
- синяки в зоне уретры;
- массивное кровотечение (крайне редко);
- задержка мочеиспускания или увеличение его частоты;
- острый простатит;
- воспаление яичек или придатков.
Стоимость выполнения исследования будет зависеть от множества факторов. Имеет значение уровень медицинского учреждения, в котором будет оказываться услуга, и его репутация, отзывы, квалификация специалиста и вспомогательного персонала. На цену влияет то, каким способом будет проведена биопсия, сколько сделают точек проколов. Немаловажный фактор формирования стоимости – быстрота выполнения лабораторией анализа и предоставления результатов. С учетом всех вышеперечисленных моментов цена процедуры может варьироваться от 6000 до 70000 рублей.
источник
Существует большое количество методов диагностики, которые позволяют оценить состояние предстательной железы: УЗИ, компьютерная и магнитно-резонансная томография, сцинтиграфия и т.д. Однако все они имеют один большой недостаток – не позволяют подтвердить наличие рака. Оценить структуру клеток, определить незначительные изменения ткани железы и поставить окончательный диагноз можно только с помощью одного метода – биопсии простаты.
Более подробную информацию о других важных вопросах, таких как дополнительные показания и противопоказания, правильная подготовка, вы можете узнать из данной статьи.
Простату называют «вторым сердцем мужчины», из-за ее особенного строения. Она состоит из трех основных видов тканей:
- Железистой, которая участвует в выработке жидкой части спермы и некоторых гормоноподобных веществ (простагландинов);
- Мышечной, обеспечивающей выброс сформированной спермы в семявыводящий канал;
- Соединительной, необходимой для поддержания правильной формы и положения органа.
Правильное соотношение тканей в предстательной железе составляет примерно 50% мышечных клеток, 40% железистых и 5-10% соединительнотканных волокон и клеток-фиброцитов.
Расположение органа делает его доступным для взятия биопсии несколькими способами. Железа находится ниже мочевого пузыря и тесно прилежит к его нижней части. Сзади она контактирует с прямой кишкой, а спереди – с лобком. Снизу от нее находится только комплекс мягких тканей (мышцы, сухожилия и связки), который анатомы называют промежностью. Соответственно взять участок тканей для изучения можно через прямую кишку или через промежность.
Это исследование, в ходе которого берется несколько маленьких «кусочков» органа, с помощью биопсийной иглы. Полученные образцы изучаются в лаборатории, для определения их структуры и наличия патологических изменений. Как правило, проведение данной манипуляции рекомендуется при подозрении у больного злокачественной опухоли.
На данный момент, существует несколько вариантов того, как делают биопсию простаты. Они различаются по количеству взятых образцов («кусочков») железы и доступу – месту введения иглы. Выделяют следующие доступы для проведения процедуры:
- Трансперинеальный – через промежность. Вкол иглы осуществляется несколько кпереди от анального отверстия и позади от мошонки;
- Трансректальный – через прямую кишку. Хирург проходит биопсийной иглой внутрь анального отверстия и протыкает стенку кишки, что позволяет ему получить образец из простаты. В настоящее время, этот метод является менее предпочтительным, так как увеличивает риск переноса инфекции из кишечника в мочеполовую систему и не позволяет взять большое количество материала. Однако многие хирурги квалифицированы на выполнение только трансректальной методики, поэтому она получила широкое распространение.
- Трансуретральный – через уретру. Выполняется с помощью эндоскопических инструментов докторами-урологами. На данный момент, практически не используется, так как метод обладает крайне низкой информативностью. Злокачественные процессы возникают значительно чаще на периферии (по краю) простаты, а уретра проходит через центр органа – поэтому получить нужные материалы для исследования с помощью данного способа невозможно.
В зависимости от количества взятых образов, выделяют три основных варианта процедуры:
| Способ выполнения | Количество исследуемых участков железы | Через какой доступ можно выполнить? | Вероятность выявления рака у больного |
| Секстантный | 6 | Трансректальный и трансперинеальный | 40-45% |
| Расширенный | 12 | 60-70% | |
| Шаблонный | 14-60 (в среднем 20-30). | Только трансперинеальный | Около 80% |
Особенность шаблонного метода заключается в создании своеобразной «карты» органа. Он выполняется следующим образом – на область промежности накладывается специальная сетка с шагом в 5 мм. Забор тканей осуществляется строго по эти клеточкам и берется большее количество материала. Благодаря этому значительно увеличивается информативность диагностики, врач получает возможность точно определить расположение опухоли и спланировать тактику дальнейшего лечения.
Как уже упоминалось выше, сделать биопсию простаты необходимо каждому мужчине, у которого подозревают рак. Признаками этого тяжелого заболевания и, как следствие, показаниями к исследованию являются:
- Повышение уровня простат-специфического антигена (сокращенно – ПСА) выше 4 нг/мл. Выяснить его уровень можно с помощью специального анализа крови, позволяющего определить количество данного вещества. Увеличение его концентрации более 4 нг/мл в 83% случаев свидетельствует о наличии рака предстательной железы. Определять ПСА рекомендуется ежегодно после 45-ти лет. Другими причинами его повышения могут стать: аденома, воспаление/инфекция в данном органе, хирургическая операция на простате или семяизвержение, накануне сдачи анализа;
- Наличие патологического образования, обнаруженного при трансректальном УЗИ (сокращенно – ТРУЗИ). Если у мужчины был выявлен такой очаг в ходе обследования, у него снижена плотность (отмечается гипоэхогенность) и он находится по краям предстательной железы – велика вероятность онкологической патологии;
- Выявленное предраковое состояние в прошлом: атипичной мелкоацинарной пролиферации (ASAP) или предраковой интраэпителиальной неоплазии (PIN);
- Обнаружение подозрительного образования при ректальном пальцевом исследовании железы. Разумеется, перед взятием образца ткани, пациенту проведут всю необходимую диагностику, чтобы определить причину изменения формы органа. В том числе, определение концентрации простат-специфического антигена и ультразвуковое исследование.
Важно отметить, что биопсия при аденоме простаты и воспалительных заболеваниях не проводится. С целью исключения рака, в этих случаях, используют анализ на простат-специфический антиген, ТРУЗИ, компьютерную или магнитно-резонансную томографию органа.
- Подозрение на инфекцию органов мочеполовой системы. К группе этих заболеваний относятся острый пиелонефрит, цистит, простатит и уретрит. Проведение биопсии на фоне этих болезней чревато распространением воспаления с одного органа на другие, и развитием послеоперационных гнойных осложнений;
- Тяжелое нарушение свертываемости крови. Во время манипуляции происходит травмирование тканей железы, и возникают небольшие кровоизлияния. В норме, поврежденные сосуды закрываются тромбами, а небольшое количество излившейся крови рассасывается. Однако при неправильной работе свертывающей системы (гемофилия, болезнь фон Виллебранда, неконтролируемый прием антикоагулянтов и т.д.) кровотечение может быть значительным, приводить к развитию шока и даже смерти;
- Общее тяжелое состояние пациента;
- Неконтролируемая артериальная гипертония. Еще один фактор, который увеличивает риск возникновения кровотечения. Поэтому с высоким давлением хирург не станет оперировать пациента – в противном случае, велика вероятность развития осложнений.
Если у мужчины наблюдаются перечисленные выше противопоказания, забор образцов тканей для их изучения откладывается до того момента, пока его состояние не будет стабильно. Это позволяет значительно снизить риск неблагоприятных эффектов после операции и улучшить состояние пациента в послеоперационный период.
Любой предоперационный период включает в себя комплексное обследование человека, начиная от анализа его жалоб до проведения специальных исследований. Подготовка к биопсии простаты не является исключением. Важно оценить состояние организма пациента, чтобы определить вероятность развития у него осложнений и выявить возможные противопоказания.
Подготовка к процедуре начинается с консультации уролога-андролога. Этот доктор оценивает необходимость выполнения биопсии, выявляет у больного признаки инфекций мочеполового тракта, в том числе симптомы острого простатита. К настораживающим жалобам, которые могут стать основанием для переноса исследования относятся:
- Боли в нижней части живота или позади лобка;
- Помутнение цвета мочи или появление гнойных выделений;
- Лихорадка;
- Частые позывы в туалет и боль при мочеиспускании (при отсутствии аденомы).
Важно акцентировать влияние на наличие аллергических реакций у мужчины или его близких родственников, особенно на лекарственные препараты. Так как для проведения исследования неизбежно потребуется введение лекарств, существует риск развития смертельно-опасных форм аллергии, в том числе отека легких и глотки, отторжения наружного слоя кожи (синдром Лайела). Если вы знаете, о наличии у вас непереносимости антибиотиков, анестетиков, обезболивающих и антисептических препаратов – обязательно сообщите об этом лечащему доктору и врачам стационара.
Как и перед любой другой операцией, пациенту обязательно проводится комплекс инструментальных и лабораторных обследований. К последним относятся следующие анализы:
- Клинический анализ крови. Позволяет определить наличие скрыто-протекающего воспалительного заболевания, наличие болезней крови, анемии и ряда других состояний.
- Общий анализ мочи . Важнейшее обследование перед проведением операции на предстательной железе. Главная его цель – выявить скрытую инфекцию мочевыделительных органов у мужчин. Если этого не сделать, то после выполнения процедуры появляется высокий риск развития острого простатита и воспаления окружающих тканей.
- Культуральное исследование мочи/посев . Назначается даже при отсутствии изменений в моче. Это обследование является окончательным способом убедиться в отсутствии бактериальной инфекции. А при ее наличии – позволяет выяснить оптимальный антибиотик для устранения микробов.
- Биохимическое исследование крови . Проводится с целью оценки состояния внутренних органов. Необходимо для определения риска возникновения осложнений во время/после операций.
- Определение группы крови и резус-фактора . При любом хирургическом вмешательстве существует потенциальная возможность переливания эритроцитарной массы. Поэтому важно проводить данный анализ каждому пациенту, которому берут биопсию.
- Анализ на ПСА.
Помимо лабораторных методов обследования, каждому мужчине выполняется ряд инструментальных исследований, с помощью которых оценивается состояние легких, сердца, почек и определяется патологический очаг в предстательной железе. Стандартный перечень предусматривает проведение:
- Рентгенографии грудной клетки/флюорографии;
- Электрокардиограммы (сокращенно – ЭКГ);
- УЗИ почек;
- Трансректальное УЗИ простаты (сокращенно – ТРУЗИ).
После оценки результатов всех перечисленных методов диагностики, лечащий врач делает вывод об общем состоянии организма мужчины и возможности допуска его к операции. Если у пациента выявляются какие-либо противопоказания, проведение процедуры откладывается до устранения/стабилизации заболеваний, препятствующих выполнению операции. Например, до лечения инфекции, восстановления нормальной свертываемости крови, нормализации артериального давления т.д.
В течение суток перед процедурой начинается заключительный этап подготовки. Если пациент получал препараты, препятствующие свертываемости крови (Аспирин, Гепарин, Клексан, Тромбо АСС, Кардиомагнил и т.д.), их прием рекомендуется временно прекратить. Однако этот нюанс остается на усмотрении лечащего врача, который соотносит риск/пользу от их отмены.
Непосредственно перед операцией мужчине выполняют очистительную клизму. В целях профилактики заноса во внутренние органы бактериальной инфекции, назначается противомикробный препарат широкого спектра действия (например, Цефтриаксон). Для обеспечения полного доступа хирурга к области проведения операции, медсестра сбривается все волосы с лобка, ануса, мошонки и кожи промежности.
Выбор метода определяется квалификацией хирурга и количеством образцов железы, которые необходимо взять для исследования. Подробнее о том, как проводится биопсия простаты различными способами, описано ниже.
Среди докторов нет единого мнения о необходимости обезболивания пациентов во время этой манипуляции. Часть хирургов выполняют ее без использования анестезирующих лекарств. Однако современные исследования показывают, что устранение болевых ощущений у мужчины не только значительно улучшает самочувствие пациента, но и позволяет более качественно выполнять биопсию. В качестве методов обезболивания доктора предлагают использовать:
- Введение анестезирующего геля в прямую кишку. На данный момент, существуют специальные препараты в форме гелей, кремов и других вязких лекарственных форм, которые при контакте с болевыми рецепторами временно нарушают их работу. За счет этого обеспечивается кратковременное (не более нескольких часов), но достаточное обезболивание. Вероятность развития побочного действия при этом способе минимальна. Примеры препаратов: Инстиллагель, Лидохлор, Лидокаин-асепт.
- Проводниковая анестезия тазового сплетения . Это особый вид обезболивания, при котором хирург блокирует чувствительность нескольких крупных нервов. В данном случае, при введении анестезирующего препарата временно исчезают болевые ощущения от всех органов малого таза, в том числе от предстательной железы, ануса и прямой кишки.
После выполнения обезболивания, хирург просит пациента занять необходимое положение для выполнения операции – лежа на левом боку, с приведенными к груди ногами. Доктор выполняет пальцевое исследование прямой кишки и вводит ультразвуковой датчик. С помощью него, врач будет выбирать точное направление для иглы.
Процедура забора тканей занимает от 5-ти до 15-ти минут. Она может выполняться точнее и быстрее с помощью специального оборудования – биопсийного пистолета. Однако наличием этого устройства может похвастаться далеко не каждое урологическое отделение.
Несмотря на то, что этот способ считается более травматичным, он позволяет взять большее количество образцов для исследования и лучше диагностировать онкологическое заболевание. Использование обезболивания является обязательным при трансперинеальной биопсии. С этой целью используются две основные методики:
- Наркоз . Состояние общего обезболивания всего организма с помощью введения медикаментов. Сознание полностью отсутствует. Как правило, для проведения процедуры лекарства вводят в вену, благодаря чему наркоз хорошо контролируется и имеет низкий риск развития побочного действия (если сравнивать с эндотрахеальным наркозом).
- Спинальная анестезия . Метод анестезии, при котором обезболивающие препараты вводятся в пространство вокруг спинного мозга (внутри позвоночника). При этом из работы выключаются нервы, иннервирующие ноги, органы малого таза (простату, мочевой пузырь, прямую кишку) и кожу в области промежности. Сознание полностью сохранно. Является предпочтительным методом анестезии, в сравнение с наркозом, так как не влияет на самочувствие пациента в послеоперационный период и имеет меньший риск побочных эффектов.
Положение больного – лежа на спине с поднятыми разведенными ногами в стороны. При этом бедра и колени согнуты под углом, близким к 90 о . Для того, чтобы мужчина мог лежать в этой позе 15-30 минут (средняя продолжительность процедуры), существует специальный операционный стол с подставками для голеней.
Для выполнения операции необходимо точно контролировать движение иглы/биопсийного пистолета. С этой целью в прямую кишку вводится ультразвуковой датчик, а в мочевой пузырь – катетер, который будет являться ориентиром при ультразвуковом сканировании. Если предполагается выполнение шаблонной мультифокальной биопсии, на область промежности доктор накладывает шаблонную решетку, для выполнения точных заборов материала.
Устаревшая методика промежностной биопсии предполагала создание разреза на кожи и мышц данной области, после чего железа фиксировалась пальцем хирурга (через прямую кишку). В настоящее время, этот способ не рекомендован к применению, так как он приводит к созданию операционной раны, наложению швов и повышенному риску послеоперационной гнойной инфекции.
Как уже упоминалось выше, главная цель биопсии – определить наличие/отсутствие рака и выяснить его вид. Однако, далеко не у всех пациентов выявляется это онкологическое заболевание, при изучении срезов тканей железы, доктор может обнаружить следующие варианты:
- Отсутствие патологических изменений . Биопсия является «золотым стандартом» диагностики опухолей любого органа. Однако следует помнить, что если при исследовании не были обнаружены признаки заболевания, это не значит, что мужчина здоров. Это значит, что в исследуемых образцах не было найдено подозрительных изменений клеток.
Например, при секстантной биопсии количество ложноотрицательных результатов составляет 30-60%. Окончательное решение о состоянии здоровья и необходимости дальнейшего обследования может вынести только лечащий врач-онколог. - Наличие атипичной мелкоацинарной пролиферации (ASAP) . Согласно современным исследованиям, это состояние является или предраковым состоянием или самым началом (дебютом) определенного вида рака – аденокарциномы. Наличие ASAP не позволяет начать лечение, однако такой результат требует повторного пересмотра образцов и проведения повторной биопсии;
- Предраковая интраэпителиальная неоплазия (PIN) – состояние, при котором обнаруживаются измененные клетки во всех слоях железы, кроме слоя стволовых клеток (базального). По данным различных авторов, через 3 месяца с вероятностью 20-35% на месте PIN возникает полноценная злокачественная опухоль. Данный гистологический диагноз требует тщательного наблюдения у онколога.
Наличие ASAP или PIN является обязательным показанием к повторному взятию образцов простаты через 3 месяца после исследования, по расширенной или шаблонной методике. При повторном отсутствии онкологической болезни, рекомендуется проводить мониторинг уровня ПСА каждые полгода и ежегодно посещать онколога.
Установление диагноза рака также возможно. При этом необходимо определить, насколько опасна опухоль, и как далеко зашла болезнь. На второй вопрос можно ответить только с помощью дополнительного обследования на аппарате компьютерной томографии. Определить опасность опухоли можно по заключению биопсии.
Существует несколько видов рака, которые могут возникнуть в тканях предстательной железы:
- Аденокарцинома – злокачественное перерождение клеток железы, вырабатывающих жидкую часть спермы и гормоноподобные вещества (простагландины);
- Переходно-клеточный рак – развивающаяся опухоль из клеток мочевыводящих путей, проходящих через простату (уретра). Встречается достаточно редко, менее чем в 15% случаев;
- Плоскоклеточный рак . Когда клетки из взятых образцов тканей изменяются настолько, что невозможно определить, какую функцию она выполняла раньше, опухоль описывается по форме клеток (плоские). Такой вид новообразований называют «недифференцированными».
Наиболее опасным вариантом является недифференцированный рак. Такая форма имеет склонность к быстрому интенсивному росту, образованию метастазов и прорастанию в окружающие ткани (в том числе кости, мочевой пузырь и прямую кишку).
Аденокарциномы также различаются по выраженности изменений. Так как биопсия берется из нескольких участков железы, при расшифровке результата необходимо учитывать общий характер заболевания, а не степень изменений в отдельном образце. Чтобы дать объективную оценку выявленным изменениям в простате, была разработана и усовершенствована шкала Глисона. Выраженность опухолевых изменений отражается в числовом формате.
Интерпретировать окончательный результат при наличии аденокарциному необходимо согласно следующим критериям:
| Сумма чисел по шкале Глисона | Расшифровка | Степень риска прогрессирования опухоли |
| Менее 6-ти | Высокодифференцированная опухоль, в которой четко определяется происхождение клеток | Низкий риск, который характеризуется небольшой скоростью развития заболевания |
| 7 | Умеренно дифференцированное новообразование, при котором отдельные участки железы подверглись значительным изменениям | Средний риск, при котором отмечается относительно быстрое развитие рака, но вероятность формирования метастатических очагов низкая |
| 8-10 | Низкодифференцированный рак, при котором большая часть клеток простаты подверглась выраженной опухолевой трансформации | Высокий риск роста и образования метастазов – очагов отсева в другие органы |
Оценка по шкале Глиссон «Х» обозначает, что доктор не может сделать однозначного вывода о характере развития новообразования. В этом случае, оно оценивается по ряду других характеристик: количество измененных образцов, процент раковых клеток в исследованных тканях, поражение семенных пузырьков и т.д.
После выполнения операции, пациенту оставляют катетер в мочевом пузыре на короткий срок (до 24-х часов) для профилактики нарушений оттока мочи. Чтобы предотвратить заражение микробами и возникновение неприятных ощущений в месте повреждения тканей иглой, назначается короткий курс антибиотиков и негормональных противовоспалительных лекарств (Диклофенак, Кеторол, Индометацин и т.д.).
Если процедура была выполнена правильно, в ходе нее не произошло дополнительного повреждения сосудов или заноса инфекции во внутренние органы, у мужчины не будет никаких последствий биопсии простаты. Места, из которых были взяты ткани железы, заполнятся небольшим количеством соединительной ткани. Это восстановит целостность органа, и не будет оказывать никакого влияние на выполнение им функций.
После проведения исследования, мужчину могут беспокоить следующие симптомы:
- Боль в месте введения биопсийной иглы (в промежности или прямой кишке);
- Появление крови после биопсии в моче. Нормальной реакцией организма считается незначительное окрашивание мочи в бледно-красный или розовый цвет. При этом мочеиспускание не сопровождается неприятными ощущениями. Восстановление нормального цвета (до соломенно-желтого) должно происходить на 2-3 сутки после процедуры;
- Незначительная слабость и легкая головная боль может отмечаться после использования наркоза во время операции. Данные жалобы должны проходить в течение 2-х суток.
Помимо безобидных последствий процедуры, которые являются нормальной реакцией организма на введение иглы, необходимо отметить группу «подозрительных» симптомов. О наличии послеоперационных осложнений могут свидетельствовать следующие признаки:
- Интенсивное окрашивание мочи в ярко-красный цвет или длительное сохранение примеси крови. Сохранение крови в моче дольше 3-х дней считается патологическим симптомом;
- Покраснение, нагнаивание или отек участка кожи/слизистой, где производился вкол иглы;
- Появление боли позади лобка или несколько выше него;
- Развитие лихорадки. В норме, температуры после выполнения операции быть не должно. Ее повышение, особенно до 38 о С и выше свидетельствует о развитии инфекции;
- Задержка/учащение мочеиспускания. Нормальным считается выделение мочи 2-9 раз в сутки.
На появление вышеуказанных симптомов необходимо акцентировать внимание лечащего доктора. Он назначит дополнительную диагностику, чтобы определить наличие осложнений и спланировать дальнейшую тактику.
В некоторых случаях, у человека могут возникнуть осложнения, которые несут опасность не только для здоровья, но и для жизни человека. Их возникновение не всегда обусловлено нарушением техники проведения процедуры. К примеру, индивидуальные особенности расположения сосудов могут стать причиной повреждения их иглой. Неправильная антибиотикотерапия в прошлом приводит к выработке устойчивости у бактерий и повышает риск развития инфекций и т.д.
Наиболее частыми осложнениями данной операции являются:
- Развитие инфекции. Из-за заражения бактериями внутренних органов (при продвижении иглы), кожи или слизистой, где осуществлялся вкол иглы, в организме формируется воспалительный процесс. Главным его признаком является повышение температуры тела до 38 о С и выше. К другим симптомам относят появление гноя (на коже, из прямой кишки или в моче), острую боль позади лобка или несколько выше его, позывы на частые мочеиспускания.
При подозрении на инфекцию необходимо обратиться к врачу в кратчайшие сроки. Если он подтвердит диагноз – потребуется назначение одного или нескольких противомикробных препаратов, для устранения возбудителей болезни;
- Кровотечение . Является частым осложнением, которое возникает при повреждении кровеносных сосудов. Если была проколота стенка крупной артерии, то кровотечение может закончиться развитием шока и даже смертью мужчины. Поэтому при наличии типичных симптомов, указывающих на потерю крови, необходимо вызвать скорую или срочно обратиться к хирургу.
К таким симптомам относятся: постоянное головокружение, выраженная слабость, снижение артериального давления менее 90/60 мм.рт.мт., тупая давящая боль позади лобка;
- Острая задержка мочи . После проведения операций на органах малого таза, возможно развитие данного состояния. У пациента происходит временное нарушение функций мочевого пузыря, из-за чего моча не выводится наружу. Это состояние лечится введением катетера и лекарствами, стимулирующими активность мочевого пузыря. Главное при острой задержке мочи – вовремя заметить отсутствие мочеиспусканий. Если в течение дня мужчина ходил в туалет «по-маленькому» меньше двух раз, необходимо обратиться к доктору.
При проведении исследования в условиях стационара, как правило, не возникает проблем с диагностикой осложнений и их своевременным лечением. Однако если пациент был отпущен домой после операции, ему необходимо самостоятельно оценивать состояние своего здоровья и своевременно обращаться за помощью специалистов.
В 2010 году было проведено масштабное исследование коронерской службой в США. Оно заключалось в следующем – доктора исследовали трупы мужчин, которые погибли от различных внешних причин (ДТП, убийство, падение и т.д.) на предмет наличия рака простаты. Результаты этого исследования поражают – у 50% мужчин после 45 лет было обнаружено онкологическое заболевание на различных стадиях прогрессирования. После 55 лет – у 65%. При этом не один из обследованных мужчин не наблюдался у онколога с данной патологией.
Официальная статистика утверждает, что распространенность злокачественных опухолей железы составляет около 10%. Однако, как показывает практика, реальные данные могут быть несколько выше.
Эта процедура входит в список бесплатных медицинских услуг, предоставляемых в рамках системы ОМС. Но если вы хотите пройти данное исследование в частной клинике, она будет стоить от 8 до 20 тыс. руб., в зависимости от региона и больницы.
Рекомендуемый срок воздержания – 2 недели. За это время, соединительная ткань заполняет дефекты и восстанавливает структуру органа.
После данной процедуры, кровяных примесей в сперме быть не должно. Их наличие может свидетельствовать о повреждении семенных пузырьков и требует повторного обращения к урологу.
источник
Эффективный метод диагностики выявляет наличие и характер новообразований простаты. Правильная подготовка к выполнению процедуры биопсии помогает получить точные результаты, минимизировать у пациента дискомфортные ощущения. Приготовления производят согласно рекомендациям специалистов.
Задача метода диагностики – механический отбор тканей для последующего гистологического, цитологического изучения. Биопсия предстательной железы выявляет патологии, доброкачественные, злокачественные опухоли. Существуют такие способы выполнения процедуры:
Пункционным методом, тонкой иглой через прямую кишку.
Через мочеиспускательный канал с помощью цистоскопа с миниатюрной камерой и режущей петлей
Делают разрез между мошонкой и анусом, тонкой иглой иссекают кусок ткани для исследования
Метод используется редко из-за высокой болезненности, инвазивности.
Очень точную диагностику на ранней стадии развития патологических процессов дает мультифокальная методика, проводимая трансректально несколькими способами:
Специальным пистолетом под контролем УЗИ
Выполняется вслепую при помощи пальца врача
Для получения объективного результата при диагностике, необходимо выполнить подготовку к исследованию. Пациенту следует сообщить доктору о принимаемых препаратах, наличии аллергических реакций, склонности к кровотечениям, непереносимости лекарственных средств. Подготовка к биопсии предстательной железы включает такие мероприятия:
- сдачу анализов;
- антибактериальную терапию для предупреждения инфекций;
- очищение кишечника;
- соблюдение диеты.
За неделю до процедуры пациенту назначают сдачу анализов. Обязательными являются бактериологический посев урины, общий анализ мочи. Подготовка к биопсии простаты включает лабораторные исследования крови:
- определение резус-фактора;
- общий анализ, выявляющий воспаление;
- уровень простат-специфического антигена;
- коагулограмму – определение свертывающей способности крови;
- анализ на сифилис;
- тест на ВИЧ;
- выявление гепатита В, С.
Анализы крови сдают утром, натощак. Перед выполнением процедуры необходимо:
- За 10 дней прекратить прием препаратов, влияющих на результаты (при согласовании с доктором).
- За двое суток перестать употреблять жирную еду, принимать алкоголь.
- Последний раз поесть за 12 часов до забора биоматериала, допустимо пить воду.
- Исключить физические, психологические перегрузки.
- За час до проведения перестать курить.
Пациенты, имеющие риск развития сердечно-сосудистых патологий, по назначению врача принимают антикоагулянты, способствующие разжижению крови. Эти препараты во время выполнения забора биоматериала простаты могут спровоцировать кровотечение. При высоком риске развития тромбоза пациенту назначают такие препараты:
Когда планируется биопсия при аденоме простаты и других патологических состояниях, для исключения осложнения врачи рекомендуют прекратить употребление средств, способствующих разжижению крови:
источник
Суть метода заключается в отборе простатической ткани для дальнейшего цитологического и гистологического исследования, типизирующего опухолевые и атипичные клетки.
Но, если анализ выполнен неверно, результат не будет точным. Да и здоровье пациента может пострадать. Избежать этого позволяет подготовка к биопсии простаты, предполагающая четкое соблюдение специально разработанного регламента.
Если все сделано правильно, доктор сможет определить распространенность, степень и характер новообразования, что позволит ему выбрать оптимальное и адекватное лечение.
Биопсия подразумевает собой отбор ткани механическим способом, имеет микротравматический характер и может быть сравнима с небольшой хирургической операцией. Поэтому перед процедурой больной проходит подготовку. Также доктор должен учесть показания и противопоказания.
Биопсия простаты необходима, если у мужчины:
- высокий уровень ПСА (простатического специфического антигена);
- при пальпации обнаруживается увеличение или узелковые уплотнения в железе;
- низкий уровень эхогенности при УЗИ простаты.
Процедура также назначается, если другие методы не позволяют отличить аденому от карциномы и поставить конечный диагноз.
Биопсия противопоказана, когда у пациента:
- острая форма простатита;
- осложнения при геморрое;
- острое инфекционное заболевание;
- нарушение свертываемости крови;
- недавно было хирургическое вмешательство в районе тазовой или брюшной полости.
Чтобы биопсия дала максимально точные и достоверные результаты, а у пациента не возникло осложнений, ему надо правильно подготовиться к процедуре:
- за 5-7 дней до начала будут назначены анализы, их нужно сдать;
- при необходимости пройти антибактериальную терапию, пропить медикаменты;
- заранее сообщить доктору о принимаемых на данный момент препаратах, о наличии аллергической непереносимости лекарств.
В свою очередь, врач должен исчерпывающе рассказать о возможных рисках при биопсии и предоставить на подпись пациенту заявления о согласии на ее проведение.
Также процесс подготовки зависит от вида биопсии и предполагаемой технологии обезболивания:
- при трансперинеальной биопсии с местной анестезией специальных подготовительных процедур не требуется;
- при ректальном методе непосредственно перед процедурой полностью опорожняют кишечник с помощью очистительных клизм;
- если используется общая анестезия, то прекращают прием пищи за 8 часов, а жидкости – за 2 часа до начала.
Помимо диеты, каких-то специальных ограничений перед биопсией нет. Больной может вести обычную для него половую жизнь, испытывать физические нагрузки. Но какие-то советы мужчина может получить от своего врача в индивидуальном порядке.

- общий анализ крови и мочи;
- анализ на группу крови и определение резус-фактора;
- бакпосев мазка из урины;
- анализ крови на RW (реакцию Вассермана);
- анализы крови на вирусные гепатиты В, С и тест на ВИЧ.
Прием антикоагулянтов и антиагрегантов (для пациентов с высоким риском развития сердечно-сосудистых заболеваний)

По согласованию с ним пациенту придется прекратить лекарственную терапию как минимум за 3 дня до биопсии. Это необходимо, чтобы не спровоцировать кровотечения.
При угрозе тромбоза больного переводят на низкомолекулярные (фракционные) гепарины – Фрагмин, Кливарин, Клексан и т. д.
Также следует прекратить прием препаратов на основе аспирина и ибупрофена. Чтобы снять болевую реакцию перед биопсией предстательной железы, разрешается использовать Ацетаминофен.

Хорошо себя зарекомендовали фторхинолоны, которые принимаются за 2 часа до процедуры и несколько дней после нее.
Также могут потребоваться и другие антибиотики по согласованию с врачом.
Перед биопсией простаты необходимо примерно неделю соблюдать определенный режим питания.

- полностью исключить из рациона пищу животного происхождения;
- ограничить употребление жирной, соленой и острой еды;
- ни в коем случае не пить алкоголь.
Если биопсия проводится под общей анестезией, то прием пищи надо полностью прекратить за сутки до назначенной процедуры. Если применяется местное обезболивание, то можно легко перекусить (суп, бульон, сок) и выпить немного воды.

Она помогает более качественно взять материал для дальнейшего исследования, а также избежать риска загрязнения пробы и угрозы инфицирования.
Очистительные клизмы делают за день до биопсии. За 1 раз в прямую кишку вводят в среднем около одного литра воды. Процедуру повторяют до полного очищения от каловых масс. Вода должна быть прохладной, не выше температуры тела.
Не все знают, что при использовании теплой жидкости кишечник сокращается слабо. Если же вода прохладная, происходит рефлекторное сокращение стенок кишечника, и он очищается более интенсивно. Данную процедуру можно делать как самостоятельно, так и амбулаторно.
Технология взятия пробы при биопсии простаты имеет несколько вариантов:
- трансректальная. Отбор пробы осуществляется через прямую кишку с помощью тонкой иглы. За одну процедуру врач может взять до двенадцати различных фрагментов тканей предстательной железы;
- трансуретральная. Отбор пробы производят через зону мочеиспускательного канала с помощью цистоскопа, в состав которого входит миниатюрная камера. Она позволяет врачу визуально оценить состояние органа, а также размер иссекаемого для биопсии участка;
- трансперинеальная. Обычно проводится под общей анестезией через надрез между анусом и мошонкой. С помощью тонкой иглы иссекают участок ткани простаты для анализа, положение железы контролирует врач с помощью пальца. Надо отметить, что данная методика является устаревшей и практически не используется.

Если же карцинома уже диагностирована, с помощью биопсии определяют стадию, характер и степень поражения простаты, что, в свою очередь, помогает правильно выбрать дальнейшую тактику лечения.
Как и при других хирургических вмешательствах, биопсия может иметь свои осложнения:
- послеоперационный болевой синдром (судя по отзывам, бывает у большинства пациентов);
- временные (в течение 6-8 часов) затруднения с мочеиспусканием вследствие действия наркоза;
- инфицирование мочеполовых путей;
- уретральное или ректальное кровотечение;
- аллергическая реакция на наркоз и другие медикаменты.
О трансректальной биопсии предстательной железы в видео:
Не нужно паниковать и бояться, если назначена биопсия простаты. Современные методы позволяют относительно безопасно и безболезненно провести эту процедуру, а качественная подготовка и выполнение всех рекомендаций доктора дают возможность избежать каких-либо осложнений и негативных последствий для здоровья.
источник
Содержание страницы
Важнейший способ анализа состояния простаты и самый информативный из существующих – это биопсия. Методика предполагает взятие кусочков ткани больного и последующего проведения гистологического исследования.
Анализ показывает, имеются ли в организме опухолевые процессы и в каком состоянии находится образование. Биопсия предстательной железы назначается при обнаружении патологии, которая определяются при осмотре пациента и высоких показателях анализа ПСА. В результате исследования определяют, в каком состоянии находится опухоль.
Наиболее часто используют трансректальный метод, когда прокалывается стенка прямой кишки. При наличии патологии в области ануса проводят трансперинеальную биопсию, прокол выполняют на участке промежности. Также может использоваться трансуретральный метод, предполагающий забор материала через уретру.
Этот способ используется наиболее часто и выполняется под контролем УЗИ.
Такая мера необходима для наблюдения за прохождением иглы в пораженный орган. Манипуляция выполняется очень быстро и повторяется десять раз. Биопсия берется из разных участков. Процедура занимает не более получаса.
Больной лежит на спине, его ноги закреплены на подставках. Анализ делают под общим наркозом или под местным. Используется специальный аппарат –цитоскоп и режущая петля. Время выполнения – полчаса.
Этот метод используется реже. Пациент может находиться на спине или на боку. Применяется обезболивание (общее или местное). Процедура выполняется через промежность – через надрез вводится специальная игла и берет несколько кусочков ткани, после чего вынимается. Время выполнения – полчаса.
Во время проведения анализа пациент чувствует легкий укол и небольшой дискомфорт, когда вводится биопсийная игла. При использовании трансректальной методики ощущается давление во время введения ультразвукового датчика.Внедрение иглы может сопровождаться небольшой болью.
Когда анализ закончен, больной не должен физически работать в течение нескольких часов.
Пациент может чувствовать незначительную боль в области таза, в моче часто бывает кровь после процедуры, сперма меняет цвет. Все изменения, как правило, проходят в течение месяца.
Если биопсия взята трансректальным способом, то прямая кишка может кровить.
В случаях, когда используется общий наркоз,больной находится в стационаре несколько часов после окончания анализа, а чувство усталости будет наблюдаться весь день.
Диагностика простаты, как и всякие инвазивные процедуры, может иметь последствия:
- Инфекция в некоторых случаях встречается у пациентов с невыявленным простатитом, лечение проводят антибиотиками, предупреждающими ее дальнейшее развитие;
- Кровотечение в мочевой пузырь или уретру вызывает нарушения мочеиспускания или приводит к его учащению, наблюдается кровь в моче;
- Может возникнуть аллергия на анестезию;
- При трансректальной биопсии может возникнуть кровотечение в прямой кишке, которое прекратится через 2-3 дня.
Обязательным является обращение к специалисту, в случаях:
- если в течение трех дней кровотечение не прекратилось;
- когда возникает лихорадка или поднимается высокая температура;
- при сильных болях;
- если в течение восьми часов после взятия биопсии не получается помочиться.
Расшифровка готова, как правило, через 10 дней.
При раке простаты выявляется степень развития клеток опухоли:
- Если величина показателя находится в пределах 2-4, то диагностируется малый риск распространения опухоли, потому что клетки незначительно отличаются от нормальных;
- Значения 5- 7 соответствуют среднему риску развития рака;
- Значения от 8 до 10 свидетельствуют о высокой степени риска.
Если у родственников мужчины наблюдался рак предстательной железы, следует ежегодно, начиная с возраста 45 лет, сдавать кровь на ПСА и проходить консультацию уролога.
Важно сохранять результаты обследований, чтобы наблюдать изменение показателя ПСА, и в случае его увеличения провести дополнительные исследования.
Все рекомендации по подготовке к биопсии простаты пациенту озвучивает врач ЦКБ. В некоторых случаях на подготовительном этапе пациенту необходим прием антибиотиков в профилактических целях.
Анализ проводит уролог ЦКБ РАН, используя высокотехнологическое диагностическое оборудование.
Пациент во время процедуры одет в специальную одежду.Участок кожи, на котором будет производиться прокол, обрабатывают антисептическим составом, прилегающие к нему зоны покрывают стерильной тканью.Действия производят под контролем УЗИ.
Перед процедурой врачу необходимо знать:
- Какова свертываемость крови;
- Страдает ли пациент аллергией, и на какие продукты;
- Принимает ли пациент лекарства регулярно, и какие.
Диагностика через прямую кишку требует предварительного ее очищения – пациенту делают клизму. Необходимо принять успокоительное примерно за час перед выполнением анализа. Процедура проводится с капельницей.
- Анализ крови на ПСА у пациента определяет повышенное значение;
- При осмотре возникает подозрение на развития опухоли – наблюдается уплотнение и неравномерная структура органа;
- При ультразвуковом обследовании определяются участки, вызывающие подозрение на патологию.
Такой анализ можно делать не всем, кто в нем нуждается. Противопоказания связаны со следующими факторами:
- состояние больного оценивается как тяжелое;
- при заболеваниях прямой кишки;
- наличие у пациента острой стадии простатита.
Бывает так, что первая биопсия не дает исчерпывающий ответ – не показывает наличие онкологии, несмотря на подозрение врача. Тогда актуальность проведения обследования не снимается.
Повторное проведение анализа назначают в следующих случаях:
- Если при первом проведении биопсии диагностированы участки пролиферации эпителия с атипией;
- Когда при отрицательном результате наблюдается рост ПСА;
- Если лучевая терапия, которая проводилась при определении локального пораженного раком участка, оказалась недостаточно результативной;
- При получении данных о возникновении рецидива после проведения простатэктомии.
Повторное проведение анализа несколько отличается степенью охвата периферийных зон. Считается, что повторное проведение допустимо только по прошествии 3-6 месяцев после первого анализа.
Не существует методов, которые могли бы уберечь от возникновения раковой опухоли предстательной железы. Рекомендации, которые защитят человека от этого недуга, также отсутствуют. Врачи ЦКБ РАН напоминают, множество факторов развития заболевания не поддаются изменению, но выполнять советы по профилактике заболевания – несложно:
- Соблюдайте диету;
- Ведите здоровый образ жизни;
- Защитите себя при половых контактах;
- Практикуйте регулярные и умеренные физические нагрузки.
источник
Врач может порекомендовать сделать биопсию простаты, если у вас повышен простат-специфический антиген (ПСА) в крови или были выявлены аномалия при ректальном исследование, которые могут указывать на рак простаты.
Хотя скрининговые тесты могут свидетельствовать о наличии проблемы, необходима биопсия простаты, чтобы поставить диагноз рака простаты и определить агрессивность заболевания.
При процедуре в предстательную железу вводят иглу (чаще всего через прямую кишку), чтобы получить образцы ткани. Процедура может быть проведена как стандартным рандомным образом, так и под руководством визуального контроля.
Когда при анализе на простат-специфический антиген (ПСА) и/или ректальном исследование выявляются аномалии, врач должен перейти к биопсии простаты, чтобы просмотреть ткань предстательной железы и найти фактические доказательства рака простаты; Скрининговые тесты являются наводящими, но не окончательными. Биопсия также поможет установить курс лечения.
Причины для проведения этого обследования могут включать:
- повышенный ПСА в анализах (ПСА — это онкомаркер рака предстательной железы);
- найдены аномалия при ректальном исследовании, типа комков, узелков;
- найдены отклонения при трансректальном ультразвуковом исследовании (ТРУЗИ);
- когда предыдущая биопсия простаты отрицательна, но ПСА в крови остается повышенным.
Биопсия простаты также может быть проведена у мужчин с уже известным раком предстательной железы, чтобы понять прогрессирование заболевания.
Биопсия простаты может быть разной как в используемом методе, так и в месте проведения биопсии.
В прошлом стандартная 12-ядерная схема биопсии делалась чаще. При этом типе процедуры образцы берутся из 12 случайных областей предстательной железы.
Биопсии под визуальным контролем становятся все более распространенными и имеют большую чувствительность, а также вызывают меньше осложнений (хотя они стоят дороже). При этом типе процедуры аномальные участки сначала выявляются с помощью ректального ультразвука (ТРУЗИ), многопараметрического МРТ или комбинации МРТ-ТРУЗИ, и затем эти аномальные участки подвергаются выборочной биопсии.
Наиболее распространенная биопсия — трансректальная, при которой иглы для биопсии вводятся в предстательную железу через прямую кишку.
Другим вариантом является трансперинеальный, при котором делается разрез между мошонкой и прямой кишкой, и иглы для биопсии вводятся в простату из этой области. Трансперинеальный подход может быть необходим, если врач с подозрением относится к раку в передней части предстательной железы или если у мужчины ранее была операция на прямой кишке.
Гораздо реже можно использовать трансуретральный подход, при котором иглы для биопсии вводятся в предстательную железу из уретры во время цистоскопии.
Как и во многих медицинских анализах, биопсия предстательной железы может иметь как ложные отрицательные результаты (результаты, которые являются нормальными, даже если рак присутствует), так и ложные положительные результаты (результаты, которые предполагают наличие рака, когда его нет).
Что касается ложных результатов, биопсия пропускает около 20 процентов случаев рака простаты. К счастью, большинство видов рака простаты растут медленно, и если уровень ПСА остается повышенным, часто рекомендуется повторная биопсия. Считается, что МРТ/визуальные биопсии могут повысить точность результатов и пропустить меньше случаев рака, но, поскольку это относительно новый метод, есть погрешности.
Проблема ложных срабатываний привела к значительным дебатам и спорам в последние годы. Ложные срабатывания (гипердиагностика) могут привести к чрезмерному лечению, которое подвергает мужчин серьезным побочным эффектам без какой-либо необходимости. Считается, что случайные биопсии, в частности, часто гипердиагностируют безвредные 6-ые суммы Глисона (см. ниже).
Альтернативы.
Многие мужчины задаются вопросом, можно ли заменить биопсию. В настоящее время многопараметрическая МРТ (а также некоторые ферментные тесты) может помочь уменьшить количество ненужных биопсий, но биопсия по-прежнему необходима как для диагностики заболевания, так и для определения его агрессивности.
Как и в случае с другими медицинскими обследованиями, биопсия простаты несет потенциальные риски, а также причины, по которым этот метод обследования не следует проводить.
Потенциальные риски
Некоторые риски биопсии простаты могут вызывать у некоторых людей больше беспокойства, чем у других, поэтому обязательно обсудите их с врачом.
- Сложность мочеиспускания. У некоторых мужчин могут возникнуть затруднения или невозможность мочеиспускания после процедуры, понадобиться катетер до тех пор, пока отечность не уменьшится (обычно два-три дня).
- Ректальное кровотечение: иногда ректальное кровотечение может быть чрезмерным и требовать лечения, такого как хирургическое вмешательство.
- Инфекция. Могут возникнуть локальные инфекции или инфекции всего тела (сепсис), на которые приходится около 75 процентов госпитализаций в течение 30 дней после биопсии простаты, что делает ее наиболее распространенной причиной госпитализации по поводу осложнений. Инфекции, по-видимому, реже встречаются при МРТ/целевых биопсиях (поскольку берутся меньше образцов), но в настоящее время инфекции, связанные с биопсиями простаты, неумолимо растут.
- При МРТ/целевых биопсиях существует редкий риск нефрогенного системного фиброза — редкого, иногда смертельного заболевания, которое поражает кожу и органы — из-за используемого контрастного вещества (гадолиния), но риск в первую очередь касается мужчин с очень плохой функцией почек. Врачи должны взять это во внимание.
Эти потенциальные риски необходимо сопоставлять с потенциальной выгодой от процедуры. Поскольку рак простаты обычно развивается медленно, рекомендуется, чтобы мужчины не проходили анализ на ПСА (и, возможно, биопсию), если ожидаемая продолжительность жизни не превышает 10 — 15 лет.
Противопоказания.
Относительным противопоказанием к биопсии предстательной железы является использование разжижителей крови, приём которых не может быть прекращён. В этом случае необходимо взвесить риск кровотечения во время процедуры и риск прекращения приема препаратов разжижителей крови. Никогда не прекращайте принимать назначенные вам лекарства без согласия врача.
Биопсию предстательной железы не следует проводить мужчинам с ректальной фистулой (аномальное соединение прямой кишки с другой областью, например, кожей ягодиц) или без прямой кишки в результате операции.
Основное соображение перед биопсией предстательной железы заключается в том, нужно ли оно и когда проводить обследование. Важно поговорить с врачом и убедиться, что вы понимаете процедуру, ее риски и возможные преимущества для вас.
Ваш врач должен знать о любых ваших заболеваниях и, если планируется проведение МРТ/визуальной биопсии, есть ли какие-либо металлы в теле, типа кардиостимулятора или заменителя сустава.
Сколько длиться процедура?
Сама процедура биопсии простаты занимает всего от 10 до 20 минут, но понадобиться время, по крайней мере, несколько часов, чтобы заполнить форму, получить контрастное вещество (краситель), а также местную анестезию.
Где проводится процедура?
Биопсия простаты обычно проводится в отделении радиологии больницы или урологической клиники.
Во время процедуры вас попросят переодеться в платье, но после биопсии рекомендуется надевать свободные брюки и нижнее белье или трусы. Если у вас будет фьюжн-биопсия МРТ (биопсия под комбинированным МРТ-УЗИ-контролем), вам следует избегать ношения каких-либо металлических предметов, таких как часы.
Подготовка к процедуре.
Несмотря на некоторые разногласия по поводу правильности подготовки, большинство врачей порекомендуют вам использовать клизму как дома, так и в офисе для подготовки к биопсии. Сроки могут быть разными: одни врачи рекомендуют клизму накануне вечером, другие рекомендуют сделать это за два часа или менее до начала процедуры.
Еда и напитки.
Большинство врачей советуют пить только прозрачные жидкости на утро процедуры. Также важно пить большое количество воды или других прозрачных жидкостей в часы, предшествующие вашему обследованию. Полный мочевой пузырь может помочь вашему врачу визуализировать простату и окружающие ее структуры с помощью ультразвука.
Лекарственные препараты.
Вы должны предоставить своему врачу полный список любых лекарств, которые вы принимаете, особенно разжижители крови (антикоагулянты или препараты против тромбоцитов). Такие препараты, как кумадин (варфарин), плавикс (клопидогрель), аспирин, гепарин и другие, могут увеличить риск кровотечения во время биопсии. Вам могут посоветовать прекратить их приём, но обязательно проконсультируйтесь с врачом, который прописал разжижители крови.
Имейте в виду, что некоторые лекарства, отпускаемые без рецептов, а также пищевые добавки, также могут разжижать кровь, и важно сказать врачам о любых препаратах, которые вы принимаете.
В дополнение к вашим обычным лекарствам, большинство врачей назначают короткий курс антибиотиков, который нужно начинать накануне или утром перед биопсией.
Стоимость биопсии предстательной железы.
Стоимость биопсии простаты может быть разной, поскольку вам могут выставляться счета отдельно за процедуру, лабораторные работы и патологию. Согласно данным, средняя стоимость стандартной 12-ядерной биопсии варьируется от 1000 до 15.000 рублей. Стоимость биопсии под комбинированным МРТ-УЗИ-контролем — 20.000-50.000 руб.
При наличии у вас направления из поликлиники по месту жительства и полиса ОМС биопсия предстательной железы под ультразвуковым контролем по стандартной программе выполняется бесплатно. Биопсия может быть проведена на платной основе в случае расширенной (более 6 точек) программы, при отсутствия направления или незастрахованным пациентам.
Однако при рассмотрении этой разницы в стоимости важно учитывать и другие расходы. Процедура слияния МРТ-УЗИ более чувствительна, и менее вероятно, что вам потребуется повторная биопсия после ее проведения. Кроме того, мужчины, которые проходят комбинацию МРТ-УЗИ биопсии, имеют более низкий уровень сепсиса. Сепсис не только является опасной для жизни инфекцией, но и может привести к дорогостоящей госпитализации.
Что взять с собой?
Если вы можете, возьмите с собой кого-нибудь, чтобы отвезли вас домой в случае, если вам дадут какие-либо лекарства от боли или седативные, которые влияют на вашу способность управлять автомобилем.
Во время процедуры биопсии простаты, будет присутствовать несколько человек. Специалист по радиологии и/или медсестра, врач, который лечит рак простаты (обычно уролог), и часто радиолог.
Перед тестом.
Когда вы будете готовы к биопсии, вас попросят подписать форму информированного согласия. Эта форма показывает, что вы понимаете цель биопсии, а также любые потенциальные риски. Будет проведен анализ мочи, чтобы убедиться в отсутствии признаков инфекции; если есть, обследование может быть отложено. Вам также могут дать антибиотики за 30-60 минут до процедуры, если вы не получили их за ночь до обследования.
Для тех, у кого будет процедура МРТ, будет дан контраст гадолиния (гадолиний обычно безопасен для людей с аллергией на контрастный краситель). Анализ крови, чтобы проверить ваши почки, также может быть проведен из-за редкой реакции гадолиния, которая может возникнуть у людей с заболеванием почек. Техник еще раз подтвердит, что на вашем теле нет металла или нет причин, по которым МРТ невозможно.
В течение этого времени ваш врач также расскажет о контроле боли во время процедуры. Врачи по-разному подходят к контролю дискомфорта, вызванного биопсией простаты, с вариантами, включающими инъекцию лидокаина, местный гель лидокаина, парапростатическую или тазовую блокаду нервов и/или оральные обезболивающие препараты, такие как Трамадол.
При нервной блокаде анестезия вводится рядом с нервами, снабжающими простату, чтобы онемела большая область ткани.
В 2014 году было проведено исследование, посвященное сравнению лидокаина и блокады парапростатического нерва. Обнаружено, что комбинация обоих обеспечивает лучший контроль боли, чем любой другой метод, используемый отдельно. Однако, согласно исследованию 2017 года, блокада тазовых нервов может быть даже более эффективна, чем парапростатического.
На протяжении всего обследования.
Как только вы попадете в процедурную комнату, врач попросит вас лечь на бок (обычно на левую сторону), подтянув колени к груди.
При трансректальной биопсии область вокруг прямой кишки будет очищена антисептиком, а местный анестетик (лидокаин) будет введен в стенку прямой кишки. Далее также может быть проведена местная анестезия с применением блокады парапростатического или тазового нерва, при котором почувствуете укол.
Затем, в вашу прямую кишку будет помещен тонкий смазанный ультразвуковой зонд, чтобы получить изображение предстательной железы и окружающих структур, и он останется на месте во время процедуры. С помощью процедуры МРТ в прямую кишку будет вставлена эндоректальная катушка (металлическая проволока, покрытая латексным материалом).
Затем биоптаты берутся путем введения в простату очень тонких, подпружиненных полых игл. При проведении стандартной рандомной биопсии берутся пробы из 12 участков простаты, чтобы убедиться, что вся предстательная железа проверена на рак. Процедура МРТ или МРТ-ТРУЗИ позволяет проводить селективную биопсию с участков, которые кажутся аномальными в ходе визуализации. Нормально испытывать некоторую боль и дискомфорт во время биопсии, несмотря на обезболивающее лекарство. Вся процедура от начала до конца обычно длится не более 20 минут.
Трансперинеальная процедура похожа, только очищается и анестезируется кожа между мошонкой и прямой кишкой, и биопсия проводится через эту область после небольшого разреза.
Трансуретральный подход несколько отличается и часто проводится в операционной под общим наркозом. В мочеиспускательный канал вводится цистоскоп, а биопсия проводится через стенку мочеиспускательного канала.
После завершения процедуры.
Когда процедура будет завершена, ультразвуковой зонд или эндоректальная катушка будут удалены, а образцы биопсии отправлены в лабораторию, где патолог определит наличие рака или другого заболевания. Затем вы можете отправиться домой, однако не за рулем.
Врач даст вам конкретные рекомендации о том, что вам нужно будет делать после процедуры, но, как правило, будет разрешено вернуться к нормальной диете и обычным процедурам купания, когда вы вернетесь домой. Также рекомендуется пить больше воды в течение первых нескольких дней, чтобы очистить вашу мочевую систему.
Вам также могут посоветовать продолжать пить антибиотики до завершения курса. Если вы принимали препараты для разжижения крови, которые были приостановлены перед процедурой, вас, вероятно, попросят отложить их еще как минимум на несколько дней.
Управление побочными эффектами.
После биопсии у вас может возникнуть ректальная боль в течение нескольких дней. Её можно снять прикладыванием теплых компрессов в область. У некоторых мужчин наблюдается легкое кровотечение или пятна крови в стуле или моче. Если количество кровотечений невелико и оно прекращается через несколько дней, это считается нормальным. Пятна крови в сперме также распространены и могут сохраняться в течение нескольких недель после биопсии.
Вам следует позвонить своему врачу, если вы заметили любое умеренное или сильное кровотечение (больше, чем чайная ложка за раз) из прямой кишки, мочевого пузыря или из спермы. Вам также следует немедленно обратиться к врачу, если вы испытываете лихорадку или озноб, значительные боли в области живота или таза, затрудненное мочеиспускание или неспецифические симптомы, такие как головокружение, помутнение сознания.
Результаты биопсии простаты обычно можно получить через 2-7 дней, врач скажет вам и попросит прийти на консультацию.
Отчет будет включать в себя:
- количество взятых образцов биопсии;
- являются ли образцы отрицательными, имеют доброкачественные результаты, являются подозрительными (и если да, то почему), или раковыми;
- если рак присутствует, процент рака в каждом из образцов;
- сумма Глисона, которая указывает на агрессивность рака.
Давайте посмотрим на возможные результаты выборки более подробно.
Отрицательная биопсия означает, что нет никаких признаков доброкачественных изменений, подозрительно выглядящих клеток или раковых клеток в области где брали биопсию.
Есть несколько доброкачественных результатов, которые могут быть отмечены при биопсии. Некоторые из них:
- Атрофия: Атрофия (включая очаговую атрофию или диффузную атрофию) просто относится к усадке ткани простаты и часто встречается у мужчин, которые проходили гормональную терапию.
- Воспаление: может отмечаться как хронический, так и острый простатит.
- Аденоз: Атипичная аденоматозная гиперплазия, или аденоз, является еще одной доброкачественной находкой.
При биопсии клетки нередко оказываются в серой зоне между нормой и раком. Эти клетки выглядят не совсем нормально, но не обладают всеми характеристиками раковых клеток. Некоторые проблемы, которые могут привести к подозрительной биопсии, включают:
- Интраэпителиальная неоплазия предстательной железы (ПИН): ПИН может рассматриваться как высокий или низкий уровень. Низкокачественный ПИН во многом похож на отрицательную биопсию, при этом клетки в основном выглядят нормальными. При высококачественном ПИНе вероятность возникновения рака в предстательной железе составляет 20%.
- Железистая атипия. Атипичная пролиферация желез или атипичная пролиферация ацинарных клеток означает, что, похоже, раковые клетки присутствуют, но их всего несколько. При атипии желез часто существует большая вероятность того, что рак присутствует где-то в предстательной железе.
- Пролиферативная воспалительная атрофия: относится к обнаружению воспаления и мелких клеток в одном из образцов, связана с более высоким риском развития рака простаты в будущем.
Если на образце биопсии есть признаки рака, в отчет будет включена запись о проценте рака, присутствующего в каждом из образцов. Чтобы определить агрессивность рака предстательной железы и, следовательно, наиболее подходящие варианты лечения, биопсиям также присваивается балл Глисона и группы.
Шкала Глисона (сумма Глисона).
Показатель Глисона определяется путем анализа клеток рака предстательной железы в двух разных областях опухоли и назначения каждой оценки от 1 до 5 балла в зависимости от того, как они выглядят под микроскопом. Оценка 5 означает, что клетки выглядят очень ненормально (плохо дифференцированы), тогда как оценка 1 означает, что клетки выглядят очень похоже на нормальные клетки простаты (хорошо дифференцированные).
Примечание: баллы 1 и 2 обычно не записываются.
Используются два образца, поскольку рак простаты часто гетерогенный, что означает, что различные части опухоли могут быть более агрессивными, чем другие. Эти 2 балла складываются вместе, чтобы получить итоговый балл Глисона:
- Глисон 6: Определяет низкосортный рак, при котором клетки выглядят так же, как нормальные клетки простаты; опухоли вряд ли будут расти или распространяться.
- Глисон 7: Определяет рак средней степени тяжести; клетки появляются умеренно аномально.
- Глисон от 8 до 10: Считается, что онкологические заболевания высокой степени вероятности будут расти и распространяться; клетки выглядят очень отличающимися от нормальных клеток простаты.
Для мужчин важно понимать, что «низкосортные» раковые заболевания часто ведут себя как нормальные ткани, и существует спор о том, следует ли даже называть эти опухоли раковыми.
Группа классов.
Используя баллы Глисона, рак предстательной железы также делится на группы классов:
- Группа 1 класса: опухоли Глисона 6;
- Группа 2 класса: опухоли Глисона 7, которые состоят из преимущественно хорошо сформированных желез;
- 3 класс: другой тип опухолей Глисона 7, которые в основном состоят из плохо сформированных желез;
- 4 группа: опухоли Глисона 8;
- Группа 5 класса: опухоли Глисона 9 и 10.
Рекомендуемое последующее наблюдение после биопсии будет зависеть от результатов вашего обследования.
Несмотря на то, что отрицательный результат обнадеживает (вероятность того, что у вас нет рака предстательной железы от 80 до 90 процентов), он не гарантирует, что рак предстательной железы отсутствует в областях, которые не были подвергнуты биопсии. Если ПСА очень высокий или не снижается, может быть рекомендована повторная биопсия.
При доброкачественном результате ваш врач обсудит, что они означают, но чаще всего последующее наблюдение будет таким же, как и с отрицательным результатом. (Простатит, обнаруженный при биопсии, обычно не требует лечения.)
Если отмечен подозрительный результат, последующие шаги будут зависеть от того, что именно обнаружено. При низком уровне ПИН последующее наблюдение по существу похоже на отрицательную биопсию. Но для ПИН высокого уровня или железистой атипии может быть рекомендована повторная биопсия через несколько месяцев.
Если обнаружен рак, последующее наблюдение и лечение будут зависеть от балла Глисона. Для более низких оценок может быть рекомендован период бдительного ожидания/активного наблюдения, тогда как при высокой оценке Глисона немедленное лечение хирургическим или лучевым лечением может быть лучшим вариантом.
Что касается анализа ПСА и ректальных исследований после биопсии простаты, рекомендации будут разными. В прошлом при отрицательной биопсии скрининговые тесты обычно рекомендовались через год после процедуры. Но сегодня существует значительный спор по поводу этой практики, и разные организации имеют разные рекомендации.
Если результаты биопсии свидетельствуют о повышенном риске рака предстательной железы в будущем, некоторые врачи могут порекомендовать пройти анализ на ПСА через 3-6 месяцев, однако, опять же, это изменится. При раке простаты частота обследований будет зависеть от балла Глисона, лечения и многого другого.
источник