Изменения в организме беременной женщины.
С наступлением беременности в организме женщины происходят многочисленные изменения.
В связи с изменением уровня гормонов при беременности, происходит и изменение микрофлоры и содержания и структуры клеток эпителия во влагалище и шейке матки. В зависимости от срока беременности, изменяется и содержание клеток эпителия, находящихся на разных этапах своего развития.
Кроме того, изменяется и нарушается микрофлора во влагалище. Это приводит к появлению многочисленных воспалительных заболеваний, в том числе кольпит (воспаление слизистой оболочки влагалища) и вагиноз (воспалительное заболевание влагалища, вызванное интенсивным размножением патологической микрофлоры и подавлением нормальной микрофлоры во влагалище).
Таким образом, наличие всех этих нарушений и патологий приводит к различным нежелательным и опасным последствиям в течении беременности, вплоть до начала преждевременных родов или непроизвольного прерывания беременности. Поэтому очень важно при появлении каких-либо неприятных ощущений, выделений и прочих отклонений сразу же обращаться к доктору, который проведет все необходимые исследования.
По своему определению, цитология — это наука, которая занимается изучением структуры клеток и ее изменений. Эти изменений с структуре клетки могут быть физиологическими (то есть нормальными и допустимыми) и патологическими (это появление в мазке так называемых «неправильных» или «нежелательных» клеток). Проведение цитологического анализа применяется у женщин и у мужчин. Поскольку природа клеток и их характер отличается, то и интерпретация результатов будет различна.
Особое внимание необходимо уделять беременным женщинам, поскольку своевременно выявленная патология дает возможность также своевременно начать лечение, которое будет успешным и не приведет к опасным последствиям.
Поскольку картина, полученная в мазке беременной женщины в течение беременности меняется и для каждого срока она различна, то назначают исследование мазка для определения цитологической картины несколько раз.
На протяжении беременности доктор назначает цитологический мазок три раза (это, так называемые, опасные периоды в течении беременности):
• при постановке на учет (чтобы определить наличие патологий на момент начала беременности);
• на 30 неделе беременности, чтобы отслеживать изменения в микрофлоре влагалища и их корректировать;
• на 36 неделе, в процессе подготовки к родам. Данный анализ минимизирует риск заражения новорожденного в процессе прохождения по родовым путям;
• при наличии жалоб у беременной на зуд или дискомфорт во влагалище, мазок на цитологическое исследование проводится внепланово по назначению доктора.
За два дня до проведения исследования беременная женщине запрещается:
• введение во влагалище любых лекарственных препаратов.
Материал для цитологического исследования берет акушер специальным шпателем. Забор производится из верхней трети боковой части стенки влагалища. Обязательно указывается срок беременности. Иначе расшифровка результатов не будет возможной и правильной.
Мазок на цитологию и результаты, полученные после изучения мазка, помогут установить или исключить возможные отклонения и патологические процессы в организме беременной женщины.
1. Мазок соответствует/не соответствует определенному сроку беременности.
2. Подсчет количества эпителиальных клеток и определение соответствующих индексов. Отклонения показателей этих индексов свидетельствуют о гормональных сдвигах в организме (в сторону мужских или женских половых гормонов).
3. Определяется тип мазка (от первого до четвертого). Каждый из них свидетельствует об определенных гормональных сдвигах в организме.
4. Мазки третьего триместра беременности, после 37 недели делятся на несколько типов:
• «близко к родам». Такой мазок появляется за 4-8 дней до срока родов.
• «срок родов». Появляется за 3 дня до даты родов.
• «несомненный срок родов» — отмечается за 1-2 дня до родов и в день самих родов.
5. Результаты исследования мазка могут содержать признаки воспаления. Таким образом, доктор должен продолжит обследование и выяснить причину такого процесса.
6. Наличие в мазке «нестандартных» или атипичных клеток обязательно должно насторожить доктора и продолжить обследование.
Проведение данного исследования позволяет получить большой объем информации по таким направлениям:
• Диагностика нарушений в состоянии плода. Ввиду наличия таких изменений, в мазке будут видоизмененные и не характерные для данного срока беременности клетки. Такие изменения могут свидетельствовать о гипоксии плода.
• Диагностика внутриутробной гибели плода (наличие атрофированных клеток эпителия в большом количестве).
• Позволяет отличить доктору переношенную беременность (в мазке появляются видимые изменения клеток) от пролонгированной беременности (без изменения в составе и структуре клеток).
• Диагностика преждевременных родов и прерывания беременности.
• Диагностика воспалительных заболеваний влагалища и шейки матки.
• Диагностика злокачественных новообразований (комплексная диагностика, появление в мазке деформированных и атипичных клеток эпителия).
Проведение цитологического исследования мазка позволит предупредить все эти опасные патологии и отклонения в течении всей беременности.
Если доктор назначает данное исследование, ни в коем случае не игнорируйте его. Ведь только такими методами вы сможете вовремя распознать возникшие нарушения в вашем организме и организме вашего будущего малыша.
Берегите себя и своих детей и будьте здоровы!
источник
Многие годы безуспешно боретесь с ПРОСТАТИТОМ и ПОТЕНЦИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить простатит принимая каждый день.
При помощи обычной спермограммы нельзя определить количество спермиев, которые слиплись с антителами. Для этого применяется МАР тест, который можно проводить одновременно со спермограммой. Если результат данного теста показал 3-5%, то это свидетельствует о том, что практически вся армия сперматозоидов в боевом строю, если 50% — половину сперматозоидов придется вычесть из возможных претендентов на звание отца. Если же результат теста положительный, то есть приближается к 100%, то, возможно, придется готовиться к ЭКО (экстракорпоральному оплодотворению). Стоит отметить, что при таком результате анализа ситуация бесплодного брака является достаточно серьезной, поскольку сам организм выступает противником наступления беременности. Такое бесплодие мужчины называется аутоиммунным бесплодием, то есть когда организм сильной половины человечества продуцирует антитела к своим же спермиям. В некоторых случаях антитела против спермиев вырабатываются в организме женщины, тогда патологию называют иммунным бесплодием.
До начала пубертатного периода сперматиды (предки спермиев) имеют стандартный набор хромосом 46 ХУ. Но в период пубертата они начинают активно делиться, после чего мы имеем не две с похожим набором 46 ХУ, а целых 4 — 23Х-23У-23Х-23У. В нормальном состоянии этот набор будет окружен специальным барьером. При этом система иммунитета не распознает нетипичное для оставшейся части организма число хромосом. Однако в некоторых случаях защита может нарушиться, например, из-за кистозных образований, хронических инфекций и воспалительных процессов. В результате, реагируя на сигнал, система иммунитета начинает вырабатывать антиспермальные антитела, которые связывают спермии, мешая им двигаться.
Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
У женщин причиной выработки антиспермальных антител может стать нарушение цельности слизистых оболочек во влагалище. В нормальном состоянии слизистая не позволяет соприкасаться спермиям с кровеносной системой. Чаще всего слизистая повреждается в результате воспалительных процессов, эрозии или травмирования. При назначении обследования на антиспермальные антитела врач обязательно должен объяснить, у кого он подразумевает их наличие и по какой причине, ведь просто так они не производятся организмом. Исследование на присутствие антиспермальных антител необходимо проводить в таких случаях: мужское бесплодие при показателях в спермограмме в норме, при подготовке к процедурам ЭКО, искусственной инсеминации и ИКСИ, а также при ухудшении некоторых параметров спермограммы (низкая активность и жизнеспособность спермиев, агглютинация или агрегация). МАР тест невозможно произвести в случае азооспермии, некрозооспермии, криптозооспермии и крайне малого числа активных спермиев. Если были выявлены подобные отклонения, обязательно нужно провести предварительное лечение.
Если были выявлены симптомы агглютинации (слипание спермиев друг с другом), следует немедленно пройти МАР тест. Различают прямой и непрямой тест. В первом случае анализируют спермальную жидкость, а во втором — плазму крови. Более предпочтительным считается прямой вид анализа. Для выявления антиспермальных антител в спермальной жидкости нужно собрать эякулят (семенную жидкость). МАР тест должен проводиться одновременно со спермограммой. Забор материала для изучения производится так же, как и при спермограмме. Оба анализа выполняют в одной порции семенной жидкости, так что сперму не нужно будет сдавать повторно.
К проведению данного анализа необходимо тщательно подготовиться. Прежде всего, стоит исключить половые контакты на 2-5 дней, за неделю до анализа придется отказаться от приема алкоголя и курения, поскольку алкоголь и никотин негативно влияют на качество спермы. Кроме того, за неделю до сдачи анализа необходимо прекратить прием лекарственных препаратов, посещение бань и саун, исключить физические нагрузки, избегать стрессовых ситуаций и нормализовать сон. Сперма для анализа получается путем мастурбации. Контейнер должен быть стерильным и с завинчивающейся крышкой, и его нужно доставить в лабораторию в течение часа, сохраняя материал в тепле. Результаты будут готовы уже на следующий день. Для более достоверных результатов рекомендуется провести исследование 2 раза с промежутком в две недели.
У женщин для прямого анализа исследуют слизь из шейки матки, а для непрямого — кровь. Также более предпочтительным считается прямой вариант теста. Кроме того, еще могут быть назначены посткоитальные тесты (оценка шеечной слизи после момента полового контакта). В этом случае оценивается связывание спермиев в слизи шейки матки.
Тест выполняется по одной из двух схем. Например, можно сделать пробу Шуварского-Симса-Хюнера в дни перед овуляцией до 12 часов от момента близости. Исследуют содержимое влагалища и оценивают подвижность спермиев в нем. Можно также выполнить пробу Курцрока-Миллера. Для него в предшествующие дни перед овуляцией придется взять слизь с шейки матки у женщины, а у мужчины собрать и отдать на анализ порцию спермы. В этом случае оценивается взаимодействие 2-х биологических субстратов.
В случае положительного МАР теста, то есть при выявлении аутоиммунного и иммунологического бесплодия врач назначает лечение по одному из следующих методов. Например, это может быть иммуносупрессивный метод, когда малую дозу кортикостероидов прописывают в течение 2-3 месяцев. Могут также назначить неспецифическую десенсибилизацию при помощи антигистаминных препаратов (Тавегил, Лоратадин, Цетиразин) или иммуностимулирующие средства. В случае неэффективности лечения назначают процедуру ИКСИ.
Согласно врачебной статистике, цистит – одно из самых распространенных заболеваний, которое принято считать женским. Это обусловлено внутренним строением женского организма. Мужчин этот недуг беспокоит крайне редко.
В материале статьи рассмотрены основные вопросы при возникновении заболевания: бывают ли выделения при цистите, какого цвета, симптомы, причины, и профилактические меры, предотвращающие развитие цистита.
Причины, по которым может наступить развитие цистита:
- попадание во влагалище женщины бактерий и микробов в результате полового акта;
- переохлаждение;
- неправильное питание;
- малоподвижный образ жизни;
- нарушение гормонального фона во время беременности или после нее;
- применение лекарственных препаратов длительное время;
- нерегулярная сексуальная жизнь;
- нарушение питания, слишком частое злоупотребление «фаст-фудом» и жирной пищей;
- постоянные стрессы;
- первый половой акт;
- пренебрежение правилами интимной гигиены;
- ослабленный иммунитет;
- частый, или слишком грубый секс;
- длительный застой мочи в организме;
- половой акт без использования презервативов;
- несколько сексуальных партнеров одновременно и их частая замена.
К «постельным» причинам нужно относиться внимательнее. Чаще всего инфекция попадает в организм через влагалище.
Симптомы, по которым можно распознать цистит:
- Частое хождение в туалет. При этом, результат обычно нулевой.
- Боли и чувство жжения во время процесса мочеиспускания.
- Гнойные, коричневые или желто-зеленые выделения из влагалища, сопровождающиеся резким неприятным запахом.
- Температура.
- Почечные боли.
Как видно из признаков, ответ на вопрос есть ли выделения при цистите – утвердительный. В зависимости от состояния внутренних органов они разделяются по цвету. Какие выделения при цистите у женщин могут существовать?
- Незначительные прозрачного или белого цвета, которые немного отдают запахом, напоминающим рыбный – сигнал о том, что микрофлора влагалища слегка нарушена, но серьезных проблем нет. Все, что может быть необходимо: более тщательное соблюдение интимной гигиены; частая смена прокладок или тампонов, не реже чем раз в 3-4 часа; использование гигиенических прокладок и салфеток.
- Желтые или зеленоватые – явные спутники инфекции.
- Коричневые выделения при цистите — признак поражения шейки матки и нарушение баланса женских гормонов.
Если заметен кислый запах – имеет место грибковая инфекция – кандидоз влагалища. Она вызвана повышенной кислотностью внутренней среды.
| Какой врач лечит цистит у женщин: гинеколог, уролог и терапевт |
| Цистит при беременности — опасность болезни и ее лечение |
| Регулярный цистит: причины, симптомы, что делать? |
| Что такое цистит? Его виды и формы и их диагностика |
Слишком сильный запах из влагалища – признак загноения и начавшихся внутри него воспалительных процессах. Причина — половая инфекция.
Специалисты назначают курс сильных антибиотиков, обезболивающих препаратов и спазмолитиков. Некоторые виды лекарств способны только снять боль, оставляя возбудители внутри организма.
Могут быть назначены процедуры:
- физиолечение;
- курс лечебных грязевых ванн;
- электрофорез.
Помогает применение «сидячих» ванн, с добавлением отваров лечебных трав: ромашки, шалфея, розмарина или календулы.
Среди лекарственных средств, лучше всех с проблемой цистита справится «Цистон». Главное условие успешного лечения заболевания — точное соблюдение врачебных указаний и ежедневное применение лекарств без пропуска.
На протяжении всего курса лечения необходим контроль гинеколога.
Цистит пугает своими осложнениями, лучшее, на что может рассчитывать пациентка – хроническая его стадия. В худшем — откладывание на завтра приведет к пиелонефриту.
Если заражение произошло после полового акта – лечится нужно вместе (и мужчине, и женщине).
Самолечение не приводит к желаемому результату. Некоторые виды лекарств способны только снять боль, оставляя возбудители внутри организма. Особенно, если речь о кровянистых выделениях из влагалища. Нужно срочно обратиться к гинекологу.
Для того, чтобы забыть о проблеме цистита, необходимо соблюдение профилактических мер:
- В зимнее время не стоит носить чулки и колготки из тонкого капрона, мини-юбки, джинсы с низкой посадкой талии, короткие кофты и куртки, не закрывающие поясницу.
- Следует избегать сиденья на холодных поверхностях: ступеньках, крыльцах, камнях или кафельных плитах.
- Не открывать купальный сезон слишком рано, и не заходить в холодную воду на долгий промежуток времени.
- Использовать отдельные полотенца для интимной гигиены.
- Пользоваться салфетками и гигиеническими прокладками.
- Ограничить употребление жирного и продуктов быстрого приготовления.
- Регулярно жить половой жизнью, избегать длительного воздержания.
- Использование презервативов.
- Подмывание после полового акта.
- Регулярно менять прокладки и тампоны.
- Снижение стрессовых ситуаций.
- При большом количестве сидячей работы – осуществлять разминку примерно 1 раз в 10-15 минут.
- Обильное питье. Не менее 2 литров жидкости в день. Подойдет отвар из шиповника.
- Введение в повседневный рацион фруктов, ягод, витамина С.
- Использование специальной интимной косметики при подмывании.
- Регулярный осмотр у гинеколога.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Жидкостная цитология шейки матки – это инновационный метод цитологического исследования, «золотой стандарт» диагностирования неоплазий слизистой оболочки канала и влагалищной части маточной шейки, который применяется при подозрении у пациентки на рак или дисплазию. Благодаря такому способу диагностики можно обнаружить рак на самых ранних стадиях развития, что увеличивает шансы на полное излечение.
После забора мазка на онкоцитологию биологический материал помещается в определенную жидкую среду. С помощью специальной центрифуги происходит «отмывание» клеток (цито-препаратов), которые концентрируются в одном месте и образуют ровный слой. В данном случае заключение врача-цитолога будет более точным и информативным, нежели при обычной цитологии, когда материал, взятый для исследования, сразу же наносится на медицинское стекло для анализов.
Сегодня в медицине все чаще применяется технология ПАП-теста (ThinPrep). Преимуществом этой инновации является высокая четкость изображения клеток. При использовании данной технологии полученный материал смешивается со специальным раствором, который механически отделяет клетки эпителия от загрязнений. В результате такого исследования число ложно-отрицательных ответов намного сокращается.

Жидкостная цитология шейки матки как гинекологический метод исследования помогает в выборе наиболее эффективных способов лечения онкозаболевания. С помощью данного метода можно определить наличие злокачественных клеток, а также степень развития болезни. Цервикальный скрининг целесообразно проводить с началом половой жизни. В группу риска можно отнести женщин с вирусом папилломы.
Показания для проведения исследования:
- планирование беременности;
- нарушение или сбои менструального цикла (слишком короткий или удлиненный цикл, частые задержки);
- бесплодие;
- наличие нескольких сексуальных партнеров;
- гинекологические патологии вирусной этиологии (остроконечные кондиломы, генитальный герпес и пр.);
- длительный прием противозачаточных и гормональных препаратов;
- беспричинное появление влагалищных выделений;
- подготовка к установке контрацептивных средств (внутриматочной спирали и т.п.).
Цервикальный скрининг направлен на диагностику папилломавирусной инфекции и поражений шейки матки и принятие лечебно-профилактических мер. Мазок рекомендуется сдавать в первую неделю после окончания менструации. Результат может быть «нормальным» (отрицательным), указывающим на отсутствие патологий в шейке матки, и «патологическим» (положительным), – если в образце выявлены атипичные клетки, которые впоследствии могут привести к развитию рака.
Жидкостная цитология шейки матки позволяет получить наиболее точный результат исследования клеток на наличие либо отсутствие патологий.
Преимущества жидкостной цитологии – в улучшенном качестве полученного биоматериала. Кроме того, нужно отметить:
- быстрое приготовление препарата;
- продолжительный срок годности и хранения материала (с помощью стабилизирующего раствора PreservCyt удается предотвратить высыхание клеток; это позволяет сохранять образец в наиболее благоприятных условиях для его последующей транспортировки в медицинскую лабораторию);
- возможность приготовления нескольких цитологических препаратов из полученного биоматериала;
- применение стандартизированных методик окрашивания;
- возможность приготовления монослойного мазка.
Применение жидкостной цитологии – новой технологии обследования на рак, по сравнению с традиционным методом, позволяет существенно повысить качество цитологического мазка, а также предоставляет возможность использовать дополнительные методы диагностики без вторичного гинекологического обследования.
Скрининговый метод рекомендуется применять с определенной регулярностью для своевременного предупреждения онкологических заболеваний шейки матки. Он позволяет выявить начальные стадии рака, а также предраковые и фоновые процессы цервикального эпителия.

Жидкостная цитология шейки матки – это быстрый и доступный метод гинекологического исследования, с помощью которого можно получить точную информацию о каких-либо отклонениях в клетках шейки матки. Забор мазка осуществляется в период осмотра пациентки в гинекологическом кресле.
Подготовка к данной процедуре включает воздержание от:
- сексуальных отношений за 2-е суток до взятия мазка;
- спринцеваний (санаций) влагалища;
- применения вагинальных свечей и спермицидных мазей;
- приема контрацептивных и противовоспалительных средств (таблеток);
- введения тампонов во влагалище.
Необходимо подчеркнуть, что анализ на жидкостную цитологию является одним из самых информативных. Забор мазка происходит быстро и безболезненно, – данный метод обследования широко используется в гинекологии. За 2-3 ч. до проведения ПАП-теста нужно воздержаться от мочеиспускания. Нельзя делать анализ в дни менструации, при влагалищных выделениях, зуде, наличии воспалительного процесса.
Сама процедура очень проста: врач-гинеколог очищает шейку матки ватным тампоном, а затем с помощью специальной щеточки осуществляет забор материала для анализа и наносит его на медицинское стекло. После этого проводится лабораторное исследование содержимого под микроскопом. О результатах анализа можно будет узнать примерно через 7-10 дней. Цитологический мазок позволяет определить форму, размеры, порядок размещения клеток, что помогает диагностировать болезни шейки матки, в том числе раковые и предраковые состояния. Данное обследование рекомендуется проводить не реже 1 раза в год.
Жидкостная цитология шейки матки является инновационным методом обследования, который позволяет осуществить точную диагностику влагалищного мазка с целью выявления онкозаболевания. Тест ПАП был введен в медицину греческим ученым Джорджем Папаниколау и за короткий промежуток времени помог существенно снизить уровень смертности пациенток с диагнозом «рак шейки матки», а также другими патологиями (эндометрием и пр.). С помощью данного метода удается получить прогноз с более высокой степенью вероятности, нежели при простом цитологическом анализе.
В процессе забора мазка на онкоцитологию врач-гинеколог использует цитощетку особой формы, которая вместе с биоматериалом помещается в специальный стабилизирующий раствор. Клетки, таким образом, удается полностью сохранить, что гарантирует более качественный, точный и достоверный результат.
Оборудование для жидкостной цитологии – это автоматический процессор, выполняющий операции по изготовлению цитопрепарата с помощью четко заданной программы. Повышению качества исследования способствует равномерное распределение цитопрепарата на специальном слайде-стекле.
Для анализа применяется определенный объем биоматериала, после чего клетки проходят через вакуумный фильтр, очищаясь от таких загрязнений, как слизь и кровь. Для проведения дальнейшей микроскопии на предметное стекло помещается однородный слой клеток. Размещенный на стекле-слайде очищенный препарат обеспечивает более высокую точность как самого процесса исследования, так и полученного результата.
Следует подчеркнуть, что при использовании метода жидкостной цитологии чувствительность теста достигает 95 %, в то время как при традиционном цитологическом анализе – лишь 40-60 %. По рекомендации ВОЗ жидкостная цитология является «золотым стандартом» исследования мазка. Высокая точность результата достигается путем использования комбинированной цитощетки, стабилизирующего раствора и фильтрации. Это позволяет своевременно диагностировать рак шейки матки и принять необходимые меры для эффективного лечения.

Жидкостная цитология шейки матки основана на лабораторном исследовании отобранного биоматериала. Поскольку рак шейки развивается на протяжении длительного периода времени (несколько лет), регулярное обследование поможет выявить патологию на ранних стадиях развития онкозаболевания. Таким образом, лечение будет более эффективным.
Техника проведения жидкостной цитологии довольно проста: обследование проводится с применением гинекологического кресла. Перед началом процедуры во влагалище вводится гинекологическое зеркало с целью визуального осмотра его канала и шейки. Затем шейка очищается от выделений ватным тампоном. С помощью стерильной цервикальной щеточки (эндобраша) врач-гинеколог осуществляет забор биоматериала (соскоб). Образец помещается в специальный раствор, предотвращающий высыхание клеток, а затем распределяется по стеклу. Такой раствор очищает биоматериалы от загрязнений (слизи и лейкоцитов) и сохраняет целостность клеток эпителия. Процедура абсолютно безболезненна и занимает немного времени. Результаты анализа будут готовы примерно через неделю.
Достоверные результаты можно получить только при четком соблюдении техники взятия мазка. Анализ необходимо проводить не ранее чем на пятый день после начала менструального цикла и не позднее 5-го дня до предполагаемого начала менструации. Результат будет недостоверным, если перед забором материала во влагалище вводились какие-либо медицинские препараты (свечи, контрацептивные средства), осуществлялись санации влагалища, а также за 24 часа до проведения жидкостной цитологии имел место половой акт.
Жидкостная цитология шейки матки является наиболее информативным методом гинекологического исследования на наличие атипичных (раковых) клеток. На сегодняшний день это регулярный тест, который проводится при обычном гинекологическом осмотре женщин.
Жидкостная пап цитология (Пап-тест) представляет собой исследование мазков (клеточных образцов), взятых с поверхности шейки. Этот метод был открыт в 20-х гг. прошлого века Джорджем Папаниколау – греческим ученым и медиком, который, проводя исследования на крысах и делая им мазки с ЦК, обнаруживал инфекции и опухоли. Таким образом, ученому пришла в голову мысль использовать данный метод цитологической диагностики при обследовании женщин. Официально он стал применяться в 1943 году.
Тест направлен на своевременное выявление и диагностирование рака шейки матки. Он основан на применении способа окрашивания взятых образцов аналогично микроскопическому исследованию. С помощью окраски удается определить реакцию клеточных структур на основные и кислые красители. Сегодня он практикуется во всем мире как один из основных способов исследования онкологических заболеваний.
Забор мазка осуществляется с помощью шпателя Эйра (специальной щеточки). Образцы переносятся на стекло, а затем обрабатываются фиксирующим раствором и отправляются в медицинскую лабораторию для тщательного исследования с использованием окраски. Это помогает определить реактивный, воспалительный, доброкачественный или злокачественный процессы. В большинстве случаев при помощи Пап-теста удается идентифицировать малейшую патологию шейки матки на клеточном уровне еще до развития онкозаболевания, что позволяет вовремя назначить эффективное лечение.
Жидкостная цитология шейки матки – простой и точный анализ, с помощью которого можно оценить состояние тканей и выявить возможные патологии. Процедура вполне безопасна и относительно безболезненна. Главная цель данного исследования – выявление атипичных клеток, которые со временем могут переродиться в раковую опухоль. Своевременная диагностика неблагоприятных изменений и патологий на самых ранних стадиях сделает лечение более быстрым и эффективным.
Мазок на жидкостную цитологию помогает определить общее состояние слизистой оболочки и выявить патологию. На сегодняшний день именно этот метод гинекологического исследования считается наиболее доступным и достоверным. С помощью мазка можно определить состав микрофлоры влагалища, а также степень ее чистоты. Для получения максимально точного результата о состоянии шейки матки врач-гинеколог может провести ряд дополнительных анализов (кольпоскопию, биопсию).
Данное исследование помогает выявить вирусные инфекции и другие факторы, которые могут спровоцировать развитие опухоли. Мазок берется специальной щеточкой из трех разных зон слизистой влагалища: из самого канала шейки, его поверхности и сводов. Образцы погружаются во флакон с раствором, предотвращающим высыхание клеток и их бактериальное «засорение», а затем наносятся на специальное стекло и отправляются в медицинскую лабораторию для тщательного изучения. С этой целью используется способ окрашивания по Папаниколау.
Раствор, используемый при цитологическом исследовании, устойчив к резким колебаниям температуры, а также гарантирует многолетнее хранение клеточного материала, что дает возможность проводить дополнительные анализы на весь спектр генитальных инфекций, включая генетическое тестирование на ВПЧ. Таким образом, для проведения всех исследований можно использовать один и тот же флакон с жидкостным цитологическим материалом. При этом дополнительных визитов к врачу от пациентки не потребуется.
источник
Ранняя диагностика неоплазий и рака шейки матки – важнейшее направление современной гинекологии. При этом основным методом скрининга является цитологическое исследование. Материал для него чаще всего берут с помощью мазка или прицельной биопсии. Такой традиционный способ технически несложен, но дает до 40% ложноотрицательных результатов. А это означает, что существует риск несвоевременного выявления рака шейки матки даже у проходящих регулярные профилактически осмотры женщин.
Метод жидкостной цитологии – более современный и информативный вариант скрининга с помощью теста по Папаниколау (ПАП-теста). Несмотря на недавнее введение в клиническую практику, он уже признан наиболее эффективным способом ранней диагностики рака шейки матки. Ведь результативность высокотехнологичной жидкостной цитологии достигает 95%, тогда как чувствительность традиционной методики составляет в среднем 60%, а в некоторых случаях не превышает и 40%.
Бытует мнение, что регулярное онкогинекологическое обследование необходимо проходить только женщинам, приближающимся к преклимактерическому периоду. Но это не так. Согласно современным клиническим рекомендациями, скрининг рака шейки матки с проведением цитологического исследования рекомендован всем женщинам с 21 года. Вообще его рекомендуют начинать спустя 3 года после первого полового контакта. Так что раннее вступление в интимную жизнь – основание для раннего начала профилактических гинекологических осмотров.
В первые 2 года скрининг на рак шейки матки проводят ежегодно. В последующем, при отрицательных результатах повторных цитологических исследований, профилактические осмотры становятся более редкими и проводятся 1 раз в 2-3 года. После 65 лет частота скрининговых исследований определяется индивидуально.
Поводом для учащения онкогинекологических обследований является появление у женщины фоновых и предраковых заболеваний шейки матки. При этом пациентку относят к группе высокого риска по развитию рака, а цитологическое исследование гинекологических мазков проводят ей ежегодно. Дополнительные скрининговые мероприятия осуществляют в период подготовки женщины к зачатию.
Жидкостная цитология при беременности производится по строгим показаниям. К ним относят выявление у пациентки изменений на шейке матки, подозрительных на предрак или злокачественную трансформацию. Следует помнить, что такой анализ повышает вероятность угрозы прерывания беременности и может потребовать мер, направленных на нормализацию маточного тонуса.
Подготовка к жидкостной цитологии шейки матки начинается за 2-3 дня до теста и включает:
p, blockquote 11,0,0,0,0 —>
- половой покой;
- отказ от спринцеваний;
- прекращение использования любых средств для вагинального введения (свечей, таблеток, спреев).
Когда лучше делать скрининг?
Цитологическое исследование не проводят во время менструации, за 5 дней до нее и 5 дней после. Предпочтение отдается первой половине менструального цикла, хотя эта рекомендация не является строгой.
Если пациентке была проведена кольпоскопия, цитологическое исследование допустимо не ранее чем через 24 часа после нее. А в случае биопсии шейки матки – лишь по истечении 3 недель.
В настоящее время в клинической практике используются несколько технологических вариантов жидкостной цитологии. Наиболее известной и востребованной из них является Becton Dickinson (BD) Sure Path™, которая была одобрена FDA в США в 1999 году, с 2004 года официально одобрена NICE в Великобритании. С этого времени она активно внедряется в повседневную клиническую практику в странах Европы, РФ и ближнего зарубежья.
Основными этапами этого исследования являются:
p, blockquote 17,0,0,0,0 —>
- Забор материала. Для этого используется специально разработанная комбинированная цитощетка особой конструкции. Ее аккуратно вводят в цервикальный канал, после чего совершают вращательные движения (2 против движения часовой стрелки и 3 по ее ходу). Это обеспечивает максимально возможное и при этом малотравматичное получение поверхностно расположенных клеток слизистой оболочки шейки матки – с ее влагалищной части, из цервикального канала и прилегающих участков влагалища. Такая манипуляция не требует анестезии, ведь испытываемые женщиной ощущения не превышают болевой порог.
- Помещение цитощетки с полученным материалом в специальную пробирку (флакон) с особой жидкостью, что и дало название методике. Такая среда не только обладает консервирующими и стабилизирующими свойствами, но и способствует образованию суспензии с равномерным распределением клеток и других элементов по всему объему. Пробирки транспортируются в лабораторию, имеющую лицензию на проведение жидкостной цитологии и соответственно оснащенную.
- Автоматизированная подготовка цитопрепарата. Включает вакуумную фильтрацию порции суспензии из пробирки, центрифугирование, нанесение полученного клеточного осадка равномерным слоем на стекло-слайд, окраску по методу Папаниколау с использованием влажной фиксации.
- Микроскопия цитопрепарата. ПАП-тест на основе жидкостной цитологии осуществляется по тем же принципам, что и в случае традиционной методики. Но при этом учитываются особенности окраски, положения и размеров клеток после влажной фиксации цитопрепарата. Именно поэтому исследование может проводиться только прошедшим специальное обучение сертифицированным врачом-лаборантом.
Расшифровка результатов анализа производится только гинекологом или онкологом. Ответ из лаборатории может быть получен через 5-10 дней после забора материала. Но нередко этот срок удлиняется до 2-3 недель. Скорость получения ответа зависит от времени транспортировки, загруженности лаборатории и способа информирования поликлинического звена о данных проведенных исследований. При необходимости проводят экспресс-исследование, в этом случае врач узнает результат уже в течение первых 24 часов.
А что после исследования?
Период восстановления после жидкостной цитологии принципиально не отличается от такового при взятии обычного мазка на онкоцитологию или биопсии шейки матки. В течение 1,5 недель рекомендуется выдерживать половой покой, отказаться от использования вагинальных тампонов и спринцеваний. В первые дни после теста допустимы необильные кровянистые выделения из влагалища, поэтому женщине желательно пользоваться гигиеническими прокладками.
Повышение температуры тела, продолжительные или обильные кровянистые выделения, боли внизу живота – тревожный признак. Появление таких симптомов требует скорейшего обращения к врачу.
К ключевым различиям этих скрининговых методик относят:
p, blockquote 23,0,0,1,0 —>
- При обычном цитологическом исследовании образцы тканей забирают прицельно, участки для исследования выбирается врачом на основании визуальных изменений слизистой оболочки. В случае жидкостной методики материал у любой женщины получают со всей окружности шейки матки. Это существенно снижает вероятность, что какой-либо измененный участок будет пропущен.
- При проведении обычной цитологии биоматериал перед отправкой высушивают на стекле в условиях комнатной температуры. А при жидкостной цитологии его помещают в особую пробирку (флакон) со специальной стабилизирующей средой, что продлевает допустимый срок транспортировки и хранения полученного образца. Помещенный в пробирку биоматериал пригоден для исследования в течение нескольких месяцев и не требует создания особых условий.
- При традиционной методике не проводится фильтрация. Поэтому при наличии в мазке воспалительных элементов, большого количества слизи и других примесей результат цитологического исследования оказывается недостаточно достоверным и обычно требует повторного проведения ПАП-теста после лечения. Этого недостатка лишена жидкостная методика.
- При традиционной методике далеко не весь объем полученной ткани попадает на стекло и подвергается последующему исследованию. До 35-40% клеток остается на инструменте и перчатках врача. Это создает вероятность, что имеющиеся озлокачествляющиеся ткани останутся не диагностированными. При жидкостной методике такой потери биоматериала не происходит. Это обеспечивается помещением цитощетки в стабилизирующую и суспензирующую среду, последующим автоматизированным центрифугированием образца и формированием специального цитопрепарата со стандартизированным ровным слоем клеток на стекле-слайде.
- При традиционном взятии мазка на онкоцитологию клетки на предметно стекле располагаются обычно в несколько слоев, накладываясь друг на друга и тем самым ухудшая визуализацию. Жидкостная цитология bd shurepath лишена этого недостатка, получаемый цитопрепарат является монослойным.
- Возможность проведения повторного анализа того же биоматериала или других исследований при использовании жидкостной цитологии. Ведь суспензия в пробирке не теряет своих свойств в течение нескольких месяцев, а ее объема достаточно для получения нескольких цитопрепаратов. При традиционной методике исследуемые ткани ничем не защищены, и имеется высокий риск их повреждения при хранении.
В целом жидкостная цитология с использованием автоматического скрининга является существенно более информативной методикой по сравнению с традиционным забором мазков с шейки матки на онкоцитологию. И основное ее достоинство – малый процент ложноотрицательных результатов онкогинекологического скрининга, что обеспечивается прогрессивными технологическими особенностями теста при строгом соблюдении правил забора биоматериала.
Жидкостной цитологический скрининг направлен на выявление разнообразных клеточных атипий, что показывает наличие у женщины предракового состояния или рака шейки матки. Однослойность и однородность цитопрепарата обеспечивают высокую степень визуализации, позволяя врачу-лаборанту достоверно определять характер изменений. Это минимизирует вероятность диагностических ошибок и ложноотрицательных результатов.
Наличие суспензии и ее достаточный объем позволяют по показаниям дополнительно проводить другие исследования:
p, blockquote 28,0,0,0,0 —>
- анализ на онкомаркеры;
- любые ПЦР-исследования;
- ВПЧ-тестирование;
- иммуноцитохимические исследования с определением маркеров пролиферации.
Но жидкостная цитология не позволяет диагностировать воспалительные состояния, ведь обязательный этап фильтрации удаляет из суспензии детрит, лейкоциты и другие примеси. Поэтому при подозрении на цервицит и кольпит целесообразно параллельное взятие традиционного мазка на онкоцитологию. Это является существенным недостатком методики.
Тем не менее, жидкостная цитология по Папаниколау рекомендуется ВОЗ, FDA и мировыми противораковыми сообществами в качестве «золотого стандарта» для ранней диагностики рака шейки матки. Но в настоящее время в РФ при проведении скрининга чаще всего используется все же традиционный мазок на онкоцитологию. Это связано в основном с недостаточным техническим оснащением поликлинического звена и отсутствием должной квалификации у врачей. Жидкостное цитологическое исследование пока производится преимущественно крупными частными лабораториями: Гемотест, Инвитро и другими.
p, blockquote 30,0,0,0,0 —> p, blockquote 31,0,0,0,1 —>
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
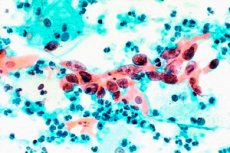
Мазок на цитологию представляет собой метод лабораторного исследования под микроскопом соскобленных из канала шейки матки клеток. Исследование проводится с целью выявления клеток с признаками патологических изменений опухолевого, воспалительного, атрофического характера и применяется для ранней диагностики рака шейки матки.
Мазок на цитологию представляет собой исследование соскобленных клеток эпителия шейки матки под микроскопом с целью выявления в них патологических изменений. Данный мазок в практической медицине используют в качестве простого, безопасного и дешевого метода скрининговых исследований на предмет раннего выявления рака шейки матки.
Забор мазка на цитологию обычно проводится в ходе планового гинекологического осмотра и является безопасной и безболезненной манипуляцией, не вызывающей дискомфортных ощущений у женщины.
Мазок на цитологию по принципу выполнения исследования и забора материала похож на обычный мазок на микрофлору из влагалища. Только при мазке на цитологию, в отличие от мазка на микрофлору, производится забор клеток из канала шейки матки при помощи специального инструмента, позволяющего наугад соскоблить небольшое количество клеточных элементов слизистой оболочки шеечного канала. Очень важно для информативного результата мазка на цитологию именно соскоблить клетки слизистой оболочки шейки матки, а не набрать шеечной слизи или отделяемого влагалища, так как суть данного мазка заключается именно в изучении под микроскопом соскобленных клеток шеечного эпителия.
Далее эти соскобленные клетки наносятся на предметное стекло или смываются в банку с инструмента специальным раствором и отправляются для исследования в специализированную цитологическую лабораторию. В лаборатории, если мазок был сразу нанесен на предметное стекло, врач-цитолог его окрашивает различными красками, которые позволют ему детально рассмотреть структуру клеток и выявить в них возможные патологические изменения. Если же мазок был смыт в банку специальным раствором, то в лаборатории сначала раствор откручивают на центрифуге, чтобы на дне пробирки все клетки собрались в осадок. Далее из осадка делают мазок и окрашивают его.
Окрашенный и высушенный мазок врач-цитолог рассматривает под микроскопом, идентифицирует тип и вид имеющихся в мазке клеток, а также наличие и характер патологических изменений в них. После завершения изучения мазка под микроскопом цитолог дает письменное заключение, в котором обязательно указывает, какие именно типы клеток были найдены в мазке, имеются ли в них патологические изменения, и если имеются, то каков характер патологического процесса (воспалительный, атрофический, опухолевый).
Результат исследования мазка на цитологию может быть двух основных видов – нормальный и патологический. Если результат нормальный, то это означает, что в мазке не было обнаружено клеток с патологическими изменениями, то есть, состояние шейки матки отличное, здоровое. Если же результат патологический, то это свидетельствует о том, что врач обнаружил в мазке патологически измененные клетки шейки матки. Причем это могут быть клетки с изменениями воспалительного, атрофического или опухолевого характера, поэтому патологический результат мазка вовсе не означает, что у женщины рак шейки матки.
В зависимости от типа патологических изменений в клетках, обнаруженных цитологом, врач-гинеколог может назначить женщине противовоспалительное лечение или дополнительные обследования состояния шейки матки, такие как кольпоскопия или биопсия, которые позволят уточнить характер и глубину поражения органа. На практике патологический мазок чаще всего обусловлен хроническим воспалительным процессом или неоплазиями, на фоне которых гинеколог назначает необходимое лечение и проводит забор контрольных мазков раз в полгода. В более редких случаях в патологическом мазке на цитологию обнаруживаются опухолевые клетки, и в таком случае для более детального обследования проводится кольпоскопия и биопсия, так как подобный результат может отражать наличие единичных клеток с атипией, что, в принципе, неопасно, или же быть признаком растущей раковой опухоли. Кольпоскопия и биопсия позволяют определить, идет ли речь в конкретном случае о ранней стадии рака или же о единичных клетках с атипией.
Таким образом, очевидно, что мазок на цитологию делают, главным образом, для выявления ненормальных, атипичных и переродившихся клеток, которые способны дать начало росту злокачественной опухоли на шейке матки, так как именно рак является наиболее опасным заболеванием, которое можно диагностировать на ранних этапах благодаря цитологическому мазку. Кроме того, мазок позволяет выявлять так называемые неоплазии – предраковые изменения в шейке матки, которые при отсутствии терапии могут переродиться в рак.
Мазок на цитологию рекомендуется сдавать для скринингового обследования в первый раз через три года после начала половой жизни. В России принято забирать мазки на цитологию в обязательном порядке у всех женщин во время планового осмотра, начиная с 21 года. Оптимально сдавать такой мазок каждый год во время профилактического осмотра вплоть до достижения 65 лет. Женщинам после 65 лет можно сдавать мазок на цитологию раз в 2 – 3 года, так как у них риск развития шейки матки снижается. Однако если в мазке будут обнаружены патологические изменения, то врач может назначить и более частую сдачу Пап-теста, например, раз в 3 – 6 месяцев, пока результат не станет нормальным.
Плановая сдача мазка на цитологию каждый год не означает, что женщина больна раком шейки матки. Просто этот мазок является скрининговым исследованием, наподобие флюорографии, которое нужно делать периодически для раннего выявления рака или предраковых изменений шейки матки, чтобы можно было провести максимально эффективное лечение на ранних стадиях, когда болезнь относительно легко победить. Обязательно должны сдавать мазок на цитологию, минимум, раз в год женщины и девушки, являющиеся носительницами вируса папилломы человека онкогенных типов (ВПЧ 16, 18, 31, 33, 45, 51, 52, 56, 58 или 59), так как у них риск развития шейки матки выше, чем в среднем по женской популяции.
Главное назначение мазка на цитологию – выявление таких патологических изменений в клетках эпителия шейки матки, которые с течением времени могут привести к развитию злокачественной опухоли. Если же в мазке выявляются раковые клетки в большом количестве, то этот простой анализ позволяет на ранней стадии выявить опухоль и в кратчайшие сроки провести необходимое лечение. Помимо своего основного назначения мазок на цитологию позволяет также в общем оценивать состояние слизистой оболочки шейки матки и на основании этого выставлять предположительный диагноз, который потом подтверждается другими дополнительными методами обследования.
Таким образом, очевидно, что мазок на цитологию показывает состояние слизистой оболочки шейки матки, характер патологических изменений в ней и, соответственно, предположительный диагноз. В общем, мазок дает возможность «найти» раковые клетки и диагностировать рак на ранней стадии, выявить воспалительные процессы в тканях шейки матки, инфекции половых путей (грибковые, паразитарные и вирусные), а также оценить эффективность проводимой химиотерапии и лучевой терапии.
Если результат мазка на цитологию отрицательный, то его также называют нормальным или хорошим, так как это свидетельствует об отсутствии патологически измененных клеток в шейке матки и патогенных микроорганизмов (например, вирусы герпеса, папилломы человека и т. д.), способных провоцировать воспалительные процессы.
Если же результат мазка положительный, то его также называют плохим или патологическим, так как это означает, что были обнаружены клетки ненормального строения, которых в норме нет. Патологические клетки могут иметь различные характеристики, в зависимости от которых цитолог определяет характер патологических изменений в тканях шейки матки (например, эрозия, лейкоплакия, дисплазия, воспалительные процессы, инфекции, рак и т. д.).
Для производства жидкостной цитологии врач производит соскоб клеток эпителия шейки матки специальными стерильными инструментами (щеточкой), после чего смывает весь материал со щеточки в стерильный контейнер особой жидкостью, предназначенной для длительного сохранения клеток в нормальном состоянии. Далее этот контейнер с жидкостью направляется в цитологическую лабораторию, где всю жидкость центрифугируют, чтобы получить осадок из клеток на дне пробирки. Жидкость сливается, а из клеточного осадка делаются мазки на предметных стеклах, которые затем окрашиваются и изучаются под микроскопом. В зависимости от характеристик имеющихся в мазке клеток цитолог указывает, имеются ли патологические изменения и каков их характер (например, атипия с низкой или высокой степенью злокачественности и т. д.).
В настоящее время в США и странах Европы именно жидкостная цитология является «золотым стандартом» в диагностике предраковых и раковых изменений в тканях шейки матки. Ученые считают, что жидкостная цитология имеет целый ряд преимуществ по сравнению с простым мазком на цитологию, и именно поэтому метод стал «золотым стандартом» диагностики предраковых и раковых поражений шейки матки. К преимуществам жидкостной цитологии по сравнению с обычным мазком на цитологию относят такие факторы как, попадание в раствор всех соскобленных клеток, длительное сохранение клеток в нормальном, непересушенном виде, минимальная примесь слизи, крови, разрушенных клеток и воспалительных элементов, а также возможность приготовить не один, а несколько тонких мазков. Благодаря таким преимуществам метод жидкостной цитологии дает меньший процент ложноотрицательных результатов, чем классический мазок на цитологию. Но меньшее количество ложноотрицательных результатов не нужно принимать за большую точность, так как проблемы с обычными мазками обусловлены не столько низкой информативностью самого биоматериала, сколько неправильным забором и распределением по стеклу соскоба врачом-гинекологом.
А если гинеколог будет приготавливать мазок на цитологию качественно, то его информативность может оказаться даже более высокой по сравнению с жидкостной цитологией, так как в нем больше различных клеточных элементов. Ведь в обычном мазке на цитологию имеются элементы фона, которые позволяют врачу-цитологу оценить клеточное окружение и выявить не только опухолевое перерождение клеток слизистой оболочки, но и воспалительный, и инфекционный процесс в тканях шейки матки. То есть, исследование обычного мазка на цитологию, если конечно он правильно изготовлен, дает возможность получить более широкий спектр информации по сравнению с жидкостной цитологией. Именно поэтому, в большинстве случаев, в странах бывшего СССР врачи по-прежнему предпочитают результаты обычного мазка на цитологию методу жидкостной цитологии.
Результаты жидкостной цитологии указываются цитологом согласно классификации Бетесда. В первом пункте заключения цитологии врач указывает адекватность материала по качеству и количеству. Если материал адекватный, то можно читать дальнейшее заключение, так как оно вполне информативно. Если же материал неадекватный, то анализ считается неинформативным, так как количества клеток недостаточно для выяснения характера патологических изменений.
Во втором пункте заключения цитолог приводит описание биологического материала, в котором обязательно указывает эпителиально-клеточный состав мазка и наличие в нем патологических изменений.
Если есть доброкачественные патологические изменения клеток в мазке (дегенеративные, репаративные, гиперкератоз, дискератоз, паракератоз, лучевые изменения, увеличение ядер плоского метаплазированного эпителия), то они также обязательно подробно описываются. При отсутствии таких доброкачественных изменений клеток эпителия в заключении цитолог указывает, что они не обнаружены.
При отсутствии патологических изменений злокачественного характера в заключении также указывается, что они не выявлены.
Если же в мазке имеются патологические изменения в клетках злокачественного характера, то обязательно указывается их тип в соответствии с классификацией Бетесда:
- ASC-US – атипические клетки плоского эпителия неясного значения (такие клетки не являются совершенно нормальными, но, как правило, они не являются раковыми, а их патологическое состояние обусловлено вирусом папилломы человека);
- ASC-H – атипические изменения плоского эпителия, в том числе возможно HSIL (такие клетки ненормальны, но обычно они не раковые, а свидетельствуют о наличии предраковых изменений, которые могут никогда не перейти в злокачественную опухоль);
- LSIL – поражение низкой степени злокачественности внутри клеток плоского эпителия (клетки имеют ненормальные размеры и форму, но эти нарушения их структуры обычно обусловлены не раком, а вирусом папилломы человека);
- HSIL – поражение высокой степени злокачественности внутри клеток плоского эпителия (клетки имеют выраженные нарушения формы и структуры и с высокой вероятностью отражают предраковый процесс в шейке матки);
- CIS – карцинома insitu (рак на ранней стадии);
- AG-US – атипические клетки железистого эпителия неясного значения (клетки железистого эпителия ненормальны, но, вероятнее всего, они не являются раковыми);
- AIS – эндоцервикальная карцинома insitu (предраковые или раковые клетки внутри шейки матки на ранней стадии).
Наконец в последнем пункте цитологического заключения указываются выявленные патогенные и условно-патогенные микробы (грибки, трихомонады и др.), если, конечно, таковые были обнаружены.
Мазок на цитологию рекомендуется сдавать всем женщинам в рамках профилактического обследования один раз в год с 21 года и до достижения 65-летнего возраста. Однако возраст начала сдачи мазка на цитологию может сдвигаться, так как этот анализ впервые делают через три года после начала половой жизни. Например, если девушка начала жить половой жизнь в 15 лет, то ей нужно сдавать мазок на цитологию не с 21 года, а с 18 лет и т. д. Женщинам старше 65 лет мазок на цитологию нужно сдавать один раз в 2 – 3 года, так как в пожилом возрасте риск рака шейки матки несколько ниже, чем в период половой активности.
Если у женщины в возрасте 21 – 65 лет три года подряд был отрицательный результат мазка на цитологию («хороший» мазок), то в следующий раз можно сдавать анализ через 2 – 3 года. Но если у женщины мазок на цитологию патологический, то его рекомендуется сдать повторно через 3 – 6 месяцев, естественно, после прохождения назначенного врачом курса лечения. В таких ситуациях, при патологических результатах мазка, врач рекомендует сдавать его раз в полгода, пока три раза подряд не будет получен нормальный результат. После этого можно снова сдавать мазок раз в год.
Если женщина хотя бы раз в жизни страдала генитальным герпесом, принимает оральные контрацептивы или же имеет ожирение, маточные кровотечения, бородавки на половых органах, частую смену половых партнеров, то ей, вне зависимости от результатов, рекомендуется сдавать мазок на цитологию раз в полгода.
Нужно помнить, что мазок на цитологию нужно сдавать всем женщинам, у которых имеется шейка матки. То есть, даже если женщина перенесла операцию по удалению матки, но при этом шейка была оставлена, то мазок на цитологию ей нужно сдавать, так как рак может вполне развиться и на шейке на фоне отсутствия самой матки.
В рамках профилактического осмотра мазок на цитологию обычно сдается один раз в год женщинами в возрасте 21 – 65 лет и один раз в 2 – 3 года пациентками старше 65 лет.
Однако, помимо такой профилактической сдачи, мазок на цитологию может быть назначен врачом внепланово по следующим показаниям:
- наличие на шейке матки видимых глазом изменений (эрозия, лейкоплакия и т. д.);
- имеющиеся на половых органах, коже промежности и анального отверстия генитальные бородавки (остроконечные кондиломы и папилломы);
- герпес на половых органах, коже промежности или в области ануса;
- бактериальный вагиноз;
- вагинит;
- бесплодие;
- нарушения менструального цикла;
- ожирение;
- прием оральных контрацептивов;
- частая смена половых партнеров;
- носительство без клинических симптомов вирусов герпеса, папилломы человека или цитомегаловируса;
- проведение лучевой и химиотерапии.
Перед сдачей мазка на цитологию необходимо пройти подготовительный этап, который необходим, для того чтобы результаты анализа оказались информативными и точными.
Подготовка к сдаче мазка на цитологию должна заключаться в выполнении следующих требований:
- В течение 24 – 48 часов перед забором мазка отказаться от любых половых сношений, в том числе с использованием презервативов.
- В течение 24 – 48 часов перед сдачей мазка не производить спринцеваний влагалища.
- Минимум, в течение двух суток (а лучше недели) перед сдачей мазка не вводить во влагалище какие-либо лекарственные препараты (суппозитории, тампоны, крема, мази и т. д.) или вагинальные средства (сексуальные игрушки, увлажняющие спреи, мази, контрацептивные гели и т. д.).
- В течение 48 часов перед сдачей мазка подмывать наружные половые органы исключительно теплой водой без использования мыла, гелей для душа или любых других гигиенических средств.
- В течение 48 часов перед забором мазка не принимать ванну, а мыться под душем.
- В течение трех суток перед сдачей мазка не принимать антибиотики и любые другие антибактериальные препараты.
Также необходимо знать, что мазок не цитологию не берут во время менструаций, поэтому для сдачи анализа нужно подождать 2 – 3 дня после окончания месячных. Кроме того, следует помнить, что если женщине проводили кольпоскопию, биопсию или гинекологический осмотр, то сдавать мазок на цитологию в таком случае можно, минимум, через двое суток после любых манипуляций во влагалище.
Нежелательно сдавать мазок на цитологию на фоне активного воспалительного процесса в половых органах, так как в этом случае его результат будет искаженным и малоинформативным. Желательно провести лечение воспалительного процесса, и только после его стихания сдать мазок, правильно подготовившись.
Мазок на цитологию можно сдавать, начиная с пятого дня менструального цикла и до момента, когда до предполагаемой даты очередной менструации остается 5 дней. Однако оптимально сдавать мазок в период через 2 – 4 дня после окончания менструации и до 12 – 13 дня цикла. В середине цикла мазок сдавать не рекомендуется, так как в это время в канале шейки матки скапливается большое количество слизи, что мешает нормальному забору клеток эпителия. Однако при необходимости мазок на цитологию сдается в любой день цикла, кроме периода менструального кровотечения.
Для забора мазка врач готовит необходимые материалы – стерильные перчатки, подкладную пеленку, гинекологическое зеркало, инструмент для забора соскоба (щеточка, шпатель и т. д.), физиологический раствор, предметные стекла, фиксатор для мазков.
Далее, перед забором мазка, врач просит женщину помочиться (пописать), после чего предложит лечь в гинекологическое кресло на подкладную простынь и зафиксировать ноги в стременах. Когда женщина примет такую же позу, как для гинекологического осмотра, врач вводит во влагалище зеркало Куско, которым раздвигаются стенки влагалища в стороны, чтобы обнажить шейку матку и сделать ее доступной для производства манипуляции.
Далее гинеколог протирает шейку матки стерильным тампоном, смоченным физиологическим раствором, чтобы удалить слизь. Если в канале шейки матки видна слизистая пробка, то ее врач также удаляет цервикальной кисточкой или скребком. После этого врач берет любой имеющийся в его распоряжении стерильный инструмент для забора мазка на цитологию (шпатель Эйра, ложечка Фолькманна, скринет, эндобраш) и вводит его неглубоко в канал шейки. После введения в цервикальный канал врач поворачивает инструмент вокруг своей оси на 360 градусов, чтобы соскоблить клетки эпителия, которые и будет впоследствии изучать цитолог под микроскопом. Далее инструмент аккуратно вынимается из влагалища так, чтобы он не соприкасался ни с чем. На этом для женщины процедура забора мазка на цитологию завершается.
А врач, после удаления инструмента из влагалища, равномерным тонким слоем намазывает полученный соскоб клеток шейки матки на предметное стекло и фиксирует его по правилам цитологической лаборатории. На мазке подписывается фамилия, имя, отчество и возраст женщины, после чего стекла отправляются в лабораторию для исследования.
Процесс забора мазка на цитологию у большинства женщин не вызывает никаких ощущений, то есть, они ничего не чувствуют. Но у некоторых женщин забора мазка вызывает ощущение давления на шейку матки. Однако никогда при соблюдении техники забора мазка женщина не испытывает боли.
После того как врач возьмет мазки на цитологию, женщина может вести свой обычный, привычный образ жизни, в том числе, заниматься сексом, использовать разнообразные средства, вводимые во влагалище и т. д. Никаких особенных ограничений после сдачи мазков на цитологию нет, как и после обычного гинекологического осмотра.
Так как для анализа мазка на цитологию его необходимо предварительно обработать, а именно провести фиксацию, окрасить, высушить и только после этого изучать под микроскопом, то, очевидно, что результат этого исследования будет готов в течение нескольких дней после забора материала, требующихся для проведения всех необходимых этапов обработки мазка. В среднем, если врач-цитолог сразу же может посмотреть все подготовленные лаборантом мазки, результат анализа будет готов через 2 – 3 дня.
Но на практике на цитологов ложится очень большая нагрузка, так как врачам этой редкой специальности приходится смотреть большое количество мазков в течение рабочего дня, ведь в цитологические лаборатории поступают мазки из различных медицинских учреждений (как государственных, так и частных). Цитолог же один на несколько больниц и поликлиник, и может изучить в течение дня только ограниченное количество мазков, которых поступает на исследование гораздо больше. Поэтому все поступившие мазки сразу же обрабатываются и окрашиваются лаборантом, после чего он складывает их в очередь в порядке поступления, а цитолог просматривает материал по мере того как до него доходит очередь. В силу этого результат мазка на цитологию может быть готов, минимум, через 2 – 3 дня, а максимум – через месяц.
В течение беременности женщины могут сдавать мазок на цитологию, так как эта манипуляция совершенно безопасна и безболезненна как для будущей матери, так и для ребенка. Сдавать же мазок на цитологию во время беременности, не дожидаясь родов, следует женщинам, у которых врач зафиксировал подозрительные изменения структуры тканей шейки матки. Во всех остальных случаях лучше отложить сдачу мазка на цитологию на период после родов.
В норме мазок на цитологию должен иметь отрицательный результат, который также называют «хорошим» или «нормальным». В заключении цитолога к нормальному мазку врач обычно указывает, что клетки имеют нормальную структуру, признаки аномалий ядер и цитоплазмы не обнаруживаются, изменения формы и размеров эпителиальных клеток не выявляются. Такой нормальный мазок на цитологию соответствует первой стадии по классификации Папаниколау (ЦИН – I).
Иногда в результатах нормального мазка на цитологию врач подробно описывает картину клеток из эндоцервикса (внутренней части канала шейки матки) и эктоцервикса (наружной части шейки матки, выступающей во влагалище). В норме в материале эндоцервикса присутствуют клетки плоского и цилиндрического эпителиев без патологических изменений и без особенностей. Может быть небольшое количество клеток метаплазированного эпителия, что также совершенно нормально и обычно бывает у женщин в период климакса или после перенесенного лечения шейки матки (например, прижигания эрозии). В мазках из эктоцервикса в норме имеются клетки плоского эпителия поверхностного или промежуточного типов без особенностей. В менопаузе в норме все эпителиальные клетки могут быть промежуточного типа, что является вариантом нормы, особенно если половая жизнь продолжается и после климакса.
В результатах мазка на цитологию обязательно описывается клеточный состав (какие клетки имеются в мазке), состояние клеток и характер патологических изменений в них (при наличии), а также дается предположительное заключение о том, какая патология имеет место в конкретном случае.
Типичные картины патологических изменений в мазках на цитологию при различных заболеваниях шейки матки и половых органов
Если клеток плоского эпителия в мазке на цитологию мало – до 5 штук в поле зрения, то это является признаком дефицита эстрогенов в организме женщины и развитии атрофических процессов слизистых оболочек влагалища, шейки матки и т. д.
Если клеток плоского эпителия в мазке на цитологию вообще нет, то это свидетельствует о развившейся атрофии, и в таком случае у женщины имеется высокий риск рака шейки матки в будущем.
В норме небольшое количество клеток метаплазированного эпителия может обнаруживаться в мазке на цитологию, так как подобные клетки образуются в зоне, где смыкается цилиндрический эпителий канала шейки матки с плоским эпителием наружной части шейки матки, видимой во влагалище.
Однако если клеток метаплазированного эпителия много или они расположены скоплениями, то это свидетельствует о том, что однослойный плоский эпителий на наружной части шейки матки замещается на многослойный плоский. Процесс такой метаплазии одного вида эпителия в другой является доброкачественным и может происходить по причине инфекционно-воспалительных заболеваний шейки матки (герпес, хламидиоз, токсоплазмоз и т. д.), гормональных нарушений, травматичных родов, многочисленных абортов, частой смены половых партнеров и т. д.
Метаплазия – это не рак и даже не предраковый процесс, однако и не норма. Поэтому женщинам с метаплазией эпителия рекомендуется пройти обследование для выявления причин перерождения одного вида эпителия в другой. Метаплазия успешно подвергается лечению, поэтому пугаться данной патологии не нужно.
В норме в мазке могут обнаруживаться клетки железистого эпителия, так как они соскабливаются инструментом во время забора материала с внутренней поверхности канала шейки матки. Признаком патологии является пролиферация железистого эпителия, которую цитолог обнаруживает по скоплению клеток в мазках.
Пролиферация железистого эпителия может быть у полностью здоровых женщин во время беременности или на фоне приема оральных контрацептивов.
В других ситуациях пролиферация железистого эпителия свидетельствует о следующих заболеваниях:
- кольпиты (воспаление слизистой влагалища) и цервициты (воспаление шейки матки), спровоцированные различными микробами;
- гормональные нарушения, когда в организме вырабатывается ненормальное количество тех или иных гормонов;
- травматическое повреждение шейки матки, например, в родах, во время аборта, диагностического выскабливания полости матки или проведения различных лечебно-диагностических манипуляций, проводимых с вовлечением шейки матки;
- эрозия (эктопия) шейки матки.
Так как лейкоциты в организме выполняют функцию уничтожения патогенных микробов, вызывающих инфекционно-воспалительные заболевания различных органов, то их обнаружение в мазке на цитологию означает, что в шейке матки протекает воспалительный процесс (эндоцервицит или эктоцервицит). Причем для давних или хронических воспалений характерно не очень большое количество лейкоцитов в мазке, а вот для начавшихся недавно воспалительных процессов, напротив, характерно присутствие большого числа лейкоцитов или даже лейкоцитарная инфильтрация, когда ткани буквально «нашпигованы» ими.
Эндоцервицит или эктоцервицит могут вызываться различными патогенными микроорганизмами (например, трихомонады, хламидии, вирус папилломы человека и т. д.), поэтому при обнаружении лейкоцитов в мазке на цитологию необходимо сдать анализы на половые инфекции и бактериологический посев отделяемого влагалища на флору, чтобы выявить возбудителя воспалительного процесса в конкретном случае и провести необходимое лечение.
Во-первых, эритроциты в мазке обнаруживаются, если мазок был забран вскоре после окончания менструации (в течение 1 – 3 дней), и в таком случае наличие этих клеток не является диагностически ценным фактом, так как указывает только на недавние месячные и на ни что другое.
Во-вторых, эритроциты в мазке могут обнаруживаться при неправильной технике забора материала, когда гинеколог слишком сильно давит на инструмент, травмирует им ткани, что вызывает несильное кровотечение и, соответственно, попадание эритроцитов в мазок. В такой ситуации наличие эритроцитов в мазке также не играет никакой роли и не имеет диагностического значения. Понять, что имела место неправильная техника забора материала очень просто – после манипуляции у женщины в течение нескольких часов были кровянистые выделения из влагалища.
В-третьих, если мазок был забран правильно и через достаточное время после менструации, то наличие эритроцитов в нем свидетельствует о воспалительном процессе в тканях шейки матки. Причем эритроциты свидетельствуют, что воспаление активно и относительно недавнее, поэтому для устранения данной патологии следует пройти необходимое лечение в кратчайшие сроки.
Атипичные клетки имеют ненормальную структуру, размеры и форму, то есть, они претерпели некую трансформацию. Причиной трансформации и развития атипии клеток могут являться два общепатологических процесса – либо воспаление в тканях, либо опухолевое перерождение.
На практике атипичные клетки в мазке на цитологию чаще всего обнаруживаются на фоне воспалительного процесса, вызываемого любыми половыми инфекциями, бактериальным вагинозом и т. д. В гораздо более редких случаях атипичные клетки все же являются отражением опухолевого перерождения в тканях шейки матки. Однако даже наличие опухолевых атипичных клеток в мазке не является признаком рака, так как в норме в организме человека каждый день образуется до миллиона раковых клеток, которые просто уничтожаются иммунной системой. Поэтому в большинстве случаев наличие атипических клеток в мазке на цитологию является отражением естественного процесса, когда подобные элементы в организме образуются и впоследствии уничтожаются иммунной системой.
Именно поэтому, если в мазке были обнаружены атипичные клетки, нужно не паниковать, а просто сдать анализы на половые инфекции (чтобы выяснить, какие именно патогенные микробы могли стать причиной воспаления) и дополнительно пройти кольпоскопию с биопсией (чтобы убедиться в отсутствии опухоли в тканях шейки матки).
Особенно спокойно можно себя чувствовать, если в результатах не указывается степень атипии, а просто написано, что обнаружены атипичные клетки, так как в подобных случаях причина – это воспалительный процесс. Если же в результатах указана степень атипии клеток, то это является отражением опухолевой, а не воспалительной трансформации, но и в такой ситуации не нужно волноваться. Ведь обнаруженные атипичные клетки только теоретически когда-нибудь могут дать начало раковой опухоли, чего в большинстве случаев не происходит, так как подобные переродившиеся клетки уничтожаются иммунной системой.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник