ОРВИ, острые респираторные вирусные заболевания — занимают первое место по заболеваемости у детей и взрослых. ОРВИ для детей опасны в первую очередь своими осложнениями, поскольку подрывают устойчивость и сопротивляемость иммунной системы. Формирование хронических очагов инфекции, аллергизация, задержка физического и психического развития — далеко не полный перечень последствий ОРВИ.
ОРВИ болеют преимущественно дети от 6-ми месяцев до 4-х лет. Такая закономерность объясняется тем, что в первом полугодии ребенок имеет врожденный иммунитет, полученный от матери, против вирусов. Иммуноглобулины G (IgG), которые проникли через плаценту к плоду, охраняют младенца, но постепенно в крови их уровень снижается. Их концентрация в грудном молоке прогрессивно снижается, а к шестому месяцу их уровень уже не способен покрыть потребности растущего малыша.
Начиная с годовалого возраста, круг общения ребенка расширяется, а начало посещения детского сада являет собой всплеск новых, неизвестных дотоле, как впечатлений так и вирусов. Иммунитет ребенка при каждом ОРВИ тренируется побеждать, выделяя антитела.
Возникновению ОРВИ у детей способствуют особенности строения верхних дыхательных путей:
- гортань, глотка и трахея узкие и короткие, хорошо кровоснабжаются — есть комфортные условия для размножения микробов
- движения грудной клетки довольно малы — условия для «застоя» воздуха с возбудителями ОРВИ
- ритмичность дыхания не устойчива — нет условий для регулярной очистки
Разнообразие вирусной инфекции, ее изменчивость, скорость распространения, заразность делают детей первыми мишенями для ОРВИ.
Острые респираторные вирусные инфекции, ОРВИ — большая и разнородная группа инфекционных заболеваний дыхательных путей, для которых характерны симптомы токсикоза. При ОРВИ страдает слизистая оболочка носа, глотки, гортани, трахеи и бронхов. Часто поражается слизистая других органов — глаз (при аденовирусной инфекции), кишечника (при гриппе или энтеровирусной инфекции) и т.д.
Среди такой огромной и пестрой команды возбудителей ОРВИ отдельно выделяют:
- грипп,
- парагрипп,
- аденовирусную инфекцию,
- РС-инфекцию,
- риновирусную инфекцию
поскольку они имеют свои, характерные только для них особенности в симптоматике.
Энтеровирусы, вирусы герпеса и микоплазменная инфекция также могут проявляться под маской ОРВИ.
Цель всех анализов, которые проводятся ребенку с диагнозом ОРВИ, состоит в том, чтоб обличить возбудителя. Ответить на вопрос — кто виновен?, что предопределит ответ — как лечить?
Задание это довольно трудное, ведь, как сказано выше, группа ОРВИ разношерстая и то, что по симптомам больше напоминает банальный грипп, может оказаться герпетической инфекцией и наоборот. Количество исследований при ОРВИ может достигать 15-20! и основное место здесь занимает определение уровня антител к возбудителю.
Насморк, кашель и повышение температуры — триада основных симптомов при ОРВИ у детей
Важность проведения анализов у ребенка с ОРВИ диктуется также необходимостью иммунизации — проведения прививок. Прививки проводят согласно календарю и отступление от него может сводить на нет предыдущие вакцинации. Знание возбудителя ОРВИ у ребенка влияет, в первую очередь, на решение о надобности дальнейшей вакцинации против гриппа.
Не нужно проводить большое число анализов ребенку с ОРВИ, если оно протекает в легкой форме, не вызывая осложнений. Наиболее частое осложнение ОРВИ — пневмония.
Обязательно следующее: общий анализ крови в начале заболевания ОРВИ!
Общий анализ крови — лакмусовая бумажка, позволяющая отличить вирусную инфекцию от бактериальной. Отличить ОРВИ от простудного заболевания по симптомам практически невозможно, только общий анализ крови с лейкоцитарной формулой. Но, ОРВИ по результату анализов невозможно отличить от детских инфекционных заболеваний — кори, краснухи, ветрянки.
Следует помнить, что нормальный результат анализа крови у детей в возрасте до 7 лет значительно отличается от взрослого. Расшифровывая его нужно учитывать еще и общее состояние ребенка, возраст, предыдущие и наследственные заболевания, врожденные особенности, физиологические состояния.
- количество эритроцитов в норме или повышено в связи с обезвоживанием
- гематокрит — в пределах нормальных значений, но может расти при значительных потерях жидкости (при лихорадке)
- лейкоциты, важнейшие показатели общего анализа крови при ОРВИ у ребенка, на нижней границе нормы или понижены — свидетельство вирусной природы заболевания
- общий анализ крови должен обязательно содержать лейкоцитарную формулу — процентное содержание разных форм лейкоцитов в крови
- в лейкоцитарной формуле у детей при ОРВИ преобладают лимфоциты, слегка повышены моноциты
- нейтрофилы снижаются при ОРВИ, а эозинофилы могут даже полностью исчезнуть
- при повышении уровня эозинофилов следует искать причину аллергизации — или в возбудителе или в проводимом лечении (если оно уже начато)
- при ОРВИ у детей СОЭ повышена; СОЭ является неспецифичным показателем какого-либо заболевания и неустойчиво, поэтому придавать ему особого значения не стоит
При ОРВИ у ребека необходимо сдать общий анализ крови и мочи
В общем анализе мочи при ОРВИ у ребенка изменений, как правило, не находят. Иногда появляется временная протеинурия — белок в моче, но показатель не превышает 1 г в сутки и проходит с выздоровлением.
Появление большого числа эритроцитов при микроскопии мочи должно насторожить врача на проведение дополнительного обследования почек. Небольшая микрогематурия — нормальная реакция почек на ОРВИ.
Результаты биохимического анализа крови у ребенка с ОРВИ соответствуют норме если заболевание не осложнено.
Иммунологические исследования при ОРВИ у ребенка включают спектр анализов, направленных на выявление антител к возбудителю. Интерес представляют исключительно иммуноглобулины M, которые начинают выделяться с началом заболевания. Иммуноглобулины G — маркеры ранее перенесенной инфекции определять не нужно.
Нарастание количества антител после ОРВИ происходит довольно медленно. Сдавать анализ необходимо дважды — в начале заболевания и через 7-10 дней. Поскольку большинство ОРВИ протекают легко и быстро, то подобное исследование оказывается просто излишним. И все же, знать о нем стоит, ведь в некоторых ситуациях определение возбудителя является краеугольным камнем лечения. Определение антител к возбудителям ОРВИ не смотря на недостатки имеет огромное преимущество — точно определяет возбудителя.
В лабораторной диагностике ОРВИ тронное место занимает общий анализ крови . Его необходимо сдать в первый же день заболевания. Снижение числа лейкоцитов, повышение в лейкоцитарной формуле лимфоцитов на фоне падения нейтрофилов — основные особенности анализа крови у ребенка с ОРВИ . Общий анализ мочи и биохимия крови, как правило, без изменений. Антитела определяют редко, с целью точной идентификации возбудителя, хотя результат будет получен после двукратного анализа.
источник
Под термином «острые респираторные вирусные инфекции» понимают целый ряд заболеваний дыхательных путей, сопровождающихся интоксикацией. При ОРВИ основная нагрузка приходится на слизистую оболочку носовой полости, гортани, глотки, трахеи, а также бронхиального дерева. Часто поражение может затрагивать и слизистые глаз (аденовирус) или кишечника (энтеровирус или грипп). Отдельно среди всех видов ОРВИ выделяют болезни, для которых присуща своя характерная симптоматика. Это:
- грипп;
- парагрипп;
- аденовирусная инфекция;
- РС-инфекция;
- риновирусная инфекция.
Маскироваться под проявления ОРВИ способны также микоплазменная инфекция, герпес, энтеровирус.
- насморк и кашель;
- подъем температуры;
- покраснение лица;
- боль и першение в горле;
- иногда может возникать рвота, понос и боль в животе.
Наиболее опасным и тяжело протекающим заболеванием является грипп, который часто может приводить к осложнениям со стороны сердца и дыхательной системы.
Подверженность детей вирусным инфекциям объясняется физиологическими особенностями строения их дыхательной системы:
- у них узкие и короткие гортань, глотка и трахея, при этом они хорошо снабжаются кровью, что создает хорошие условия для размножения вирусов;
- двигательная амплитуда грудной клетки невелика, поэтому воздух с возбудителями заболеваний «застаивается»;
- нет регулярной очистки дыхательных путей из-за неустойчивой ритмичности дыхания.
Вирусы очень легко изменяются, имеют высокую заразность и могут быстро распространяться от человека к человеку, в результате чего первыми под их удар попадают именно дети.
Анализы при ОРВИ у детей проводятся с целью выявления конкретного возбудителя, чтобы врач мог назначить эффективное лечение. Только по симптомам и жалобам определить заболевание бывает достаточно сложно, так как многие из вирусных инфекций имеют сходные проявления. Набор исследований при данных заболеваниях включает до 20 различных методик, главная роль среди которых отводится определению антител к конкретному возбудителю.
Сдавать анализы при ОРВИ у детей также иногда необходимо для решения вопроса о последующей вакцинации в соответствии с разработанным календарем прививок. В первую очередь это касается необходимости иммунизации против гриппа, для чего нужно знать, какой возбудитель вызвал заболевание у ребенка.
Если заболевание протекает стандартно и в легкой форме, то большого количества анализов проводить ребенку не требуется. Обязательно назначается общий анализ крови при ОРВИ в начале болезни. Он позволит разграничить вирусную и бактериальную инфекции. Определение лейкоцитарной формулы в ходе анализа позволит дифференцировать ОРВИ от простуды. Анализ крови оценивают по следующим критериям:
- Число эритроцитов – может оставаться в норме или повышаться из-за обезвоживания.
- Гематокрит – он отражает соотношение между жидкой частью крови (плазмой) и форменными элементами. Обычно данный показатель в норме, но при потере большого количества воды может возрастать.
- Лейкоциты – самый важный показатель, значение которого ниже нормы будет говорить о вирусной природе болезни. В ходе анализа определяют процентное соотношение различных типов белых клеток: нейтрофилов (снижаются), эозинофилов (могут полностью исчезнуть), моноцитов (немного повышаются).
Если же уровень эозинофилов оказался повышенным, то, значит, имеет место аллергическая реакция, причиной которой может быть как возбудитель заболевания, так и лекарственные средства, используемые для лечения (если оно уже начато).
Биохимическое тестирование крови у ребенка с вирусной инфекцией не выявит никаких изменений (в случае обычного течения болезни).
Важно знать, что расшифровка анализов при ОРВИ у ребенка будет отличаться от таковой у взрослого человека. Нормальные результаты исследования крови у ребятишек до семилетнего возраста имеют большие отличия. Кроме того, при интерпретации анализов нужно обязательно брать во внимание общее состояние ребенка, перенесенные им ранее заболевания и имеющиеся наследственные патологии, физиологические особенности организма.
Кроме того, ребенку нужно будет обязательно сдать общий анализ мочи при ОРВИ. Обычно, никаких изменений в ходе исследования не выявляется, иногда кратковременно в моче может возникать белок (протеинурия), но его количество не выше 1 г в 24 часа. При излечении этот показатель приходит в норму.
В моче может обнаруживаться небольшое содержание эритроцитов (микрогематурия), что является нормальной почечной реакцией на вирусную инфекцию. Если концентрация эритроцитов будет высокой, то это повод для врача порекомендовать ребенку дополнительное обследование почек.
Иммунологические исследования при ОРВИ у детей занимают важное место для постановки диагноза. Эти анализы включают комплекс тестов, целью которых является выявление антител к вирусам. Главная задача – это определение иммуноглобулинов М, которые синтезируются в начале развития заболевания. Иммуноглобулины G могут интересовать только как показатели перенесенной ранее инфекции, так как они длительное время сохраняются в кровотоке.
Число антител при вирусных инфекциях возрастает достаточно медленно и зачастую этот анализ может быть просто лишним, так как сдавать его следует в начале болезни и повторно через неделю, а многие ОРВИ протекают быстро и легко. Но существуют ситуации, когда выявление возбудителя является основой назначаемого лечения. Таким образом, определение антител при ОРВИ при своих недостатках имеет одно очень весомое преимущество – позволяет точно выявить вид возбудителя.
Кроме вышеназванных тестов, анализы при ОРВИ у детей могут включать исследование мазков, взятых со слизистой оболочки носовой полости и горла (РИФ и ПЦР). Такой анализ назначается при развитии воспалительного процесса в носоглотке и используется для определения возбудителя и исключения дифтерии носа.
Методика полимеразной цепной реакции (ПЦР) позволяет обнаружить ДНК различных микробов – возбудителей инфекционных заболеваний. Для исследования определенный объем биоматериала, содержащего элементы ДНК микробов, помещают в специальный реактор. К материалу помещают специальные ферменты, которые присоединяются к ДНК микроба и начинают синтез ее копии. Этот анализ позволяет обнаружить целый ряд инфекций и используется для отделения вирусной инфекции от бактериальной.
источник
Острые респираторные вирусные инфекции (ОРВИ) не редкость по всей России. В народе данную хворь называют простудой. Подцепить её можно где угодно даже летом. Чтобы не запутаться и точно знать, что возбудитель болезни – вирус или инфекция, правильнее всего будет сдать кровь на анализ, для достоверной постановки диагноза.
При обнаружении простудных симптомов важно обратиться в поликлинику к врачу. Назначение лабораторных исследований и анализов зависит от ряда причин:
- состояния здоровья пациента;
- разновидности болезни.
Кровь является многофункциональной жидкостью, в том числе носителем информации о состоянии человека. Поэтому именно её анализ будет достоверным и ёмким. Самым известным и удобным лабораторным исследованием считается общий анализ крови (ОАК), поскольку имеет ряд преимуществ:
- Скорость. Осуществить диагностику жидкости можно за считанные минуты, что иногда очень важно. Но высокая скорость не означает плохое качество. Данный анализ выдаёт всю базовую информацию о состоянии пациента.
- Неприхотливость. Для такого исследования можно делать забор как из пальца, так и из вены. Что даже является весомым плюсом, если заболел ребёнок. Взять венозную кровь у него будет целой проблемой, когда как из пальца это сделать гораздо проще.
- Стоимость. Для людей, имеющих полис медицинского страхования, такое исследование будет бесплатным при обращении в поликлинику. Но даже если нет возможности сдать кровь по страховке, в любой частной лаборатории можно сделать это по вполне демократичной цене.
Суть анализа заключается в том, что исследуются различные показатели крови. В зависимости от пола и возраста при нормальном состоянии организма каждый показатель должен находиться в определённом диапазоне. Если же он вышел за рамки, то у человека какие-то патологии. В последнее время люди, не имеющие медицинского образования, с помощью интернета могут различить базовые показатели и узнать о недугах исходя из результатов.
Внимание! Несмотря на большое количество информации в сети, лучше всего будет обратиться к врачу за расшифровкой анализа.
При ОРВИ важно исключить бактериальное заражение. В этом как раз главный помощник ОАК. Вирусное присутствие не всегда можно определить по анализу, а вот бактерии идентифицируются без проблем.
Начало заболевания оказывает комплексное негативное воздействие на организм, не исключением становится и кровь. Из-за недуга меняется её формула. Отследить изменения позволяет ОАК. Особенной подготовки к его сдаче не требуется, однако считается, что достовернее всего будет анализ крови, взятый на пустой желудок. Женскому полу не рекомендуется сдавать кровь во время критических дней, и всем пациентам не стоит накануне принимать горячие ванны, есть жирное и острое, посещать сауны и бани.
Справка! Помимо ОАК существует также клинический анализ крови (КАК). Если врач назначил его, то не нужно пугаться, так как два этих анализа по сути одно и то же.
Подавляющее большинство людей предпочитают самостоятельно лечить себя и своих детей. Поскольку всё кажется очевидным: насморк, температура, слабость. Смысла идти в больницу при таком состоянии нет. Но сдать анализ не помешает, поскольку заболевание поначалу может протекать в лёгкой форме, но потом могут появиться осложнения, которые можно было бы предугадать по результатам исследования крови. В здоровом состоянии у взрослых нормальными считаются показатели, отображённые в таблице 1.
| 5 | Усредненное значение объема эритроцита (MCV), фл | 80 — 100 | |
| 6 | Анизоцитоз эритроцитов (RDW), % | 11,5 — 14,5 | |
| 7 | Ретикулоциты (RET), % | 0,2 — 1,2 | 2,0 — 12,0 |
| 8 | Лейкоциты (WBC), 109/л, гига/литр | 4,0 — 9,0 | |
| 9 | Базофилы (BASO), % | 0 — 1 | |
| 10 | Лимфоциты (LYM), % | 19 — 37 | |
| 11 | Моноциты (MON), % | 3 — 11 | |
| 12 | Тромбоциты (PLT), 109/л | 180,0 — 320,0 | |
| 13 | Тромбокрит (PCT), % | 0,1 — 0,4 | |
| 14 | СОЭ, мм/час | 1 — 10 | 2 -15 |
Для детей нормальными цифрами являются те, что указаны в таблице 2.
6 – 12 лет
источник
Бактерии – это в подавляющем большинстве одноклеточные микроорганизмы с неоформленным ядром. То есть это настоящие клетки, которые имеют собственный обмен веществ и размножаются делением. По форме клеток бактерии могут иметь круглую форму – называются кокки (стафилококк, стрептококк, пневмококк, менингококк и т.д.), могут быть палочковидными (кишечная палочка, коклюшная, дизентерийная и т.д.), реже встречаются и другие формы бактерий.
Многие бактерии, которые в норме являются безопасными для человека и обитают на его коже, слизистых, в кишечнике, в случае общего ослабления организма или нарушения иммунитета могут выступать в качестве патогенов.
В отличие от бактерий, вирусы являются паразитами, которые не способны размножаться вне клетки. Они проникают в клетку и заставляют ее производить копии вируса. При заражении в клетке активируются специальные механизмы защиты от вирусов. Зараженные клетки начинают производить интерферон, который вступает в контакт с соседними здоровыми клетками и переводит их в противовирусное состояние, а также стимулирует иммунную систему для борьбы с вирусами.
Некоторые вирусы могут находиться в организме человека на протяжении всей жизни. Они переходят в латентное состояние и активируются лишь при определённых условиях. К таким вирусам относятся герпесвирусы, папилломавирусы и ВИЧ. В латентном состоянии вирус не может быть уничтожен ни иммунной системой, ни лекарственными препаратами.
ОРВИ – вирусные заболевания верхних дыхательных путей, передающиеся воздушно-капельным путем. Респираторные вирусные инфекции являются самым распространенным инфекционным заболеванием.
Все ОРВИ характеризуются очень коротким инкубационным периодом – от 1 до 5 дней. Это то время, за которое попавший в организм вирус успевает размножиться до того количества, когда начинают проявляться первые симптомы заболевания.
После инкубационного периода наступает продромальный период (продрома) – это период заболевания, когда вирус уже успел распространиться по всему организму, а иммунная система еще не успела среагировать на него. Начинают появляться первые симптомы: вялость, капризность, ринит, фарингит, характерный блеск в глазах.
Следующим этапом является начало болезни. ОРВИ, как правило, начинаются остро – температура поднимается до 38-39 °С, могут появиться головная боль, озноб, насморк, кашель, боль в горле. Желательно вспомнить, когда могло произойти заражение, то есть когда был контакт с носителем вируса, так как если с этого момента до начала болезни прошло не более пяти суток, то это аргумент в пользу вирусной природы заболевания.
Вирусные инфекции, как правило, лечатся симптоматически, то есть жаропонижающими препаратами, отхаркивающими и т.д. Антибиотики на вирусы не действуют.
Наиболее известными вирусными инфекциями являются грипп, ОРВИ, герпетические инфекции, вирусные гепатиты, ВИЧ-инфекция, корь, краснуха, паротит, ветряная оспа, клещевой энцефалит, геморрагические лихорадки, полиомиелит, и др.
При вирусных инфекциях количество лейкоцитов в крови обычно остается в пределах нормы или немного ниже нормы, хотя иногда может наблюдаться небольшое увеличение количества лейкоцитов. Изменения в лейкоцитарной формуле происходят за счет увеличения содержания лимфоцитов и/или моноцитов, и соответственно понижения количества нейтрофилов. СОЭ может незначительно повышаться, хотя при тяжело протекающих ОРВИ скорость оседания эритроцитов может быть довольно высокой.
Бактериальные инфекции могут возникать как сами по себе, так и присоединяться к вирусной инфекции, так как вирусы подавляют иммунитет.
Основным отличием бактериальных инфекций от вирусных является более длительный инкубационный период, который составляет от 2 до 14 суток. В отличие от вирусных инфекций, в данном случае следует обратить внимание не только на предполагаемое время контакта с носителем инфекции, но и учесть, были ли в последнее время стрессы, переохлаждения. Так как некоторые бактерии способны годами обитать в организме человека никак не проявляя себя и активизироваться в случае общего ослабления организма.
Продромальный период при бактериальных инфекциях часто отсутствует, например инфекция может начаться как осложнение ОРВИ. И если вирусные инфекции часто начинаются с общего ухудшения состояния, то бактериальные инфекции обычно имеют четкое локальное проявление (ангина, отит, синусит). Температура часто не поднимается выше 38 градусов.
Бактериальные инфекции лечат с помощью антибиотиков. Чтобы не допустить возможных осложнений болезни важно вовремя начать лечение. Использование антибиотиков без соответствующих показаний может привести к формированию устойчивых бактерий. Поэтому правильно подбирать и назначать антибиотики должен только врач.
Наиболее часто бактериальные инфекции проявляются гайморитами, отитами, пневмонией или менингитом (хотя пневмония и менингит могут также иметь и вирусную природу). Наиболее известными бактериальными инфекциями являются коклюш, дифтерия, столбняк, туберкулез, большинство кишечных инфекций, сифилис, гонорея и т.д.
При бактериальных инфекциях обычно наблюдается повышение количества лейкоцитов в крови, которое происходит преимущественно за счет увеличения количества нейтрофилов. Наблюдается так называемый сдвиг лейкоцитарной формулы влево, то есть увеличивается количество палочкоядерных нейтрофилов, и могут появиться молодые формы – метамиелоциты (юные) и миелоциты. Вследствие этого может снижаться относительное (процентное) содержание лимфоцитов. СОЭ (скорость оседания эритроцитов) обычно довольно высокая.
источник
Анализ крови — самый распространенный диагностический метод обследования, который позволяет получить подробную информацию о состоянии здоровья человека. Он применяется при диагностике различных болезней вирусной или инфекционной природы.
При подозрении на ОРВИ или другие простудные заболевания врач направляет пациента на сдачу анализа крови, чтобы определить причину недомогания. В детском возрасте данная диагностика является определяющим фактором при выборе методов лечения.
ОРВИ в детском возрасте часто протекает легко. При своевременном лечении выздоровление наступает уже через неделю. Но иногда за привычной симптоматикой скрываются другие опасные заболевания.
По результатам анализа крови можно составить общее представление о характере болезни, установить степень распространенности вирусного процесса, определить наличие осложнений.
Важно отличить ОРВИ от других простудных заболеваний, что возможно сделать только при изучении показателей при анализе крови.
Отличаются они типом возбудителя, при этом имеют сходную симптоматику:
- беспокоит головная боль;
- повышается температура тела;
- появляется кашель, насморк;
- краснеет и болит горло;
- возникает чувство слабости и утомления;
- пропадает аппетит, не ощущается вкус еды;
- возникают трудности при глотании;
- чувствуется ломота во всем теле.

Вирусные заболевания невозможно вылечить препаратами, применяемыми при бактериальных. Они требуют другого подхода к лечению с применением противовирусных лекарственных средств.
ОРВИ — это вирусное заболевание верхних дыхательных путей. Для вируса характерен воздушно-капельный путь попадания в организм. Оседая на слизистых оболочках носоглотки, возбудитель болезни начинает размножаться.
Это происходит в течение нескольких дней. Продукты жизнедеятельности вируса попадают в кровяной поток. Поэтому любой вирусный воспалительный процесс вызывает изменения — повышается количество лейкоцитов в крови.
При сопутствующих патологиях назначается биохимическое исследование крови. Его цель — проверить наличие осложнений со стороны других систем органов. Ослабленный иммунитет маленького пациента — причина сдать кровь на иммунологическое исследование.

Для каждого заболевания существует конкретные показатели. Для осуществления лабораторной диагностики достаточно нескольких капель крови из пальца пациента. Общий анализ крови при подозрении на ОРВИ позволит точно определить, что стало причиной появления симптомов.
При попадании в организм возбудителя ОРВИ сильно увеличивается число лейкоцитов. Если при повторной сдаче анализа этот показатель уменьшается, есть основания говорить о начале процесса выздоровления.
При несоблюдении рекомендаций врача и отсутствии надлежащего лечения к вирусной инфекции может присоединиться бактериальная, что значительно ухудшит состояние ребенка. Это обнаруживается при расшифровке анализа и позволяет скорректировать методику лечения.
ОРВИ и грипп опасны для детского организма тем, что снижают иммунитет. Ребенок оказывается беззащитным перед разного рода инфекциями. Наличие вируса приводит к образованию хронических очагов воспаления, которые провоцируют появление аллергических реакций, мешают развитию малыша.
Перед сдачей крови на анализ важно соблюсти ряд правил. Чтобы результат был объективным, пациенту необходимо:
- перед забором материала отказаться от еды. Обычно процедура проводится утром натощак. Если она проходит в дневное время, нужно не кушать 5-6 часов до этого. Особое внимание следует уделить рациону: отказаться от жареной, соленой пищи и выпечки за 2-3 суток до сдачи анализа;
- если накануне принимались лекарства, врач должен об этом знать. Некоторые препараты выводятся из организма несколько дней, и наличие в крови их компонентов может исказить результаты анализа.
В лабораторных условиях взятие материала осуществляется двумя методами: кровь берется из пальца или из вены. При исследовании венозной крови клиническая картина заболевания более четкая, результат дает более подробную информация о состоянии пациента. Но если необходимо взять анализ крови при ОРВИ у ребенка, врачи учитывают специфику, связанную с возрастом пациента.

При изучении результатов анализа необходимо обратить внимание на такие компоненты, как лейкоциты, лимфоциты, эритроциты, тромбоциты, нейтрофилы, эозинофилы, СОЭ. Их количественное и процентное соотношение будет различаться в зависимости от того, что стало причиной воспалительного процесса.
Некоторые заболевания не только имеют сходную клиническую картину с ОРВИ, но и дают похожие результаты анализов. В таких случаях потребуется дополнительное обследование для определения вида инфекции в организме.
| Компоненты | Показатели нормы | Характеристика |
| Лейкоциты | 4 — 9×10^9 | Белые кровяные тельца. Количество лейкоцитов увеличивается при аллергическом и воспалительном процессах. Если их показатель снижен, это свидетельствует об угнетении иммунной защиты, что происходит при ОРВИ и таких заболеваниях, как корь, скарлатина, краснуха. |
| Лимфоциты | 2-40 % | Количество лимфоцитов в норме у взрослых и детей различается. У маленьких пациентов их больше, поэтому при расшифровке данных нужно учитывать возраст. Функция клеток — бороться с вирусом. Повышенное их содержание в крови является показателем вирусного простудного заболевания, а также таких патологий, как туберкулез и токсоплазмоз. |
| Эритроциты | 3,9 — 5×10^12 | Кровяные тельца красного цвета, в которых содержится гемоглобин. При ОРВИ их количество повышено или в норме. Если их большое количество, это признак обезвоживания организма. При острых респираторных заболеваниях показатели эритроцитов в крови редко бывают ниже нормы. |
| Тромбоциты | 180 — 320×10^12 на литр | Компоненты, отвечающие за процесс свертывания крови. При обезвоживании уровень тромбоцитов повышается. Если количество их уменьшается, это свидетельствует о серьезном воспалительном процессе, при котором к вирусной инфекции присоединяется бактериальная. |
| Нейтрофилы | 47 — 72% | Клетки, которые участвуют в поддержании иммунитета и борются с инфекцией бактериального типа. Поэтому при бактериальном возбудителе заболевания показатели данного компонента повышены. Большое их количество выявляется при интоксикации организма, стрессовом состоянии, тяжелых проявлениях гриппа. |
| Эозинофилы | 1 — 5 % | Значимый показатель при возникновении аллергических реакций. Он увеличивается, если на организме воздействуют аллергены или при заражении паразитами. |
| СОЭ | 2 — 15 мм/ч | Показатель скорости оседания эритроцитов. Повышение показателя указывает на наличие нарушения в работе организма. Может изменяться под влиянием множества факторов. |

| Компоненты | Вирусное заболевание | Бактериальное заболевание | |
| Лейкоциты | Количество снижено | Количество увеличено | |
| Лимфоциты | Количество повышено | Количество снижено или в пределах нормы | |
| Эритроциты | Количество повышено или в пределах нормы | В пределах нормы | |
| Тромбоциты | Количество повышено | Количество понижено | |
| Нейтрофилы | Показатель не увеличен | Показатель увеличен | |
| Эозинофилы | Количество повышено или в норме | Со временем количество повышается | |
| СОЭ | Показатель в норме | Показатель повышен | |
Совокупность следующих показателей при анализе крови позволяет сделать вывод о наличии вирусной инфекции (ОРВИ) и дифференцировать ее от бактериальных патологий:
- количество эозинофилов, лимфоцитов, эритроцитов повышено;
- содержание нейтрофилов ниже нормы;
- лейкоциты — уровень в пределах нормы или чуть понижен, в редких случаях превышает норму;
- повышенный показатель СОЭ (при тяжелом вирусном поражении).в пределах нормы (при хроническом течении заболевания).

Обычно все показатели фиксируются на специальном бланке. Не пытайтесь самостоятельно анализировать полученные результаты. Только специалист сможет объективно оценить совокупность показателей и правильно интерпретировать данные. При этом врач учитывает возраст пациента, особенности его организма, сопутствующие патологии.

Исследование крови в начальный период развития инфекционного процесса помогает дифференцировать заболевания вирусного и бактериального характера и назначить правильное лечение. Это позволит избежать развития осложнений, связанных с нарушением функционирования других органов.
источник
ОРВИ – наиболее распространенное заболевание верхних дыхательных путей инфекционного происхождения, подтвердить которое помогает анализ крови при ОРВИ у детей. Ему особенно подвержены дети от полугода до 4-5 лет. С момента рождения и до 6 месяцев ребенка от болезней защищают иммуноглобулины, полученные от матери. По мере взросления малыша материнских защитных белков становится все меньше и маленькому человечку приходится самостоятельно противостоять многочисленным инфекциям.
Возбудитель ОРВИ проникает в организм воздушно-капельным способом. Скапливаясь на слизистых оболочках горла и носа, он ждет своего момента, а при возникновении благоприятных условий начинает усиленно размножаться. Это инкубационный период, продолжительность которого составляет 1-5 дней. Продукты жизнедеятельности, выделяемые вирусом, приводят к раздражению и повреждению слизистых, выстилающих органы дыхания, попадают в кровоток.
Характерными проявлениями заболевания являются насморк, кашель, боли в горле, слабость, повышение температуры от субфебрильных значений до 38-39 градусов. В большинстве случаев ОРВИ не опасно, проходит через 7-10 дней. Но у детей с ослабленным иммунитетом и в тех случаях, если заболевания запущено, могут возникать серьезные осложнения.

Некоторые родители не понимают, зачем делать анализ крови у детей при ОРВИ и лишний раз подвергать ребенка стрессу. ОРВИ у детей протекает достаточно легко, но иногда за подобными симптомами может скрываться более серьезный недуг. Именно общий анализ крови при ОРВИ у ребенка даст представление об общем состоянии организма, позволит оценить изменения крови в комплексе с остальными симптомами, и подтвердить диагноз. Он укажет на степень распространения патологического процесса, поможет вовремя выявить присоединение бактериальной инфекции, которая чаще всего является причиной осложнений.
Кровь в человеческом организме выполняет транспортную и защитную функции. В ее состав входят специальные клетки, которые переносят кислород, питательные вещества, обеспечивают иммунную защиту. По содержанию различных составляющих элементов крови можно узнать присутствует ли в организме инфекция, определить ее происхождение, выявить воспалительный процесс, определить насколько эффективно работает система свертывания крови. Поэтому те мамы и папы, которые не уверены, нужно ли сдавать кровь на анализ при ОРВИ у ребенка, должны осознать всю важность этого исследования.

- Гемоглобин – белок, отвечающий за газообмен крови, придает ей красный цвет;
- Эритроциты – клетки, содержащие гемоглобин и обеспечивающие транспорт кислорода, углекислого газа;
- Тромбоциты – отвечают за свертываемость;
- СОЭ – реакция, которая в комплексе с другими показателями указывает на отсутствие или наличие воспаления;
- Лейкоциты (нейтрофилы, эозинофилы, лимфоциты, моноциты, базофилы) – обеспечивают иммунитет.
Общий анализ крови – это один из надежных способов, как отличить грипп от ОРВИ, кори, краснухи, мононуклеоза и других инфекций.
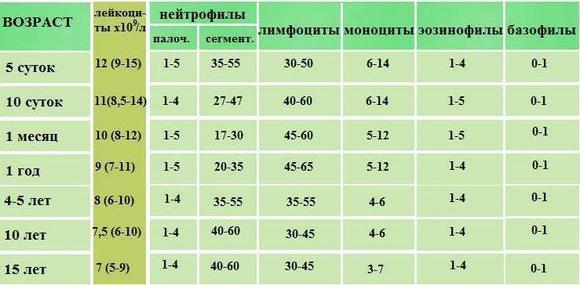
Таблица нормального диапазона показателей анализа крови
| Возраст | Лейкоциты | Лейкоцитарная формула, % | Плазма | СОЭ | |||
| Нейтрофилы | Лимфоциты | Моноциты | |||||
| п/я | с/я | ||||||
| 10 суток | 8,5 — 14 | 1 — 4 | 27 — 47 | 40 — 60 | 6 — 14 | 0,25 — 0,5 | 2 — 10 |
| 1 месяц | 8 — 12 | 1 — 5 | 17 — 30 | 45 — 60 | 5 — 12 | ||
| 1 год | 7 — 11 | 1 — 5 | 20 — 35 | 45 — 65 | 4 — 10 | ||
| 4-5 лет | 6 — 10 | 1 — 4 | 35 — 55 | 35 — 55 | 4 — 6 | ||
| 10 лет | 6 — 10 | 1 — 4 | 40 — 60 | 30 — 45 | 4 — 6 | ||
| 15 лет | 5 — 9 | 1 — 4 | 40 — 60 | 30 — 45 | 3 — 7 | ||
Расшифровка анализа крови у детей помогает подтвердить ОРВИ при помощи следующих характерных признаков:
- Содержание лейкоцитов нормальное или незначительно понижено, очень редко выше нормы;
- Увеличение количества лимфоцитов, моноцитов;
- Снижение содержания нейтрофилов;
- Возможно повышение эозинофилов;
- СОЭ повышено. При хроническом ОРВИ показатель может находиться в норме, а при тяжелом течении значительно повышаться.
| Вирусное заражение | Бактериальное заражение | |
| Лейкоциты | сниженное содержание | повышенное содержание |
| Лимфоциты | повышенное содержание | сниженное содержание или норма |
| Увеличение п/я нейтрофилов | не характерно | характерно |
| Появление миелоцитов или метамиелоцитов | не характерно | характерно |
| СОЭ | норма | повышенное содержание |
| Эозинофилы | повышенное содержание Чтобы ориентироваться в полученных результатах лабораторного исследования и понимать, как определить ОРВИ по анализу крови, следует обратить внимание на вышеуказанные показатели. источник Понять, как отличить вирусную инфекцию от бактериальной «по простуде», вернее, по общему состоянию ребенка или взрослого во время простудного заболевания, вполне возможно. Для этого не нужны специальные знания. Стоит лишь прислушаться к советам педиатров и внимательно понаблюдать за состоянием больного. Что, в свою очередь, послужит хорошим подспорьем в правильной постановке диагноза и выборе лечебной тактики. Известный педиатр Евгений Комаровский утверждает, что родителям очень важно понимать основные различия между вирусами и бактериями. Для этого стоит разобраться в том, как действуют вирусы. Их принципиальной особенностью является то, что они не в состоянии размножаться без других клеток. Вирусы внедряются внутрь клетки и вынуждают ее производить их копии. Таким образом, в каждой зараженной клетке оказывается их несколько тысяч. А клетка при этом чаще всего погибает или становится неспособной выполнять свои функции, что и вызывает у человека определенные симптомы болезни. Кстати, еще одна особенность вирусов сможет подсказать, как отличить вирусную инфекцию от бактериальной. Комаровский в своих работах утверждает, что эти микроорганизмы очень избирательны в выборе подходящей для размножения клетки. И захватывают лишь ту, которую смогут потом заставить работать на себя. Например, вирус гепатита может размножаться только в клетках печени, а вирус гриппа предпочитает клетки слизистых оболочек бронхов или трахеи. Кроме того, он может вызывать определенные заболевания только у конкретных биологических видов. Например, именно потому, что вирус натуральной оспы мог существовать только в организме человека, он полностью исчез из природы после введения обязательных прививок, которые проводились во всем мире в течение 22 лет. Как отличить вирусную инфекцию от бактериальной, можно понять и по особенностям протекания вирусной инфекции. Они зависят от того, какие именно клетки и в каком количестве были поражены ею. Ясно, что проникновение, например при энцефалите, вирусов в клетки головного мозга – это гораздо более опасное состояние, чем поражение ими слизистой оболочки носа при гриппе. На протекание болезни влияет и то, что человеческие клетки в течение жизни определенным образом меняются. Так, из-за того что у малышей основные клетки печени (гепатоциты) еще не сформированы, вирусам развиваться в них сложно, и поэтому малыши до года практически не болеют гепатитом А. У старших детей эта болезнь проходит довольно легко, зато у взрослых гепатит – тяжелое заболевание. То же относится и к вирусам, вызывающим краснуху, корь и ветрянку. Кстати, в отдельных случаях вирус, проникнув в клетку, не развивается в ней, а затихает, находясь там в «спящем» состоянии, готовый при удобном случае поставить нас перед вопросом, как отличить вирусную инфекцию от бактериальной у взрослых и детей. В наших рассуждениях нельзя упустить и тот факт, что к ОРВИ относят не одну болезнь, а целую группу недугов, в основе которых лежит заражение большим количеством разнообразных вирусов. Для того чтобы отличить один вирус от другого, требуется сделать анализы. Но их проводят при необходимости врачи, а для родителей будет достаточно запомнить, как отличить вирусную инфекцию от бактериальной. Самым характерным признаком ОРВИ является бурное начало. Если поражаются верхние дыхательные пути, то можно наблюдать:
Объясняя, как отличить вирусную инфекцию от бактериальной у ребенка, Комаровский отдельно рассказывает и об особенностях бактерий. Бактерии – это микроорганизмы, которые, в отличие от вирусов, могут развиваться самостоятельно. Для них главное – найти подходящее место для питания и размножения, а это и вызывает болезни в человеческом организме. Для борьбы с бактериями придумано множество лекарственных средств (антибиотиков). Но у этих микроорганизмов есть и еще одна уникальная особенность – они мутируют, приспосабливаясь к новым условиям и затрудняя процесс избавления от них. Бактерии чаще всего не требуют конкретного места для обитания, как вирусы. Стафилококк, например, может существовать где угодно, вызывая воспалительные процессы и в легких, и на коже, и в костях, и в кишечнике. И, конечно же, главным в вопросе о том, как отличить вирусную инфекцию от бактериальной, является определение вреда, который могут причинить те или иные микроорганизмы. Если говорить о бактерии, то сама она, как правило, не наносит нашему организму большого ущерба. Наибольшую опасность таят в себе продукты ее жизнедеятельности – токсины, которые являются не чем иным, как ядами. Именно их специфическим воздействием на наш организм и объясняются симптомы каждой конкретной болезни. И на бактерию, и на ее токсины организм человека реагирует так же, как на вирусы, вырабатывая антитела. Кстати, у большинства бактерий токсины вырабатываются в процессе их гибели. И носят они название эндотоксины. А у небольшого количества бактерий токсины выделяются в процессе жизнедеятельности (экзотоксины). Они считаются самыми опасными ядами из всех известных. Под их влиянием возникают такие болезни, как столбняк, дифтерия, газовая гангрена, ботулизм и сибирская язва. Зная, как отличить вирусную инфекцию от бактериальной, вы не пропустите начало новой волны заболевания. Бактериальная инфекция довольно часто присоединяется к уже имеющейся вирусной, так как последняя успевает сильно ослабить иммунитет больного. То есть к уже имеющимся симптомам ОРВИ присоединяются отит, гайморит, ангина или другие болезни. Начало бактериальной инфекции дыхательных путей, как правило, не выраженное (температура поднимается несильно и постепенно, общее состояние меняется незаметно), зато протекание может оказаться более тяжелым. И если вирусная инфекция выражается общим недомоганием, то бактериальная, как правило, имеет четкую дислокацию. То есть всегда можно понять, что именно поразили бактерии – нос (гайморит), ухо (острый, средний или гнойный отит) либо горло (бактериальная ангина).
К сожалению, бактерии, как вы уже убедились, способны вызвать и более серьезные проблемы – бронхит, пневмонию или даже менингит. Поэтому борьба с ними при помощи антибиотиков крайне необходима, чтобы не допустить тяжелого развития болезни. Но помните, назначает эти лекарства только врач! Конечно же, главное различие бактериальной и вирусной инфекций будет состоять в результатах анализов крови. Так, при наличии вирусов число лейкоцитов не увеличивается, а иногда бывает даже немного ниже нормы. Лейкоцитарная формула может измениться лишь за счет повышения количества моноцитов и лимфоцитов, а также понижения числа нейтрофилов. СОЭ при этом может немного повысится, хотя в случаях с тяжелым протеканием ОРВИ оно может оказаться и высоким. Бактериальные инфекции влекут за собой, как правило, повышение числа лейкоцитов, которое провоцируется увеличением количества нейтрофилов. Процентное содержание лимфоцитов снижается, зато увеличивается число палочкоядерных нейтрофилов и молодых форм – миелоцитов. СОЭ чаще всего довольно высокая. Итак, давайте подведем итоги того, как отличить вирусную инфекцию от бактериальной у детей и взрослых. Общие признаки всех вирусных инфекций можно свести к следующему списку:
Бактерии же, в отличие от вирусов, развиваются медленнее. Очень часто бактериальная инфекция наслаивается на уже имеющееся вирусное заболевание. Главным признаком бактериальной инфекции служит четко выраженное место ее «приложения». А теперь еще раз перечислим признаки бактериальной инфекции:
Зная, как отличить вирусную инфекцию от бактериальной у ребенка по анализу крови и по общим признакам, все же не пытайтесь самостоятельно делать выводы и назначать лечение. А в перечисленных ниже ситуациях неотложная помощь специалиста крайне необходима:
Не медлите с обращением к врачу, и здоровье больного будет восстановлено! Острые респираторные вирусные инфекции ОРВИ у детей встречаются примерно в 75% от всех заболеваний детского возраста. Инфекции верхних дыхательных путей (острая респираторная инфекция (ОРИ), острые респираторные заболевания (ОРЗ), ОРВИ) — группа острых инфекционно-воспалительных заболеваний верхних отделов респираторного тракта различной локализации, этиологии и симптоматики. ОРВИ — самые распространенные на земном шаре инфекции. Полностью учесть истинную заболеваемость невозможно. Практически каждый человек несколько раз (от 4-8 до 15 раз и более) в году переносит ОРВИ преимущественно в виде легких и субклинических форм. Особенно часто ОРВИ наблюдаются у детей раннего возраста. Дети первых месяцев жизни болеют редко, поскольку находятся в относительной изоляции и многие из них сохраняют в течение 6-10 мес пассивный иммунитет, полученный от матери трансплацентарно в виде IgG. Однако дети первых месяцев жизни также могут болеть ОРВИ, особенно если они находятся в тесном контакте с больными. Причинами этого могут быть ненапряженный трансплацентарный иммунитет либо его полное отсутствие, недоношенность, первичные формы иммунодефицита и др. Код по МКБ-10 J00-J06 Острые респираторные инфекции верхних дыхательных путей По статистике, ребенок может болеть от 1 до 8 раз за год. Это связано с тем, что иммунитет, вырабатываемый в детском организме против одного вируса, бессилен перед другой инфекцией. А вирусов, которые вызывают ОРВИ, сотни. Это вирусы гриппа, парагриппа, аденовирусы, энтеровирусы и прочие микроорганизмы. И так как родителям часто приходится иметь дело с ОРВИ, им следует знать как можно больше об этом заболевании, о механизмах его развития и методах борьбы с вирусной инфекцией в детском возрасте. Наибольшая заболеваемость приходится на детей от 2 до 5 лет жизни, что, как правило, связано с посещением ими детских учреждений, значительным увеличением числа контактов. Ребенок, посещающий детский сад, в течение 1-го года может болеть ОРВИ до 10-15 раз, на 2-м году — 5-7 раз, в последующие годы — 3-5 раз в год. Снижение заболеваемости объясняется приобретением специфического иммунитета в результате перенесенных ОРВИ. Столь высокая заболеваемость ОРВИ в детском возрасте делает эту проблему одной из наиболее актуальных в педиатрии. Повторные заболевания существенно влияют на развитие ребенка. Они приводят к ослаблению защитных сил организма, способствуют формированию хронических очагов инфекции, вызывают аллергизацию, препятствуют проведению профилактических прививок, отягощают преморбидный фон и задерживают физическое и психомоторное развитие детей. Во многих случаях частые ОРВИ патогенетически связаны с астматическим бронхитом, бронхиальной астмой, хроническим пиелонефритом, полиартритом, хроническими заболеваниями носоглотки и многими другими заболеваниями. Факторы, способствующие появлению ОРВИ, преследуют ребенка повсюду. К таким причинам можно отнести:
Всё это – факторы, ослабляющие организм и способствующие беспрепятственному распространению вируса. Причины частых ОРВИ у детей – это высокая чувствительность детского организма в любом возрасте, в том числе и у новорожденного малыша. У ребенка частые ОРВИ начинаются с момента поступления в ясли, детский садик или школу. Заболевания могут повторяться чередой. Это случается потому, что иммунная защита после перенесенной вирусной инфекции вырабатывается от одного вида вируса. Проникновение в организм нового вируса провоцирует новое заболевание, даже если после предыдущего прошло небольшое количество времени. Как долго может быть заразен малыш и сколько длится ОРВИ у ребенка? Как правило, чем большее количество времени прошло от момента появления первых симптомов, тем меньше вероятность, что ребенок заразный. Тот промежуток времени, когда заболевший способен заражать других, обычно начинается от появления первых симптомов заболевания или одновременно с ними. В некоторых случаях малыш может внешне еще выглядеть «здоровым», но процесс болезни уже может быть запущен. Это зависит от многих факторов, в том числе и стойкости детского иммунитета. Начальным моментом инкубационного периода (когда вирус уже проник в детский организм, но заболевание ещё не проявилось «во всей красе») считается момент общения с уже заразным больным. Таким моментом может быть контакт с больным ребенком в детском саду, либо случайно пойманный «чих» в троллейбусе. Финальный этап инкубационного периода завершается с возникновением первых признаков болезни (когда появляются жалобы). Лабораторные анализы могут уже во время инкубационного периода указать на присутствие вируса в организме. Инкубационный период ОРВИ у детей может продолжаться от нескольких часов до 2-х недель. Это относится к таким возбудителям заболеваний, как риновирус, вирус гриппа, парагриппа, паракоклюша, аденовирус, реовирус, а также респираторно-синцитиальный вирус. Период, на протяжении которого ребенок является заразным, может начинаться за 1-2 суток до появления первых признаков заболевания. Сколько длится ОРВИ у ребенка? Если считать от момента появления первых симптомов, то период болезни может продолжаться до 10 дней (в среднем – неделю). При этом, в зависимости от типа вируса, ребенок может продолжать оставаться заразным ещё на протяжении 3-х недель после выздоровления (исчезновения симптоматики). Каким бы типом вируса не была вызвана ОРВИ, при классической форме заболевания присутствуют некоторые общие симптомы:
Первые признаки ОРВИ у ребенка часто характеризуются внезапным началом с четко обозначенным «общеинфекционным» синдромом. При парагриппе или аденовирусе первые признаки – это поражение органов дыхания (горла, носоглотки), а также покраснение и зуд конъюнктивы глаза. Конечно, было бы проще и родителям и докторам, если бы течение ОРВИ у детей всегда было классическим. Однако детский организм представляет собой очень сложную систему, и его ответную реакцию на проникновение того или иного вируса нельзя предсказать на все сто процентов. Каждый организм индивидуален, поэтому течение ОРВИ может быть стертым, бессимптомным, атипичным или даже крайне тяжелым. Так как угадать и спрогнозировать течение болезни родителям вряд ли удастся, необходимо знать о состояниях, при которых придется обратиться к врачу самым неотложным образом. Симптомы ОРВИ у детей, требующие срочного обращения к врачу:
Не стоит заниматься самолечением, особенно, если дело касается вашего ребенка. Обращайте внимание также на другие органы и системы малыша, чтобы не пропустить начинающееся воспаление. Дети достаточно чувствительны к повышению температуры тела: излишне высокая температура способствует появлению судорог у ребенка. Из-за этого не следует допускать повышения температуры более 38-38,5°C. Температуру до 38°C сбивать не стоит, так как не нужно мешать организму исполнять свою работу – бороться с проникновением вируса. Это может спровоцировать появление осложнений. Что необходимо делать:
Затяжное ОРВИ у ребенка с неснижающейся температурой может свидетельствовать о присоединении бактериальной инфекции. Случается и такое, когда показатели температуры после вирусной инфекции понизились, малыш вроде бы пошел на поправку, однако через несколько суток ему снова стало хуже, появилась лихорадка. В такой ситуации медлить с вызовом врача не стоит. При классическом течении ОРВИ температура может держаться не больше 2-3-х суток, максимально – пять дней. За это время организм должен побороть вирус, выработав собственные антитела к нему. Важно: не следует специально сбивать температуру до нормы, можно только понизить её, чтобы организм продолжал бороться с инфекцией. Кашель при ОРВИ у детей – довольно частый симптом. Обычно он присутствует на фоне повышения температуры, насморка и прочих признаков заболевания. С началом болезни наблюдается сухой кашель (без выделения мокроты). Такой кашель врачи называют непродуктивным: он тяжело переносится ребенком, может нарушать спокойствие его сна, негативно влиять на аппетит. При классическом течении ОРВИ уже через 3-4 дня кашель переходит в продуктивную стадию – появляется мокрота. Но следует учитывать, что не все детки умеют её откашливать. По этой причине ребенку нужно помогать: регулярно проводить массаж грудной клетки, легкую гимнастику, а при приступе кашля малышу следует придать вертикальное положение. Как правило, кашель при вирусных инфекциях продолжается до 15-20 дней, однако если его продолжительность превышает три недели, то можно заподозрить хронический кашель. В таких случаях просто необходима грамотная консультация детского пульмонолога и аллерголога, а также назначение комплексной терапии. Рвота у ребенка при ОРВИ может возникнуть одновременно с появлением высокой температуры и кашля. С трудом отходящая мокрота, плотная и вязкая, оказывает раздражение на органы дыхания и провоцирует у ребенка приступы мучительного кашля. Рвотный рефлекс срабатывает в результате перехода возбудительного сигнала с центров кашля на рвотные центры. В некоторых случаях рвота может появиться вследствие накопления большого количества слизистых выделений в полости носоглотки, но в таком случае рвота появляется и без кашля. Чаще всего рвота на фоне кашля бывает не обильной, видимого облегчения малышу не приносит. Важно отличить, когда рвота связана с одновременным возбуждением кашлевого и рвотного рефлекса, а когда рвота может быть признаком отравления или заболевания желудочно-кишечного тракта. Поэтому показать ребенка доктору следует обязательно, в противном случае это может спровоцировать появление нежелательных и порой тяжелых осложнений. Если появилась сыпь при ОРВИ у ребенка – это прямой повод для обращения к врачу. Можно перечислить несколько вариантов причин появления высыпаний во время болезни:
Существуют и более серьезные причины появления сыпи. Например, это присоединение менингококковой инфекции: такая сыпь обычно сопровождается гипертермией и рвотой. В любом из вариантов, при обнаружении сыпи на теле ребенка следует предпринять все меры для того, чтобы как можно скорее доставить малыша в инфекционное отделение. Можно просто вызвать «скорую помощь» и описать симптомы заболевания. Медлить в таком случае нельзя. Достаточно часто родители сталкиваются с ситуацией, когда болит живот при ОРВИ у ребенка. Боли чаще всего коликообразные и локализуются в зоне проекции толстого кишечника. Врачи могут объяснить такой симптом сочетанной реакцией лимфатической системы кишечника и аппендикса. По этой же причине ОРВИ может осложняться приступом острого аппендицита. В такой ситуации наиболее грамотным поступком родителей может быть вызов врача на дом, а если боль в области животика нарастает, то вызывать придется уже неотложку. Большое количество ОРВИ одновременно с болью в животе может сопровождаться также и поносом. Понос при ОРВИ у ребенка вызван схваткообразными спазмами в кишечнике – реакцией детского организма на заболевание. Однако чаще всего понос и боль в животе провоцируют лекарственные средства, которые вынужден принимать ребенок. К примеру, если малышу назначили антибиотики или антивирусные средства, то это может постепенно привести к нарушению микрофлоры кишечника, либо проявиться реакцией гиперчувствительности пищеварительной системы на определенные виды лекарств. В том или ином случае консультация врача является обязательной. К сожалению, конъюнктивит при ОРВИ у ребенка возникает почти во всех случаях заболевания, особенно при атаке аденовирусной инфекцией. Признаки конъюнктивита становятся заметны сразу же. Вначале вирусная инфекция, спровоцировавшая ОРВИ, поражает один глаз, однако спустя 1-2 суток поражается и другой глаз. Оба глаза у ребенка краснеют, чешутся, возникает ощущение «песка» в глазах. Малыш щурится, трет веки, постоянно плачет. Глазки могут покрываться корочками, а в уголках могут собираться светлые выделения. Такой конъюнктивит постепенно проходит и самостоятельно, по мере выздоровления ребенка от ОРВИ. Тем не менее, облегчить состояние малыша и устранить зуд и выделения из глаз быстрее могут помочь специальные детские лекарственные средства – антивирусная глазная мазь или капли, которые можно без проблем приобрести в аптеках. Правда, в некоторых случаях конъюнктивит может быть результатом и аллергической реакции у ребенка. В таком состоянии у малыша появляется не только слезотечение и покраснение глаз, но и опухают нижние веки. Характерно, что при аллергии поражаются оба глаза одновременно. Если такое произошло, необходима срочная консультация врача, определение и устранение контакта с потенциальным аллергеном, назначение антигистаминных глазных капель и препаратов. Дети в разном возрасте могут по-разному реагировать на появление признаков ОРВИ.
Если вы замечаете у ребенка какие-либо нехарактерные или подозрительные симптомы – обязательно вызывайте «скорую помощь». Не бойтесь лишний раз побеспокоить доктора: главное – это здоровье вашего малыша. Повторное ОРВИ у ребенка – не редкость, так как дети обычно очень восприимчивы к вирусной инфекции. Малыши склонны к заражению вирусом уже с первых недель жизни, однако за первые три месяца они болеют не так часто, как в более старшем возрасте. Склонность к заболеванию особенно проявляется в возрасте от полугода до 3-х лет, далее восприимчивость несколько снижается, хотя и это может зависеть от индивидуального иммунитета организма. Почему возникают повторные ОРВИ? Дело в том, что иммунитет обладает специфичностью по отношению к отдельным видам и даже типам вирусной инфекции. Такой иммунитет не отличается стойкостью и длительностью. А в сочетании с большим количеством разновидностей вируса создает большой процент вероятности повторных заболеваний. ОРВИ у ребенка может возникать в виде единичного случая, либо в результате массовой эпидемии, что часто случается в детском коллективе. Именно поэтому заболеваемость ребенка повышается, как правило, с началом посещения детсада или других дошкольных или школьных учреждений. Согласно статистике, не менее 15% всех заболеваний ОРВИ в детском возрасте оставляют после себя осложнения для других органов и систем организма. По этой причине не стоит забывать, что у детей ОРВИ может протекать с повышенной температурой не более пяти суток. Более длительное повышение температуры выше 38°C может указывать на появление осложнений или присоединение другого заболевания. Иногда температура вроде бы понижается, но через 1-3 дня повышается снова: появляются симптомы интоксикации, такие как плаксивость, бледность, вялость, повышенное потоотделение. Ребенок отказывается кушать и пить, становится безразличен к происходящему. Какими же могут быть осложнения ОРВИ у детей?
Также осложнениями ОРВИ могут стать гайморит (воспалительный процесс в околоносовых пазухах) или средний отит. Заподозрить такие заболевания можно по постоянной заложенности носа на фоне головной боли, либо по стреляющей боли в ухе наряду с понижением слуха и чувством заложенности. Основная задача анализов, проводимых для диагностики ОРВИ у детей – это определение типа возбудителя. В зависимости от этого будет назначена дальнейшая схема лечения. Наиболее распространенные анализы при ОРВИ у детей – это общий анализ крови, общий анализ мочи, а также иммунологические исследования для выявления антител к вирусной инфекции. Какие же показатели обычно указывают на ОРВИ?
В редких случаях в крови или моче могут быть обнаружены кетоновые тела – ацетон и ацетоуксусная кислота – химические комплексы, которые формируются в печени при усвоении поступившей в пищеварительный тракт пищи. Ацетон при ОРВИ у детей может появляться в различных концентрациях, а так как это вещество изначально является токсичным, то его присутствие в больших количествах может вызвать признаки отравления у ребенка (в частности, рвоту, а также запах ацетона изо рта или из мочевых выделений). Определением и лечением ацетона в крови или моче должен заниматься исключительно медицинский специалист. Иммунология представляет собой анализ на иммуноглобулины М (выделяются уже на начальных этапах болезни). Такой анализ сдают два раза – при первых симптомах ОРВИ и через неделю. Такое исследование позволяет точно определить возбудителя. Тем не менее, иммунологический метод используют далеко не всегда, а только при тяжелом и затяжном течении заболевания. Дети с легкой и среднетяжелой формой ОРВИ могут лечиться дома. Госпитализируют лишь в следующих случаях:
Стандарт лечения ОРВИ у детей предусматривает, в первую очередь, снятие интоксикации организма. Для этого применяется употребление большого количества теплого питья, комплексных поливитаминов, а в более тяжелых случаях – в/в введение глюкозы и кровезаменителей. При высокой температуре могут быть использованы жаропонижающие препараты в виде таблеток или ректальных свечей, а в тяжелых случаях – в виде внутримышечных инъекций. На протяжении периода лихорадки ребенку показан постельный режим. При отсутствии осложнений антибиотики и сульфаниламидные препараты обычно не применяются, однако в некоторых случаях маленьким детям их все же назначают, так как распознать осложнение у грудного ребенка очень сложно. Протокол лечения ОРВИ у детей с осложнениями включает назначение бронхолитических средств (при воспалении легких или бронхите). Антибиотики применяются с осторожностью, с учетом аллергической наклонности ребенка. При стенозе гортани используют седативные препараты, спазмолитики, в тяжелых случаях вводят инъекцию гидрокортизона. Современное лечение ОРВИ у детей подразумевает назначение препаратов, направленных на устранение основных симптомов болезни. Какие это препараты:
Подробнее о препаратах при ОРВИ мы поговорим ниже. Все антивирусные средства подразделены на 4 категории:
Рассмотрим по отдельности все эти категории.
Как известно, антибиотики при ОРВИ у детей при классическом течении заболевания не назначаются, так как к вирусной инфекции они никакого отношения не имеют. Антибиотикотерапию применяют лишь в случае присоединения осложнений, либо при подозрении на них: чаще всего назначают препараты-производные ампициллина. Питание при ОРВИ у детей примерно такое же, как и при обычной простуде. Главное условие – малышу следует предлагать пищу только при наличии аппетита. Не надо кормить ребенка насильно. Нельзя также давать ребенку вредные продукты: чипсы, газировку. Показано обильное теплое питье и легкоусвояемая пища, богатая витаминами, например, овощи, фрукты, ягодные пюре и желе. Маленьким деткам советуют предлагать яблочный компот без сахара, отвары из сухофруктов. При отсутствии аллергии на ягоды можно готовить морсы или ягодные кисели, либо просто давать теплую минеральную воду без газа. В качестве питья для детей от 3-4 лет для приготовления компотов можно использовать абрикосы, алычу, груши (если нет аллергии). Можно предлагать слабый зеленый чай – он содержит антиоксиданты, которые способствуют выведению из организма токсинов. Желательно избегать отваров и настоев из клубники, смородины – такие ягоды более аллергены. Замените их бананами, виноградом или киви. Диета при ОРВИ у детей должна содержать легкоусвояемую и полезную пищу:
Будьте разумны при выборе питания для ребенка при ОРВИ: пища должна быть питательной, витаминизированной, разнообразной, но при этом нельзя допускать переедания и употребления вредных продуктов. Профилактика ОРВИ у детей направлена в основном на повышение сопротивляемости и укрепление иммунитета детского организма. Какие мероприятия имеют профилактическую направленность:
Профилактические мероприятия следует выполнять систематично, не заставляя ребенка, а объясняя ему необходимость той или иной процедуры для сохранения здоровья. При необходимости и плохом состоянии иммунитета иногда приходится прибегать к применению препаратов, стимулирующих иммунную защиту. Иммуномодулирующей, антивоспалительной и адаптогенной способностью обладает специальный поливитаминный комплекс Веторон. Его назначают внутрь с 5-летнего возраста по 3-4 капельки, а с 7-летнего – по 5-7 капелек в сутки, либо в капсулах с 6-летнего возраста от 5 до 80 мг один раз в сутки. Рекомендуется принимать аскорбиновую кислоту, ретинол и витамины группы B в дозе согласно возрасту. Наилучшая пропорция вышеперечисленных витаминов представлена в препаратах «Ундевит», «Комплевит», «Гексавит». Драже принимают от 2-х до 3-х раз в сутки на протяжении месяца. В осенне-зимний период полезно давать ребенку сироп шиповника в количестве 1 ч. л. в сутки. В последнее время очень популярны препараты-адаптогены, которые стимулируют организм к противостоянию инфекции. Предлагаем вашему вниманию схемы приема наиболее популярных препаратов этой категории:
В качестве экстренных профилактических мер можно принимать препараты на основе лекарственных растений (цвет ромашки, шалфей, календула, коланхоэ, чеснок или лук), либо местные иммунокорректирующие средства (Иммудон, ИРС-19). ОРВИ у детей склонны к рецидивам, поэтому необходимо найти свой рецепт профилактики, который позволит забыть о заболевании на долгие годы. Простуда или ОРВИ, как ее называют медики, бывает разной. И дело не только в форме: легкая или тяжелая, но и в характере возбудителя, который стал причиной подобного заболевания. Поэтому, несмотря на очевидные признаки заболевания простудного характера: кашель, насморк, красное горло и т.д., врач часто отправляет больного на анализ крови, чтобы уточнить диагноз. Зачем нужно сдавать кровь при, казалось бы, столь очевидном заболевании, как простуда, — недоумевают многие больные и считают такую меру личными домыслами врача. На самом деле в данной процедуре кроется очень глубокий смысл. Если лечащий врач предлагает сдать анализ крови, когда сам пациент предполагает у себя банальную простуду, не стоит отказываться. Ведь такое исследование позволяет специалисту определить основное – природу заболевания. А от этого зависит весь план лечения. Ведь спасать здоровье — не самая легкая задача. Неправильно подобранный план лечения не ведет к улучшению состояния больного. Наоборот, он только затягивает время и смазывает картину. Так что уточняющие тесты лучше проводить сразу же. Простуда в глобальном плане бывает 2 видов: вирусная и бактериальная. В первом случае возбудителем выступает тот или иной вирус, во втором – бактерии. Разницы в результате на первый взгляд никакой: у человека отмечаются все симптомы простуды – болит голова, повышается температура, насморк, кашель и т.д. Однако тип возбудителя очень важен при назначении лечения. Так, например, можно заболеть вирусным гриппом, а можно подхватить бактериальную ангину. Связано это с тем, что вирусы лечатся противовирусными препаратами, а бактерии – антибактериальными (или антибиотиками). Если пытаться убивать вирус антибиотиками, пользы это никакой не принесет, т.к. вирусы к подобного рода препаратам нечувствительны. То же самое происходит и в попытке вылечить бактериальное заболевание средством против вируса. Стоит помнить, что бесконтрольный и неадекватный прием антибиотика может привести к довольно серьезным проблемам в организме и кроме простуды придется лечить еще что-нибудь похуже. Кровь во время простуды является достаточно хорошим маркером. Она обязательно покажет, чем именно вы заразились. Ведь для каждого возбудителя характерны свои нормы. Кроме того, анализ крови позволяет определить, на какой стадии у вас процесс. Сильное повышение лейкоцитов скажет врачу об имеющемся воспалении. Их снижение ближе к границам нормы укажет на выздоровление. Кроме того, по крови всегда можно понять, не перешло ли вирусное заболевание в бактериальное. А такое происходит довольно часто, если человек сначала переносил вирус на ногах или не получал адекватного лечения. В этой ситуации анализ крови поможет составить не только план лечения, но и план реабилитации. Для постановки точно диагноза достаточно только сдать общий анализ. Однако если человек переживает за свое здоровье, он может сдать полную биохимию и заодно проверить еще и все остальные показатели. За результат можно не переживать. В этом случае анализ делают быстро – в течение суток. Если же сдавать его в частной лаборатории, то и в течение нескольких часов. А это значит, что лучше немного подождать, но начать правильное лечение, чем поторопиться и навредить себе еще больше. Перед сдачей анализа лучше не пить никаких лекарств, крепкий алкоголь (его часто применяют для лечения простуд нетрадиционными способами). источник |
