Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Совокупность желез внутренней секреции называется эндокринной системой организма. Железы выделяют специальные биологически активные вещества — гормоны. Они, циркулируя в крови, принимают участие в поддержании нормального функционирования организма как целого механизма. Поэтому очень важно проводить гормональные исследования сыворотки крови, так как это защитит от сбоя в работе всех органов.
Гормональный фон мужчин и женщин зависит от множества факторов. Основные признаки, при которых показано обследование на гормоны:
- 1. Избыточный вес.
- 2. Нарушение менструального цикла.
- 3. Наличие патологии эндокринной системы у ближайших родственников.
- 4. Частые скачки артериального давления.
- 5. Планирование беременности.
У женщин тест на уровень гормона зависит от дня менструального цикла, поэтому анализ на биологически активные вещества проводят утром натощак методом ИФА в определенный день, который назначит врач. Кровь берут из вены. При этом часто назначают общий анализ крови и мочи.
Исследуют количество мужских половых гормонов — андрогенов, и женских, которые вырабатывает желтое тело яичников после овуляции. К андрогенам относятся тестостерон, андростерон и другие. Половые гормоны женщины — это прогестерон, эстроген и пролактин. При их концентрации, отличной от нормальных значений, изменения проявляются не только в половой системе, но и во всем организме.
Биологически активные вещества в мужском организме вырабатываются в половых железах. Исследование назначают при возникновении следующих причин:
- задержка роста у мальчиков в пубертатном периоде;
- отставание полового созревания;
- бесплодие;
- снижение либидо;
- ожирение по женскому типу;
- гинекомастия;
- снижение потенции;
- опухоли половых органов.
В таких случаях берут анализ крови из вены на определение уровня тестостерона. Он образуется в яичках и отвечает за формирование половых клеток, стимулирует развитие вторичных половых признаков, скелета и мышечной массы, репродуктивную функцию. Дигидротестостерон возникает из тестостерона и влияет на половое созревание и либидо. При снижении концентрации этого гормона происходит облысение, уменьшение полового влечения вплоть до импотенции.
Основные биологически активные вещества в женском организме — это эстрадиол, прогестерон, пролактин, фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормон. Последние три вырабатываются передней долей гипофиза — главной железой эндокринной системы, расположенной в головном мозге. Эстрогены и прогестерон производятся половыми железами — яичниками.
В яичниках созревают фолликулы, которые образуют эстрогены (эстрон, эстриол, эстрадиол). Действуют они сходно, но различаются силой своего влияния. Основные эффекты эстрогенов:
- 1. Отвечают за развитие женских половых органов.
- 2. Стимулируют появление вторичных признаков.
- 3. Влияют на созревание и формирование слизистой оболочки матки и влагалища.
- 4. Обеспечивают подвижность маточных труб.
- 5. Повышают тонуса матки.
Прогестерон — это гормон беременности. Вырабатывается желтым телом яичников, плацентой и надпочечниками в незначительном количестве. Он способствует закреплению оплодотворенной яйцеклетки в матке и снижает ее тонус. Также оказывает влияние на водно-солевой обмен, тормозит производство желудочного сока и желчи.
Пролактин стимулирует выработку прогестерона, рост молочных желез и лактацию. ФСГ обеспечивает развитие фолликулов в яичнике и образование яйцеклеток.
Помимо гормонов гипофиза и половых желез, большую роль в организме играют гормоны щитовидной железы — тироксин (Т3) и трийодтиронин (Т4). Они отвечают за обмен веществ, влияют на сердечную мышцу, тонус сосудов. Поэтому при назначении анализа крови на гормоны определяют уровень свободного и связанного Т3 и Т4.
Подготовка к забору крови очень важна. В случае невыполнения рекомендаций можно получить неточный или ошибочный вариант.
Из-за этого может быть установлен неверный диагноз и назначено лечение, которое способно привести к нежелательным и даже опасным последствиям.
Готовиться к процедуре нужно обязательно. Существуют некоторые правила перед взятием крови из вены:
- отказ от алкогольных напитков;
- ограничение жирной, жареной пищи, мучных изделий;
- прекращение приема лекарств за 3 дня до предполагаемого анализа;
- соблюдение режима физических нагрузок;
- эмоциональное спокойствие;
- отказ от курения в день забора материала;
- анализ крови осуществляется в утреннее время натощак.
У женщин уровень БАВ в крови зависит от менструального цикла, поэтому этот фактор нужно учитывать при сдаче анализов. Фолликулостимулирующий и лютеинизирующий гормоны отвечают за формирование фолликула и созревание яйцеклетки, в связи с чем максимально корректный результат будет с третьего по восьмой день цикла.
При непосредственном определении концентрации пролактина необходимо избегать нервного перенапряжения и в течение получаса до сдачи крови успокоиться. Это важно, так как гормон отвечает на стрессовую реакцию организма повышением уровня в крови. Сдавать его нужно в первую и вторую фазу менструального периода.
Максимальная концентрация прогестерона наблюдается на 14-й день цикла, во время овуляции. Эстрадиол и тестостерон не зависят от менструальной функции, поэтому сдать кровь можно в любой день.
Подготовка к сдаче анализа начинается за 5 дней. Человеку нужно придерживаться диеты, обеспечить физический и эмоциональный покой, не пить пиво и алкоголь. Нельзя чистить зубы перед сдачей анализа и принимать пищу. Допускается пить воду. Необходимо отменить все таблетки, так как это влияет на результат. Если это невозможно, следует сказать об этом врачу.
Уровень гормонов щитовидной железы у взрослых не зависит от пола. Количество трийодтиронина находится в значении от 2,6 до 5,7 ммоль/л. Нормальные показатели свободного тироксина — 0,7–1,48 нг/дл.
Концентрация тестостерона у мужчин составляет 4,94–32,01 нмоль/л. У женщин этот показатель равен 0,38–1,97 нмоль/л.
Уровень прогестерона различен в разную фазу менструального цикла. Его расшифровка представлена в таблице:
| Фаза менструального цикла | Количество прогестерона, мкг/л |
| Фолликулярная фаза | 0,06–1,25 |
| Пик овуляции | 0,08–1,20 |
| Лютеиновая фаза | 2,5–25,0 |
| Период менопаузы | 0,06–1,6 |
При беременности концентрация прогестерона в гинекологии меняется в зависимости от срока: в первом триместре он находится в пределах 8,9–468,39 нмоль/л, во втором периоде — от 71,49 до 303,10 единиц и после 25 недель равен 88,69–771,0.
Норма фолликулостимулирующего гормона в крови составляет 0,5–4,0 мкг/л. Повышенный уровень обнаруживают при гормональной недостаточности яичников. Лютеинизирующий гормон находится в пределах 04–3,0 мкг/л. Рост вещества виден в середине менструального цикла и во время менопаузы. Снижение концентрации наблюдается при беременности.
В клинической практике редко встречаются изолированные нарушения концентрации гормона. Это связано с взаимодействием веществ, поэтому при сдаче анализа правильно будет проверить весь спектр.
Когда с годами в организме женщины производится все меньше гормонов, нередко назначаются женские гормоны в таблетках.
Такие препараты устраняют множество симптомов, которыми сопровождается дефицит гормонов.
Гормоны – вещества, которые продуцируются почти в любом органе и ткани организма, поэтому они воздействуют на его работоспособность и общее функционирование.
Гормональный фон определяет следующие важные характеристики:
- масса тела и склонность к поправлению;
- аппетит;
- половая функция;
- цвет волос и их структура;
- вид кожи;
- эмоциональное состояние;
- поведение и мышление.
Человеческий организм производит как женские, так и мужские половые гормоны. Их количество обусловлено полом.
Самое большее их число производится эндокринной системой, которая включает следующие железы:
- щитовидная;
- паращитовидная;
- поджелудочная;
- вилочковая.
К этой системе также относятся следующие органы:
Гормоны, вырабатываемые этими железами, поступают к различным органам посредством кровеносной системы.
Препараты и средства, содержащие женские гормоны, назначаются преимущественно при нарушении гормонального баланса в организме. Он может быть спровоцирован множеством негативных факторов, включая следующие:
- генетическая предрасположенность;
- повышенная усталость в хронической форме;
- нарушения сна;
- стрессовые ситуации;
- влияние определенных медикаментозных средств;
- разные болезни, в частности, вирусной природы;
- сбои иммунной системы.
Такой дисбаланс возникает также на фоне вредных привычек, включая следующие:
- злоупотребление алкоголем;
- курение;
- употребление наркотических средств.
Современные фармацевтические компании предлагают женские гормоны в таблетках в широком ассортименте.
Они позволяют восстановить баланс в организме, замедляя старение и благотворно влияя на репродуктивную функцию.
Как в женском, так и в мужском организме производятся 2 главных вида гормонов – андрогены и эстрогены. Первый вид – это мужские гормоны, а второй – женские.
Однако кроме них, у представительниц женского пола продуцируются и другие виды, влияющие на важные функции отдельных систем. Особенности главных из них следует рассмотреть подробно.
Это главный женский гормон, продуцируемый в яичниках, влияющий на половые признаки, внешний вид и регенерацию клеток.
В связи с этим его оптимальное содержание в организме обеспечивает эластичность кожи и здоровье волос. Кроме того, он защищает сосуды от образования бляшек.
При дефиците этого основного женского полового гормона наблюдаются следующие симптомы:
- Тело женщины приобретает мужские очертания.
- На конечностях и лице наблюдается оволосение по мужскому типу.
- Кожа становится дряблой, теряет упругость и быстро стареет.
Повышенное содержание же приводит к излишкам жира в зоне живота и бедер.
Он продуцируется в надпочечниках и влияет на следующие женские черты:
- чувство привязанности;
- забота;
- чувствительность;
- нежность.
Самое большее содержание окситоцина наблюдается после родов, с чем связано формирование заботы и любви к ребенку.
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Повышенная его концентрация провоцирует истеричность и навязчивую опеку у женщины.
Он образуется в яичниках и в плаценте во время вынашивания ребенка, воздействует на развитие яйцеклетки и цикл, а также на формирование фигуры.
К тому же именно эстрадиол не позволяет волосам расти на женском лице и груди (как у мужчин).
Наивысшее содержание его наблюдается у мужчин. Он продуцируется при формировании желтого тела (когда яйцеклетка покидает фолликул).
От прогестерона зависит способность беременной выносить и родить ребенка. Снижение его уровня при беременности на ранних сроках провоцирует выкидыш.
Он продуцируется в надпочечниках женщины в малом содержании. При повышенных показателях тестостерона отмечаются следующие признаки:
- повышенная раздражительность;
- перепады настроения;
- вспыльчивость.
В первую очередь тестостерон воздействует на женское сексуальное поведение.
Это гормон щитовидки, отвечающий за различные обменные процессы. Его дефицит сопровождается следующими симптомами:
- появление лишнего веса;
- постоянная усталость;
- дряблость кожи;
- сонливость;
- нарушения памяти.
Повышение показателей тироксина приводит к следующим проявлениям:
- нарушение концентрации внимания;
- проблемы со сном;
- стенокардия;
- появление чувства тревоги.
На этом фоне, как правило, происходит также стремительное похудение и проблемы с процессами мышления.
Это гормон роста, продуцируемый гипофизом. Он обеспечивает контроль над мышечной тканью и связками. Его дефицит замедляет рост, а избыток приводит к его ненормальным показателям. Также нарушения концентрации соматотропина приводят к слабости и дряблости мышечной массы у женщины.
Вырабатывается в поджелудочной железе и нормализует содержание сахара в крови. Он участвует в расщеплении углеводов, полученных организмом с едой.
Когда в состав пищи входит много сладкого, инсулин не справляется с ее переработкой, что провоцирует накопление сахара. Это плохо сказывается на кровеносных сосудах и провоцирует полноту и сахарный диабет.
Женские половые гормоны в таблетках помогают устранить различные проблемы в организме и оказывают следующие действия:
- Они продлевают молодость путем восполнения половых гормонов.
- Останавливают процессы развития ожирения.
- Замедляют темпы образования морщин, обеспечивая упругость кожи.
- Нормализуют артериальное давление.
- Облегчают симптоматику при климаксе.
- Устраняют учащенное мочеиспускание.
- Применяются при лечении цистита в хронической форме, обусловленного атрофией слизистой оболочки мочевого пузыря.
После 50 лет препараты женских половых гормонов существенно снижают риск развития следующих заболеваний:
- атеросклероз;
- сахарный диабет;
- остеопороз.
Также подобные средства широко применяются для профилактики различных сердечно-сосудистых патологий и инсульта.
Половые гормоны в таблетках у женщин, как правило, содержат эстроген или прогестерон, которые считаются наиболее важными женскими гормонами.
Эстроген в таблетках чаще всего назначается для восстановления нормального менструального цикла и артериального давления.
Его принимают также для избавления таких частых проявлений у женщин старше 40 лет как постоянная усталость и головные боли.
Показаниями для применения этого вещества могут выступать следующие состояния:
- отсутствие менструации;
- бесплодие;
- недоразвитость матки;
- нарушения после удаления яичников;
- остеопороз во время климакса.
Среди гормональных таблеток с эстрогеном следует выделить следующие препараты:
- Эстрофем: это средство назначается для устранения симптоматики при климаксе. Оно не предназначено для контрацепции и имеет ряд побочных действий, в связи с чем при долгом употреблении необходимо хотя бы раз в 6 месяцев проходить обследование.
- Премарин: данное средство используют при нарушении функции яичников и кровотечениях в матке. Оно известно также в качестве препарата для нормализации гормонального фона в период менопаузы. При наличии сахарного диабета препарат назначается с осторожностью.
- Тефэстрол: показан при отсутствии вторичных половых признаков и недоразвитости органов половой системы.
В связи с рядом противопоказаний и побочных действий, которые имеют данные средства, их выбор и дозировку должен устанавливать лишь специалист.
Самыми популярными препаратами этой группы выступают следующие средства:
- Норколут: назначается при нарушениях менструального цикла и эндометриозе. Препарат обладает высокой активностью, иногда входит в состав лекарств для лечения аденомиомы.
- Прегнин: средство от бесплодия и сбоев работы яичников. Также широко применяется при отсутствии менструации или слишком скудных выделениях.
- Постинор: считается одним из наиболее эффективных контрацептивов. Однако его действие истекает спустя 2 суток после приема.
Кроме данных препаратов, нередко используются и комбинированные средства, которые считаются универсальными. Среди них можно выделить следующие препараты:
Неправильное применение таких лекарств может провоцировать тошноту, рвоту и более серьезные осложнения.
источник
Гормоны – своего рода посредники между мозгом и функционированием всех систем. Эстрогены и прогестерон – это основные гормоны и регуляторы в женском организме. Они в ответе за репродуктивную функцию женщины. Именно они делают женщину женственной – сексуальной, красивой, способной зачать, выносить и произвести здоровое потомство.
Соотношение такое эстрогена и прогестерона остается неизменным в течение всего нормального репродуктивного периода – в норме прогестерон и эстрогены находятся в равновесии. Прогестерон является своего рода антагонистом эстрогена.
Эстрогены – целая группа половых стероидных гормонов, которые включают в себя около 30 соединений. Основными являются 3 представителя: эстрадиол, эстрон и эстриол. Самым активным и значимым среди этих гормонов является эстрадиол. Он и обеспечивает всю внешнюю привлекательность женщины в фертильном ее возрасте. Если взять соотношение активности этих 3 гормонов, соотношение будет 100:1:7.
Эстрогены формируются в яичниках; небольшой объем продуцируется гипофизом и плацентой во время беременности. Эстрогеновые рецепторы расположены во влагалище, яичниках и матке, фаллопиевых трубах, груди, печени и миокарде.
Блокироваться эти рецепторы могут в результате воспалений, поэтому при планировании беременности необходимо провериться на гормональный баланс. После климакса эстрогены вырабатываются жировой тканью, но они “неправильные” эстрогены. Они есть не только в человеческом организме; есть эстрогены животных, фитоэстрогены – в растениях; химические вещества, которые способны вести себя как эстрогены.
При гормональных сбоях сразу появляется раздражительность, бессонница; при нехватке эстрогена наступает остеопороз. Нормальный эстроген обеспечивает густоту и крепость волос, гладкость кожи, стройное тело и красивую пышную грудь, способность к зачатию.
При нормальном эстрогене не бывает ПМС, не нарушается МЦ, половая жизнь гармонична. Соответственно, при его нехватке всего этого не будет. Эстроген у девочек начинает повышаться в период полового созревания во время пубертатного возраста.
Угловатая фигура девочки-подростка приобретает женственность, кости таза становятся шире, меняется тембр голоса – он становится более грудным. Появляется менархе и в течение 1,5-2 лет устанавливается полноценный МЦ. При менструальном цикле в первую его половину происходит подготовка яйцеклетки и эстроген в этот период повышается.
После выхода зрелой яйцеклетки из доминантного фолликула образуется желтое тело – временная эндокринная железа, занятая выработкой прогестерона. Если произошло оплодотворение яйцеклетки, прогестерон будет вырабатываться и дальше по нарастающей, чтобы создать все условия для поддержания развития плода. Поэтому его и называют гормоном беременности. Также при гестации он подготавливает лактацию, помогая росту молочных желез. Если же зачатия не было, желтое тело рассасывается и прогестерон падает. Эти изменения цикличны и ежемесячны. При полном отсутствии овуляции прогестерон не продуцируется — нет желтого тела.
- идет набор веса;
- АД начинает скакать в сторону повышения;
- учащается пульс и возникает атеросклероз;
- появляется ломкость ногтей;
- сухость волос и кожи;
- кожа быстро стареет, на ней появляются родинки и папилломы, пигментные пятна;
- часто появляется бессонница;
- снижение памяти;
- раздражительность;
- часто болит голова;
- нарушается работа ЖКТ с развитием диспепсических явлений;
- либидо снижается;
- появляются альгоменореи и нерегулярность МЦ.
Они различаются по возрастам:
- У подростков: задержка полового развития, чрезмерное оволосение на конечностях по мужскому типу у девочек. Менархе приходит после 14 лет. В таких случаях может развиться первичное бесплодие.
- Репродуктивный возраст. Нарушается МЦ, нет зачатия и беременности. Сухость слизистых, возникает диспареуния, нередко присоединяются осложнения в виде инфекций МПС. Меняется и обвисает грудь, на коже появляются стрии.
- Зрелый возраст. После 40 лет по законам физиологии снижается выработка эстрогена. На коже увеличиваются морщины, АД повышается, настроение часто меняется в сторону ухудшения. Внимание и память также страдают, учащаются переломы. В это же время наблюдаются приливы – приступы жара и повышение потливости.
При снижении прогестерона повышается АД, появляется тяжесть в ногах, цефалгии. Цикличность менструаций нарушается, овуляция наступает с задержкой, эндометрий утолщается при менструации появляются болезненность и обильность, длительность больше недели.
Развивается бесплодие из-за того, что эмбрион не может закрепиться в слизистой матки. Нередко возникает внематочная беременность. При низком прогестероне беременность часто заканчивается выкидышем.
- выраженным становится ПМС;
- настроение переменчиво;
- вес женщины перед менструацией увеличивается;
- отмечаются нарушения сна;
- нестабильно АД;
- частые обмороки;
- нарушение терморегуляции;
- запоры и метеоризм;
- похолодание конечностей;
- кистоз или фиброз в МЖ;
- сухость и сыпь на коже.
Почему эстроген называют ангелом смерти? Накопление этого гормона в организме, особенно в климактерии — причина многих патологий.
Проблема в том, что эстроген стимулирует рост клеток, что приводит к появлению всевозможных новообразований, особенно МЖ и матки. Не все из них доброкачественные.
Избыток эстрогена часто вызывает маточные кровотечения. Эстроген увеличивает выброс гистамина и аллергические реакции учащаются. Появляется нередко гипогликемия, поэтому женщина становится часто сладкоежкой, а это накопление килограммов.
Эстроген всегда доминирует. Это связано, в первую очередь, с нарушениями печени. Она не справляется с выведением излишков эстрогена, поступающими токсинами. К ним относятся консерванты, красители, лекарственные средства, спиртные напитки.
Проблемы c ЖКТ: из-за запоров происходит обратное всасывание токсинов в кровь – это продукты метаболизма эстрогена. Циркулируя в крови, они усугубляют дисбаланс гормонов.
Дефицит сна – приводит к снижению мелатонина, эстроген растет. Мало мелатонина – нет восстановления сил организма, начинают истощаться надпочечники и выбрасывать много кортизола в кровь. Этот стрессовый гормон уменьшает прогестерон и приводит к ожирению.
Кортизол стимулирует выработку инсулина. Ожирение – жировая ткань имеет способность накапливать токсины и усугублять нарушения печени – эстроген растет.
Ксеноэстрогены – имитаторы эстрогена. От них изолироваться невозможно. Их источники: промышленные отходы, продукты нефтепереработки, пестициды, средства по уходу и дезсредства; товары для строительства и ремонта – лакокраски, линолеум, ДСП, покрытия и пр.
Ксеноэстрогены опасны тем, что в организме задействуют эстрогеновые рецепторы и начинается бесконтрольное деление клеток с ростом опухолей. Даже водопроводная вода содержит эти вещества из-за выведения метаболитов гормональных препаратов.
- гормонозависимые опухоли надпочечников и яичников; ожирение;
- нарушения в работе ЩЖ;
- патологии печени и почек;
- СПКЯ;
- генетические патологии;
- усиленные физические нагрузки, также немалая роль принадлежит стрессам;
- нерациональному питанию;
- вредным привычкам;
- недосыпу;
- гиподинамии.
Отсутствие овуляции, набор веса, бесплодие. При беременности эстрогены повышаются, потому что дополнительно вырабатываются плацентой. Если этого не происходит, это говорит о недостаточности плаценты. Следствием этого будут ранние роды или гибель плода.
Гормоны: когда сдавать эстроген и прогестерон? Нарушения времени полового созревания в любую сторону, наличие бесплодия, дистрофических процессах в матке, яичниках, нарушениях МЦ, геморрагиях, симптомах опухоли в яичниках или гипофизе, перед ЭКО, при остеопорозе.
Для диагностики этот анализ чаще всего не используют. Это обусловлено тем, что нет точных признаков его уменьшения или повышения. Он постоянно колеблется. Главным ориентиром поэтому становится клиническая картина. Анализ назначают только при подготовке к ЭКО, при отсутствии зачатия больше года, при частых выкидышах у женщины (более 3).
Анализ на эстроген означает, прежде всего, сдачу крови на эстрадиол. Количество эстрадиола нужно считать на 7 день от начала менструального кровотечения. При менопаузе кровь сдается в любой день.
На прогестерон кровь сдается на 22 день цикла, т.е. за неделю до начала следующей менструации. Если МЦ нарушен и не отличается регулярностью, анализы сдаются несколько раз.
Прогестерона сдавать анализы и эстрогена можно по одинаковым правилам: венозная кровь сдается натощак, утром. За сутки до проведения исключить любые нагрузки. Не употреблять жирное, спиртное, последний прием пищи не позже 19 часов. Также нельзя до анализа проходить рентген и УЗИ. За час до сдачи крови нельзя курить.
источник
Анализ крови на прогестерон: показания, методика, какие болезни диагностирует? Как и на какой день цикла сдавать анализ на прогестерон?
В организме женщины прогестерон синтезируется в определенных железах, а также в тканях плаценты. Основная роль прогестерона заключается в обеспечении наступления беременности. Также он выполняет регуляционный контроль менструального цикла. Стоит отметить, что данный гормон не является исключительно «женским». У мужчин он вырабатывается в коре надпочечников и в яичках, но в значительно меньшей степени, чем у девушек и женщин разного возраста. В этой статье мы рассмотрим значимость такой процедуры, как анализ крови на прогестерон, разберем особенности и сроки проведения, а также возможные последствия при дефиците этого гормона в женском организме.
Прогестерон — эндогенный стероид и прогестогенный половой гормон, своеобразный «катализатор» для беременности. Также он считается весьма эффективным лекарственным средством при нарушениях месячных циклов. Это вещество выполняет ряд важнейших функций, обеспечивающих возможность зачатия и правильное протекание беременности. Именно поэтому так важно сдавать кровь на прогестерон регулярно и в точно установленное время, соблюдая все необходимые предписания врача.
Анализ крови на прогестерон производится преимущественно из вены. Во время лабораторного анализа происходит выделение сыворотки крови с последующим иммунохимическим исследованием. Если же вы будете сдавать кровь на прогестерон в частной лаборатории, то сможете получить первые результаты уже через два часа после начала процедуры. В амбулаторных условиях пациент ожидает результатов несколько дней.
Чтобы обозначить важность сдачи анализа крови на прогестерон, необходимо определиться с возможными последствиями при дефиците этого гормона. Прогестерон — это стероидный гормон, служащий активатором различных реакций, протекающих в организме. При дефиците возможны различные патологические осложнения. Если дефицит гормона наступил до зачатия, то высока вероятность невозможности зачатия, обусловленная тем, что тонус матки слабый и зигота не способна закрепиться на эндометрии. Однако на протяжении всей беременности недостаток прогестерона повышает риск выкидыша.
К чему может привести избыток прогестерона в организме девушки? Специалисты выделяют несколько основных последствий:
- сильные головные боли;
- проблемы со зрением;
- кожные высыпания угревого типа;
- хроническая усталость, депрессия;
- гормональные изменения.
Все эти факторы обусловлены тем, что при избытке прогестерона в крови организм работает в более интенсивном режиме. Также стоит отметить, что у молодых девушек, борющихся с данной проблемой, нередко случаются кровотечения между менструальными циклами. Из всего этого следует, что проходить тест на прогестерон нужно каждой женщине, особенно если в последнее время она стала наблюдать неприятные симптомы. Далее, мы рассмотрим, как сдать анализ на прогестерон в зависимости от характеристик цикличности месячных (постоянные или нерегулярные).
Синтез прогестерона в “желтом теле” напрямую регулируется иммунной системой через секреторные гормоны, вырабатываемые в яичниках. Фазу развития можно условно разделить на четыре временных отрезка:
- Пролиферационный период (в яичнике образуется фолликул с яйцеклеткой внутри, который во время овуляции раскрывается, и яйцеклетка выбрасывается в маточную полость).
- Васкуляризированный период (стенки фолликулярного пузырька пронизываются крупными пучками капилляров, и в желтом теле начинается интенсивное кровообращение).
- Период расцвета (железа сильно разрастается, внутри начинается ускоренный синтез прогестерона).
- Период угасания (если яйцеклетка не превратилась в зиготу, железа подвергается клеточной дистрофии с постепенным понижением уровня прогестерона в кровеносной системе).
Основной причиной проведения теста на уровень прогестерона является высокая вероятность гормонального сбоя. Именно поэтому врачи рекомендуют сдавать кровь на проверку в следующих случаях:
- если существует необходимость установления точной даты овуляции;
- при систематическом нарушении менструального цикла, а также в случае аменореи;
- если была выявлена угроза потери плода или подозрение на внематочную беременность;
- при таких серьезных заболеваниях как опухоль яичников, надпочечников, гипофиза;
- для подтверждения эффективности употребления лечебных препаратов, одним из компонентов которых является прогестерон.
Важно: Мужчинам также может понадобится анализ крови на прогестерон. Он сдается при внезапном нарушении потенции, опухоли яичек либо гипофизарных патологических образованиях. Большинство специалистов рекомендуют обоим супругам пройти тест на наличие в крови прогестерона. Своевременное обнаружение заболеваний разной степени тяжести позволит избежать проблем при вынашивании плода.
Гормон прогестерон синтезируется в желтом теле с первой по тринадцатую неделю беременности. Именно тогда происходит дополнительная стимуляция железы гонадотропином (вырабатывается в оболочках хориона, откуда и поступает в кровеносную систему матери). При наступлении второго триместра синтез продолжается в плаценте. В этот период прогестерон составляет основу гормонального обмена женщины. Он помогает усваивать повышенный объем питательных веществ, необходимых для полноценного развития плода.
При наблюдениях за гормональным фоном беременных женщин было установлено что прогестерон оказывает сильное воздействие на слизистые ткани матки. В первой фазе, матку стимулируют эстрогены, которые производит фолликулярный пузырек. Затем после овуляции, оболочки фолликулярного пузырька замещаются желтым телом и наблюдается интенсивная выработка прогестерона. Наступает фаза секреции, которая длится четырнадцать дней. Обратите внимание, что в случае задержки более чем в 2 дня повышается риск возникновения патологии.
Прогестерон также стимулирует секрецию молочных желез (при чрезмерном воздействии возможна молочница). Сосуды внутри матки приобретают вид спирали и увеличиваются в диаметре. Это необходимо для формирования кровеносной системы будущего ребенка. В эндометрии происходит наполнение стромы различными питательными веществами и необходимой жидкостью.
Последующее снижение прогестерона в крови может привести к артериальным спазмам в маточной полости (боли при менструации) и замедленному поступлению питательных веществ к клеткам. Можно выделить несколько факторов положительного влияния данного гормона при возникновении беременности:
- прогестерон подготавливает организм женщины к будущим родам;
- ускоряет рост тканей и помогает в формировании организма ребенка;
- происходит увеличение матки, расслабление мышечной ткани;
- снижение чувствительности маточной ткани.
Важно: Маточные связки расслабляются под воздействием гормона, что значительно упрощает прохождение плода и снижает риск возможных разрывов и повреждений. На протяжении беременности наблюдается стимуляция роста молочных желез и увеличение внутреннего объема альвеол, что необходимо для последующего грудного вскармливания.
Большинство женщин, которые разумно подходят к планированию беременности задаются вопросом, когда сдавать кровь на прогестерон. Ответить на этот вопрос не так просто, как кажется на первый взгляд, так как день теста определяется в зависимости от индивидуальных особенностей организма, в частности от менструального цикла будущей матери. В любом случае анализ прогестерона – это один из важнейших способов диагностики.
Молодые девушки зачастую опасаются дополнительных анализов как до беременности, так и во время нее. В первую очередь их интересует на какой день цикла сдавать прогестерон, как сдавать кровь для исследований правильно и нужно ли готовиться к анализу. Последний аспект особенно важен. Перед обследованием в обязательном порядке нужно пройти полноценный осмотр у эндокринолога. Врач может назначить дополнительные анализы для прояснения общего гормонального фона организма.
Что же касается сроков сдачи крови на прогестерон, то тут стоит помнить о двух важных нюансах:
- При регулярном менструальном цикле анализ проводится на двадцать третий день.
- Если же цикл превышает отметку в один месяц, то дата теста сдвигается.
- Определение уровня прогестерона в крови осуществляется за неделю до начала менструаций.
Эти простые правила позволят вам раз и навсегда запомнить на какой день сдавать прогестерон, вне зависимости от продолжительности вашего менструального цикла. Перед анализом проконсультируйтесь со своим лечащим врачом. Данное обследование не требует специальной подготовки, главное помнить, что забор венозной крови осуществляется через 3-4 часа после пробуждения (обязательно на пустой желудок). Существует определенный перечень лекарственных средств, составляющие которых могут существенно повлиять на результаты теста. Сдавать прогестерон при приеме гормональных препаратов не рекомендуется.
Под нерегулярным менструальным циклом принято понимать ситуацию, когда временной промежуток между двумя менструациями существенно варьируется во времени (то есть в один месяц он может составлять двадцать пять, а другой двадцать три дня). В таком случае будет весьма затруднительно определиться с точной датой сдачи анализа. Большинство специалистов сходятся во мнении, что оптимальным вариантом будет сделать несколько анализов и на основании полученных результатов вывести средний показатель.
На какой день необходимо проводить тест на прогестерон при нерегулярном цикле можно посмотреть в таблице, там приведены точные данные в зависимости от продолжительности цикла небеременной девушки:
Важно: О повышении прогестерона у женщин в крови говорит так называемая «базальная» температура. Ее рекомендуется проверять каждое утро после пробуждения одним и тем же прибором. Заведите специальный дневник и записывайте туда результаты на протяжении 2-3 недель. Разумеется, все зависит он индивидуальных показателей и особенностей организма девушки: тип питания, стресс, физическая активность. При консультации с иммунологом необходимо как можно более полно и точно обрисовать свой рацион, дневной ритм и образ жизни.
После получения результатов исследования, гинеколог проводит расшифровку данных анализа. Стоит помнить, что нормальный показатель данного гормона может сильно варьироваться в зависимости от текущей фазы менструации и соответствующего триместра беременности. Ниже представлены нормальные показатели для небеременных женщин. Стоит отметить, что пик гормона приходится на лютеиновую фазу.
Если вы будете сдавать анализ на прогестерон во время беременности, то принятая норма содержания данного гормона в крови может увеличится в десятки раз. В таблице приведены допустимые показатели в зависимости от триместра беременности. Как видно из представленных примеров, по мере приближения родов процент прогестерона в организме женщины резко повышается.
На работу всего женского организма и отдельных систем в частности оказывают значительное влияние различные гормоны. Именно они являются первопричиной большинства женских патологий. Об отклонениях нормы прогестерона могут косвенно свидетельствовать кровотечения либо задержка менструации. В такой ситуации необходимо при первой же возможности сдать анализ на прогестерон, и выявить концентрацию данного вещества в крови. При наличии недостатка или наоборот избытка прогестерона будет назначено лечение в соответствии с индивидуальными параметрами и особенностями организма.
источник
Исследование женских половых гормонов. Эстрогены, прогестерон, ЛГ, пролактин, ФСГ, нормы, причины отклонений
Регуляция менструального цикла у женщины –сложный процесс, в котором принимают участие нервная и эндокринная системы.
Менструальный цикл регулируется на пяти уровнях:
-
Кора головного мозга. В ней имеются нервные центры, — об их точном расположении науке до сих пор неизвестно, — которые регулируют работу половой системы. Головной мозг принимает посредством органов чувств сигналы из окружающей среды и передает их на другие структуры, тем самым оказывая влияние на менструальный цикл. Например, частые сильные стрессы способны приводить к расстройствам в половой сфере у женщин.
-
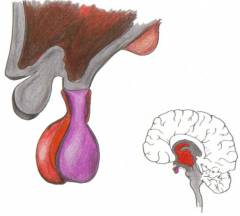
Гипоталамус – скопление нервных ядер, расположенное в промежуточном мозге (часть ствола головного мозга, находящегося под корой). Он вырабатывает особые гормоны, одни из которых (либерины) стимулируют работу гипофиза (см. ниже), а другие (статины) – подавляют. В свою очередь, работа гипоталамуса зависит от концентрации в крови половых гормонов.
-
Гипофиз – придаток мозга, представляющий собой железу внутренней секреции. Он выделяет три гормона, которые регулируют работу половых желез: фолликулостимулирующий гормон (ФСГ), лютеинизирующийгормон (ЛГ), пролактин.
-
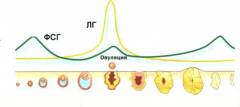
Яичники.Одновременно являются органами, в которых развиваются яйцеклетки, и железами внутренней секреции. Вырабатывают женские половые гормоны, — эстрогены. После созревания и выхода яйцеклетки (в середине менструального цикла, примерно через 2 недели после месячных) яичник начинает вырабатывать гормон прогестерон.
- Органы, в которых происходят изменения под влиянием половых гормонов. К ним относятся сами яичники, матка, влагалище.
Изменения, которые происходят в матке во время менструального цикла, называются маточным циклом.
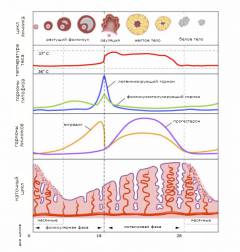
- Первая фаза начинается после того, как заканчиваются месячные. Под влиянием эстрогенов происходит восстановление слизистой оболочки матки.
- Во время второй фазы слизистая оболочка матки продолжает расти, её толщина увеличивается. Это по-прежнему обусловлено эффектами эстрогенов. Вторая фаза заканчивается на 14-й день после прекращения месячных.
- Во время третьей фазы матка готовится к тому, чтобы принять оплодотворенную яйцеклетку. Её слизистая оболочка набухает, в ней появляется много закрученных в виде спирали артерий. Это происходит под влиянием гормона прогестерона. Он начинает вырабатываться сразу после того, как яйцеклетка покидает яичник.
- Затем наступает четвертая фаза. Содержание эстрогенов и прогестерона в организме резко падает. На этом фоне слизистая оболочка матки начинает отторгаться, возникает кровотечение. У женщины приходят месячные, которые продолжаются 3-4 дня.
| Название гормона | В каком органе вырабатывается? | На какой орган и как воздействует? Какие эффекты обеспечивают? |
| Эстрогены | Эстрогены – это обобщающий термин, которым называют все женские половые гормоны:
Они обладают примерно одинаковыми эффектами, но различающимися по силе. Например, эстрон действует слабее по сравнению с эстрадиолом. | Эстрогены действуют на разные органы. Влияние эстрогенов на половые органы женщины:
Влияние эстрогенов на другие органы:
Во время климакса выработка эстрогенов в организме женщины резко падает. В первую очередь это приводит к угасанию детородной функции, развитию остеопороза, нарушений со стороны сердечно-сосудистой системы. |
| Прогестерон | Прогестерон производится тремя органами:
| Прогестерон –гормон, который необходим для нормального вынашивания беременности. |
Влияние на половые органы женщины:
- Подготовка слизистой оболочки матки к внедрению яйцеклетки. Предотвращение её отторжения.
- Снижение возбудимости и тонуса матки.
- Уменьшение выработки слизи в шейке матки.
- Усиление образования грудного молока.
Влияние прогестерона на другие органы:
- Нормализация водно-электролитного баланса.
- Усиление образования желудочного сока.
- Торможение выделения желчи.
- Стимулирует образование женских половых гормонов. В организме женщины сначала образуются мужские половые гормоны – андрогены, после чего происходит их превращение в эстрогены. ЛГ повышает выработку андрогенов.
- Способствует созреванию яйцеклетки и её выходу из яичника.
- Стимулирует образование прогестерона в желтом теле яичника.
- Активирует выработку прогестерона в желтом теле яичника.
- Стимулирует развитие молочных желез и выработку молока (после родов).
- Способствует сжиганию жира и образованию энергии.
- Снижает артериальное давление.
Нормы содержания эстрона в крови*:
| Норма, нг% | |
| В первую половину цикла (около 2-х недель с момента окончания месячных). | 5-9 |
| Во вторую половину менструального цикла (до начала следующих месячных). | 3-25 |
| Во время беременности. | 1500-3000 |
| У мужчин. | 3-6 |
*Здесь и далее: приведены средние показатели. Они могут различаться, в зависимости от лаборатории. Также в разных лабораториях могут различаться единицы измерения.
Когда необходимо проведение анализа крови на эстрон?
- нарушение месячных: полное отсутствие, уменьшение интенсивности, нарушения цикла, болезненность;
- бесплодие: если женщина не использует никакие средства контрацепции, регулярно живет половой жизнью не менее 6 месяцев, но при этом не можете забеременеть;
- задержка полового созревания: у девочки не увеличиваются молочные железы, не развиваются вторичные половые признаки, не приходят в положенном возрасте первые месячные;
- плановое обследование при подготовке к экстракорпоральному оплодотворению (ЭКО);
- у мужчин:возникновение женских черт строения тела (например, роста молочных желез).
Как происходит подготовка к анализу? Как берут материал на анализ?
При каких состояниях выявляется повышение и снижение уровня гормона?
| Повышение | Снижение |
| Опухоли яичников, которые продуцируют гормон. | Менопауза. |
| Поликистоз яичников. | Остеопороз – разрушение костной ткани. Эстрон препятствует рассасыванию костей. |
| Избыточная масса тела, ожирение. При этом снижается обмен веществ, эстрон не перерабатывается и не выводится своевременно из организма. | Снижение функции яичников. |
| Нарушение функции щитовидной железы. | Нарушения менструального цикла. |
| Повышение вязкости крови и образование тромбов. | Задержка полового развития. |
| Повышенный риск злокачественных опухолей шейки матки и груди. | Бесплодие. |
Нормы содержания эстрадиола в крови:
| Норма, нг/л | |
| В первую половину цикла (около 2-х недель с момента окончания месячных). | 15-160 |
| Середина менструального цикла (во время выхода яйцеклетки из яичника). | 34-400 |
| Во вторую половину менструального цикла (до начала следующих месячных). | 27-246 |
Во время беременности:
|
|
| Климакс | 5-30 |
| У мужчин | 5-53 |
Когда необходимо проведение анализа крови на эстрадиол?
- задержка полового созревания у девочек, отсутствие первых месячных в положенном возрасте;
- бесплодие;
- нарушения менструального цикла;
- уменьшение размеров матки и яичников, слабая выраженность вторичных женских половых признаков;
- опухоли яичников, которые продуцируют половые гормоны;
- остеопороз;
- у мужчин: появление женских признаков строения тела.
Анализ необходимо сдавать натощак. Последний прием пищи – не позднее 8 часов после сдачи крови. За день до исследования нужно исключить стрессы, тяжелые физические нагрузки, алкоголь, жирную, жареную и острую пищу. Непосредственно перед сдачей анализа нельзя проходить УЗИ, рентгенографию.
В зависимости от цели проведения анализа, кровь рекомендуется сдавать на 3-5 или 9-21 дни менструального цикла.
Кровь для анализа на эстрадиол берут из вены.
При каких состояниях выявляется повышение и снижение уровня гормона?
| Повышение | Снижение |
| Опухоли яичников, продуцирующие гормоны. | Снижение функции яичников (первичное или при других заболеваниях). |
| Маточные кровотечения во время менопаузы. | Синдром Шерешевского-Тернера – генетическое заболевание, характеризующееся бесплодием и недоразвитием половых желез. |
| Преждевременное половое развитие у девочек. | Голодание, вегетарианская или сыроедческая диета. |
| Повышение функции щитовидной железы. | Истощение. |
| Цирроз печени. | |
| Гинекомастия – рост молочных желез у мужчины. |
Постоянно в организме женщины присутствует лишь небольшое количество эстриола. Во время беременности оно сильно увеличивается.
Нормы содержания эстриола в крови:
| Срок беременности, недель | Нормы эстриола, нмоль/л |
| 6-7 | 0,6-2,5 |
| 8-9 | 0,8-3,5 |
| 10-12 | 2,3-8,5 |
| 13-14 | 5,7-15,0 |
| 15-16 | 5,4-21,0 |
| 17-18 | 6,6-25,0 |
| 19-20 | 7,5-28,0 |
| 21-22 | 12,0-41,0 |
| 23-24 | 8,2-51,0 |
| 25-26 | 20,0-60,0 |
| 27-28 | 21,0-63,5 |
| 29-30 | 20,0-68,0 |
| 31-32 | 19,5-70,0 |
| 33-34 | 23,0-81,0 |
| 35-36 | 25,0-101,0 |
| 37-38 | 30,0-112,0 |
| 39-40 | 35,0-111,0 |
Когда необходимо проведение анализа крови на эстриол?
- Обследование во время планирования беременности, если:
- будущей матери более 35 лет, и/или отцу – 45 лет;
- у мужчины или женщины есть родственники с хромосомными заболеваниями;
- у пары уже рождались дети с пороками развития;
- мужчина или женщина подвергались действию радиоактивного излучения, получали терапию цитостатиками, лучевую терапию;
- во время предыдущих беременностей у женщины было невынашивание.
- Показания к анализу во время беременности:
- угроза прерывания беременности;
- обнаружение патологических изменений во время ультразвукового исследования: гипотрофия (небольшие, не соответствующие сроку беременности размеры) плода, участки обызвествления в плаценте и др.;
- плановое исследование на 12-15 неделях беременности для оценки состояния плаценты и плода;
- переношенная беременность;
- синдром Дауна у плода;
- внутриутробная инфекция;
- уменьшение в размерах и снижение функции надпочечников плода;
- фетоплацентарная недостаточность – патологическое состояние, при котором нарушается функция плаценты.
Как осуществляется подготовка к анализу? Как берут материал на анализ?
Перед проведением анализа на эстриол специальной подготовки не требуется. Исследование проводится натощак – за 4 часа до него нельзя принимать пищу.
Для определения уровня эстриола у женщины берут кровь из вены.
При каких состояниях выявляется повышение и снижение уровня гормона?
| Повышение | Снижение |
| Двойня, многоплодная беременность. | Угроза прерывания беременности. |
| Большие размеры плода. | Риск преждевременных родов. |
| Различные заболевания печени, при которых снижается её способность синтезировать белки. | Фето-плацентарная недостаточность. |
| Переношенная беременность. | |
| Анэнцефалия – отсутствие мозгового черепа и головного мозга у плода. | |
| Недоразвитие, снижение функции надпочечников у плода. | |
| Синдром Дауна у плода. | |
| Прием женщиной во время беременности некоторых лекарственных средств: препаратов гормонов коры надпочечников, антибиотиков. | |
| Внутриутробная инфекция. |
Выработка прогестерона начинается примерно на 14-й день менструального цикла. За несколько дней она достигает максимума, а затем, к следующей менструации, снова снижается.
Прогестерон нужен для того, чтобы подготовить матку к имплантации оплодотворенной яйцеклетки. Он обеспечивает нормальное течение беременности.
Нормы содержания прогестерона в крови:
| Нормы прогестерона, нмоль/л | |
| девочки до 9 лет | менее 1,1 |
| девочки к 18 годам | 0,3-30,4 |
взрослые женщины:
|
|
| климакс | менее 0,6 |
беременность:
|
|
| мужчины | 0,3-2,2 |
Когда необходимо проведение анализа крови на прогестерон?
- Отсутствие месячных и другие нарушения менструального цикла.
- Бесплодие.
- Дисфункциональные маточные кровотечения – кровотечения, которые не связаны с менструальным циклом.
- Оценка состояния плаценты – для этого анализ на прогестерон проводят во второй половине беременности.
- Перенашивание беременности, выявление причины.
Как осуществляется подготовка к анализу? Как берут материал на анализ?
Обычно анализ на прогестерон проводят на 22-23 день менструального цикла. Но иногда лечащий врач может назначить его в другие дни.
Подготовка к анализу:
- Сдавать кровь на прогестерон желательно утром, с 8.00 до 11.00.
- Анализ сдается натощак – за 8-14 часов до него нельзя есть. Воду пить можно.
- Если не удается сдать анализ утром, то можно позавтракать, а через 6 часов сдать кровь. В течение этого времени есть нельзя.
- Накануне нельзя употреблять жирную пищу.
Для проведения анализа берут кровь из вены.
При каких состояниях выявляется повышение и снижение уровня гормона?
| Повышение | Снижение |
| Дисфункциональные маточные кровотечения, удлинение второй половины менструального цикла. | Хронические воспалительные заболевания матки, яичников, маточных труб. |
| Некоторые виды аменореи (отсутствие месячных). | Персистенция фолликула. Это состояние, при котором созревший пузырек с яйцеклеткой в яичнике не разрывается. Яйцеклетка не выходит из яичника. Фолликул остается на своем месте, не превращается в желтое тело и продолжает вырабатывать эстрогены, а выработка прогестерона тормозится. |
| Фето-плацентарная недостаточность во время беременности. | Маточные кровотечения – могут возникать из-за недостаточной выработки прогестерона во второй половине менструального цикла. |
| Медленное созревание плаценты во время беременности. | Угроза прерывания беременности в результате нарушения работы эндокринной системы. |
| Нарушение функции почек – почечная недостаточность. При этом нарушается образование мочи, прогестерон перестает выводиться с мочой. | Нарушения функции плаценты во время беременности. |
Прием некоторых лекарственных препаратов:
| Перенашивание беременности. |
| Задержка внутриутробного развития плода. | |
Прием некоторых лекарственных препаратов:
|
Основные эффекты лютеинизирующего гормона:
| У женщин | У мужчин |
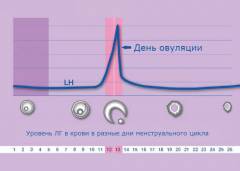
В первой половине менструального цикла количество лютеинизирующего гормона в организме женщины повышается и, когда оно достигает критического значения, происходит овуляция – разрыв созревшего фолликула и выход яйцеклетки. |
Тестостерон подавляет выработку лютеинизирующего гормона, поэтому до 65 лет уровень последнего в организме человека относительно невысок. |
Нормы содержания ЛГ в крови:
| Возраст/пол | Нормы содержания ЛГ, мЕд/мл |
| Женщины | |
| младше 1 года | менее 3,29 |
| 1-5 лет | менее 0,27 |
| 5-10 лет | менее 0,46 |
старше 10-14 лет (с приходим первых месячных)
|
|
| климакс | 14,2-52,3 |
| Мужчины | |
| младше 1 года | менее 6,34 |
| 1-5 лет | менее 0,92 |
| 5-10 лет | менее 1,03 |
| 10-14 лет | менее 5,36 |
| 14-20 лет | 0,78-4,93 |
| старше 20 лет | 1,14-8,75 |
Когда необходимо проведение анализа крови на ЛГ?
- Ановуляция – патологическое состояние, при котором в середине месячного цикла не происходит овуляции – выхода яйцеклетки из яичника.
- Гирсутизм – избыточное оволосение, рост волос на теле у женщины по мужскому типу.
- Снижение либидо (полового влечения). Снижение потенции у мужчин.
- Увеличение интервала между месячными до 40 дней и более, либо их отсутствие.
- Дисфункциональные маточные кровотечения.
- Бесплодие – невозможность зачать ребенка в течение 6 месяцев и более, несмотря на регулярную половую жизнь без использования средств контрацепции.
- Преждевременное половое развитие или его задержка.
- Самопроизвольное прерывание беременности (невынашивание).
- Недоразвитие у женщины наружных и внутренних половых органов.
- Отставание в росте.
- Эндометриоз.
- Синдром поликистозных яичников.
- Контроль эффективности лечения гормональными препаратами.
Как осуществляется подготовка к анализу? Как берут материал на анализ?
Анализ крови на лютеинизирующий гормон обычно берут на 6-7 день после последних месячных.
Подготовка к анализу:
- За 3 дня – исключить интенсивные физические нагрузки, спортивные тренировки.
- Накануне – избегать жирной пищи, придерживаться легкой диеты.
- За 8-14 часов – ничего не есть. Обычно анализ сдают натощак в 8.00-10.00.
- За 3 часа до анализа – не курить.
При каких состояниях выявляется повышение и снижение уровня гормона?
| Повышение | Снижение |
| Аденома (доброкачественная опухоль) гипофиза, клетки которой синтезируют большое количество лютеинизирующего гормона. | Аменорея (отсутствие месячных) в результате снижения функции гипофиза. |
| Синдром истощенных яичников. Яичники перестают вырабатывать половые гормоны, при этом, пытаясь их активировать, гипофиз начинает вырабатывать больше лютеинизирующего гормона. | Гонадотропный гипогонадизм– уменьшение в размерах матки, маточных труб и яичников, связанное с недостаточной выработкой гормонов гипофиза. |
| Эндометриоз. | Синдром Шихана – инфаркт гипофиза после родов. Во время беременности размеры гипофиза женщины увеличиваются, но крови к нему поступает столько же, сколько и прежде. При развитии кровотечения во время родов и падении артериального давления происходит повреждение железы, снижение её функции. |
| Синдром поликистозных яичников. | Гипофизарный нанизм – карликовость, связанная с нарушением функции гипофиза в детстве. |
| Тестикулярная феминизация – заболевание у мужчин, при котором организм утрачивает чувствительность к мужским половым гормонам. При этом исчезает тормозящее действие тестостерона на гипофиз. | Синдром поликистозных яичников. |
| Интенсивные физические нагрузки, спортивные тренировки. | Болезнь Симмондса – заболевание, при котором снижается функция гипофиза. |
| Истощение, голодание, вегетарианская и сыроедческая диета. | Курение. |
| Атрофия яичек у мужчин. Может происходить после некоторых перенесенных заболеваний, например, свинки. | Избыточная масса тела, ожирение. |
| Выраженное нарушение функции почек. При этом ЛГ перестает выводиться с мочой. | Частые сильные стрессы. |
Прием некоторых лекарственных препаратов:
| Прием некоторых лекарственных препаратов:
|
Ночью содержание пролактина в крови максимально. Утром его уровень резко снижается, остается низким до позднего утра, а затем начинает постепенно повышаться.
Во время беременности выработка пролактина максимально нарастает к 20-25 неделям, после чего начинает снижаться.
Нормы содержания пролактина в крови:
| Пол/возраст | Нормы пролактина, мЕд/мл |
| Женщины: | |
| до 1 месяца жизни | 6,3-1995** |
| 1-12 месяцев | менее 628 |
| старше 1 года | 109-557 |
| Мужчины: | |
| до 1 месяца жизни | 78-1705** |
| 1-12 месяцев | менее 607 |
| старше 1 года | 73-407 |
**Такой большой разброс связан с тем, что содержание гормона в крови новорожденного ребенка максимально, а затем, к 1-му месяцу жизни, резко снижается.
Когда необходимо проведение анализа крови на пролактин?
- Боли в молочных железах, возникающие с определенной периодичностью.
- Галакторея – самопроизвольное выделение молока вне связи с грудным вскармливанием.
- Увеличение промежутка между месячными до 40 дней и более, либо их полное отсутствие.
- Мастопатия.
- Бесплодие.
- Хроническое воспаление в матке, яичниках, маточных трубах.
- Половой инфантилизм – недоразвитие наружных и внутренних половых органов.
- Переношенная беременность.
- Контроль функции плаценты.
- Гирсутизм – избыточное оволосение, рост волос на теле по мужскому типу.
- Болезненно протекающий климакс.
- Ожирение.
- Нарушение образования грудного молока во время грудного вскармливания.
- Остеопороз.
- Необходимость подбора эффективного лечения при низком уровне пролактина в крови.
У мужчин:
- Снижение либидо, потенции.
- Гинекомастия – рост молочных желез, как у женщины.
Как осуществляется подготовка к анализу? Как берут материал на анализ?
Подготовка к анализу:
- За сутки – исключить перегревание (посещение сауны), половые сношения.
- За 8-14 часов – ничего не есть (можно лишь пить воду). Анализ сдают натощак, желательно это делать утром, между 8.00 и 11.00.
- За час – не курить.
- За 10-15 минут – расслабиться и постараться успокоиться. Стресс может повлиять на результат анализа.
Для определения уровня пролактина берут кровь из вены.
При каких состояниях выявляется повышение и снижение уровня гормона?
| Повышение | Снижение |
Заболевания гипоталамуса:
| Синдром Шихана – гибель гипофиза после родов в результате нарушения притока к нему крови (при кровотечениях, падении артериального давления). |
| Заболевания гипофиза (опухоли и кисты). | Длительное и частое облучение рентгеновскими волнами. Лучевая терапия при злокачественных опухолях. |
| Гипотиреоз – снижение функции щитовидной железы. Пытаясь активировать её, гипофиз начинает выделять больше гормонов. | Прием некоторых лекарственных препаратов:
|
| Хроническое тяжелое нарушение функции почек – при этом снижается выведение гормона с мочой. | |
| Синдром поликистозных яичников. | |
| Врожденное нарушение функции коры надпочечников. | |
| Цирроз печени. | |
| Опухоли яичников, которые вырабатывают женские половые гормоны – эстрогены. | |
| Нервная анорексия. | |
| Опоясывающий лишай. | |
| Снижение уровня сахара крови в результате чрезмерной выработки инсулина. | |
Прием некоторых лекарственных препаратов:
|
Когда необходимо проводить анализ на пролактин?
Исследование проводится в том случае, когда выявлено повышенное содержание в крови пролактина, обычно более 700 мЕд/л.
Как трактуют результат анализа крови на макропролактин?
| Результат | Пояснение |
| Повышенное содержание макропролактина в крови отсутствует. | После реакции связывания в крови остается менее 40% пролактина от исходного уровня. |
| Повышенное содержание макропролактина в крови сомнительно. | После реакции связывания в крови остается 40-60% пролактина от исходного уровня. |
| Выявлено повышенное содержание макропролактина в крови. | После реакции связывания в крови остается более 60% пролактина от исходного уровня. |
Определение уровня макропролактина проводится в дополнение к анализу крови на пролактин для уточнения результата и исключения ошибок.
Выделение ФСГ в кровь происходит скачками. Эти скачки продолжаются по 15 минут и происходят через каждые 1-4 часа. В это время уровень гормона в крови повышается в 2-2,5 раза.
Нормы содержания ФСГ в крови:
| Возраст/пол | Нормы мЕд/л |
| Женщины | |
| до 1 года жизни | 1,84-20,26 |
| 1-5 лет | 0,6-6,12 |
| 6-10 лет | 0-4,62 |
после 11 лет
|
|
| климакс | 19,3-100,6 |
| Мужчины | |
| до 1 года жизни | менее 3,5 |
| 1-5 лет | менее 1,45 |
| 6-10 лет | менее 3,04 |
| 11-14 лет | 0,36-6,29 |
| 15-20 лет | 0,49-9,98 |
| после 21 года | 0,95-11,95 |
Когда необходимо проведение анализа крови на ФСГ?
- Бесплодие. Невозможность зачать ребенка в течение более чем 6 месяцев регулярной половой жизни без использования контрацепции.
- Снижение полового влечения, потенции (у мужчин).
- Удлинение менструального цикла до 40 дней и более, либо полное исчезновение месячных.
- Преждевременное половое развитие или его задержка.
- Невынашивание предыдущих беременностей.
- Отставание в росте.
- Дисфункциональные маточные кровотечения.
- Хронический воспалительный процесс в матке, яичниках, маточных трубах.
- Эндометриоз.
- Контроль эффективности лечения гормональными препаратами.
- Синдром поликистозных яичников.
Как осуществляется подготовка к анализу? Как берут материал на анализ?
Анализ крови на ФСГ проводится на 6-7 день менструального цикла.
Подготовка к исследованию:
- За 3 дня: исключить интенсивные физические нагрузки, спортивные тренировки.
- Накануне: соблюдать легкую диету, избегать жирной пищи.
- За 8-14 часов: не принимать пищу, разрешается только пить.
- За 3 часа: исключить курение.
- За 10—15 минут: постараться расслабиться, успокоиться.
Для исследования берут кровь из вены.
При каких состояниях выявляется повышение и снижение уровня гормона?
источник

 Кора головного мозга. В ней имеются нервные центры, — об их точном расположении науке до сих пор неизвестно, — которые регулируют работу половой системы. Головной мозг принимает посредством органов чувств сигналы из окружающей среды и передает их на другие структуры, тем самым оказывая влияние на менструальный цикл. Например, частые сильные стрессы способны приводить к расстройствам в половой сфере у женщин.
Кора головного мозга. В ней имеются нервные центры, — об их точном расположении науке до сих пор неизвестно, — которые регулируют работу половой системы. Головной мозг принимает посредством органов чувств сигналы из окружающей среды и передает их на другие структуры, тем самым оказывая влияние на менструальный цикл. Например, частые сильные стрессы способны приводить к расстройствам в половой сфере у женщин. 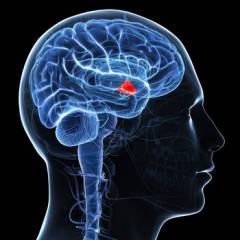 Гипоталамус – скопление нервных ядер, расположенное в промежуточном мозге (часть ствола головного мозга, находящегося под корой). Он вырабатывает особые гормоны, одни из которых (либерины) стимулируют работу гипофиза (см. ниже), а другие (статины) – подавляют. В свою очередь, работа гипоталамуса зависит от концентрации в крови половых гормонов.
Гипоталамус – скопление нервных ядер, расположенное в промежуточном мозге (часть ствола головного мозга, находящегося под корой). Он вырабатывает особые гормоны, одни из которых (либерины) стимулируют работу гипофиза (см. ниже), а другие (статины) – подавляют. В свою очередь, работа гипоталамуса зависит от концентрации в крови половых гормонов. 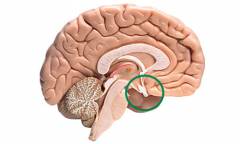 Гипофиз – придаток мозга, представляющий собой железу внутренней секреции. Он выделяет три гормона, которые регулируют работу половых желез: фолликулостимулирующий гормон (ФСГ), лютеинизирующийгормон (ЛГ), пролактин.
Гипофиз – придаток мозга, представляющий собой железу внутренней секреции. Он выделяет три гормона, которые регулируют работу половых желез: фолликулостимулирующий гормон (ФСГ), лютеинизирующийгормон (ЛГ), пролактин.  Яичники.Одновременно являются органами, в которых развиваются яйцеклетки, и железами внутренней секреции. Вырабатывают женские половые гормоны, — эстрогены. После созревания и выхода яйцеклетки (в середине менструального цикла, примерно через 2 недели после месячных) яичник начинает вырабатывать гормон прогестерон.
Яичники.Одновременно являются органами, в которых развиваются яйцеклетки, и железами внутренней секреции. Вырабатывают женские половые гормоны, — эстрогены. После созревания и выхода яйцеклетки (в середине менструального цикла, примерно через 2 недели после месячных) яичник начинает вырабатывать гормон прогестерон.