Желчнокаменнаяболезнь – заболевание желчевыводящих путей, характеризующееся образованием камней в желчном пузыре или в желчевыводящих протоках. Проявление заболевания обусловлено сопутствующими воспалительными процессами – например, холециститом. Вероятность образования желчных камней увеличивается с возрастом, у женщин в 3-5 раз чаще, чем у мужчин. Чаще всего это заболевание развивается у людей, ведущих малоподвижный образ жизни, в рационе которых преобладает жирная пища.
Желчнокаменная болезнь обычно имеет хроническое течение с периодами обострения, чередующиеся с периодами хорошего самочувствия у больных. Нередко заболевание сочетается с развитием хронического холецистита. Движение камней по желчным протокам вызывает механическое раздражение стенок желчного пузыря, или же спазмом мышц стенок пузыря и желчных протоков, что вызывает возникновение боли. Боль может быть постоянной или периодической. При приеме большого количества жирной или острой пищи после еды возникает ощущение горечи во рту, тяжести в подложечной области, тошнота, отрыжка, вздутие живота, изжога, понос. Такие периодически возникающие приступы могут сниматься приемом спазмолитиков, анальгетиков, которые рекомендованы вашим лечащим врачом. Нельзя принимать пищу в течение 12 часов. Следует помнить, что при любых болях в животе лучше всего сразу обратиться к врачу для постановки правильного диагноза и выбора правильного лечения. Если боль не проходит, следует вызвать скорую помощь, так как состояние больного нередко требует стационарного лечения и оперативного вмешательства.
Желчь – зеленоватая, коричневая или желтая немного вязкая жидкость горького вкуса, вырабатываемая печенью. Желчь осуществляет много важных пищеварительных функций и имеет сложный биохимический состав. Основными ее компонентами являются желчные кислоты, холестерин, билирубин (продукт распада гемоглобина), и фосфолипиды(лецитин). Соотношение этих компонентов в норме обеспечивает их растворимость и нормальное образование и накопление желчи. Если оно по каким-либо причинам нарушается, может начаться процесс образования камней и развитие желчнокаменной болезни. Разделяют два пути образования желчных камней:
- при несбалансированном питании с преобладанием в рационе животных жиров;
- при эндокринных нарушениях и увеличении массы тела с нарушением жирового обмена;
- поражение ткани печени инфекционного и токсического характера;
- малоподвижный образ жизни и застой желчи
В результате этих факторов печень вырабатывает желчь, в которой образуются холестериновые или смешанные камни.
В этом случае изменяется физико-химический состав желчи, растворимые соединения начинают кристаллизоваться и образуются пигментные, известковые и холестерино-пигментно-известковые камни.
Желчныекамни – плотные образования, их количество может быть от одного до нескольких тысяч; размеры – от песчинки до нескольких сантиметров и масса до 30г. В желчном пузыре образуются камни округлой формы, в желчном протоке – овальной формы, а в печеночных протоках – ветвистой. Структура камней может быть волокнистой, слоистой, кристаллической или аморфной. Иногда у одного больного врачи-гастроэтнерологи находят камни различного состава и структуры.
При желчнокаменной болезни развиваются различные осложнения, требующие оперативного вмешательства:
- Водянка желчного пузыря, вызванная закупоркой желчного протока,
- Прободение стенки желчного пузыря и возникновение желчного перитонита,
- Эмфизематозный холецистит,
- Флегмона стенок желчного пузыря,
- Различные формы абсцессов,
- Непроходимость кишечника,
- Некроз поджелудочной железы.
При диагностировании желчнокаменной болезни используются различные лабораторные методы, в том числе анализы крови. Общий анализ крови может определить повышение СОЭ (скорости оседания эритроцитов) и нейтрофильный лейкоцитоз – это признак воспаления в организме. Также для оценки функционального состояния печени делают анализ крови на билирубин (пигмент крови) и аминотрансферазы – АЛТ и АСТ. При желчнокаменной болезни уровень билирубина повышен.
Если человеку поставлен диагноз – желчнокаменная болезнь, то для предупреждения возникновения колик кроме медикаментозного лечения следует придерживаться определенных норм питания:
- Нельзя употреблять жирные, острые и жареные блюда, блюда из всех сортов бобов;
- Отказаться от употребления животных жиров,
- Ограничить продукты с высоким содержанием холестерина – яйца, творог, мясо, сливочное масло,
- Овощи в пищу лучше употреблять протертыми,
- Употреблять больше жидкости,
- Прием пищи должен быть дробным – часто небольшими количествами,
- При избыточной массе тела следует сбросить (но не резко) вес,
- Заниматься физкультурой, ходить пешком.
Здравствуйте, доктор! Через несколько дней иду сдаваться хирургам – удалять желчный пузырь. У меня желчекаменная болезнь, и эти приступы печеночной колики просто сводят с ума, поэтому и решился на операцию. А мучает меня вот что. Как же мой организм будет без желчного пузыря, это сильно страшно? Спасибо.
Отвечает Медицинский консультант портала «health-ua.org».
Добрый день, Игорь! Постулат про то, что в нашем организме нет ничего лишнего, безусловно, работает и здесь. Но только с одной оговоркой – если орган здоров и работает, не причиняя вреда другим системам организма. В противном случае если оставлять, к примеру, небные миндалины при хроническом тонзиллите, аппендикс при аппендиците, то последствия могут быть не только нежелательными, а вовсе плачевными. Здесь, так сказать, нет выбора и из двух зол следует выбирать наименьшее.
Так, желчный пузырь выполняет такие функции в нашем организме. именно в нем собирается и в последующем хранится желчь, где она концентрируется, а затем по мере необходимости дозировано выбрасывается во время пищи в кишечник. А при наличии камней и хронического воспаления в стенках желчного пузыря о выполнении вышеперечисленных функциях уже речь совсем не идет, он просто становиться не способен всего этого делать. Кроме того, может причинять дополнительные проблемы и способствовать развитию тяжелых осложнений (панкреатит, перитонит и т.д.).
Думаю, мне все же удалось убедить Вас в целесообразности проведения операции. А теперь о том, что происходит после удаления желчного пузыря. Желчь по прежнему продолжает вырабатываться печенью, но затем, передвигаясь по желчным протокам, будет поступать непосредственно в 12-ти перстную кишку. На этом этапе в первое время после операции может возникнуть проблема.
Ведь в нашем организме так устроено, что желчь поступает в просвет кишечника только после приема пищи (чтобы эту пищу и обрабатывать), а теперь она будет непрерывно изливаться, тем самым раздражая слизистую и причиняя некий дискомфорт.
Но следует сделать акцент что так будет именно некоторое время, спустя которое организм адаптируется к новым условиям и сможет снова контролировать выброс желчи, а храниться она теперь будет в желчных протоках. Но только помните, чтобы процесс адаптации был быстрым и полным, Вам нужно немного изменить свой режим питания.
А именно – принимать пищу нужно будет часто, но небольшими порциями. Всего доброго!
Врач прописала мне принимать карсил для разжижения желчи, но в аптеке мне сказали что бывает еще и Карсил форте. Чем они отличаются, и какой имеено нужно принимать мне?
Отвечает Кущ Евгения Геннадиевна.
Здравствуйте, Алина! Карсил Форте – это новая форма препарата Карсил, в котором действующее вещество — силимарин — содержится в более высокой дозировке. Так, в составе 1 капсулы Карсила Форте содержится 90 мг силимарина, а в 1 драже препарата Карсил – 35 мг. Силимарин флавоноидов, которые получают из плодов расторопши пятнистой, которые обладают антииоксидантными, мембраностабилизирующими и антигепатотоксическими свойствами. Силимарин обладает способностью подавлять оксидативный стресс — он взаимодействует со свободными радикалами в печени, трансформируя их в менее токсичные соединения. Таким образом, Карсил Форте обладает всеми преимуществами Карсила: он оказывает комплексное воздействие на несколько патогенетических звеньев механизма повреждения печени и удобен в применении. Всего 1–2 капсул Карсила Форте в сутки достаточно для лечения поражений печени легкой и умеренной степени. Поэтому вы можете применять Карсил Форте. Длительность курса лечения Карсилом форте короче — 1 месяц. Всего Вам доброго!
Добрый день! У меня есть камни в желчном пузыре, часто бывают приступы колики, в последнее время даже стала желтеть. Ну, вообщем, я, наконец, решилась на операцию. Но тут в интернете вычитала, что можно камни дробить и при этом желчный пузырь остается. Расскажите, пожалуйста, о таком лечении: оно эффективное или обычная реклама с выкачкой денег?
Отвечает Медицинский консультант портала «health-ua.org».
Здравствуйте, Оксана!
Вероятнее всего Вы имеете в виду такой метод лечения как экстракорпоральная или дистанционная ударно-волновая литотрепсия. Суть данного вида лечения следующая: ударная акустическая волна фокусировано направляется непосредственно на сам камень в желчном пузыре и под ее действием происходит дробление камней. Такая методика используется и в лечении мочекаменной болезни. Но, как и любой другой вид лечения, литотрепсия имеет свои показания и противопоказания, поэтому проводить ее у каждого больного нельзя (согласно данным статистики только 15% пациентов подлежат такому лечению).
Так, такая операция проводится при отсутствии воспалительных явлений в желчном пузыре (острых или хронических), если сохранена анатомическая и функциональная активность желчного пузыря и протоков (протоки проходимы, а пузырь не утратил свое свойство сокращаться), а также определяющим моментом является размеры самого камня (он должен быть, либо один, но размер не превышать 3 см, либо их может быть несколько, но не более 3, тогда их размер должен быть не более 1-1,5 см). И еще, как и после любого другого вида лечения, после литотрепсии тоже могут возникнуть осложнения. Чаще всего это развитие желтухи (механической или подпеченочной) или же острого панкреатита.
К тому же надо сказать, что некоторые врачи относятся к литотрепсии с опаской и довольно ограничено ее используют. Это связано с тем фактом, что после дробления камней мы можем получить множество пусть маленьких, но острых осколков, которые способны повредить слизистую и вызвать воспаление не только желчного пузыря. Поэтому данный вид лечения желчекаменной болезни, безусловно, имеет место быть, но применение его должно производиться при наличии строгих показаний и отсутствии противопоказаний.
И последнее, если Вы прошли данный вид терапии и получили положительный результат, то гарантию, что камни не появятся вновь, к сожалению, никто Вам дать не сможет. Всего доброго!
У меня камни в желчном пузыре. Я очень боюсь операции, да и вообще считаю, что лишнего в организме ничего нет, и удалять желчный не стоит. Недавно прочитала, что камни можно растворить с помощью лекарств. Скажите, так ли это и какая вероятность, что камни действительно пропадут?
Желчнокаменная болезнь — заболевание, связанное с нарушением обменных процессов, проявляющееся образованием камней в желчном пузыре и желчных протоках.
Факторы, предрасполагающие к желчнокаменной болезни — ожирение. сахарный диабет, беременность. наследственная предрасположенность, воспалительные процессы в желчном пузыре и желчных путях.
Механизм образования камней связан с выпадением в осадок составных частей желчи в результате изменения ее состава и застоя в желчном пузыре.
— однородные камни (холестериновые, билирубиновые, известковые),
— смешанные камни (наиболее часто встречающиеся), состоящие из холестерина. билирубина и солей кальция ,
— сложные камни — многослойные, включающие те же компоненты, что и камни первых двух групп.
Результаты лабораторных анализов зависят от стадии заболевания и возникающих осложнений.
В первую стадию желчекаменной болезни (физико-химическую) отмечается перенасыщение желчи холестерином. уменьшение в ней желчных кислот и фосфолипидов. Анализ пузырной желчи (порция В) выявляет в ней холестериновые «хлопья», кристаллы и их приципитаты.
Вторая стадия — бессимптомное камненосительство. У этих больных кроме изменений, свойственных порции В, выявляются и камни в желчном пузыре.
Третья стадия — клинических проявлений и осложнений (холецистит. холангит и др.).
В общем анализе крови при воспалительных процессах — нейтрофильный лейкоцитоз. повышенная СОЭ .
Биохимический анализ крови показывает повышение содержания билирубина (связанной фракции), при камнях общего желчного протока с желтухой, лихорадкой отмечается повышение активности щелочной фосфатазы. АЛТ. ГГТ. АСТ (и других печеночных проб ) и уровня холестерина в крови.
Дуоденальное зондирование — при закупорке общего желчного протока — отсутствие желчи во всех порциях, при закупорке пузырного протока — отсутствует пузырная порция. Мутная желчь со слизью и хлопьями, не всегда свидетельствует о воспалительном процессе, она может становиться мутной при выпадении муцина (повышенная кислотность желудочного сока). Присутствие в порции В при желчекаменной болезни небольшого числа лейкоцитов может иметь внепузырное и внепеченочное происхождение. Большое количество лейкоцитов. слизь, клеточный детрит в порции В — достоверный признак воспаления желчного пузыря.
Рекомендуется при желчекаменной болезни (холедохолитиаза ) определение индекса литогенности (в латентный период).
Присоединение осложнений (холецистит, холангит и др.) вызывает соответствующие изменения анализов.
источник
Проблемы с желчным пузырем встречаются у 300 человек на 100 тысяч населения. Своевременное обнаружение болезни очень важно. Не последнее место в диагностике этой группы болезней занимают анализы, так как они наиболее информативны и позволяют достаточно точно установить наличие нарушений в работе данного органа.
Диагностика заболеваний желчного пузыря осуществляется лабораторными и инструментальными методами исследования. Лабораторные методы исследования — это различные анализы. Инструментальные — с применением специального оборудования. Для проверки состояния желчного пузыря и всей желчевыделительной системы необходимо пройти и те, и другие виды обследования.
Наиболее информативными и распространенными видами обследования желчевыделительной системы являются: дуоденальное зондирование, УЗИ, общий анализ крови, биохимический анализ крови, общий анализ мочи, копрограмма.
Главные инструментальные методы исследования:
- 1. Дуоденальное зондирование занимает очень важное место в проверке состояния желчевыделительной системы. Во время этой процедуры происходит сбор желчи, определяется время, в течение которого она выделялась. Затем оценивается ее консистенция, цвет, объем, наличие или отсутствие примесей и включений. При обнаружении включений в виде белых хлопьев желчь, собранную во время процедуры, отправляют на микробиологический анализ для выявления возбудителя заболевания и подтверждения диагноза.
- 2. УЗИ. В ходе этой процедуры определяют толщину стенок желчного пузыря, его форму и расположение, наличие или отсутствие перегибов. Иногда обнаруживают камни в полости данного органа. Данное исследование позволяет многое сказать о состоянии желчевыделительной системы, о нарушении ее работы и наличии заболевания. Нередко благодаря УЗИ обнаруживается или подтверждается наличие желчнокаменной болезни или воспалительного процесса.
Помимо этих двух методов, иногда применяют рентгенологическое исследование желчного пузыря, холангиопанкреатографию и компьютерную томографию.
Рентген применяют для нахождения камней в желчном пузыре и для оценки его работы. Холангиопанкреатография необходима для осмотра места выхода желчевыводящего протока в двенадцатиперстную кишку и применяется при подозрении на его закупорку. Компьютерная томография используется тогда, когда другие виды инструментального обследования не могут применяться к пациенту из-за наличия противопоказаний.
Самые необходимые анализы для определения проблем с желчевыделительной системой:
- 1. Общий анализ крови. Данный анализ является главным индикатором изменений, происходящих в организме. Если в желчном пузыре имеется воспалительный процесс, общий анализ крови обязательно покажет его наличие. Но трактовать полученный результат можно только совместно с другими методами исследования.
- 2. Биохимический анализ крови. Сюда входит сразу несколько анализов, крайне необходимых для правильной оценки состояния желчевыводящей системы. Главную роль играет определение билирубина. Особенно важно определение прямого билирубина. Повышение его уровня — повод для тщательного медицинского обследования. Не стоит забывать и про общий билирубин. Он может показать наличие желчнокаменной болезни. Кроме того, определяется содержание холестерина, белков для выявления нарушений в работе печени.
- 3. Общий анализ мочи. Этот анализ тоже отражает общее состояние организма, указывает на начало или развитие заболевания. Потемнение мочи и обнаружение в ней билирубина — серьезный симптом, который нельзя игнорировать. Это указывает на наличие заболеваний печени и ведет к тяжелым последствиям для здоровья. Для проверки функционирования желчного пузыря исследуют содержание в моче уробилиногена — производного билирубина. Снижение количества или отсутствие данного вещества в моче — признак того, что желчь не может свободно оттекать из желчного пузыря в кишечник. Возможные причины — закупорка желчного протока камнем или его спазм.
- 4. Копрограмма, или общий анализ кала. Анализ показывает различные нарушения в работе органов пищеварения. Из-за невозможности свободного оттока желчи нередко появляется жирный обесцвеченный стул серого оттенка, или стеаторея. Без желчи жиры, поступающие с пищей, не могут перевариться и усвоиться организмом. Этим обусловлен жирный блеск кала при заболеваниях данного органа. А еще в желчи содержится билирубин, который является предшественником стеркобилина — пигмента, придающего испражнениям характерную окраску. Отсутствие стеркобилина в кале указывает либо на закупорку желчевыводящих путей, либо на патологию печени.
Кроме перечисленных анализов, в диагностических целях рассматриваются и другие, менее известные: анализы на щелочную фосфатазу, С-реактивный белок, АсАТ и АлАТ. Повышение щелочной фосфатазы указывает не только на патологию желчного пузыря, но и на проблемы с печенью. Уровень С-реактивного белка повышается при воспалительном процессе, в частности может указывать на воспаление в желчном пузыре. АсАТ и АлАТ— важные показатели работы печени.
Существует немало исследований, направленных на проверку желчного пузыря. Все эти анализы помогают достаточно точно понять, имеются ли нарушения в работе этого органа или нет.
Стоит напомнить, что для постановки диагноза недостаточно пройти какое-то одно исследование из представленных выше. Один вид обследования должен дополнять другой. Только в этом случае получится объективная картина состояния здоровья больного.
Здоровая печень — залог вашего долголетия. Этот орган выполняет огромное количество жизненно необходимых функций. Если были замечены первые симптомы заболевания желудочно-кишечного тракта или печени, а именно: пожелтение склер глаз, тошнота, редкий или частый стул, вы просто обязаны принять меры.
Рекомендуем обязательно прочитать мнение Елены Малышевой , о том как просто и быстро буквально за 2 недели восстановить работу ПЕЧЕНИ. Читать статью >>
источник
Желчнокаменная болезнь – заболевание желчевыводящих путей, характеризующееся образованием камней в желчном пузыре или в желчевыводящих протоках. Проявление заболевания обусловлено сопутствующими воспалительными процессами – например, холециститом. Вероятность образования желчных камней увеличивается с возрастом, у женщин в 3-5 раз чаще, чем у мужчин. Чаще всего это заболевание развивается у людей, ведущих малоподвижный образ жизни, в рационе которых преобладает жирная пища.
Желчнокаменная болезнь обычно имеет хроническое течение с периодами обострения, чередующиеся с периодами хорошего самочувствия у больных. Нередко заболевание сочетается с развитием хронического холецистита. Движение камней по желчным протокам вызывает механическое раздражение стенок желчного пузыря, или же спазмом мышц стенок пузыря и желчных протоков, что вызывает возникновение боли. Боль может быть постоянной или периодической. При приеме большого количества жирной или острой пищи после еды возникает ощущение горечи во рту, тяжести в подложечной области, тошнота, отрыжка, вздутие живота, изжога, понос. Такие периодически возникающие приступы могут сниматься приемом спазмолитиков, анальгетиков, которые рекомендованы вашим лечащим врачом. Нельзя принимать пищу в течение 12 часов. Следует помнить, что при любых болях в животе лучше всего сразу обратиться к врачу для постановки правильного диагноза и выбора правильного лечения. Если боль не проходит, следует вызвать скорую помощь, так как состояние больного нередко требует стационарного лечения и оперативного вмешательства.
Желчь – зеленоватая, коричневая или желтая немного вязкая жидкость горького вкуса, вырабатываемая печенью. Желчь осуществляет много важных пищеварительных функций и имеет сложный биохимический состав. Основными ее компонентами являются желчные кислоты, холестерин, билирубин (продукт распада гемоглобина), и фосфолипиды(лецитин). Соотношение этих компонентов в норме обеспечивает их растворимость и нормальное образование и накопление желчи. Если оно по каким-либо причинам нарушается, может начаться процесс образования камней и развитие желчнокаменной болезни. Разделяют два пути образования желчных камней:
- при несбалансированном питании с преобладанием в рационе животных жиров;
- при эндокринных нарушениях и увеличении массы тела с нарушением жирового обмена;
- поражение ткани печени инфекционного и токсического характера;
- малоподвижный образ жизни и застой желчи
В результате этих факторов печень вырабатывает желчь, в которой образуются холестериновые или смешанные камни.
В этом случае изменяется физико-химический состав желчи, растворимые соединения начинают кристаллизоваться и образуются пигментные, известковые и холестерино-пигментно-известковые камни.
Желчные камни – плотные образования, их количество может быть от одного до нескольких тысяч; размеры – от песчинки до нескольких сантиметров и масса до 30г. В желчном пузыре образуются камни округлой формы, в желчном протоке – овальной формы, а в печеночных протоках – ветвистой. Структура камней может быть волокнистой, слоистой, кристаллической или аморфной. Иногда у одного больного врачи-гастроэтнерологи находят камни различного состава и структуры.
При желчнокаменной болезни развиваются различные осложнения, требующие оперативного вмешательства:
- Водянка желчного пузыря, вызванная закупоркой желчного протока,
- Прободение стенки желчного пузыря и возникновение желчного перитонита,
- Эмфизематозный холецистит,
- Флегмона стенок желчного пузыря,
- Различные формы абсцессов,
- Непроходимость кишечника,
- Некроз поджелудочной железы.
При диагностировании желчнокаменной болезни используются различные лабораторные методы, в том числе анализы крови. Общий анализ крови может определить повышение СОЭ (скорости оседания эритроцитов) и нейтрофильный лейкоцитоз – это признак воспаления в организме. Также для оценки функционального состояния печени делают анализ крови на билирубин (пигмент крови) и аминотрансферазы – АЛТ и АСТ. При желчнокаменной болезни уровень билирубина повышен.
Если человеку поставлен диагноз – желчнокаменная болезнь, то для предупреждения возникновения колик кроме медикаментозного лечения следует придерживаться определенных норм питания:
- Нельзя употреблять жирные, острые и жареные блюда, блюда из всех сортов бобов;
- Отказаться от употребления животных жиров,
- Ограничить продукты с высоким содержанием холестерина – яйца, творог, мясо, сливочное масло,
- Овощи в пищу лучше употреблять протертыми,
- Употреблять больше жидкости,
- Прием пищи должен быть дробным – часто небольшими количествами,
- При избыточной массе тела следует сбросить (но не резко) вес,
- Заниматься физкультурой, ходить пешком.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Часто желчнокаменная болезнь протекает бессимптомно (латентное течение наблюдается у 60-80% лиц с камнями в жёлчном пузыре и у 10-20% лиц с камнями в общем жёлчном протоке), а конкременты обнаруживают случайно при проведении УЗИ. Диагностика желчнокаменной болезни основывается на клинических данных (наиболее частый вариант у 75% больных — жёлчная колика) и результатов УЗИ.

Консультация хирурга необходима при наличии показаний к оперативному лечению желчнокаменной болезни для решения вопроса о способе оперативного вмешательства.
Больных с предполагаемыми функциональными нарушениями следует направить на консультацию к психоневрологу.
Тщательный сбор анамнеза и физикальное обследование (выявление типичных признаков жёлчной колики, симптомов воспаления жёлчного пузыря).
Проведение УЗИ в качестве первоочередного метода или других исследований, позволяющих визуализировать жёлчные камни. Однако даже если доступными методами камни не выявлены, вероятность их присутствия в общем жёлчном протоке оценивают как высокую при наличии следующих клинико-лабораторных признаков:
- желтухи;
- расширения жёлчных протоков, в том числе внутрипечёночных, по данным УЗИ;
- изменённых печёночных проб (общий билирубин, АЛТ, ACT, гамма-глутамилтранспептидаза, щелочная фосфатаза; последняя повышается при возникновении холестаза вследствие обструкции общего жёлчного протока).
Лабораторное исследование необходимо для выявления стойкой обструкции желчевыводящих путей или присоединения острого холецистита.
Одной из важных диагностических целей следует считать разграничение неосложнённого течения желчнокаменной болезни (бессимптомное камненосительство, неосложнённая жёлчная колика) и присоединение нозможных осложнений (острого холецистита, острого холангита и тр.), требующих более агрессивной лечебной тактики.
Для неосложнённого течения желчнокаменной болезни изменения лабораторных показателей не характерны.
При развитии острого холецистита и сопутствующего холангита возможны появление лейкоцитоза (11-15х10 9 /л), увеличение СОЭ, повышение активности сывороточных аминотрансфераз, ферментов холестаза — щелочная фосфатаза, у-глутамилтранспептидаза (ГГТП), уровня билирубина [до 51-120 мкмоль/л (3-7 мг%)].
- клинический анализ крови. Лейкоцитоз со сдвигом лейкоцитарной формулы влево не характерен для жёлчной колики. Обычно он возникает при присоединении острого холецистита или холангита;
- ретикулоциты;
- копрограмма;
- общий анализ мочи;
- глюкоза плазмы крови.
Показатели липидного обмена: общий холестерин крови, липопротеиды низкой плотности, липопротеиды очень низкой плотности.
Функциональные пробы печени (их повышение связано с холедохолитиазом и обструкцией желчевыводящих путей):
- ACT;
- АЛТ;
- у-глутамилтранспептидаза;
- протромбиновый индекс;
- щелочная фосфатаза;
- билирубин: общий, прямой.
Ферменты поджелудочной железы: амилаза крови, амилаза мочи.

Функциональные пробы печени:
- альбумин сыворотки крови;
- электрофорез белков сыворотки;
- тимоловая проба;
- сулемовая проба.
- HBsAg (поверхностный антиген вируса гепатита В);
- анти-НВс (антитела к ядерному антигену гепатита В);
- анти-HCV (антитела к вирусу гепатита С).
Ферменты поджелудочной железы:

При возникновении клинически обоснованного подозрения на желчнокаменнуюболезнь в первую очередь необходимо проведение УЗИ . Диагноз желчнокаменной болезни подтверждают с помощью компьютерной томографии (КТ), магнитно-резонансной холангиопанкреатографии, ЭРХПГ.
УЗИ органов брюшной полости — наиболее доступный метод с высокими показателями чувствительности и специфичности для выявления жёлчных конкрементов: для камней в жёлчном пузыре и пузырном протоке чувствительность УЗИ составляет 89%, специфичность — 97%; для камней в общем жёлчном протоке — чувствительность менее 50%, специфичность 95%. Необходим целенаправленный поиск:
- расширения внутри- и внепечёночных жёлчных протоков; конкрементов в просвете жёлчного пузыря и жёлчевыводящих путей;
- признаков острого холецистита в виде утолщения стенки жёлчного пузыря более 4 мм и выявления «двойного контура» стенки жёлчного пузыря.
Обзорная рентгенография области жёлчного пузыря: чувствительность метода для выявления жёлчных конкрементов составляет менее 20% ввиду их частой рентгенонегативности.
ФЭГДС: проводят с целью оценки состояния желудка и двенадцатиперстной кишки, осмотра большого сосочка двенадцатиперстной кишки при подозрении на холедохолитиаз.

Пероральная или внутривенная холецистография. Значимым результатом исследования можно считать «отключённый» желчный пузырь (внепечёночные жёлчные пути контрастируются, а пузырь не определяется), что свидетельствует об облитерации или закупорке пузырного протока.
КТ органов брюшной полости (жёлчного пузыря, жёлчных протоков, печени, поджелудочной железы) с количественным определением коэффициента ослабления жёлчных камней по Хаунсфилду; метод позволяет косвенно судить о составе конкрементов по их плотности.
ЭРХПГ — высокоинформативный метод изучения внепечёночных протоков при подозрении на камень общего жёлчного протока или для исключения других заболеваний и причин механической желтухи.
Динамическая холесцинтиграфия позволяет оценить проходимость жёлчных протоков в тех случаях, когда затруднено проведение ЭРХПГ. У больных желчнокаменной болезнью определяют уменьшение скорости поступления радиофармпрепарата в жёлчный пузырь и кишечник.
Магнитно-резонансная холангиопанкреатография позволяет выявить невидимые при УЗ И камни в жёлчевыводящих путях. Чувствительность 92%, специфичность 97%.

Жёлчную колику необходимо дифференцировать от следующих состояний:
Билиарного сладжа: иногда наблюдают типичную клиническую картину жёлчной колики. Характерно наличие жёлчного осадка в жёлчном пузыре при УЗИ.
Функциональных заболеваний жёлчного пузыря и жёлчевыводящих путей: при обследовании не находят камней, обнаруживают признаки нарушения сократительной способности жёлчного пузыря (гипо- или гиперкинезия), спазм сфинктерного аппарата по данным прямой манометрии (дисфункция сфинктера Одди). Патологии пищевода: эзофагита, эзофагоспазма, грыжи пищеводного отверстия диафрагмы. Характерны болевые ощущения в эпигастральной области и за грудиной в сочетании с типичными изменениями при ФЭГДС или рентгенологическом исследовании верхних отделов ЖКТ.
Язвенной болезни желудка и двенадцатиперстной кишки. Характерна боль в эпигастральной области, иногда иррадиирующая в спину и уменьшающаяся после еды, приёма антацидов и антисекреторных препаратов. Необходимо проведение ФЭГДС.
Заболеваний поджелудочной железы: острого и хронического панкреатита, псевдокист, опухолей. Типична боль в эпигастральной области, иррадиирующая в спину, провоцируемая приёмом пищи и часто сопровождающаяся рвотой. Постановке диагноза помогает выявление повышенной активности в сыворотке крови амилазы и липазы, а также типичных изменений по результатам методов лучевой диагностики. Следует учитывать, что желчнокаменная болезнь и билиарный сладж могут приводить к развитию острого панкреатита.
Заболеваний печени: характерна тупая боль в правой подрёберной области, иррадиирующая в спину и правую лопатку. Боль обычно постоянная (что нетипично для болевого синдрома при жёлчной колике) и сопровождается увеличением и болезненностью печени при пальпации. Постановке диагноза помогают определение в крови ферментов печени, маркёров острых гепатитов и визуализирующие исследования.
Заболеваний толстой кишки: синдрома раздражённого кишечника, воспалительных поражений (особенно при вовлечении в патологический процесс печёночного изгиба толстой кишки). Болевой синдром часто обусловлен моторными нарушениями. Боль часто уменьшается после дефекации или отхождения газов. Отличить функциональные изменения от органических позволяют колоноскопия или ирригоскопия.
Заболеваний лёгких и плевры. Характерны проявления плеврита, часто связанные с кашлем и одышкой. Необходимо проведение рентгенологического исследования грудной клетки.
Патологии скелетных мышц. Возможна боль в правом верхнем квадранте живота, связанная с движениями или принятием определённого положения. Пальпация рёбер может быть болезненной; усиление боли возможно при напряжении мышц передней брюшной стенки.

источник

К этому привели засилье в рационе современного человека фастфудов, жирной пищи, изобилующей консервантами и различными вредными добавками, а также фанатичное желание похудеть в быстрые сроки, чтобы соответствовать идеалам красоты, навязанным средствами массовой информации.
Болезнь может длительно протекать бессимптомно или маскироваться под другие заболевания желудочно-кишечного тракта. Прояснить ситуацию и уточнить диагноз помогают лабораторные анализы крови при холецистите.
Под холециститом понимают воспаление стенок желчного пузыря. К воспалительному процессу могут привести нарушенный отток желчи и наличие патогенных микроорганизмов в просвете пузыря. Эта патология может быть осложнением желчнокаменной болезни. Немного реже к заболеванию приводят нарушения кровообращения в стенках холедоха (желчного протока).
В группе риска находятся люди:
- с инфекционными процессами в печени и кишечнике;
- с паразитарными инвазиями, с нарушениями питания;
- злоупотребляющие диетами для снижения веса.
Все это приводит к отклонениям, которые проявляются не только в анализах: человек ощущает значительное ухудшение самочувствия.
Холециститы различают по этиологическим признакам на:
- некалькулезные (без образования камней);
- калькулезные (с образованием камней).
По течению их разделяют на:
Для острого холецистита характерны:
- сильная боль в правом подреберье;
- тошнота;
- рвота;
- вздутие кишечника;
- часто бывает диарея.
Боль может быть очень интенсивной и сниматься только спазмолитиками. Температура тела повышается до 38 градусов по Цельсию.
Болезненные ощущения в этом случае становятся нестерпимыми и заставляют больного обратиться за квалифицированной медицинской помощью. Кожные покровы и склеры глаз при этом приобретают интенсивно желтый цвет. В этом случае состояние нужно дифференцировать с другими патологическими процессами в желчном пузыре и внутренних органах. Лабораторные анализы, инструментальные исследования и УЗИ помогут это сделать наиболее точно.

Какие же исследования помогают подтвердить холецистит? Анализ крови клинический назначают при любом ухудшении здоровья, в том числе при подозрении на наличие воспалительного процесса в организме.
Биохимический анализ крови при холецистите чаще изменяется только при глубоких нарушениях в холедохе и близлежащих органах. Острый и свежий процесс практически не отражается при этом исследовании. При подозрении на воспаление в желчном пузыре из биохимических анализов целесообразно назначить:
- печеночные пробы — тимоловую, АЛТ, АСТ (не путать с АСД при холецистите — антисептик-стимулятор Дорогова), билирубин;
- белковые фракции;
- щелочную фосфатазу;
- ГГТП (гамма-глутамилтранспептидазу) — фермент, который задействован в процессе обмена аминокислот;
- амилазу крови и мочи.
Исследуют также мочу и кал. Кроме общего анализа мочи, в котором могут быть выявлены признаки воспаления почек, что может свидетельствовать о проникновении инфекции в почечные ткани, назначают исследование на уробилин и желчные пигменты, наличие билирубина.
Кал тестируют на стеркобелиноген. Если в анализе обнаруживается непереработанный билирубин, это может быть признаком нарушений функционирования желчного пузыря, его обтурации камнями, воспалительном процессе в нем.
Клинический анализ крови при холецистите имеет некоторые особенности. Во время обострений наблюдаются повышенное количество лейкоцитов, нейтрофилез, увеличенная СОЭ. В некоторых случаях диагностируют анемию. Во время ремиссии лейкоциты не отклоняются от нормы или немного снижаются.
Биохимические анализы при холецистите могут изменяться в зависимости от течения и формы.
Анализы при холецистите на амилазу (кровь и моча) имеют повышенные результаты только в том случае, если в процесс вовлекается поджелудочная железа. ГГТП редко отклоняется от нормы, только в тяжелых запущенных случаях в анализе могут быть получены увеличенные цифры этого фермента. У четверти больных холециститом обнаруживается повышенная щелочная фосфатаза. В исследовании на белковые фракции — диспротеинемия, увеличивается глобулиновая фракция.
Билирубин при воспалениях желчного пузыря обычно бывает в норме. Небольшое отклонение этого показателя может подтвердить присоединение токсического гепатита.

- закупорку желчных протоков камнями;
- сосудистый спазм;
- внепеченочный холестаз;
- деструктивные изменения желчного пузыря.
Дополнительную информацию о том, что такое холецистит, можно узнать из этого видео:
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
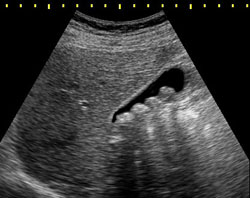
Обычно желчекаменную болезнь диагностирует хирург или терапевт, когда к нему обращается пациент с характерными симптомами. Иногда первым специалистом становится также врач, проводящий УЗИ или рентгенографию (случайное обнаружение камненосительства).
При первичном обследовании пациента врач обычно обращает внимание на следующие симптомы, которые могли остаться незамеченными самим пациентом:
- Симптом Мерфи. Боли возникают, если врач слегка надавливает на область желчного пузыря и просит пациента сделать глубокий вдох. Из-за увеличения объема брюшной полости желчный пузырь прижимается к пальцам. Симптом обычно говорит о наличии воспалительного процесса.
- Симптом Ортнера. Болезненность в проекции желчного пузыря появляется при несильном постукивании пальцем по правой реберной дуге.
- Симптом Щеткина-Блюмберга. Данный симптом обнаруживается, если после постепенного надавливания рукой на живот и резкого снятия давления у пациента вдруг возникает боль. Обычно это говорит о воспалительном процессе, затрагивающем брюшину. При желчекаменной болезни его можно расценивать как признак холецистита или некоторых воспалительных осложнений болезни.
- Гиперестезия кожи. Гиперестезией называется повышенная чувствительность кожи, которая определяется при прикосновении или поглаживании. Иногда это резкое чувство дискомфорта, а иногда и умеренная болезненность. Гиперестезия при желчекаменной болезни является обычно следствием воспалительного процесса. Она обнаруживается у правого подреберья, плеча и лопатки справа.
- Ксантелазмы. Так называются небольшие пятна или бугорки желтоватого цвета, иногда появляющиеся в области верхнего века. Данные образования указывают на повышенный уровень холестерина в крови и являются собственно его отложениями в коже.
- Сухой обложенный язык выявляется при осмотре ротовой полости.
- Пониженное артериальное давление (гипотензия) иногда обнаруживается при затянувшемся приступе желчекаменной болезни. Чаще гипотензия обнаруживается у пожилых пациентов.
Все вышеперечисленные симптомы и признаки определяются, как правило, уже в симптоматической стадии желчекаменной болезни. На стадии камненосительства, когда еще нет сопутствующего воспалительного процесса, они могут отсутствовать. Тогда приходится обращаться к инструментальным и лабораторным методам исследования.
В целом в процессе диагностики желчекаменной болезни могут быть назначены следующие методы исследования:
- лабораторные анализы;
- ультразвуковое исследование;
- рентгенография;
- лапароскопия.
Анализ крови является рутинным методом исследования, который, тем не менее, очень информативен. Клеточный и химический состав крови красноречиво говорят о различных патологических процессах в организме. Как правило, та или иная картина анализов более или менее характерна для определенных патологий. При желчекаменной болезни анализы призваны уточнить возможную природу образования камней. Некоторые отклонения в анализах крови могут насторожить специалиста еще на стадии предзаболевания, когда сами камни еще не сформировались. Хороший врач не станет игнорировать такие изменения, а постарается их скорректировать, а также предупредит пациента о риске образования камней в будущем (необходимость профилактического обследования).
При желчекаменной болезни в общем и биохимическом анализе крови следует обратить внимание на следующие показатели:
- Уровень лейкоцитов.Лейкоциты – белые клетки крови, которые выполняют в организме множество различных функций. Одной из основных является борьба с болезнетворными микробами и развитие воспалительного процесса. Повышение уровня лейкоцитов (10 – 15 млрд. на 1 л) обычно наблюдается при сопутствующем холецистите и ряде осложнений болезни.
- Скорость оседания эритроцитов (СОЭ).СОЭ обычно растет при воспалительных процессах, причем ее уровень напрямую зависит от масштабов воспаления. Как правило, СОЭ выше 20 мм/час встречается при различных осложнениях желчекаменной болезни. Во время беременности этот показатель не информативен, так как СОЭ будет высокой и у здоровой женщины.
- Билирубин. Высокий уровень билирубина при отсутствии камней можно расценивать как предрасположенность к их образованию в будущем. При нарушениях же оттока желчи, уже во время клинической стадии болезни, обычно повышается уровень связанного (прямого) билирубина. Норма составляет до 4,5 мкмоль/л.
- Щелочная фосфатаза. Данный фермент присутствует во многих тканях человека, но наибольшая его концентрация содержится в клетках печени и желчных протоков. При их повреждении фермент попадает в кровь в больших количествах, и растет его концентрация при проведении анализа. Норма составляет 20 – 140 МЕ/л. У беременных женщин норма данного фермента выше, поэтому он не так показателен для обнаружения желчекаменной болезни.
- Холестерин. Определение уровня холестерина может помочь обнаружить болезнь на ранних стадиях, когда камни только образуются. В норме содержание этого вещества в крови составляет 3,6 – 7,8 ммоль/л, но рекомендуется поддерживать его уровень до 5 ммоль/л.
- Триглицериды. Уровень триглицеридов косвенно отражает риск образования камней. Норма варьирует в зависимости от пола и возраста и составляет у взрослого человека в среднем 0,5 – 3,3 ммоль/л.
- Гамма-глутамилтранспептидаза (ГГТ). Данный фермент содержится в высоких концентрациях в почках и печени. Повышение этого показателя в сочетании с другими симптомами часто говорит о закупорке желчного протока камнем. Норма составляет 5 – 61 МЕ/л и варьирует в зависимости от техники проведения анализа (в различных лабораториях), а также от пола и возраста пациента.
- Печеночные трансаминазы. АЛТ (аланинаминотрансфераза) и АСТ (аспартатаминотрансфераза) содержатся в клетках печени и могут повышаться при разрушении этих клеток. В диагностике желчекаменной болезни это важно для отслеживания осложнений, отражающихся на работе печени (реактивный гепатит). Норма составляет для АСТ 10 – 38 МЕ/л, а для АЛТ – 7 – 41 МЕ/л. Уровень АСТ может подниматься и при других патологиях, не затрагивающих работу печени (например, при инфаркте миокарда).
- Альфа-амилаза. Данный фермент содержится в основном в клетках поджелудочной железы. Норма составляет 28 – 100 ЕД/л. При диагностике желчекаменной болезни этот фермент важен для отслеживания некоторых осложнений (панкреатит).
Далеко не у всех пациентов все вышеперечисленные показатели являются повышенными, и не всегда изменения этих показателей говорят именно о желчекаменной болезни. Тем не менее, сочетание 3 – 5 лабораторных признаков уже говорит о наличии определенных проблем с желчным пузырем.
Кровь для общего анализа берут обычно из пальца, а для биохимического – из вены. Перед сдачей крови на анализ желательно не есть, не курить, не употреблять спиртное (за 24 – 48 часов) и не выполнять тяжелые физические нагрузки. Все эти факторы могут в различной степени повлиять на результаты анализа и несколько исказить истинную картину в заключении. Отклонения в этих случаях могут составлять до 10 – 15%.
В анализе мочи при желчекаменной болезни, как правило, обнаруживают повышенный уровень билирубина. Это является следствием его высокого содержания в сыворотке крови. Не имея выхода с желчью, билирубин выделяется с мочой, придавая ей характерный цвет. Данный симптом называется билирубинурией.
Также для углубленной диагностики причин желчекаменной болезни может быть проведен анализ желчи. Желчь собирают при помощи особой процедуры – зондирования. Полученные образцы могут быть отправлены в лабораторию, где желчь исследуют на содержание холестерина, лецитина и желчных кислот. В результате можно вычислить особый индекс литогенности. Если его показатель выше 1, то идет процесс образования камней (даже если самих камней еще нет). Таким образом, именно биохимический анализ желчи дает возможность распознать болезнь на стадии предзаболевания. К сожалению, данная процедура проводится редко из-за сравнительно высокой стоимости и относительной сложности.
УЗИ брюшной полости является, пожалуй, золотым стандартом в диагностике желчекаменной болезни. Этот метод является недорогим, информативным, не имеет противопоказаний и дает результат непосредственно после проведения процедуры. В основе метода лежит способность ультразвуковых волн отражаться от плотных тканей. Аппарат воспринимает отраженные волны, обрабатывает данные и выводит на монитор изображение, понятное для специалиста.
Обычно УЗИ назначается при появлении тупых болей или тяжести в области правого подреберья, а также после желчной колики для подтверждения диагноза. Часто УЗИ проводят и в профилактических целях, если пациент, по мнению врача, предрасположен к различным заболеваниям органов брюшной полости.
С помощью УЗИ можно определить следующие особенности заболевания:
- наличие камненосительства даже при отсутствии симптомов;
- количество камней в желчном пузыре;
- размеры камней;
- расположение камней в полости пузыря;
- размеры самого органа;
- толщину стенок органа;
- наличие камней в желчевыводящих протоках или во внутрипеченочных протоках;
- помогает выявить некоторые осложнения.
Рентгенография при желчекаменной болезни
Существует целый ряд исследований, в основе которых лежит использование рентгеновского излучения. Все их объединяет общий принцип получения изображения. Через ткани организма проходят мельчайшие частицы (составляющие само излучение). Чем плотнее ткань, тем больше этих частиц задерживается в ней и тем меньше попадает на пленку или поверхность-детектор. В результате получается снимок тела, на котором можно различить контуры различных органов и патологических образований.
Наиболее простым и распространенным из методов, использующих рентгеновское излучение, является обзорная радиография брюшной полости. Пациент находится в положении стоя или лежа (в зависимости от его общего состояния). Снимок представляет собой всю брюшную полость, на которой в зависимости от настроенных характеристик излучения можно получить изображение тех или иных тканей. Сам снимок на современных аппаратах получают быстро. На более старых моделях может потребоваться некоторое время.
При желчекаменной болезни обзорная радиография брюшной полости может обнаружить интенсивный воспалительный процесс в области желчного пузыря и собственно камни. На ранних стадиях болезни формирующиеся камни небольших размеров могут не обнаруживаться рентгеном. Это объясняется их низкой плотностью (рентгенонегативные камни), которая близка к плотности окружающих тканей. Также рентгенография не обнаружит камни небольших размеров.
Также в диагностике желчекаменной болезни могут применяться следующие рентгенологические исследования:
- Пероральная холецистография. Данный метод заключается во введении в организм особого контрастного вещества (йодогност, билитраст, холевид и др.). Пациент выпивает на ночь несколько таблеток, контраст всасывается в кишечнике, попадает в печень и выделяется с желчью. Примерно через 12 часов делается снимок. За счет наличия в желчи контраста на рентгеновском снимке становятся хорошо видны контуры желчного пузыря и желчевыводящих путей. При обнаружении камней процедуру могут продолжить. Пациент принимает средства, стимулирующие отток желчи. За счет опорожнения желчного пузыря становятся лучше видны даже небольшие камни. Данная процедура может не дать ожидаемых результатов, если имеются проблемы с печенью (плохо образуется желчь) или проток закупорен камнем (тогда контраст не распределится нормально).
- Внутривенная холангиохолецистография. Может быть проведена, если пероральная холецистография не дала нужного результата. Контрастные вещества вводятся в кровоток капельно (0,5 – 0,9 мл/кг массы тела пациента). После этого через 20 – 30 минут контраст распределяется по желчевыводящим протокам, а через 1,5 – 2 часа – по желчному пузырю. Камни на снимках выглядят как «зоны просветления», так как они не заполняются контрастом.
- Ретроградная холангиопанкреатография. Данный метод исследования более сложен, так как контраст вводится непосредственно в желчевыводящие протоки. Пациента госпитализируют, готовят к процедуре (нельзя кушать, требуются успокоительные препараты), после чего врач вводит через рот в двенадцатиперстную кишку специальную трубку (фиброскоп). Ее конец подводится непосредственно к большому сосочку, куда и впрыскивается контраст. После этого делается рентгеновский снимок, на котором очень хорошо видны желчные протоки. Из-за сложности проведения ретроградной холангиопанкреатографии ее назначают далеко не всем пациентам. Этот метод может понадобиться при подозрении на холедохолитиаз (наличие камней непосредственно в желчных протоках).
Вышеперечисленные методы гораздо более эффективны, чем обычная обзорная радиография брюшной полости. Однако и сама процедура является более сложной и дорогостоящей. Их назначают иногда перед операцией или в непонятных случаях. Они не являются обязательными для всех пациентов с желчекаменной болезнью.
Рентгенография с использованием контраста противопоказана пациентам со следующими нарушениями:
- тяжелые заболевания печени и почек, сопровождающиеся нарушением функций этих органов;
- индивидуальная непереносимость йода (так как большинство рентгеноконтрастных веществ содержит йод);
- выраженная сердечная недостаточность;
- некоторые заболевания щитовидной железы;
- уровень белков крови ниже 65 г/л;
- уровень альбуминов (вид белков крови) ниже 50%;
- уровень билирубина более 40 мкмоль/л.
Лапароскопия в диагностических целях применяется очень редко. В большинстве случаев она используется как метод лечения, так как сама процедура представляет собой полноценное хирургическое вмешательство. Суть метода заключается во введении в брюшную полость специального аппарата (эндоскопа), снабженного камерой и источником света. Для этого в передней брюшной стенке делается один или несколько небольших надрезов. Разумеется, процедура проходит в операционной, в стерильных условиях с соответствующими методами обезболивания.
Лапароскопия является наиболее информативным методом, так как врач во время процедуры видит проблему своими глазами. Он может оценить состояние тканей, состояние соседних органов, определить вероятность различных осложнений. Однако из-за существующих рисков (инфицирование брюшной полости при процедуре, осложнения анестезии и др.) диагностическая лапароскопия назначается только тогда, когда другие методы исследования не дали достаточно информации.
На стадии желчной колики лечением пациента чаще всего занимается хирург. Он определяет, имеет ли смысл немедленное хирургическое вмешательство либо пациента следует какое-то время наблюдать в условиях стационара. При наличии осложнений (особенно воспалительных процессов в брюшной полости) операция является наилучшим выходом, так как риск серьезных последствий для пациента возрастает.
В целом все мероприятия по лечению желчекаменной болезни можно разделить на следующие направления:
- Профилактические меры. Сюда обычно входит особая диета и прием некоторых лекарств. Целью профилактики является предотвращение серьезных осложнений. Например, при камненосительстве пациент может вовсе отказаться от конкретных лечебных мер (его ничего не беспокоит), но будет соблюдать профилактические меры, чтобы не допустить воспаления и обострений.
- Медикаментозное (консервативное) лечение. Данное направление подразумевает лечение с помощью фармакологических препаратов — таблеток, уколов и других средств. Обычно оно направлено на устранение симптомов болезни. Различные средства могут назначаться при инфекционных осложнениях, желчной колике и в других случаях. В целом это не решает проблему, а лишь устраняет проявления болезни, так как сами камни в желчном пузыре остаются.
- Оперативное лечение. В данном случае речь идет об удалении желчного пузыря тем или иным способом в ходе хирургической операции. Данный метод самый надежный, так как устраняет первопричину болезни. Однако существуют риски операционных и послеоперационных осложнений. Кроме того, у пациентов могут быть различные противопоказания к операции.
- Радикальное безоперационное лечение. Существует ряд методов, которые могут устранить камни без проведения операции с рассечением тканей. В данном случае речь идет о химическом растворении камней или их дроблении с помощью специальной аппаратуры. Данные методы применимы далеко не ко всем пациентам с желчекаменной болезнью.
В любом случае пациентам, страдающим от желчекаменной болезни или подозревающим у себя наличие камней, следует обратиться к специалисту. Только врач может правильно оценить риск на текущий момент и посоветовать то или иное лечение. Самолечение желчекаменной болезни в большинстве случаев заканчивается осложнениями, которые требуют впоследствии операционного лечения.
Госпитализация пациента требуется далеко не во всех случаях. Чаще всего пациента доставляют в больницу только для уточнения диагноза. Даже после перенесенной желчной колики некоторые больные отказываются от госпитализации. Тем не менее, существует ряд состояний, при которых пациента обязательно надо класть в больницу для более интенсивного лечения.
Врачи скорой помощи обычно руководствуются следующими критериями для госпитализации пациента:
- повторные частые приступы желчной колики;
- острый панкреатит на фоне желчекаменной болезни;
- гангренозная и другие опасные формы холецистита;
- первый приступ желчекаменной болезни (для подтверждения диагноза);
- беременность;
- сопутствующие тяжелые заболевания.
Продолжительность стационарного лечения зависит от многих факторов. В среднем при желчекаменной болезни она составляет 5 – 10 дней (включая хирургическое лечение, если оно необходимо). При билиарном панкреатите она будет 2 – 3 недели.
В принципе, заболевания желчного пузыря относятся к области гастроэнтерологии – разделу медицины, который занимается патологиями желудочно-кишечного тракта. Соответственно, основным специалистом, с которым необходимо консультироваться навсех этапах болезни, является врач-гастроэнтеролог. Остальные специалисты могут привлекаться для консультаций при наличии различных осложнений или для проведения особого лечения.
В лечении пациентов с желчекаменной болезнью могут принимать участие следующие врачи:
- Семейный врач или терапевт – могут заподозрить или самостоятельно диагностировать заболевание и консультировать пациента длительное время.
- Хирург – проводит оперативное лечение, если в этом возникает необходимость. Также может привлекаться для оценки риска различных осложнений.
- Физиотерапевт – иногда привлекается для проведения профилактических мероприятий или безоперационного лечения.
- Эндоскопист – проводит ФЭГДС и некоторые другие диагностические исследования, которые требуют навыков работы с эндоскопом.
- Педиатр – обязательно привлекается при обнаружении камней в желчном пузыре у детей.
- Гинеколог – может консультировать женщин, у которых желчекаменную болезнь диагностировали во время беременности.
Однако ведущим специалистом всегда остается гастроэнтеролог. Этот специалист лучше других понимает механизм образования камней и может обнаружить сопутствующие патологии, которые привели к желчекаменной болезни. Кроме того, он поможет выбрать оптимальную диету и подробно объяснит пациенту все варианты лечения и профилактики болезни.
При внезапном появлении острых болей в правом подреберье наиболее вероятным диагнозом является приступ желчекаменной болезни – желчная колика. Первую помощь пациенту надо оказать немедленно, еще до приезда врачей скорой помощи. Это уменьшит болевые ощущения, облегчит работу врачей после их прибытия и замедлит патологический процесс.
В качестве первой помощи при желчной колике рекомендуется прибегать к следующим мероприятиям:
- Больного следует уложить на правый бок, подогнув колени. Если это положение не приносит ему облегчения, то он может принять любую позу, в которой боли ослабевают. Не следует лишь много двигаться (некоторые пациенты сильно возбуждены и начинают резко менять позы или ходить).
- К правому боку можно приложить теплую грелку. Тепло может снять спазм гладких мышц, и боль постепенно ослабнет. Если боль не ослабевает через 20 – 30 минут, нужно срочно обратиться к врачу. Тепло дольше применять не рекомендуется, так как это может уже ухудшить состояние пациента. Если приступ боли появился впервые, и пациент не уверен, что он вызван именно камнями в желчном пузыре, то тепло лучше не прикладывать до уточнения диагноза.
- Пациенту раскрывают воротник, снимают ремень или другие элементы одежды, которые могут мешать нормальному кровообращению.
В целом желчная колика является лишь симптомом в рамках желчекаменной болезни, однако требует отдельного медикаментозного лечения. Это объясняется тем, что пациент при этом испытывает очень сильные боли, которые попросту не позволяют врачам нормально его обследовать. При желчной колике врачи сначала удостоверятся в правильности диагноза (характерные симптомы и признаки), после чего применят обезболивающие средства.
При желчной колике наиболее эффективными для снятия боли будут следующие средства:
- Атропин. В качестве первой помощи вводят 1 мл раствора с концентрацией 0,1%. При необходимости дозу можно повторить через 15 – 20 минут. Препарат снимает спазм гладкой мускулатуры, и боль постепенно уменьшается.
- Эуфиллин. Доза подбирается индивидуально. Обычно вводится внутримышечно в виде раствора при отсутствии атропина. Также может снимать спазм гладкой мускулатуры.
- Промедол. Является наркотическим обезболивающим средством, которое при коликах часто комбинируют с атропином. Обычная доза для взрослого человека – 1 мл раствора с концентрацией 1 – 2%.
- Морфин. Также может вводиться в тяжелых случаях для обезболивания в комбинации с атропином. Обычно применяют 1 мл однопроцентного раствора.
- Папаверин. Может применяться как в таблетках, так и в уколах. Это спазмолитическое средство, быстро устраняющее спазм гладких мышц. При желчной колике обычно делается внутримышечный укол, 1 – 2 мл раствора 2%.
- Омнопон. Является комбинированным препаратом, содержащим наркотическое обезболивающее средство (морфин), спазмолитическое средство (папаверин) и ряд других компонентов.
Все вышеперечисленные средства эффективно снимают боль, и пациент может почувствовать себя здоровым уже через 20 – 30 минут. Однако его все равно рекомендуется госпитализировать для дальнейшего обследования. Если боль не проходит после применения вышеперечисленных средств, либо возвращается через несколько часов, обычно требуется срочная холецистэктомия – удаление желчного пузыря вместе с камнями.
Следует отметить, что обезболивающие и спазмолитические средства во время приступа желчекаменной болезни лучше вводить в виде уколов. У пациентов может быть рвота (иногда многократная), которая сведет на нет эффект от таблеток.
Оперативное лечение желчекаменной болезни, по мнению многих специалистов, является наиболее эффективным и рациональным. Во-первых, удаление желчного пузыря вместе с камнями гарантирует избавление от основного симптома – желчной колики. Во-вторых, в желчном пузыре уже не будут образовываться камни. По статистике частота рецидивов (повторного образования камней) после медикаментозного лечения или дробления составляет около 50%. В-третьих, исключается ряд опасных осложнений, которые могут появиться со временем (фистулы, рак желчного пузыря и др.).
Сама операция при желчекаменной болезни называется холецистэктомией. Она предполагает рассечение тканей передней брюшной стенки и удаление всего желчного пузыря вместе с камнями. Желчный проток перевязывается, и в будущем желчь будет попадать напрямую из печени в двенадцатиперстную кишку. При необходимости могут быть прооперированы и желчные протоки (например, если камень застрял в одном из них).
В целом холецистэктомия считается рутинной операцией, во время которой редко встречаются какие-либо осложнения. Это объясняется высокой распространенностью желчекаменной болезни и большим опытом у врачей. В настоящее время существует несколько способов удаления желчного пузыря. Каждый из них имеет свои преимущества и недостатки.
По способу удаления желчного пузыря операционные методы можно разделить следующим образом:
- Эндоскопическое удаление (малоинвазивное). Эндоскопическое удаление желчного пузыря в наше время считается оптимальным способом лечения желчекаменной болезни. Оно предполагает выполнение четырех небольших отверстий в передней стенке брюшной полости, через которые вводятся специальные инструменты (маленькая камера, специальный электрический скальпель и др.). В брюшную полость закачивают небольшое количество углекислого газа, чтобы живот надулся, и у врача было пространство для маневров. После этого желчный пузырь удаляют и вытаскивают через одно из отверстий. Основное преимущество лапароскопического метода – минимальный травматизм. Пациенты уже через несколько дней могут вести практически полноценную жизнь. Нет риска расхождения швов, послеоперационные осложнения встречаются достаточно редко. Главным недостатком этого метода является ограниченное поле деятельности у врача. Лапароскопическим способом не рекомендуют удалять желчный пузырь при различных осложнениях (гнойных осложнениях, фистулах и др.).
- Лапаротомия. В данном случае производится рассечение передней брюшной стенки, которое обеспечивает хирургу широкий доступ к области желчного пузыря. Разрез делается параллельно реберной дуге (косо), у края мышцы брюшного пресса справа либо по срединной линии живота. Вид разреза обычно зависит от предполагаемого объема операции. При наличии различных осложнений предпочтительнее будет срединный разрез, который даст более широкий доступ хирургу. Лапаротомия при желчекаменной болезни в настоящее время используется не так часто. После операции дольше срастаются разрезы, выше риск послеоперационных осложнений. Как правило, лапаротомия необходима при наличии фистул, гнойников и других осложнений желчекаменной болезни, которые требуют более скрупулезного подхода. При неосложненной желчекаменной болезни стараются использовать лапароскопические методы, а лапаротомию используют лишь при отсутствии необходимого оборудования или специалистов.
Большинство пациентов хорошо переносят холецистэктомию любым способом. При отсутствии осложнений смертность крайне низкая. Она несколько повышается среди пациентов в возрасте, но связана скорее с сопутствующими заболеваниями, чем с самой операцией.
Весьма спорной является необходимость хирургического удаления камней при бессимптомном камненосительстве. В данном случае операция может показаться неоправданным риском. Однако чаще всего у пациентов с камненосительством рано или поздно все же случаются желчные колики, и встает вопрос об операции. Удаление же желчного пузыря при бессимптомном течении позволяет провести плановую операцию, при которой риск значительно ниже, чем при срочной (пациента постепенно готовят к хирургическому вмешательству).
В целом существуют следующие показания для хирургического лечения желчекаменной болезни:
- плановое удаление при камненосительстве (по желанию пациента);
- большое количество мелких камней, так как они могут стать причиной острого панкреатита;
- пациенты с сахарным диабетом (после надлежащей подготовки), так как у них осложнения болезни развиваются быстро и представляют большую опасность;
- признаки кальцификации стенок желчного пузыря (считается, что со временем высок риск развития рака);
- гнойные осложнения (эмпиема, перитонит и др.);
- желчные фистулы и ряд других осложнений.
При камненосительстве рекомендуется обратить внимание на образ жизни пациента. Хирургическое вмешательство рекомендуют тем пациентам, которые много путешествуют, летают, выполняют тяжелую физическую работу. При наличии камней в желчном пузыре у них высок риск колики в самом неподходящем месте (в самолете, в поезде, в области, отдаленной от больниц). В этих случаях медицинская помощь, скорее всего, будет оказана с опозданием, и появится угроза для жизни пациента.
Лекарственное лечение при желчекаменной болезни в основном борется не с самими камнями в желчном пузыре, а с проявлениями болезни. Из эффективных радикальных методов лекарственной терапии существует лишь медикаментозное растворение камней, о котором будет рассказано далее. В целом же пациентам с желчекаменной болезнью назначают обезболивающие средства при желчных коликах и поддерживающую терапию для печени и других органов желудочно-кишечного тракта.
В большинстве случаев симптоматическое медикаментозное лечение может быть назначено врачом-терапевтом. Симптомы представляют собой определенные нарушения в работе организма, которые можно скорректировать. Лекарственное лечение назначают уже на стадии камненосительства, чтобы улучшить состояние больного и не допустить по возможности перехода болезни в следующую стадию.
В целом при желчекаменной болезни могут применяться следующие группы препаратов:
- Обезболивающие средства (анальгетики). Необходимость в их использовании возникает обычно во время сильных желчных колик. В этот период пациентам могут назначить и наркотические обезболивающие средства (обычно однократно). Также анальгетики применяются на послеоперационном этапе.
- Спазмолитические средства. Данная группа медикаментов вызывает расслабление гладкой мускулатуры. Обычно их назначают также во время обострения болезни.
- Ферменты поджелудочной железы. Эта группа препаратов содержит ферменты, которые отвечают за расщепление питательных веществ. Необходимость в них может возникнуть при сопутствующем панкреатите или некоторых других нарушениях переваривания пищи.
- Жаропонижающие средства (антипиретики). Данные средства назначают обычно при сопутствующем остром холецистите или холангите, когда температура может повышаться до 38 градусов и более. Чаще всего используют нестероидные противовоспалительные средства, которые сочетают противовоспалительное и обезболивающее действие.
- Успокоительные средства (седативные препараты). Необходимость в успокоительных средствах может возникнуть при появлении болей, так как многие пациенты становятся беспокойными.
- Противорвотные средства. Нередко желчекаменная болезнь вызывает повторяющиеся приступы рвоты. Чтобы улучшить состояние больного, рвоту останавливают медикаментозно.
- Противодиарейные или слабительные средства. Препараты этих групп принимают по необходимости при соответствующих нарушениях стула.
- Гепатопротекторы (средства для защиты печени). Данная группа средств улучшает работу печени и защищает ее клетки от токсичных воздействий. Также нормализуется образование желчи и ее отток. Гепатопротекторы назначают при сопутствующем гепатите или для его профилактики.
- Антибиотики. Антибактериальные препараты назначают некоторым пациентам с острым холециститом, чтобы снизить вероятность инфекционных осложнений. В профилактических целях антибиотикотерапия может быть назначена в послеоперационном периоде (обычно в течение 2 – 3 дней).
Чаще всего пациентам необходимы лишь несколько средств из вышеперечисленных групп. Зависит это от конкретных симптомов, которые появляются у больного. Дозировку и длительность приема определяет лечащий врач после обследования пациента. Самолечение запрещено, так как неправильный выбор дозы или препарата может спровоцировать желчную колику или другие опасные осложнения.
Существует два основных метода лечения желчекаменной болезни без операции. Во-первых, это растворение камней особыми препаратами. В данном случае речь идет о химическом воздействии на компоненты камней. Длительный курс лечения часто приводит к полному растворению камней в желчном пузыре. Вторым способом безоперационного лечения является дробление камней. Более мелкие их фрагменты беспрепятственно покидают желчный пузырь естественным путем. В обоих случаях лечение считается радикальным, так как речь идет об устранении самого субстрата болезни – желчных камней. Однако каждый из методов имеет собственные преимущества и недостатки, показания и противопоказания.
Растворение желчных камней называется пероральной литолитической терапией. Она подразумевает длительный (1 – 2 года) курс лечения особыми препаратами, которые способствуют постепенному растворению камней. Наиболее эффективны препараты на основе урсодезоксихолевой и хенодезоксихолевой кислоты. Эти лекарства снижают обратное всасывание холестерина в кишечнике (больше желчи выделяется с калом), уменьшают выработку желчи, способствуют постепенному превращению камней обратно в компоненты желчи. Метод является оптимальным, так как не вызывает серьезных побочных эффектов и не сопряжен с серьезными рисками для пациента (как при операции). Однако пероральная литолитическая терапия подходит далеко не всем пациентам. На практике врачи назначают такое лечение лишь 13 – 15% пациентов с желчекаменной болезнью.
Успешное консервативное лечение возможно лишь при соблюдении следующих условий:
- лечение начинают пациентам, у которых болезнь еще на ранней стадии (камненосительство);
- камни по химическому составу должны быть холестериновыми, а не пигментными;
- у пациента нет признаков осложнений болезни (допустимы редкие колики);
- камни должны быть единичными и не превышать в диаметре 1,5 см;
- желчный пузырь не должен быть атоничным или отключенным (его мускулатура нормально сокращается, желчь выделяется);
- камни не должны содержать много кальция (кальцификацию определяют по степени затемненности на рентгеновском снимке, лечение назначают при коэффициенте ослабления на КТ менее 70 условных единиц по шкале Хаунсфилда).
Также следует иметь в виду достаточно высокую стоимость такого курса лечения. Препараты следует принимать регулярно в течение длительного времени. Требуется регулярное наблюдение у врача-гастроэнтеролога, периодические рентгеновские снимки и ультразвуковое исследование.
Схема лечения при пероральной литолитической терапии выглядит следующим образом (выбирают один из возможных вариантов):
- Хенодезоксихолевая кислота — 1 раз в день (вечером) 15 мг на 1 кг массы тела (то есть доза для человека весом 70 кг соответственно 1050 мг).
- Урсодезоксихолевая кислота – также 1 раз в день вечером по 10 мг на 1 кг массы тела.
- Комбинация из хенодезоксихолевой и урсодезоксихолевой кислот. Принимаются вечером перед сном в равных дозах – по 7 – 8 мг на 1 кг массы тела каждая.
Для облегчения расчета дозы иногда считают, что при массе тела пациента менее 80 кг достаточно 2 капсул урсодезоксихолевой кислоты (500 мг), а при массе более 80 кг – 3 капсул (750 мг). В любом случае капсулы принимают перед сном, запивая достаточным количеством воды или других напитков (но не алкогольных).
Пероральная литолитическая терапия не назначается пациентам, у которых есть следующие противопоказания:
- женщинам во время беременности;
- лишний вес (ожирение);
- цирроз, острые и хронические гепатиты;
- частые обострения желчекаменной болезни (колики);
- серьезные нарушения пищеварения (длительная диарея);
- воспалительные осложнения желчекаменной болезни (острый холецистит);
- выраженные нарушения работы желчного пузыря («отключенный» пузырь, который не сокращается и плохо выделяет желчь даже без закупорки протоков);
- наличие язвы желудка или двенадцатиперстной кишки (особенно во время обострений);
- некоторые опухоли желудочно-кишечного тракта;
- множественные камни, которые в сумме занимают более половины объема пузыря;
- крупные камни диаметром более 15 мм;
- пигментные камни и камни с высоким содержанием кальция.
Таким образом, критерии отбора пациентов для данного способа лечения являются достаточно жесткими. Значительным недостатком литолитической терапии является то, что высока вероятность повторного образования камней через некоторое время. В течение нескольких лет после растворения камней желчекаменная болезнь вновь появляется почти у половины пациентов. Это объясняется предрасположенностью к данному заболеванию или влиянием факторов, которые не были выявлены в первый раз. Из-за высокой частоты рецидивов (повторных обострений) пациенты после окончания лечения должны каждые полгода делать профилактическое УЗИ, которое выявит образование новых камней на ранней стадии. В случае рецидива возможно повторное растворение камней по указанной выше схеме.
По сравнению с растворением желчных камней их дробление имеет больше недостатков и применяется реже. Данный метод называется ударно-волновой литотрипсией. Камни дробят с помощью направленных ультразвуковых волн. Основной проблемой при этом является то, что фрагменты раздробленных камней могут закупорить желчные протоки. Также данный метод не снижает вероятность рецидивов (для этого после дробления назначают урсодезоксихолевую кислоту) и не исключает вероятность некоторых осложнений (карцинома желчного пузыря и др.).
Ударно-волновая литотрипсия применяется по следующим показаниям:
- наличие одного или нескольких камней при условии, что сумма их диаметров не превышает 3 см;
- холестериновые камни;
- желчный пузырь нормально функционирует, нет сопутствующих осложнений;
- гладкая мускулатура желчного пузыря обеспечивает его сокращение как минимум на 50% (важно для удаления фрагментов).
Таким образом, для назначения ударно-волновой литотрипсии приходится провести целый ряд исследований, которые определят все вышеперечисленные критерии. Это сопряжено с дополнительными расходами.
Существует также третий вариант безоперационного лечения. Это введение особых растворяющих препаратов непосредственно в желчный пузырь (обычно через желчные протоки). Однако из-за сложности выполнения процедуры и отсутствия видимых преимуществ (также есть высокий риск рецидива и противопоказания практически те же) такой метод лечения применяется крайне редко. В большинстве случаев врачи абсолютно обоснованно стараются убедить пациента в целесообразности эндоскопической холецистэктомии. К безоперационным методам лечения чаще прибегают при наличии серьезных противопоказаний к хирургическому лечению.
Поскольку желчекаменная болезнь вызвана образованием камней в полости желчного пузыря, эффективность народных средств в лечении данного заболевания весьма ограниченная. По сути, лекарственные растения лишь повышают или понижают концентрацию определенных веществ в крови и таким образом воздействуют на некоторые органы и ткани. Однако растворить камни таким способом невозможно.
Тем не менее, народная медицина может оказать существенную помощь пациентам в борьбе с проявлениями болезни. Например, некоторые лекарственные растения снижают уровень билирубина в крови (уменьшают желтуху), другие – расслабляют гладкие мышцы в стенках органа, уменьшая боль. Также существуют растения с умеренной противовоспалительной и антибактериальной активностью, которые уменьшают вероятность осложнений.
В лечении желчекаменной болезни могут быть использованы следующие народные средства:
- Сок капусты. Из хорошо вымытых листьев белокочанной капусты выжимают сок, который пациенты принимают по 0,5 стакана дважды в день. Сок рекомендуется пить теплым перед едой.
- Рябиновый сок. Сок получают из спелых плодов рябины. Его пьют немного охлажденным (около 15 градусов) до еды по 25 – 50 мл. Считается, что это уменьшает воспалительный процесс при холецистите.
- Настой из овса. 0,5 кг промытого овса заливают 1 л крутого кипятка. Настаивать смесь нужно примерно 1 час, периодически помешивая. После этого настой процеживают и пьют воду по полстакана трижды в день. Данное средство нормализует выработку и отток желчи при заболеваниях желчевыводящих путей и желчного пузыря.
- Отвар свеклы. Спелую свеклу средних размеров очищают и нарезают тонкими ломтями, стараясь не потерять сок. Ломти заливают небольшим количеством воды (до полного погружения) и варят на медленном огне. Постепенно отвар густеет. Полученный сироп остужают и пьют по 30 – 40 мл трижды в день.
- Настой будры. 5 г будры плющевидной заливают 200 мл кипятка и настаивают в темном месте не менее 1 часа. Затем настой фильтруют через бинт или марлю. Полученную жидкость пьют по 50 мл перед каждым приемом пищи (3 – 4 раза в день).
В большинстве случаев врачи не только не запрещают использовать эти средства, но даже сами рекомендуют некоторые из них. Например, растения с гепатопротекторным действием (пятнистая расторопша, песчаный бессмертник и др.) защищают клетки печени и нормализуют их работу. Это очень важно при холецистите для снижения риска гепатита и цирроза. Кроме того, в послеоперационном периоде средства на основе этих растений нормализуют выработку желчи и так помогают организму усваивать жиры. Следует, правда, отметить, что лекарственные препараты на основе данных растений, изготовленные серьезной фармакологической компанией, будут обладать более сильным действием, чем приготовленные на дому отвары или настои. Это объясняется более высокой концентрацией действующих веществ. Также в этом случае появляется возможность точнее рассчитать дозировку.
Существуют также некоторые средства не на основе растений, которые могут с успехом использоваться для вспомогательного лечения желчекаменной болезни. Например, после удаления камней (дроблением или растворением, когда желчный пузырь сохранен) очень полезной может оказаться моршинская ропа и аналогичные ей по свойству минеральные воды. Ропа с успехом используется для проведения слепого зондирования, чтобы усилить отток желчи. Это полезно после ее длительного застоя, а также позволяет взять пробы желчи для биохимического и микробиологического исследования.
Диета является очень важным компонентом в лечении пациентов с желчекаменной болезнью. Основной целью диетического питания является своеобразная «разгрузка» печени. Различная пища воспринимается организмом по-разному. Пациентам рекомендуется исключить те продукты, для переваривания которых требуется обильное выделение желчи. Их употребление может спровоцировать желчную колику, различные осложнения, а при камненосительстве ускоряет рост камней.
При желчекаменной болезни на всех стадиях рекомендуется соблюдать диетический стол №5 по Певзнеру. Он призван обеспечить достаточное поступление в организм всех необходимых питательных веществ, не давая при этом избыточной нагрузки на печень и желчный пузырь.
Диета №5 основывается на следующих принципах:
- Пищу принимают 4 – 5 раз в течение дня. Порции при этом должны быть примерно равными по объему.
- В перерывах между приемами пищи (натощак) рекомендуется пить теплую воду. Достаточное количество жидкости несколько разжижает желчь. Общий объем должен составлять не менее 2 л в сутки.
- Большинство блюд должно быть приготовлено на пару, разрешено отварное мясо. Любые жареные продукты либо жирные запеченные блюда следует исключить.
- Не рекомендуются продукты, которые могут вызвать метеоризм (вздутие кишечника).
- Следует ограничить употребление соли как в чистом виде, так и при приготовлении различных блюд (в сумме до 10 г в сутки).
- Соблюдают примерно равную пропорцию между жидкой и полужидкой пищей.
- Пища при употреблении должна быть теплой (комнатной температуры или теплее), но не горячей. Чрезмерно горячая или холодная пища могут спровоцировать спазм мускулатуры желчного пузыря с появлением острых болей.
Диета №5 при условии стабильного состояния пациента может применяться в течение нескольких лет. Она допускает умеренное разнообразие в питании, соблюдает нормальные пропорции белков (70 – 80 г), жиров (до 80 г, около половины – растительные) и углеводов (до 350 г) и обеспечивает организм достаточным количеством энергии. После эпизода желчной колики диету надо соблюдать как минимум несколько дней. Длительное ее соблюдение при камненосительстве отсрочит появление острых симптомов болезни.
Примеры разрешенных и запрещенных продуктов питания согласно диете №5 по Певзнеру
