Шейка матки – наиболее узкая часть органа, расположенная внизу и соединяющая его с влагалищем. В толще шейки располагается цервикальный канал. Одна из частых диагностических процедур при заболеваниях шейки – биопсия.
Что такое биопсия шейки матки? Это хирургическое вмешательство, во время которого из влагалищной части органа забирается небольшой кусочек ткани. Затем он исследуется под микроскопом.
Для чего нужна биопсия?
Обычно ее назначают после того, как в области шейки при внешнем осмотре или взятии мазка была найдена какая-либо патология. Обычно это происходит при обнаружении признаков предраковых изменений или рака, а также при выявлении человеческого вируса папилломы, способного вызвать злокачественную опухоль органа. Биопсия также назначается для диагностики остроконечных кондилом и полипов.
Что выявляет это исследование?
Оно дает полную информацию о строении клеток шейки и позволяет определить морфологические (структурные) признаки заболеваний. Гистологическое заключение после микроскопической диагностики дает врачу возможность поставить диагноз, определить прогноз болезни и сформировать правильный план лечения пациентки.
Биопсия шейки используется для подтверждения предполагаемого диагноза. Это очень важная часть диагностики болезней шейки, без которой невозможно эффективно помочь женщине. Основная цель процедуры – диагностика предраковых состояний и злокачественных опухолей шейки.
Первым этапом диагностики является осмотр поверхности шейки с использованием гинекологического оптического аппарата – кольпоскопа. Во время кольпоскопии врач не только исследует поверхность, но и проводит некоторые диагностические пробы, помогающие обнаружить патологические очаги.
Показания к исследованию формулируются после получения результатов. Обнаруживаются такие аномальные признаки:
p, blockquote 13,0,0,0,0 —>
- участки эпителия белого цвета, появляющиеся после обработки уксусной кислотой (раствором) и являющиеся точным признаком при дисплазии;
- участки, не окрашивающиеся после обработки раствором йода при пробе Шиллера; обычно они представлены ороговевающими клетками, под которыми могут скрываться измененные ткани; такая картина наблюдается, в частности, при лейкоплакии шейки матки;
- пунктуация, или красные точки на поверхности слизистой, вызванные разрастанием сосудов;
- мозаика, представляющая собой участки разветвленных стромальных (подслизистых) сосочков, разделенные мелкими сосудами;
- атипическая зона трансформации, объединяющая несколько из вышеперечисленных признаков;
- неровная или бугристая поверхность, что может быть признаком рака;
- кондиломы;
- воспаление;
- атрофия;
- истинная эрозия;
- полип;
- эндометриоз.
При всех перечисленных состояниях и заболеваниях необходимо гистологическое исследование измененных тканей.
Кроме того, биопсия проводится при сочетании кольпоскопических признаков папилломавирусной инфекции в сочетании с обнаружением этого вируса высокой онкогенности:
p, blockquote 15,0,0,0,0 —>
- лейкоплакия;
- мозаика и пунктуация.
Такие изменения могут быть ранним признаком рака шейки.
Исследование также показано, если у пациентки обнаружены Пап-мазки 3-5 класса:
p, blockquote 17,0,0,0,0 —>
- единичные клетки с нарушенным строением ядра или цитоплазмы (койлоциты);
- единичные клетки, имеющие явные признаки злокачественности;
- раковые клетки в большом количестве.
В расшифровке Пап-мазка, при которой необходима биопсия, могут встретиться такие обозначения:
p, blockquote 18,0,0,0,0 —>
- ASC-US – измененные клетки эпителия, появившиеся по непонятной причине;
- ASC-H – измененные клетки, указывающие на предрак или опухоль;
- AGC – измененные клетки цилиндрического эпителия, характерного для цервикального канала;
- HSIL – предрак эпителия;
- AIS – предрак цервикального канала.
Нужно подробно расспросить врача, что означают обнаруженные изменения. Это поможет женщине принять верное решение о дальнейшем лечении.
Исследование противопоказано во время воспалительных заболеваний половых и других органов, в частности, при кольпите или острой респираторной инфекции. Оно не проводится при болезнях крови, сопровождающихся выраженным нарушением свертываемости крови (тромбоцитопения, гемофилия).
Основная причина, по которой биопсию на время откладывают – инфекционные заболевания половых органов. Кроме того, при необходимости общей анестезии могут возникнуть ограничения, связанные с лекарственной аллергией, тяжелыми заболеваниями сердца, эпилепсией, диабетом.
p, blockquote 24,0,0,0,0 —>
- Эксцизионная (пункционная). Кусочек ткани небольшого размера берется с помощью специального инструмента – биопсийных щипцов. Для определения места анализа врач может предварительно обработать шейку уксусной кислотой или йодом.
- Клиновидная, или конизация, предполагает удаление конусообразного участка шейки с помощью скальпеля, лазерного луча или других физических факторов. Для этой процедуры используется общая анестезия.
- Выскабливание цервикального канала – удаление клеток из канала шейки с помощью кюретки.
Выбор метода вмешательства зависит от предполагаемого заболевания, его тяжести и общего состояния пациентки.
Процедуру планируют в соответствии с менструальным циклом. На какой день цикла делают манипуляцию? Обычно через 5-7 суток после первого дня менструации. Это необходимо для заживления ранки до наступления следующих месячных, что уменьшает вероятность последующего воспаления. Кроме того, клетки эндометрия, попадающие во время менструации на незажившую ранку, могут там закрепиться и в дальнейшем вызвать эндометриоз.
Назначаются следующие исследования:
p, blockquote 28,0,0,0,0 —>
- анализ крови и мочи;
- при наличии показаний – определение в крови уровня билирубина, печеночных проб, креатинина, мочевины и сахара;
- коагулограмма (исследование свертываемости крови);
- мазок для обнаружения микрофлоры;
- Пап-мазок;
- анализы на вирусные гепатиты, ВИЧ, сифилис;
- анализы на хламидиоз, уреаплазмоз, микоплазмоз;
- кольпоскопия.
Если обнаружится инфекционный процесс, биопсия может быть выполнена только после его устранения.
Предварительно следует сообщить врачу о принимаемых лекарствах. Необходимо отменить препараты, увеличивающие риск кровотечения, например:
p, blockquote 30,0,0,0,0 —>
- Аспирин;
- Ибупрофен;
- Варфарин.
Кроме списка принимаемых лекарств, доктору необходимо сообщить следующую информацию:
p, blockquote 31,0,0,0,0 —>
- аллергия на медикаменты или продукты питания;
- периодические ненормальные кровотечения у пациентки или членов ее семьи;
- наличие диабета, высокого давления, болезней сердца;
- перенесенный ранее тромбоз глубоких вен или тромбоэмболия легочной артерии;
- проведенные ранее оперативные вмешательства (удаление аппендикса, желчного пузыря и так далее) и особенности восстановления после них.
Как минимум за сутки до процедуры необходимо прекратить влагалищные спринцевания, не пользоваться тампонами, не применять лечебные влагалищные кремы или свечи.
Перед манипуляцией не нужно пользоваться средствами для интимной гигиены, курить и употреблять алкоголь. Лица с диабетом должны предварительно проконсультироваться у эндокринолога: возможно, понадобится временное изменение дозы инсулина или сахароснижающих медикаментов.
Перед биопсией проводят обычное обследование пациентки и гинекологический осмотр. После беседы с врачом о необходимости процедуры, порядке ее проведения, возможных осложнениях женщина подписывает согласие на выполнение манипуляции.
Если планируется наркоз, подготовка к биопсии шейки матки сопровождается отказом от приема пищи, жидкости и лекарственных препаратов в течение 12 часов перед процедурой.
Возможно, что у женщины возникнет небольшое кровотечение после биопсии. Поэтому с собой следует взять упаковку прокладок. После анестезии пациентка будет испытывать некоторую сонливость, поэтому нужно, чтобы ее отвезли домой родственники. Садиться ей самой за руль крайне нежелательно.
Согласно современным требованиям, процедура всегда должна проводиться под контролем кольпоскопии – прицельная биопсия шейки матки.
Как проводится биопсия шейки матки?
В соответствии с объемом удаляемой ткани она может быть выполнена в женской консультации с использованием местной анестезии или в стационаре под наркозом.
Процедура начинается как обычный осмотр у гинеколога. Для обезболивания используется орошение шейки спреем с лидокаином или введение этого препарата непосредственно в ткань органа. Если будет проводиться круговая биопсия шейки матки, необходима спинальная, эпидуральная или внутривенная анестезия, которая используется только в условиях стационара.
Во влагалище вводят расширитель, шейку захватывают щипцами и опускают ближе к входу во влагалище и обрабатывают ее уксусной кислотой или йодом, чтобы обнаружить подозрительные участки. Если манипуляция проводится без обезболивания, в это время пациентка может ощущать незначительное жжение. Врач удаляет патологическую ткань с помощью биопсийных щипцов, скальпеля или другого инструмента.
Больно ли делать биопсию шейки матки?
В условиях соответствующего обезболивания женщина не чувствует никаких неприятных ощущений. В шейке мало болевых рецепторов, поэтому манипуляции на ней могут приносить дискомфорт, но боли не вызывают. Если используется внутривенная, спинальная или эпидуральная анестезия, обследование совершенно безболезненно.
Как делают биопсию в зависимости от способа вмешательства?
Кусочек ткани берут из патологического участка, обнаруженного при кольпоскопии. Если таких очагов несколько, и они выглядят неоднородными, забирают несколько образцов. Врач вырезает скальпелем клиновидный участок на границе здоровой и измененной части шейки. Он должен быть достаточно большим: 5 мм в ширину и до 5 мм в глубину, чтобы захватить подлежащую ткань. Это необходимо, чтобы оценить степень проникновения измененных клеток под эпителий.
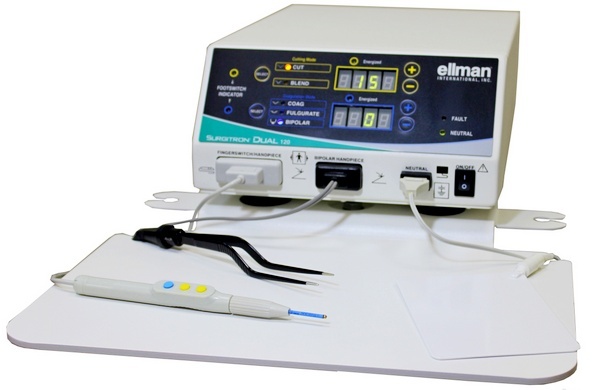
Аппарат Сургитрон для радиоволновой биопсии, т.н. «радионож»
При использовании специального инструмента конхотома, напоминающего щипцы, может повредиться строение ткани, что затруднит диагностику. Диатермическая или петлевая биопсия шейки матки может сопровождаться обугливанием краев образца, что также снижает качество. Поэтому лучше использовать скальпель. Но оптимальный вариант процедуры – с помощью радиоволн, то есть биопсия шейки матки Сургитроном. Это хирургический аппарат «радионож», с помощью которого быстро, бескровно и точно берут биопсийный материал.
После процедуры на ранку в области шейки накладывают отдельные кетгутовые швы, которые впоследствии рассосутся. Если проводилась ножевая биопсия, во влагалище вводят гемостатическую губку или тампон, смоченный фибрином или аминокапроновой кислотой. Это необходимо для остановки кровотечения. При диатермокоагуляции или радиоволновой биопсии эти манипуляции не нужны, поскольку тепло «запаивает» поврежденные сосуды, и кровь сразу останавливается.
Взятие биопсии шейки матки должно всегда сопровождаться обследованием цервикального канала, чтобы исключить его предраковые изменения.
Полученный образец ткани фиксируют в растворе формальдегида и направляют в лабораторию для исследования под микроскопом.
Конизация, или круговая биопсия сопровождается удалением большего количества ткани. Проводится циркулярное иссечение шейки в виде конуса, основанием направленного в сторону влагалища, а верхушкой – в цервикальный канал. Необходимо захватить не менее трети канала. Для этого используется специальный скальпель, наконечник Роговенко, радионож или проводится ультразвуковая биопсия шейки матки.
Круговая биопсия – не только диагностическая, но и лечебная манипуляция. Удаление тканей нужно проводить так, чтобы в биоптат попали все измененные клетки и часть здоровой шейки.
Это исследование проводится в таких случаях:
p, blockquote 53,0,0,0,0 —>
- поражение цервикального канала, которое распространяется с шейки;
- предрак канала по данным диагностического выскабливания;
- подозрение на прорастание опухоли в подлежащие ткани при кольпоскопии, которое не подтвердилось при обычной биопсии.
Показания для выполнения процедуры в стационаре:
p, blockquote 54,0,0,0,0 —>
- конизация;
- лазерная биопсия;
- необходимость внутривенной анестезии.
Эксцизионная биопсия шейки матки выполняется амбулаторно, после нее пациентка может идти домой. На следующий день она может выйти на работу, или ей выдают больничный лист на 1-2 дня.
После конизации женщина остается под наблюдением врачей в течение 1-2 суток. Больничный лист ей выдается на срок до 10 дней.
В первые дни могут беспокоить слабые боли в нижней части живота и незначительные кровянистые выделения. Иногда они имеют зеленоватый оттенок из-за обработки шейки раствором йода. Эти признаки сохраняются не больше недели. Если боли после биопсии доставляют дискомфорт, можно использовать обычные обезболивающие таблетки. Можно положить на поясницу теплый компресс или укутаться в шерстяной платок.
Для профилактики инфекционных осложнений врач может назначить некоторые лекарственные препараты, например, влагалищные таблетки Тержинан. Их нужно вводить на ночь в течение 6 суток.
Другие лекарства, которые может назначить врач в первые дни после биопсии:
p, blockquote 60,0,0,0,0 —>
- антимикробные препараты Метронидазол или Орнидазол в виде таблеток;
- ректальные суппозитории Генферон для стимуляции местного иммунитета;
- вагинальные суппозитории Бетадин.
Могут назначаться суппозитории, ускоряющие заживление и предотвращающие образование рубца, например, Депантол.
Женщине рекомендуется носить хлопчатобумажное нижнее белье и пользоваться впитывающими прокладками. Нужно ежедневно подмываться мылом без отдушек и хорошо просушивать область промежности. Водить машину можно только спустя сутки.
Что нельзя делать после биопсии: поднимать предметы тяжелее 3 кг, применять влагалищные тампоны или спринцевания в течение недели при эксцизионной биопсии или месяца после конизации. Половые контакты не разрешаются в течение 4 недель после обычной процедуры и 6-8 недель после конизации. Согласно зарубежным рекомендациям, ограничение половой жизни после пункционной биопсии длится только в течение недели. В течение 2-4 недель не нужно принимать ванну, посещать сауну, бассейн.
Заживление ранки происходит через 4-6 недель в зависимости от количества удаленной ткани. По истечении этого срока женщина посещает гинеколога, который проводит осмотр шейки с помощью зеркал.
Месячные после биопсии наступают в обычные сроки, так как процедура не влияет на гормональный статус и состояние эндометрия. Может быть небольшое смещение цикла, связанное с эмоциональной реакцией пациентки или с особенностями восстановительного периода.
Факторы риска, увеличивающие вероятность осложнений:
p, blockquote 67,0,0,0,0 —>
- ожирение;
- курение;
- пожилой возраст;
- высокий уровень сахара и/или гликозилированного гемоглобина у лиц с диабетом;
- нарушение функции почек с повышением уровня мочевины и креатинина в крови;
- нарушение работы печени с увеличением уровня билирубина, трансаминаз и других печеночных проб;
- хронические болезни легких;
- нарушения свертываемости;
- аутоиммунные заболевания и другие хронические болезни;
- ослабленный иммунитет.
Неприятные последствия биопсии шейки матки обычно возникают при развитии инфекции и проявляются такими состояниями, как:
p, blockquote 68,0,0,0,0 —>
- боли внизу живота;
- влагалищные выделения с неприятным запахом и зуд в области промежности;
- высокая температура тела;
- появление обильных выделений после того, как они уже практически исчезли;
- выделение темных сгустков крови;
- выделения желтого цвета;
- ухудшение общего состояния.
Следует обратиться в больницу, если из влагалища идет кровь, и это не менструальное кровотечение. Задержка месячных после биопсии более недели может быть признаком наступившей беременности, которая возникла при несоблюдении ограничений на половую жизнь. В любом случае при сбое менструального цикла нужно посетить гинеколога.
Иногда осложнения могут возникнуть вследствие аллергии на обезболивающий препарат. В этом случае возможна реакция в виде крапивницы, отека Квинке или даже анафилактического шока. Эти последствия развиваются практически сразу после введения лекарства, поэтому врачи могут оказать немедленную помощь пациентке.
При проведении спинальной или эпидуральной анестезии женщина в течение некоторого времени может чувствовать слабость в ногах и боль в спине. Если эти симптомы не проходят в течение 2 дней, необходимо обратиться к врачу.
Если врач проводит процедуру технически правильно, а женщина соблюдает все его дальнейшие рекомендации, то осложнения после биопсии шейки матки развиваются очень редко. При обширной конизации или высоком удалении цервикального канала возможно рубцовое сужение шейки, в дальнейшем препятствующее зачатию и нормальному течению беременности. При большом объеме удаленной ткани на поверхность шейки может нарасти цилиндрический эпителий из ее канала, и возникнет эктопия (псевдоэрозия).
Что показывает биопсия шейки матки?
С помощью гистологического исследования полученного материала врач определяет, есть ли на поверхности органа измененные клетки. Эти нарушения могут не угрожать тяжелыми последствиями или быть признаком предрака и злокачественной опухоли.
Согласно классификации ВОЗ, различают слабую, умеренную или тяжелую дисплазию и карциному in situ – раннюю стадию рака. Также определяют степень цервикальной интранеоплазии (CIN). Это деление проводится по глубине проникновения измененных клеток в толщу эпителия и подлежащие ткани. Кроме того, определяют изменения шейки, вызванные вирусом папилломатоза.
Расшифровка результатов анализов позволяет отнести обнаруженные изменения к одной из следующих групп:
Которые не переходят в предрак, но могут служить основой для развития болезни:
p, blockquote 80,0,0,0,0 —>
- дисгормональные гиперпластические (эндоцервикоз, полип, папиллома без признаков атипии, простая лейкоплакия и эндометриоз);
- воспалительные (истинная эрозия, цервицит);
- посттравматические (разрыв шейки, эктропион, рубцы, шеечно-влагалищный свищ).
2. Предраковые
Которые еще не являются злокачественными, но с определенной вероятностью (около 50%) при отсутствии лечения могут трансформироваться в опухоль:
p, blockquote 82,0,0,0,0 —>
- дисплазия на здоровой шейке или при фоновых процессах;
- лейкоплакия с атипией;
- аденоматоз.
3. Рак шейки
Непосредственно злокачественные образования:
p, blockquote 84,0,0,0,0 —>
- преклинический – ранняя стадия болезни, протекающая бессимптомно (рак in situ, с начальной инвазией, микрокарцинома);
- клинически выраженный (плоскоклеточный, железистый, светлоклеточный, низкодифференцированный).
В зависимости от того, какие именно изменения обнаружены у пациентки, врач ставит диагноз и назначает различное лечение. Поэтому биопсия – незаменимый метод, позволяющий во многих случаях распознать рак на ранней стадии и вовремя помочь пациентке.
Достоверность данных биопсии для обнаружения предраковых заболеваний и рака составляет 98,6%. Это означает, что если получены такие результаты, в подавляющем большинстве случаев ошибка в диагностике исключена.
Биопсия, проводимая под контролем биопсии, повышает качество диагностики на 25%. Поэтому кольпоскопический контроль должен быть обязательной частью процедуры.
Единственным недостатком метода считается ограниченная возможность использовать его несколько раз у одной и той же женщины. Поэтому на вопрос, как часто можно делать биопсию, ответ такой: повторное исследование назначается лишь в случае крайней необходимости. Травмирование шейки может привести к ее рубцовым изменениям, что затруднит вынашивание беременности и роды. Повторную конизацию чаще всего проводят с целью лечения, а не диагностики.
Образец, полученный при биопсии, направляется в лабораторию. Там его обрабатывают и готовят срезы, которые патоморфолог изучает под микроскопом. Результат исследования обычно готов через 2 недели после биопсии, но в некоторых учреждениях этот срок сокращается до 3 суток.
Многие женщины после получения данных биопсии чувствуют растерянность и не понимают, что значит эта информация. Если разъяснения врача кажутся пациентке недостаточно понятными, она может обратиться к другому специалисту, чтобы узнать «второе мнение» и развеять свои сомнения в диагнозе и тактике лечения.
Изъятие кусочка ткани из шейки в дальнейшем вызывает образование небольшого рубчика, состоящего из соединительной ткани. Он неэластичен и не растягивается при родах. Поэтому при рождении ребенка увеличивается риск разрыва шейки.
Большие рубцы могут деформировать шейку, в результате чего стенки цервикального канала неплотно смыкаются. Это может привести к угрозе прерывания беременности и другим осложнениям.
Поэтому биопсия шейки матки нерожавшим должна проводиться максимально аккуратно. У таких женщин не должна использоваться электроэксцизия или диатермокоагуляция (удаление ткани с помощью нагретой электричеством петли), поскольку при такой процедуре возникает небольшой ожог окружающей слизистой оболочки. Это увеличивает вероятность рубца. Наилучший вариант для женщин, планирующих в будущем беременность, – радиоволновая биопсия.
Беременность после биопсии протекает нормально, если процедура была проведена с помощью лазера, ультразвука, радионожа. В других случаях образовавшийся рубец может стать причиной несостоятельности шейки.
Биопсия шейки матки при беременности назначается только в исключительных случаях, например, для диагностики рака, при котором нельзя вынашивать ребенка. Обычно она не проводится в I триместре, так как увеличивает риск выкидыша. Во II триместре выполнение этой процедуры более безопасно. В III триместре биопсию также обычно не используют, чтобы не спровоцировать преждевременные роды.
Конизация проводится только при оправданном подозрении на рак. Выскабливание цервикального канала при беременности не используется.
Когда можно беременеть?
Половая жизнь разрешается после полного заживления шейки, то есть через 4-8 недель после манипуляции в зависимости от ее вида. Степень восстановления определяет врач при повторном осмотре. Если ранка зажила без осложнений, можно вести половую жизнь и беременеть.
p, blockquote 99,0,0,0,0 —> p, blockquote 100,0,0,0,1 —>
источник
Существует точка зрения, что рак шейки матки (РШМ) — это заболевание, которое можно предупредить или выявить в начальной стадии. Без преувеличения скажу, что для его раннего распознавания не требуется принципиально новых методов, т. к. сочетание клинического, эндоскопического (кольпоскопия, кольпомикроскопия) и морфологического (цитологическое и гистологическое) исследований позволяет решить все диагностические проблемы.
Сравнительно недавно к случаям запоздалой диагностики относили только установление РШМ IV стадии, а в последние годы — и III. Но если честно, то обнаружение его в IВ и во II стадиях уже нельзя назвать своевременным. Дело в том, что при IВ стадии метастазы в регионарных лимфатических узлах таза определяются у 16–20% больных, при II — у 30–35%. Фактически эти женщины к началу лечения имеют не I и II, а III стадию.
Ранняя диагностика РШМ — это распознавание пре или микроинвазивного рака (IА стадия, инвазия опухоли в строму не более 3 мм). Поскольку пре и микроинвазивный рак шейки матки не имеет характерных клинических симптомов, он может быть свое временно установлен только при морфологическом (цитологическом, гистологическом) и эндоскопическом исследованиях. В связи с этим ошибки диагностики можно условно разделить на две категории: при клинически выраженных формах рака и при скрининге (т. е. при активном выявлении). Казалось бы, имея современные диагностические возможности, выявлять больных раком шейки матки IВ, II стадий не составляет труда. И ошибок не должно быть. Но, к сожалению, они нередки. Анализ историй болезней пациенток с инвазивным РШМ показывает, что более чем у половины из них диагноз установили несвоевременно.
Случай из практики. Больная Р., 42 года. По профессии врач. Месячные у нее начались в срок, но продолжались в виде мажущих выделений 12 дней. Она обратилась по месту работы к гинекологу, который выявил меноррагию, порекомендовал принимать кальция глюконат, викасол, назначил аутогемотерапию. Кровомазание прекратилось, но боли внизу живота остались. Через месяц обострился хронический бронхит, больную направили в смотровой кабинет, где у нее выявили кольпит и посоветовали спринцевания. Р. продолжали беспокоить бели, и она снова обратилась к гинекологу поликлиники. Ее успокоили, что не нужно обращать внимания на имеющиеся изменения. Через год женщину осмотрели в женской консультации, т. к. у нее появились кровянистые выделения после coitus. Диагностирован эндоцервицит, проведено противовоспалительное лечение, но безрезультатно. В дальнейшем в связи с контактными кровянистыми выделениями Р. обращалась к акушерке и гинекологам. Обнаружили кровоточащее эрозированное пятнышко на шейке матки. Рекомендовали применять бисекурин, осарбоновые свечи и прижигать эрозию ваготилом. Лечение ничего не дало. Больная обратилась в НИИ (ныне — РНПЦ) онкологии и медрадиологии им Н. Н. Александрова. Диагностирован рак шейки матки III стадии.
Таким образом, с момента появления первых симптомов заболевания до установления диагноза прошло 1,5 года. Невнимательное отношение врачей к жалобам, ориентация только на визуальные и пальпаторные данные без цитологического исследования, кольпоскопии, морфологического анализа биоптата привели к ошибке. Не применялось и ректовагинальное бимануальное исследование. РШМ принимали за «кольпит», «цервицит», «эрозию», что повлекло за собой длительное консервативное лечение.
Все еще велико число заблуждений при проведении массовых профилактических осмотров. Без применения цитологического исследования они малоэффективны. Безусловно, такие осмотры уменьшают частоту выявления рака в III и IV стадиях, но не снижают заболеваемость, поскольку дисплазия и преклинические формы РШМ при них не определяются. Положение принципиально меняется, когда уже на I этапе обследования (скрининг) наряду с гинекологическим осмотром применяется высокоинформативный цитологический метод.
Профилактику РШМ нельзя сводить к периодическому проведению массовых профосмотров. К сожалению, процент обследованных женщин после 20 лет во многих регионах еще невелик, особенно среди неработающих. Специальные опросы показали, что среди самих врачей (в т. ч. гинекологов) большинство нерегулярно проходят цитологическое обследование.
Ранняя диагностика РШМ должна стать первостепенной задачей в работе гинекологов женских консультаций и поликлиник. Осмотр женщин без цитологического исследования — одна из основных причин ошибочной и запоздалой диагностики. Только нужно учесть, что и этот метод имеет свои пределы. Основная задача его — отделить здоровых женщин от больных или подозрительных в отношении онкологической патологии шейки матки. При цитологическом исследовании не всегда можно установить сущность патологического процесса. В дальнейшем, на II этапе обследования, диагноз уточняется. Главное требование к любой скринингпрограмме — не пропускать случаев рака. В этом плане цитологическое исследование надежно, поскольку ложноотрицательные заключения наблюдаются не более чем у 1,5% больных и обычно связаны с недостаточно тщательным забором материала для исследования. Так, мазки из заднего свода влагалища менее информативны, чем полученные с поверхности экто и эндоцервикса.
В клинической практике нередки ситуации, когда при цитологическом исследовании диагностируется инвазивный рак, а при гистологическом в биоптате или соскобе выявляется преинвазивный рак либо т. н. сомнительная, или «стертая», инвазия. В этих случаях врач может допустить две ошибки: выполнить нерадикальную операцию — простую экстирпацию матки при инвазивном раке или, на оборот, осуществить непоказанную расширенную экстирпацию матки при преинвазивном.
Ошибочен при этом и компромиссный вариант — простая экстирпация матки с придатками, т. к. вмешательство у молодых женщин при внутриэпителиальном раке может быть излишне велико и нерадикально при инвазивном. Необходимо использовать комплекс методов для постановки правильного диагноза, в т. ч. биопсийное морфологическое исследование всей экстирпированной шейки матки.
Случай из практики. Больная Б., 51 год. Поступила в онкогинекологическое отделение с подозрением на РШМ, выявленный во время проф осмотра. При гинекологическом исследовании установлено: шейка матки деформирована, плотная, на влагалищной поверхности видны мелкие точечные опухолевидные образования, кровоточащие при дотрагивании. Тело органа, придатки, парацервикальная клетчатка, крестцовоматочные и кардинальные связки не изменены. При цитологическом исследовании мазков из экто и эндоцервикса выявлены клетки плоскоклеточного рака. В биопсийном материале из опухолевого участка на шейке и в соскобе из цервикального канала обнаружена картина преинвазивного рака. В связи с расхождением данных цито и гистологических исследований больной проведена экстирпация матки с верхней третью влагалища. На макропрепарате в цервикальном канале выявлена плотная язва диаметром 0,5 см. При срочном гистологическом исследовании обнаружен плоскоклеточный ороговевающий рак. Операция дополнена лимфаденэктомией, при которой удалены метастатически измененные подвздошные лимфатические узлы.
Во всех сомнительных случаях оптимальным методом, позволяющим свести к минимуму диагностические и лечебные ошибки, является конусовидная эксцизия шейки матки. Если при гистологическом исследовании «конуса» инвазивный рак отвергается, то эта операция не только адекватна, но и позволяет сохранить орган и его функции.
Другой вариант гистологического исследования: инвазия сомнительна. В таких ситуациях при дальнейшем цитологическом контроле конизации также достаточно. В случае выявления инвазивного рака этот метод предоставляет врачу наиболее рацио нальный план операции. При инвазии опухоли в подлежащие ткани до 1 мм у молодых женщин она может оказаться достаточной. Если инвазия достигает 2–3 мм (стадия IA, микроинвазивный рак), то оптимальное вмешательство — экстирпация матки с верхней третью влагалища, а при большей инвазии (стадия IB) — операция Вертгейма.
Необходимо иметь в виду, что конусовидная электроэксцизия шейки матки, играющая главную роль в завершающей диагностике и лечении больных с дисплазией и преинвазивным РШМ, — ответственная, хотя и небольшая операция. Ее следует выполнять достаточно широко, в пределах здоровых тканей эктоцервикса, чтобы в «конус» попало не менее двух третей слизистой оболочки шеечного канала.
При лечении больных с преинвазивным раком неудачи, как правило, происходят изза недостаточного объема иссеченных тканей. На это обязан обратить внимание гистолог, в своем заключении он должен указать локализацию, степень дифференцировки преинвазивного рака и отдаленность опухоли от места иссечения препарата. Надо также учитывать, что при сберегающих методах лечения, к которым относится конизация шейки матки, необходимы последующее наблюдение и цитологический контроль больных с преинвазивным раком.
У больных с начальными формами РШМ при эндоцервикальной локализации опухоли трактовать гистологические заключения по соскобам надо осторожно. В эндоцервикальных соскобах отсутствуют подлежащие ткани и разорвана базальная мембрана, а если и сохраняются ее обрывки, то связь с эпителием повреждена. При этом исследователь лишается данных, на основании которых ставится гистологический диагноз «инвазивный рак». С другой стороны, при соскобах нарушается целостность эпителиальных пластов и в ряде случаев наблюдается дискомплексация клеток. Последнее затрудняет постановку диагноза интраэпителиального рака, в особенности его дифференцировку с патологическими процессами, протекающими с выраженной степенью дисплазии эпителия. Нецелесообразно часто проводить повторные соскобы, т. к. при этом обычно не удается получить новых данных. Исследование удаленной шейки показывает, что после выскабливания наблюдаются резкое полнокровие, нарушение целостности, «зияние» кровеносных и лимфатических сосудов стромы на всей площади соскоба, что увеличивает опасность диссеминации рака.
Ложная трактовка результатов специальных исследований приводит к неверной лечебной тактике. При тяжелой дисплазии ошибочно применение диатермоэлектрокоагуляции, крио или лазерной деструкции шейки матки в тех наблюдениях, где стык между многослойным плоским эпителием эктоцервикса и цилиндрическим эпителием эндоцервикса располагается выше места, доступного для деструкции. А поскольку именно на стыке этих эпителиев («зона бурь») начинается малигнизация, такие методы, как ДЭК, неадекватны. У больных с дисплазией шейки матки деструкция может применяться только тогда, когда вся зона атипической трансформации доступна для кольпоскопического исследования.
Случай из практики. Больная X., 28 лет. Все началось с эндоцервицита. Противовоспалительное лечение в виде влагалищных ванночек и тампонов с синтомициновой эмульсией было успешным. Через год при профилактическом осмотре цитологически обнаружена тяжелая дисплазия. Диагноз подтвержден гистологически. Проведена диатермокоагуляция шейки матки. Более 14 месяцев к гинекологу не обращалась. В связи с бесплодием обследовалась в кабинете патологии шейки матки. Кольпоскопически и цитологически, а также при прицельной биопсии морфологически диагностирована умеренная дисплазия. Но врачей, наблюдавших больную, это не насторожило. В связи с бесплодием и миомой матки осуществлены пластика труб, резекция яичников и консервативная миомэктомия. Лечение по поводу дисплазии шейки матки не проводилось. Спустя год у больной в межменструальном периоде появились кровянистые выделения. Проведено углубленное обследование. Диагностирован РШМ I стадии.
По сути, не заподозрив дисплазию, врачи провели нерациональное лечение, в результате чего она переросла в рак. Наблюдение свидетельствует и о неоправданности деструкции при этой патологии, поскольку примененный метод обеспечил лишь косметический эффект.
Данные онкогинекологических клиник показывают, что у 50% больных с инвазивным РШМ ранее проводилась диатермокоагуляция якобы по поводу псевдоэрозии шейки матки, причем у 40% из них — менее чем за год до клинического проявления рака. Как правило, цитологическое исследование, кольпоскопия и прицельная биопсия в этих случаях не применялись.
Случай из практики. Больная Д., 38 лет. Поступила с жалобами на мажущие кровянистые выделения в межменструальном периоде. Сразу же обратилась к гинекологу женской консультации. Патологических изменений не выявлено. При повторном посещении гинеколога была обнаружена эрозия шейки матки. Без предварительного гистологического заключения выполнена ДЭК, несмотря на то, что больной более года назад уже делали такую процедуру. Тем не менее врач не придал этому значения. При жалобах на продолжающиеся ациклические кровянистые выделения женщине поставили маточную спираль, после чего кровянистые выделения стали постоянными. Противоспалительное лечение было без успешным. Больная направлена в НИИ онкологии и медрадиологии. Поставлен диагноз «рак шейки матки IV стадии».
При жалобах, типичных для рака, пациентка проходила неполное, методически неправильное клиническое обследование, длительно подвергалась консервативному лечению. Цитологическое, кольпоскопическое и гистологическое исследования не применялись, использование же ДЭК было необоснованным.
Этот случай — яркий пример того, насколько занижена роль диспансерного наблюдения за пациентками с предраковыми заболеваниями. Длинный анамнез, неуклонное нарастание симптомов заболевания, рецидив эрозии, отсутствие эффекта от проводимой консервативной терапии — все это, казалось бы, вело докторов к установлению диагноза рака на более ранней стадии. К сожалению, еще у многих больных с далеко зашедшим РШМ заболевание заканчивается фатально изза неправильно поставленного диагноза — «эрозия». Таких грубых ошибок можно избежать, если своевременно применять эндоскопические и цитологические методы.
Последний в диагностике опухолей очень важен. Однако добиться его обязательного и повсеместного использования при начальных, визуально не определяемых формах рака пока не удалось. Доказано, что цитологический метод позволяет распознать РШМ в доклинической стадии. Взятие мазков для цитологического анализа должно входить в обязательный минимум гинекологического обследования. Игнорирование этого правила порождает диагностические ошибки и отдаляет начало лечения больных. Определенные задачи — вы явить рак на ранних стадиях, патологические изменения женских половых органов до пред опухолевых заболеваний — возлагаются на смотровые кабинеты и профосмотры. Но в ряде случаев это делается непрофессионально; обнаруженная патология не детализируется, диагнозы не уточняются. И при значительном поражении злокачественным процессом смежных с шейкой матки полостных органов изменения трактуются неправильно, помощь своевременно не оказывается.
Случай из практики. Больная X., 54 года. Госпитализирована с жалобами на тянущие боли внизу живота, учащенное мочеиспускание, гноевидные выделения. Плохо себя чувствует более года. Дважды обращалась к хирургу. Диагностирована грыжа и проведено грыжесечение. Но после выписки из стационара состояние не улучшилось. Продолжали беспокоить боли в животе, выделения усилились. В этот период Х. проходила плановый проф осмотр. Мазки из шейки матки и влагалища на атипические клетки у нее никто не брал, ректовагинального исследования не было. Клинически обнаружено небольшое опущение матки. Через месяц начались обильные, с запахом, не прекращающиеся выделения. Проведена повторная консультация гинеколога. Диагностирован РШМ. При осмотре в стационаре обращало на себя внимание похудение больной. Изменений со стороны органов брюшной и грудной полостей не обнаружено. На задней стенке влагалища выявлена большая экзофитная опухоль, инфильтрирующая ректовагинальную перегородку и распространяющаяся на задний влагалищный свод и шейку матки. При ректовагинальном исследовании в 6 см от анального отверстия на передней стенке прямой кишки обнаружено опухолевое образование с язвой, проникающей во влагалище и инфильтрирующей параректальные отделы клетчатки. Диагностирован рак прямой кишки IV стадии с прорастанием во влагалище и формированием влагалищнопрямокишечного свища. Больная переведена в проктологическое отделение, где после ирригоскопии ей сделали операцию Гартмана, экстирпацию матки с придатками и влагалищем. Гистологически в удаленном органе обнаружена аденокарцинома кишки с прорастанием в среднюю и верхнюю трети влагалища. В послеоперационном периоде проведен курс телегамматерапии на область малого таза в суммарной дозе 40 Гр. Результат удовлетворительный.
Вот к чему привел формальный профосмотр. Выявленное опущение стенок влагалища было ничем иным, как проросшей во влагалище опухолью, расположенной на передней стенке прямой кишки. Ректальное исследование не проводилось, поэтому опухоль осталась нераспознанной.
Вообще-то трудностей в распознавании рака при проникновении опухоли из соседних органов в стенку влагалища или шейку матки не возникает. Происхождение таких «вторичных» новообразований можно легко установить, если учесть анамнез и добросовестно обследовать смежные с влагалищем или шейкой матки органы.
Диагноз больной могли бы поставить намного раньше. И тут опять встает вопрос о качестве профессиональной подготовки гинекологов и акушерок в смотровых кабинетах.
Диагностические промахи, связанные с неполноценным обследованием, особенно часты при аденокарциноме шеечного канала. Она отличается более агрессивным клиническим течением. Ведущий симптом заболевания — менометроррагия, которая ошибочно расценивается врачами как рак эндометрия либо проявление климакса. Их не настораживает ни увеличение размеров шейки матки, ни ее бочкообразный вид, ни хрящевидная консистенция.
Как показал сделанный нами анализ, у 55% больных с аденокарциномой шейки матки клинические проявления заболевания с момента обращения к врачу до установления диагноза тянулись более 15 месяцев.
Одна из причин диагностических ошибок в распознавании аденокарциномы шейки матки на ранних стадиях — недостаточно отчетливое представление врачей о данном новообразовании, которое изза преимущественно эндоцервикальной локализации визуально не определяется. Пациенткам проводят противовоспалительное и кровоостанавливающее лечение — до тех пор, пока симптомы рака не становятся очевидными.
Случай из практики. Больная С., 51 год. Находилась в роддоме. Осмотрена кольпоскопически: ничего не найдено; выписана с диагнозом «меноррагия в менопаузе». И это при том, что более года назад ее уже беспокоили ациклические кровянистые выделения. Госпитализирована в клиническую больницу для обследования. Сделана гистероскопия, взята прицельная биопсия слизистой эндометрия. Гистологически патологии не выявлено. Спустя 5 мес. опять попала в ту же больницу. Снова гистероскопия и биопсия ничего не показали. Пациентку направили в другую клинику, где был проведен раздельный кюретаж эндоцервикса и эндометрия. Морфологически диагностирована аденокарцинома цервикального канала. При обследовании в НИИ онкологии и медрадиологии диагностирован РШМ III стадии, эндоцервикальная форма, левосторонний параметральнометастатический вариант. Проведено комбинированное лечение: внутриполостная гамматерапия на АГАТВ в суммарной дозе 20 Гр, операция Вертгейма, послеоперационное облучение малого таза и параметральных отделов клетчатки в суммарной дозе 40 Гр. Гистологически диагностированы умеренно дифференцированная аденокарцинома с глубиной инвазии 2 см, постлучевой патоморфоз опухоли I степени, множественная миома матки, в трех удаленных подвздошных лимфатических узлах — метастазы злокачественной опухоли.
В этом случае врачи переоценили ложнонегативные показатели гистероскопии и не учли клиническое течение заболевания.
Тщательно собранный анамнез — первый шаг на пути правильной постановки диагноза. Полагаю, что врач, осуществлявший гистероскопию, не был осведомлен о типичных признаках эндоцервикальной локализации РШМ. Все внимание он сосредоточил на исследовании эндометрия, что видно и по осмотру полости матки гистероскопом, и по двукратному взятию биопсии из ее слизистой. Но не учел длительность заболевания и его прогрессирующий характер. При пальпаторном исследовании не обратил внимания на солидное увеличение надвлагалищной части шейки матки и ее плотность. Не провел цитологического исследования эндоцервикса. И потому, несмотря на своевременное обращение больной и использование гистероскопии, рак цервикального канала проглядели, диагноз установлен поздно.
Хочу подчеркнуть, что при аденокарциноме шейки матки лишь у 17,6% больных опухоль локализуется на влагалищной части шейки, у 80% — в эндоцервиксе. При поражении слизистой оболочки канала процесс чаще развивается в среднем и верхнем его отделах. Поэтому влагалищная часть шейки матки визуально остается без признаков опухолевого поражения даже при далеко зашедшем процессе.
Точная диагностика РШМ эндоцервикальной локализации возможна при внимательном отношении врача к жалобам больной, вдумчивой оценке, казалось бы, нерезко выраженных симптомов заболевания, обязательном проведении влагалищнопрямокишечного исследования, применении цитологического, раздельного диагностического выскабливания слизистой цервикального канала, эндометрия и гистологического исследования соскоба. Эти методы позволяют уточнить первичную локализацию опухоли, отдифференцировать ее от карциномы эндометрия и на основании полученных данных выбрать хирургическое, лучевое или комбинированное лечение.
Ошибки могут быть изза неправильного выявления сущности и выраженности патологии, неточного определения стадии процесса. Неверная лечебная тактика часто применяется у больных с псевдоэрозиями, лейкоплакией, плоскими кондиломами, которые служат фоном процесса в шейке матки. Наиболее распространенные погрешности — использование диатермоко агуляции без предварительного цитологического, кольпоскопического и гистологического исследований, любого метода физической деструкции при обширных эктропионах или патологии эндоцервикса, когда показана конизация (электрохирургическая или лазерная). Большинство практических врачей еще мало осведомлены о роли вируса папилломы человека в этиологии РШМ. Потому и не оценивается цитологический признак папилломовирусной инфекции (койлоцитоз), а визуальная и кольпоскопическая картина плоских кондилом шейки матки неверно трактуется как лейкоплакия. Такие пациентки нуждаются в криодеструкции, поскольку при нелеченных плоских кондиломах риск развития дисплазии и рака шейки матки в 10–12 раз выше, чем в популяции. Больных с цитологически выявленной дисплазией шейки матки нельзя лечить без гистологической верификации диагноза после прицельной биопсии и соскоба эндоцервикса.
Если по данным кольпоскопии атипия не ограничивается зоной трансформации, а распространяется на эндоцервикс — ДЭК, криовоздействие, лазерная терапия необоснованны. В этих случаях следует проводить электрохирургическую или лазерную конизацию. (Окончание следует.)
источник
Методы диагностики гинекологических заболеваний включают неинвазивные, а также инвазивные технологии и представителем последней разновидности является биопсия шейки матки, позволяющая детально изучить строение покровного эпителия. Процедура представляет собой изъятие кусочка ткани шеечного отдела для гистологического анализа под микроскопом. Результат биопсии позволяет исключить или подтвердить злокачественную опухоль.
В расшифровке анализа уточняются следующие показатели:
- дифференцировка эпителия, подразумевающая структурные различия между слоями клеток;
- факт ороговения и его степень;
- состояние ядра и цитоплазмы, формы и размеров клеточных элементов, присутствие атипии также указывается в расшифровке;
- митозы – активность деления;
- слоистость эпителия;
- наличие воспаления и лейкоцитарной инфильтрации в результате инфекции;
- состояние базальной мембраны, распространение за ее границы атипичных клеток;
- состояние сосудов;
- расположение и особенности зоны трансформации – места перехода плоского эпителия в цилиндрический, наличие метаплазии (замещение цилиндрической ткани плоским видом) также указывается в расшифровке.
Не существует строго специфичных жалоб при этом опасном заболевании. Кроме того, преинвазивная стадия, которая отличается отсутствием характерных признаков, длится от 1 до 5 лет. Поэтому онкологическая настороженность врачей полностью оправдана. После выполнения таких анализов, как цитология и кольпоскопия, женщине часто назначают биопсию для исключения злокачественного новообразования. При анализе жалоб пациенток установлено, что кровянистые выделения из влагалища соответствуют первой В1 – второй 2А стадии. А боли и дискомфорт характеризуют 2В-4А стадии рака шейки матки. Результаты биопсии позволяют оперативно принять меры и определить тактику лечения.
После проведения осмотра шейки матки в зеркалах врач может заподозрить патологию, но, следует отметить, что начальные стадии изменения структуры эпителия не имеют внешних признаков. Поэтому каждая женщина ежегодно должна проходить скрининговые исследования в виде цитологии и анализа на половые инфекции. На основании результатов анализа цитограммы, а также при видимых изменениях на поверхности шейки матки, проводится кольпоскопия. После расшифровки кольпоскопии гинеколог определяет наличие показаний для биопсии.
Проводится данный анализ в первую фазу цикла, преимущественно в промежутке между 7 и 13 днем цикла. Наиболее благоприятным периодом выполнения анализа являются дни сразу после месячных. Это позволит восстановиться ткани как можно быстрее. Если присутствует онкологическая настороженность, биопсию шейки матки выполняют в любой день цикла.
Биопсия проводится в следующих ситуациях:
- наличие в результате цитологии признаков дисплазии: нарушение слоистости эпителия, различная величина и форма клеточных элементов в анализе, крупные ядра, четкие ядрышки, кератоз (ороговение);
- присутствие в результате кольпоскопии ацетобелых участков, йод-негативных зон, мозаики и пунктации, кератоза, атипичных сосудов;
- внешние изменения шейки матки: лейкоплакия, кондиломы, полипы, эритроплакия.
Биопсия проводится, как правило, во время кольпоскопии для точности взятия подозрительных участков.
Анализ не проводят при обнаружении в результатах мазков острой воспалительной реакции, в первом и последнем триместре беременности, ОРЗ, при нарушениях свертывания крови, тяжелых заболеваниях экстрагенитального характера.
В зависимости от расшифровки цитологии и кольпоскопии, биопсия шейки матки может выполняться с помощью разновидностей:
- точечная или прицельная;
- конизация или конусовидное иссечение тканей шейки матки (эксцизионная биопсия).
Для подготовки к анализу пациентка сдает необходимые анализы: цитологию, мазок на бактериоскопию, анализы крови и мочи, коагулограмму. Для выполнения прицельной биопсии с целью полноценной расшифровки результата берут несколько кусочков ткани из разных мест под контролем кольпоскопа. Проводят процедуру с помощью элеткропетли или радиоволнового аппарата. Применяется местная анестезия при необходимости.
Биопсия шейки матки вне зависимости от вида исполнения проводится с захватом здоровой ткани в пределах 5-7 мм для более полного отражения результатов в расшифровке и повышения эффективности диагностики.
Конизация является и лечебным и диагностическим методом одновременно. С помощью треугольного электрода-паруса или радиоволнового скальпеля иссекается конус шейки матки. для выполнения такого анализа также применяется лазерный скальпель, однако, существенным недостатком является обугливание краев среза, что затрудняет расшифровку биопсии. Наиболее подходящим способом считается радиоволновое исполнение методики ввиду отсутствия обугливания, а также одновременного запаивания сосудов и стерилизации раны. Эксцизионная биопсия выполняется при наличии признаков дисплазии в расшифровке цитологии.
При обнаружении патологических изменений в результатах анализа подробно указываются все изменения. Заболевания могут иметь инфекционно-воспалительный характер и быть новообразованием: доброкачественным, предраковым и раком.
- Воспаление цервикального канала и шеечного отдела матки в целом (цервицит и эндоцервицит) описываются в результатах усиленным митозом, большим количеством лейкоцитов (инфильтрация), признаками дистрофии клеток и участками некробиоза. Атипия отсутствует. Ядра и цитоплазма не имеют существенных изменений.
- Метаплазия характерна для заживающей истинной формы эрозии и описывается в расшифровке большим количеством метапластических клеток, а цилиндрическая и плоская разновидности тканей не имеют особенностей.
- Полипы могут быть как простыми и доброкачественными, так и предраковыми. В первом случае в результате фиксируют большое количество желез, клетки цилиндрического или плоского эпителия, которые образуют полип, в центре он пронизан стержнем соединительной ткани. Во втором случае отмечают атипию и избыточные митозы.
- Кондилома является одним из результатов патогенного действия ВПЧ, поэтому фиксируют наличие койлоцитов, ядра увеличены, клетки деформированы, присутствует кератоз, много мелких клеток.
- Лейкоплакия с атипией также считается вариантом патологии при активизации ВПЧ. В расшифровке отмечается нарушение созревания клеток плоского эпителия, кератоз, ядро может отсутствовать, различные включения в клетках, базальные клеточные элементы присутствуют в толще эпителия, есть койлоциты.
Биопсия шейки матки является одним из методов, необходимых для стадирования рака шейки матки. Помимо результата биопсии, стадия определяется после выполнения кольпоскопии, цитологии, рентгенографии, внутривенной урографии, диагностического выскабливания канала шейки матки и полости органа. При необходимости проводится и ряд других анализов (сцинтиография, цистоскопия, мультиспиральная КТ и МРТ с контрастом).
Чаще всего при неудовлетворительной цитологии и кольпоскопии проводится конизация с захватом здоровой ткани в размере 5 мм в диаметре. Если опухоль распространяется в горизонтальной плоскости, для анализа иссекают ткани с захватом в 7 мм. В расшифровке биопсии указывают наличие инвазии опухоли в сосуды, но это не влияет на стадийность, однако, обязательно должно быть отражено в результате. Прорастание в сосуды определяет тактику лечения.
Первая В стадия включает диагностику не только на основании результатов биопсии, но с учетом остальных методов. Если врач визуализирует в зеркалах подозрительное образование, подтверждающееся неблагоприятными результатами цитологии и кольпоскопии, то предварительно выставляется первая В стадия. Специалист может предположить вторую В стадию рака шейки матки при наличии в анализах данных о распространении опухоли в сторону стенок таза, на тело матки. При этом врач пальпирует уплотнения в районе стенок влагалища и тела матки.
Третья стадия, помимо характерных изменений в гистологическом исследовании биоптата, имеет распространение до костей таза, гидронефроз, сужение мочеточников. При этом, в некоторых случаях в расшифровке биопсии шейки матки указывается 1 или 2 стадия рака, а при проведении дополнительных исследований обнаруживается прорастание опухоли в область малого таза и мочевыделительных органов. Это обусловлено индивидуальными особенностями роста ракового новообразования.
Как известно, наиболее распространенными видами рака шейки матки, основывающиеся на результатах биопсии, относятся к плоскоклеточной разновидности и аденокарциноме. Плоскоклеточная злокачественная опухоль развивается из поверхностного эпителия влагалищной части шейки, а аденокарцинома – из железистого эпителия эндоцервикса. Благодаря такому анализу, как биопсия, специалистам удается определить вид рака.
Согласно результатам биопсии, карциномы делят на:
- высокодифференцированные;
- умеренно дифференцированные;
- низкодифференцированные.
В расшифровке анализа обязательно указывается степень дифференцировки клеток, образующих новообразование, то есть их послойное разграничение по характеристикам ядра и цитоплазмы, присущее нормальному слоистому эпителию. Данный признак определяет прогноз заболевания. Наиболее агрессивными характеристиками обладают низкодифференцированные образования, когда отсутствует послойное различение клеток, структурной разницы между ними, как правило, нет.
В процессе проведения исследования биоптата под микроскопом врач определяет степень дифференцировки плоскоклеточного рака и описывает результат в расшифровке.
- Выскокодифференцированный вид плоскоклеточного образования определяется следующим: крупные ороговевающие клетки эпителия (кератоз) – «раковые жемчужины», более 75% клеточных элементов хорошо дифференцированы, количество митозов невысокое, анализ структуры опухоли определяет наличие папиллярных элементов, границы образованы соединительной тканью.
- Умеренная степень в расшифровке биопсии означает наличие около 50% дифференцированных клеток, их тип – неороговевающие крупные, лишь некоторые элементы имеют признаки ороговения, умеренная скорость деления, границы выражены нечетко – имеют некоторую степень инфильтрации в окружающие ткани, в анализе определяется воспаление нетипичного характера.
- Низкая дифференцировка в результате описывается наличием большого количества мелких клеток, которые имеют базофильную цитоплазму, размеры ядер и клеток одинаковы, менее 25% клеточных элементов разграничены послойно (дифференцированы), число митозов в расшифровке биопсии указано как высокое, присутствуют патологические, границы у опухоли выражены слабо, есть инфильтрация злокачественных клеток за пределы границ.
При описании в результатах биопсии шейки матки аденокарциномы также указываются три степени дифференцирования новообразования.
- Высокая степень в расшифровке анализа означает хорошо сформированные железы с наличием сосочков, клеточные элементы имеют вытянутую форму, овальные ядра, количество слоев – менее трех. Кроме того, в расшифровке указывается, что число митозов редкое.
- Средняя дифференцировка опухоли в анализе биопсии описывается наличием сложных желез, частыми митозами, ядра имеют округлую форму, а клетки неправильную форму, имеются различные включения.
- Низкий уровень в расшифровке включает большое количество разрозненных раковых клеток, малое количество желез, клеточные элементы крупные и неравномерные, некоторые имеют форму перстня, ядра повреждены, много патологических митозов. Кроме того, в расшифровке биопсии указывается наличие некротических изменений.
Первостепенное значение такого анализа, как биопсия шейки матки, заключается в возможности отличить характер образования на поверхности органа. Зачастую эктопия, дисплазия или рак могут выглядеть в зеркалах абсолютно одинаково. Результаты биопсии, цитологии и кольпоскопии позволяют врачу поставить окончательный диагноз.
Наиболее сложной задачей является расшифровка результата анализа при микроинвазивном раке или предраковом состоянии (дисплазии 3 уровня). Только биопсия может поставить точку при поиске правильного диагноза. Кроме того, широко используется иммуногистохимия, которая способна отразить продуцирование онкобелков.
При анализе биоптата шейки матки специалист оценивает глубину инвазии атипичных клеток, горизонтальное распространение опухоли, количество очагов. В результате формируется полная картина происходящих процессов в эпителии шейки матки.
Главным образом дифференциальная диагностика проводится между эктопией – доброкачественным процессом, и дисплазией – предраком.
Смещение цилиндрического эпителия на поверхность шейки матки зачастую является поводом для возникновения онкологической настороженности, так как внешне очаг покраснения является схожим с дисплазией или начальной стадией рака. В расшифровке биопсии при эктопии будет указано наличие нормальных желез, клетки эпителия овальной или неправильной формы с правильными очертаниями ядра, без патологических включений, метапластические клеточные элементы с крупным ядром. Возможны воспалительные изменения в виде инфильтрации лейкоцитами, клеточные эпителиальные элементы находятся строго над базальной мембраной и сохраняют слоистость. В результате отмечается наличие открытых и закрытых протоков желез. В расшифровке может быть указана и зона трансформации в виде незрелого плоского эпителия.
Участок дисплазии в результате анализа представляет собой очаги кератоза – ороговения, но степень его выраженности может быть различной: акантоз, гиперкератоз. В расшифровке также указано наличие скопления лейкоцитов вокруг сосудов (инфильтрация). Отмечаются расширенные атипичные сосуды, атипичные эпителиальные клетки с измененным ядром распространяются до базальной мембраны на различную толщину, нарушается слоистость. Если аномальные клеточные элементы проникают за пределы мембраны, говорят о злокачественной опухоли, что указывается в результате.
При легкой степени (CIN1) атипичные элементы описывают в верхнем слое покровной ткани. При умеренной (CIN2) – в поверхностном и промежуточном, при тяжелой (CIN3) – вплоть до базальной мембраны.
Тактика лечения зависит от выявленной патологии.
источник