Среди прочих исследований лицам, обращающимся по ряду жалоб к терапевту, ревматологу и врачам некоторых иных специальностей, может быть назначен такой не совсем понятный для них анализ, как анализ на антинуклеарные антитела, или ANA-профиль. О том, что это за исследование, в каких ситуациях показано его проведение, какие болезни могут быть диагностированы с его помощью, а также об особенностях подготовки к анализу и его расшифровке вы узнаете из нашей статьи.
Антинуклеарные, антиядерные антитела (сокращенно – ANA) – это группа аутоантител к разным компонентам клеточного ядра (ДНК, РНК и многим другим), которые обнаруживаются почти у всех лиц, страдающих системными заболеваниями соединительной ткани. Анализ крови на антинуклеарные антитела позволяет не только диагностировать эти заболевания, но и провести дифференциальную диагностику между ними, поскольку титры (концентрация) этих антител в крови при разных болезнях различна, кроме того, при каждой из них выявляются лишь определенные разновидности ANA.
Итак, к определенным структурам клеточных ядер организм вырабатывает антитела – аутоантитела. Образуются комплексы антиген-антитело, которые откладываются на базальных мембранах органов, тканей (на клетках кожи, синовиальных и серозных оболочек, почек, головного мозга и прочих) и сосудов, несущих кровь к этим структурам. Развиваются аутоиммунные процессы, результатом которых становится нарушение структуры тканей и воспалительный процесс в них.
Так, антинуклеарные антитела обнаруживаются в крови лиц, страдающих следующими заболеваниями:
Некоторые виды антиядерных антител обнаруживаются в крови лиц, страдающих онкологическими, инфекционными или неиммунными воспалительными заболеваниями:
Стоит отметить, что при заболеваниях неиммунной природы титры антинуклеарных аутоантител нестойки. Чтобы отличить временное повышение их титра от стойкого присутствия в сомнительных случаях, пациенту рекомендуют повторить этот анализ через 1, 2 недели или через месяц. Кроме того, проводить обследование следует в одной и той же лаборатории, поскольку в разных лабораториях могут быть использованы разные методы определения ANA, а также наборы разных антигенов – это существенно исказит результаты, снизит их информативность.
Врач может направить больного на этот анализ при обнаружении следующих изменений состояния его организма:
- длительно сохраняющаяся субфебрильная температура тела (до 37,5 °С), лихорадка неясного генеза;
- похудение на 5 кг и более за 3-6 месяцев без видимой на то причины (образ жизни больного за этот период не стал активнее, чем был, пищевые привычки не изменились);
- увеличение лимфатических узлов неясного генеза;
- боли в суставах, артриты неясной этиологии;
- боли в мышцах, выраженная общая слабость;
- сыпь на коже по типу васкулита;
- патологические изменения со стороны одновременно многих органов и систем;
- высокая СОЭ без видимых на то причин;
- анемия, снижение уровня лейкоцитов и тромбоцитов в периферической крови;
- повышенная концентрация гамма-глобулинов в крови;
- белок в моче (при необходимости уточнить характер поражения почек, причину протеинурии).
У лиц, страдающих системными заболеваниями соединительной ткани, как правило, обнаруживаются высокие титры антинуклеарных антител (более чем 1:100). Также эти вещества могут быть верифицированы у лиц с неревматическими и у здоровых родственников лиц с аутоиммунными болезнями. Иногда ANA имеются и в крови здоровых, не состоящих в родственных отношениях с больными СЗСТ лиц.
Согласно данным статистики, антиядерные антитела обнаруживаются:
- у 1-5 % здоровых людей молодого – до 40 лет – возраста, преимущественно у женщин;
- у 10-15 % здоровых людей 60 лет и старше;
- у родственников больных системной красной волчанкой – до 60 % случаев;
- у родственников больных системной склеродермией – до 30 % случаев;
- у 18 % родственников больных гемолитической анемией;
- у 9 % родственников больных синдромом Шегрена;
- у половины лиц, принимающих новокаинамид и/или гидралазин.
При инфекционных заболеваниях ANA повышаются транзиторно – лишь на некоторое время, и титры их невысоки (до 1:50). Многие лаборатории титр менее 1:100 расценивают как отрицательный результат анализа.
Что касается системных заболеваний, то при повышении активности аутоиммунного процесса титр ANA повышается, а при уменьшении – снижается. Это может служить критерием эффективности лечения болезней данной группы.
Особой подготовки к анализу крови на антинуклеарные антитела не требуется. Единственный момент: анализ следует проводить натощак, то есть за 8-12 часов до исследования пациенту стоит отказаться от приема пищи, особенно – исключить жирные продукты.
На исследование берут 8.5 мл венозной крови.
- отрицательным (ANA не обнаружены или они имеются в крови в малом титре – до 1:100);
- положительным (титр этих веществ больше, чем 1:100);
- «серая зона» – это пограничное, среднее значение, которое не помогает подтвердить или опровергнуть диагноз и требует повторного исследования через некоторое время.
Антинуклеарные антитела – антитела, которые вырабатывает организм на компоненты собственных клеточных ядер. Исследуют их уровень в венозной крови. Как правило, он резко повышен у больных системной красной волчанкой или другими системными заболеваниями соединительной ткани. ANA могут быть обнаружены и у лиц, страдающих онкологическими, воспалительными, но неиммунной природы, и некоторыми инфекционными заболеваниями. Однако титры их в этих ситуациях будут не столь высоки, а нередко и обратимы.
источник
Антиядерные антитела: проведение анализов, показания, расшифровка результатов, норма и патология, возможные заболевания и консультация врача
Антиядерные антитела представляют собой категорию аутоантител, которые при вступлении в реакцию с ядрами клеток организма начинают их разрушать. Поэтому исследование на АНА считается довольно чувствительным маркером при диагностике аутоиммунных нарушений, основная часть которых сопровождается поражениями соединительной ткани. Некоторые из разновидностей антинуклеарных антител обнаруживают также при заболеваниях не иммунного происхождения: воспалительные, инфекционные, злокачественные и пр.
Наиболее специфичны антиядерные антитела к следующим патологиям:
- Системная красная волчанка – болезнь соединительной ткани и кожи.
- Дерматомиозит – поражение мышц, кожи, скелетной ткани и т. д.
- Склеродермия – уплотнение соединительной ткани.
- Узелковый периартериит – воспалительный процесс, затрагивающий артериальные сосудистые стенки.
- Ревматоидный артрит – поражение соединительной ткани и суставов.
- Болезнь Шегрена – поражение тканей с железистыми проявлениями (уменьшение секрета слюнных и слезных желез).
В каких случаях скрининг на антиядерные антитела положительный?
Аутоиммунные патологии, когда иммунная система начинает атаку на собственные ткани клетки, в клинической медицине считаются самыми опасными. Большинство аутоиммунных заболеваний относятся к категории хронических и могут провоцировать серьезные нарушения функций внутренних органов.
Одним из распространенных тестов, используемых при диагностике различных аутоиммунных состояний, является исследование на уровень антиядерных антител (антинуклеарных), который осуществляется тремя способами:
- метод иммуноферментного анализа ИФА, при котором определяется общий уровень антител;
- метод реакции непрямой иммунофлуоресценции РНИФ, посредством которого можно выявить до 15 разновидностей антител;
- метод иммуноблоттинга.
Это методика лабораторного исследования крови на наличие антител к ВИЧ. Является более точным анализом, чем ИФА, и применяется для подтверждения результата ИФА. Иммуноблотинг (вестерн-блот) применяется при диагностике ВИЧ-инфекций, определения уровня антиядерных антител, в качестве вспомогательного экспертного метода, который призван подтверждать результат ИФА. Как правило, данной методикой перепроверяют положительные результаты при ИФА, так как она считается более специфичной и чувствительной.
Иммунный блоттинг комбинирует в себе иммуноферментный анализ с электрофоретическим разделением вирусных белков в геле и переносом их на нитроцеллюлозные мембраны. Иммуноблот состоит из нескольких этапов. Сначала очищенный и разрушенный белок подвергается электрофорезу, при котором входящие в его состав антигены разделяются на молекулы. Затем способом блоттинга антигены переносятся из геля на полоску нейлонового фильтра или нитроцеллюлозы, которые содержат определенный спектр белков.
Далее на стрип наносят исследуемый материал, и если в пробе присутствуют специфические антитела, они начинают связываться с соответствующими им полосками антигенов. Результат такого взаимодействия делается видимым. Присутствие полос на некоторых участках стрипа подтверждает наличие в исследованной крови антител к определенным антигенам. Иммунный блоттинг часто используется для подтверждения ВИЧ-инфекции. Положительными считаются сыворотки крови, в которых посредством иммунного блотинга обнаруживают антитела к двум белкам оболочки ВИЧ. Если скрининг положительный, значит, в организме развивается определенное аутоиммунное заболевание.
Антинуклеарные антиядерные антитела могут наблюдаться более чем у 1/3 пациентов с рецидивирующим хроническим гепатитом. Кроме того, уровень АНА может повышаться в случае развития следующих патологий:
- инфекционный мононуклеоз (вирусное заболевание, при котором возникает массовое поражение внутренних органов);
- лейкоз (злокачественная болезнь крови) в острой и хронической формах;
- гемолитическая анемия (малокровие вследствие разрушения эритроцитов);
- болезнь Вальденстрема (поражает костный мозг);
- цирроз печени (хроническая патология, связанная с изменением структур печеночной ткани);
- малярия;
- лепра (инфекционное поражение кожного покрова);
- почечная недостаточность хронических форм;
- тромбоцитопения (снижение продуцирования тромбоцитов);
- лимфопролиферативные патологии (опухоли в лимфатической системе);
- миастения (утомляемость мышц);
- тимома (опухоль вилочковой железы).
Одновременно с оценкой уровня антиядерных антинуклеарных антител в процессе анализа оценивается уровень иммуноглобулинов: IgM, IgA, IgG. Обнаружение таких компонентов в крови может говорить о высоком риске возникновения коллагенозов и ревматических заболеваний.
В случаях, когда связь между уровнем антител и симптоматикой у пациента обнаруживается, само по себе наличие антиядерных антител в составе крови является диагностическим признаком и может повлиять на выбор терапевтической методики для того или иного заболевания. Сохранение высокой концентрации антинуклеарных антител при длительном курсе терапии свидетельствует о крайне неблагоприятном прогнозе для пациента. Снижение значений на фоне проводимой терапии может указывать на период ремиссии или приближающийся смертельный исход.
Кроме того, антинуклеарные антитела могут фиксироваться у здоровых людей в 3-5% случаев — до 65 лет, и в 37% случаев — после 65 лет.
Исследовать антинуклеарный фактор необходимо в следующих случаях:
- при диагностике аутоиммунных и прочих системных заболеваний без выраженной симптоматики;
- при комплексной диагностике системной красной волчанки, ее стадии и формы, а также при выборе терапевтической тактики и составлении прогноза;
- при диагностике лекарственной волчанки;
- при профилактическом обследовании пациентов с красной волчанкой;
- при наличии специфических симптомов: длительная лихорадка без определенной причины, боль и ломота в мышцах, суставах, кожные высыпания, высокая утомляемость и т. д.;
- при наличии симптомов системных патологий: поражение внутренних органов или кожи, артрит, судороги, эпилептические припадки, лихорадка, повышение температуры;
- при назначении медикаментозной терапии гидралазином, дизопирамидом, пропафеноном, ингибиторами АПФ, прокаинамидомбета-блокаторами, пропилтиоурацилом, литием, хлорпромазином, карбамазепином, изониазидом, фенитоином, гидрохлортиазидом, миноциклином, статинами, так как имеется вероятность возникновения лекарственной красной волчанки.
Помимо специалиста общей практики, возможно консультирование и получение направления на проведение исследования у таких узких специалистов:
Какова норма антиядерных антител?
В норме антиядерные антитела в плазме, как правило, отсутствуют либо определяются в небольших количествах. Результат зависит от метода выполнения тестирования:
- меньше 0,9 пунктов – норма (отрицательно);
- 0,9-1,1 пунктов – сомнительный результат (рекомендуют провести повторный тест через 14 дней);
- больше 1,1 пункта – положительный результат.
2. Для анализа РНИФ нормальным результатом считают титр менее 1:160.
3. При иммуноблоттинге норма – «не обнаружено».
В каких ситуациях может быть анализ на антиядерные антитела положительным?
В перечень факторов, которые способствуют искажению результатов лабораторного исследования, входят:
- нарушение норм подготовки к анализу или алгоритма венепункции;
- прием фармакологических препаратов («Метилдопа», «Карбамазепин», «Пеницилламин», «Нифедипин», «Токаинид» и др.);
- наличие у больного уремии часто дает ложноотрицательный результат.
Интерпретация результатов проводится комплексно. Определить точный диагноз на основании единственного диагностического исследования невозможно.
Венепункция производится натощак в утреннее время (с момента приема пищи должно пройти 8 часов). Пить можно только воду. Перед забором крови не рекомендуется пользоваться никотинозаменителями и курить. Накануне и в день исследования нельзя употреблять энергетические и алкогольные напитки, заниматься физической работой и волноваться. За 15 дней до тестирования по согласованию с врачом отменяется прием медикаментозных препаратов (противовирусные и гормональные средства, антибиотики и др.). Для получения правильного результата анализ рекомендуется повторить через 2 недели.
Мы рассмотрели, что это — скрининг на антиядерные антитела.
источник
Если ваши суставы опухают и болят по ночам, врач-ревматолог предложит вам проверить ревматологический профиль. Это обследование поможет поставить точный диагноз, проследить динамику заболевания и назначить правильное лечение.
При подозрении на ревматическую болезнь используют следующие исследования:
- анализ крови на уровень мочевой кислоты;
- анализ крови на антинуклеарные антитела;
- исследование крови на ревматоидный фактор;
- исследование крови на АЦЦП (антитела к циклическому цитруллин-содержащему пептиду);
- анализ крови на С-реактивный белок.
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые). Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
С помощью АНА теста можно определить наличие в крови антинуклеарных антител (антител к ядерным антигенам).
АНА – это группа специфических аутоантител, которые производит иммунная система нашего организма в случае аутоиммунных нарушений. Антитела оказывают повреждающее действие на клетки организма. При этом человек испытывает различные болезненные симптомы, например боль в мышцах и суставах, общую слабость и др.
Обнаружение в сыворотке крови антител принадлежащих к группе АНА (например, антител к двуспиральной ДНК) помогает выявить аутоимунное заболевание, контролировать течение болезни и эффективность его лечения.
Выявление антинуклеарных антител может быть признаком следующих аутоиммунных заболеваний:
Кровь на антинуклеарные антитела берется из вены на локтевом сгибе, натощак. Перед исследованием можно не придерживаться никакой диеты.
В некоторых случаях, для того чтобы дифференцировать различные аутоиммунные заболевания, могут потребоваться дополнительные уточняющие тесты на аутоантитела из группы антинуклеарных антител, так называемый иммуноблот АНА.
Антинуклеарные антитела (другое название — антинуклеарный фактор) указывают на наличие какого-то аутоиммунного нарушения, однако не указывают точно на болезнь, вызвавшую его, поскольку тест на АНА является скрининговым исследованием. Цель любого скрининга – выявить людей с повышенным риском того или иного заболевания.
У здорового человека с нормальным иммунитетом антинуклеарных антител в крови быть не должно или их уровень не должен превышать установленные референсные значения.
Нормальное значение АНА подразумевает титр антител, не превышающий значение 1: 160. Ниже этого значения анализ считается отрицательным.
Положительный анализ на антинуклеарные антитела (1:320 и более) указывает на повышение антинуклеарных антител, и наличие у человека заболевания аутоиммунной природы.
В настоящее время для выявления антинуклеарных антитела используются две методики: непрямую реакцию иммунофлюоресценции с использованием так называемой клеточной линии Нер2 и иммуноферментный анализ. Оба теста дополняют друг друга, в связи с чем их рекомендуют выполнять одновременно.
Можно выделить следующие виды антинуклеарных тел АНА в реакции непрямой иммунофлюоресненции:
- гомогенная окраска — может быть при любом аутоиммунном заболевании;
- пятнистая или крапчатая окраска может быть при системной красной волчанки, склеродермии, синдроме Шегрена, ревматоидном артрите, полимиозите и смешанном заболевании соединительной ткани;
- периферическая окраска – характерна для системной красной волчанки;
При положительном анализе на антинуклеарные антитела необходимо провести иммуноблот антинуклеарных антител для уточнения типа аутоиммунного заболевания и постановки диагноза.
Исследование крови на ревматоидный фактор направлено на выявление специфических антител класса IgM к антителам класса IgG.
Лабораторный тест на ревматоидный фактор является скрининговым исследованием, направленным на выявление аутоиммунных нарушений. Главная задача исследования на ревматоидный фактор – выявление ревматоидного артрита, болезни и синдрома Шегрена и ряда других аутоиммунных болезней.
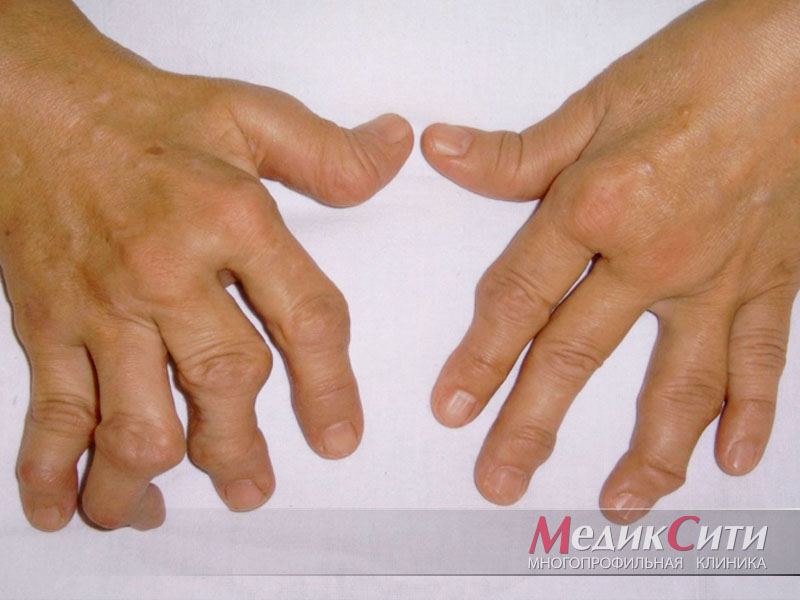
Анализ на ревматоидный фактор может потребоваться при следующих симптомах:
- боли и отечность в суставах;
- ограничение подвижности в суставах;
- чувство сухости в глазах и во рту;
- кожные высыпания по типу кровоизлияний;
- слабость, упадок сил.
 |  |  |
Теоретически в здоровом организме ревматоидного фактора быть не должно. Но все же в крови у некоторых даже здоровых людей этот фактор присутствует в небольшом титре. В зависимости от лаборатории верхняя граница нормы ревматодного фактора варьирует от 10 до 25 международных единиц (МЕ) на 1 миллилитр крови.
Ревматоидный фактор одинаковый у женщин и мужчин. У людей пожилого возраста показатель ревматоидного фактора будет несколько выше.
Ревматоидный фактор у ребенка должен составлять в норме 12,5 МЕ на миллилитр.
Анализ на ревматоидный фактор используется для диагностики следующих заболеваний:
Дополнительные причины повышения ревматоидного фактора могут быть следующими:
Если причина повышенного ревматоидного фактора – инфекционные заболевания, например, инфекционный мононуклеоз, то титр ревматоидного фактора обычно меньше, чем при ревматоидном артрите.
Тем не менее, анализ на ревматоидный фактор прежде всего помогает распознать ревматоидный артрит. Однако следует подчеркнуть, что ставить диагноз лишь на его основании нельзя. Поскольку ревматоидный фактор может быть повышенным при многих других патологических состояниях аутоиммунной и не аутоиммунной природы. Кроме этого, примерно у 30% больных ревматоидным артритом анализ крови на ревматоидный фактор может оказаться отрицательным (серонегативный вариант ревматоидного артрита).
Анализ крови на ревматоидный фактор проводят утром натощак (с последнего приема пищи должно пройти от 8 до 12 часов).
Анализ крови на АЦЦП заключается в определении титра антител к циклическому цитруллинированному пептиду и является одним из точных методов для подтверждения диагноза ревматоидного артрита. С его помощью болезнь можно обнаружить за несколько лет до возникновения симптомов.
Цитруллин – это аминокислота, которая является продуктом биохимической трансформации другой аминокислоты – аргинина. У здорового человека цитруллин не принимает участия в синтезе белка и полностью выводится из организма.
Но при ревматоидном артрите цитруллин начинает встраиваться в аминокислотную пептидную цепочку белков синовиальной оболочки и хрящевой ткани суставов. «Новый» видоизмененный белок, имеющий в своем составе цитруллин, воспринимается иммунной системой как «чужой» и в организме начинают производиться антитела к цитруллин-содержащему пептиду (АЦЦП).
АЦЦП – это специфический маркер ревматоидного артрита, своеобразный предвестник заболевания на ранней стадии, обладающий высокой специфичностью.
Антитела к циклическому цитруллинированному пептиду обнаруживаются задолго до первых клинических признаков ревматоидного артрита и остаются в течение всей болезни.
Для выявления АЦЦП используют иммунноферментный анализ. Анализ крови на АЦЦП проводят по принципу «инвитро» (в переводе с латинского — в пробирке), исследуется сыворотка из венозной крови. АЦЦП анализ крови может быть готов уже через сутки (зависит от вида лаборатории).
Выявление АЦЦП при ревматоидном артрите может указывать на более агрессивную, так называемую эрозивную форму заболевания, которая ассоциируется с более быстрым разрешением суставов и развитием характерных суставных деформаций.
Если результат анализа на АЦЦП оказывается положительным, то прогноз ревматоидного АЦЦП артрита считается менее благоприятным.
Диапазон нормальных значений для анализа на АЦЦП составляет приблизительно 0-5 ед/мл. Так называемая «АЦЦП норма» может колебаться в зависимости от лаборатории. Значения «АЦЦП нормы» у женщин и у мужчин одинаковые.
Так называемый «Повышенный АЦЦП», например, АЦЦП 7 ед/мл и более, указывает на высокую вероятность заболевания ревматоидным артритом. Результат анализа расцененный как «АЦЦП отрицательный» снижает вероятность заболевания ревматоидным артритом, хотя полностью его не исключает. Оценивать значения АЦЦП и проводить их интерпретацию должен всегда врач-ревматолог, имеющий опыт диагностики и лечения ревматоидного артрита, только ревматолог может учесть все нюансы.
Чтобы сдать анализ на АЦЦП, вам необходимо прийти на обследование натощак.
Если вы хотите узнать стоимость анализа крови на АЦЦП, позвоните по телефону: +7 (495) 604-12-12.
Специалисты контакт-центра сообщат вам цену АЦЦП и объяснят, как готовиться к исследованию.
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
Многопрофильная клиника «МедикСити» — это диагностика высочайшего уровня, опытные квалифицированные врачи-ревматологи и специалисты более чем 30 специальностей. У нас проводится лечение артрита, артроза, васкулита, красной волчанки, остеопороза, подагры, ревматизма и многих других ревматологических заболеваний. Не откладывайте визит к врачу, обращайтесь при малейших симптомах. Качественная диагностика – это 90% успешного лечения!
Также Вы можете воспользоваться представленными ниже формами для того, чтобы задать вопрос нашему специалисту, записаться на прием в клинику или заказать обратный звонок. Задайте вопрос или укажите проблему, с которой Вы хотели бы к нам обратиться, и в самое ближайшее время мы свяжемся с Вами для уточнения информации.
источник
Антинуклеарные антитела (ANA, АНА) – специфические иммуноглобулины, связывающиеся с компонентами клеточных ядер собственного организма. Определяются в плазме при ревматических болезнях, первичном билиарном циррозе, злокачественных опухолях, инфекциях. Исследование применяется для диагностики и дифференциации аутоиммунных заболеваний в рамках скрининга и при характерных клинических признаках. Забор крови производится из вены. Анализ выполняется тремя способами: иммуноферментным методом (определяется общий уровень ANA), методом иммуноблоттинга и реакции непрямой иммунофлуоресценции (выявляется до 15 разновидностей ANA). В норме результат отрицательный. Срок проведения теста при ИФА – 1 день, при иммуноблоттинге, РНИФ – 8 дней.
Антинуклеарные антитела (ANA, АНА) – специфические иммуноглобулины, связывающиеся с компонентами клеточных ядер собственного организма. Определяются в плазме при ревматических болезнях, первичном билиарном циррозе, злокачественных опухолях, инфекциях. Исследование применяется для диагностики и дифференциации аутоиммунных заболеваний в рамках скрининга и при характерных клинических признаках. Забор крови производится из вены. Анализ выполняется тремя способами: иммуноферментным методом (определяется общий уровень ANA), методом иммуноблоттинга и реакции непрямой иммунофлуоресценции (выявляется до 15 разновидностей ANA). В норме результат отрицательный. Срок проведения теста при ИФА – 1 день, при иммуноблоттинге, РНИФ – 8 дней.
В норме погибшие клетки организма фагоцитируются макрофагами. При аутоиммунном заболевании происходит не только утилизация клеточных компонентов (ядрышек, гистонов, оболочек ядер), но и передача информации о них в рамках иммунного ответа. B-лимфоциты запускают выработку антител к ядерным антигенам. Образующиеся иммунные комплексы закрепляются на базальных мембранах сосудов и органов, активируется система комплемента, развивается местное воспаление. Исследование ANA с помощью иммуноферментного анализа обладает невысокой специфичностью, но экономично по времени и трудовым затратам. Иммуноблоттинг и метод РНИФ дают высокоспецифичную информацию, но их распространение ограничивается трудоемкостью и высокой стоимостью процедуры.
Тест на антинуклеарные антитела назначается при аутоиммунных патологиях. Показания к суммарному определению IgG, IgM, IgA с помощью ИФА:
- Скрининг коллагенозов. Тест используется для обследования людей из групп риска, при неспецифических и слабовыраженных симптомах: быстрой утомляемости, лихорадке, головных болях. Положительный результат является основанием для выполнения более точных и трудоемких диагностических процедур.
- Диагностика СКВ. Анализ назначается пациентам с характерными клиническими проявлениями: мышечной и суставной болью, кожными высыпаниями, одышкой, нарушениями сердечного ритма, отеками.
- Мониторинг СКВ. Определение АТ периодически выполняется для уточнения активности патологии, составления прогноза, оценки эффективности лечения.
- Диагностика лекарственной волчанки. Тест проводится больным, которые принимают препараты, способные спровоцировать лекарственный волчаночный синдром.
Определение антинуклеарных антител методами иммуноблоттинга и РНИФ используется более узконаправленно. Показания:
- Дифференциация аутоиммунных заболеваний. Исследование назначается для выявления СКВ, синдрома Шарпа, синдрома Шегрена, склеродермии, полимиозита, дерматомиозита, ревматоидного артрита, первичного билиарного цирроза, первичного склерозирующего холангита. Основанием служат высокие показатели АТ к ядерным антигенам (ИФА), к экстрагируемому ядерному антигену, к ДНК, к нуклеосомам в сочетании с характерной клинической картиной.
- Мониторинг ревматических болезней. Тест выполняется для выявления обострений, оценки течения и эффективности терапии артритов, остеоартроза, васкулитов, диффузных заболеваний соединительной ткани.
Уровень АНА определяется в венозной крови. Ее забор выполняется утром, специальной подготовки не требуется, но стоит придерживаться общих правил:
- Выдержать период голода 4-6 часов. Пить воду разрешено без ограничений.
- Ограничить употребление жирной пищи накануне вечером, в течение дня отказаться от приема алкогольных напитков, выполнения интенсивных физических нагрузок. Избегать влияния стрессовых факторов.
- За 7-10 дней сообщить врачу об используемых лекарствах. Их действие будет учтено при интерпретации результата.
- Физиотерапевтические процедуры, инструментальные обследования выполнять после сдачи крови.
- За 30 минут воздержаться от курения, умеренных физических нагрузок.
Кровь забирается из локтевой вены, доставляется в лабораторию в герметичной пробирке. Предварительно из первичного биоматериала выделяют сыворотку. При определении общего количества антинуклеарных антител выполняется иммуноферментный анализ, при исследовании их разновидностей – иммуноблоттинг, реакция непрямой иммунофлуоресценции. В первом случае результат подготавливается за 1 день, во втором – за 8 дней.
В норме АНА в плазме отсутствуют или определяются в небольшом количестве, не влияя на функционирование тканей. Отрицательный результат выражается по-разному в зависимости от способа выполнения теста:
- ИФА – 0-1,0 Ед, «отрицательно».
- Иммуноблоттинг – «не обнаружено» (общее заключение / напротив каждого вида АТ).
- РНИФ – титр менее 1:160.
На итоговый показатель не влияют физиологические факторы. Нормальный результат не исключает заболевание, но снижает вероятность патологии.
Интерпретация повышенного показателя теста зависит от метода исследования. При определении уровня суммарных ANA причиной увеличения их концентрации являются:
- Аутоиммунные заболевания. Положительный результат выявляет СКВ, ревматоидный артрит, синдром Шегрена, склеродермию, сахарный диабет 1 типа, полимиозит, дерматомиозит, миастению, поражение щитовидной железы, печени.
- Инфекции. Повышение значения определяется у людей с туберкулезом, вирусным гепатитом, подострым бактериальным эндокардитом, ВИЧ-инфекцией.
- Онкопатологии. Образование АНА наиболее характерно для рака легких и печени.
- Прием лекарственных препаратов. Показатель теста растет при использовании ингибиторов АПФ, бета-блокаторов, гидралазина, пропилтиоурацила, хлорпромазина, лития, карбамазепина, фенитоина, изониазида, миноциклина, гидрохлортиазида, ловастатина, симвастатина.
При анализе с определением вида антинуклеарных антител интерпретируется повышение отдельных показателей. При иммуноблоттинге выполняется разделение видов АТ. При РНИФ преобладающие АТ выявляются по характеру свечения. Причинами отклонения результатов от нормы могут быть СКВ, синдром Шарпа, синдром Шегрена, склеродермия, ревматоидный артрит, неонатальный волчаночноподобный синдром, полимиозит, изолированный синдром Рейно, волчаночный нефрит, CREST-синдром, полимиозит, дерматомиозит, лекарственная волчанка, билиарный цирроз.
Анализ на антинуклеарные антитела широко распространен в клинической практике как инструмент для скрининга, дифференциальной диагностики и мониторинга аутоиммунных патологий. Способы выявления АНА адаптируют исследование под разные задачи. За интерпретацией результата и назначением лечения нужно обратиться к врачу – ревматологу, дерматовенерологу, нефрологу.
источник
Синонимы: АНА, антинуклеарные антитела, антинуклеарный фактор, АНФ, антиядерные антитела, antinuclear antibodies, ANAs, Fluorescent Antinuclear Antibody, Antinuclear factor, ANF
Научный редактор: М. Меркушева, ПСПбГМУ им. акад. Павлова, лечебное дело.
Аутоиммунные заболевания, когда иммунная система атакует собственные ткани организма, считаются одними из самых опасных. Большинство аутоиммунных патологий относятся к хроническим и могут вызывать серьезные нарушения в работе внутренних органов и систем.
Одним из наиболее распространенных тестов, применяемых в диагностике аутоиммунных состояний, является обследование на антинуклеарные антитела (АНА), который проводится тремя способами:
- методом иммуноферментного анализа ИФА (определяется общий уровень ANA),
- методом реакции непрямой иммунофлуоресценции РНИФ (выявляется до 15 разновидностей ANA)
- методом иммуноблоттинга.
Антинуклеарные (антиядерные) антитела представляют собой группу аутоантител, которые, вступая в реакцию с ядрами собственных клеток организма, разрушают их. Поэтому анализ на АНА считается достаточно чувствительным маркером в диагностике именно аутоиммунных нарушений, большая часть из которых сопровождается поражением соединительной ткани. Однако некоторые из видов антинуклеарных антител обнаруживаются и при заболеваниях не иммунной этиологии: воспалительных, инфекционных, злокачественных и пр.
Наиболее специфичны антинуклеарные антитела к следующим заболеваниям:
- системная красная волчанка (СКВ) – заболевание кожи и соединительной ткани;
- дерматомиозит – поражение кожи, мышц, скелетной ткани и т.д.;
- узелковый периартериит – воспаление артериальной сосудистой стенки;
- склеродермия – уплотнение и затвердение соединительной ткани;
- ревматоидный артрит – поражение соединительной ткани суставов;
- болезнь Шегрена – поражение ткани с железистыми проявлениями (снижение секрета слезных и слюнных желез).
Антинуклеарные антитела могут обнаруживаться более чем у 1/3 больных хроническим рецидивирующим гепатитом. Также уровень АНА может возрастать в случае:
- инфекционного мононуклеоза (вирусное заболевание, сопровождается массовым поражением внутренних органов);
- лейкоза (злокачественное заболевание крови) в острой и хронической форме;
- гемолитической анемии (малокровие в результате разрушения эритроцитов);
- болезни Вальденстрема (поражение костного мозга);
- цирроза печени (хроническое заболевание, связанное с изменением структуры печеночной ткани);
- малярии;
- лепры (инфекционное поражение кожи);
- хронической почечной недостаточности;
- тромбоцитопении (снижение выработки тромбоцитов);
- лимфопролиферативных патологий (опухоли лимфатической системы);
- миастении (патологическая утомляемость мышц);
- тимомы (опухоль из вилочковой железы).
Одновременно с определением антинуклеарных антител в процессе иммуноферментного анализа оценивается концентрация иммуноглобулинов: IgA, IgM, IgG. Обнаружение этих компонентов в крови может свидетельствовать о высокой вероятности развития ревматических заболеваний и коллагенозов.
В случае, когда связь между концентрацией антител и симптоматикой у больного не обнаруживается, само присутствие антиядерных антител в крови является диагностическим критерием и может повлиять на выбор лечения. Сохранение высокого уровня антинуклеарных антител при продолжительном курсе терапии свидетельствует о неблагоприятном прогнозе заболевания. Снижение значений АНА на фоне проводимого лечения может указывать на ремиссию (чаще) или приближающийся летальный исход (реже).
Также антинуклеарные антитела могут быть обнаружены у здоровых людей до 65 лет (3-5% случаев), после 65 (до 37%).
Исследовать антинуклеарный фактор целесообразно в следующих случаях:
- Диагностика аутоиммунных и некоторых других системных заболеваний без ярко выраженной симптоматики;
- Комплексная диагностика системной красной волчанки, ее формы и стадии, а также выбор тактики лечения и составление прогноза;
- Диагностика лекарственной волчанки;
- Профилактическое обследование пациентов с диагнозом красная волчанка;
- Наличие специфических симптомов: продолжительная лихорадка без установленной причины, боли и ломота в суставах, мышцах, кожные высыпания, повышенная утомляемость и т.д.;
- Наличие симптомов системных заболеваний: поражение кожи или внутренних органов (почки, сердце), артрит, эпилептические припадки и судороги, лихорадка, беспричинное повышение температуры и т.д.;
- Назначение лекарственной терапии дизопирамидом, гидралазином, пропафеноном, прокаинамидом, ингибиторами АПФ, бета-блокаторами, пропилтиоурацилом, хлорпромазином, литием, карбамазепином, фенитоином, изониазидом, миноциклином, гидрохлортиазидом, статинами, поскольку есть риск развития лекарственной красной волчанки.
Помимо врача общей практики, направляют на анализ такие узкие специалисты, как
В норме антинуклеарные антител в плазме отсутствуют или определяются в небольшом количестве. Результат зависит от способа выполнения теста:
1. Тест делался методом ИФА
- менее 0,9 пунктов – отрицательно (норма);
- от 0,9 до 1,1 пунктов – сомнительно (рекомендуется сделать повторный тест через 7-14 дней);
- более 1,1 пункта – положительно.
2. Для количественного анализа РНИФ нормой считается титр менее 1:160.
3. Иммуноблоттинг – норма «не обнаружено» (общее заключение / напротив каждого вида антител).
- нарушение правил подготовки пациентом или алгоритма венепункции медработником;
- прием лекарственных препаратов (карбамазепин, метилдопа, пеницилламин, токаинид, нифедилин и др.);
- наличие у пациента уремии (отравление продуктами белкового обмена) может дать ложноотрицательный результат.
Обнаружение антинуклеарных антител может указывать на следующие заболевания:
- системная красная волчанка;
- панкреатит (воспаление поджелудочной железы) аутоиммунной природы;
- сахарный диабет I типа;
- аутоиммунные поражения щитовидной железы;
- злокачественные поражения внутренних органов;
- дерматомиозит;
- аутоиммунный гепатит;
- заболевания соединительной ткани;
- болезнь Шегрена;
- миастения;
- склеродермия;
- ревматоидный артрит;
- диффузный интерстициальный фиброз (поражение легочной ткани в хронической форме);
- синдром Рейно (ишемия мелких концевых артерий) и т.д.
Повышение титра АНА при количественном иммуноферментном анализе (РНИФ) говорит о:
- Системной красной волчанке в активной стадии – титр повышен до 98%;
- Болезни Крона (гранулематозное поражение пищеварительного тракта) – около 15%;
- язвенном колите (воспаление слизистой толстой кишки) – от 50 до 80%;
- склеродермии;
- болезни Шегрена;
- Болезни Рейно – до 20%;
- синдроме Шарпа (смешанное заболевание соединительной ткани);
- лекарственной волчанке.
Важно! При расшифровке анализа важно понимать, что отрицательный результат не исключает наличия аутоиммунных нарушений у пациентов с характерной симптоматикой. Положительный результат без клинической картины аутоиммунного процесса необходимо интерпретировать с учетом данных других лабораторных анализов.
Биоматериал для проведения ИФА на антинуклеарный фактор – сыворотка венозной крови.
- Венепункция выполняется в утреннее время и натощак (с момента последнего приема пищи должно пройти минимум 8 часов). Пить чистую негазированную воду можно;
- Непосредственно перед забором крови (за 2-3 часа) не рекомендуется курить и пользоваться никотинозаменителями (пластырь, спрей, жевательная резинка);
- Накануне и в день процедуры нельзя употреблять алкогольные и энергетические напитки, волноваться и заниматься тяжелой физической работой;
- За 15 дней до теста по согласованию с лечащим врачом отменяется прием лекарственных препаратов (антибиотики, противовирусные, гормоны и др.);
- Для получения достоверного результата анализ желательно повторить через 2 недели.
Ответ ИФА можно ожидать в течение 1 суток после венепункции, а в экстренных ситуациях, когда обследование проводится по «cito» – около 3 часов.
- Информация с сайтов лаборатории Инвитро и Хеликс;
- Данные Национальной медицинской библиотеки США PubMed.
Другие анализы ревматологического скрининга
источник
Антинуклеарные антитела — общее название группы антител направленных против различных компонентов клетки, появление их связано с аутоиммунными заболеваниями, преимущественно системной красной волчанкой.
Синонимы: антиядерные антитела, антинуклеарный фактор, антиядерный фактор, антитела к экстрагируемым ядерным (нуклеарным) антигенам, antinuclear antibodies, Hep-2 substrate, ANA-Hep2, fluorescent antinuclear antibody detection, ANA, FANA
комплекс антител (более 200), преимущественно иммуноглобулины G (реже IgМ и IgА), появляются в результате нарушении механизма аутотолернатности при аутоиммунных и ревматических заболеваниях.
Иммунная система человека производит антитела — белки, которые борются с вирусами, бактериями, грибками, паразитами — т.е. всем, что генетически отличается от «своего». Задание любого антитела — уничтожить инородный материал, а родные клетки не трогать (механизм аутотолерантности)
В некоторых случаях иммунный ответ направлен не против чужих, а против собственных тканей. В таком случае говорят о аутоиммунном заболевании. А антитела, которые вырабатываются к своим же клеткам или их компонентам называются аутоиммунными.
У большинства людей есть в крови незначительное(!) количество аутоантител, которые не являются проявлением болезни.
Только в случае серьезной поломки в иммунитете, уровень аутоантител становится повышенным и достаточным для постановки диагноза.
ANA может быть положительным еще до появления первых симптомов болезни. Около 95 % пациентов с системной красной волчанкой имеют в крови антиядерные антитела. Наличие симптомов волчанки подтверждает диагноз.
- воздействие ультрафиолетовых лучей на кожу приводит к активации запрограммированной гибели клетки (апоптоза), что является нормальной реакцией организма, но при системных заболеваниях одновременно массово мигрируют лимфоциты
- ранее недоступные и невидимые для иммунной системы компоненты клетки, такие как ядрышки, гистоны, оболочка ядра и др. «оголяются», а макрофаги, вместо того, чтоб данный материал просто «утилизировать», передают сигнал о нем по цепочке иммунного ответа
- В-лимфоциты, в ответ на сигнал макрофага, начинают вырабатывают антиядерные антитела, которые связываясь с соответствующим антигеном формируют иммунные комплексы (ядерный антиген + антитело IgG, IgM, IgA)
- иммунные комплексы оседают на базальной мембране различных органов и тканей, особенно сосудов, активируют систему комплемента — местного воспалительного ответа
- в итоге — повреждение и нарушение функции органа
Антинуклеарные антитела направлены против различных структур нормальной клетки.
- anti-Ro (SS-A) — антитела к белкам связанным с РНК Y1-Y5 в сплайсосомах
- anti-Jo1 — антитела к цитоплазматическому антигену Jo-1
- anti-dsDNA — антитела к двухцепочечной ДНК
- anti-Sm
- anti-La (SS-B) — антитела к белку, связанному с РНК-полимеразой-3
- anti-Sci 70 — антитела к ядерной топоизомеразе
- anti-U1 RNP — антитела к U1 рибонуклеопротеину
- антицентромерные антитела
- антигистоновые антитела
Системная красная волчанка — аутоиммунное заболевание соединительной ткани и сосудов. Это наиболее тяжелое заболевание соединительной ткани, при котором отмечаются резкие боли в суставах, поражение кожи («бабочка»), серозных оболочек, сердца, почек, нервной системы, легких, трофические нарушения.
- артрит — воспаление сустава, проявляться болью, отечностью, нарушением подвижности, покраснением кожи и повышением температуры над ним
- воспаление внешней оболочки сердца или плевры (перикардит или плеврит) неясного происхождения
- изменения в результатах анализа мочи (протеинурия, гематурия — белок или эритроциты в моче)
- гемолитическая анемия — разрушение эритроцитов с повышением уровня билирубина в крови и моче
- тромбоцитопения — сниженное число тромбоцитов в крови
- нейтропения — сниженное число нейтрофилов в лейкоцитарной формуле
- кожные симптомы — сыпь, утолщение кожи, особенно после активного воздействия солнца
- синдром Рейно — периодическое изменение цвета пальцев стоп и кистей (бледность, посинение и покраснение) с нарушением чувствительности и болью
- атипичные неврологические и психические симптомы
- повышение температуры тела, усталость, снижение веса, увеличение лимфатических узлов
Существует два метода определения антинуклеарных антител в крови.
Непрямая иммунофлуоресцентная микроскопия (FANA — fluorescent antinuclear antibody test) на препарате Hep-2 клеток (клеточная линия, полученная из аденокарциномы гортани) — антинуклеарные антитела (при их наличии) связываются с антигенами клеток Hep-2, добавляют специальные светящиеся метки, присоединяющиеся к образованному комплексу и под микроскопом смотрят интенсивность и тип свечения. Лучший метод исследования антинуклеарных антител. Другое название — волчаночные тест-полоски.
Результат исследования пишут в виде титра — максимального разведения крови, при котором видно свечение, также описывается тип флуоресценции (в случае положительного результата). Чем больше антител, тем выше титр. Низкие титры считаются негативными, а высокие обозначают повышенную концентрацию антиядерных антител.
- гомогенный (диффузный, однородный) — при системной красной волчанке, смешанных заболеваниях соединительной ткани (MCTD)
- зернистый (гранулярный) — при системной красной волчанке, синдроме Шегрена, склеродермии, полимиозите, ревматоидном артрите и MCTD — самый неспецифический
- ядрышковый (нуклеолярный) — при склеродермии и полимиозите
- центромерный — при склеродермии и CREST синдроме
- цитоплазматический — дерматомиозит, полимиозит, аутоиммунные заболевания печени, первичный билиарный цирроз
Пример положительного результата исследования антиядерных антител: «Положительный разведение/титр 1:320, гомогенная картина“.
- отрицательный результат анализа на антиядерные антитела + симптомы — провести анализы: anti-Ro и anti-Jo1
- положительный результат анализа на антиядерные антитела + наличие/отсутствие симптомов — провести анализы на anti-DNA, anti-Sm, anti-Ro, антигистоновые и антицентромерные антитела, волчаночный антикоагулянт, anti-Sci-70, anti-U1 RNP, anti-Jo1 — зависит от проявлений заболевания
Ферментный иммунный анализ (ELISA) — антитела, присутствующие в крови, связываются с соответствующим антигеном, что приводит к изменению цвета раствора.
- менее 1.0 U — отрицательный результат (норма)
- 1.1-2,9 U — слабо положительный (требует повторения)
- 3,0-5,9 U — положительный
- более 6,0 — резко положительный
Положительный результат анализа на антинуклеарные антитела — это не диагноз, а восклицательный знак о необходимости дополнительных исследований. Требует периодического, более тщательного обследования, для максимально раннего выявления возможного заболевания.
Отрицательный результат исследования на антинуклеарные антитела указывает на их отсутствие в крови, но не исключает диагноз аутоиммунного заболевания.
В норме в крови нет антиядерных антител.
- общий анализ крови
- общий анализ мочи
- печеночные пробы — билирубин, АСТ, АЛТ, ГГТ, щелочная фосфатаза
- ревмопробы — С-реактивный белок, скорость оседания эритроцитов (СОЭ), ревматоидный фактор
- АЦЦП
- анализ на LE-клетки
- циркулирующие иммунные комплексы
- С3 компонент комплемента
- С4 компонент комплемента
- лекарственные препараты — прокаинамид, фенитоин, пенициллин, гидралазин
- ОРЗ и простуда, любое острое или хроническое инфекционное заболевание
1. Системные заболевания соединительной ткани
2. Аутоимунные заболевания
3. Инфекционные заболевания — частота выявления антинуклеарных антител варьирует
4. Опухолевые заболевания
- тимома
- опухолевые заболевания крови — острый и хронический лейкоз, лимфомы
При инфекционных, опухолевых заболеваниях появление антинуклеарных антител неустойчиво — при обострении есть, во время ремиссии исчезают.
источник
Антинуклеарные антитела (АНА, антиядерные антитела, антинуклеарный фактор) — показатель системных заболеваний соединительной ткани. Представляет собой группу аутоантител к белкам и другим компонентам, находящимся в ядрах клеток. Основные показания к применению: исключение диагноза — системная красная волчанка (считается , что АНА появляются в 90% случаев СКВ), дифференциальная диагностика системных коллагенозов (системная красная волчанка, склеродермия, узелковый периартериит, дерматомиозит), хронический активный гепатит.
При некоторых заболеваниях, например СКВ, системной склеродермии (системный склероз), некоторых инфекциях, иммунная система пациентов воспринимает ядра (белки ядер) клеток собственных тканей, как чужие, и продуцирует к ним антитела (антинуклеарные антитела — AHA). При этом они повреждают соединительную ткань, что и способствовало внедрению определения антинуклеарного фактора в качестве теста на системные заболевания соединительной ткани.
При интерпретации данных следует учитывать, что спектр AHA включает в себя большую группу аутоантител к ДНК, нуклеопротеидам, гистонам, ядерным рибонуклеопротеидам и другим компонентам ядра. К настоящему времени описано более 200 разновидностей АНА, направленных против нуклеиновых кислот, гистонов, белков ядерной мембраны, компонентов сплайсосомы, рибонуклеоротеинов, белков ядрышек и центромер. Таким образом тест направлен на обнаружение различных антител к компонентам ядра и цитоплазмы, которые впервые были обнаружены при СКВ. В дальнейшем диагностические критерии теста были расширены в связи с обнаружением данных антител и при других заболевания соединительной ткани.
В скрининговых тестах для определения суммарных АНА обычно используется набор следующих антигенов, являющихся основными маркерами аутоиммунных заболеваний соединительной ткани: SS-A (Ro), SS-B (La), Scl-70, Sm, RNP/Sm, J01, центромере B.
Основные антигены, применяющиеся в современных наборах для выявления ядерных антител класса IgG представлены следующим набором:
- SS-A (Ro) — ядерные рибонуклеопротеины, (полипептиды). Антитела на них обнаруживаются, чаще, при системной склеродермии (60 % случаев), синдроме Шегрена (до 70% случаев) и при СКВ (до 30% случаев). Считается, что если данные антитела обнаруживаются в крови у беременных, то это является показателем риска увеличения возникновения неонатального волчаночноподобного синдрома у новорожденного ребенка (неонатальный люпус-синдром). Данные антитела матери проходят через плаценту и вызывают поражение плода, приводящие к гемолитической анемии и тромбоцитопении. К тяжелым последствиям относят поражение проводящей системы сердца ребенка (вплоть до постоянной кардиостимуляции). Отмечено, что у женщин у которых во время беременности был выявлен значительный титр данных антител, без явных клинических признаков, в дальнейшем развивается какое либо аутоиммунное заболевание, включая СКВ.
- SS-B (La) — ядерные белки. Антитела к ним выявляются до60% случаев при синдроме Шегрена и в 15% случаев при СКВ.
- Scl-70 — белок-фермент, участвующий в обмене нуклеиновых кислот (топоизомераза-1). Антитела на данный белок наиболее специфичны при системной склеродермии (до 70% случаев).
- Двухцепочечная ДНК — нативная ДНК. Антитела к ДНК наиболее специфичны при СКВ (до 80% случаев) и практически не определяются при ревматоидном артрите и склеродермии.
- RNP/Sm — Комплекс антигенов RNP/Sm состоит из U1-рибонуклеопротеидов: U1-68, U1-A, U1-C, U5, U6; а также из Sm-полипептидов: SmA | , SmB | B, SmD, SmE, SmF, SmG. Антитела, образующиеся к этим антигенам наиболее специфичны для смешанных заболеваний соединительной ткани — т.е. при наличии симптомов склеродермии, ревматоидного артрита, СКВ, полимиозита (около 95% случаев) и в меньшей степени для СКВ (до 30% случаев).
- Jo-1 — фермент — синтетаза аминоацилтранспортной РНК. Аутоантитела к данному белку являются диагностически значимыми при миозите (полимиозит/дерматомиозит).
- CENP-B (Центромера) — для выявления Антицетромерных антител (Anti-Centromer B), с целью диагностики CREST-синдрома (данный синдром представляет собой совокупность кальциноза кожи, синдрома Рейно, нарушения моторики пищевода, склеродактилии, телеангиэктазии. CREST-синдром относится к варианту системной склеродермии (системный склероз). Данные антитела у больных свидетельствуют о благоприятном течении системной склеродермии и говорят о небольшом поражении внутренних органов.
- Hep-2 клетки — клетки эпителиальной карциномы гортани человека линии Hep-2, содержащие много различных ядерных антигенов, включая антиген SS-A (Ro) и антигены центромеры. Антитела к Hep-2 обнаруживаются у больных с полимиозитом и дерматомиозитом до 90% случаев.
- Митохондрии (PDC). PDC — пируватдегидрогеназный комплекс. Большая группа антимитохондриальных антител представляют собой аутоантитела, которые образовались на ферменты пируватдегидрогеназного комплекса, располагающегося в митохондриях клеток и участвующего в окислительном декарбоксилировании пирувата.
Часто эти антитела обнаруживаются при билиарном циррозе печени.
AHA обычно не проникают в живые клетки и поэтому безвредны. Но иногда они образуют комплексы антиген-антитело, которые вызывают повреждение ткани (как, например, при СКВ поражение почек). В связи с вовлечением в патологический процесс многих органов диагностическое значение определения AHA невелико и результаты анализа лишь частично подтверждают клинические данные.
Помимо ревматических заболеваний, АНА обнаруживаются и при хроническом активном гепатите до 50% случаев.
источник



