Диффузный токсический зоб — самая распространенная причина тиреотоксикоза у беременных. Типичные проявления — зоб, экзофтальм и претибиальная микседема (локальные слизистые отеки передней поверхности голеней).
а.Этиология неизвестна. Обнаружено, что у 15%больных диффузным токсическим зобом кто-либо из родственников болен таким же заболеванием. Это свидетельствует о наследственной предрасположенности к нему. Более чем у 50%родственников больных обнаруживают антитиреоидные антитела. Женщины болеют примерно в 5 раз чаще. У больных диффузным токсическим зобом повышена частота HLA-B8 и -DR3.Более чем у 90% больных в сыворотке определяются тиреостимулирующие антитела.
б.Клиническая картина. Легкий и умеренный тиреотоксикоз у беременных диагностировать нелегко, так как тахикардия, повышение систолического АД и пульсового давления встречаются у них и в норме. На тиреотоксикоз указывает потеря веса на фоне хорошего аппетита и постоянная тахикардия. О заболевании также свидетельствуют экзофтальм и претибиальная микседема. Щитовидная железа обычно диффузно увеличена, над ней выслушивается сосудистый шум. Другие симптомы — тремор, общая слабость ионихолиз.
в.Лабораторные исследования. Общее содержание T4 в сыворотке, индекс связывания тиреоидных гормонов и индекс свободного T4 повышены. Уровень свободного T4 в сыворотке также повышен(этот показатель более точен, чем общее содержание T4). Кроме этого повышается и уровень T3. Если на фоне нормального уровня T4 имеются клинические проявления тиреотоксикоза, определяют содержание T3,чтобы исключить T3-токсикоз.
Уровень ТТГ у больных значительно понижен, его удается определить только с помощью самых чувствительных методов. Проводят стимуляционную пробу с тиролиберином.В крови обнаруживают тиреостимулирующие антитела.
г.Осложнения у матери и плода
1) При нелеченном тиреотоксикозе прогноз для беременности неблагоприятен — высок риск самопроизвольного аборта, преждевременных родов и врожденного тиреотоксикоза.
2) Врожденный тиреотоксикоз обусловлен повышением секреции гормонов щитовидной железой плода (в следствие переноса через плаценту тиреостимулирующих антител). Заболевание может проявиться как после рождения, так и внутриутробно. Риск заболевания зависит от уровня тиреостимулирующих антител у матери, а не от наличия у нее тиреотоксикоза. Таким образом, больной ребенок может родиться даже у женщины с нормальной функцией щитовидной железы, у которой в прошлом был диффузный токсический зоб. Для оценки риска врожденного тиреотоксикоза в сыворотке матери измеряют уровень тиреостимулирующих антител.
3) При приеме матерью антитиреоидных препаратов они проникают через плаценту и полностью блокируют функцию щитовидной железы плода. Вследствие этого у плода развивается гипотиреоз и зоб. Заместительная терапия тиреоидными гормонами не предупреждает этого осложнения, поскольку они не проникают через плаценту. Значительное увеличение щитовидной железы приводит к разгибанию головки плода. Формируется лобное предлежание, при котором самопроизвольные роды в большинстве случаев невозможны. Показано кесарево сечение.
4) Поскольку T1/2тиреостимулирующих антител у новорожденных составляет примерно 2 нед, врожденный тиреотоксикоз проходит примерно через 1—3 мес.
5) Пропилтиоурацил и тиамазол проникают в грудное молоко. Пропилтиоурацил проникает примерно в 10 раз меньше по сравнению с тиамазолом и при назначении в малых дозах не влияет на функцию щитовидной железы грудного ребенка.
6) Отдаленные последствия легкого внутриутробного гипотиреоза изучены недостаточно. Большинство исследований показали, что IQ детей, внутриутробно подвергшихся действию антитиреоидных препаратов, не отличается от такового у их братьев или сестер, не подвергшихся их действию, а также ровесников, родившихся от здоровых матерей.
7) Сразу после рождения у ребенка осматривают щитовидную железу и исследуют ее функцию.
8) Повышением уровня свободного T4 и незначительным повышением уровня ТТГ в сыворотке может сопровождаться неукротимая рвота беременных. После прекращения заболевания эти показатели возвращаются к норме.
д.Лечение. При диффузном токсическом зобе у беременных возможны два метода лечения: назначение антитиреоидных препаратов (пропилтиоурацила или тиамазола) и хирургическое вмешательство. Радиоактивный йод во время беременности противопоказан, так как легко проникает через плаценту.
е.Антитиреоидные средства. Цель лечения —добиться эутиреоидного состояния у беременной и предупредить тиреотоксикоз у плода. Пропилтиоурацил проникает через плаценту примерно в 4 раза меньше, чем тиамазол.
Пропилтиоурац или тиамазол препятствуют включению йодида в йодтирозины иобразование йодтиронинов (T3 и T4) измоно- и дийодтирозинов. Пропилтиоурацил подавляет превращение T4 в T3 как в щитовидной железе, так и в периферических тканях. Беременным лучше назначать пропилтиоурацил, поскольку он менее активен, чем тиамазол, и в меньшей степени проникает через плаценту.Прием тиамазола беременной, в отличие от приема пропилтиоурацила, может вызвать уребенка очаговую аплазию кожи (чаще поражается кожа волосистой части головы). Пропранолол для лечения тиреотоксикоза беременным не назначают, поскольку этот препарат вызывает внутриутробную задержку развития, брадикардию и гипогликемию у новорожденного.
1) Исследуют функцию щитовидной железы: определяют уровень T4, индекс связывания тиреоидных гормонов, а если возможно — уровень свободного T4, уровень T3, уровеньТТГ и тиреостимулирующих антител.
2) Начальная доза пропилтиоурацила составляет 100—150 мг внутрь каждые 8 ч. Притяжелом тиреотоксикозе начальную дозу повышают.
3) Дозу препарата постепенно снижают. Во время лечения тщательно наблюдают за состоянием беременной и каждые 2 нед определяют уровень свободного T4.Когда уровень гормона стабилизируется на верхней границе нормы (для беременных), дозу пропилтиоурацила постепенно снижают до поддерживающей —50—150 мг/сут.
4) При появлении у плода признаков тиреотоксикоза (тахикардия и повышение двигательной активности)дозу пропилтиоурацила увеличивают. Если у матери при этом развивается гипотиреоз, начинают заместительную терапию тиреоидными гормонами.
5) Достичь эутиреоидного состояния обычно удается в течение 2—4 мес.
6) Если при снижении дозы пропилтиоурацила возникает рецидив тиреотоксикоза, дозу вновьповышают.
7) После родов диффузный токсический зоб нередко рецидивирует и дозы антитиреоидных препаратов приходится повышать.
ж.Побочное действие включает сыпь, крапивницу, артралгию, реже — артрит. В 10—12%случаев наблюдается преходящая лейкопения(количество лейкоцитов ниже 4000 мкл–1). В связи с тем что диффузный токсический зоб сам по себе может вызывать легкую лейкопению, перед началом лечения обязательно определяют количество лейкоцитов в крови.
Наиболее тяжелое осложнение антитиреоидной терапии — агранулоцитоз. Заболевание может развиться на фоне лечения как тиамазолом, так и пропилтиоурацилом. Оно проявляется лихорадкой, инфекцией (например, фарингитом) и снижением количества гранулоцитовниже 250 мкл–1. Поскольку агранулоцитоз развивается внезапно, его начало можно пропустить, несмотря на повторные исследования крови. Беременную предупреждают, что при появлении лихорадки, боли в горле и других симптомов инфекции она должна немедленно обратиться к врачу. При агранулоцитозе антитиреоидные средства немедленно отменяют.
з.Хирургическое лечение. При непереносимости антитиреоидных препаратов и значительном увеличении щитовидной железы,сопровождающемся сдавлением трахеи, показана субтотальная резекция щитовидной железы. Для уменьшения васкуляризации железы и облегченияхирургического вмешательства перед операцией назначают антитиреоидные средства и насыщенный раствор йодида калия.
Источник: К. Нисвандер, А.Эванс «Акушерство», перевод с англ. Н.А.Тимонина, Москва, «Практика», 1999
источник
Данное заболевание относится к наследственно-обусловленным. Однако, для того, чтобы патология начала развиваться, необходим, своего рода, толчок, в роли которого могут выступить следующие факторы:
Основой патологического процесса является выработка аутоиммунных антител, мишенью для которых служат рецепторы, чувствительные к тиреотропному гормону. Результатом такой атаки является стимуляция работы щитовидки, а также ее постепенная гипертрофия.
Аутоантитела не ограничиваются нападением на железу, их влияние сказывается на работе целого ряда органов.
Результатом которого могут выступать:
- Дермопатия.
- Нервозность.
- Эндокринная офтальмопатия.
- Тахикардия.
- Слабость.
- Падение веса.
- Тремор.
- Падение толерантности к глюкозе.
Диффузно-токсический зоб вреден не только для женщины, но и для плода, поэтому, в идеале, требуется нормализация состояния организма больной еще до зачатия.
Диффузно-токсический зоб и беременность довольно опасная смесь, ведь наличие данного заболевания может спровоцировать целый ряд осложнений.
| Осложнения для матери | Осложнения для плода |
| Артериальная гипертензия | Недостаточная масса |
| Сердечная недостаточность | Задержка роста |
| Анемия | Пороки развития |
| Самопроизвольный аборт | Фетальный тиреотоксикоз |
| Преэклампсия | Мертворождение |
| Отслойка плаценты | Невынашивание |
| Криз тиреотоксический | |
| Преждевременные роды | |
| Токсикоз |
Примерно 46% женщин с токсическим зобом, решивших забеременеть, сталкиваются с признаками угрозы выкидыша или преждевременных родов.
Беременность на ранних сроках может прерваться по причине наличия превышения содержания в тканях тироксина. Данный гормон отрицательно влияет на имплантацию и развитие плодного яйца, приводя к аборту.
Диффузный токсический зоб достаточно часто провоцирует развитие преимущественно раннего токсикоза беременных. Его появление в большинстве случаев наблюдается при обострении основного заболевания.
В некоторых случаях ранний токсикоз протекает настолько тяжело и так тяжело поддается лечению, что возникает необходимость в прерывании беременности.
Гестоз также встречается, однако намного реже и только в случае выраженных нарушений работы щитовидки. Его клиника представлена чаще всего гипертензивным синдромом, при котором резко возрастают как ударный, так и минутный объемы крови (с нормальных 4 500 мл до 30 000 мл).
Что касается диастолического артериального давления, то оно снижается по причине роста объема микроциркуляторного русла, происходящего под воздействием большого количества гормонов щитовидной железы.
Клиническая картина данного заболевания представлена как специфическими, так и общими симптомами, часто схожими с обычными проявлениями беременности:
- Увеличением размеров щитовидки.
- Потерей массы тела.
- Слабостью.
- Нервозностью.
- Потливостью.
- Тремором.
- Тахикардией.
- Ростом аппетита.
- Глазной симптоматикой.
- Одышкой.
- Ростом циркулирующей крови.
- Утомляемостью.
- Нарушениями сна.
- Эмоциональной лабильностью.
- Раздражительностью.
Обострение заболевания может проявляться в виде тиреотоксического криза, выражающегося в резком появлении всей симптоматики. Его могут спровоцировать оперативные вмешательства, травмы, психологические нагрузки, инфекционные заболевания и многое другое.
Для того, чтобы оценить степень тяжести течения диффузно-токсического зоба можно обратится к приведенной ниже таблице:
| Степень проявления | Проявления |
| Легкое течение | Повышенная нервная возбудимость, потливость, потерю веса не превышающую 15% от исходной, тахикардия, не более 100 уд/мин. При этом отсутствует глазная симптоматика и сохраняется трудоспособность. |
| Средняя тяжесть | Потеря массы тела до 20%, сильный тремор рук, гипергидроз, слабость, тахикардия до 120 уд/мин, рост систолического на фоне снижения диастолического артериального давления, частичная потеря трудоспособности. |
| Тяжелая форма | Исхудание вплоть до кахексии, с потерей до половины массы тела, тахикардия не более 140 уд/мин, с приступами мерцательной аритмии, нарушение работы печени и коры надпочечников, полная утрата трудоспособности. |
Большинство здоровых беременных женщин при достижении XXVIII – XXX недели жалуются на развитие признаков сердечной недостаточности, заключающихся в изменении гемодинамики, увеличении ОЦК (объем циркулирующей крови), тахикардии, сердечного выброса. Если же ко всему этому присоединится еще и воздействие, работающей в усиленном режиме, щитовидной железы, то сердечная деятельность может подвергнуться серьезным нарушениям.
Беременность при зобе щитовидной железы должна проходить под постоянным медицинским контролем, включающим в себя комплекс лабораторных и инструментальных исследований.
Лабораторные анализы крови:
- Ежемесячное определение содержания свободного Т3 (рост), Т4 (рост) и ТТГ (снижение).
- Биохимия (гипохолестеринемия и умеренная гипогликемия).
- Выявление наличия и концентрации антител к тиреоглобулину (больше1,5 МЕ/л).
- Клинический анализ.
- Каждый триместр, — проверка работы системы свертывания.
- Определение количества йода, связанного с белками.
- Электрокардиограмма.
- Ультразвуковое исследование (объем железы более 18 мл, наличие узловых новообразований с определением их эхоструктуры, размера и числа).
- Пункционная биопсия (проводится в случае наличия в структуре железы узловых новообразований, имеющих диаметр более 10 мм, либо пальпируемых).
Объем обследований и его периодичность назначают врачи, гинекологи и эндокринологи, наблюдающие за данной беременной женщиной.
Обычно женщины, страдающие от диффузно-токсического зоба, рожают естественным путем под адекватным обезболиванием, контролем за гемодинамикой и постоянным мониторингом состояния плода.
Важно! Роды, проходящие на фоне некупированного тиреотоксикоза, могут вызвать тиреотоксический криз. Поэтому их следует проводить на фоне эутиреоза с использованием выжидательной тактики.
Дети у женщин с пролеченным диффузно-токсическим зобом рождаются на нормальном сроке и без осложнений. Единственным часто встречающимся отличием является ускорение родового процесса — у большинства первородок он не занимает более 10 часов. Что касается назначения кесарева сечения, но оно проводится по стандартным показаниям.
До того, как наступит клиническое излечение от диффузно-токсического зоба, женщина должна не допускать беременности, используя в целях предохранения гормональные контрацептивы. Планирование беременности следует проводить под тщательным контролем со стороны гинеколога и эндокринолога.
Важно! Если, на фоне приема тиреостатических медикаментов, появятся боли в горле либо высокая лихорадка, следует не откладывая обратится к врачу-эндокринологу.
Диффузно-токсический зоб и беременность в сочетании требуют повышенного внимания и незамедлительного лечения, оптимальный срок для проведения которого — период до зачатия.
Данная нозологическая единица представляет собой заболевание, при котором происходит диффузный рост объема щитовидной железы, не приводящий к увеличению выработки ее гормонов.
Развитие патологии может быть спровоцировано двумя основными причинами:
- Недостатком йода в воде и продуктах питания некоторых регионов.
- Частичными ферментативными дефектами, которые приводят к нарушению синтеза тиреоидных гормонов.
Ну, а в том случае, когда нетоксический диффузный зоб и беременность накладываются друг на друга, ситуация усугубляется еще больше. Резервы йода, идущие на обеспечение этим элементом потребностей плода, и, даже в норме, приводящие к относительной йодной недостаточности, сокращаются критически. Ситуация может иметь ощутимые отрицательные последствия не только для матери, но и для плода.
Формирование нетоксического диффузного зоба происходит под влиянием роста выделения тиреотропного гормона. Увеличение его производства происходит, как правило, во втором триместре на фоне гипотироксинемии.
Сформировавшийся зоб не всегда исчезает после родоразрешения, что является одной из главных причин более частой встречаемости тиреоидной патологии у женщин, нежели у мужчин. Щитовидка плода также страдает от избыточной стимуляции, что приводит к железистой гиперплазии у 1/10 новорожденных.
Картина протекания патологии зависит от размеров зоба, его формы и функционального состояния.
Чаще всего больные жалуются на следующие симптомы:
- Общую слабость.
- Повышенную утомляемость.
- Боли в голове.
- Неприятное ощущение в районе сердца.
- Увеличение окружности шеи.
Зоб значительных размеров может вызывать ощущения сдавливания окружающих щитовидную железу органов.
Если беременная, страдающая от диффузного нетоксического зоба, получает достаточное количество йода, то функциональная активность ее щитовидки не падает, а рост частоты осложнений в течение беременности и в родах не возрастает.
А вот в случае выраженного йододефицита ситуация усугубляется, щитовидные железы и матери, и плода пребывают в состоянии гипофункции, что приводит к разного рода осложнениям, в том числе и к появлению на свет детей, страдающих от врожденного гипотиреоза.
Важно! Для того, чтобы диффузный нетоксический зоб не оказал отрицательного влияния на беременность и роды, следует поддерживать организм больной в состоянии эутиреоза.
Планируя беременность либо находясь на ранних ее сроках женщине, имеющей проблемы со щитовидкой, следует посетить эндокринолога с целью определения ее работоспособности и размеров, а, в случае необходимости, для получения полноценного лечения. Даже такое угрожающее сочетание, как диффузный зоб и беременность, не должно приводить к потере качества жизни ни мать, ни дитя.
источник
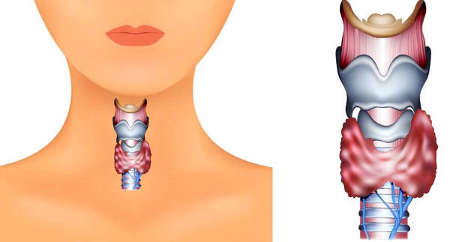
Щитовидная железа представляет собой железу в форме бабочки массой 15-20 г, которая располагается на передней поверхности шеи в нижней ее трети. Щитовидная железа вырабатывает такие гормоны как тироксин (Т4) и трийодтиронин (Т3). В крови большая часть гормонов щитовидной железы находится в связанном состоянии с белком-переносчиком и неактивна, в то время лишь небольшая свободная фракция гормонов активна и выполняет свои функции.
Функция щитовидной железы находится под контролем гипоталамо-гипофизарной системы. В гипоталамусе синтезируется тиротропин-рилизинг гормон (ТРГ). Этот гормон, попадая в гипофиз, стимулирует образование тиреотропного гормона (ТТГ), который в свою очередь стимулирует деятельность щитовидной железы и образование Т4 и Т3. Гормоны щитовидной железы участвуют практически во всех процессах организма, регулируя обмен веществ, синтез витаминов (витамина А в печени), а также принимают участие в осуществлении функции других гормонов в организме.
Заболевания щитовидной железы сопровождаются как снижением, так и повышением ее функции. Эти заболевания могут влиять на характер течения и исход беременности, а также состояние новорожденного. Однако при своевременном выявлении и коррекции практически любая патология щитовидной железы не является противопоказанием к планированию и пролонгированию беременности. Беременность редко развивается на фоне выраженной эндокринной патологии, поскольку она зачастую приводит к нарушению репродуктивной функции и бесплодию.
Наиболее часто во время беременности диагностируется диффузное увеличение щитовидной железы (зоб) с сохранением эутиреоза и аутоиммунный тиреоидит , приводящий к изменениям гормонального фона в организме. Во время беременности происходит изменение функционального состояния щитовидной железы, что необходимо учитывать при оценке ее состояния. В связи с этим для правильной интерпретации лабораторных показателей, отражающих деятельность щитовидной железы, важно принимать во внимание следующее: необходимо сочетанное определение уровня ТТГ и свободного Т4 ; определение общего Т4 и Т3 неинформативно, так как во время беременности их уровни всегда повышены в 1,5 раза; количество ТТГ в первой половине беременности в норме снижено у 20-30% женщин при одноплодной и у 100% при многоплодной беременности; уровень свободного Т4 в первом триместре несколько повышен примерно у 2% беременных и у 10% женщин с подавленным ТТГ; уровень свободного Т4, определяемый на поздних сроках беременности, бывает погранично снижен при нормальном количестве ТТГ; для контроля за эффективностью лечения патологии щитовидной железы используется сочетанное определение уровня свободного Т4 и ТТГ, а в случае лечения у беременной тиреотоксикоза — одного только уровня свободного Т4.
Для диагностики аутоиммунной патологии щитовидной железы целесообразно исследовать только антитела к тиреоидой пероксидазе (АТ-ТПО). Носительство АТ-ТПО — распространенный феномен в популяции, далеко не всегда имеющий патологическое значение, однако у женщин-носительниц антител к ТПО в 50% случаев развивается послеродовый тиреоидит. Для оценки функционального состояния щитовидной железы во время беременности, кроме гормонального исследования, может быть использовано эхографическое исследование ( УЗИ щитовидной железы ) и тонкоигольная аспирационная биопсия.
Йоддефицитными заболеваниями являются патологические состояния, которые развиваются из-за недостатка йода и могут быть предотвращены при нормализации потребления йода. По данным ВОЗ 30% населения мира имеют йоддефицитные заболевания. Йод является необходимым компонентом тиреоидных гормонов. В норме в организм беременных должно поступать ежедневно 200 мкг йода . Снижение поступления йода во время беременности приводит к хронической стимуляции щитовидной железы, относительному снижению уровня тироксина в крови и формированию зоба как у матери, так и у плода .
У таких пациенток чаще рождаются дети с легкими психомоторными нарушениями, повышается риск осложненного течения беременности, что проявляется в виде спонтанных абортов, преждевременных родов , врожденных пороков развития плода, осложнений в родах. У родившихся детей часто отмечается снижение функции щитовидной железы и умственная отсталость. Наиболее явным проявлением йодного дефицита и недостаточного поступления йода в организм является диффузный эутиреоидный (нетоксический) зоб — диффузное увеличение щитовидной железы без нарушения ее функции. Для обозначения зоба, вызванного йодным дефицитом, используется также термин «эндемический зоб» . Увеличение щитовидной железы при йодном дефиците является компенсаторной реакцией для обеспечения синтеза достаточного количества тиреоидных гормонов в условиях недостатка йода. Вторым наиболее частым проявлением йодного дефицита является развитие узлового зоба .
Недостаточность поступления йода в организм определяют с помощью различных методов исследования. Определение содержания ТТГ и тиреоглобулина в сыворотке крови, а также УЗИ щитовидной железы помогают объективно оценить степень выраженности патологии. Функциональное состояние щитовидной железы определяют по уровню свободного Т4 и Т3 и ТТГ в сыворотке. Наиболее эффективным методом восполнения дефицита йода является использование йодированной пищевой соли. Поскольку беременность является периодом наибольшего риска формирования тяжелых йоддефицитных заболеваний, уже на этапе ее планирования женщинам целесообразно назначать индивидуальную йодную профилактику физиологическими дозами йода — 200 мкг в день в виде точно дозированных лекарственных препаратов (Йодомарин, Йодид 100/200) или минерально-поливитаминных комплексов для беременных. Йодную профилактику целесообразно проводить на протяжении всего периода беременности и грудного вскармливания.
Единственным противопоказанием для проведения йодной профилактики является патологический гипертиреоз (болезнь Грейвса). Наличие у пациентки эутиреоидного зоба не является противопоказанием для планирования беременности. Исключение составляют крайне редкие случаи гигантского зоба с явлениями сдавливания. Основным условием для планирования беременности является надежное поддержание эутиреоза, которое при необходимости может быть обеспечено назначением L-тироксина («Эутирокс»). Лечение узлового зоба вне беременности обычно преследует две цели: уменьшение размеров узла и устранение клинических симптомов при наличии гиперфункции железы. Однако во время беременности нет необходимости добиваться кардинального уменьшения зоба. Как минимум, это связано с тем, что срок беременности ограничен и за такой короткий промежуток времени существенного уменьшения объема щитовидной железы достичь трудно. Кроме того, даже при достаточном поступлении йода во время беременности отмечается некоторое увеличение объема щитовидной железы. Перед началом лечения пациентам, имеющим узловые образования, превышающие в диаметре 1 см, проводится аспирационная биопсия узла.
Если на основании цитологического исследования установлен диагноз фолликулярная аденома щитовидной железы или имеется подозрение на злокачественное новообразование — показано оперативное лечение. Консервативное лечение возможно только при обнаружении узлового коллоидного зоба, не превышающего в диаметре 3 см. Чаще всего выявляются именно такие узловые образования. Развитие узлового коллоидного зоба , так же как и диффузного эутиреоидного зоба, во многом связано с хроническим дефицитом йода в организме. Перед началом лечения необходимо провести гормональное исследование. Лечение эутиреоидного зоба включают использование трех вариантов терапии: монотерапия препаратами йода; монотерапия препаратами L-тироксина; комбинированная терапия препаратами йода и L-тироксина. Проведение лечения осуществляется строго индивидуально под контролем врача. Терапия эутиреоидного зоба проводится не менее 6 месяцев с последующим контрольным обследованием и оценкой функции щитовидной железы.
Распространенность узловых образований щитовидной железы среди беременных составляет 4% . В подавляющем большинстве случаев выявляется узловой коллоидный пролиферирующий зоб, который не является опухолевым заболеванием щитовидной железы и, как правило, не требует оперативного лечения. Данное заболевание не является противопоказанием для планирования беременности, если узлы не превышают в диаметре 4 см и не сопровождаются синдромом сдавления. Если же коллоидный пролиферирующий зоб впервые выявлен у беременной и размеры его достигают 4 см, но не вызывают сдавление трахеи, то оперативное лечение откладывается на послеродовый период.
При выявлении превышающего 1 см в диаметре узлового образования показано проведение аспирационной биопсии . Ультразвуковой контроль значительно повышает информативность биопсии. На фоне беременности риск увеличения размеров узлового и многоузлового коллоидного зоба не велик. Поскольку в подавляющем большинстве случаев функция щитовидной железы при данной патологии не нарушена пациенткам во время беременности показано проведение индивидуальной йодной профилактики физиологическими дозами йода. В любом случае показан контроль функции щитовидной железы с определением уровня ТТГ и свободного Т4 в каждом триместре беременности.
Гипотиреоз — это состояние, обусловленное снижением функции щитовидной железы и характеризующееся сниженным содержанием тиреоидных гормонов в сыворотке крови. Состояния, для которых характерно снижение секреции гормонов щитовидной железы вне зависимости от конкретной причины, вызвавшей уменьшение ее функциональной активности, принято называть первичным гипотиреозом. Среди причин первичного гипотиреоза выделяют: аномалии развития щитовидной железы; йоддефицитные заболевания; тиреоидиты; тиреоидэктомию; терапию радиоактивным йодом и облучение щитовидной железы; врожденный гипотиреоз; длительный прием избытка йода; опухоли щитовидной железы. Распространенность гипотиреоза среди беременных составляет 2% .
Клинически гипотиреоз проявляется такими признаками как общая слабость, снижение работоспособности, судорожные сокращения мышц, боль в суставах, сонливость, депрессия, забывчивость, снижение внимания и интеллекта, повышение массы тела, урежение частоты сердцебиений и уменьшение частоты дыхания, сухость кожных покровов, выпадение волос , грубый голос, тошнота , запоры, аменорея и отек кожи. При гипотиреозе в организме замедляются все процессы. В условиях недостатка тиреоидных гормонов энергия образуется с меньшей интенсивностью, что приводит к постоянной зябкости и понижению температуры тела.
Другим проявлением гипотиреоза может быть склонность к частым инфекциям. Гипотиреоз беременной наиболее опасен для развития плода и, в первую очередь, для развития его центральной нервной системы. Наиболее чувствительным методом диагностики гипотиреоза является определение уровня ТТГ, повышенный уровень которого указывает на пониженную активность щитовидной железы, и наоборот, низкий уровень ТТГ указывает на тиреотоксикоз. Таким образом, между уровнями гормонов щитовидной железы и ТТГ соблюдается принцип обратной связи: при снижении уровней тиреоидных гормонов повышается уровень ТТГ, и наоборот, при повышении уровней Т4 и Т3 снижается уровень ТТГ. Однако при интерпретации полученных данных необходимо помнить, что низкий уровень ТТГ может также наблюдаться при беременности, патологии гипофиза и других заболеваниях. Нормальные значения уровней тиреоидных гормонов различаются в зависимости от метода проведения исследования, тем не менее, в большинстве лабораторий они находятся в пределах для Т4 — 50-160 нмоль/л, для Т3 — 1-2,9 нмоль/л, для ТТГ — 0,5-5,5 мМЕ/л.
Компенсированный гипотиреоз не является противопоказанием для планирования беременности. Единственным методом лечения гипотиреоза является заместительная терапия тиреоидными гормонами. С этой целью применяют L-тироксин. Лечение и коррекция дозы препарата осуществляется под строгим контролем врача. Контроль адекватности терапии оценивается по уровню ТТГ и свободного Т4 , которые необходимо исследовать каждые 8 — 10 недель. Цель терапии — поддержание низконормального уровня ТТГ и высоконормального уровня свободного Т4.
Аутоиммунный тиреоидит ( тиреоидит Хасимото ) является основной причиной спонтанного гипотиреоза. Аутоиммунные заболевания возникают при неспособности иммунной системы распознавать ткани собственного организма от «чужих», при этом в организме образуются аутоантитела к тканям щитовидной железы.
При аутоиммунном тиреоидите (АИТ), когда щитовидная железа поражена аутоиммунным процессом, ее дополнительная физиологическая стимуляция не приводит к повышению продукции тиреоидных гормонов, которое необходимо для адекватного развития плода в первой половине беременности. Более того, гиперстимуляция измененной щитовидной железы может привести к проявлению гипотиреоза на фоне беременности. Однако не всякое повышение уровня АТ-ТПО свидетельствует об АИТ. Диагностическими критериями, при выявлении сочетания которых беременной женщине целесообразно назначение терапии L-тироксином, является: повышение уровня АТ-ТПО; увеличение уровня ТТГ на ранних сроках беременности более 2 мЕД/л; увеличение объема щитовидной железы более 18 мл по данным УЗИ.
Для диагностики принципиальное значение имеют анализы крови на уровень ТТГ, тиреоидных гормонов, антител к щитовидной железе. Так как носительство АТ-ТПО не имеет клинических проявлений, необходимо проводить диагностику данной патологии до 12 недель беременности. При выявлении повышенного уровня АТ-ТПО без других признаков АИТ необходима динамическая оценка функции щитовидной железы во время беременности в каждом триместре.
Лечение L-тироксином назначают в зависимости от уровня ТТГ. Отмечено, что у женщин, имеющих повышенный уровень АТ-ТПО даже без нарушений функции щитовидной железы, повышен риск самопроизвольного прерывания беременности на ранних сроках .
Синдром тиреотоксикоза является собирательным понятием, которое включает состояния, протекающие с клинической картиной, обусловленной избыточным содержанием тиреоидных гормонов в крови. Иногда для обозначения этого состояния используется термин «гипертиреоз» . Известные в настоящее время заболевания, сопровождающиеся клинической картиной тиреотоксикоза, подразделяют на две группы.
- 1 группа — тиреотоксикоз, сочетающийся с гипертиреоидизмом: тироксическая аденома; многоузловой токсический зоб; тиротропинома; рак щитовидной железы; гипертиреоидная фаза аутоиммунного тиреоидита; диффузный токсический зоб.
- 2 группа — тиреотоксикоз, протекающий без гипертироидизма: подострый тиреоидит; послеродовый и безболезненный тиреоидит; радиационный тиреоидит; тиреоидит, вызванный приемом амиодарона или α-интерферона.
Патологический тиреотоксикоз во время беременности развивается относительно редко. Его распространенность составляет 1-2 случая на 1000 беременностей. Практически все случаи гипертиреоза у беременных связаны с диффузным токсическим зобом ( болезнью Грейвса ). Эта патология представляет собой системное аутоиммунное заболевание, развивающееся вследствие выработки антител к рецептору ТТГ, клинически проявляющееся увеличением щитовидной железы с развитием синдрома тиреотоксикоза в сочетании с экстратиреоидной патологией.
Болезнь Грейвса не является противопоказанием для пролонгирования беременности. У женщин со среднетяжелым и тяжелым течением болезни бесплодие развивается почти в 90% случаев. Диагностика болезни Грейвса во время беременности основывается на комплексе клинических данных и результатов лабораторно-инструментального исследования. Одним из первых признаков тиреотоксикоза при беременности часто является рвота беременных. При этом диагностика тиреотоксикоза может быть затруднена, так как беременность часто и без патологии щитовидной железы осложняется рвотой в ранние сроки.
Характерные симптомы тиреотоксикоза — потливость, чувство жара, сердцебиение, нервозность, увеличенная щитовидная железа — также часто встречаются при нормально протекающей беременности. Однако специфичные для болезни Грейвса глазные симптомы могут быть ключом к диагнозу, но для точного заключения о наличии заболевания требуется проведение анализов крови с определением уровней тиреоидных гормонов и ТТГ. Длительно существующий тиреотоксикоз опасен развитием невынашивания беременности , врожденных уродств у ребенка.
Тем не менее, при правильном и своевременном лечении тиреостатическими препаратами риск указанных осложнений не выше, чем у здоровых женщин. При впервые выявленной во время беременности болезни Грейвса всем пациенткам показано проведение консервативного лечения. В качестве единственного показания для оперативного лечения на фоне беременности в настоящее время рассматривается непереносимость тиреостатиков. Сразу же после операции беременным назначается левотироксин в дозе 2.3 мкг на кг массы тела. При нелеченном и неконтролируемом диффузном токсическом зобе имеется большая вероятность самопроизвольного прерывания беременности.
В течение первого триместра беременности применение любых лекарственных препаратов крайне нежелательно в связи с возможным их тератогенным влиянием. Поэтому при тиреотоксикозе легкой степени антитиреоидных препаратов можно не назначать. Более того, беременность сама по себе оказывает положительное влияние на течение диффузного токсического зоба, что проявляется в необходимости снижения дозы или даже отмены антитиреоидных препаратов в третьем триместре.
Стандартное лечение проводится таблетированными тиреостатическими препаратами : производными имидазола (тиамазол, мерказолил, метизол) или пропилтиоурацилом (пропицил), причем последний является препаратом выбора во время беременности, так как в меньшей степени проникает через плаценту и достигает организма плода. Лечение проводят под контролем врача с индивидуальным подбором дозы препарата. Основной целью тиреостатической терапии во время беременности является поддержание уровня свободного Т4 на верхней границе нормы (21 пмоль/л). При наличии показаний операция на щитовидной железе может быть проведена во время беременности, но в настоящее время назначается пациенткам только при невозможности консервативного лечения. Операция безопасна во II триместре беременности (между 12 и 26 неделями).
Опухоли щитовидной железы по гистологическим признакам делят на доброкачественные (фолликулярная и папиллярная аденома, тератома ) и злокачественные. Частота рака щитовидной железы составляет 36 на 1 млн населения в год и в 2 раза чаще выявляется у женщин.
Очень часто рак щитовидной железы представляет собой одиночный безболезненный узел, который расценивают как аденому или узловой зоб. Однако данное образование имеет склонность к быстрому росту, приобретает плотную консистенцию и вызывает чувство давления в области щитовидной железы. Функциональное состояние щитовидной железы, как правило, остается в пределах нормы и лишь при значительных размерах опухоли могут развиваться явления гипотиреоза и, значительно реже, умеренного тиреотоксикоза.
Практически единственным показанием для оперативного лечения при выявлении у беременной узлового образования щитовидной железы является обнаружение рака по данным цитологического исследования материала, полученного в результате пункционной биопсии . Оптимальным сроком оперативного лечения является второй триместр беременности. После тиреоидэктомии пациентке сразу же назначается заместительная терапия левотироксина в дозе 2,3 мкг/кг массы тела.
Пациентки, имеющие в анамнезе рак щитовидной железы, могут планировать беременность, если: спустя минимум год после лечения I-131 отсутствует отрицательная динамика по данным периодического определения уровня тиреоглобулина; в прошлом получали лечение по поводу высокодифференцированного рака щитовидной железы; проводится супрессивная терапия (прием левотироксина в дозе 2,5 мкг на кг веса). Женщины, планирующие беременность, продолжают получать левотироксин в той же дозе, поскольку она практически соответствует потребности в левотироксине беременной женщины с гипотиреозом.
Женщинам, получавшим лечение по поводу недифференцированного и медуллярного рака щитовидной железы, планирование беременности по сегодняшним представлениям противопоказано. Исключение составляют пациентки, которым была произведена профилактическая тиреоидэктомия по поводу различных вариантов семейных форм медуллярного рака щитовидной железы.
После проведения соответствующего обследования и лечения под наблюдением эндокринолога могут планировать беременность следующие категории пациенток с патологией щитовидной железы: женщины с компенсированным первичным гипотиреозом, развившимся в исходе аутоиммунного тиреоидита или хирургического лечения неопухолевых заболеваний щитовидной железы; пациентки с различными формами эутиреоидного зоба (узловой, многоузловой, смешанный), когда отсутствуют прямые показания для оперативного лечения (значительный размер узлового зоба компрессионный синдром); женщины с носительством АТ к щитовидной железе при отсутствии нарушения ее функции. У этих пациенток во время беременности необходимо проводить динамическую оценку функции щитовидной железы с определением уровня ТТГ и свободного Т4 в каждом триместре беременности. Помимо этого, беременным с зобом необходимо проводить динамическое ультразвуковое исследование.
Женщины с некомпенсированным гипотиреозом в исходе аутоиммунного тиреоидита или после оперативного лечения неопухолевой патологии щитовидной железы могут планировать беременность после достижения эутиреоза на фоне заместительной терапии левотироксином. У пациенток с тиреотоксикозом после достижения стойкой ремиссии беременность может быть запланирована спустя 2 года. Если проводилась терапия радиоактивным йодом — беременность следует отложить на 1 год. При оперативном лечении болезни Грейвса беременность может быть запланирована в ближайшие сроки на фоне заместительной гормональной терапии. Поэтому важно записаться к эндокринологу как можно раньше, чтобы обнаружить то или иное заболевание!
Запись к специалистам по телефону единого колл-центра: +7(495)636-29-46 (м. «Щукинская» и «Улица 1905 года»). Вы можете также записаться к врачу на нашем сайте, мы Вам перезвоним!
источник
Немедикаментозное лечение отсутствует.
Необходимо соблюдение режима работы и отдыха, по возможности исключить психические травмы. Больным рекомендуется диета, богатая витаминами.
Неустранённый тиреотоксикоз — показание к прерыванию беременности в обычные сроки (до 12 недель).
Прерывание беременности проводят на фоне эутиреоидного состояния, достигнутого с помощью тиреостатических препаратов. При желании женщины сохранить беременность предпочтение отдают консервативному лечению тиреотоксикоза производными тиоурацила (пропилтиоурацил) и имидазола (тиамазол). Считают, что пропилтиоурацил в меньшей степени проникает через плацентарный барьер, чем тиамазол. В связи с тем, что в отличие от Т4 тиреостатики проникают через плаценту, при беременности высокие дозы тиреостатиков с заместительными дозами Т4 (схема «блокада–замещение») не используют. Применяют умеренные начальные дозы пропилтиоурацила (200- 300 мг/сут) с относительно частым определением содержания свободных Т3 и Т4 в крови (1 раз в 1–2 нед). При снижении тиреоидных гормонов в крови до физиологических концентраций дозу пропилтиоурацила уменьшают до поддерживающей (50–100 мг/сут). Начальная доза тиамазола составляет 20 мг в сутки, поддерживающая — 5–7,5 мг в сутки. Одновременное использование β-адреноблокаторов не показано из-за их способности усиливать сократительную активность миометрия. Возможное негативное влияние тиреостатиков на гемопоэз диктует необходимость регулярного выполнения клинического анализа крови. При исчезновении АТ к рецептору ТТГ из циркуляции следует прекратить приём тиреостатиков. При рецидиве тиреотоксикоза после родов показано назначение тиреостатических препаратов в обычных дозах на фоне подавления лактации агонистами дофамина — бромокриптином (2,5 мг два раза в сутки в течение 10–15 дней) или каберголином (1 мг однократно в первый день после родов или 0,25 мг каждые 12 ч в течение двух дней). Поскольку применение тиреостатических препаратов в редких случаях может приводить к лейкопении и агранулоцитозу, пациент должен регулярно выполнять клинический анализ крови (1 раз в 2 нед в начале лечения и 1 раз в месяц на фоне «поддерживающих» доз препаратов).
Широко назначают седативные средства (настой корня валерианы, настой пустырника). Резерпин и β- адреноблокаторы (пропранолол по 20 мг 4 раза в день) смягчают проявления тиреотоксикоза, особенно тахикардию и тремор.
Больным с артериальной гипертензией целесообразно назначение резерпина в дозе 0,25 мг 2–3 раза в день.
В настоящее время используются три варианта лечения диффузного токсического зоба: тиреостатическое медикаментозное, хирургическое и лечение радиоактивным йодом. Последний вариант для беременных неприемлем.
Показание для оперативного лечения — наличие побочных эффектов медикаментозной терапии. Субтотальную резекцию щитовидной железы проводят во II триместре беременности на эутиреоидном фоне без предварительной подготовки раствором Люголя. В послеоперационном периоде для профилактики преходящего послеоперационного гипотиреоза назначают левотироксин натрия (50–100 мкг в сутки) под контролем содержания ТТГ в крови.
Операция во время беременности показана при отсутствии эффекта от консервативного лечения диффузного токсического зоба средней тяжести и при узловом зобе, при необходимости использовать высокие дозы тиреостатиков для поддержания эутиреоза, при подозрении на малигнизацию и при очень большом зобе. Наиболее целесообразно осуществить операцию в начале II триместра беременности. Хирургическое лечение в более ранние сроки может привести к спонтанному аборту.
При планировании беременности у больных диффузным токсическим зобом пытаются достичь стойкой ремиссии заболевания, сопровождающейся исчезновением аутоантител к рецепторам ТТГ из циркуляции. Ремиссия тиреотоксикоза может наступить после субтотальной резекции щитовидной железы на фоне эутиреоидного состояния.
В процессе достижения ремиссии диффузного токсического зоба и тиреотоксикоза необходима надёжная контрацепция (например, гормональная).
Эутиреоидное состояние считают оптимальным для сохранения беременности и родоразрешения. При родоразрешении женщин, получавших во время беременности тиреостатики, в пуповинной крови необходимо определить содержание свободного Т4 и ТТГ для исключения медикаментозного гипотиреоза у новорождённого.
Оптимальным временем для планирования семьи считают полное устранение тиреотоксикоза с обязательным исчезновением из крови тиреостимулирующих иммуноглобулинов до наступления беременности. Иначе тиреостимулирующие иммуноглобулины поступают в кровь плода, стимулируют его щитовидную железу и развивается врождённый тиреотоксикоз. В связи с этим до ликвидации тиреотоксикоза с исчезновением тиреостимулирующих иммуноглобулинов беременность нежелательна, нужно пользоваться контрацептивами. Если принято решение о проведении курса тиреостатической терапии длительностью 12–18 мес, то беременность будет отложена приблизительно на 2 года. Если планировать терапию I131, то беременность откладывается на 1 год.
Наиболее быстро вопрос решается при оперативном лечении, которое подразумевает удаление всей щитовидной железы, обеспечивающее полную гарантию невозможности рецидива тиреотоксикоза, в том числе и во время планируемой беременности. После удаления щитовидной железы женщина сразу же получает полную заместительную дозу левотироксина натрия и в ближайшие сроки может планировать беременность.
В ситуации, когда речь идёт о женщине позднего репродуктивного возраста, которая планирует беременность, а также при бесплодии и планировании использования репродуктивных технологий (ЭКО и др.) наиболее оптимальным методом лечения, вне зависимости от размеров зоба, следует признать оперативное удаление щитовидной железы, которое позволяет быстро перейти к решению проблемы планирования беременности (лечения бесплодия).
Женщину, страдающую заболеванием щитовидной железы, необходимо госпитализировать в ранние сроки беременности, т.к. именно в это время чаще наблюдается обострение заболевания и довольно часто возникает угроза прерывания беременности. Госпитализация может понадобиться для коррекции гормональных нарушений, при присоединении гестоза и других осложнений беременности.
Динамическая оценка функции щитовидной железы и её объёма проводится каждые 8 нед (не реже 1 раза в триместр).
При лёгкой форме диффузного токсического зоба беременность может быть сохранена, но в первой половине беременности необходимо обязательное наблюдение акушера-гинеколога и эндокринолога и лечение.
Заболевание средней тяжести служит показанием для хирургического лечения в I–II триместре беременности или прерывания беременности и обязательного последующего лечения тиреотоксикоза.
Беременность противопоказана при тяжёлой форме токсического зоба.
В I триместре беременность сопровождается угрозой прерывания. При этом применяется седативная, антистрессовая и гормональная терапия.
При возникновении гестоза во II-III триместре проводят фармакотерапию: регулирующую функцию ЦНС; гипотензивную; мочегонную; препараты для нормализации реологических и коагуляционных показателей крови, дезинтоксикационную терапию; препараты, улучшающие маточно-плацентарный кровоток; антиоксиданты, витамины, гепатопротекторы; препараты, влияющие на метаболизм; иммуномодуляторы.
Основной целью лечения тиреостатиками при беременности является поддержание уровня fТ4 на верхней границе нормы или несколько выше нормы с использованием минимальных доз препаратов.
При развитии лейкопении, анемии, тромбоцитопении на фоне приёма тиреостатиков необходима консультация гематолога.
Показания к госпитализации: впервые диагностированный тиреотоксикоз или рецидив тиреотоксикоза при беременности.
Контроль за лечением должен основываться на динамике клинической симптоматики, определении содержания в крови ТТГ, свободных фракций Т4 и Т3 один раз в две недели. Повышение концентрации ТТГ более 4 мМЕ/л указывает на развитие медикаментозного гипотиреоза, в этом случае возникает необходимость в снижении дозы или отмене тиреостатических препаратов. Необходимо поддержание эутиреоза для предотвращения осложнений.
Как правило, беременных с тиреотоксикозом родоразрешают через естественные родовые пути. Роды ведут на фоне адекватного обезболивания, под мониторным наблюдением за состоянием плода, следят за показателями гемодинамики. Родоразрешение на фоне неустранённого тиреотоксикоза может спровоцировать развитие тиреотоксического криза.
Роды у большинства больных диффузным токсическим зобом протекают без осложнений и в срок. Характерно быстрое течение родового процесса — у большинства первородящих продолжительность родов не превышает 10 ч. КС выполняют по акушерским показаниям.
Родоразрешение следует производить на фоне эутиреоза, чтобы не спровоцировать тиреотоксический криз. Ведение родов предусматривает выжидательную тактику, необходим контроль за состоянием сердечно-сосудистой системы.
Возникшие в процессе родов осложнения (преждевременное излитие вод, слабость родовых сил) следует связывать с наличием в анамнезе больных инструментальных вмешательств при самопроизвольных выкидышах.
В последовом и раннем послеродовом периодах необходима профилактика кровотечений, так как при патологии щитовидной железы учащаются нарушения в системе гемостаза.
При обострении болезни после родов следует подавить лактацию и назначить антитиреоидные препараты.
Трансплацентарный перенос тиреостимулирующего иммуноглобулина может привести к врождённому тиреотоксикозу.
Поскольку тиреостимулирующий иммуноглобулин сохраняется в крови плода значительное время после операции на щитовидной железе, произведённой матери, транзиторный тиреотоксикоз может наблюдаться у новорождённых, матери которых во время беременности находились уже в состоянии эутиреоза или гипотиреоза. У таких новорождённых отмечаются тахикардия, беспокойство, потеря массы тела, офтальмопатия, преждевременный краниостеноз. Врождённый тиреотоксикоз длится 2–3 мес и самопроизвольно исчезает. Если развился тяжёлый тиреотоксикоз, он требует лечения, иначе ребёнок может умереть. Назначают тиамазол по 0,5–1 мг/кг массы тела в сут. Признаки тиреотоксикоза обычно исчезает через 3 мес, отсутствие положительной динамики состояния ребёнка означает, что заболевание перешло в типичный диффузный тиреотоксикоз.
Женщины с диффузным токсическим зобом должны планировать беременность, находиться под постоянным контролем акушера и эндокринолога. До клинического излечения заболевания целесообразно использовать гормональные контрацептивы. При появлении высокой лихорадки и болей в горле на фоне приёма тиреостатических препаратов необходимо экстренное обращение к врачу.
Оптимальным временем для планирования семьи считают полное устранение тиреотоксикоза с обязательным исчезновением из крови тиреостимулирующих иммуноглобулинов до наступления беременности. Во время беременности необходимо ежемесячное посещение эндокринолога и ежемесячное определение уровня fТ4.
После родов (через 2–3 мес), как правило, развивается рецидив тиреотоксикоза, требующий назначения (увеличения дозы) тиреостатика.
источник
Зоб – это увеличение щитовидной железы, которое деформирует контуры шеи. Это увеличение является патологическим, а причиной его возникновения не является воспаление, новообразование или кровоизлияние. Эта группа заболеваний объединяет разные болезненные состояния щитовидной железы, сопровождаемые изменением размера.
Первостепенной причиной зоба является нарушение йодного обмена.
Деление возможных причин на экзогенные и эндогенные обозначает нехватку йода или его достаточность при неправильном расходе.
Согласно морфологическим изменениям зоб делят на:
- Диффузный, увеличивается равномерно.
- Узловой, имеет определённые очаги – узлы. Их количество может быть разным.
- Диффузно – узловой.
Заболевания щитовидной железы могут не влиять на её работу. Если при увеличенном размере, железа функционирует правильно и количество тиреоидные гормонов в пределах нормы, тогда развивается эутиреоидный зоб. Такой зоб не требует специального лечения.
В период беременности щитовидная железа работает в усиленном режиме. Повышенный объём эстрогенов провоцирует увеличение выработки тиреоидных гормонов. Их объём увеличивается в два раза. Возникает диффузный токсический зоб или гипертиреоз. Это состояние наиболее часто диагностируется у будущих мам. Характеризуется оно общим ухудшением состояния особенно в первом триместре беременности и после 28 недели.
Также зоб может сопровождаться пониженной выработкой гормонов. Такое состояние называется гипотериоз. Его негативное воздействие представляет существенную угрозу. Большими изменениями и осложнениями чревато это состояние для малыша: неполноценное умственное развитие, преждевременные роды или прерывание беременности, преэклампсия. У мамы процесс гипотериоза может существенно усугубиться после рождения ребёнка.
Зоб с повышенной выработкой гормонов сопровождается:
- психоэмоциональная нестабильность;
- жар;
- незначительное повышение температуры;
- увеличение щитовидной железы;
- увеличение частоты сердечных сокращений;
- деформация контура шеи;
- постоянная отдышка;
- частый кашель, осиплость.
Для зоба с пониженной выработкой гормонов характерны такие признаки:
- депрессивные проявления;
- общее недомогание, усталость, апатия;
- постоянный озноб;
- низкий сердечный ритм;
- сухость кожи;
- прибавка в весе;
- расстройство внимания и памяти.
Диагностика зоба при беременности учитывает, что гормональный фон в этот период существенно отличается от обычного состояния. В связи с этим анализ крови на гормоны врач назначит после 10 недель от зачатия.
Для установления диагноза потребуется:
- гормональный анализ крови;
- анализ на антитела;
- ультразвуковая диагностика щитовидной железы;
- биопсия.
Пункционная биопсия может понадобиться, если УЗИ покажет наличие узлов, размер которых более 1 см. Проведение процедуры сопряжено с определённым стрессом. Поэтому, в большинстве случаев, процедуру переносят на послеродовое время.
Методы исследований, основанные на радиоактивных излучениях, в период вынашивания не назначаются.
Правильное функционирование щитовидной железы обуславливает не только течение беременности, а и родовой процесс и послеродовое время.
Зоб при беременности имеет следующие последствия:
- преэклампсия – тяжёлое проявление токсикоза;
- отслоение плаценты;
- роды раньше срока;
- сердечная недостаточность;
- стойкое повышение артериального давления;
- маточные кровотечения в послеродовой период
Последствия зоба, возникающие у плода:
- пороки развития, выражающиеся в умственной и физической отсталости;
- замирание в утробе и мертворождение.
Будущая мама должна вовремя обращаться к врачу и следить за собственными ощущениями. Ведь беременность – время, когда важным является любое новое состояние и чувство. При малейших подозрения необходима диагностика и комплексное лечение. Соблюдение размеренного ритма жизни, правил здорового питания, режима труда и отдыха поможет пережить болезнь.
Лечению при беременности подвергается зоб лёгкой степени. Наблюдение акушера – гинеколога должно сопровождать назначения и контроль эндокринолога. Лечение основано на использовании минимального количества препаратов, которые назначают до необходимо снижения гормонов.
Если при беременности функция железы не нарушена, то зоб лечат профилактическими дозами йода.
Зоб с наличием крупных узлов (4 см и более), не оказывающий давления на органы, требует хирургического вмешательства. Осуществление операции откладывают на послеродовой период.
Токсический зоб средней степени тяжести и узловой зоб требуют прерывания беременности. Потому что медикаментозная терапия оказывает негативное влияние на плод. Возможно хирургическое лечение и сохранение беременности после 14 недели. В этом случае возрастают риски внезапного прерывания беременности.
Гипотиреозный зоб лечат с помощью гормональной заместительной терапии.
Профилактические меры основываются на поддержании достаточного количества йода в организме. Для этого необходимо употреблять йодосодержащие продукты. К ним относятся: морепродукты, в частности рыба, морская капуста, орехи, бананы, зерновые культуры и куриные яйца. Необходимая суточная доза микроэлемента в период беременности составляет 200 мкг.
Также особое внимание будущие мамы должны уделить укреплению иммунитета. Организация здорового образа жизни, регулярные прогулки на свежем воздухе, сбалансированное питание и соблюдение режима труд и отдыха – залог здоровья мамы и крохи.
источник
Во время беременности происходят изменения во всем организме, но один из самых важных органов при беременности – щитовидная железа, конечно же, после репродуктивной системы. Хотя их функции тесно связаны между собой и правильное развитие малыша, его умственные способности зависят от правильной работы щитовидки беременной, нормального гормонального фона.
Тема важная и с ней стоит ознакомиться, чтобы не впадать в панику, например, после получения на руки заключения УЗИ или анализа крови на гормоны щитовидной железы во время беременности и на этапе планирования.
- Как работает щитовидная железа
- Регуляция работы щитовидки при беременности в норме и при заболеваниях ЩЖ
- Гормоны щитовидной железы при беременности
- УЗИ ЩЖ во время беременности
- Изменения гормонов щитовидной железы при беременности
- Почему снижается ТТГ и является ли это нормой
- Недостаток йода при беременности: как влияет на беременность и что делать
- Симптомы гипотиреоза
- Симптомы гипертиреоза
- Кому нужно сдавать ТТГ на этапе планирования беременности
- Гипотиреоз и беременность
- Что нужно знать о щитовидной железе беременным
- Особенности лечения
Если рассматривать вопрос совсем упрощенно, то основная задача щитовидной железы – вырабатывать гормон тироксин. Этот гормон действует на все клетки тканей организма и выступает регулятором обменных процессов. При нарушении работы щитовидной железы происходит много патологических изменений, которые при беременности касаются не только женщины, но и плода.
Щитовидная железа достаточно маленькая, расположена поверхностно на передней поверхности шеи. Ее легко пропальпировать. Поэтому любые изменения: увеличение, узлы, участки плотной ткани могут быть определены при ручном обследовании. УЗИ делают для уточнения диагноза. Glandula thyreoidea – имеет форму бабочки: два крыла и перешеек.
Работу щитовидной железы регулирует еще одна железа – гипофиз посредством тиреотропного гормона (ТТГ). Работу гипофиза в свою очередь регулирует гипоталамус. И на все эти взаимодействия и связи еще оказывает влияние центральная нервная система.
Если щитовидная железа выделяет достаточное количество гормонов Т₃ и Т₄, то гипофиз определяет их концентрацию, как нормальную и выделяет то количество стимулирующего гормона ТТГ, которого будет достаточно для поддержания стабильного уровня гормонов щитовидки. Это равновесие происходит в норме.
Если в организме произошли патологические процессы, в результате которых щитовидная железа синтезировала меньше гормонов, то гипофиз выпускает в кровь больше ТТГ, тем самым стимулируя работу щитовидной железы в разрезе синтеза гормонов. В ряде случаев повышенный уровень ТТГ сопровождается повышенной концентрацией тироксина (Т₄). Если эта ситуация сможет компенсироваться на этой стадии, то имеет место субклинический гипотиреоз – клиники, жалоб и проявлений заболевания нет, но ТТГ повышен, а гормоны щитовидной железы пока в норме. Нормальный уровень Т₃ и Т₄ поддерживаются только благодаря активной стимуляции ЩЖ гипофизом посредством ТТГ.
В определенный момент резервы щитовидной железы истощаются, и в крови наблюдается повышение ТТГ и низкий уровень тироксина – Т₄. Это и будет недостаточная функция щитовидной железы – гипотиреоз.
При обратной ситуации высокая концентрация гормонов щитовидной железы приводит к снижению выработки гипофизом гормона стимулятора – ТТГ. Эта ситуация называется гипертоксикоз: снижается ТТГ и повышается тироксин.
Во время беременности в первую очередь важен уровень гормона ТТГ, потому как при определении концентрации только тироксина (который будет в пределах нормы), можно ложно придти к заключению, что с организмом беременной все нормально. А в это время ТТГ может быть повышен и щитовидная железа у беременной будет работать на гране своих возможностей, только чтобы поддержать нормальный уровень Т₃ и Т₄.
В то же время, если уровень ТТГ будет нормальным, то и гормоны ЩЖ также будут в пределах нормы. Если ТТГ повышен или понижен, тогда исследуют Т₄ и Т₃.
Если проводится обследование беременной женщины, ей дают направление на исследование ТТГ и тироксина – Т₄ свободного. Это делают для того, чтобы женщину больше не направлять сдавать анализы, сводя к минимуму психологический стресс перед сдачей анализов, если уровень ТТГ за границами нормы (повышен или понижен).
Существует два показателя тироксина: свободный и связанный. Дело в том, что гормоны не просто растворены в плазме, а связаны с белками переносчиками. Большая доля тироксина связана с переносчиком. Менее 1% всего тироксина находится в свободном состоянии. Именно свободный гормон оказывает свое действие. Поэтому определяется свободная фракция тироксина.
Трийодтиронин –Т₃ рутинно не определяют, только строго по показаниям.
Есть еще один показатель, который назначается достаточно часто – антитела к тиреопероксидазе (АТ-ТПО). Это белки организма, которые вырабатываются в результате аутоиммунных процессов, их действие направлено против щитовидной железы и разрушают ее ткань. Высокий титр антител не должен пугать, так как процесс разрушения достаточно длительный и снижение функции щитовидной железы может не наступить в течение всей жизни. Повышенный уровень АТ-ТПО – это повод регулярно контролировать ТТГ (1 раз в 3 месяца).
Поверхностное расположение щитовидной железы позволяет руками обследовать орган. УЗИ щитовидной железы при беременности делать можно, но исследование не имеет смысла без определения ТТГ, и осмотра эндокринолога. То есть ультразвуковой метод исследования назначается для уточнения диагноза, если эндокринолог видит увеличение или определяет узлы при пальпации.
В норме объем щитовидной железы у женщин до 18 см³. Узлом считается образование, размер которого превышает 1 см в диаметре. Если такой узел обнаружен на УЗИ, то желательно его пропунктировать и убедиться, что процесс не онкологический.
Наша страна находится в эндемической зоне: легкий и средний дефицит йода присутствует практически у каждого. Поэтому, если гормоны щитовидной железы в норме, то с такими узлами обычно ничего не делают.
Во время беременности снижается уровень ТТГ. Норма для «небеременного» организма – 0,4-4 мЕд. У беременных норма ТТГ ниже:
Гормональный фон при беременности меняется, но меняется не совсем одинаково. Бывают случаи, когда хорионический гонадотропин очень сильно стимулирует щитовидную железу и уровень ТТГ может быть меньше, чем 0,1 мЕд. В такой ситуации, если нет сильного токсикоза, беременность нормально развивается, нет выраженной тахикардии (более 140 ударов в минуту) это может быть гестационный гипертиреоз, который не требует лечения. Но всегда нужно быть настороженными в отношении истинного тиреотоксикоза. Если уровень ТТГ очень низкий и есть жалобы, тогда нужно сдать анализ крови на антитела к рецепторам ТТГ, он называется АТ-р-ТТГ. Если эти антитела не обнаружены, то запредельное снижение ТТГ связано с беременностью, а не с диффузным токсическим зобом.
Если йода в пище достаточно, то лекарственные препараты в виде Йодомарина назначать во время беременности не обязательно. Но проживание в эндемических районах предусматривает назначение препаратов йода на этапе планирования и до конца третьего триместра. Если женщина, будучи беременной, отправляется отдыхать на берег моря, то пища, которая выращена на побережье, уже богата этим элементом. Тогда употребление йода в таблетках не требуется. Если вы проживаете или поехали на отдых в страну, где принята программа универсального йодирования соли, то дополнительное назначение препаратов йода так-же не нужно.
Если женщина во время беременности не принимала дополнительно таблетированный йод и проживала на землях с недостаточным содержанием йода в почве, то не обязательно, что дефицит сможет повлиять на умственные способности малыша. Скорее всего, щитовидка беременной постарается компенсировать йододефицит, может увеличиться в размерах, чтобы больше йода захватывать из крови и обеспечить необходимое количество гормонов для себя и малыша. В редких случаях может наступить гипотиреоз.
- морская капуста;
- все виды морских рыб и моллюски;
- кальмары;
- креветки.
На этапе планирования беременности суточная норма йода для женщины 150 мкг в сутки, для беременной 250 мкг, после родов во время лактации – 250-300 мкг.
С 16 недели беременности щитовидная железа плода начинает функционировать, поэтому на этом сроке йод необходим уже не только маме, но и малышу.
Народная мудрость рекомендует добавлять йод в молоко и пить беременной. Делать этого нельзя категорически. 1 капля спиртового раствора йода – практически годовая норма для организма и несет непредсказуемый эффект, поэтому не экспериментируйте со своей щитовидной железой. Также во время беременности нежелательно мазать горло раствором Люголя, делать йодные сетки и применять отхаркивающие препараты, которые в составе имеют йод.
Процессы, связанные с гипотиреозом, характеризуются замедлением метаболизма в организме у беременной женщины.
- забывчивость;
- усталость;
- раздражительность;
- депрессия;
- неспособность сосредоточиться;
- редкие волосы;
- выпадение волос на голове и теле;
- непереносимость холода;
- повышенный холестерин;
- увеличенная щитовидная железа;
- опухшие веки;
- периодические пересыхания в горле и кашель;
- затрудненное глотание;
- хрип и изменение тембра голоса;
- снижение частоты сердечных сокращений;
- бесплодие (именно поэтому при ЭКО обязательно обследуют щитовидную железу и ее гормоны);
- нерегулярный менструальный цикл;
- запоры;
- снижение мышечного тонуса;
- мышечные судороги.
Повышенная функция щитовидной железы при беременности характеризуется симптомами, которые возникают вследствие повышения метаболических процессов.
- раздражительность;
- агрессивность;
- бессонница;
- утомляемость;
- сильно секутся волосы и выпадают;
- влажная кожа и ломкие ногти;
- снижение веса;
- повышенная потливость;
- на лице появляется яркий румянец;
- пучеглазие;
- повышение аппетита;
- постоянно повышенная температура;
- частое сердцебиение;
- нерегулярный менструальный цикл;
- склонность к поносам;
- дрожание пальцев и век;
- беременность наступает, но часто прерывается;
- костная система становится хрупкой.
Беременность при гипертиреозе часто убирает симптомы повышенной функции щитовидной железы, за счет повышенной потребности в гормонах беременного организма и увеличения объема крови. Кроме этого с началом беременности снижается активность иммунной системы, за счет этого и снижаются явления аутоиммунных процессов, связанных со щитовидной железой.
Гипотиреоз и гипотиреоз не являются противопоказанием к беременности, но подготовка на этапе планирования становится очень важной. При обоих заболеваниях, если беременность наступила, и женщина не знала о нарушении здоровья со стороны ЩЖ, возможности для лечения есть.
Сдать анализ крови на ТТГ рекомендовано если:
- возраст старше 30 лет;
- зафиксировано увеличение щитовидной железы;
- в анамнезе были заболевания щитовидной железы;
- проводилась лучевая терапия на область головы или шеи;
- повышен уровень холестерина в крови;
- происходит прием препаратов лития, интерферонов, кордарона;
- диагностированы аутоиммунные и ревматоидные заболевания (артрит, системная красная волчанка), сахарный диабет 1 типа; пернициозная пневмония, болезнь Аддисона;
- у родственников есть заболевания щитовидной железы.
На этапе планирования беременности при гипотиреозе нужно определить концентрацию ТТГ, при необходимости скорректировать и привести к норме (менее 2,5). Как только подтверждается беременность, дозировка препаратов левотироксина повышается на 30-50%. Например, если на этапе планирования женщина принимает Эутирокс в дозе 100 мкг, то необходимая суточная доза 150 мкг. После родов доза снижается до исходной, которая была на этапе планирования беременности. Во время беременности контроль ТТГ происходит с периодичностью 4-6 недель.
- Отправная точка в диагностике заболевания щитовидной железы при беременности – уровень ТТГ.
- УЗИ щитовидной железы проводится только по показаниям.
- При назначении Йодомарина суточная доза – 200 мкг в сутки, если доктор не назначил по-другому. Принимать препарат нужно на протяжении всей беременности и периода кормления грудью. Если вы отдыхаете на море, по согласованию с доктором препарат временно отменяют.
- Если был назначен L-тироксин (Эутирокс), никаких экспериментов с дозой и кратностью приема проводить нельзя.
L-тироксин принимается натощак, минимум за 30 минут до приема пищи. Если принимать препарат после завтрака или непосредственно перед употреблением пищи, необходима доза полностью в организм не поступит. Это идентичный гормон, который вырабатывает щитовидная железа, негативного влияния на органы пищеварения он не оказывает.
Если вы принимаете параллельно поливитамины для беременных, то их нужно перенести на более поздний прием: днем или вечером. Соли кальция или железа будут препятствовать всасыванию Эутирокса.
источник