Женщинам, прежде всего, необходимо знать причины, по которым прерывается беременность. Выкидыш происходит практически у каждой десятой женщины. Но речь идет лишь о зарегистрированных случаях, когда женщина знала о том, что находится в положении и стояла на учете в женской консультации.
Но есть и такие случаи, когда женщина не знает о том, что беременна, не обращает внимания не небольшую задержку, а когда происходит выкидыш, она думает, что начались месячные. Помимо этого, очень часто выкидыш случается еще до момента наступления задержки.
В основном беременность прерывается в первые три месяца, именно в этот период плод более всего уязвим и восприимчив к воздействию различных негативных факторов. Больше половину выкидышей случаются именно в первые двенадцать недель с момента зачатия.
Женщины, которые столкнулись с такой проблемой, как прерывание беременности, беспокоятся о том, не повториться ли точно такая же ситуация с наступлением новой беременности. Коков процент того, что новая беременность закончиться также плачевно?
Каждая четвертая женщина, у которой произошел выкидыш, может вновь столкнуться с данной проблемой. Если же ситуация повторяется два-три раза, то шанс того, что женщина сумет нормально выносить малыша очень низкий. Но все же не все так страшно, как кажется. Если своевременно диагностировать риск выкидыша и назначить адекватное лечение, то беременность можно сохранить.
Если беременность прервалась в первом триместре и это единичный случай, то произошло это, скорее всего, из-за хромосомных аномалий. Это значит, что с момента зачатия плод не был жизнеспособным и организм избавился от него.
- Тератогенные факторы. Когда будущая мама принимает запрещенные во время беременности лекарственные препараты, проходит процедуры, запрещенные в этот период.
- Если женщина забеременела при установленной в полости внутриматочной спирали с целью контрацепции. В таком случае тонус матки повышен, нити спирали свободно опускаются во влагалище, а это дает легкую возможность инфекции попасть в матку. Если плацента формируется рядышком со спиралью, то это очень опасно, так как может быть преждевременная отслойка плаценты и сильное кровотечение.
- Инфекции – ВИЧ, краснуха, цитомегаловирус и прочие.
- Болезни и патологии щитовидной железы. Если у женщины есть нарушения со стороны работы щитовидной железы, то прогестерон может вырабатываться в недостаточном для организма количестве. Прогестерон необходим для нормального развития плода.
- Иммунные факторы. Если у женщины очень высокий иммунитет, то ее организм может воспринять плод, как чужеродное тело, в результате чего плод отвергается.
- Порок развития матки. Выкидыш может произойти при седловидной матке, двурогой матке, при наличии внутри органа перегородки.
- Истмико-цервикальная недостаточность. В таком случае примерно на сроке три-шесть месяцев шейка матки начинает самопроизвольно открываться. Это связано с ее слабостью, она не выдерживает давление околоплодных вод и самого плода.
Женщина должна пройти обследование после самопроизвольного аборта в том случае, если ситуация возникла не единожды и срок небольшой. Ведь на больших сроках довольно сложно определить причину, по которой произошел выкидыш.
После многократных выкидышей необходимо очень серьезно отнестись к вопросу планирования последующей беременности. Какие же анализы и обследования нужно пройти женщине после выкидыша? Ниже приведен примерный их перечень, некоторые исследования или анализы нужно проходить обеим супругам:
- Пробы на биологическую совместимость крови.
- Гемостазиограмма (анализ на свертываемость крови).
- Анализ на антитела АФС и ХГЧ.
- Исследование кариотипа – это генетический анализ. Его необходимо проводить обеим супругам.
- Общий анализ крови, обязательным анализом является анализ крови на сахар.
- Общий анализ мочи.
- УЗИ малого таза. УЗИ необходимо пройти два раза за цикл. Первое УЗИ – в первую фазу цикла, а второе – во вторую фазу цикла.
- Анализ крови на гормоны – св. Т3 и Т4, 17-ОП. Данный анализ также нужно сдавать два раза за цикл.
После самопроизвольного аборта на раннем сроке беременности последующую беременность нужно тщательно планировать. Обеим супругам необходимо знать о некоторых ограничениях, вести здоровый образ жизни для того, чтобы неприятная ситуация не повторилась еще раз.
Самым первым делом после случившегося выкидыша нужно пройти необходимые исследования и сдать нужные анализы. Также врач может назначить женщине прием витаминов, но не комплексных. Примерно за два-три месяца до начала беременности нужно принимать ежедневно фолиевую кислоту (около 400 мкг на протяжении суток).
Прием фолиевой кислоты поможет защитить нервную систему ребенка от всевозможных патологий. Также прием фолиевой кислоты продолжается и в первые два месяца беременности. Врач должен назначить дозировку фолиевой кислоты, отталкиваясь от состояния здоровья женщины и от ее индивидуальных особенностей. К примеру, если у женщины есть эпилепсия или сахарный диабет, то ей необходима доза в четыре раза меньше обычной. Если же у женщины уже есть ребенок или дети, имеющие дефект нервной трубки, то следует увеличить дозу (во сколько раз сможет подсказать доктор).
Любые лекарственные препараты нужно принимать, только проконсультировавшись с врачом. Доктор сможет подобрать те лекарства, которые будут наименее безопасны и при этом эффективны. Нужно знать о том, что на ранних сроках беременности женщине не стоит в больших дозах употреблять витамины Д и А, потому что они могут спровоцировать выкидыш.
Важно следить за своим питанием. Оно должно быть полноценным и сбалансированным, чтобы организм получал достаточное количество витаминов и минералов. Не нужно сидеть ни на каких диетах с целью похудения, также следует забыть о тяжелых физических нагрузках.
Рекомендовано отказаться на этот период времени от курения и от употребления спиртных напитков. Также стоит отказаться или уменьшить употребление кофеина, позволено выпивать на протяжении дня одну — две чашки кофеиносодержащего напитка.
Если у женщины еще не было ветрянки и краснухи, то перед беременностью нудно сделать от них прививки. Чтобы избежать такого состояния, как токсоплазмоз, то будущей мамочке стоит кушать лишь тщательно вымытые овощи и фрукты, не прикасаться к сырому мясу, при готовке мяса следить за тем, чтобы оно не оставалась хоть немного сырым. Если в доме есть кот, то желательно, чтобы туалет за ним убирал кто-нибудь другой, будущей маме не желательно этого делать, так как она может заразиться.
Если у вас случился выкидыш, то не стоит полностью разочаровываться, лучше в таком случае направить все усилия на то, чтобы следующая беременность прошла нормально.
источник
«Вторая попытка. Планирование беременности после выкидыша» (ж-л «9 месяцев», №10, автор акушер-гинеколог, Геворкова Е.В.)
Елена Геворкова Врач акушер-гинеколог, г. Москва
Прерывание желанной беременности оборачивается большой трагедией для каждой женщины, это тяжелейший стресс – не столько физический, сколько моральный. Но приходит время – и женщина снова задается вопросом о рождении ребенка. Что надо иметь в виду при планировании беременности в такой ситуации?
Переживание потери нерожденного ребенка часто запускает целый каскад проблем: меняются взаимоотношения с близкими и родными, возникает чувство вины. Боль утраты и несбывшиеся мечты требуют срочно «найти и наказать» виновных – себя, супруга, врачей, окружающих. Поэтому прежде чем подготовиться к новой беременности, женщине в первую очередь необходимо восстановить душевное равновесие, выяснить причины случившегося и по возможности их устранить.
Выкидыш обозначает беременность, которая прекращается без постороннего вмешательства с момента зачатия до срока, при котором плод способен существовать вне организма матери (до 22 недель, когда масса плода достигает 500 г). В зависимости от сроков беременности различают ранний выкидыш, или самопроизвольный аборт (до 12 недель беременности), ипоздний выкидыш (с 12 до 22 недель).
Если выкидыш уже не первый, т.е. две или более беременностей заканчивались самопроизвольным выкидышем, говорят о привычном невынашивании беременности. Не более 3—5% пар сталкиваются с таким диагнозом.
С каждым выкидышем увеличивается риск последующего, но даже при привычном невынашивании беременности риск потери не превышает 50%.
К сожалению, выкидыш — не такое уж редкое явление. По статистическим данным, в России 15—20% беременностей (т.е. каждая пятая беременность) заканчиваются именно так. Половина всех выкидышей происходят на ранних сроках беременности — до 12 недель.
1. Генетические факторы. Хромосомные и генные аномалии являются основной (более 50%) причиной ранних (до 12 недель) самопроизвольных абортов. Наиболее часто выкидыш по этой причине происходит до 5—6 недель беременности.
В очень редких случаях родители являются носителями «неправильного» хромосомного набора, что делает зародыш нежизнеспособным. В основном генетические изменения — это нарушение количества или строения хромосом в клетках, возникающие при их делении. Это приводит к возникновению у эмбриона множественных пороков развития, несовместимых с жизнью, и способствует его внутриутробной гибели. Мудрая природа предотвращает появление на свет детей с тяжелыми множественными пороками, и возникает самопроизвольный аборт.
Что делать? Обычно выкидыш — выход плодного яйца из матки — в большинстве случаев происходит вне стен стационара. В таких ситуациях невозможно исследовать сам зародыш на предмет обнаружения хромосомной патологии. Если же это произошло в стационаре, то необходимо провести цитогенетическое исследования эмбриона (анализ на выявление нарушений хромосомного набора). Перед планированием следующей беременности паре рекомендуется пройти консультацию у генетика и сдатькариотипирование (исследование под микроскопом кариотипа – количества и структуры хромосом), чтобы определить «правильность» собственного генетического кода. Это один из этапов обследования, который поможет исключить генетическую причину выкидыша.
2. Гормональные нарушения. К этому фактору риска относятся проблемы, связанные как непосредственно с яичниками женщины (нарушение синтеза половых гормонов – эстрогенов, прогестерона, андрогенов), так и с различными заболеваниями, сопровождающимися гормональными нарушениями (сахарный диабет, болезни щитовидной железы, надпочечников и т.д.). Наиболее часто к выкидышу на ранних сроках приводят недостаточность лютеиновой фазы – НЛФ (состояние, при котором желтое тело в яичнике синтезирует мало прогестерона – основного гормона, сохраняющего беременность) и гиперандрогения (повышенное содержание мужских половых гормонов).
О возможных гормональных нарушениях, как правило, женщина знает еще до наступления беременности, так как они часто препятствуют ее наступлению. Синдром поликистозных яичников (патология яичников, при которой не происходит овуляций и вырабатывается повышенное количество мужских половых гормонов), высокий уровень мужских половых гормонов (андрогенов), пролактина (гормона, поддерживающего лактацию после родов), недостаток прогестерона и другие нарушения дают о себе знать еще на этапе планирования беременности, проявляясь, например, нарушениями менструального цикла. Именно поэтому «неожиданный» выкидыш очень редко бывает связан с гормональными нарушениями. Чаще они приводят к длительной угрозе прерывания беременности, но при ярко выраженных гормональных нарушениях может произойти выкидыш.
Что делать? Необходимо пройти консультацию у врача-гинеколога, а при необходимости — у эндокринолога. Проведение лабораторных анализов – определение уровня гормонов в крови — поможет правильно поставить диагноз и назначить соответствующее лечение, чтобы подготовить организм к следующей беременности. В крови женщины в первую или вторую фазу менструального цикла определяют уровень эстрогенов, прогестерона, пролактина, тестостерона, ФСГ (фолликулостимулирующего гормона), ЛГ (лютеинизирующего гормона), гормонов щитовидной железы и др. Гормональные нарушения хорошо поддаются коррекции, и при необходимости лечение продолжается и после наступления беременности. Правильно подобранная схема лечения позволяет сохранить последующую беременность.
3. Аномалии развития и патологии женских половых органов. К патологиям половых органов относятся:
— генитальный инфантилизм (недоразвитие половых органов, когда их размеры меньше, чем в норме);
— двурогая матка (она как бы расщеплена на две части, имеет две полости, которые сливаются в нижней ее части);
— седловидная матка (ее ширина увеличена, а дно вогнуто);
— перегородки в полости матки;
— узлы миомы (доброкачественная опухоль матки), выступающие в полость матки;
— полипы эндометрия (выросты слизистой оболочки матки).
Данные изменения матки мешают эмбриону полноценно прикрепиться к слизистой, а также приводят к тому, что плоду тесно расти и развиваться в условиях дефицита места. Некоторые формы патологий, к сожалению, невозможно исправить. Это относится к врожденным аномалиям строения (например, двурогая, седловидная матка). Другие препятствия вполне устранимы; для этого требуется помощь хирургов (рассечение внутриматочной перегородки, удаление миоматозных узлов, деформирующих полость матки, полипов эндометрия). После операции восстанавливается нормальная форма матки, и теперь у эмбриона есть возможность хорошо прикрепиться и развиваться до родов.
Что делать? Помощниками в такой ситуации станут УЗИ половых органов и инструментальные методы обследования: гистероскопия (осмотр полости матки с помощью камеры), при необходимости – лапароскопия (через стенку живота в брюшную полость вводится камера). После постановки диагноза препятствие, при возможности, будет устранено, и после восстановления организма можно планировать беременность. Планирование беременности после лапароскопии можно начать после окончания периода реабилитации — в среднем через 3—6 месяцев.
4. Несостоятельность шейки матки, или истмико-цервикальная недостаточность (ИЦН). Это состояние, при котором мышечное кольцо шейки матки перестает выполнять свою функцию, шейка раскрывается преждевременно, не справляясь с растущей нагрузкой за счет роста плода. При этом микробы из влагалища могут проникнуть в матку и привести к инфицированию плодных оболочек или через приоткрывшуюся шейку начнет выступать плодный пузырь, и инфицирование произойдет еще быстрее. Последствием этого будет излитие вод и выкидыш. Как правило, ИЦН проявляется на сроке 16—22 недели.
Причинами ИЦН могут быть травмы шейки матки. Это может произойти при внутриматочных вмешательствах (например, медицинский аборт, выскабливание слизистой матки). Также формирование рубца на месте мышечной ткани может происходить после глубоких разрывов шейки матки во время предыдущих родов.
Еще одной причиной шеечной недостаточности являются гормональные нарушения в организме женщины — как правило, это происходит при переизбытке мужских половых гормонов. Шейка матки размягчается, укорачивается, раскрывается, и происходит излитие вод с последующим выходом плода.
Формирование ИЦН происходит субклинически, т.е. без внешних проявлений.
Что делать? До планирования беременности врач-гинеколог при влагалищном исследовании оценивает состояние шейки матки: нет ли рубцов и разрывов. Желательно выполнить кольпоскопию, сдать анализы: гинекологический мазок, ПАП-мазок (онкоцитология – мазок с шейки матки исследуется под микроскопом на предмет наличия атипических (не только раковых, но и любых измененных) клеток), бактериальный посев из цервикального канала, провести ПЦР-диагностику генитальных инфекций. При выявлении инфекций нужно пройти курс лечения, так как активация половых инфекций вызывает воспаление во влагалище, которое далее может распространяться выше, на шейку матки, а за счет ее приоткрытия — и на плодные оболочки. При обнаружении деформации шейки матки необходимо решить вопрос о возможной хирургической коррекции. При подозрении на гиперандрогению надо сдать анализы (андрогенный блок на 7—10-й день регулярного менструального цикла) и при необходимости пройти курс гормональной коррекции. При ИЦН во время беременности на шейку матки накладываются швы, которые закрывают ее и предотвращают выкидыш. Снимаются швы при доношенном сроке беременности (после 36 недель).
5. Нарушение свертываемости крови или тромбофилические факторы.
Если у женщины имеется склонность к более активному свертыванию крови, то это может стать одной из важной причин невынашивания беременности. Дело в том, что зародыш получает питательные вещества и кислород от мамы с кровью через тоненькие сосуды плаценты, и если в них образуются тромбы, то эмбрион перестает получать питание с кровью, впадает в состояние голодания и через какое-то время погибает.
Что делать? Если подозрение падет на данную причину выкидыша, то гинеколог назначит гемостазиограмму (или коагулограмму) – анализ, показывающий состояние свертывающей системы на момент сдачи крови. Кроме того, необходимо провести анализы для исключения генетической причины повышения свертывания крови и образования тромбов.
При подтверждении повышенной свертываемости (тромбофилия, антифосфолипидный синдром) врач назначит специальное лечение, делающее кровь менее густой. Лечение продолжают и после наступления беременности, чтобы предотвратить ее осложнения.
6. Иммунологические проблемы. Условно они делятся на две большие подгруппы — аутоиммунные («сам против себя») и аллоиммунные («сам против другого»).
Аутоиммунные факторы (от греч. autos – «сам») характеризуются повышенной агрессивностью организма мамы к зародышу, который является наполовину чужеродным для ее организма. Это происходит, если по каким-то причинам активные клетки иммунитета женщины «не желают» беременности и отторгают зародыш.
Аллоиммунные факторы (от греч. allos – другой) реализуются в том случае, если муж с женой имеют тканевое сходство — совместимость тканей, которая делает зародыш слишком схожим с мамиными клетками, и механизмы защиты беременности не включаются -зародыш не распознается организмом матери как плод, а воспринимается как измененная клетка собственного организма, против которой начинает работать система уничтожения.
Что делать? Диагностику подобных проблем проводят, исследуя молекулярно-генетические анализы (цитокиновый профиль) и выясняя уровень агрессии иммунной системы женщины. Это помогают сделать иммунограмма (анализ крови, в котором исследуются иммунные клетки) и анализ на аутоантитела (антитела к собственным клеткам). При наступлении беременности все эти скрытые «агрессоры» могут атаковать зародыш. Поэтому еще до наступления беременности (при наличии такой активации) необходимо провести коррекцию.
Похожесть супругов определяется по специальному анализу крови на гистосовместимость – HLA II-типирование. По данному анализу можно понять, насколько супруги «схожи» гистологически (т.е. насколько схожи их ткани) и мешает ли этот фактор развитию зародыша. Все возможные варианты иммунологических проблем возможно скорректировать, готовясь к следующей беременности. И даже если у женщины будет обнаружено гистологическое «сходство» с мужем, есть способ лечения. Проводится «курс обучения» организма женщины способности распознавания клеток мужа (лимфоцитоиммунотерапия). Для этого женщине вводят лимфоциты ее мужа (или доноров), что является своеобразной «прививкой», и проблемы несовместимости решаются.
7. Инфекционные заболевания. Причиной невынашивания беременности могут быть как общие инфекционные заболевания, так и инфекции женских половых органов, в том числе болезни, передающиеся половым путем. Уреаплазмоз, хламидиоз, трихомониаз, гонорея, герпес и другие заболевания приводят к возникновению воспалительных процессов сначала в нижних отделах половых органов, затем инфекция поднимается вверх, может произойти инфицирование плодные оболочек, их повреждение и излитие околоплодных вод, ведущее к выкидышу. Также инфекция через зараженные плодные оболочки и околоплодную жидкость попадает в организм плода, что может вызвать формирование пороков развития, иногда не совместимых с жизнью. В этом случае происходит выкидыш.
Инфекционные заболевания внутренних органов грипп и краснуха – это не заболевания внутренних органов (пневмония, аппендицит, пиелонефрит и др.) могут привести к попаданию инфекции из организма матери к плоду через плаценту и стать причиной выкидыша. Интоксикация, сопровождающая инфекционные заболевния, может вызвать гипоксию плода – состояние, при котром плод недополучает кислород и питательные вещества.
Что делать? Для диагностики инфекций женских половых органов гинеколог берет мазок на флору, бактериальный посев из цервикального канала, проводит ПЦР-диагностику инфекций половых путей. При выявлении заболевания необходимо пройти лечения.
При наличии хронических заболеваний,(пиелонефрит, тонзиллит, гастрит, холецистит и т.д.) необходима консультация смежных специалистов – терапевта, хирурга, нефролога и т.д.. Они подберут адекватное лечение, которое приведет к исчезновению на длительное время признаков заболевания, а также дадут рекомендации по лечению, если обострение возникнет при следующей беременности.
Опровергаем мифы
Вопреки широко распространенному мнению, физическая нагрузка, стрессы, эмоциональные переживания, перелеты и переезды сами по себе не приводят к прерыванию беременности — это происходит в крайне редких случаях. Возможно, что-то и может спровоцировать проблему, стать пусковым механизмом, но зерно дает всходы, падая на почву. И если организм мамы здоров, нет предрасполагающих факторов, то зародышу причинить вред будет невозможно. Физическая нагрузка или стрессы должны обладать «сверхсилой», чтобы помешать дальнейшей жизни зародыша.
источник
Иногда беременность прерывается плачевным исходом — выкидышем. Женщине сложно смириться с потерей малыша, и она желает как можно быстрее вновь забеременеть. И конечно, ей хочется понять, по какой причине мог произойти выкидыш, чтобы по возможности оградить себя и ребёнка от повторного несчастья. Поговорим о том, когда вновь можно забеременеть, и что можно предпринять для исключения выкидыша.
Причин выкидыша может быть много. Рассмотрим наиболее популярные из них:
- Генетические нарушения. Их провоцируют радиация, вирусы, другие внешние негативные воздействия. Такое самопроизвольное прерывание беременности практически неизбежно и его нельзя предотвратить.
- Имеющиеся или перенесённые ранее половые инфекции. Это хламидиоз, гонорея, бактериальный вагиноз. Наличие в анамнезе этих заболеваний приводит к плачевным результатам до 24-х недель беременности. Если этот пик пройден, то заболевания не повлияют на вынашивание плода. Беременным с такой проблемой назначается лечение в зависимости от вида инфекции, а в качестве профилактики рекомендуется приём поливитаминов, разрушающих биоплёнку патогенных микробов при бактериальном вагинозе.
- Тромбофлебит или варикоз. При этой проблеме врач назначает будущей маме препараты из группы низкомолекулярных гепаринов.
- Многоплодная беременность. Обычно двойни или тройни появляются на свет раньше срока, поэтому риск выкидыша при их вынашивании выше. В этом случае врач не предпринимает никаких мер профилактики, а просто советует будущей маме вести спокойный образ жизни.
- Анемия. Эта проблема встречается часто, при ней обычно назначаются препараты железа.
- Гормональные нарушения. На ранних сроках беременности в организме будущей мамы может недоставать женского гормона прогестерона, из-за чего случается выкидыш. В этом случае назначается курс гормональных препаратов. Другая похожая проблема связана с большим количеством мужских гормонов в организме женщины, из-за которых снижается синтез прогестерона и эстрогена. На вынашивании малыша могут сказаться и гормоны надпочечников и щитовидной железы, которые тоже нужно проверить перед зачатием.
- Резус-конфликт. Он возникает при наследовании малышом отрицательного фактора крови от отца и положительного — от матери. В итоге женский организм воспринимает плод как инородный предмет и происходит его отторжение. В этом случае врач назначает прогестерон, который является иммуномодулятором.
- Хронические заболевания, ослабленное здоровье. При высокой температуре и интоксикации организма плод находится под серьёзной угрозой. Самыми коварными заболеваниями для такого исхода являются грипп, краснуха и вирусный гепатит. При возникновении ринита и ангины в начале беременности также есть угроза выкидыша. Перед планированием нужно пролечить имеющие хронические заболевания, а во время вынашивания малыша поменьше находиться в общественных местах.
- Аборт. Такое вмешательство, проведённое ранее, является серьёзным стрессом для организма. Последствия аборта — воспаления женских органов, дисфункция надпочечников или яичников. При наступлении новой беременности женщина должна рассказать об аборте врачу, чтобы снизить риск выкидыша.
- Приём определённых препаратов, лечение некоторыми травами. Определённые лекарства могут попадать к плоду через плаценту и оказывать на малыша негативное влияние, что особенно опасно в первом триместре беременности. К запрещённым препаратам относятся некоторые группы антибиотиков, противозачаточные средства, лекарства, устраняющие боль. Если они принимались до того, как женщина узнала о беременности, то нужно рассказать об этом врачу. Напрасно многие полагают, что лечение травами безопасное. Для беременной женщины недопустимо использование пижмы, крапивы, зверобоя, петрушки. Все эти травы провоцируют тонус матки и приводят к выкидышу.
- Короткая шейка матки. Эта причина встречается наиболее часто во втором и третьем триместрах. В этом случае гинеколог порекомендует уменьшить физические нагрузки и использовать дородовой бандаж. Короткой шейка матки может стать из-за ранее проведённого аборта.
- Стресс. Об этой причине будущая мама должна рассказать врачу: ей не следует принимать успокоительные препараты без одобрения гинеколога.
- Чрезмерные физические нагрузки. Максимально допустимый вес ноши для беременной женщины — 5 кг. Его нужно равномерно распределить, а в процессе переноса груза давать себе отдых.
- Травмы. Об этой причине нужно немедленно рассказать врачу. При обычном падении угроза выкидыша минимальная, так как малыш в утробе матери находится под надёжной защитой.
- Горячие ванны. В начале беременности не нужно злоупотреблять использованием горячей воды: допустимо, чтобы женщина проводила в ней не больше 15-и минут в день.
Многие методы, разработанные учёными, на практике оказались недостаточно полезными. Так, рекомендованный постельный режим не защищает от выкидыша. Также не подтвердилась эффективность спазмолитиков и магния, в которых врачи были так уверены. Однако на территории бывшего союза такие методы до сих пор используются, и многие врачи им доверяют
При вынашивании третьего малыша терапевт (который обязательно смотрит беременную перед постановкой на учёт) поставил мне анемию. Моя гинеколог удивилась такому диагнозу. Не знаю всё же, действительно у меня была эта проблема или нет, но дочку я вынашивала до конца срока, и даже немного с ней переходила. Поэтому утверждать насчёт анемии в качестве угрозы выкидыша не могу.
Симптомы выкидыша бывают хорошо выражены. К ним относятся следующие проявления:
- боль внизу живота, иногда в области поясницы;
- кровотечение (красные или коричневые влагалищные выделения);
- кровянистые выделения с кусочками ткани (при произошедшем выкидыше);
- дискомфорт и боль при маточном тонусе;
- вытекание жидкости из влагалища.

Обо всех этих симптомах нужно незамедлительно рассказать врачу: он окажет своевременную помощь, благодаря чему иногда удаётся сохранить ребёнка.
У моей знакомой не было никаких симптомов выкидыша кроме коричневатых выделений. Поначалу она не придала им значения, но вскоре они усилились, и знакомая отправилась на консультацию к специалисту. Её быстро госпитализировали и ребёнка удалось спасти. Поэтому, на мой взгляд, так важно обратиться к врачу даже при незначительном симптоме, ведь своевременное обращение поможет сохранить жизнь малыша.
В этом вопросе мнения учёных и акушеров-гинекологов расходятся. Учёные утверждают, что при попытках зачатия малыша в первые 3 месяца после выкидыша супруги на 71% повышают успешность предпринимаемых попыток, затем рожая здоровых детей.
Исследование показало, что в первые 3 месяца после выкидыша пытавшиеся забеременеть пары в 77% случаев родили здорового ребёнка. И лишь 23% женщин, которые выжидали более долгий срок, смогли выносить и родить здоровых детей
По мнению учёных, пара просто должна быть психологически и физически готова к новому зачатию и вынашиванию малыша, и тогда успешный результат не заставит себя ожидать. Но гинекологи думают иначе: по их мнению, женщина может вновь забеременеть не раньше чем через 3–6 месяцев (всё зависит от её состояния). Однако здесь многое зависит от срока, на котором произошёл выкидыш. Так, при выкидыше на четвёртой-пятой неделе с нормальным приходом месячных, без проведения чистки, беременеть можно в следующем цикле. А вот при вмешательствах и приличном сроке беременности вновь стремиться к зачатию можно не раньше чем через 6 месяцев. Врач предлагает женщине пройти необходимые исследования, сдать анализы и по их результатам планировать беременность. При планировании новой беременности нужно пройти ряд исследований и убедиться, что выкидыша не случится вновь. Исследования бывают следующими:
- Забор крови для исследования гормонального фона женщины в обязательном порядке, анализ мочи на уровень кетостероидов. Оба этих анализа покажут уровень мужских половых гормонов в организме женщины. При их высоком содержании врач назначит приём препаратов, купирующих выработку мужских гормонов. Необходимо сдать следующие анализы:
- на гормон ФСГ на 3–8-й или 19–21-й дни менструального цикла женщины;
- на ЛГ (лютеинизирующий гормон) в этот же период;
- пролактин в первую и вторую фазы месячных;
- эстрадиол в течение всего менструального цикла;
- прогестерон на 19–21-й день месячных;
- тестостерон сдаётся в любой день обоими супругами;
- ДЭА-сульфат проверяется в любой день у обоих супругов;
- трийодтиронин свободный берётся в любое время;
- тироксин общий;
- тиреотропный гормон:
- на антитела к ТТГ сдаётся в любой день менструального цикла.
- Обследование надпочечников и щитовидной железы: во время беременности эти органы должны работать безупречно. При выявлении их патологии женщина пройдёт лечение у терапевта или эндокринолога.
- Обследование на наличие венерических заболеваний, ИППП и ТОРЧ-инфекций.
- УЗИ матки и придатков, которое проводится для составления картины нормального или ненормального функционирования женских репродуктивных органов, лучше в первой или второй фазе цикла:
- эндометрия (внутренней слизистой оболочки матки, снабжённой кровеносными сосудами);
- наличия новообразований (папиллом, миомы);
- аномалий строения половых органов (загиба матки и т. д.).
- Консультация генетика (в некоторых случаях). Обычно она назначается, если женщине более 30-и лет, при подозрении, что причина предыдущего выкидыша была связана с генетическими аномалиями.

Случается, после выкидыша экспресс-тест снова показывает две полоски, но женщина понимает, что что-то здесь не так. Это может возникнуть по ряду причин, одной из которых является то, что организм не успел перестроиться после беременности. После выкидыша гормон ХГЧ постепенно выводится с кровью, из-за чего женщина может видеть две полоски на экспресс-тесте. Ложноположительный тест отмечается и по причине приёма препаратов с содержанием гормона ХГЧ (Профази, Прегнила). 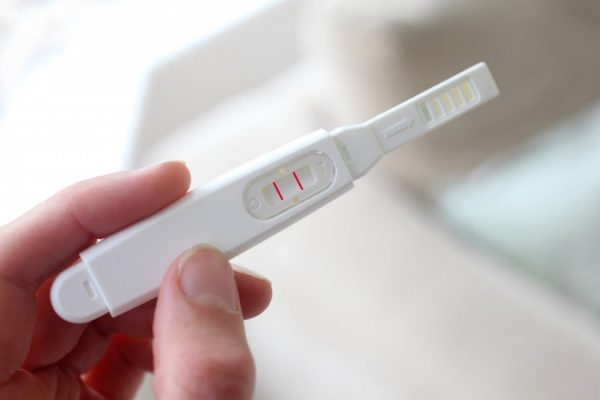
Если после выкидыша тест долгое время указывает на беременность, то необходимо проконсультироваться с врачом для исключения серьёзных проблем со здоровьем
В России 15–20% беременности заканчивается выкидышем. Во избежание повторного самопроизвольного прерывания беременности женщина должна пройти тщательную подготовку: выявить причину, пройти обследование организма, настроиться на новое вынашивание. Всё это поможет родить доношенного и здорового ребёнка.
источник
Что такое выкидыш?
В медицине выкидышем называется самопроизвольный аборт, когда плод гибнет, находясь еще в утробе матери. Чаще всего выкидыши случаются в первом триместре беременности, а также в начале второго. Различаются ранний и поздний выкидыши. Ранний выкидыш происходит в первые три месяца беременности, поздний – в начале второго триместра. Выкидыш практически никогда не происходит случайно, а в силу тех или иных причин.
1. К прерыванию беременности могут привести гормональные нарушения в организме женщины. Чаще всего такой дисбаланс выражается в избытке мужских гормонов. Внешние признаки избыточного содержания мужских гормонов таковы: это чрезмерная растительность на ногах, внизу живота, иногда на лице. В том случае, если выкидыш произошел именно по этой причине, при планировании следующей беременности женщине рекомендуется сдать анализы крови, по результатам которых врач определит содержание мужских гормонов, назначит соответствующее лечение. При наступлении новой беременности анализы на гормоны необходимо периодически повторять.
2. К выкидышу могут привести какие-либо отклонения в состоянии здоровья мамы. Например, если у женщины имеются те или иные инфекционные заболевания, передающиеся половым путем, они могут служить причиной выкидыша. И даже в том случае, если установлено, что к прерыванию беременности привели не подобные заболевания, при планировании новой беременности необходимо сдать анализы на ИППП (инфекции, передающиеся половым путем), при необходимости пройти соответствующий курс лечения.
3. Большую роль в вынашивании ребенка играет возраст женщины, как известно, женщине в зрелом возрасте сложнее выносить здорового малыша.
4. Некоторые хронические заболевания, имеющиеся у женщины, могут также способствовать выкидышу. В этом случае при наступлении новой беременности женщина должна консультироваться не только с врачом – гинекологом, наблюдающим http://crazymama.ru/pregnancy.php, но и со своим лечащим врачом.
5. Могут явиться причиной выкидыша патологии шейки матки, вызванные ее врожденной слабостью, повреждениями в результате предыдущих http://crazymama.ru/birth.php или абортов. Причем здесь чаще всего происходит поздний выкидыш. Случается это потому, что слабая шейка матки раскрывается преждевременно, она не в состоянии сдерживать вес подросшего плода. Если выкидыш случился именно по этой причине, при планировании новой беременности женщина должна поставить об этом в известность своего врача – гинеколога, который предпримет соответствующие меры, укрепит шейку матки специальным кольцом.
6. К прерыванию беременности могут привести многочисленные внешние факторы. Например, если женщина поднимала тяжести, увлекалась чрезмерными физическими нагрузками, получила повреждения в результате травмы — все это может привести к выкидышу. Естественно, что при наступлении новой беременности ей необходимо сократить физическую активность, однако, не отказываться от нее вовсе, но соблюдать максимальную осторожность.
7. Если у женщины отрицательный резус-фактор, а у отца ребенка -положительный, это также создает угрозу для плода. В этом случае необходим специальный курс иммунотерапии, который поможет предотвратить возможные проблемы.
8. Может послужить причиной прерывания беременности стресс. Однако, если вы планируете выносить в последующем здорового малыша, необходимо помнить, что в период после выкидыша нельзя принимать сильнодействующие транквилизаторы. Если же справиться со стрессом самостоятельно вам не удается, лучше воспользоваться успокаивающими настойками из трав, которые не нанесут вреда организму, помогая в то же время справиться с переживаниями.
9. Зачастую, когда не удается установить причину прерывания беременности, врачи относят это к генетическим отклонениям в развитии плода. Если это действительно так, при планировании следующей беременности женщина в обязательном порядке должна пройти консультацию врача – генетика, сдать анализы на возможные хромосомные нарушения.Когда и как планировать зачатие после выкидыша?
После прерывания беременности категорически не рекомендуется торопиться с новым зачатием. Для начала, чтобы минимизировать риск повторного выкидыша, необходимо установить и устранить причину, которая вызвала прерывание предыдущей беременности. Но и сразу после того, как эта причина будет выявлена и удалена, рекомендуется подождать с зачатием. Дело в том, что если физически организм женщины способен восстановиться за сравнительно короткий период времени (2 – 3 месяца после выкидыша), то преодолеть психологический страх повторения такой ситуации гораздо сложнее. В связи с этим специалисты не рекомендуют новую беременность раньше, чем через пол года – год после выкидыша. Беременность, наступившая раньше указанного срока, попадает в группу повышенного риска.
Вполне естественно, что женщина, потерявшая своего еще не рожденного ребенка, при наступлении повторной беременности начинает бояться повторения ситуации. Это, в свою очередь, вызывает постоянное нервное напряжение, стрессы. А стресс, как известно, является причиной выкидыша. И для того, чтобы новая беременность завершилась рождением здорового малыша, будущая мама должна, прежде всего, расслабиться, отвлечься от горестных мыслей, настроить себя на удачный исход. И даже если врач, который ведет беременность, ставит женщине угрозу выкидыша, совсем не обязательно, что он произойдет. Дело в том, что женщины, у которых ранее случались прерывания беременности, находятся под особым контролем врачей – гинекологов, и врач может поставить пугающий диагноз, так сказать, для перестраховки.
Женщина, у которой однажды произошел выкидыш, относится к группе повышенного риска. Следовательно, при наступлении новой беременности она должна соблюдать максимальную осторожность, сократить до минимума физические нагрузки, правильно питаться, соблюдать все указания врача, избегать стрессов. В период беременности существуют так называемые критические дни. Это предполагаемый срок предыдущего выкидыша, а также дни, когда у женщины обычно начинается менструация. В эти периоды необходимо проявлять повышенную осторожность.
Если у женщины уже были случаи невынашивания, обратиться к врачу – гинекологу необходимо еще до наступления новой беременности. На первой консультации врач осуществляет обычный гинекологический осмотр пациентки, расспрашивает ее о наличии хронических заболеваний, патологий, назначает анализы, которые помогут установить причину выкидыша, а когда она будет установлена, назначает лечение для ее устранения.
Как уже говорилось выше, планировать новую беременность лучше всего не ранее, чем через полгода после выкидыша. За это время организм полностью восстановится, женщина сможет справиться с переживаниями, стрессом, успокоиться. Однако, и эти полгода можно провести с наибольшей пользой. Во-первых, пройдите комплексное обследование, которое поможет выявить возможные проблемы со здоровьем. Если такие проблемы были обнаружены, займитесь их лечением. Необходимо наладить правильный режим питания, который при наступлении новой беременности станет для вас уже нормой. Если причиной выкидыша послужило курение и употребление алкоголя, следует отказаться от этих пагубных привычек еще до зачатия малыша. Кроме того, за некоторое время до наступления новой беременности женщина должна начать принимать специальные витаминные препараты для беременных и кормящих женщин, фолиевую кислоту, а также витамин Е.
Если у вас произошел выкидыш, то помните, что это не приговор, и в дальнейшем вы, скорее всего, сможете выносить и родить здорового и крепкого малыша. Ни в коем случае не стоит отчаиваться, необходимо набраться сил и терпения, что позволит трезво оценить сложившуюся ситуацию, проанализировать причины произошедшего. Главное – не допускать прежних ошибок и максимально устранить все факторы, которые могут способствовать прерыванию беременности. Не занимайтесь самолечением и не доверяйте слепо советам подруг и других «всезнающих» лиц, потому что избежать повторного выкидыша можете только вы сами и ваш врач.
источник
На какой месяц забеременели после самопроизвольного выкидыша. Возможна ли беременность после выкидыша и подготовка к ней
Как подойти к процессу планирования беременности после выкидыша, какие анализы нужно сдать, когда можно зачать и какие сложности могут возникнуть в процессе вынашивания – именно с этими вопросами сталкивается женщина, которая потеряла ребенка еще до того, как он появился на свет. Самопроизвольный аборт всегда сопровождается огромным стрессом для будущих родителей. Некоторые сразу после первой неудачи вновь активно предпринимают попытки зачать, а другие опасаются наступления беременности, так как боятся, что ситуация повторится. Кто же из них прав?
Стоит сразу сказать: самопроизвольный аборт – не повод отказывать себе в радости материнства. Многим женщинам удается успешно выносить беременность после выкидыша и родить на свет здорового малыша. Однако прежде чем планировать зачатие повторно, следует разобраться, почему предыдущая беременность закончилась фатально, и постараться устранить причины такого исхода.
Итак, медики связывают наступление выкидыша со следующими факторами:
- Естественный отбор. Если эмбрион развивается с дефектами, несовместимыми с жизнью, женский организм изгоняет его еще в первые недели беременности. В таком случае имеет место так называемая биохимическая беременность;
- Венерические заболевания. Хламидиоз, микоплазмоз, гонорея, герпетическая инфекция – эти и другие ЗППП провоцируют сильные воспалительные процессы. Во время беременности они обостряются, приводят к воспалению эндометрия матки, на котором крепится плодное яйцо, и расплавляют ее слизистую оболочку. Венерические заболевания могут обернуться не только самопроизвольным абортом, но и трудностями с повторным зачатием после выкидыша;
- Операции на половых органах и аборты, в результате которых возникли механические повреждения матки, ее деформации и спайки. Как правило, выкидыш наступает в результате ослабления маточной шейки, которая не способна удерживать эмбрион внутри. Иногда к неудачному исходу приводит загиб матки;
- Гормональный дисбаланс. На течение беременности влияют гормоны, продуцируемые щитовидной железой, гипофизом, надпочечниками. Гормональные нарушения могут спровоцировать выкидыш на любом сроке вынашивания;
- Хронические заболевания сердечно-сосудистой системы, обмена веществ, а также избыточная или недостаточная масса тела. Вероятность наступления беременности после выкидыша у женщин, страдающих ожирением или анорексией, значительно ниже.
Гинекологи советуют подождать хотя бы 4-6 месяцев перед тем, как забеременеть после выкидыша повторно. Кроме того, супругам в такой ситуации советуют взвесить еще раз все за и против. Нередко бывает так, что мужчина после случившегося у жены выкидыша выступает категорически против новых попыток завести малыша, особенно если самопроизвольный аборт повторялся неоднократно. Он не хочет, чтобы любимой женщине пришлось в очередной раз пройти через боль и страдания, сопровождающие предшествующие неудачные попытки, не говоря уже о том, что потеря ребенка – серьезный психологический удар для пары.
В любом случае организму потребуется время на восстановление, а чтобы беременность после выкидыша не наступила сразу, стоит решить для себя вопрос предохранения. Проконсультируйтесь с врачом по поводу того, какой метод будет более предпочтительным в вашем случае. Как правило, медики выступают за барьерную контрацепцию и спермициды, однако иногда целесообразным может стать прием гормональных препаратов, которые помимо противозачаточного эффекта позволяют устранить проблемы эндокринного характера.
Чтобы следующая беременность не обернулась трагедией, перед повторным зачатием обоим супругам необходимо пройти полное обследование. Как правило, оно включает в себя:
- Исследование крови женщины на гормоны, а мочи – на кетостероиды. В частности, гинеколога интересует концентрация мужских половых гормонов в крови будущей матери. Однако заподозрить проблему можно и по внешним признакам: при повышенном содержании наблюдается чрезмерное оволосение ног и рук, наличие усиков над верхней губой и темных волос внизу живота;
- Анализ работы щитовидной железы и надпочечников женщины. Важным этапом в планировании беременности после выкидыша является устранение дисфункции органов эндокринной системы;
- Обследование пары на наличие венерических заболеваний;
- УЗИ матки и придатков. Исследование позволяет выявить аномалии строения женских половых органов, увидеть растущие новообразования, а также оценить состояние эндометрия.
Конечно, если самопроизвольное прерывание беременности стало результатом имеющихся заболеваний, обязательным условием для успешного зачатия станет полное выздоровление. Но если медики не обнаружили проблем, стоит пересмотреть свой образ жизни.
- Забудьте о вредных привычках. Чтобы следующая беременность после выкидыша закончилась благополучно, отказаться от курения и алкоголя придется обоим родителям;
- Минимум лекарств. По возможности ограничьте прием медикаментов. Если какие-то из них вы употребляете постоянно, посоветуйтесь по этому поводу с врачом. Возможно, без препаратов можно обойтись или заменить их диетическими добавками;
- Полноценное питание. Если у вас худощавая фигура, употребляйте больше продуктов, богатых белком и полезными жирами (оливки, авокадо, ценные сорта рыбы, семена льна). При наличии проблем с лишним весом, не связанных с гормональными нарушениями, включите в рацион как можно больше овощей и фруктов.
- Принимайте фолиевую кислоту и витамин E. Эти вещества помогут организму подготовиться к вынашиванию ребенка, они также необходимы для правильного формирования плода на ранних сроках беременности.
К сожалению, от выкидыша не застрахован никто. Согласно статистическим данным , прерыванием заканчивается около 20-25% клинически установленных беременностей.
Данное явление считается своеобразным сигналом о нарушении работы репродуктивной системы . Чтобы подобный сценарий не повторился в будущем, следует учитывать определенные нюансы.
Выкидышем (самопроизвольным абортом) называют процесс отторжения организмом эмбриона на сроке до 28 недель. Прерывание беременности на более поздних сроках относят к преждевременным родам . Выкидыш может быть ранним (срок до 16 недель) или поздним (от 16 до 28 недель).
Чаще всего прерывание происходит на ранних сроках . Выкидыш является результатом угрозы прерывания. В некоторых ситуациях беременность можно сохранить, если своевременно обратить внимание на характерные признаки и после их обнаружения незамедлительно вызвать скорую помощь. К опасным сигналам относят:
- Кровянистые выделения.
- Тонус матки.
- Остановка или замедление роста ХГЧ.
- Низкое расположение эмбриона.
- Ухудшение самочувствия.
ВАЖНО! Признаки выкидыша могут свидетельствовать об угрозе прерывания. Жизнь ребенка в данном случае еще можно спасти.
Выкидыш может произойти по самым различным причинам. К основным из них относят:
- Генетическое нарушение.
- Гормональные сбои.
- Наличие резус–конфликта.
- Нарушения в строении матки.
- Негативное воздействие внешней среды.
- Побочный эффект медицинских препаратов или лекарственных трав.
- Стрессы.
- Поднятие тяжестей.
- Инфекционные заболевания.
- Вредные привычки.
- Возраст родителей.
Практика показывает, что остановка развития эмбриона может случаться тогда, когда женщина еще даже не подозревает о своем положении. Такое явление называют биохимической беременностью. Прерывание происходит до наступления задержки. Маточное кровотечение женщина принимает за наступившие месячные.
Процесс вынашивания ребенка требует особой внимательности. Следует следить за питанием и окружающей обстановкой. Повлиять на состояние беременной женщины может все, что угодно. На ранних сроках особенно опасно заниматься физической деятельностью, нервничать, принимать препараты и употреблять алкоголь. Ребенок еще не защищен плацентой, поэтому он находится в уязвимом состоянии .
ВАЖНО! При наличии болезненных ощущений самостоятельно принимать болеутоляющие препараты не рекомендуется.
Первый вопрос, которым задаются женщины, потеряв ребенка – можно ли забеременеть повторно. Ответ на этот вопрос утвердительный. Но для нормального протекания беременности следует исключить факторы, которые могут привести к повторению ситуации.
Для выявления причины прерывания беременности необходимо пройти обследование. Оно подразумевают сдачу анализа на уровень гормонов и на предмет наличия инфекционных заболеваний . Также нужно посетить кабинет ультразвукового исследования и врача-генетика. Желательно обследоваться и мужчине.

После прерывания беременности организм некоторое время не может прийти в норму. Нарушается гормональный фон, изменениям поддается психологическое состояние женщины. Именно поэтому специалисты рекомендуют повременить с повторными попытками забеременеть .
СПРАВКА! Первые две недели после выкидыша нельзя заниматься сексом и использовать тампоны.
Оптимальный срок полного восстановления достигает 6 месяцев . Но многое зависит от состояния женщины. Очень часто после выкидыша женщины начинают прием оральных контрацептивов, одновременно осуществляя диагностические процедуры. Они помогают подготовиться к будущей беременности и исключить всевозможные риски.
Сильное кровотечение во время выкидыша может стать причиной потери сознания. Возможно, что женщине придется некоторое время провести на стационарном лечении , соблюдая постельный режим.
Самым главным последствием выкидыша является развитие депрессии. Это может отразиться на здоровой беременности в будущем. Страх перед повторением ситуации трансформируется в нервное напряжение , которое крайне нежелательно. Поэтому очень важно восстановить психологическое состояние, избавив себя от навязчивых мыслей.
Физиологические последствия зависят от срока беременности. На более поздних сроках отмечаются серьезные гормональные нарушения. Если пришлось прибегнуть к процедуре выскабливания полости матки , то мог пострадать эндометрий. В дальнейшем это сказывается на его росте. Тонкий эндометрий не может быть благоприятной средой для прикрепления эмбриона.
После выкидыша многие женщины начинают относиться к своему здоровью более осмотрительно. Дополнительная бдительность в данном случае уместна. Соблюдая правила подготовки к зачатию, можно избежать повторения печальной ситуации. Основу этих правил составляют следующие аспекты:
- Полный отказ от вредных привычек, как во время вынашивания, так и на этапе планирования ребенка.
- Прием витаминных комплексов.
- Профилактические действия против образования инфекционных заболеваний.
- Соблюдение основ правильного питания.
- Прекращение использования потенциально опасных медицинских препаратов.
- Снижение физической нагрузки на организм.
- Избегание стрессовых ситуаций.
Решение о повторном зачатии должно приниматься вместе с лечащим врачом. Только он сможет определить, готов ли организм к новому положению. Соблюдение важных принципов подготовки к вынашиванию ребенка обеспечит здоровое протекание беременности и успешное родоразрешение .
Выкидыш — всегда стресс для женщины, желающей стать матерью. Ошибочным будет решение тут же попытаться зачать ребенка. Врачи рекомендуют выдержать паузу: после самопроизвольного аборта на ранних сроках организму требуется покой в течение3 месяцев, в некоторых случаях полгода; новую беременность после выкидыша на позднем сроке планируют лишь через 2 года.
Признаками самопроизвольного прерывания беременности являются:
- маточное кровотечение,
- спазматические боли внизу живота,
- фрагменты ткани в кровянистых выделениях,
- слабость, головокружение,
- выход плодного яйца (пузыря серого оттенка).
Отторжение плода проходит в несколько этапов. На первом появляется боль и ломота в пояснице, необильные кровянистые выделения. При немедленном обращении к медику можно сохранить плод. Вторая стадия характеризуется усиливающимся кровотечением, болями, похожими на схватки. Спасти ребенка можно и на этой стадии с помощью лечения в стационаре или на дому. На третьей и четвертой стадии сохранение ребенка невозможно, происходит гибель плода и выход его из полости матки.
Иногда после самопроизвольного аборта тест на беременность продолжает показывать две полосы. Причинами ложноположительного результата может быть перенесенный стресс или остаток зародыша в организме. Следует показаться врачу, который назначит выскабливание полости матки. Данная операция помогает избежать воспалительного процесса. Причина может быть и в наличии гормона ХГЧ. В таком случае следует сдать анализ на гормон беременности .
Самопроизвольные выкидыши случаются и у абсолютно благополучных женщин, которые заботятся о здоровье, но могут не знать о наличии в организме инфекции.
Распознать превышение мужских гормонов в крови можно по внешним признакам: чрезмерное оволосение ног, рук, половых органов, лица. Следующую беременность планируют после гормональной терапии. Снижение уровня мужских гормонов помогает стать матерью в течение нескольких лет после первого выкидыша.
Раннее раскрытие шейки матки на позднем сроке провоцирует выкидыш. Патология обусловлена генетическими факторами. Для снижения риска повторного выкидыша на 12-16 неделе беременности женщине накладывается удерживающий шов на шейку, снимается он перед самыми родами.
Если причиной аборта послужила инфекция, обоим родителям перед последующим зачатием следует сдать анализы и пройти лечение.
Опухолевое доброкачественное образование не дает возможности плодному яйцу нормально прикрепиться к стенкам матки. Операция миомэктомия позволяет сохранить целостность матки, чтобы женщина имела впоследствии возможность нормально забеременеть.
Диабет, особенно осложненный повышенным давлением, влияет на течение беременности. Если вам поставлен этот диагноз, требуется наблюдение на протяжении всей беременности.
Проблема может быть и в несовместимости партнеров. В таком случае организм матери воспринимает зародыш как чужеродное тело. Супругам стоит пройти иммунотерапию.
Неблагоприятный эмоциональный фон может привести к стрессу и невынашиванию. Беременной женщине, склонной к нервозам, стоит избегать конфликтных ситуаций, ссор, проблем с коллегами и семьей. Необходимо принимать натуральные успокоительные препараты.
- Генетические отклонения у плода.
Хромосомные мутации у зародыша приводят к отторжению его из матки. В данном случае идет речь о естественном отборе и сохранении здоровой популяции.
- Патология беременности на поздних сроках (предлежание плаценты, гестоз).
- Врожденная патология шейки матки и матки.
- Хронические заболевания неполовой сферы у матери (порок сердца, анемия).
Причинами выкидыша могут стать и другие факторы: курение, употребление спиртного, облучение, физиопроцедуры, длительный прием лекарств, аборты на сроке 9 и более недель, физические нагрузки, перегрев, травмы. Если у женщины наступил выкидыш после подъема тяжестей, при следующей беременности не стоит поднимать ничего тяжелее 3 кг.
Новая беременность после выкидыша обязательно должна быть запланирована. До следующего зачатия следует использовать оральную или барьерную контрацепцию.
Назначаются следующие обследования:
- общее состояние здоровья (ожирение, хронические болезни),
- акушерский осмотр,
- анализ менструального цикла,
- УЗИ внутренних органов,
- витаминотерапия (фолиевая кислота, железо, кальций, витамин Е, никотиновая кислота),
- анализ на генетику,
- спермограмма,
- обследование пары на скрытые инфекции,
- анализ на TORCH-инфекции (краснуха, герпес, токсоплазоз, цитомегаловирус),
- мазок для женщин,
- анализ крови на свертываемость, гормоны, глюкозу,
- анализ мочи,
- исследование кариотипа.
Возможно, кроме гинекологической консультации, потребуется помощь кардиолога, генетика, психотерапевта, эндокринолога.
После первого выкидыша на раннем сроке (в первом триместре) вероятность стать матерью составляет 80 %. Диагноз «привычное невынашивание» ставят после 2-3 самопроизвольного аборта.
Во время планирования беременности есть смысл отказаться от посещения сауны и бани, отказаться от тренировок в спортзале, не переохлаждаться. При спазмах в животе следует принять таблетку но-шпы и обратиться к врачу.
При повторной беременности следует трепетно относиться к организму, обращать внимание на малейшие отклонения (мажущие коричневые выделения, запоры, ноющие боли, ломота в пояснице). При сильной угрозе противопоказаны даже половые контакты. Аккуратное отношение к собственному здоровью при повторной беременности, постановка на учет на ранних сроках помогут выносить и родить здорового ребенка.
Главная » Проблемы » На какой месяц забеременели после самопроизвольного выкидыша. Возможна ли беременность после выкидыша и подготовка к ней
источник
