Генетический анализ крови у новорожденных представляет собой специфическую диагностику наличия признаков возможного развития тяжелых наследственных заболеваний в ДНК исследуемого. Генетические заболевания могут передаваться через самые дальние родственные ветви, и ни родители, ни ближайшие родственники могут о них ничего не знать. Именно поэтому с момента появления малыша на свет у него берется анализ крови у детей, позволяющий определить, есть ли у ребенка отклонения в развитии или он абсолютно здоров.
Если не провести генетический анализ крови в роддоме, то выявление болезни на более позднем этапе жизни малыша (даже спустя несколько месяцев) может обернуться для ребенка тяжелой формой инвалидности, умственной отсталостью и даже летальным исходом.
Еще недавно скрининг новорожденных проводился лишь для выявления нарушений, приводящих к умственной отсталости. Сегодня же спектр исследований на наличие наследственных заболеваний помогает определить повышенный риск инфекционных болезней, сердечных аномалий, потери слуха. В некоторых странах количество определяемых наследственных аномалий достигает 30.
Исследования показали, что ранняя диагностика дает возможность ребёнку полностью излечиться и в дальнейшем полноценно существовать.
Генетический анализ крови новорожденного — тест, который представляет собой комплексное исследование организма, предполагающее изучение генотипа ребенка. Расшифровав результаты, врач определяет наличие изменений генетического фона и нарушение молекулярной структуры белков, выступающей своеобразным кодом в организме.
Хромосомное исследование помогает получить информацию о серьезных дефектах в структуре ДНК и обо всех хромосомах, выяснить есть ли у них дополнительные элементы и в норме ли их количество.
Биохимическое исследование информирует врачей об уровне активности основных белков. В генах заложен код ДНК, необходимый для образования белков, и наличие аномалий в их численности указывает на наследственный сбой.
Анализ крови у новорожденных (неонатальный скрининг) проводят на 4 день после рождения. У недоношенных детей кровь на диагностику берут в недельном возрасте или позже (в зависимости от степени недоношенности). Для получения максимально достоверных результатов младенца не прикладывают к груди в течение трех часов до начала процедуры.
Генетический анализ у новорожденного осуществляется путем забора крови из пятки. Для малыша эта процедура безболезненна и не вызывает никакого беспокойства.
Проводится генетический анализ в роддоме. Забор биоматериала выполняется в условиях строгой стерильности одноразовой иглой. Место укола обрабатывают антисептиком. Взятые несколько капель крови переносят на специальную тест-полоску и высушивают.
К анализу прилагается бланк с информационными данными о маме и ребенке. После этого анализ крови из пятки отправляют в лабораторию. Диагностика проводится в течение 10 дней после сдачи анализа. Все полученные результаты передаются в базу детской поликлиники.
В основной массе проведенный скрининг из пятки новорожденного дает отрицательный результат. На основании этих данных в медкнижке ребенка делают соответствующую запись. О результатах анализа родителей не информируют.
Если же генетические тесты дали положительный результат, с родителями ребенка связываются врачи, которые озвучивают проблему. Перед выбором тактики лечения новорожденного рекомендуют сделать повторный анализ.
При повторном положительном результате врачи составляют терапевтическую схему лечения и настраивают родителей на благоприятный прогноз выздоровления.
Генетические анализы часто проводятся при ЭКО, однако делают их на стадии зачатия, а не по факту рождения ребенка. Более подробно о этих тестах вы можете прочитать здесь. Узнать о генетическом анализе на отцовство и его юридической важности можно здесь.
Кровь на скрининг у новорожденных позволяет своевременно выявить 5 наследственных генетических заболеваний, которые не определяются внутриутробно во время беременности:
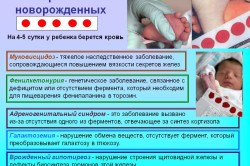
- врожденный гипотиреоз. Заболевание связано с аномалиями развития щитовидной железы вплоть до ее полного отсутствия и незрелостью участка головного мозга, контролирующего выработку гормонов. Недуг встречается у одного на пять тысяч новорожденных. Мальчики менее подвержены этой патологии, чем девочки. Больным назначают препараты тиреоидных гормонов, предупреждающие психическое и физическое развитие;
- муковисцидоз. Это заболевание распространено довольно широко. От недуга страдают органы дыхания и кишечник ребенка, больные заметно отстают в росте. Вовремя выявленное заболевание поддается лечению в специализированных медицинских центрах;
- адреногенитальный синдром. Вследствие нарушения работы коры надпочечников дети отстают в росте и физическом развитии, у них наблюдаются аномалии половых органов, которые могут приводить к бесплодию. Заболевание нередко сопровождается острой почечной недостаточностью. Полностью нормализовать состояние ребенка возможно при помощи гормонов;
- галактоземия. Заболевание характеризуется мутацией гена, ответственного за синтез молочных сахаров. У малыша, питающегося молоком, увеличивается печень, появляется желтуха, его мучают судорожные конвульсии, которые сопровождаются хаотичным движением глазных яблок. Если галактоземию не лечить, она может обернуться физическим и психическим отставанием в развитии;
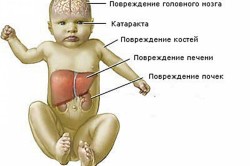
- фенилкетонурия. Заболевание проявляется неспособностью организма вырабатывать фермент, расщепляющий фенилаланин. Накапливаясь в крови и моче, производные аминокислоты начинают оказывать токсическое воздействие на мозг, что может приводить к слабоумию. Чтобы избежать отклонений в развитии, из рациона ребенка необходимо навсегда вычеркнуть продукты, содержащие фенилаланин (курицу, грибы, молоко, сметану, бананы). В случае соблюдения диеты врачи гарантируют полноценную жизнь.
Все перечисленные выше заболевания встречаются достаточно часто, а их развитие может довольно существенно снизить качество жизни ребенка и осложнить жизнь родителям. Скриниг из пятки позволяет своевременно выявить любой из этих недугов и взять его под контроль.
источник
Существует целый ряд довольно серьезных, как правило наследственных, заболеваний, наличие которых невозможно определить до рождения малыша, но которые крайне важно выявить, едва только младенец появился на свет. Потому что шансы на выздоровление ребенка резко повышаются в том случае, когда терапия начинает осуществляться еще до того, как проявились первые клинические симптомы. Именно для этого и проводится скрининг новорожденных. Обязательную часть которого составляет анализ крови из пятки младенца.
Не пугайтесь! Буквально пару капель крови, взятых у малыша из пятки, наносят на специальный бланк-фильтр – на этом вся процедура и заканчивается. Анализ проводится путем исследования сухого пятна крови – в медицине он известен как метод тандемной масс-спектрометрии. Пара минут относительного неудобства для новорожденного малыша, а также пара капель его крови для анализа могут раз и навсегда успокоить врачей и родителей новорожденного относительно того, какие тяжелые заболевания малышу уж точно не грозят. А именно…
В нашей стране с помощью анализа крови из пятки новорожденного проводят исследования на наличие как минимум пяти тяжелых наследственных заболеваний. Несмотря на то, что все эти «болячки» имеют наследственную природу, проявить себе каждая из этих болезней может в любом поколении – то есть у пораженного малыша может быть абсолютно здоровая семья, и только кто-то из дальних предков или дальних родственников может быть носителем той же болезни. Именно поэтому в роддоме тест делается всем малышам без исключения, независимо от того, известно ли о случаях тяжелых наследственных заболеваний в семье конкретного младенца или же нет.
Пять заболеваний, которые выявляются во всех российских роддомах с помощью анализа крови из пятки новорожденного (другими словами – путем скрининга новорожденного):
- 1 Фенилкетонурия. В России это заболевание встречается примерно у одного из 10 тысяч малышей. Суть заболевания заключается в следующем: у ребенка отсутствует фермент, который расщепляет аминокислоту фенилаланин, входящую в состав большинства белковых продуктов. Не расщепляясь, эта аминокислота и ее производные накапливается в организме и к определенному моменту становятся крайне токсичными – они поражают нервную систему и в первую очередь мозг младенца. Если финилкетонурию не лечить (особенно на ранних стадиях), то это приводит в 100% случаев к умственной отсталости ребенка. При адекватном и раннем лечении (прием специальных препаратов и строгая диета) малыш будет развиваться абсолютно нормально, без задержек, но останется на всю жизнь носителем заболевания.
- 2 Врожденный гипотиреоз. Заболевание характеризуется недостаточной выработкой некоторых гормонов. Без должного лечения у малыша наблюдаются задержки в физическом и умственном развитии – например, позже формируются кости и суставы, позже режутся первые зубки, медленно развиваются нервные ткани и мозг. В итоге ребенок развивается с серьезными физическими и интеллектуальными дефектами. Если же болезнь диагностируется еще до появления клинических симптомов (то есть еще в период новорожденности), назначается гормональная терапия. Которая дает возможность полностью пресечь развитие болезни. В России врожденный гипотиреоз встречается у одного новорожденного на 5 тысяч.
- 3 Галактоземия. В основе этого наследственного заболевания лежит серьезное нарушение обмена веществ – ген, который отвечает за преобразование галактозы (вещества, которое содержится в молоке) в глюкозу, мутирован. Галактоза не подвергается ферментации, а накапливается в организме, оказывая сильное токсическое воздействие на центральную нервную систему. Кроме того, сильно страдают печень и зрение малыша. Если заболевание игнорировать, то ребенку грозит слепота, хроническое поражение печени и умственная отсталость в развитии. В теории галактоземия приводит к летальному исходу. Но при своевременном лечении специальной диетой, полностью исключающей из рациона малыша молоко и молочные продукты, ребенок имеет все шансы полноценно расти и развиваться. Галактоземия встречается примерно у одного новорожденного на 20 тысяч малышей.
- 4 Адреногенитальный синдром. Тяжелое заболевание характеризуется нарушением выработки гормонов корой надпочечников. В организме образуется избыток половых гормонов и глюкокортикоидов. Что вызывает резкое нарушение солевого обмена, нарушение роста (зачастую после 12 лет рост прекращается вовсе) и неправильное развитие половых органов. Девочки, как правило, развиваются «по мужскому типу». Чтобы избежать развитие болезни, малышам назначают гормональную терапию. В России адреногенитальный синдром встречается у одного новорожденного на 5,5 тысяч малышей.
- 5 Муковисцидоз (кистозный фиброз). Это системное наследственное заболевание, которое характеризуется тяжелейшими нарушениями в органах дыхания и органах пищеварения. Причина заболевания – генная мутация. В России муковисцидоз встречается у одного малыша на 10 тысяч новорожденных. Терапия, которую назначают при ранней диагностике, способна резко сократить проявления болезни.
В последние годы в некоторых регионах страны список заболеваний, анализ на которых включен в программу обязательного скрининга новорожденного, значительно расширился. Формируется этот список на основании рекомендаций Всемирной Организации Здравоохранения (ВОЗ).
Сама процедура считается абсолютно безопасной для младенца, а результаты она дает весьма полезные – выявление наследственных болезней на столь ранней стадии позволяет подобрать адекватную стратегию лечения и избежать инвалидности у больных детей в будущем.
Чаще всего результаты скрининга новорожденного оказываются отрицательными – факт об этом заносится в медицинскую карту ребенка, и дело с концом. Как правило, при отрицательном ответе на анализ из пятки новорожденного, с родителями никто это не обсуждает. Если же тест показал положительный результат на какое-либо из заболеваний – с родителями или опекунами младенца мгновенно связываются медики. Однако это еще не приговор! Родителям сообщают о том, что у ребенка выявлено лишь подозрение на наследственную болезнь и назначают дату ретестирования. Очень важно провести повторный анализ как можно скорее.
И только в том случае, если повторное исследование в медико-генетическом центре дало положительный результат, малышу назначается соответствующая терапия.
Все болезни, наличие которых способен выявить неонатальный скрининг – тяжелые и приводят к глубокой инвалидности в будущем. Однако, при ранней диагностике – еще на стадии новорожденности ребенка (первые 28 дней жизни младенца) – эти недуги можно либо вылечить полностью, либо жестко приостановить их развитие на той стадии, когда болезнь еще не приобрела необратимые формы.
Именно поэтому крошечных деток не только можно, но и обязательно нужно подвергать анализу крови из пяточки спустя несколько дней после рождения. Обычно это делают в роддоме. Но если вы планируете домашние роды, либо собираетесь покинуть роддом спустя уже день-два после родов, обязательно уточните у своего врача, где и как вы сможете провести скрининг новорожденного.
источник
Интересный вопрос для женщин, недавно ставших мамами – какие анализы берут у новорожденного в роддоме и берут ли вообще?
Отвечаем – да, анализы новорожденным в роддоме делают в обязательном порядке. Существует также ряд анализов, которые делают дополнительно при необходимости подтвердить диагноз.
Скрининг новорожденных – это и есть процесс взятия крови у младенца. Кровь берут из пятки, потому что найти вену у новорожденных – дело сложное, а из пальчика невозможно получить нужное количество крови.
Генетический анализ крови позволяет выявить наличие у ребенка таких врожденных опасных болезней как гипотериоз и фенилкетонурия, а также еще почти 50 других редких заболеваний.
Ранняя диагностика двух названных выше заболеваний позволяет скорее начать лечение, что в свою очередь может сыграть важную роль в дальнейшей жизни ребенка. Гипотериоз и фенилкетонурия – тяжелые врожденные заболевания, которые вызываются нарушением обменных процессов в организме младенца, которые приводят к тяжелым последствиям – умственной и физической отсталости, пожизненной инвалидности.
Анализ крови у новорожденного на гипотериоз, сделанный в роддоме, показывает количество в крови ТТГ (тиреотропный гормон).
Гипотериоз связан с нарушениями функционирования щитовидной железы. Это сильно сказывается на развитии нервной системы ребенка и его головного мозга. Гипотериоз может стать причиной неврологических нарушений и умственной отсталости ребенка.
Анализ на фенилкетонурию делается с целью выявления фенилаланина, его повышенный уровень в крови свидетельствует о наличии у младенца фенилкетонурии.
Фенилкетонурия – заболевания наследственное, мы подробно писали о ней в нашей статье здесь. Мутация гена вызывает недостаток в организме особого фермента, что вызывает нарушения обмена аминокислот. Фениналанин не перерабатывается в тирозин в организме человека, больного фенилкетонурией. Из-за этого происходит интоксикация фениналанином, нарушается деятельность ЦНС, правильная работа других органов и происходит постепенное разрушение организма человека.
Забор крови из пятки для проведения генетического анализа делается на 3-5 день жизни новорожденного, если он родился в срок и беременность протекала нормально. И на 14й день, если малыш недоношенный или есть основания предполагать худшее, например, когда мама и папа являются носителями мутированного гена, вызывающего тяжелые наследственные болезни.
Анализы новорожденного, взятые в роддоме, расшифровываются в специальных лабораториях. Если результат отрицательный, то есть малыш здоров, то ни роддом, ни поликлинику, ни родителей ни о чем не извещают. Если результат положительный – из лаборатории звонят в поликлинику, к которой прикрепляется малыш после выписки из роддома для того чтобы мама и малыш явились в поликлинику для сдачи анализа повторно. Поэтому, если вам не позвонили, это значит, что с вашим ребенком все в порядке.
Результатов таких анализов стоит ждать примерно месяц.
Самый первый анализ крови в роддоме, когда кровь берется из пуповины, делается сразу же после рождения малыша – анализ на билирубин и определение группы крови и резус-фактора младенца.
Определение резус-фактора у младенца важно, потому что, если ребенок унаследовал его от отца, а не от матери, то у него может развиться гемолитическая болезнь, конфликт крови.
Например, если у малыша положительный резус-фактор, а у мамы отрицательный, то это значит, что у их крови немного разные эритроциты. Положительным резус-фактором характеризуется кровь, в эритроцитах которой есть антиген D, отрицательным – та, в которой антигена нет.
Таким образом возникает конфликт крови. Иммунитет матери начинает воспринимать кровь младенца как «враждебный элемент», он «посылает» антитела, которые проникают в кровь ребенка и «убивают» ее эритроциты (так как считают их враждебными, потому что они отличаются по составу). В результате в крови малыша падает уровень гемоглобина и повышается билирубин.
Именно анализ на билирубин (если обнаруживается его повышенный уровень) говорит о том, что у малыша анемия и желтушка (мало гемоглобина и много билирубина).
Еще одной обязательной процедурой является закапывание альбуцида в глаза новорожденного.
Во-первых, это делается для того чтобы предотвратить глазные заболевания у ребенка. Малыш, проходя по родовым путям, соприкасается с микрофлорой матери, и вредные бактерии могут попасть в его глазки, что может вызвать конъюнктивит и другие глазные болезни. Альбуцидом обрабатываются также половые органы у девочек с той же целью.
Во-вторых, это вещество позволяет на ранней стадии выявить аллергические склонности малыша.
Да, процедура пугает многих мам, потому что у новорожденного наблюдается покраснение глазной оболочки несколько первых часов после закапывания альбуцида. Однако, это совершенно нормально и все приходит в норму уже на следующий день.
Вот такие анализы сдают в роддоме, самые первые в жизни каждого человека – генетический анализ и анализ крови из пуповины.
источник
Роды прошли удачно, малыш появился на свет. Теперь настает черед различных проверок, которые покажут, болеет ребенок какими-либо заболеваниями или же с ним все в порядке. Обычно новорожденным в роддоме проводят стандартные процедуры и анализы, ставят прививки и делают обследования.
Анализы у новорожденных начинают брать уже тогда, когда он находится в родильном зале. Одним из первых таких анализов является определение группы крови малыша и его резус-фактора. Определяя эти значения, специалисты анализируют кровь из пуповины ребенка. Так же эту кровь могут взять для дополнительного обследования, в том случае, если малыш находится в группе риска из-за заболеваний родителей.
Так же новорожденным в роддоме на начальных минутах жизни определяют физическое состояние, используя для этого шкалу «Апгар«. Для этого специалисты оценивают пять различных функций малыша:
- Частоту пульса;
- Дыхательные движения;
- Мышечный тонус;
- Цвет кожи;
- Состояние врожденных рефлексов.
Если малыш получил 7 и более баллов, то его признают здоровым и отправляют вместе с мамой в палату.
Кроме того, новорожденным в роддоме капают на слизистую глаз антибактериальный раствор, чтобы предотвратить развитие инфекции глаз. Все дело в опасности микрофлоры родовых путей, по которым прошел ребенок. Если у матери имеется какая-либо инфекция, даже в незначительной степени, есть высокий риск заражения ребенка.
Обрабатывают не только слизистую глаз, но и слизистую половых органов у девочек из-за того же риска заражения.
Новорожденным в роддоме так же берут анализ крови из пятки, эта обязательная процедура нужна для проведения скрининга. Все дело во врожденных заболеваниях, которые не являются такой уж редкостью, но проявляются они далеко не сразу после рождения. Однако анализ крови из пятки показывает наличие таких тяжелых заболеваний, как гипотиреоз и фенилкетонурия, и позволяет заняться лечением задолго до их внешних проявлений.
Ответ на вопрос, почему берут анализ крови из пятки, а не из вены или пальца, довольно прост. Забирать кровь из вены у недавно рожденных детей очень тяжело, прежде всего, для самого ребенка, так как приходится не один раз нащупывать тоненький сосуд. Из пальца же при таком маленьком росте и весе не получится взять достаточное количество крови, поэтому пятка – наиболее подходящее место для забора крови на анализ у новорожденных.
Скрининг включает в себя проведение двух одновременных исследований:
- Поиск в биологическом материале специфического тиреотропного гормона или ТТГ. В том случае, когда у ребенка присутствует врожденный гипотиреоз, то такой гормон будет находиться в организме в очень большом количестве.
- Поиск в биологическом материале фенилаланина, так же присутствующего в организме в очень больших объемах при врожденной фенилкетонурии.
При нормально прошедших родах, и оценке ребенка более 7 баллов по шкале «Апгар», анализ крови из пятки берется на третий день жизни малыша. Если же роды были патологическими, ранними или оценка оказалась ниже 7 баллов по шкале «Апгар», то скрининг проводится на первой – второй неделе после появления ребенка на свет.
Суть анализа крови из пятки состоит в нанесении полученного материала на специальный бланк, который пересылается для анализирования в скрининг-лабораторию. Педиатр должен сделать пометку о проведенном скрининге в карте малыша, которую после выписки перешлют в поликлинику по месту жительства.
Результат анализа крови из пятки чаще всего оказывается отрицательным, когда у обследованного ребенка нет проблем с врожденными заболеваниями. В этом случае лаборатория не сообщает результат, то есть не передает эти данные участковому педиатру. Если же скрининг дал положительный ответ по одному или сразу двум направлениям исследования, то есть у ребенка оказалось врожденное заболевание, скрининг-лаборатория сразу же ставит об этом в известность педиатра, который наблюдает малыша.
Стоит помнить, что если роды прошли вне стен родильного отделения, то ребенок не получил необходимую медицинскую помощь и обследование, которые проводятся новорожденным в роддоме. В этом случае риск пропустить начало серьезной болезни очень велик, поэтому необходимо обратиться к специалистам и сделать необходимые процедуры.
Гипотиреозом называется снижение нормальной работоспособности щитовидной железы. Врожденный гипотиреоз опасен тем, что малыш не может полноценно развиваться как в период внутриутробного развития, так и после рождения. Особенно нормальная работоспособность щитовидной железы нужна для правильного созревания ЦНС.
В том случае, когда щитовидка не может обеспечить адекватное насыщение организма гормонами, то развитие различных отделов головного мозга замедляется, что негативно сказывается на психическом здоровье ребенка. Так же такое развитие патологии провоцирует рост различных болезней по неврологической части.
Если получен положительный ответ на проведенный скрининг, то проводят более глубокие анализы у новорожденных:
- Консультация и наблюдение эндокринолога;
- Выявление процентного содержания гормонов щитовидки;
- Обследование железы путем рентгенографии;
- УЗИ щитовидной железы.
Необходимо обнаружить и начать лечить это тяжелую патологию на ранних сроках, это обеспечит ребенку адекватное развитие и поможет избежать проблем со здоровьем в будущем.
Чтобы поддерживать организм, используют медикаменты, в которых содержатся подходящие дозировки гормонов щитовидной железы. Еще одним важным моментом полноценного лечения малыша является рекомендация нормального кормления грудью. Грудное молоко дает ребенку восполнить недостающие гормоны, которые содержатся в нем в достаточном количестве.
Наличие у ребенка врожденной фенилкетонурии является прогнозом для тяжелой умственной неполноценности. Прежде всего, фенилкетонурия – это наследственное заболевание, которое означает серьезное нарушение обменных процессов в организме. Поэтому подозрение на это заболевание появляется уже на этапе вынашивания беременности, если у родителей или ближайших родственников наблюдается подобное явление.
Причиной столь тяжелой болезни становится малое количество специфического фермента, а именно – фенилаланин-гидроксилазы. Это вещество является связующим звеном между различными аминокислотами. Недостаток его тормозит переход фенилаланина в тирозин, который так же является важным элементов полноценного организма.
Так как фенилаланин не переходит в другое состояние, его объемы в крови начинают резко увеличиваться. Такая патология означает токсическое поражение ЦНС, которое означает нарушение деятельности головного мозга. Результатом такого процесса является снижение умственного развития ребенка.
Такие грозные последствия и включили двойной скрининг в необходимые анализы у новорожденных. Если появились подозрения на фенилкетонурию, то после выписки малыша продолжают обследовать. Анализы у новорожденных вне роддома на выявление фенилаланина включают в себя исследование крови и мочи.
Прививки новорожденным в роддоме начинают делать уже на вторые сутки после родов. Педиатр ежедневно осматривает малыша, меряет температуру и в случае нормального самочувствия разрешает вакцинировать ребенка. Прививки новорожденным делаются бесплатно, согласно нормам прививочного календаря, который разрабатывался в Министерстве Здравоохранения.
Прививка от туберкулеза становится самой первой для малыша. Ее рекомендуют ставить на вторые сутки после рождения здоровому малышу. Если ребенок слаб, болен, недоношенный, то обязательные прививки новорожденным переносятся до нормализации его состояния.
БЦЖ ставится в левую руку выше локтя, методом подкожного введения. На месте инъекции остается небольшое пятнышко, которое может немного видоизменяться, сигнализирую о проходящих в организме процессах выработки иммунитета.
Как и у любых других прививок новорожденным, у БЦЖ имеются свои противопоказания:
- Внутриутробное повреждение центральной нервной системы;
- Инфекционные поражения;
- Наличие врожденного иммунодефицита;
- Некоторые патологии крови.
Чаще всего БЦЖ, как прививка новорожденному, не имеет последствий и осложнений. Однако в некоторых случаях все-таки наблюдается повышенная реакция детского организма. Это означает, что иммунитет малыша ослаблен, и доза вакцины оказалось для него высокой. Очень редко негативная реакция организма появляется из-за неправильно проведенной вакцинации.
В обязательные прививки новорожденным включена так же вакцина от гепатита В. Гепатит В очень серьезное заболевание и, лучше всего, сделать профилактическую прививку малышу, чтобы избежать негативных последствий.
Прививку новорожденному от гепатита В ставят в бедро, делают это на пятый день жизни малыша. Чаще всего это является днем выписки младенца. Однако существует исключение – при врожденном гепатите такую вакцинацию проводят не позже, чем через 12 часов после родов. Такое явление происходит тогда, когда зараженная мать передает гепатит младенцу, чаще всего это происходит при прохождении через родовые пути.
Прививку новорожденному малышу, который появился на свет недоношенным, не делают, пока вес ребенка не достигнет двух килограммов.
Имеются противопоказания для вакцинации:
- Нарушение работы центральной нервной системы;
- Инфекционные и гнойно-септические поражения организма ребенка;
- Гемолитическая болезнь крови.
Иногда родители не хотят делать прививки новорожденным. По закону, они имеют на это полное право, поскольку вакцинация проводится только с их письменного согласия. Перед тем, как принять такое решение, педиатр должен рассказать о последствиях такого решения и объяснить, для чего нужны эти прививки новорожденному и от каких болезней они его могут уберечь.
В случае если родители все-таки желают отказаться от вакцинации, они пишут заявление об этом в двух экземплярах, где подтверждают, что предупреждены о последствиях и несут ответственность за принятое решение об отказе от прививок новорожденному. Один экземпляр данного заявления остается в роддоме, а второе выдают на руки родителям.
В том случае, если мама или папа малыша все-таки захотят сделать прививки новорожденному ребенку, то они могут обратиться с соответствующим заявлением в участковую поликлинику.
Новорожденным в роддоме назначаются еще и дополнительные обследования. Одним из таких обследований, которое проводится абсолютно всем малышам, является аудиологический скрининг. Это выявление нарушений функции слуха малыша на ранних сроках, позволяющее начать необходимое лечение как можно раньше.
Суть процедуры данного скрининга у новорожденных в роддоме заключается в использование специальной аппаратуры, которая направляет звуковые волны в слуховой проход малыша и фиксирует их отражение.
Это безболезненная манипуляция, которая, однако, требует соблюдения некоторых условий:
- В кабинете или палате, где проводится обследование, должно быть тихо;
- Малыш не должен плакать или капризничать, это исказит результаты теста;
- Ребенку нужно лежать неподвижно в течение одной – двух минут, пока аппарат анализирует данные.
Аудиологический скрининг проводится новорожденным в роддоме на четвертые сутки их жизни. Такая манипуляция помогает определить наличие нарушения слуха, в таком случае специалисты рекомендуют пройти углубленную диагностику.
Дополнительным назначением, которое рекомендуется делать новорожденным в роддоме, является инъекция витамина К (Викасола). Раньше такая инъекция была рекомендована всем новорожденным в роддоме, однако современная медицина старается не перегружать детский организм без необходимости.
Инъекция витамина К рекомендована:
- Детям с кислородным голоданием в родовом периоде;
- Детям с гипоксией во время перинатального и родового периода;
- Недоношенные дети;
- Дети с небольшим весом.
Чтобы определить, нужно ли назначать новорожденному в роддоме инъекцию витамина К, педиатр изучает записи о течении беременности, проводит обследование малыша и оценку тяжести родового периода.
В принципе, опытные специалисты все-таки рекомендуют сделать такую инъекцию новорожденному в роддоме, чтобы избежать негативных последствий. Дело в том, что недостаточное количество этого витамина может привести за собой развитие геморрагической болезни из-за не выявленного кровотечения.
Другие анализы у новорожденных назначаются так же в качестве дополнительных мер обследования. Новорожденным в роддоме как правило, исследуют пяточную кровь, однако при наличии особых показателей назначается исследование венозной крови. Одним таким показателем является желтуха новорожденных.
Физиологическую форму такого заболевания называют довольно частым явлением и без особой надобности новорожденным в роддоме не назначают специального лечения. Для того чтобы физиологическая желтуха прошла, специалисты рекомендуют наладить адекватное кормление грудью, а при недостатке молока дополнительно давать ребенку воду из бутылочки. Это нужно делать для быстрого и естественного выведения билирубина из организма ребенка.
Иногда новорожденному в роддоме показано облучение ультрафиолетовой лампой, которая поможет скорейшей трансформации билирубина и его выведению. Находиться под такой лампой малыш должен несколько часов (такая процедура заменяет прогулку по улице и яркое солнце). Чтобы ультрафиолетовая лампа оказала положительное воздействие, ребенка нужно раздеть, свет направляют на животик. Для безопасности над головкой малыша необходимо положить пеленку, которая своей тенью защитит его глаза.
Однако не всякая форма желтухи является безопасной. Иногда, в том случае, когда имеется резус-конфликт, у новорожденного в роддоме начинает развиваться такое тяжелое заболевание, как гемолитическая болезнь. Для предотвращения этого развития анализы у новорожденных включают себя обязательный забор крови из пуповины у малышей, чья мама имеет резус-фактор с отрицательным значением. Исследование полученной крови поможет оценить риски.
В том случае, когда желтуха предполагает негативное развитие, врач назначает забор анализов у новорожденного
из вены. Полученный биологический материал тщательно исследуют и выясняют, какой количество билирубина в ней находится. Так же специалисты определяют форму билирубина, которая может быть опасна для здоровья малыша.
После проведенных исследований, которые делаются очень быстро, врач назначает соответствующее лечение. Если вовремя не предпринять адекватные меры, то жизнь ребенка окажется в опасности.
В современном роддоме проводятся исследования, которые призваны найти нарушения в организме ребенка задолго до того, как они начнут оказывать негативное действие на здоровье малыша. Все манипуляции и процедуры рекомендованы Министерством Здравоохранения, их действие на организм ребенка тщательно изучено. Поэтому не рекомендуется без особых на то обстоятельств отказываться от их проведения. Отказ от обследования малыша полностью ложится на плечи родителей, которые несут за это ответственность.
Что касается профилактических прививок, то в современном обществе принято сомневаться в их целесообразности. Однако на протяжении многих лет вакцинация спасла множество жизней, избавила от последствий и осложнений серьезных заболеваний. Рекомендуется тщательно взвешивать все доводы и думать о здоровье своего ребенка.
источник
Генетический анализ крови у новорожденных ─ один из первых анализов, который берут еще в роддоме. Его главная миссия в том, чтобы в максимально короткие строки получить качественные результаты о состоянии здоровья малыша.
Зачастую лечение болезни, развивающейся стремительно, не приносит положительных результатов. Для лабораторных исследований кровь берут из пятки примерно на четвертый день жизни у доношенных детей и на седьмой ─ у недоношенных. Достаточно всего несколько капель крови из пяточки младенца. Их наносят на специальный тест в форме полоски. Затем высушивают и отправляют в лабораторию. В случаях, когда роды принимались в домашних условиях, этот анализ крови из пятки должен сдаваться в детской поликлинике.
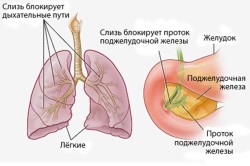
Муковисцидоз — одно из наиболее часто встречаемых наследственных заболеваний, при котором у новорожденных возникают проблемы в работе дыхательной и пищеварительной систем. К тому же замедляется развитие малыша. Зачастую выбранный курс лечения обязательно происходит в специальном реабилитационном центре, что помогает предотвратить тяжелые последствия.
Врожденный гипотиреоз — опасное нарушение, касающееся острой нехватки определенных гормонов в щитовидной железе. Болезнь чревата последствиями, задерживающими полноценное развитие малыша. Если патология была вовремя обнаружена, то эффективный курс назначенного лечения гормонами щитовидной железы в большинстве случаев помогает полностью восстановить рост и интеллектуальное развитие ребенка.
Адреногенитальный синдром касается чрезмерной выработки гормонов андрогенов корой надпочечников. Если на заболевание не обращать внимания, то у ребенка начнется ускоренное развитие репродуктивной системы, его рост замедлится. В период полового развития ребенка возможно возникновение бесплодия. Правильно назначенный курс лечения конкретными гормонами обеспечит нормальный темп развития. Также эффективные препараты снимают и другие симптомы заболевания.
Если полученные результаты лабораторного исследования показали, что новорожденный полностью здоров, родителям ничего не сообщают. Если ребенок попадает в группу риска по любому генетическому нарушению, то анализ требует повторного назначения.
После того как диагноз был повторно подтвержден, мать с ребенком отправляют на консультацию к специалисту.
Он расскажет, какие именно препараты предупреждают прогрессирование заболевания.
Общий анализ крови новорожденных помогает в очень короткое время обнаружить генетические заболевания. Расшифровка полученного результата исследования происходит довольно быстро. Эта информация определяет наследственные дефекты у самых маленьких пациентов при выявлении патологий.
В случае обнаружения отклонений на генном уровне женщину вместе с ребенком направляют на получение консультации у врача-генетика. Он проведет дополнительную диагностику и назначит необходимый курс лечения.
источник
Кто нибудь делал генетические анализы ребёнку при проблемах с развитием? Сегодня врач спросила сдавали ли мы анализы на генетику ребёнка. Я чёто вообще не поняла, но позвонила педиатру она сказала пожалуйста, приходи дадим направление к генетику, Бесплатно. Что эти анализы могут показать?
Я не делала. И не стала бы, если бы видела шаги в развитии
Сходил сегодня папа к генетику, сразу взяли у мелкого кровь на анализ и ещё на другой анализ аж на апрель очередь. И в Москву послали на ещё один анализ, позвонила там тоже запись на март. Потом расскажу найдут или нет чего нибудь
Ох ни хрена себе запись! Пока очередь подойдёт, вы уже заболтаете
Ну я так не думаю. А очередь в наши детские санатории ещё больше где пуся своё лечение проходил. Сейчас нас записали на сентябрь в этот же, и в другой на июль август
Почему ты не думаешь? Столько умелок у вас появилось, успехов, а ты чёт не очень настроена
Всем деткам берут кровь из пятки в роддоме на генетические заболевания.
Ну это я не в курсе что там у него брали в роддоме и брали ли. Должна быть какая то справка по результатам?
У нас в роддомах совместное пребывание ребёнка и мамы. Все манипуляции делают в присутствии мамы, врач пришла взяли кровь, сказали анализ делается месяц, если не позвонят то все отлично, если позвонят то нашли какую то проблему, спросите у Вас в поликлинике по месту прикрепления, возможно туда отправляют результаты.
Надо спросить. Но вряд ли. Я думаю если были какие то анализы и результаты то их положили бы в карточку в поликлинике. Больше они никому не нужны чтобы их где то отдельно хранить. Наверное все же нет никаких анализов наших
Ну для достоверности позвоните в свой роддом и спросите, берут ли они кровь и если да где можно получить результаты.
Три года почти прошло. Смеётесь?
Вы так написали как будто тридцать три прошло, за спрос денег не берут, Вы же не чего не теряете. Может они Вам ответят что у них не берут кровь на генетику в роддоме, и Вы пойдёте и сдадите кровь в текущем режиме.
Может. А может там сидит человек который знать не знает как было три года назад.
Полностью согласна с вами! Почему бы не позвонить и не спросить
Ну не сейчас же в пятницу в двенадцатом часу ночи
Это не то, анализ из пятки берут на болезни, которые могут срочно потребовать особого лечения или диеты, например фенилкетонурия. А тут скорее речь о генетических «поломках», склонности к какому-либо отклонению возможно
Ну скорее всего да, она это имела в виду
Ну я возьму направление к генетику, послушаю какие там анализы они могут сделать. Смотря что предложат может и сделаю. А то мало ли у него действительно на генетическом уровне есть какие то дефекты а его лекарствами кормят зря
А вы даёте лекарства? Ты не писала
Писала, ты просто пропустила
А, ща зайду почитаю, че там назначили вам
Уколы кортексин, сироп цераксон, элькар сейчас вот давали в этом центре, еще пантогам назначали но мы не давали тк особого эффекта от него не отмечают. Сейчас невролог из центра назначила давать витамины нейромультивит 1,5 месяца, можно и дольше. Если вдруг не будем видеть еще улучшений то после витаминов снова сироп нейпилепт тоже 1,5 месяца. Ну и в своей поликлинике невролога тоже посещать и принимать если что назначат
Ого сколько всего. Мы пили Энцефабол, результата ваще не увидела. А невролог что вам говорит, по её части есть проблемы?
В смысле что говорит? Вот эти лекарства назначает. Ребёнок не разговаривает это и есть проблема наша
Ну в смысле что прогнозирует, насколько лекарства помочь могут. Мне не помогло лечение, сам начал говорить. Но все равно мало говорит для почти трёхлетнего
Ну как они могут что то прогнозировать? Просто назначают и все. И еще эта же врач в центре спросила почему ребенок не на инвалидности. Я почитала сегодня и правда по речи как минимум 3 группа должна быть. Вот в понедельник нашей педиатрше достанется от меня
Ни *** се.че, серьезно? то есть если в два не заговорил, то инвалидность?
Ну там в законе возраст не указывается. Назначается же по итогам комиссии. А вот уже направить на комиссию должен врач ну или хотя бы сказать что вам уже надо бы. Это же элементарно деньги, которые как раз на тех же логопедов, массажи и бесплатные лекарства не только до трёх лет (которые и так не давали)
Да ессно, кто ж против! Я считаю надо получать все, что положено
Люд, так ты же писала что есть сдвиги небольшие в развитии,«Стал показывать на все наклейки на шкафчиках в группе и ему нужно называть вслух как кто называется, стал показывать сам на себе глазки, носик, ушки, ротик, варежки, куртку, шапку, штаны, ботинки. По просьбе пока не покажет, но это и так огромный прогресс. На нас тоже все это показывает, но сам, если спрашивать где это где это то пока не может показать. Просто осознал факт что это разные части и вещи.
Осилил пазлы из двух частей на ура, переходим на пазлы из 4, 6 частей. очень нравится! Наклеиваем разноцветные кружочки по цветам в книжку, цвета все хорошо сопоставляет. На слух тоже пока не показывает, но это ладно. Очень понравились магнитики в виде животных «моя ферма» и разнообразные машинки. Всех протягивает и надо ему вслух называть. И прям обожает лото. искала с животными, но попалось только овощи фрукты растения. Собирает прям с первого раза. Все карты закрывает нужными квадратиками, очень внимательно рассматривает, ищет куда правильно положить.
источник
Ваш малыш постоянно болеет? Его слабое место — бронхи и легкие? Тогда игры с вашим ребенком должны быть особенными, направленными на то, чтобы он легче справлялся с приступами, и его бронхолегочная система постепенно пришла в норму. Не отказывайтесь от лечения и обязательно выполняйте рекомендации врачей. Но и сами постарайтесь приложить максимум усилий к выздоровлению сына или дочки!
Анализ крови у новорожденных (неонатальный скрининг) проводят на 4 день после рождения. У недоношенных детей кровь на диагностику берут в недельном возрасте или позже (в зависимости от степени недоношенности). Для получения максимально достоверных результатов младенца не прикладывают к груди в течение трех часов до начала процедуры.
Проведение неонатального скрининга новорожденных в роддоме на наследственные заболевания: анализ крови из пяточки
Данное наследственное заболевание встречается редко. Проводимые в роддомах генетические тесты выявляют 1 больного галактоземией ребенка из 13000 родившихся. Если не приступить к лечению, из-за галактоземии начнет страдать печень и испортится зрение. Больные дети часто отстают в развитии. Лечение включает в себя отказ от пищи, содержащей лактозу.
УЗИ-скрининг младенца способен выявить врождённые вывихи суставов бедра, а также дисплазию. Кроме того, ультразвук делают с целью обнаружить патологии головного мозга и некоторых внутренних органов. Какие именно органы обследовать, необходимо решить родителям вместе с врачом.
Все новорожденные у нас в стране уже 15 лет проходят обязательный анализ на два наследственных заболевания: фенилкетонурию и врожденный гипотиреоз. В роддоме на пятый день жизни у каждого младенца берут капельку крови и отправляют в генетическую консультацию. Там, во-первых, определяют, нет ли у малыша повреждения тех генов, которые отвечают за переработку фенилаланина. Эта аминокислота присутствует практически во всех белковых продуктах. Если такие повреждения есть, младенца надо как можно скорее – недель с трех – переводить на специальную лечебную диету. Кроха будет получать продукты, которые содержат белок (именно он позволяет ребенку расти и развиваться), освобожденный от вредной для него аминокислоты. В России есть завод, выпускающий такие продукты, и теперь не надо лечебное питание закупать на Западе.
Когда к молодой маме в роддоме подходит медсестра и сообщает о том, что ее крошечному новорожденному ребенку в обязательном порядке будут делать скрининг, у мамы начинается паника. Пугает и само по себе грозное незнакомое слово «скрининг» и особенность проведения самой процедуры, ведь в первые дни жизни малышу придется проколоть пяточку, что приводит родителей в настоящий шок.
Зачастую лечение болезни, развивающейся стремительно, не приносит положительных результатов. Для лабораторных исследований кровь берут из пятки примерно на четвертый день жизни у доношенных детей и на седьмой ─ у недоношенных. Достаточно всего несколько капель крови из пяточки младенца. Их наносят на специальный тест в форме полоски. Затем высушивают и отправляют в лабораторию. В случаях, когда роды принимались в домашних условиях, этот анализ крови из пятки должен сдаваться в детской поликлинике.
- Хромосомный, при котором исследуются целые хромосомы или очень длинные их отростки. Еще называют этот процесс кариотипированием.
- Генетический, когда исследуются гены целиком или маленькая частичка ДНК.
- Биохимический тест, определяющий уровень белка или фермента.
Если в течение первой недели результаты показали, что билирубин высокий, это может свидетельствовать о резус-конфликте, нарушении функционирования желчных протоков, гепатите или инфекции. Помимо выявления патологий, врач устанавливает определенное лечение и для контроля уровня билирубина. Ведь его излишек вызывает поражение мозга. Если результаты говорят о повышенном уровне билирубина, у новорожденного снова берут кровь из пятки. На этот раз, чтобы выяснить количество непрямого и прямого билирубина.
Первые анализы у новорожденных берут в первые дни жизни. Они позволяют определить состояние здоровья ребенка, наличие либо отсутствие возможных болезней. Различные лабораторные исследования (мочи, крови, кала) проводят и в период взросления малыша. Рассмотрим более подробно, какие анализы у новорожденных берут чаще всего, и как их сдавать правильно.
Обследование новорожденных с целью выявления у них наследственных заболеваний называется неонатальным скринингом. Такой анализ помогает обнаружить болезни, которые не определяются внутриутробно, но при этом их важно начать лечить как можно раньше. Новорожденного обязательно обследуют на наличие фенилкетонурии, муковисцидоза, галактоземии, адреногенитального синдрома и врожденного гипотиреоза.
Существует целый ряд довольно серьезных, как правило наследственных, заболеваний, наличие которых невозможно определить до рождения малыша, но которые крайне важно выявить, едва только младенец появился на свет. Потому что шансы на выздоровление ребенка резко повышаются в том случае, когда терапия начинает осуществляться еще до того, как проявились первые клинические симптомы. Именно для этого и проводится скрининг новорожденных. Обязательную часть которого составляет анализ крови из пятки младенца.
Нарушение, вызванное неправильным выделением гормонов. Последствия недуга довольно тяжелые, вплоть до отставания в развитии. На 5 тысяч младенцев приходится 1 случай наследственного гипотиреоза. При этом болезнь чаще регистрируют у девочек. Правильно подобранная гормональная терапия дает шанс на полное выздоровление ребенка.
Адреногенитальный синдром (врождённая гиперплазия коры надпочечников) — это заболевание приводит к нарушению развития половых органов мальчиков и девочек и в тяжелых случаях может обусловить потерю соли почками и явиться причиной смерти. Поздняя диагностика, несвоевременное и некорректное лечение приводят к тяжелым последствиям: гибели ребенка от сольтеряющих кризов, нарушениям роста и полового созревания, бесплодию. В случае получения положительного результата (повышения уровня 17-гидроксипрогестерона) ребенок немедленно вызывается для обследования эндокринологом или неонатологами в стационаре. В идеале обследование ребенка должно быть начато не позднее 14 дня его жизни (для доношенного ребенка).
Вязкий секрет закупоривает протоки желез. Затруднение оттока вязкой слизи ведет к застойным явлениям в железах. В итоге выводные протоки желез расширяются. Постепенно происходит атрофия железистой ткани, перерождение ее в соединительную ткань. Прогрессирует фиброз тканей желез.
источник
В роддоме новоиспеченной мамочке, только еле-еле оправившейся от родов, предстоит дать согласие на проведение ее малышу целого ряда обследований. Многих пугает такой ход событий: анализы, вакцинация, еще анализы, потом какой-то скрининг новорожденных, пяточный тест.
Да, это понятно и с этим никто не спорит, что после рождения малыша нужно обследовать, чтобы убедиться, что он здоров и будет после выписки из роддома нормально развиваться. А если выявятся проблемы со здоровьем, нужно будет вовремя принять адекватные меры для лечения.
Но дело в том, что в роддоме мамочке не всегда удосужатся внятно, на человеческом, а не медицинском языке рассказать о сути проводимых обследований.
Нет, в принципе, чаще всего вкратце рассказывают. Но бывает, что и нет. Или рассказывают так, что мама ничего не может понять. Вот, например, пяточный тест. Что это такое и для чего делается? Именно о нем сегодня пойдет речь.
Вначале родильницам предлагают заполнить личные данные на бланке к этому анализу. Вопросов у мамочек возникает множество. Разобраться самостоятельно трудно. И, опять же, не всегда у медиков находится время и желание подробно ответить на все интересующие родильниц вопросы.
«Это в медико-генетическую лабораторию, а это в нашу лабораторию», — зачастую только такую информацию предоставит родителям вечно загруженный лаборант, который пришел взять анализ крови у новорожденного.
Чтобы не пугала мамочек подобная реальность, сегодня поговорим об обязательных обследованиях новорожденного. Другими словами, поговорим о скрининге новорожденных. Для чего, когда и почему это делается…
Неонатальный скрининг – это бесплатное массовое обследование новорожденных малышей в первые дни жизни на наличие некоторых генетических заболеваний. Это своеобразный подарок каждому новому члену общества, гарантированный государством.
Он позволяет выявить тяжелые (в плане последствий) заболевания, когда еще проявлений этих болезней у ребенка нет. Ведь когда какие-либо симптомы генетических заболеваний дают о себе знать, то родители и врачи чаще уже сталкиваются с тяжелым течением или осложнениями болезни (состоянием декомпенсации).
И такое состояние уже трудно компенсировать, то есть стабилизировать или перевести в обратное течение.
В России по рекомендации Всемирной организации здравоохранения проводят скрининг новорожденных уже пятнадцать лет. Сейчас скрининг дает возможность обследовать малышей на пять генетических патологий. Их перечень: фенилкетонурия, муковисцидоз, врожденный гипотиреоз, адреногенитальный синдром, галактоземия.
Новорожденным на 4-е сутки назначают забор крови из пяточки. Поэтому скрининг называют еще пяточным тестом.
Деткам, поспешившим появиться на свет раньше положенного срока, скрининг проводят на 7-е сутки.
Если ребенка выписали из роддома раньше, например, на 3-и сутки, то забор крови проводят в поликлинике.
Анализ необходимо брать натощак, не раньше, чем через 3 часа последнего приема пищи.
Ранняя диагностика, когда забор крови у новорожденного провели раньше третьих суток, часто дает ложноположительные или ложноотрицательные результаты. Поэтому оптимальным периодом обследования малышей считают четвертые сутки жизни крохи.
По той же причине не стоит затягивать с генетическим обследованием позже десятых суток жизни малыша.
Забор периферической крови проводят из пятки малыша. Это позволяет получить нужный объем крови для обследования. Обычный забор крови из пальчика малютки здесь не подходит.
Место прокола предварительно обрабатывают антисептиком. Прокол делают не глубже 2 мм.
Каплю крови наносят на специальную фильтровальную часть тест-бланка, где очерчены пять кружочков (по одному на каждое заболевание). При этом кровь должна пропитать бумагу насквозь.
В дальнейшем медико-генетическая лаборатория будет на основе сухого пятна крови определять наличие заболевания у ребенка. Анализ делается в течение десяти дней.
Тест-бланк имеет еще другую (паспортную) часть, которую заполняют мамочки. В ней они указывают личные данные малыша, телефоны и адреса, по которым можно связаться с ними и/или с учреждением, где будет наблюдаться ребенок после выписки.
К заполнению этих данных нужно подойти крайне серьезно и внимательно. В противном случае положительный ответ обследования о наличие болезни у крохи может вовремя не найти адресата. И будет упущено время.
Довольно раннее обследование дает возможность выявить генетические болезни обмена веществ на доклиническом этапе. То есть, когда нет никаких проявлений патологии. Вместе с тем, если в этот период своевременно начато лечение, то шансы на благоприятный исход болезни гораздо выше.
Более того, есть возможность в некоторых случаях болезнь победить, если вовремя скорректировать диету и образ жизни ребенка. И потом, в более зрелом возрасте, человеку может не понадобиться лечение вообще.
Скрининг позволяет определить следующие генетические болезни обмена веществ.
Это врожденное наследственное заболевание, связанное с нарушением обмена аминокислоты – фенилаланина. Происходит это из-за нарушения синтеза печеночных ферментов, способствующих превращению аминокислоты фенилаланина в другую аминокислоту – тирозин.
Фенилаланин и его производные, избыточно накапливаясь в крови, действуют как яд на нервную систему.
Встречаемость данного заболевания среди населения варьирует в зависимости от региона. В среднем – 1 случай на 7000-10000 новорожденных.
Дебют болезни проявляется вначале упорной рвотой, вялостью или, наоборот, возбудимостью малыша. Характерен специфический запах мочи и пота у таких малышей – «мышиный запах».
К поздним признакам патологии можно отнести задержку психомоторного, физического и умственного развития, тремор (дрожание) конечностей, судороги, эпилептические приступы.
Припадки носят упорный характер и практически не поддаются противосудорожной терапии. При отсутствии специфического лечения болезнь медленно прогрессирует.
Лечение фенилкетонурии заключается в соблюдении специальной (безбелковой) диеты.
Если скрининг на фенилкетонурию показал положительный результат, то проводят повторное молекулярно-генетическое тестирование. Также определяют содержание фенилаланина в крови и проводят биохимический анализ мочи. При тяжелом течении болезни с судорожным синдромом проводят ЭЭГ (электроэнцефалограмму), МРТ головного мозга.
Это наследственное заболевание, поражающее многие органы и системы органов. При муковисцидозе нарушается работа определенных желез (экзокринных желез). Их еще называют железами внешней секреции.
Экзокринные железы отвечают за выработку пота, слизи, слюны и пищеварительных соков. Принцип работы желез внешней секреции, когда через протоки их секреты выходят на поверхность тела или в полые органы (кишечник, легкие), при муковисцидозе нарушен.
У больного муковисцидозом нарушен транспорт солей и воды через клеточную мембрану. В итоге из-за недостатка воды секрет желез становится более густым и клейким. От сюда и название болезни. От латинского: mucus — слизь, viscidus — вязкий.
Вязкий секрет закупоривает протоки желез. Затруднение оттока вязкой слизи ведет к застойным явлениям в железах. В итоге выводные протоки желез расширяются. Постепенно происходит атрофия железистой ткани, перерождение ее в соединительную ткань. Прогрессирует фиброз тканей желез.
Вместе с тем, из-за нарушенного транспорта электролитов через мембрану клеток, потовая жидкость содержит много солей – симптом «соленого ребенка». Это явление дало возможность медикам внедрить неинвазивный (не ранящий) метод диагностики муковисцидоза – потовый тест.
Клинические проявления этой патологии разнообразны, так как у муковисцидоза есть 5 основных клинических форм.
- смешанная (легочно-кишечная) форма (75-80%),
- преимущественно легочная (15-20%),
- преимущественно кишечная (5%),
- мекониевая непроходимость (5-10%),
- атипичная и стертая формы муковисцидоза (1-4%).
Каждая из них проявляется по-разному.
Встречаемость муковисцидоза – один случай на 3500-4000 новорожденных.
Характерны следующие внешние признаки для ребенка с муковисцидозом: кукольные черты лица, расширенная, бочкообразная грудная клетка, вздутый живот. У грудничков нередко формируется пупочная грыжа.
Также иногда даже по характеру стула новорожденного или грудничка можно заподозрить диагноз. При муковисцидозе стул зловонный, жирный, обильный, замазкообразный.
Позже развиваются проявления, связанные с нарушением функции легких. Дети обычно отстают в физическом развитии. У них очень худые конечности, нередко концевые фаланги пальцев деформируются в виде «барабанных палочек».
Кожа сухая, бледная с сероватым оттенком. Отмечается цианоз носогубного треугольника. При легочной и смешанной форме муковисцидоза отмечается одышка, надсадный кашель с вязкой мокротой.
При обследовании таких детей выслушиваются влажные и сухие хрипы по всем полям легких, тахикардия. Характерно увеличение печени.
На сегодняшний день существуют препараты, которые способны облегчить течение этого заболевания. Но патология в любом случае неизлечима. Поэтому требует пожизненного, комплексного, дорогостоящего лечения и реабилитации для таких детей.
Галактоземия – наследственная патология обмена такого углевода, как галактоза. В организм ребенка она поступает в составе молочного сахара грудного или любого другого молока – лактозы.
В результате генетического дефекта у ребенка нет фермента, который бы мог расщепить галактозу до глюкозы. А глюкоза – основное питание для каждой клетки нашего организма, особенно для клеток головного мозга.
В результате клетки не получают достаточного питания. А сама галактоза и ее соединения, накапливаясь в крови, постепенно отравляют организм. Доказано ее токсическое действие на центральную нервную систему, печень и хрусталик глаза. Отсюда клинические симптомы заболевания.
Признаками галактоземии у новорожденных являются непереносимость грудного молока и его заменителей, упорная рвота, отказ от еды, быстрое снижение веса, ранняя желтуха, гипотония мышц.
В дальнейшем наблюдается отставание ребенка в физическом, нервно-психическом и умственном развитии. Формируется катаракта глаз, отеки на теле, увеличивается печень и селезенка.
При положительном результате скрининга новорожденный малыш нуждается в дополнительном обследовании. Оно включает повторное генетическое тестирование, определение концентрации галактозы в крови, моче.
Также возможно проведение нагрузочных проб с галактозой и глюкозой. Проводят УЗИ органов брюшной полости, ЭЭГ и др.
Основная терапия данной патологии заключается в соблюдении безлактозной диеты. Чем раньше установят диагноз и начнут лечение такому малышу, тем больше шансов у малыша вырасти здоровым человеком и полноценным членом общества.
Врожденный гипотиреоз относится к группе заболеваний щитовидки, проявляющихся сразу после рождения и характеризующихся недостатком ее гормонов. Встречаемость врожденного гипотиреоза – 1 случай на 4 тысячи рожденных детей. Девочки болеют почти в два раза чаще.
Из-за недостатка гормонов щитовидной железы развивается торможение всех функций организма. Наблюдается задержка развития всего организма и, в первую очередь, нервной системы.
Если заболевание поздно выявлено и не назначена вовремя заместительная терапия, то развивается необратимое поражение головного мозга – кретинизм.
Прогноз благоприятный только в случае, если заместительная терапия тиреоидными гормонами начинается в первые недели жизни новорожденного. Результаты скрининга в этом случае – спасение для малыша.
Это врожденная патология, обусловленная дисфункцией коры надпочечников. Надпочечники располагаются в верхнем полюсе каждой почки и отвечают за выработку множества гормонов.
В основе дисфункции коры надпочечников лежит генетический дефект фермента, участвующего в образовании и метаболизме стероидных гормонов.
Адреногенитальный синдром встречается у одного новорожденного на 5,5 тысяч малышей.
В организме ребенка в избытке накапливаются половые гормоны и глюкокортикоиды (гормоны коры надпочечников, регулирующие обмен веществ в организме). В результате у малышей неправильно формируются половые органы. Например, у девочек развиваются половые органы «по мужскому типу» (гипертрофирован клитор, большие половые губы).
Развивается резкое нарушение обмена солей в организме (соль-теряющая форма болезни). Замедляется развитие и рост ребенка. Дети остаются низкорослыми.
После установления диагноза малышам назначают заместительную гормональную терапию. Поэтому своевременная диагностика (в первые две недели) и вовремя назначенное лечение позволяет избежать прогрессирования болезни.
Это очень частый вопрос родителей, которые беспокоятся о том, что у их крошки берут «целую кучу» анализов. А они при этом вполне здоровые родители.
Так вот, все вышеописанные болезни наследуются по аутосомно-рецессивному типу. То есть, когда родители здоровы, но являются носителями дефектного гена.
Само по себе носительство таких генов не приводит к развитию болезни. Да и вообще никак не проявляется. А вот если такие носители встречаются и передают ребенку каждый по дефектному гену, то ребенок родится больным.
Именно комбинация двух дефектных генов – от папы и от мамы – проявляется заболеванием. Поэтому видимое здоровье родителей не может гарантировать рождение полностью здорового малыша.
Хочется уточнить, что не нужно проявлять напрасного беспокойства и отказываться от скрининга. Нельзя лишать ребенка возможности быстро выявить практически неизлечимые и быстро прогрессирующие болезни лишь потому, что у вашего ребенка заберут на 2 мл больше крови. Это, как минимум, неразумно.
Результаты скрининга будут готовы через десять дней. В случае отрицательного ответа (то есть, все в порядке) родителям не сообщается лично результат генетического тестирования. Положительный результат (выявлена проблема по какому-либо из заболеваний) сообщается незамедлительно родителям в учреждении, где наблюдается малыш.
Поэтому, если вам результаты скрининга не сообщили, это не значит, что про вас забыли или потеряли ваш анализ. Сложившаяся система скрининга не имеет возможности предоставить результаты лично всем и каждому.
Беспокоиться по этому поводу совсем не нужно. Наоборот, если вас не побеспокоили звонком или письмом из генетической консультации, нужно радоваться.
С 2008 года в России всем новорожденным проводят аудиологический скрининг. Это обследование позволяет определить функцию слуха у малышей. Проводят его на 4-е сутки жизни крохи.
Процедура не имеет противопоказаний. Абсолютно безболезненный и не несущий угрозу для здоровья младенца метод позволяет определить нарушения слуха на самых ранних этапах развития младенца. Тогда, когда родители и врачи еще имеют в запасе время, чтобы предпринять меры по улучшению слуха малыша.
Ведь доказано, что коррекция слуха до трехмесячного возраста малыша дает возможность нормального развития речи у ребенка. Первые полгода жизни малыша процесс речевого развития проходит самый интенсивный этап, несмотря на то, что внешне это практически не проявляется.
Суть метода заключается в воздействии на определенный отдел внутреннего уха – улитку. Именно она отвечает за восприятие и распознавание звука.
Врач использует электроакустический зонд, который имеет микроскопический сверхчувствительный микрофон. Сам зонд соединен с монитором, на котором фиксируется результат проведенной процедуры.
Зонд вставляется в наружный слуховой проход малютке. Прибор посылает звуки разной частоты, подобно щелчкам и фиксирует колебания волосковых клеток в улитке уха.
Важным моментом является то, что во время проведения обследования малыш должен находиться в полной тишине. Лучше, когда кроха будет спать. При этом даже сосание пустышки в момент процедуры недопустимо.
На этом первый этап скрининга завершен. Детям, которые прошли его успешно, второй этап скрининга не нужен. За исключением детей из группы риска.
Группа риска – это дети, у которых:
- отягощенная наследственность по тугоухости;
- недоношенность;
- маловесность;
- асфиксия (кислородное голодание) в родах;
- гестоз или тяжелый токсикоз матери во время беременности;
- прием ототоксичных антибиотиков матерью при беременности.
Такие малыши, вне зависимости от результатов первого этапа скрининга, должны повторно пройти скрининг до 3 месяцев у сурдолога – узкого специалиста по слуху. Ведь тугоухость зачастую развивается постепенно.
Второй этап скрининга детям из группы риска проводится в годовалом возрасте.
При получении сомнительного или неудовлетворительного результата обследования в роддоме ребенок направляется на повторное обследование в возрасте 1-1,5 месяца в условиях поликлиники.
При подтверждении проблем со слухом малыш направляется в ближайший центр реабилитации слуха. А там, уж будьте уверены, специалисты обследуют и подскажут пути решения нарушений слуха у малютки.
Ведь только своевременная диагностика и незамедлительное лечение дает шанс детям с тугоухостью расти и развиваться также как их сверстники.
О скрининге новорожденных вам рассказала практикующий врач-педиатр и дважды мама Елена Борисова-Царенок.
источник