Кортизол — гормон, который повышает распад белка, способствует накоплению жира, помогает организму реагировать на физический и эмоциональный стресс. Избыток его в организме приводит к появлению так называемого синдрома Кушинга (СК). Какие анализы при синдроме Кушинга может назначить врач? Как патология лечиться в зависимости от причины возникновения гиперкортицизма?
Концентрация кортизола в крови регулируется по принципу обратной связи
СК представляет собой совокупность симптомов, вызванных хроническим гиперкортицизмом — избытком кортизола в организме. Кортизол в основном продуцируют надпочечники, представляет собой стероидный гормон, который стимулирует расщепление жиров и протеинов, контролирует процесс освобождения глюкозы из печени. Он помогает организму реагировать на физический и эмоциональный стресс, участвует в регуляции кровяного давления, контролирует процесс воспаления и влияет на сердечно-сосудистую систему.
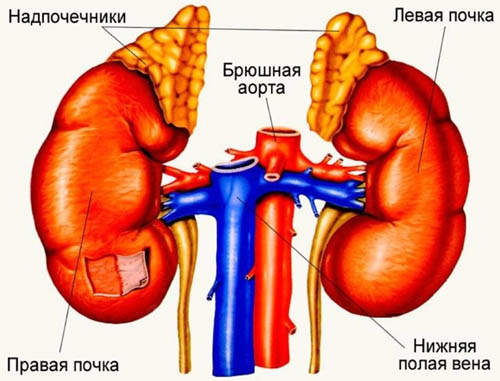
Надпочечники расположены в непосредственной близости к верхнему полюсу каждой почки и являются частью эндокринной системы. Они синтезируют стероидные гормоны: кортизол, альдостерон и андрогены (прежде всего дегидроэпиандростерон, ДГЭА).
Синтез кортизола контролируется через систему обратной связи гипоталамус-гипофиз-периферические железы. Когда содержание кортизола в крови низкое, гипоталамус вырабатывает кортиколиберин, который стимулирует гипофиз, заставляя его выбрасывать в кровь адренокортикотропный гормон (АКТГ, кортикотропин). АКТГ действует на надпочечники, заставляет их в свою очередь выбрасывать в кровь кортизол. Когда кортизола много, продукция кортиколиберина и, следовательно, АКТГ снижается.
- Длительная терапия глюкокортикоидами (ятрогенный синдром Кушинга) — использование стероидных гормонов, которые химически похожи на природный кортизол. Длительное применение преднизолона и его аналогов, без которых не обойтись при лечении астмы, ревматоидного артрита, красной волчанки и других многих заболеваний, приводит к появлению симптомов СК. Преднизолон длительно применяется после трансплантации органов с целью подавления иммунной системы.
- Болезнь Кушинга — патологическое состояние, обусловленное чрезмерной выработкой гормона АКТГ доброкачественной опухолью гипофиза (аденомой). Болезнь Кушинга — гипофизарная форма СК, на которую приходится примерно 40%.
- Гиперплазия надпочечников или опухоль могут привести к перепроизводству кортизола.
- Эктопическая опухоль , которая вырабатывает АКТГ. Под термином «эктопическая» подразумевается — расположение где угодно, кроме гипофиза. Опухоль чаще всего локализуется в легких, щитовидной железе или поджелудочной железе.
СК чаще встречается в возрастной группе от 20 до 50 лет. Женщины болеют в 3 раза чаще, чем у мужчин. Каждый год регистрируется два новых случая на миллион населения. Присутствие мутации гена, которая ассоциируется с синдромом множественной эндокринной неоплазии тип 1 (MEN-1), увеличивает риск возникновения аденом гипофиза и надпочечников. Люди, страдающие ожирением и диабетом типа 2, также подвержены повышенному риску развития СК.
Симптоматика СК специфична, патологию можно заподозрить в следующих ситуациях:
- Ожирение по центральному типу (жир откладывается, в основном, на туловище, руки и ноги остаются тонкими.
- Большое закругленное лицо (лунообразное лицо).
- Горб буйвола — скопление жировой ткани в конце шеи между плечами.
- Жажда и частое мочеиспускание.
- Проблемы со зрением, вызванные глаукомой или катарактой.
- Повышенная восприимчивость к инфекционным заболеваниям.
- Кожа становится тонкой (через нее отчетливо проглядываются вены), подверженной царапинам и синякам, которые долго не заживают.
- Появление стрий, атрофий (дефектов) кожи в виде узких волнистых полос разной ширины на животе, бедрах и ягодицах багрово-синюшные цвета.
- Миастения.
- Остеопороз.
- Постоянная гипертензия (высокое кровяное давление).
- Повышенный сахар в крови.
- Головные, поясничные боли.
- Психические расстройства (от неврозоподобных состояний до психозов).
- Дети с СК, как правило, страдают ожирением, развиваются медленно.
- У женщин аменорея, гирсутизм.
- Снижение сексуального желания у мужчины или импотенции.
Ночной кортизол в слюне (два измерения 23.00-24.00 в разные дни)
Не существует специфического лабораторного теста для СК. Для подтверждения диагноза используется несколько анализов, которые дополняют друг друга. Содержание кортизола зависит от циркадного ритма, его уровни в крови сильно колеблются в течение суток. Поэтому выполнение забора в крови только в светлый период суток не имеют большого диагностического значения. Диагностика СК проходит в два этапа. На первом этапе подтверждают наличие повышенной продукции кортизола, после чего проводят поиск причины избыточной секреции данного гормона — или гипоталамус, или гипофиз, или надпочечниковая железа, или другие.
Существует три анализа, позволяющие выявить избыток кортизола: кортизол в крови или в слюне ночью, 24-часовой тест на содержание его в моче и проба на подавление с дексаметазоном.
- Определение кортизола в плазме или слюне в ночное время : в норме производство кортизола снижается к ночи, но при синдроме Кушинга это не происходит. Кровь — предпочтительный материал для определения избытка гормона, но тест имеет существенный недостаток — необходимость забора крови в больнице. Альтернатива данному анализу — самостоятельный сбор слюны в ночное время суток дома. Рекомендуется собирать слюну три ночи подряд.
- 24-часовой кортизол мочи: определение суточной экскреции гормона почками часто используется для оценки его общего производства.
- Проба на подавление дексаметазоном: дексаметазон является синтетическим стероидом, который имитируя кортизол подавляет его выработку по обратной связи через цепочку кортикотропин-рилизинг-гормон и адренокортикотропин. Нормальный ответ организма на дексаметазон — это подавление секреции кортизола, что отсутствует при синдроме Кушинга.
Дексаметазон в качестве диагностического теста используют в разных дозировках для различных целей. Один из вариантов предполагает прием низкой дозы (1 мг) перед сном, чтобы предотвратить подъем АКТГ и кортизола перед сном. На следующий день между 8 и 9 часами утра производят забор крови и определяют содержание кортизола. У здоровых людей уровень гормона низкий (подавляется); у пациентов с синдромом Кушинга его уровень высокий (не реагирует на дексаметазон).
Реже используется другой вариант пробы подавления дексаметазоном, который предусматривает назначение препарата по 0,5 мг каждые 6 часов в течение двух дней и 24-часовой сбор мочи на второй день для определения кортизола. Как и в случае с предыдущим вариантом, у здоровых людей кортизол мочи должен быть подавлен до очень низких уровней, в то время как у пациентов с синдромом Кушинга они остаются высокими.
Если один из этих анализов показывает повышенный уровень кортизола, то вполне вероятно, что произошел какой-то “сбой” в продукции этого гормона, после чего приступают к поиску причины этого патологического состояния.
- Стимуляционная проба с кортиколиберином (CRH) : Тест на стимуляцию CRH используется после того, как был диагностирован СК. Он помогает выявить аденому гипофиза, различить пациента с данные опухолью от пациентов с кортизол-секретирующей опухолью надпочечников и синдромом эктопической продукции АКТГ. Вначале определяется исходный уровень АКТГ, затем вводится CRH, после чего каждые 30 минут измеряются уровни кортизола и АКТГ. Нормальный ответ на стимуляцию — это пик АКТГ с последующим пиком кортизола. Большинство людей с СК, у которых имеются опухоли надпочечников или эктопические опухоли, не реагируют на CRH.
- Проба на подавление высокой дозой дексаметазоном: тест похож на версию с низкой дозой. Проба с высокой дозой дексаметазона позволяет отличить АКТГ-секретирующие опухоли гипофиза от других причин синдрома Кушинга. Высокие дозы дексаметазона обычно подавляют выработку кортизола у людей с опухолями гипофиза, но не у тех, у кого имеются эктопические АКТГ-продуцирующие опухоли.
- Проба на подавление низкой дозой дексаметазоном в сочетании со стимуляцией кортиколиберином (CRH): при тяжёлом ожирении, хроническом алкоголизме, беременности, некоторых психических расстройствах может встречаться так называемый псевдо-синдром Кушинга. Псевдо-Кушинг не требует гормональной терапии. Люди с псевдо-синдромом Кушинга могут иметь высокие уровни кортизола, тем не менее у них не встречается мышечная слабость, переломы костей или истончение кожи. Данный тест позволяет отличить псевдо-синдром Кушинга от «мягких случаев истинного синдрома». Тест объединяет пробу на подавление дексаметазоном и стимулирующую пробу с кортикотропин-рилизинг-гормоном. Повышение кортизола во время теста предполагает СК, а если он не поднимается, то это указывает на псевдо-синдром Кушинга.
- Селективный забор крови из нижних каменистых синусов : анализ обычно сочетается с стимуляцией кортиколиберином. Забор крови для определения АКТГ производится из пещеристых и нижних каменистых синусов, в которые поступает кровь из гипофиза. Для этого выполняют их катетеризацию через шейную вену. Одновременно выполняют забор крови из вены предплечья. Более высокий уровень АКТГ в синусах указывает на опухоль гипофиза. Если уровни в синусах и предплечье примерно одинаков, это указывает на то, что имеются АКТГ-продуцирующая опухоль вне гипофиза.
Врач пациентам с СК часто назначает анализы, которые не связаны непосредственно с заболеваниям:
- Развернутый клинический анализ крови — у пациентов с синдромом Кушинга наблюдается высокое содержание лейкоцитов и нейтрофилов.
- Глюкозотолерантный тест (ГТТ) — нарушен.
- Анализ на содержание калия в крови — гипокалиемия.
КТ и Octreotide scan незаменимы при локализации эктопический источников кортизола
Компьютерная томография (КТ) — помогает выявить надпочечниковые, гипофизарные и эктопические опухоли.
Лечение СК требует идентификации причины гиперкортизолизма. После чего возможно удаление гормон-синтезирующей опухоли, блокирование или сведение к минимуму воздействия на организм избытка кортизола.
- Если источником гиперкортизолизма является доброкачественная опухоль в одном из надпочечников, то пораженная железа удаляется хирургическим путем. В большинстве случаях такой подход приводит к снижению уровня кортизола до нормального или почти нормального уровня.
- Если у пациента АКТГ-продуцирующая опухоль гипофиза (болезнь Кушинга), то резекция опухоли часто устраняет избыток кортизола. Данную операцию выполняет нейрохирург. Аналогично, опухоль, которая продуцирующая АКТГ и расположенная вне эндокринной системы (эктопическая), также может быть удалена с помощью операции. Если хирургия невозможна, то прибегают к лучевой терапии или химиотерапии.
- Синдром Кушинга — побочный эффект терапии определенных состояний, при которых применяются высокие дозы кортикостероидов. Как правило, практикующие врачи стараются избегать назначения высоких доз и длительного применения этих препаратов. Если состояние пациента позволяет, то доктора обычно стараются снизить дозу или прекратить использование лекарства, что позволяет минимизировать проявления СК.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
источник
Болезнь Кушинга – заболевание, которое развивается в результате избыточного образования гормонов корой надпочечников.
Надпочечники – парные органы, которые расположены в верхней части почек. Они выделяют гормоны, которые имеют большое значение в регуляции углеводного, белкового, жирового обменов в организме, участвуют в поддержании артериального давления, осуществляют развитие реакций на стресс, регулируют водно-солевой обмен и выполняют другие важные функции.
При болезни Кушинга происходит избыточное выделение адренокортикотропного гормона (АКТГ) гипофизом (находится в головном мозге). АКТГ стимулирует работу коры надпочечников, что приводит к усиленному образованию гормонов надпочечниками. В результате развиваются симптомы заболевания: увеличение массы тела, накопление жировой клетчатки преимущественно в верхней части туловища, появление растяжек багрового цвета на коже, повышение артериального давления и др.
Лечение болезни Кушинга направлено на подавление выработки АКТГ гипофизом. С этой целью опухоль гипофиза удаляют хирургическим путем либо при помощи лучевой терапии. Консервативная терапия состоит в приеме препаратов, которые угнетают выработку гормонов корой надпочечников.
Болезнь Иценко – Кушинга, синдром Кушинга, синдром гиперкортицизма, гиперкортицизм, гиперадренокортицизм.
Синонимы английские
Cushing’s Disease, pituitary Cushing’s disease, hyperadrenocorticism.
Общие симптомы болезни Кушинга:
- отложение жировой клетчатки в верхней части туловища (в средней и верхней части спины, на лице – «лунообразное лицо», между плечами – так называемый бычий горб;
- истончение кожи;
- формирование на коже туловища растяжек багрового цвета (стрий);
- угревая сыпь на лице, туловище;
- повышение артериального давления;
- остеопороз;
- диабет;
- снижение сопротивляемости организма инфекциям;
- мышечная слабость;
- общая слабость, быстрая утомляемость;
- головные боли.
- нарушение цикла или отсутствие менструаций;
- рост волос на лице, туловище.
- снижение фертильности (способности к оплодотворению);
- снижение полового влечения.
Общая информация о заболевании
Болезнь Кушинга развивается в результате избыточного образования гормонов корой надпочечников. При этом в большей степени повышается уровень кортизола (глюкокортикоидного гормона).
Кортизол участвует в регуляции обмена углеводов, белков, жиров в организме, поддерживает артериальное давление, способствует развитию реакций на стресс, уменьшает воспалительные реакции иммунной системы и выполняет множество других функций, действуя практически на все органы человека. Повышение уровня кортизола приводит к росту артериального давления, отекам, нарушению обмена веществ, увеличению количества сахара в крови (диабету), вымыванию кальция из костей, подавлению деятельности половых желез (нарушение менструального цикла у женщин, снижение полового влечения у мужчин) и другим проявлениям болезни Кушинга.
Деятельность коры надпочечников и других органов эндокринной системы (эндокринная система включает в себя различные органы, которые выделяют гормоны) регулируется гипоталамусом и гипофизом. Они находятся в головном мозге. При снижении уровня гормонов надпочечников гипоталамус выделяет кортиколиберин. Кортиколиберин стимулирует выработку гипофизом адренокортикотропного гормона (АКТГ). АКТГ усиливает деятельность коры надпочечников, что повышает уровень соответствующих гормонов. Когда концентрация гормонов надпочечников достигает необходимого уровня, стимулирующее действие гипоталамо-гипофизарной системы на кору надпочечников снижается. Так происходит поддержание необходимого уровня гормонов в организме человека.
Болезнь Кушинга обусловлена увеличенной продукцией АКТГ гипофизом. Это происходит в результате развития опухоли гипофиза, которая вызывает повышенную продукцию адренокортикотропного гормона. Чаще возникают доброкачественные опухоли гипофиза – аденомы. Они могут вызывать увеличение продукции различных гормонов, что приводит к соответствующим проявлениям.
Гипофиз находится в полости черепа. Увеличение опухоли гипофиза может вызывать так же головные боли, нарушение зрения (возникает в результате сдавливания зрительных нервов растущей опухолью).
Выделяют также синдром Кушинга. Проявления синдрома Кушинга схожи с проявлениями болезни Кушинга, но причины повышения уровня кортизола различны.
- Опухоль надпочечников. В некоторых случая причиной повышения уровня гормона кортизола является опухоль надпочечников. Она приводит к повышенной продукции данного гормона, вызывая проявления заболевания.
- Опухоли других органов, продуцирующие АКТГ. Развиваются в органах, которые в норме не продуцируют адренокортикотропный гормон (например, легкие, поджелудочная железа и другие). Повышение уровня АКТГ вызывает стимуляцию коры надпочечников и увеличение уровня кортизола.
- Применение глюкокортикоидов для лечения различных заболеваний.
- Женщины – болезнь Кушинга у них встречается чаще, чем у мужчин.
- Люди в возрасте 25-40 лет.
Для диагностики болезни Кушинга проводят определение уровня следующих гормонов.
- Свободный кортизол в моче в течение суток. Кортизол выводится из организма с мочой в свободном, не связанном с белками плазмы крови виде. Для анализа собирается моча в течение суток. Повышение уровня кортизола выше определенного показателя наблюдается при болезни Кушинга и синдроме Кушинга.
- Кортизол в крови. Повышается при различных стрессовых ситуациях, травмах, физической нагрузке. Выраженное увеличение его концентрации наблюдается при болезни и синдроме Кушинга.
- Адренокортикотропный гормон (АКТГ). Выделяется гипофизом (находится в головном мозге) и стимулирует работу коры надпочечников. При болезни Кушинга его содержание повышено в результате развития опухоли гипофиза. При синдроме Кушинга причиной повышения уровня АКТГ могут быть опухоли различных органов, которые продуцируют данный гормон.
- Проба с дексаметазоном. Дексаметазон – синтетический глюкокортикоидный препарат. Суть теста заключается в назначении дексаметазона в течение 4 суток в определенных дозировках. Производятся анализы на содержание свободного кортизола в моче. При болезни Кушинга будет наблюдаться уменьшение уровня свободного кортизола в моче, так как будет снижено производство АКТГ гипофизом. При синдроме Кушинга опухоли различных органов, которые продуцируют АКТГ, не будут реагировать на введение дексаметазона. Уровень свободного кортизола в моче останется прежним. Этот тест помогает отличить повышение АКТГ, вызванное опухолью гипофиза, от опухолей других органов, которые продуцируют АКТГ.
Также проводят другие лабораторные исследования для выявления нарушений, вызванных болезнью Кушинга.
- Глюкоза в крови. При болезни Кушинга может развиваться диабет. Это происходит из-за нарушений углеводного обмена, вызванных высоким уровнем кортизола в крови.
- Калий, натрий, хлор в сыворотке крови. Ионы калия и натрия поддерживают водный баланс в организме, необходимы для сокращения мышц, проведения нервных импульсов. При болезни Кушинга гормональный дисбаланс вызывает повышение уровня натрия и уменьшение уровня калия в крови. Это приводит к увеличению количества жидкости в организме, мышечной слабости и другим нарушениям.
- Магнитно-резонансная томография (МРТ). Метод позволяет получить послойные изображения внутренних структур организма. При подозрении на опухоль гипофиза выполняется МРТ головного мозга с внутривенным введением специального контрастного вещества – это повышает информативность исследования. МРТ надпочечников позволяет выявить размеры, строение опухолей и других образований в надпочечниках.
- Исследование крови из каменистого синуса. В некоторых случаях на МРТ головного мозга ткань опухоли не визуализируется. Для доказательства наличия аденомы берут кровь из синуса (части венозной системы мозга), по которому кровь оттекает от гипофиза. Данный синус находится в полости черепа. Для забора крови специальный катетер под контролем рентгена проводят из сосудов бедра в головной мозг. При аденоме гипофиза уровень АКТГ в крови из каменистого синуса выше, чем в крови, взятой из вены руки.
Лечение болезни Кушинга может быть хирургическим и консервативным. Хирургическое состоит в удалении опухоли гипофиза (в большинстве случаев через нос). После операции может быть проведена лучевая терапия.
Консервативное лечение состоит в назначении препаратов, которые снижают выработку кортизола корой надпочечников.
Специфической профилактики заболевания не существует. Для профилактики повторного роста опухоли проводятся регулярные контрольные МРТ-исследования головного мозга, которые оцениваются лечащим врачом.
источник
Болезнь Иценко-Кушинга характеризуется первичным опухолевым поражением гипофиза. Из-за наличия доброкачественной аденомы – кортикотропиномы, его клетки усиленно вырабатывают адренокортикотропный гормон. Он оказывает стимулирующее действие на кору надпочечников. В результате в крови повышается уровень кортизола с типичными симптомами.
О диагностике Иценко-Кушинга для определения гормонального фона и оценки нарушений обменных процессов читайте далее в нашей статье.
Пациентам показаны анализы крови на уровень:
- адренокортикотропного гормона гипофиза – повышен в утреннее время (до 100-200 пг/мл при норме до 80 пг/мл), снижен в ночное время;
- кортизола – утром больше 650 нмоль/л, бывает и в норме, в 23 часа не снижается, в отличие от здоровых пациентов;
- ренин – повышен вторично из-за высокого давления крови;
- электролиты плазмы – повышен натрий и хлориды, низкий калий и фосфаты;
- белки – избыток глобулинов, снижены альбумины;
- биохимический комплекс – снижена активность щелочной фосфатазы, повышен холестерин и глюкоза;
- гормоны гипофиза – снижение гормона роста, тиреотропного (отвечает за работу щитовидной железы, гонадотропных (фолликулостимулирующего и лютеинизирующего, преобладает второй), встречается высокий пролактин;
- половые стероиды – уменьшен уровень тестостерона у мужчин, а у женщин отсутствует цикличность изменений эстрадиола, повышен тестостерон и прогестерон.
До лабораторного обследования важно исключить возможность неправильной диагностики из-за поступления гормонов с таблетками, инъекциями (в том числе и введение внутрь сустава, местное лечение ЛОР-болезней), мазями, кремами, аэрозолями (например, для снятия приступа бронхиальной астмы).
В анализах мочи обнаруживают возрастание выделения:
- кортизола (больше 400 нмоль за сутки);
- 17 кетостероидов, 17 оксикетостероидов (продукты обмена стероидных гормонов);
- эритроцитов, белка и цилиндров (нефропатия из-за гипертонии);
- глюкозы (вторичный стероидный диабет).
А здесь подробнее о синдроме пустого турецкого седла.
Похожие изменения количества гормонов в крови бывают вызваны не только аденомой гипофиза, но и поражением надпочечников, а также опухолями других органов, способными образовывать адренокортикотропин. Поэтому для отличия (дифференциальной диагностики) болезни Иценко-Кушинга необходимы фармакологические пробы. Пациент принимает препарат, исследуют изменения уровня гормона по сравнению с исходными показателями.
Диагноз подтверждается, если:
- После введения кортикотропного рилизинг-фактора увеличился (от 35%) синтез адренокортикотропного гормона гипофиза. При новообразовании вне гипофиза такой реакции нет.
- Прием на ночь 1 мг дексаметазона не снижает утренний уровень кортизола в крови. Малая дексаметазоновая проба исключает стрессовое повышение гормона.
- После приема 8 мг дексаметазона (большая проба) кортизол снизился наполовину или более от исходного. Если имеется опухоль вне гипофиза, в том числе и в надпочечниках (синдром Иценко-Кушинга), то кортизол не меняется.
- Проба с аналогом адренокортикотропного гормона положительная. Его введение приводит к повышению кортизола. Если синтез кортизола не зависит от влияния гипофиза, то изменений нет.
Для подтверждения выявленных изменений содержания кортизола и адренокортикотропного гормона в крови назначается ряд диагностических методов:
- Рентгенограмма костей черепа – изменение структуры костей турецкого седла, разрушение спинки, деформация, два контура, снижение минеральной плотности, клиновидные отростки выпрямлены (бывают при крупной, чаще злокачественной опухоли).
- МРТ с контрастированием гадолинием на аппарате с мощностью не менее 1 Тесла – обнаруживают опухоль до 1 см (микроаденому), бывает синдром пустого турецкого седла.
- УЗИ надпочечников или/и томография позволяют исключить наличие в них новообразования, которое характерно для синдрома Иценко-Кушинга. При одноименной болезни имеется гиперплазия (разрастание) коркового слоя, симметричная в обоих железах.
- Транссфеноидальная биопсия обычно проходит в ходе операции по удалению аденомы. Исследование клеточного состава опухоли является наиболее надежным методом для постановки диагноза.
На фото рентгенограмма костей черепа – изменение структуры костей турецкого седла
Если этих исследований недостаточное, а по данным анализов крови можно предположить опухолевый процесс с гормональной активностью (синтез адренокортикотропного гормона вне гипофиза), то назначают:
- УЗИ, КТ или МРТ грудной клетки, брюшной полости, малого таза;
- сканирование с октреотидом, меченным радиоизотопами;
- катетеризацию каменистых синусов для определения уровня адренокортикотропина в крови, оттекающей от гипофиза. Используется в крайних случаях.
Для оценки тяжести осложнений болезни рекомендуется:
- ЭКГ и УЗИ сердца для исследования изменений на фоне гипертонии, недостатка калия (экстрасистолы, гипертрофия миокарда, кардиомиопатия);
- рентгенография позвоночника – могут быть следы переломов позвонков, искривление позвоночного столба из-за разрушения костной ткани;
- денситометрия (определяет признаки остеопороза).
Денситометрия
Для постановки диагноза болезни Иценко-Кушинга врач учитывает типичные клинические проявления и назначает анализы крови на кортизол и адренокортикотропный гормон гипофиза. Они повышены и отсутствуют суточные изменения их концентрации. Для отличия от похожих патологий рекомендуются фармакологические пробы.
А здесь подробнее об адренокортикотропном гормоне.
Чтобы увидеть опухоль гипофиза, проводится рентгенография, МРТ с контрастированием на аппарате высокой мощности. В сомнительных случаях необходим анализ крови, оттекающей от гипофиза. Дополнительные методы исследования помогают также определить последствия повышенного содержания кортизола в крови.
Смотрите на видео о диагностике болезни Иценко-Кушинга:
источник
Наиболее достоверным массовым методом диагностики синдрома Кушинга служит определение уровня свободного кортизола в суточной моче. Чувствительность метода колеблется от 56 до 100%, а специфичность зависит от особенностей изучаемого населения, используемых методик и установленных пограничных показателей нормы. Значимым считают повышение уровня кортизола более чем в 3 раза по сравнению с верхней границей нормы.
Ранним признаком синдрома Кушинга является утрата циркадного ритма секреции с повышением уровня кортизола (7,5 мг/дл) с 10 ч вечера до полуночи. Определение уровня кортизола в слюне в позднее вечернее время требует дальнейшего изучения, но уже сейчас представляется многообещающим. Диагностическая точность этого метода опять же будет зависеть от лабораторной методики, конкретного способа статистического анализа и изучаемой популяции (чувствительность — 92—100%, специфичность — 84,9-100%).
Супрессивную пробу с дексаметазоном, проводимую на ночь (1 мг дексаметазона внутрь в 11 ч вечера с последующим определением концентрации кортизола в плазме в 8 ч утра следующего дня), тоже используют в качестве метода массового обследования больных синдромом Кушинга. Чувствительность и специфичность пробы колеблются в зависимости от различных критериев нормы подавления (традиционно менее 5 мкг/дл, по последним данным — менее 1,8 мкг/дл), которые применяются к различным группам населения и часто без сопутствующего контроля. Данные об этом методе крайне ограничены.
Двухдневная проба с дексаметазоном в низких дозах проводится следующим образом: 0,5 мг дексаметазона внутрь каждые 6 ч, затем на следующие сутки в 8 ч утра измеряют уровень кортизола плазмы. В норме уровень кортизола плазмы падает ниже 5 мкг/дл (по более строгим критериям ниже 1,8 мкг/дл), а уровень свободного кортизола в моче — ниже нижней границы нормы. Назначение дексаметазона в дозе 0,5 мг каждые 6 ч в течение 2 сут с последующим через 2 ч в/в введением кортиколиберина в дозе 1 мкг/кг у больных с псевдосиндромом Кушинга вызывает через 15 мин падение уровня кортизола плазмы ниже 1,4 мг/дл.
Определение базового уровня АКТГ при синдроме Кушинга. Неадекватный или повышенный исходный уровень АКТГ (более 20 пг/мл) свидетельствует об АКТГ-зависимом синдроме Кушинга. При болезни Кушинга уровень АКТГ обычно менее 200 пг/мл, в то время как при эктопической продукции он колеблется от 200 до 1000 пг/мл. Для АКТГ-независимого синдрома Кушинга характерно снижение уровня АКТГ (обычно менее 5 мкг/дл).
Супрессивная проба с дексаметазоном в высоких дозах при синдроме Кушинга. Супрессивную пробу с дексаметазоном в высоких дозах проводят, чтобы отличить чрезмерную выработку АКТГ в гипофизе от эктопической продукции АКТГ и иногда АКТГ-независимого синдрома Кушинга. При проведении пробы больной сначала принимает дексаметазон в течение 2 сут каждые 6 ч в дозе 2 мг, затем в 8 ч следующего утра определяют уровень кортизола. О болезни Кушинга свидетельствуют уровень кортизола плазмы ниже 50% от нормы, уровень кортизола в суточной моче менее 90% от нормы и суточная экскреция 17-гидроксистероидов менее 69%.
Отсутствие изменений в ответ на приём дексаметазона говорит об эктопической продукции АКТГ или надпочечниковой форме синдрома Кушинга. При проведении пробы на ночь дексаметазон принимается однократно в 11 ч вечера в дозе 8 мг, и уровень кортизола определяется на следующий день в 8 ч утра. Интепретация результатов проводится аналогично стандартному варианту пробы. При ограниченном числе наблюдений чувствительность и специфичность пробы на ночь и стандартной пробы не отличаются, однако в последнем случае ориентируются на более высокое пороговое значение для определения подавления кортизола (более 68%). Анализ эффективности обоих тестов выявил ограничения использования стандартных критериев при интерпретации результатов.
Также следует помнить о том, что при проведении пробы велика вероятность наличия предшествующей гипофизарной формы болезни Кушинга, что ограничивает значимость исследования.
Инвазивные методы исследования, включая взятие крови из нижних каменистых и пещеристых синусов (наивысшая чувствительность и специфичность), а также стимуляционные пробы с кортиколиберином рассмотрены в статье на нашем сайте, посвященной болезни Кушинга.
Лучевая диагностика синдрома Кушинга. Следующий этап обследования при АКТГ-независимом синдроме Кушинга — КТ с малой толщиной среза (3 мм) и МРТ.
источник
Синдром Кушинга — это гиперкортицизм, обусловленный повышением содержания в крови эндогенных или экзогенных глюкокортикоидов (ГК).
Чаще синдром Кушинга имеет ятрогенную природу. Преобладающий возраст для синдрома Кушинга, обусловленного аденомой гипофиза или надпочечников, — 25–40 лет, для эктопической продукции адренокортикотропного гормона (АКТГ) вследствие рака легких — пожилой возраст. Заболевание более распространено среди женщин (5:1). В США частота развития синдрома Кушинга, обусловленного эндогенной гиперпродукцией ГК, составляет 13 случаев на 1 млн человек.
- глюкостеромы;
- гиперпродукции АКТГ передней долей гипофиза (наличие аденомы; в этом случае говорят о болезни Иценко-Кушинга);
- секретирующей АКТГ опухоли различных органов (в первую очередь легких, поджелудочной железы; в этом случае говорят о синдроме эктопической продукции АКТГ).
Экзогенные ГК обусловливают ятрогенный синдром Кушинга, который встречается значительно чаще, чем спонтанный; обычно развивается у больных, длительное время получающих ГК по поводу различных заболеваний (например, ревматологических).
- Ожирение, лунообразное лицо, бизоний горб (жировая подушка в области шеи).
- Повышение артериального давления.
- Гирсутизм (избыточное оволосение у женщин по мужскому типу).
- Стрии (пурпурные полосы растяжения на коже груди, живота, бедер).
- Слабость мышц.
- Остеопороз.
- Склонность к образованию синяков.
- Пурпурный румянец на щеках.
- Олигоменорея (ослабление месячных).
- Угревые высыпания.
- Депрессии.
- Определение уровня кортизола в сыворотке крови.
- Определение экскреции свободного кортизола с суточной мочой.
- Ночной тест подавления дексаметазоном: больной принимает 1 мг дексаметазона в 11 вечера, на следующее утро в 8 часов измеряют уровень кортизола в сыворотке.
- Определение уровня глюкозы.
- Общий анализ крови.
- Общий анализ мочи.
- Компьютерная томография органов брюшной полости: позволяет выявить увеличение надпочечников.
- Рентгенография черепа: позволяет выявить макроаденомы гипофиза (10% случаев), рентгенография поясничного отдела позвоночника — остеопороз.
- Компьютерная томография головного мозга: позволяет выявить около 50% аденом гипофиза.
Лечение синдрома Кушинга зависит от причины. Ятрогенный синдром предполагает постепенную отмену ГК (с заменой их при необходимости на другие иммунодепрессанты). При аденоме надпочечников показано хирургическое лечение: резекция опухоли. Карцинома надпочечников, эктопическая секреция АКТГ: при неэффективности или невозможности оперативного лечения проводят терапию препаратами, блокирующими продукцию стероидов надпочечниками — «Митотан», «Метирапон». Лучевую терапию применяют при неэффективности проводимого лечения — хирургического или медикаментозного, обычно в комбинации с ними. Лучевая терапия увеличивает эффект медикаментозного лечения.
Имеются противопоказания. Необходима консультация специалиста.
- Резерпин (симпатолитическое средство). Режим дозирования: внутрь, в дозе 1 мг/сут. Курс лечения 3-6 мес.
- Парлодел (дофаминомиметическое, гипопролактинемическое средство). Режим дозиро-вания: внутрь, во время еды, в дозе 5 мг/сут. Курс лечения 6-12 мес.
- Элиптен (ингибитор синтеза кортикостероидов). Режим дозирования: внутрь, в дозе 250 мг 2-3 раза в день.
- Консультация эндокринолога.
- Определение уровня кортизола в сыворотке крови.
- Определение экскреции свободного кортизола с суточной мочой.
- Специальные инструментальные методы исследования (головы, надпочечников или грудной полости) назначают после того, как сформулировано обоснованное лабораторными находками предположение о причине синдрома.
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 10 | 10 | 7 | 2 | 7 | 7 | 6 | 1 | ||||||
Уровень кортизола повышен при синдроме Кушинга.
Причиной снижения уровня ТТГ в крови может быть синдром Иценко-Кушинга (100%).
При синдроме Кушинга может наблюдаться повышение уровня глюкозы в сыворотке крови (гипергликемия); повышение уровня натрия (гипернатриемия); понижение уровня калия (гипокалиемия).
При синдроме Иценко-Кушинга возможно увеличение концентрации кальция, калия в моче.
При синдроме Кушинга наблюдается повышение количества эритроцитов (RBC) (эритроцитоз); абсолютная лимфопения (Lymph) (менее 1,5×109 /л).
При синдроме Кушинга концентрация HbA1c повышена.
При болезни Иценко-Кушинга наблюдается повышение концентрации С-пептида.
При синдроме Кушинга наблюдается пониженный уровень остеокальцина.
При синдроме Кушинга наблюдается повышенный уровень глюкозы.
| Вcтречаемость (насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Повышение массы тела (увеличение веса, повышение веса) | 90% |
| Жажда (полидипсия) | 80% |
| Повышенный аппетит | 80% |
| Редкие менструации | 50% |
| Выпадение волос на голове | 40% |
| Избыточный рост волос | 40% |
| Боль разной интенсивности в шейном, грудном или поясничном отделах позвоночника | 30% |
Москва, Загородное шоссе, 9 к3
Москва, Ленинградское шоссе, 16а, стр. 1
Москва, Соловьиная Роща, 11
Москва, Большая Молчановка, 32
Москва, Климентовский переулок, 6
Москва, 8-й микрорайон (Зеленоград), к833
Москва, Академика Арцимовича, 3-Б
Москва, Шарикоподшипниковская, 40
Москва, Комсомольский проспект, 17 ст11
Москва, Габричевского, 5, к3
Москва, Добрынинский 4-й переулок, 1/9 ст16
| Online диагноз |
Размещение рекламы, сотрудничество: info@online-diagnos.ru
Сайт не несет ответственность за содержание и достоверность размещенного пользователями на сайте контента, отзывы посетителей сайта. Материалы сайта носят исключительно информационно-ознакомительный характер. Содержание сайта не является заменой профессиональной консультации врача-специалиста, диагностики и/или лечения. Самолечение может быть опасно для здоровья!
источник
Болезнь Иценко-Кушинга – нейроэндокринное расстройство, развивающееся вследствие поражения гипоталамо-гипофизарной системы, гиперсекреции АКТГ и вторичной гиперфункции коры надпочечников. Симптомокомплекс, характеризующий болезнь Иценко-Кушинга, включает ожирение, гипертонию, сахарный диабет, остеопороз, снижение функции половых желез, сухость кожных покровов, стрии на теле, гирсутизм и др. С диагностической целью проводится определение ряда биохимических показателей крови, гормонов (АКТГ, кортизола, 17-ОКС и др.), краниограмма, КТ гипофиза и надпочечников, сцинтиграфия надпочечников, проба Лиддла. В лечении болезни Иценко-Кушинга применяется медикаментозная терапия, рентгенотерпия, хирургические методы (адреналэктомия, удаление опухоли гипофиза).
В эндокринологии различают болезнь и синдром Иценко-Кушинга (первичный гиперкортицизм). Оба заболевания проявляются общим симптомокомплексом, однако имеют различную этиологию. В основе синдрома Иценко-Кушинга лежит гиперпродукция глюкокортикоидов гиперпластическими опухолями коры надпочечников (кортикостеромой, глюкостеромой, аденокарциномой) либо гиперкортицизм, обусловленный длительным введением экзогенных глюкокортикоидных гормонов. В некоторых случаях, при эктопированных кортикотропиномах, исходящих из клеток АПУД-системы (липидоклеточной опухоли яичника, раке легкого, раке поджелудочной железы, кишечника, тимуса, щитовидной железы и др.), развивается, так называемый эктопированный АКТГ-синдром с аналогичными клиническими проявлениями.
При болезни Иценко-Кушинга первичное поражение локализуется на уровне гипоталамо-гипофизарной системы, а периферические эндокринные железы вовлекаются в патогенез заболевания вторично. Болезнь Иценко-Кушинга развивается у женщин в 3-8 раз чаще, чем у мужчин; болеют преимущественно женщины детородного возраста (25-40 лет). Течение болезни Иценко-Кушинга характеризуется тяжелыми нейроэндокринными нарушениями: расстройством углеводного и минерального обмена, симптомокомплексом неврологических, сердечно-сосудистых, пищеварительных, почечных расстройств.
Развитие болезни Иценко-Кушинга в большинстве случаев связано с наличием базофильной или хромофобной аденомы гипофиза, секретирующей адренокортикотропный гормон. При опухолевом поражении гипофиза у пациентов выявляется микроаденома, макроаденома, аденокарцинома. В некоторых случаях отмечается связь начала заболевания с предшествующими инфекционными поражениями ЦНС (энцефалитом, арахноидитом, менингитом), черепно-мозговыми травмами, интоксикациями. У женщин болезнь Иценко-Кушинга может развиваться на фоне гормональной перестройки, обусловленной беременностью, родами, климаксом.
Основу патогенеза болезни Иценко-Кушинга составляет нарушение гипоталамо-гипофизарно-надпочечниковых взаимоотношений. Снижение тормозящего влияния дофаминовых медиаторов на секрецию КРГ (кортикотропного рилизинг-гормона) приводит к гиперпродукции АКТГ (адренокортикотропного гормона).
Повышенный синтез АКТГ вызывает каскад надпочечниковых и вненадпочечниковых эффектов. В надпочечниках увеличивается синтез глюкокортикоидов, андрогенов, в меньшей степени – минералокортикоидов. Повышение уровня глюкокортикоидов оказывает катаболический эффект на белково-углеводный обмен, что сопровождается атрофией мышечной и соединительной ткани, гипергликемией, относительной недостаточностью инсулина и инсулинорезистентностью с последующим развитием стероидного сахарного диабета. Нарушение жирового обмена вызывает развитие ожирения.
Усиление минералокортикоидной активности при болезни Иценко-Кушинга активизирует ренин-ангиотензин-альдостероновую систему, способствуя тем самым развитию гипокалиемии и артериальной гипертензии. Катаболическое влияние на костную ткань сопровождается вымыванием и снижением реабсорбции кальция в желудочно-кишечном тракте и развитием остеопороза. Андрогенные свойства стероидов вызывают нарушение функции яичников.
Тяжесть течения болезни Иценко-Кушинга может быть легкой, средней или тяжелой. Легкая степень заболевания сопровождается умеренно-выраженными симптомами: менструальная функция может быть сохранена, остеопороз иногда отсутствует. При средней степени тяжести болезни Иценко-Кушинга симптоматика выражена ярко, однако осложнения не развиваются. Тяжелая форма заболевания характеризуется развитием осложнений: атрофии мышц, гипокалиемии, гипертонической почки, тяжелых психических расстройств и т. д.
По скорости развития патологических изменений различают прогрессирующее и торпидное течение болезни Иценко-Кушинга. Прогрессирующее течение характеризуется быстрым (в течение 6-12 месяцев) нарастанием симптомов и осложнений заболевания; при торпидном течении патологические изменения формируются постепенно, на протяжении 3-10 лет.
При болезни Иценко-Кушинга развиваются нарушения жирового обмена, изменения со стороны костной, нервно-мышечной, сердечно-сосудистой, дыхательной, половой, пищеварительной системы, психики.
Пациенты с болезнью Иценко-Кушинга отличаются кушингоидной внешностью, обусловленной отложением жировой ткани в типичных местах: на лице, шее, плечах, молочных железах, спине, животе. Лицо имеет лунообразную форму, образуется жировой «климактерический горбик» в области VII шейного позвонка, увеличивается объем грудной клетки и живота; при этом конечности остаются относительно худыми. Кожа становится сухой, шелушащейся, с выраженным багрово-мраморным рисунком, стриями в области молочных желез, плеч, живота, внутрикожными кровоизлияниями. Нередко отмечается возникновение акне или фурункулов.
Эндокринные нарушения у женщин с болезнью Иценко-Кушинга выражаются нарушением менструального цикла, иногда – аменореей. Отмечается избыточное оволосение тела (гирсутизм), рост волос на лице и выпадение волос на голове. У мужчин наблюдается уменьшение и выпадение волос на лице и на теле; снижение полового влечения, импотенция. Начало болезни Иценко-Кушинга в детском возрасте, может приводить к задержке полового развития вследствие снижения секреции гонадотропных гормонов.
Изменения со стороны костной системы, являющиеся следствием остеопороза, проявляются болями, деформацией и переломами костей, у детей – задержкой роста и дифференцировки скелета. Сердечно-сосудистые нарушения при болезни Иценко-Кушинга могут включать артериальную гипертензию, тахикардию, электролитно-стероидную кардиопатию, развитие хронической сердечной недостаточности. Пациенты с болезнью Иценко-Кушинга подвержены частой заболеваемости бронхитом, пневмонией, туберкулезом.
Поражение пищеварительной системы сопровождается появлением изжоги, болей в эпигастрии, развитием хронического гиперацидного гастрита, стероидного сахарного диабета, «стероидных» язв желудка и 12-перстной кишки, желудочно-кишечными кровотечениями. Вследствие поражения почек и мочевыводящих путей могут возникать хронический пиелонефрит, мочекаменная болезнь, нефросклероз, почечная недостаточность вплоть до уремии.
Неврологические нарушения при болезни Иценко-Кушинга могут выражаться в развитии болевого, амиотрофического, стволово-мозжечкового и пирамидного синдромов. Если болевой и амиотрофический синдромы потенциально обратимы под воздействием адекватной терапии болезни Иценко-Кушинга, то стволово-мозжечковый и пирамидный синдромы являются необратимыми. При стволово-мозжечковом синдроме развиваются атаксия, нистагм, патологические рефлексы. Пирамидный синдром характеризуется сухожильной гиперрефлексией, центральным поражением лицевого и подъязычного нервов с соответствующей симптоматикой.
При болезни Иценко-Кушинга могут иметь место психические расстройства по типу неврастенического, астеноадинамического, эпилептиформного, депрессивного, ипохондрического синдромов. Характерно снижение памяти и интеллекта, вялость, уменьшение величины эмоциональных колебаний; пациентов могут посещать навязчивые суицидальные мысли.
Разработка диагностической и лечебной тактики при болезни Иценко-Кушинга требует тесного сотрудничества эндокринолога, невролога, кардиолога, гастроэнтеролога, уролога, гинеколога.
При болезни Иценко-Кушинга отмечаются типичные изменения биохимических показателей крови: гиперхолестеринемия, гиперглобулинемия, гиперхлоремия, гипернатриемия, гипокалиемия, гипофосфатемия, гипоальбуминемия, снижение активности щелочной фосфатазы. При развитии стероидного сахарного диабета регистрируются глюкозурия и гипергликемия. Исследование гормонов крови выявляет повышение уровня кортизола, АКТГ, ренина; в моче обнаруживаются эритроциты, белок, зернистые и гиалиновые цилиндры, увеличивается выделение 17-КС, 17-ОКС, кортизола.
С целью дифференциальной диагностики болезни и синдрома Иценко-Кушинга выполняются диагностические пробы с дексаметазоном и метопироном (проба Лиддла). Повышение экскреции 17-ОКС с мочой после приема метопирона или снижение экскреции 17-ОКС более чем на 50% после введения дексаметазона указывает на болезнь Иценко-Кушинга, тогда как отсутствие изменений экскреции 17-ОКС свидетельствует в пользу синдрома Иценко-Кушинга.
С помощью рентгенографии черепа (турецкого седла) выявляются макроаденомы гипофиза; при КТ и МРТ головного мозга с введением контраста – микроаденомы (в 50-75% случаев). При рентгенографии позвоночника обнаруживаются выраженные признаки остеопороза.
Исследование надпочечников (УЗИ надпочечников, МРТ надпочечников, КТ, сцинтиграфия) при болезни Иценко-Кушинга выявляет двустороннюю гиперплазию надпочечников. В то же время, несимметричное одностороннее увеличение надпочечника указывает на глюкостерому. Дифференциальная диагностика болезни Иценко-Кушинга проводится с аналогичным синдромом, гипоталамическим синдромом пубертатного периода, ожирением.
При болезни Иценко-Кушинга требуется устранить гипоталамические сдвиги, нормализовать секрецию АКТГ и кортикостероидов, восстановить нарушенный обмен веществ. Для лечения заболевания может применяться медикаментозная терапия, гамма-, рентгенотерапия, протонотерапия гипоталамо-гипофизарной области, хирургическое лечение, а также сочетание различных методов.
Медикаментозная терапия применяется в начальных стадиях болезни Иценко-Кушинга. С целью блокады функции гипофиза назначается резерпин, бромокриптин. Кроме препаратов центрального действия, подавляющих секрецию АКТГ, в терапии болезни Иценко-Кушинга могут применяться блокаторы синтеза стероидных гормонов в надпочечниках. Проводится симптоматическая терапия, направленная на коррекцию белкового, минерального, углеводного, электролитного обмена.
Гамма-, рентгено- и протонотерапия обычно проводятся пациентам, у которых отсутствуют рентгенологические данные за опухоль гипофиза. Одним из методов лучевой терапии является стереотаксическая имплантация в гипофиз радиоактивных изотопов. Обычно через несколько месяцев после лучевой терапии наступает клиническая ремиссия, которая сопровождается снижением массы тела, АД, нормализаций менструального цикла, уменьшением поражения костной и мышечной систем. Облучение области гипофиза может сочетаться с односторонней адреналэктомией или направленной деструкцией гиперплазированного вещества надпочечника.
При тяжелой форме болезни Иценко-Кушинга может быть показано двустороннее удаление надпочечников (двусторонняя адреналэктомия), требующее в дальнейшем пожизненной ЗТ глюкокортикоидами и минералокортикоидами. В случае выявления аденомы гипофиза производится эндоскопическое трансназальное или транскраниальное удаление опухоли, транссфеноидальная криодеструкция. После аденомэктомии ремиссия наступает в 70-80% случаев, примерно у 20% может возникать рецидив опухоли гипофиза.
Прогноз болезни Иценко-Кушинга определяется длительностью, тяжестью заболевания, возрастом больного. При раннем лечении и легкой форме заболевания у молодых пациентов возможно полное выздоровление. Длительное течение болезни Иценко-Кушинга, даже при устранении первопричины, приводит к стойким изменениям в костной, сердечно-сосудистой, мочевыводящей системах, что нарушает трудоспособность и отягощает прогноз. Запущенные формы болезни Иценко — Кушинга заканчиваются летальным исходом в связи с присоединением септических осложнений, почечной недостаточности.
Пациенты с болезни Иценко-Кушинга должны наблюдаться эндокринологом, кардиологом, неврологом, гинекологом-эндокринологом; избегать чрезмерных физических и психо-эмоциональных нагрузок, работы в ночную смену. Предупреждение развития болезни Иценко-Кушинга сводится к общепрофилактическим мерам – профилактике ЧМТ, интоксикаций, нейроинфекций и т. д.
источник
Диагноз болезни Иценко-Кушинга ставится на основании клинических, рентгенологических и лабораторных данных.
Рентгенологические методы исследования имеют большое значение в диагностике. С их помощью выявляется остеопороз скелета различной степени выраженности (у 95 % больных). Размеры турецкого седла могут косвенно характеризовать морфологическое состояние гипофиза, его величину. При микроаденомах гипофиза (около 10 % всех случаев) седло увеличивается в размерах. Микроаденомы можно обнаружить при компьютерной и магнитно-резонансной томографии (60 % случаев) и при хирургической аденомэктомии (90 % случаев).
Рентгенологические исследования надпочечных желез производятся различными методами: оксигеносупрарентгенография, ангиография, компьютерная и магнитно-резонансная томография. Супрарентгенография, проведенная в условиях пневмоперитонеума, является наиболее доступным способом визуализации надпочечников, однако нередко трудно судить об истинном их увеличении, так как они окружены плотным слоем жировой ткани. Ангиографическое исследование надпочечников с одновременным определением содержания гормонов в крови, взятой из надпочечниковых вен, дает достоверные сведения о функциональном состоянии этих желез. Но этот инвазивный метод не всегда безопасен для больных болезнью Иценко-Кушинга.
Визуализация надпочечных желез с помощью компьютерной томографии позволяет определить их форму, величину и структуру. Этот метод имеет большие возможности и может быть применен без риска у тяжелых больных и в тех случаях, когда другие методы противопоказаны. При болезни Иценко-Кушинга гиперплазия надпочечников обнаруживается более чем в половине случаев. Компьютерная томография дает возможность выявить в толще или на периферии надпочечника одиночную или множественные аденомы (вторичный макроаденоматоз) размерами 0,3-1 см. В случаях, когда надпочечники не увеличены, отмечается повышение плотности одного или обоих надпочечников.
Ультразвуковая томография — несложное, неинвазивное исследование надпочечников, но достоверно обнаружить увеличение желез при их гиперфункции этим методом не всегда представляется возможным.
При радиоизотопной визуализации с целью получения радиоизотопного изображения надпочечников применяется метод с использованием внутривенного введения 19-йод-холестерина, меченного 131 I. Радиоизотопная визуализация надпочечников позволяет уточнить их двустороннюю гиперплазию в случае болезни Иценко-Кушинга по повышенному накоплению ими изотопа.. В случаях опухолей (глюкостером) получают изображение только той железы, где имеется опухоль, так как противоположный надпочечник атрофирован.
Для исследования функции гипоталамо-гипофизарно-надпочечниковой системы используются радиоиммунные методы определения содержания гормонов в крови и моче. При болезни Иценко-Кушинга содержание кортизола и АКТГ в крови повышено и отмечается нарушение ритма их секреции (отсутствуют ночные уровни снижения гормонов). Скорость продукции кортизола корой надпочечниковых желез у больных увеличивается в 4-5 раз по сравнению со здоровыми людьми.
Наиболее широкое распространение в клинике получило определение суточной экскреции с мочой 17-оксикортикостероидов (17-ОКС) — кортизола, кортизона и их метаболитов и нейтральных 17-кетостероидов (17-КС) — дегидроэпиандростерона, андростерона и этиохоланолона. Экскреция 17-ОКС с мочой при болезни Иценко-Кушинга всегда повышена. Определение фракций 17-ОКС у больных с болезнью Иценко-Кушинга показало, что содержание свободного кортизола в моче значительно выше, чем у здоровых. Содержание 17-КС при гиперплазии коры надпочечников либо повышено, либо находится в пределах нормы, увеличивается уровень тестостерона у женщин.
Содержание 17-ОКС в моче определяют до и после введения в организм АКТГ, метопирона, дексаметазона и КРГ. У больных с болезнью Иценко-Кушинга введение АКТГ, метопирона и КРГ увеличивает экскрецию 17-ОКС в 2-3 раза по сравнению с исходным уровнем в отличие от больных с опухолями коры надпочечников. Проба с дексаметазоном основана на торможении секреции АКТГ высокими концентрациями кортикостероидов в крови по принципу механизма обратной связи. Дексаметазон назначается по 2 мг каждые 6 ч в течение 2 сут. В случае болезни Иценко-Кушинга наблюдается снижение экскреции 17-ОКС более чем на 50 % и не изменяется при опухолях.
Дифференциальный диагноз болезни Иценко-Кушинга. Дифференциальный диагноз следует проводить с синдромом Иценко-Кушинга, обусловленным опухолью коры надпочечников (кортикостеромой), или опухолями, продуцирующими АКТГ-подобные вещества, либо дисплазией коры надпочечников, наблюдающейся в юношеском и молодом возрасте; с функциональным гиперкортицизмом при диспитуитаризме пубертатно-юношеского периода и с ожирением, протекающем с гипертонией, стриями, нарушением углеводного обмена, и у женщин — с нарушением менструального цикла. Функциональный гиперкортицизм может наблюдаться при алкоголизме и при беременности.
Синдром Иценко-Кушинга по клиническим проявлениям не отличается от болезни, поэтому в диагностике этих заболеваний большое значение имеют рентгенологические исследования и сканирование надпочечников, а также функциональные пробы с АКТГ, КРГ, метопироном и дексаметазоном. Рентгенологические и радиоизотопные методы позволяют определить локализацию опухоли, что важно для хирургического метода лечения. Пробы с АКТГ, метопироном, дексаметазоном и КРГ не приводят к изменению содержания 17-ОКС в моче, так как продукция гормонов опухолью не зависит от гипоталамо-гипофизарных взаимоотношений.
Наиболее трудной является диагностика синдрома, обусловленного опухолями вненадпочечниковой и внегипофизарной локализации. Иногда рентгенологический метод позволяет выявить опухоль той или иной локализации, например средостения и легких.
От болезни Иценко-Кушинга следует отличать гиперкортицизм, который наблюдается в молодом возрасте. Описаны так называемые семейные формы, характеризующиеся узелковой дисплазией надпочечников и снижением секреции АКТГ. К ведущим проявлениям заболевания следует отнести резко выраженный остеопороз, низкорослость, замедление полового развития, отставание костного возраста от фактического. При исследовании функции гипоталамо-гипофизарно-надпочечниковой системы выявляется высокий уровень кортизола в плазме в течение суток и сниженное содержание АКТГ, отсутствие реакции коры надпочечников на введение АКТГ, метопирона и дексаметазона, указывающие на автономность секреции гормонов корой надпочечников. Предполагают, что эта форма синдрома связана с врожденным дефектом.
От болезни и синдрома Иценко-Кушинга также следует дифференцировать функциональный гиперкортицизм, который развивается у больных ожирением, юношеским диспитуитаризмом, у беременных женщин и у лиц, страдающих хроническим алкоголизмом.
От болезни Иценко-Кушинга отличается и пубертатно-юношеский диспитуитаризм, проявляющийся дисфункцией гипоталамо-гипофизарной системы. Для него характерны равномерное ожирение, розовые, тонкие стрии, артериальная гипертензия, чаще всего транзиторная. Стрии и гипертензия могут исчезать спонтанно или при похудании. В отличие от болезни Иценко-Кушинга больные всегда нормального или высокого роста. При заболевании отсутствуют изменения костной структуры, дифференцировка и рост скелета ускорены. Все это говорит о преобладании анаболических процессов при диспитуитаризме, в то время как при болезни и синдроме Иценко-Кушинга, развившихся в пубертатном возрасте, преобладают катаболические процессы: задержка роста и развития скелета, замедление окостенения «зон роста», атрофия мышечного аппарата. При диспитуитаризме наблюдаются нормальная или незначительно повышенная скорость секреции кортизола, отсутствие повышения в моче содержания неизмененного кортизола и снижение 17-ОКС после введения малых доз дексаметазона (8 мг препарата в течение 2 сут).
У взрослых от болезни Иценко-Кушинга необходимо дифференцировать симптомокомплекс, характеризующийся ожирением и стриями. В результате значительного увеличения массы тела у больных нарушается углеводный обмен и развивается гипертензионный синдром. Необходимо подчеркнуть, что при данном заболевании в отличие от болезни Иценко-Кушинга никогда не обнаруживается остеопороз. В постановке диагноза решающее значение придается определению функции коры надпочечников. При ожирении у больных повышается суточная скорость секреции кортизола корой надпочечников в 1,5-2 раза по сравнению со здоровыми с нормальной массой тела людьми. Но отмечается нормальная реакция на малую пробу с дексаметазоном, что в совокупности с другими признаками исключает болезнь Иценко-Кушинга. Гиперкортицизм при ожирении называют еще реактивным, так как при снижении массы тела функция надпочечников нормализуется.
При беременности обычно усиливается функция гипофизарно-надпочечниковой системы. Показано, что средняя доля гипофиза, малофункционирующая у взрослых, при беременности увеличивается в объеме, повышается секреция АКТГ. Симптомы гиперкортицизма у беременных не появляются, так как избыток кортизола депонируется в результате увеличения секреции белка транскортина, связывающего глюкокортикоиды. Очень редко после родов можно наблюдать неполные проявления гиперкортицизма, которые, как правило, могут регрессировать самостоятельно.
При хроническом алкоголизме развивается так называемый ложный гиперкортицизм с клиническими проявлениями болезни Иценко-Кушинга. Возникновение гиперкортицизма в этих случаях связывают с нарушением функции печени и извращенным метаболизмом гормонов. Кроме того, не исключено, что метаболиты алкоголя могут вызывать стимуляцию функции коры надпочечников и изменять концентрации биогенных аминов мозга, участвующих в регуляции секреции АКТГ гипофизом. Отказ от алкоголя иногда сопровождается уменьшением симптомов гиперкортицизма.

источник

