УЗИ почек при пиелонефрите считается вторичным методом исследования. На него направляют при наличии подозрений на заболевание, обусловленных жалобами пациента, результатами общего анализа сыворотки крови и мочи, указывающими на воспалительный процесс, протекающий в мочевыделительной системе.
Чаще всего от пиелонефрита страдают беременные и дети. Ультразвуковое обследование не дает никакого облучения, поэтому может использоваться в диагностике пациентов любого возраста и состояния.
Воспаление почек можно спутать с другими заболеваниями. Дифференцирование заболевания среди других является первостепенной задачей при постановке диагноза. УЗИ при пиелонефрите – часть необходимого комплексного обследования.
Оно назначается:
- если в моче был обнаружен белок, а лейкоцитов меньше или больше, чем 3-6 единиц;
- если в сыворотке крови снизилось количество белка и эритроцитов, повысился иммуноглобулин, калий;
- когда беспокоит тупая или острая боль в пояснице, внизу живота;
- когда пациент на приеме у врача описывает клиническое проявление болезни – высокую температуру, слабость, тошноту, головную боль, острый или спастический болевой синдром в пояснице, снизу живота.
За 3 дня до обследования необходимо ввести ограничения в питание. Никакой острой, жирной, жареной пищи. Последние 5-8 часов до УЗИ есть нельзя. Нужно выпить 500 мл чистой воды до диагностики.
Метод исследования неинвазивный и безболезненный. Пациент ложится на кушетку. Снимает одежду, чтобы открыть доступ к пояснице, низу живота и бокам. На эти области наносится специальный гель-проводник для датчика. Устройство издает ультразвуковые волны, которые отталкиваются от тканей и клеток органов. Изображение на мониторе формируется исходя из скорости и силы прохождения волны. Позже оно распечатывается и расшифровывается специалистом.
Кроме ультразвукового обследования, врач-уролог может выписать направление на КТ или ЯМР.
Эта форма заболевания развивается как осложнение запущенного острого воспаления почек. Признаки пиелонефрита хронического характера на УЗИ – неспецифичны (в период ремиссии). Большую роль в постановке окончательного диагноза играют биохимический анализ крови и мочи, анамнез больного.
Как последствие тяжелой формы хронического пиелонефрита может появляться нефросклероз.
На основе этих данных врач выписывает заключение. Также во время УЗИ можно выявить глистов, туберкулез, если область вокруг почки покрыта псевдоопухолевыми узлами, которые никак клинический не проявляются.
Диагноз острого воспаления почек ставится быстро. Различают диффузную форму острого пиелонефрита и очаговую. Вторая протекает легче и быстрее лечится.
Острый пиелонефрит на УЗИ имеет следующие видимые признаки:
- Изменяется поверхность почки. Она становится бугристой. Вызвано это изменением состава клеток и тканей – инфильтрацией. Это характерно для очаговой формы заболевания.
- Отечность. Отмечается двухстороннее или одностороннее увеличение почек. Увидеть такие патологические изменения можно чаще при очаговом воспалении.
- Другой уровень эхоплотности. При очаговом пиелонефрите – увеличивается, при диффузном – падает.
- Корковый почечный слой не виден отчетливо.
- Нарушается подвижность почки во время дыхательного процесса.
Об осложнениях могут сигнализировать следующие заключения:
- Камни, новообразования. Чашечно-лоханочная система около верхних мочевых путей расширяется.
- Выделение гноя за пределы фиброзной капсулы органа. Прослеживается эхонегативная тенденция, картина нечеткая, поверхность почек искажена.
- Тяжелое течение клинической картины, осложнения. Выявляются только диффузные изменения мочевых путей – отек почек, расширение ЧЛС.
Минимум противопоказаний и доступная цена делает этот визуальный метод диагностики первостепенным.
источник
Актуальной проблемой медицины являются заболевания почек. Все больше людей всех возрастов и даже дети страдают почечными патологиями.
Их коварность заключается в бессимптомном течении и сложностью лечения на поздних стадиях. Проявление болезненных симптомов наблюдается, когда заболевание Основная задача медиков – раннее диагностирование таких заболеваний, что гарантирует полное излечение.
Пиелонефрит – воспалительное заболевание, которое поражает лоханку, чашечки и паренхиму почек. Из-за особенностей анатомического строения женского организма заболевание поражает в 6 раз чаще представительниц слабого пола, , чем мужчин.
При подозрении на пиелонефрит проводятся лабораторные и инструментальные исследования (рентгенологическое, ультразвуковое и другие), направленные на поиск очага воспаления, определение степени поражения почек.
Иногда болезнь протекает бессимптомно и для своевременного ее выявления важную роль играют лабораторные анализы мочи: общий анализ, анализ по Нечипоренко, суточный анализ по Зимницкому. Эти анализы (особенно общий анализ) проводятся неоднократно (в 1, 3, 7, 14-й день) для получения более точных показателей и наблюдения за динамикой патологии. Посев мочи делается для определения возбудителя воспалительного процесса.
При рентгенологическом исследовании признаки острого пиелонефрита не обнаруживается. При хроническом заболевании обнаруживаются такие признаки:
- нарушения формы почечных чашечек (расширенные и вогнутые);
- асимметричность контуров почек;
- другие изменения контуров почек.
Детям, страдающим недержанием мочи, надо сделать цистоскопию и цистографию. Динамическое рентгенологическое обследование с применением контрастного компонента дает возможность проконтролировать процесс наполнения и опорожнения мочевика и обнаружить пузырно-мочеточниковый почечный рефлюкс, если таковой имеется.
Контрастная урография позволяет обнаружить такие признаки пиелонефрита:
- увеличение или деформацию чашечек почек;
- уменьшение почечных сосочков;
- спазмы почечных лоханок, некоторых участков мочевыводящих путей;
- асимметрию полостей почек.
Метод используется при подготовке к операции и контроля после нее.
Применяется для раннего диагностирования пиелонефрита и радиоизотопный метод исследования. Это исследование показывает, есть ли патология в экскреторной работе почек, асимметрия, нарушение транспорта мочи.
Ведущее значение имеет узи почек при пиелонефрите. Благодаря отсутствию лучевого облучения и небольшой стоимости метод показан для детей и беременных женщин. При беременности УЗИ используется для контроля функциональности почек, оценки результатов проводимого лечения ( видных на мониторе). Метод используется при диагностике заболеваний почек, особенно для лиц с сахарным диабетом, артериальной гипертензией из группы риска.
УЗИ безболезненный метод без побочных эффектов и особых противопоказаний. Позволяет выявить нефрологические патологии в почках на ранних стадиях. Людям из группы риска рекомендуется проходить УЗИ почек ежегодно. С помощью 20-ти минутного обследования врач может оценить визуально: общий вид и структуру почки, ее размеры, наличие конкрементов, кистозных и опухолевых образований, обнаружить видимые отклонения от нормы.
Чтобы увидеть мелкие детали используют КТ или ЯМР – методы, обладающие большей разрешающей способностью.
Узи назначают при пиелонефрите, при показаниях:
- боли в пояснице, внизу живота;
- нарушения в анализах крови: в общем (повышенное СОЭ, анемия, лейкоцитоз), в биохимическом (превышение показателей креатинина, мочевины, калия);
- длительное повышение температуры (субфебрилитет);
- признаки нарушения мочевыделительной работы почек (учащенное мочеиспускание, в том числе и ночью, отеки, снижение или увеличение объема суточной мочи);
- недержание мочи;
- патологические изменения в моче (кровь, белок, бактерии, соли, повышенный уровень лейкоцитов).
При проведении УЗИ оцениваются параметры почек:
- размеры органа;
- форма и контур;
- подвижность;
- однородность;
- эхогенность паренхимы;
- структуру чашечек и лоханок;
- конкременты;
- риск появления новообразований.
Обнаруживает УЗИ признаки хронического пиелонефрита :
- об инфильтрации почечных тканей свидетельствует неровность контура;
- за счет отека при одностороннем поражении наблюдается асимметрия размеров;
- деформация чашечно-лоханочной зоны почки или ее расширение, а также состояние паренхимы (диффузная неоднородность ) говорит об обструктивном (вторичном) характере заболевания, гидронефрозе или врожденной аномалии;
- ограниченная дыхательная подвижность свидетельствует об отеке паранефральной клетчатки;
- при остром течении пиелонефрита может наблюдаться неоднородность плотности тканей из-за очаговых воспалений,
- при хроническом – повышенная эхогенность;
- увеличение почки или снижение подвижности органа – признак острого течения пиелонефрита.
Результаты обследования указываются в заключении , оформленном на специальном бланке, можно сравнить их с установленными нормами. Важными показателями являются:
- Размер, форма и контуры почки.
Нормальные пропорции почки взрослого человека таковы: длина 10-12 см, ширина 5-6 см, толщина 4-5 см.
- Толщина паренхимы почки и ее структура.
Паренхима – часть почки, отвечающая за мочеобразование. Толщина ее в норме 18-25 мм. Превышение нормы указывает на отек или воспаление почки, уменьшение толщины – о дистрофических изменениях.
- Эхогенность характеризует структуру почек, плотность ее тканей. Ткани отражают ультразвук (используемый при УЗИ) по-разному. При высокой плотности тканей изображение на мониторе светлее, низкой плотности – темнее. Эхогенность используется для оценки структуры любых органов.
Сравнивая данные пациента с нормой (эхогенностью здоровой однородной ткани), медицинский специалист определяет однородные и неоднородные участки тканей исследуемого органа. Повышенная эхогенность наблюдается при склеротических процессах в органе, гломерулонефрите, хроническом пиелонефрите, диабетической нефропатии и амилоидозе.
Наличие гиперэхогенных участков в тканях почек могут сигнализировать о новообразованиях (доброкачественных или злокачественных). Например, повышенная эхогенность почек плода предупреждает об врожденных этих органов.
Относитесь ответственно к здоровью. Уролог или нефролог может определить алгоритм диагностики, назначить лечение в каждом конкретном случае.
источник
Распознать болезнь — важная задача для любого специалиста. Для её решения в арсенале врача имеется множество способов диагностики. Воспаление почек — пиелонефрит — может потребовать применения всех видов исследований: лабораторных, рентгенологических, ультразвуковых. Серьёзная патология нуждается в выяснении составляющих её компонентов: вида возбудителя, способности почек выполнять свои функции по очистке крови. Кроме того, для успешного лечения необходимо выявление всех возможных факторов, способствовавших развитию заболевания.
Пиелонефрит — болезнь почек, вызванная патогенными микробами. Они попадают в чашки и лоханки органа, где вызывают выраженный воспалительный процесс. Наиболее частой причиной заболевания являются бактерии: кишечная палочка, протей, стрептококки, стафилококки.
Бактерии — основная причина пиелонефрита
Присутствие в тканях чашечек и лоханок микроорганизмов вызывают ответные действия главного защитника организма от инфекций — иммунитета. Белые клетки крови (лейкоциты) в большом количестве мигрируют в патологический очаг, где нейтрализуют бактерии. Их роль — не только уничтожить чужеродные объекты, но и не позволить им распространиться дальше, на клубочки почек и околопочечную клетчатку.
При пиелонефрите негативным изменениям подвергаются чашки и лоханки почек
Процесс воспаления неминуемо сказывается на свойствах крови и мочи. Кроме того, появляются изменения в почках на анатомическом уровне, которые можно выявить при помощи инструментальных методов диагностики.
Диагностика любого заболевания, в том числе воспаления почек, всегда начинается с начального осмотра. Врач при первом визите может собрать много ценной информации, которая впоследствии позволит поставить верный диагноз.
В первую очередь специалисту необходимо установить время начала заболевания. Исходя из этой информации врач может предположить форму пиелонефрита — острый или обострение хронического. Кроме того, врач осматривает пациента с целью выявления возможного источника инфекции. Нельзя оставлять без внимания:
- увеличенные нёбные миндалины с гнойными пробками;
- кариозные зубы;
- нарушение носового дыхания при хроническом воспалении глоточных миндалин (аденоидов) или придаточных пазух носа;
- покраснение и отёк в области костей и суставов;
- локальное покраснение кожи, указывающее на воспаление подкожной жировой клетчатки (флегмону);
- увеличение размеров предстательной железы, указывающее на наличие препятствия для оттока мочи (аденомы простаты).
Специалист в обязательном порядке осматривает поясничную область — место расположения почек. Поколачивание в этой зоне при пиелонефрите вызывает резкую болезненность.
Ощупывание живота (пальпация) помогает врачу исключить более серьёзные болезни, требующие немедленного оперативного лечения — прободную язву желудка, воспаление брюшины (перитонит), нарушенную внематочную беременность, воспаление червеобразного отростка (аппендицит).
Почки обычно при пальпации поясничной области не определяются. Однако при аномалиях положения специалист может выявить смещение органов в направлении крестца или противоположной стороны.
Здоровые почки чаще всего не прощупываются при пальпации
Увеличение размеров мочевого пузыря, выявленное методом постукивания по передней стенке живота, поможет врачу предположить наличие большого количества остаточной мочи при аденоме простаты.
Первичный осмотр — обязательная часть диагностики пиелонефрита, однако полученные сведения являются лишь поводом для специалиста направить дальнейшие поиски диагноза в верное русло.
Лабораторные анализы — источник чрезвычайно важной информации. При пиелонефрите в обязательном порядке проводятся как рутинные, таки и специальные исследования.
Кровь — внутренняя среда организма, которая чутко реагирует на любые изменения в нём. При пиелонефрите её обязательно исследуют методом общего анализа. В первую очередь воспаление почек приводит к увеличению количества белых клеток крови. Активный процесс становится причиной появления молодых форм, которые отличаются от зрелых по внешнему виду. Красные клетки (эритроциты) и их главное содержимое — белок гемоглобин — как правило, определяются в нормальном количестве. Однако скорость их оседания (СОЭ) на дно пробирки существенно увеличивается.
Выявление уровня некоторых специфических соединений — задача биохимического анализа крови. При пиелонефрите жизненно важно выяснить, справляются ли почки со своей работой и не привело ли воспаление к избыточному накоплению шлаков в организме. Эту задачу успешно решает анализ на содержание продуктов обмена белка — мочевины и креатинина. Именно эти два показателя были выбраны в качестве сигнальных. Однако следует помнить, что их нормальное содержание существенно отличается у пациентов различного пола, возраста, роста и веса.
В почечных канальцах всасываются нужные вещества, токсины попадают в окончательный состав мочи
Кроме того, для определения функции органа используется анализ уровня электролита калия, избыток которого выводится именно почками. Этот показатель в норме поддерживается организмом и не изменяется, поэтому любые его отклонения от постоянной величины зачастую вынуждают врачей использовать искусственное очищение крови пациента от шлаков — процедуру аппаратного гемодиализа.
В крови также можно обнаружить следы микроба-возбудителя. Решить эту задачу возможно двумя путями. В первом случае в крови определяются специфические белки-антитела при помощи различных реакций — гемагглютинации, иммуноферментного анализа. При этом в пробирку добавляют соответствующий материал бактерий, снабжённый особой меткой. Она сообщит о возникновении иммунной реакции.
Антитела — основная защита организма от инфекций
Второй способ определить вид возбудителя — найти в крови остатки его наследственного материала — генов. С этой задачей отлично справляется метод полимеразной цепной реакции, основанный на создании многочисленных копий исследуемого материала в пробирке.
Стоит отметить, что все анализы крови сдаются натощак. В противном случае врач получит искажённые результаты.
| Показатель | Норма | Воспалительный процесс в почках |
| Общее количество лейкоцитов |
|
|
| Количество молодых форм лейкоцитов | 2–6% от всех белых клеток | Более 6% от всех белых клеток крови |
| Скорость оседания эритроцитов |
|
|
| Показатель | Норма | Нарушение функции почек при воспалительном процессе |
| Уровень креатинина |
|
|
| Уровень мочевины | 2,5–8,3 ммоль в литре | Более 8,3 ммоль в литре |
| Уровень калия | 3,35–5,35 ммоль в литре | Более 5,35 ммоль в литре |
Лабораторные анализы мочи помогут врачу выяснить много деталей пиелонефрита — степень выраженности воспаления, вид возбудителя, способность почек осуществлять свою работу.
Общий анализ мочи — рутинная диагностическая процедура. Материал — среднюю порцию мочи, накопленной в мочевом пузыре за ночь — можно собрать самостоятельно и доставить в лабораторию. Воспалительный процесс в почках приводит к ряду существенных отклонений от нормы. Изменяется внешний вид мочи — она становится мутной, повышается удельный вес. Причина — большое количество белка и лейкоцитов. Последние подсчитываются при помощи аппарата или вручную на предметном стекле под микроскопом. Лейкоцитов может оказаться очень много. Такая ситуация называется пиурией. Кроме того, в осадке мочи при пиелонефрите обнаруживаются цилиндры — слепки почечных канальцев. Крошечные кристаллы солей, из которых образуются камни, также можно различить под микроскопом.
Большое количество солей в мочевом осадке — признак мочекаменной болезни
Для более точного определения количества лейкоцитов и цилиндров используются специфические анализы. По методу Нечипоренко содержание элементов подсчитывается в одном миллилитре мочи средней части утренней порции. Анализ по Аддис-Каковскому проводится на основании суточного количества, Амбурже — трёхчасового.
Количество лейкоцитов в осадке мочи существенно увеличивается при пиелонефрите
Проба по Зимницкому — косвенный метод определения функции почек по их способности концентрировать мочу. Для этой цели материал собирается за сутки в восемь ёмкостей, в каждую в течение трёх часов. Лаборант в них определяет удельный вес. Низкие показатели свидетельствуют о нарушении способности почек фильтровать кровь.
С помощью анализа мочи можно определить вид возбудителя пиелонефрита. Для решения этой задачи небольшое количество материала помещается в специальную ёмкость с питательной средой, после чего в течение трёх дней хранится при температуре, близкой к таковой человеческого тела. За этот период каждая бактерия размножается и превращается в колонию. Следующий этап — определение чувствительности инфекции к антибактериальным препаратам.
Бактериологическое исследование мочи — основной метод выявления возбудителя
| Показатель | Норма | Воспалительный процесс в почках |
| Общее количество лейкоцитов | Не более 1–2 лейкоцитов в поле зрения | Более 2 лейкоцитов в поле зрения |
| Удельный вес | 1012–1025 единиц | Более 1025 единиц |
| Прозрачность | Прозрачная | Мутная |
| Бактерии | Отсутствуют | Присутствуют |
| Цилиндры | Отсутствуют | Присутствуют |
| Показатель | Норма | Воспалительный процесс в почках |
| Количество лейкоцитов и цилиндров в 1 миллилитре мочи (по Нечипоренко) |
|
|
| Количество лейкоцитов и цилиндров, выделяемых с мочой за 1 минуту (по Амбурже) |
|
|
| Количество лейкоцитов и цилиндров, выделяемых с мочой за 1 сутки (по Аддис-Каковскому) |
|
|
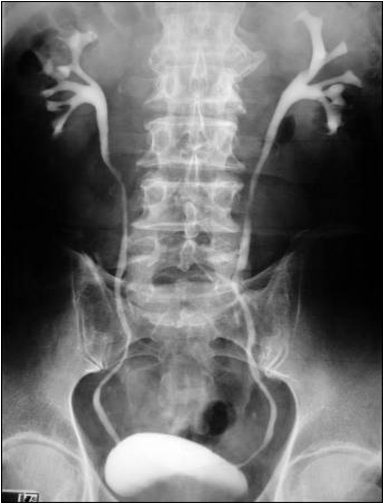
Рентгенологические исследования давно и прочно обосновались в медицинской практике. Используются они и для диагностики пиелонефрита. На обзорном снимке брюшной полости контуры почек едва различимы. Для получения более информативной картины используется контрастное вещество, хорошо отражающее рентгеновские лучи. Чтобы доставить его в почки, применяется довольно простой способ. Препарат хорошо проходит из кровотока через почечный фильтр и оказывается в моче. Поэтому незадолго до проведения исследования вещество вводят в организм посредством обычной внутривенной инъекции.
Период существования препарата в крови строго определён. По истечении этого временного промежутка делается несколько снимков почек с разным интервалом. Их последующее изучение позволит установить характер движения мочи, форму чашек, лоханок и мочеточников, диагностировать наличие некоторых видов камней. Это исследование носит название экскреторной урографии.
При экскреторной урографии можно получить хорошее изображение мочевыводящих путей
Ультразвуковые методы в настоящее время чрезвычайно распространены. При помощи неслышимых звуковых волн в диапазоне более 20 тыс. герц можно не только изучить структуру почек, но и увидеть движение крови по сосудам этих органов.
Исследование безопасно, лишено побочных эффектов, может проводиться детям любого возраста и беременным женщинам.
При помощи ультразвука врач получает большое количество ценной информации. Картина острого и хронического процесса существенно различается.
В первом случае наблюдается увеличение размеров почек, стирание различий между отдельными элементами — корковым веществом и пирамидами. Кровоток в периферических отделах при этом существенно снижен. При хронической форме наблюдается почти обратная ситуация: размеры органа уменьшаются, расширяется лоханка. Результатом длительного воспаления часто становятся сморщивание почки и гидронефроз. Последний представляет собой орган, большую часть которого занимает лоханка гигантских размеров.
С помощью ультразвукового метода врач может заподозрить аномальное анатомическое строение почек и мочевыводящих путей:
- подковообразную почку;
- удвоение органа;
- патологическую подвижность почек;
- удвоение чашечно-лоханочной системы.
Встречаются различные варианты аномального строения почек
Ультразвук — основной метод диагностики камней в почках. Современные аппараты позволяют увидеть структуры размером до пяти миллиметров. Камни могут иметь разную локализацию или занимать все пространство лоханки — коралловидный конкремент.
| Рост | Длина, мм | Ширина, мм | Толщина, мм | |||
| Левая | Правая | Левая | Правая | Левая | Правая | |
| 150 | 85 | 82 | 33 | 29 | 13 | 13 |
| 160 | 92 | 90 | 35 | 33 | 14 | 13 |
| 180 | 105 | 100 | 38 | 37 | 17 | 15 |
| 200 | 110 | 105 | 43 | 41 | 18 | 17 |
| Возраст | Правая | Левая | ||||
| толщина, мм | длина, мм | ширина, мм | толщина, мм | длина, мм | ширина, мм | |
| 1—2 месяца | 18,0—29,5 | 39,0—68,9 | 15,9—31,5 | 13,6—30,2 | 40,0—71,0 | 15,9—31,0 |
| 3—6 месяцев | 19,1—30,3 | 45,6—70,0 | 18,2—31,8 | 19,0—30,6 | 47,0—72,0 | 17,2—31,0 |
| 1—3 года | 20,4—31,6 | 54,7—82,3 | 20,9—35,3 | 21,2—34,0 | 55,6—84,8 | 19,2—36,4 |
| до 7 лет | 23,7—38,5 | 66,3—95,5 | 26,2—41,0 | 21,4—42,6 | 67,0—99,4 | 23,5—40,7 |
Компьютерная и магнитно-резонансная томография — самые современные методы диагностики пиелонефрита. С их помощью можно наиболее точно изучить анатомические особенности не только самих почек, но также их сосудистой системы и окружающих органов. С помощью этих методов диагностируются камни, аномалии строения, особенности кровотока и определяется способность почек фильтровать кровь. В двух последних случаях в вену пациента вводится контрастный препарат, как при проведении экскреторной урографии. Однако результат при использовании томографии значительно более подробен.
Томография — исключительно информативное исследование анатомии почек
Метод получения изображения при компьютерном и магнитно-резонансном обследовании существенно различается. В первом случае используется рентгеновское излучение, во втором — магнитное поле. Главным недостатком компьютерной томографии является лучевая нагрузка. Магнитно-резонансное исследование запрещено при наличии имплантированных в организм металлических конструкций — кардиостимуляторов, штифтов, болтов и т. д. Однако это исследование не оказывает патологического влияния на развивающийся плод при беременности.
Эффект ядерно-магнитного резонанса используется для подробного изучения анатомии почек
Дифференциальная диагностика хронического пиелонефрита проводится со следующими заболеваниями:
- воспалительным процессом, затрагивающим клубочки (гломерулонефритом);
Гломерулонефрит — воспаление почечных клубочков
Сахарный диабет поражает почки, вызывая нарушение их работы
| Признаки заболевания | Гломерулонефрит | Пиелонефрит |
| Отёки | Характерны | Не характерны |
| Болезненное мочеиспускание | Не характерно | Характерно |
| Лихорадка | Характерна в период обострения | Характерна |
| Боли | Характерны болезненные ощущения в области поясницы | Характерны болезненные ощущения в животе и пояснице |
| Слабость, потеря аппетита | Не характерны | Характерны |
| Повышение артериального давления | Характерно | Не характерно |
| Наличие белка в моче | Чрезвычайно характерно | Характерно |
| Наличие эритроцитов и лейкоцитов в моче | Преобладание эритроцитов в моче | Преобладание лейкоцитов в моче |
| Наличие цилиндров в моче | Характерны | Характерны |
| Наличие солей в осадке мочи | Встречаются соли щавелевой и мочевой кислоты | Встречаются соли щавелевой кислоты |
| Наличие в моче бактерий | Не характерно | Характерно |
| Малокровие | Не характерно | Не характерно |
| Увеличение количества лейкоцитов в крови | В начале фазы обострения | В период обострения |
| Значительное увеличение СОЭ | Характерно | Характерно |
| Содержание белков в крови | Уменьшено | Не изменено |
Диагностика пиелонефрита — совокупность различных исследований, позволяющих специалисту верно распознать болезнь. Полученные сведения позволят назначить соответствующее лечение, что впоследствии станет залогом благоприятного исхода воспалительного процесса в почках.
источник
Пиелонефрит (воспаление почек) — достаточно часто встречающееся заболевание, причём довольно опасное, т. к. может привести к хронической почечной недостаточности. Иногда больной может практически не ощущать неприятных симптомов, а наличие некоторых незначительных признаков недуга списывать на другие причины. Поэтому очень важна своевременная и точная диагностика, для которой требуется пройти обследование. Благодаря исследованию крови специалисты могут быстро конкретизировать заболевание, исключив наличие других похожих по симптомам диагнозов, и быстро начать лечение, не допустив тяжёлых осложнений у пациента.
Пиелонефрит — это неспецифическое (неясного происхождения) воспалительное заболевание инфекционной природы, при котором поражение может затрагивать одну или обе почки, причём не только почечные лоханки и чашечки, но и саму ткань (паренхиму). Патология вызывается прямым попаданием в почки бактерий или микоплазмы и вирусов, что бывает реже. Чаще всего вызывается кишечной палочкой, реже стафилококками, энтерококками, клебсиеллой и другими, в 20% случаев недуг вызывает смешанная инфекция. Инфекционные агенты могут проникать в почки двумя способами:
- Вместе с током крови из очага, расположенного вне мочевыделительной системы, например при тонзиллите, пневмонии и др.
- Восходящим путём (в 95% случаев), когда бактерии попадают в почки вместе с инфицированной мочой снизу вверх из промежности и влагалища через уретру (мочеиспускательный канал), далее — в мочевой пузырь, а потом через мочеточники — в лоханки почек, это происходит по причине нарушения процесса мочеиспускания и мочевого рефлюкса (обратного тока мочи).
Второй способ заражения чаще происходит у женщин и девушек, особенно в детском и подростковом возрасте, из-за более короткой уретры и её близости к влагалищу, в котором при нарушении нормальной микрофлоры появляются условия для размножения патогенных бактерий. У мужской части пациентов пиелонефрит более распространён после 60-летнего возраста в связи с гипертрофией простаты, которая ведёт к обструктивным (характеризующимся наличием препятствия к оттоку мочи) расстройствам мочевых путей, воспаляющихся при увеличении давления, отток мочи становится затруднённым, а нормальная работа почек — нарушенной.
При пиелонефрите воспаление инфекционной природы поражает чашечки, лоханки, а в тяжёлых случаях — и паренхиму (ткань) почки
Пиелонефрит классифицируется по таким формам:
И в зависимости от особенностей формы протекания имеет весьма широкий спектр симптомов:
- боль в поясничной области,
- отёчность,
- повышение температуры,
- озноб,
- тахикардия,
- утомляемость,
- тошнота и рвота из-за быстрорастущей интоксикации,
- появление крови в моче (гематурия), расстройства мочеиспускания (дизурия).
Боль в пояснице — один из симптомов пиелонефрита
Но полная картина признаков бывает далеко не у каждого больного, встречается практически бессимптомное протекание заболевания. Поэтому решающее значение приобретает лабораторная диагностика пиелонефрита, которая демонстрирует объективные изменения основных параметров. Врач обязательно назначает больному анализы мочи и крови.
Для исследования различных параметров крови назначают анализы:
Первые два назначают обязательно, последний — по необходимости, он имеет уточняющий характер.
До того как говорить о параметрах анализа крови, стоит остановиться на том, что же представляет собой исследуемая субстанция. Кровь состоит из взвеси разнообразных клеток (они же форменные элементы) в специальной жидкости (плазме), движущейся по кровеносной системе с кровотоком, где каждый форменный элемент имеет свой особый внешний вид и отвечает за свою определённую сферу деятельности, выполняя важные и специфические (у каждого свои) задачи в деле обеспечения жизнедеятельности человеческого организма. На фоне любой болезни в крови происходят различные изменения, как количественные (изменяется число и взаимные соотношения форменных элементов), так и качественные (меняются очертания и размер форменных элементов, а следовательно, и исполнение ими своих функций).
Общий, он же клинический анализ крови (ОАК, КАК), демонстрирует, что за изменения происходят с форменными элементами крови, потому что различные заболевания меняют показатели каждое по-своему. Отдельные параметры клинического анализа призваны выявить и продемонстрировать, какие конкретные отклонения от нормы в ту или другую сторону могут происходить с элементами крови.
ОАК обязательно проводится при любых диагностических исследованиях.
В просвете кровеносного сосуда взвесь форменных элементов (клеток) крови находится в жидкой среде (плазме)
Что скрывается за цифрами в таблице бланка общего анализа крови, какие параметры и почему представляют интерес для исследования? Обычно в зависимости от сложности диагностируемого случая врач (терапевт или нефролог) может назначить лабораторное исследование, чтобы проанализировать биологический материал по признакам, которые требуют лабораторного анализа; чем сложнее случай для диагностики, тем больше информации понадобится врачу.
Специалист-нефролог решает, исследовать ли кровь по максимальному числу параметров: уделить внимание скорости оседания эритроцитов (СОЭ) и их количеству, гемоглобину и гематокриту (объёму красных кровяных клеток в крови), общему количеству лейкоцитов и соотношению между собой их видов (т. е. лейкоцитарной формуле), количеству тромбоцитов и прочим параметрам или достаточно «минимального набора» наиболее важных: СОЭ, гемоглобина, общего числа лейкоцитов и их формулы.
Какие клетки крови наиболее часто удостаиваются чести быть рассмотренными в лабораторный микроскоп?
Эритроциты, или красные кровяные тельца (англ. RBC), жизненно значимы для организма, т. к. переносят молекулы кислорода, необходимого для дыхания, и снабжают им клетки и ткани, а на обратном пути избавляют их от ненужного углекислого газа. Клинический анализ исследует следующие параметры:
- общее количество эритроцитов, измеряется в штуках, если точнее, определяется число клеток в литре крови;
- показатель уровня гемоглобина (англ. HGB или Hb) — того самого белка, что содержится внутри эритроцитов и придаёт им характерный красный цвет и, собственно, несёт молекулы кислорода, измеряется в граммах на литр;
- гематокрит, выражающий отношение объёма (доли) красных клеток крови к общему объёму плазмы крови, измеряется в процентах или массовых долях;
- скорость оседания эритроцитов (СОЭ, англ. ESR) на дно пробирки, она позволяет судить о воспалительных процессах, происходящих в любом месте организма, измеряется в миллиметрах за 1 час.
При пиелонефрите эритроцитные показатели по массе (количество красных кровяных клеток, гемоглобин, гематокрит) умеренно снижаются, а СОЭ, наоборот, повышается.
При пиелонефрите скорость оседания эритроцитов (СОЭ) на дно пробирки увеличивается
Тромбоциты, или кровяные пластинки (англ. PLT), отвечают за остановку кровотечения при повреждении сосудов. ОАК показывает их число в единицах на литр крови, при пиелонефрите оно иногда повышается, т. к. увеличивается уровень белка фибриногена в плазме.
Лейкоциты (белые кровяные клетки, англ. WBC) — очень важные элементы крови, их существует несколько разновидностей, которые отличаются формой, размерами, внешним видом и выполняемыми задачами, но все лейкоциты стоят на страже организма от инфекций. В ОАК при диагностике пиелонефрита исследуют такие параметры:
- общее количество лейкоцитов (рассчитывается их условное число на 1 литр биологического материала), в этом тесте подлежат учёту все белые клетки крови независимо от вида, это важно, так как наличие инфекции (а пиелонефрит — это именно она) подтверждает факт лейкоцитоза, т. е. увеличения количества лейкоцитов;
- лейкоцитарную формулу — это понятие выражает в процентах, как соотносятся лейкоциты разных групп с общим количеством всех лейкоцитов, т. е. сколько процентов лимфоцитов, базофилов, эозинофилов, нейтрофилов и моноцитов, если всех лейкоцитов 100% (может выражаться в долях, где единица — общее число лейкоцитов).
Количество лейкоцитов определённых видов по отношению к общему числу белых кровяных телец — важный показатель для анализа крови
Варианты изменений и отклонений от здорового состояния называют сдвигом лейкоцитарной формулы, сместиться она может вправо или влево (исходя из того, что норма посредине). В случае заболевания острой и хронической формами пиелонефрита лейкоцитарная формула сдвинута влево, т. е. в сторону увеличения числа молодых форм нейтрофилов, которые расположены в левой части таблицы лейкоцитарной формулы стандартного бланка, на котором записывают общий анализ крови. То есть именно молодых нейтрофилов больше нормы.
Результат подсчёта лейкоцитарной формулы нельзя использовать для самодиагностики из-за его неспецифичности (неоднозначности): сдвиги могут иметь похожий вид, хотя заболевания, вызвавшие такую картину, абсолютно разные, или, напротив, при одном и том же диагнозе у разных больных изменения лейкоцитарной формулы могут отличаться, также при сдвиге формулы следует учитывать возрастную норму.
Понятие сдвига лейкоцитарной формулы влево означает увеличение количества тех видов нейтрофилов (молодых клеток), которые находятся в левой части таблицы
Почему при пиелонефрите стремительно увеличивается число именно молодых форм? Нейтрофилы первыми «бросаются в бой» и гибнут в борьбе с чужеродными микроорганизмами. В случае воспалительных процессов множество их гибнет, выполняя «боевую задачу». А значит, увеличивается потребность в новых нейтрофилах, и растёт их воспроизводство (так называемый нейтрофильный ответ на воспаление).
Результаты клинического анализа крови по тем параметрам, которые затребовал лечащий врач, получают после исследований биологического материала крови в лаборатории и записывают на стандартном бланке, эти цифры должен интерпретировать медик, назначивший исследование. Самодиагностика в этом вопросе недопустима. Только специалист может точно сказать, достаточно ли информации для правильного диагноза и указывают ли достоверно лабораторные показатели именно на заболевание пиелонефритом или возможен другой диагноз. При необходимости врач назначает дополнительные анализы и обследования.
Для общего анализа крови биологический материал врач-лаборант берёт из капилляров, прокалывая скарификатором кожный покров на концевой фаланге пальца (реже — с помощью шприца из вены на локтевом сгибе руки). При пиелонефрите информативным является неоднократное ежедневное взятие проб крови (4–6 раз), а также забор материала из обеих рук для сравнения показателей, например, общее количество лейкоцитов всегда более высокое со стороны воспалённого органа.
При общем анализе крови биологический материал берут из капилляров последней фаланги пальца
Итак, о возможном наличии пиелонефрита могут свидетельствовать явные показатели воспалительного процесса, при ОАК они такие:
- увеличение скорости осаждения эритроцитов (СОЭ),
- уменьшение числа эритроцитов,
- сниженный гемоглобин,
- повышенный уровень лейкоцитов (лейкоцитоз),
- сдвиг лейкоцитарной формулы влево, т. е. выявление молодых форм нейтрофилов.
Анализ крови на биохимические показатели может точно определить наличие и концентрацию биологически значимых веществ в плазме крови (в отличие от общего, который изучает количество или характеристики определённых клеток):
- белковых молекул (транспортных белков, гормонов, иммуноглобулинов и т. п.),
- остаточных продуктов распада органических соединений азота (креатинина, мочевины, мочевой кислоты и др. соединений),
- электролитов: ионов калия, натрия, кальция, фосфора, магния,
- других биологически важных веществ.
Биохимический анализ крови позволяет с большой точностью определить наличие и уровень содержания биологически значимых веществ в плазме крови
При пиелонефрите биохимический анализ плазмы крови может показать отклонение значимых показателей, причём оно может проявляться значительно или оставаться практически внутри границ нормы (чем сильнее изменение, тем в более острой форме идёт процесс воспаления почечной ткани).
О том, что функция почек нарушена и это может быть обусловлено явным присутствием инфекции, говорят следующие характеристики развёрнутого биохимического анализа крови:
- пониженное количество общего белка в сыворотке крови;
- нарушение нормального соотношения различных функциональных белковых групп в плазме крови (диспротеинемия) — увеличение доли любой из фракций белков (иммуноглобулины, различные гормоны и т. д.) имеет своё диагностическое значение;
- увеличение в плазме крови концентрации продуктов азотного обмена (исключая азот, содержащийся в молекулах белков), остаточный азот в норме содержится в количестве около 0,2–0,4 г/л, поэтому увеличение этого показателя даёт возможность оценить, насколько почки справляются с выделительной функцией (потому что в норме они достаточно быстро выводят избыток азота с мочой);
- аномалии в концентрации электролитов: ионов натрия, кальция, калия (сильный рост числа последнего указывает на начало почечной недостаточности);
- повышение концентрации сиаловых кислот.
Кровь на биохимию берут с помощью шприца из вен на локтевом сгибе руки.
Анализ на серологические (т. е. сывороточные) параметры крови очень показателен для детализации возбудителя по антигенам и антителам. Его назначают при заболеваниях инфекционного генеза. Этот метод помогает:
- косвенно выявить наличие и повышение концентрации антигенов и сывороточных белков-антител в плазме крови к определённым инфекционным возбудителям, вызвавшим воспаление, т. е. с помощью серологического исследования можно определить виновника инфекции;
- прямо выявить непосредственно гены бактерий, которые вызвали воспалительный процесс в почках.
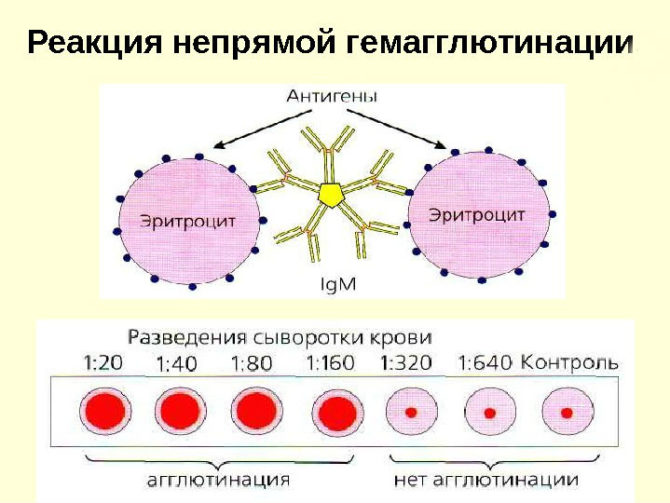
В первом случае основной метод — реакция непрямой гемагглютинации (она же реакция пассивной гемагглютинации, РПГА, РНГА). В пробирку, куда помещают пробы крови пациента, в которой эритроциты адсорбировали (захватили) антиген, а именно так выглядит реакция на инфекцию, добавляют соответствующую данному антигену иммунную сыворотку (специфические белки, присущие только конкретным возбудителям).
Если на эритроциты с антигенами подозреваемой в инфицировании бактерии воздействовать контрольной сывороткой с антителами к этой бактерии, то эритроциты склеиваются друг с другом, то есть происходит их агглютинация. Реакция регистрируется только при полном совпадении. Анализировать можно на разные инфекционные агенты, добавляя к пробам исследуемого материала каждый раз новые образцы белков разных культур микроорганизмов-возбудителей до положительного результата.
Положительным считается результат реакции непрямой гемагглютинации, при котором эритроциты покрывают всё дно пробирки; при отрицательном результате эритроциты в виде маленького диска располагаются в центре дна пробирки
По результатам РПГА можно определить, острая или хроническая форма пиелонефрита. При остром пиелонефрите титр антибактериальных антител (максимальная степень разведения пробы сыворотки крови, при которой обнаруживается активность антител с помощью какой-либо серологической реакции) в реакции пассивной гемагглютинации (РПГА) повышен у 60–70% больных, в латентной фазе (при хроническом процессе) — в норме.
Основной метод выявления генов бактерий — полимеразная цепная реакция (ПЦР, PCR). Это сверхчувствительный метод определения инфекции, который позволяет много раз воспроизводить предусмотрительно выбранный показательный для точной диагностики фрагмент ДНК без привлечения ресурсов клетки-хозяина, т. е. живого микроба.
На первом этапе, используя специальный фермент, многократно создаются копии исследуемого материала (повторяющийся фрагмент ДНК). Второй этап — определение принадлежности этого образца к конкретному виду возбудителей. После выяснения, кто же виновен в инфицировании, врач имеет возможность назначить адекватное прицельное лечение для пациента, страдающего пиелонефритом.
Точная молекулярная диагностика ПЦР позволяет определить наличие возбудителя болезни, даже если в пробе присутствует всего несколько молекул его ДНК
Если случай не очень запутанный и требуется лишь подтвердить диагноз, установленный по анализам мочи, а они являются более приоритетными по отношению к исследованиям крови, то нет диагностической необходимости проверять в лаборатории расширенный список маркеров (показателей) крови. Достаточно сигнальных параметров, которые нужны для подтверждения пиелонефрита, это:
- СОЭ,
- гемоглобин,
- лейкоцитарная формула,
- общее количество лейкоцитов,
- содержание креатинина,
- уровень белков плазмы,
- баланс электролитов.
Первые четыре параметра узнают из клинического, последние три — из биохимического анализа крови.
Анализ СОЭ является ключевым неспецифичным (неточным) маркером для выявления любых очагов воспаления в организме (поможет безошибочно определить присутствие процесса, но не покажет место протекания). С какой скоростью эритроциты осаждаются (седиментируются) на дно специальной пробирки, с линейкой измеряют в миллиметрах за один час. Такая реакция красных клеток крови связана с тем, что определённые белки могут склеивать эритроциты в конгломераты (стопки), которые тяжелее единичных клеток и поэтому оседают быстрее. Скорость падения склеенных групп эритроцитов позволяет делать выводы о наличии и интенсивности воспаления, т. к. способна отражать концентрацию воспалительных белков в плазме крови, чем она больше, тем интенсивнее идёт воспаление и тем выше СОЭ.
Под действием воспалительных белков, вырабатывающихся тем больше, чем интенсивнее процесс, эритроциты склеиваются в группы, которые падают на дно пробирки быстрее, чем отдельные клетки, и этим увеличивают СОЭ
При остром пиелонефрите СОЭ может повышаться в 2–2,5 раза.
- для детей:
- новорождённые — 0–2;
- до года — 4–10;
- 1–17 лет — 0–15;
- для мужчин:
- 17–50 лет — 2–15;
- после 50 лет — 2–20;
- для женщин:
- 17–50 лет — 2–20;
- после 50 лет — 2–30 мм/ч;
- после 60 лет верхнюю границу нормы СОЭ рассчитывают по формуле:
- для мужчин — возраст разделить на 2;
- для женщин — к количеству лет прибавить 10 и разделить на два.
Анализ крови на СОЭ показывает наличие воспалительного процесса, если скорость оседания эритроцитов высокая
Значения общего количества лейкоцитов и лейкоцитарной формулы являются важными маркерами воспалительного процесса (пиелонефрита).
| Показатель | Норма (единиц в литре крови) | Пиелонефрит (единиц в литре крови) |
| Общее число лейкоцитов | Взрослые: 4,0–9,0×10 9 /л Дети: 7,0–11,0×10 9 /л | Взрослые: свыше 9,1×10 9 /л Дети: свыше 11,1×10 9 /л |
| Количество юных форм лейкоцитов (нейтрофилов) | 2–5% от всех лейкоцитов | Более 6% от всех лейкоцитов |
Существуют разные виды лейкоцитов, каждый из которых несёт свою функцию в процессе иммунного ответа
Важнейшая роль почек в общей гармоничной картине функционирования организма — быть избирательно работающим фильтром, который очищает кровь от продуктов обмена веществ, что постоянно в неё отдают другие органы. При расщеплении белков выделяются соединения азота, от которых организм должен избавиться. Поэтому исследование того, какие вещества азотного обмена и в какой концентрации имеются в крови, может оценить степень того, как почки справляются с функцией выделения. Анализируется число таких веществ, как:
- мочевина (норма — от 2,5–8,3 ммоль/л), её содержание составляет около 50% всего остаточного азота;
- креатинин (норма — 42–132 мкмоль/л);
- креатин (норма — 102–408 мкмоль/л);
- аммиак (норма — 11–32 мкмоль/л);
- мочевая кислота (норма — от 0,14 до 0,54 ммоль/л), её количество в крови возрастает и является одним из первых признаков развития почечной недостаточности, причём ранее, чем содержание мочевины, что повышает диагностическую ценность этого критерия.
Почки фильтруют продукты обмена веществ из крови, образуя мочу
Наиболее часто исследуют, в каком количестве мочевина и креатинин присутствуют в крови. Их высокий уровень — угрожающий показатель, говорящий о нарушении фильтрующей функции почек.
| Показатель | Норма (концентрация, в ммоль/л) | Значение при пиелонефрите (концентрация, в ммоль/л) |
| Креатинин | Женщины: 42–97 Мужчины: 62–132 | Женщины: более 98 Мужчины: более 133 |
| Мочевина | 2,5–8,3 | Более 8,4 |
Содержание этого белка, чья задача — переносить кислород от лёгких в ткани, при остром воспалительном процессе в почках падает, при хроническом — держится в нижних границах нормы или незначительно снижается. Это связано с общим снижением количества эритроцитов, которые несут в себе гемоглобин.
Гемоглобин переносит кислород из лёгких в ткани организма
| Показатель | Норма (концентрация, в г/л) | Нарушение при пиелонефрите (концентрация, в г/л) |
| Гемоглобин | Женщины: 120 Мужчины: 140 | Женщины: 85 (острый) — 150 (хронический) Мужчины: 95 (острый) — 135 (хронический) |
При пиелонефрите лабораторные исследования показывают снижение количества общего белка (массы всех белковых молекул) в плазме крови (норма — 65–85 г/л). Это снижение (альбуминурия) при функциональных нарушениях почек в хронической фазе иногда держится в нижних границах нормы, но при заболеваниях в острой стадии наблюдается более резкое падение уровня белка в крови.
Также в анализе на белки плазмы отмечается, есть ли нарушение баланса между отдельными фракциями белков в плазме (диспротеинемия), при пиелонефрите преобладают белки-иммуноглобулины, тогда как в норме больше альбуминов. Для заболевания характерны такие явления:
- повышение уровня гамма-глобулинов (норма — от 12 до 22%);
- повышенное количество альфа-2-глобулинов (норма — от 7 до 13%);
- появление С-реактивного белка, который принадлежит к группе бета-глобулинов, а это говорит о том, что пиелонефрит протекает в острой форме (в норме этот белок отсутствует), а с момента наступления хронической стадии недуга С-реактивный белок иногда исчезает до следующего обострения, это явление позволяет делать вывод о том, насколько интенсивен воспалительный процесс (измеряется от + до ++++);
- снижение уровня альбумина;
- повышение уровня фибриногена.
Эти показатели сопровождают воспалительный процесс, они автоматически подсчитываются современными лабораторными аппаратами диагностики, а конкретные числовые характеристики анализируются нефрологом индивидуально.
Поддержание правильного уровня электролитов и распределение их между внутриклеточной и межклеточной средой — основа жизнедеятельности здорового организма. Даже малые отклонения от нормы негативно сказываются на сердечно-сосудистой системе, прежде всего на работе миокарда, а также головного и спинного мозга, проводимости импульсов по нервной системе. Ионы натрия и калия играют важнейшую роль в поддержании электропотенциала клеток и активных свойств клеточной мембраны, именно они формируют основную часть внутри- и внеклеточного состава ионов. Значения концентрации натрия и калия — наиболее важные показатели, уровень этих веществ анализируется в первую очередь.
Во взрослом человеческом организме содержится около 100 г натрия. Из этого количества 90% находится снаружи клеток в межклеточной среде, около 70% ионов натрия вовлечено в активный обмен.
Общее количество калия немного больше, около 150 г. Превалирующая часть, до 98%, содержится внутри клеток, в цитоплазме, и только около 2% растворено во внеклеточной среде, что включает в себя и плазму крови также. Учитывая, что работа почек состоит в том числе и в избавлении организма от избытка калия, то рост количества этого вещества в плазме крови — тревожный признак недостаточной работы почек.
Избыток калия в плазме крови — повод для беспокойства
| Показатель | Норма (концентрация, в ммоль/л) | Нарушение при пиелонефрите (концентрация, в ммоль/л) |
| Концентрация калия | 3,35–5,35 | Более 5,35 |
| Концентрация натрия в плазме крови | 136–145 | При остром воспалении — гипонатриемия, уровень ниже 135 ммоль/л |
Правила подготовки к лабораторным анализам крови одинаковы для всех, независимо от пола и возраста пациентов:
- Анализ крови нужно сдавать только натощак, последний приём пищи перед исследованием должен быть не ранее чем за 11–12 часов, т. к. после попадания пищи в желудок следует кратковременный выброс в кровь некоторого количества лейкоцитов, а другие параметры могут снижаться, что маскирует заболевание. Это явление бывает у любого здорового человека, и цель его — защита организма от возбудителей инфекций, которые могут быть в пище. Через несколько часов после еды количество циркулирующих клеток снижается до нормы, но анализ крови, взятой после еды, продемонстрирует ложную воспалительную картину и может исказить диагноз.
- Сдача анализов происходит утром (8.00–10.00).
- За двое суток до анализа необходимо строго воздерживаться от алкоголя, жирных и острых продуктов.
- Соблюдать режим питья и водный баланс, т. к. если мало пить, то временно кровь сгущается (вырастает концентрация форменных элементов в плазме), поэтому проверяемые при анализе количественные параметры увеличиваются и могут быть интерпретированы как признаки выраженного воспалительного процесса.
- За сутки ограничить приём лекарств, кроме тех, что принимают по жизненным показаниям, т. к. они могут изменить картину крови.
- За сутки обойтись без активной физической нагрузки и стрессов.
- Прямо перед анализом нужно успокоиться и посидеть в расслабленном положении около 10–15 минут, чтобы нормализовать ритм дыхания и сердцебиения.
Стресс может спровоцировать выброс лейкоцитов, что исказит результаты анализа крови; за сутки до исследования нужно стараться избегать ситуаций, вызывающих нервное напряжение
Но всё же иногда принадлежность пациента к сильному или прекрасному полу может повлиять на результаты исследования. Например, у женщин в анализе крови будет отмечено повышенное количество лейкоцитов, если пробу делать перед месячными, а непосредственно после будут понижены уровень гемоглобина и количество эритроцитов, поэтому оптимально делать анализ крови в середине цикла или за неделю и неделю спустя. Также гормональные изменения при беременности и лактации вносят свои коррективы в картину крови, об этих состояниях нужно обязательно предупредить врача до анализа, чтобы он смог сделать поправку на них при интерпретации данных.
Мужчинам, которые испытывают большие физические нагрузки, стоит воздержаться от них за 5–7 суток до анализов, т. к. чрезмерная двигательная активность может значительно повысить выброс лейкоцитов как стрессовый ответ, сдавать анализ крови нужно в максимально спокойном состоянии.
Своевременная диагностика пиелонефрита может значительно облегчить лечение этой серьёзной болезни и ускорить выздоровление. Изменения показателей крови могут быть вызваны разными причинами. Поэтому при малейшем подозрении на воспаление почек нужно обратиться к врачу и сдать анализы, их результаты в совокупной картине заболевания должны интерпретироваться только специалистом.
источник