Болезни мочевого пузыря – нередкое явление. Довольно часто они плохо диагностируются, а потому неэффективно лечатся. В нашей статье мы поговорим о методах исследования, которые может применить врач при жалобах пациента на проблемы с мочеиспусканием. Некоторые из этих методов исследования доступны лишь в специализированных клиниках, в том числе вне рамок государственных гарантий оказания бесплатной медицинской помощи. Поэтому урологи не всегда направляют пациентов на эти процедуры, стараясь справиться силами своей диагностической базы. Однако больной должен быть проинформирован о существовании современных методов диагностики. Постараемся дать эту информацию в нашей статье.
- общеклинические;
- лабораторные;
- ультразвуковые;
- рентгенологические;
- магнитно-резонансная томография;
- уродинамические;
- эндоскопические;
- гистологические (биопсия);
- нейрофизиологические.
Комплексная диагностика поможет распознать заболевание мочевыводящих путей, но нередко это сложная задача даже для опытного специалиста.
Беседа и первичный осмотр пациента – залог правильной диагностики. При выяснении жалоб обращают внимание на нарушения мочеиспускания:
- Ритм (частота – в норме не больше 8 раз в сутки, наличие или отсутствие ночного выделения мочи).
- Нарушение чувствительности мочевого пузыря (снижение или отсутствие позыва на мочеиспускание, непреодолимый позыв, боль при позывах, ощущение давления или распирания при позыве, чувство недостаточного опорожнения).
- Нарушение сократимости мышцы мочевого пузыря (вялая струя, натуживание при начале, продолжении или завершении мочеиспускания).
- Нарушение сократимости сфинктера уретры (круговой мышцы, «запирающей» мочевой пузырь) — затруднение мочеиспускания, прерывистое или отсроченное мочеиспускание.
- Изменения поведения (ограничение объема жидкости, использование памперсов, специальное мочеиспускание перед выходом на улицу).
Врач может предложить больному в течение нескольких дней вести дневник, где будет отмечаться количество выпитой жидкости, число походов в туалет, объем мочи, признаки недержания и моменты, в которые оно происходило (кашель, смех, натуживание).
Обязательно выяснение обстоятельств заболевания и жизни пациента. Нередко патология мочевого пузыря прямо связана с заболеваниями мозга (инсульт) или нарушениями регуляции (нейрогенный мочевой пузырь).
Проводят осмотр области живота и пальпацию (прощупывание) мочевого пузыря. Если в нем содержится достаточное количество мочи (около 150 мл), он определяется над лоном как шаровидное эластическое образование. Проводится и двуручное исследование на гинекологическом кресле. При этом оценивается также тонус мышц промежности, опущение внутренних органов, у женщин – выпадение влагалища или матки, самопроизвольное выделение мочи при кашле.
Общий анализ крови может меняться при воспалении мочевого пузыря: увеличивается скорость оседания эритроцитов (СОЭ), нарастает количество нейтрофильных лейкоцитов. При раке мочевого пузыря может наблюдаться анемия, значительное СОЭ. Однако эти признаки неспецифичны. В биохимическом анализе крови изменений обычно не наблюдается.
Один из важных методов – анализ мочи. Для него пригодна лишь свежевыпущенная моча, взятая после тщательного туалета промежности. Иногда ее берут с помощью катетера.
Для мужчин предлагается порционное исследование мочи, состоящее из 4 частей. Состояние мочевого пузыря характеризует вторая порция, а остальные «отвечают» за уретру и предстательную железу.
О проблемах может говорить наличие в моче лейкоцитов, гноя, бактерий, крови. При появлении крови используется трехстаканная проба: пациент собирает мочу в три емкости. Если кровь находится лишь в последней – это говорит о патологии шейки пузыря и болезнях простаты. Равномерное присутствие эритроцитов во всех трех емкостях – признак болезней мочевого пузыря или почек.
В моче определяют и атипичные клетки, свойственные опухолям. Однако локализацию поражения по одному такому анализу определить невозможно.
Оно проводится при наполнении пузыря мочой. Исследование может производиться трансабдоминально (через брюшную стенку), трансвагинально (с помощью влагалищного датчика) или трансректально (с помещением датчика в прямую кишку).
О состоянии самого пузыря, наличии в нем конкрементов или опухоли позволяет судить трансабдоминальный доступ. Одновременно оцениваются и органы женской половой системы (матка, придатки), что важно при выборе способа лечения. Трансректальный доступ позволяет рассмотреть уретру и нижние отделы мочеточников, в том числе оценить их сократительную функцию.
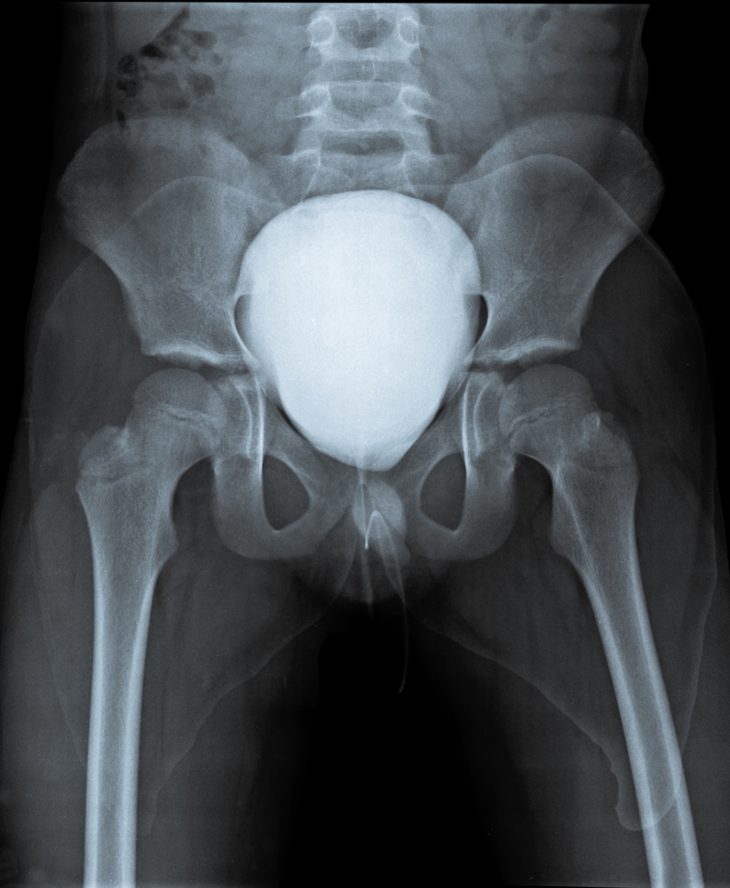
Исследование с помощью рентгеновских лучей должно обязательно проводиться у любого урологического пациента. Важна подготовка к этой процедуре: накануне из питания исключают овощи, молоко, углеводы, проводят клизму или применяют препарат Фортранс. С утра необходим легкий завтрак (стакан чая с кусочком белого хлеба).
Рентгенологическое исследование всегда должно начинаться с обзорного снимка мочевыводящих путей. Он поможет найти камни мочевого пузыря.
Другой метод исследования – экскреторная урография. Она помогает оценить структуру и функцию всех отделов мочевыводящих путей, в том числе и мочевого пузыря. Для проведения исследования в вену пациента вводят рентгеноконтрастное вещество, после чего делаются снимки через промежутки времени, соответствующие прохождению контраста по мочевыделительной системе. Эта манипуляция помогает диагностировать камни или опухоль мочевого пузыря.
Цистография — это рентгенологический метод, при котором полость пузыря заполняется контрастным веществом. Она может быть зарегистрирована во время экскреторной урографии. Другой метод – наполнение пузыря контрастом через катетер.
В полость пузыря вводится около 200 мл жидкого или газообразного контрастного вещества, затем делается снимок.
Основное состояние, диагностируемое при цистографии, — разрыв стенки мочевого пузыря. Кроме этого, на снимке видны опухоли, камни, дивертикулы, свищи этого органа.
В современной урологии рентгенологические методы исследования теряют свое значение из-за появления более современных и безопасных методик. Практически единственное исключение – микционная цистография. Она назначается в основном детям, проводится во время мочеиспускания, помогает диагностировать заброс мочи из пузыря в мочеточники.
Один из современных методов распознавания болезней — компьютерная томография (КТ) и ее разновидность – мультиспиральная КТ с внутривенным усилением при помощи рентгеноконтрастного вещества. Она позволяет получить 3D-изображение органа, диагностировать опухоли, дивертикулы, камни мочевого пузыря.
Позитронно-эмиссионная томография используется в основном для диагностики опухолей органа. От КТ она отличается тем, что в организм больного вводят особые радионуклиды, накапливающиеся в опухолевых тканях. Очень информативно обследование на комбинированном аппарате для проведения компьютерной и позитронно-эмиссионной томографии.
Это исследование основано на способности атомов водорода, находящихся в тканях человека, при попадании в магнитное поле поглощать энергию, а при выходе из него – излучать ее. Полученное излучение обрабатывается с помощью компьютера и становится изображением исследуемого органа. Значительным преимуществом метода является отсутствие лучевой нагрузки.
Проводится обследование преимущественно при опухолях мочевого пузыря. Его преимущество перед компьютерной томографией: более точная оценка степени инвазии (прорастания) опухоли в стенку органа.
Это обследование должно стать стандартом обследования урологических больных. Оно высокоинформативно и безопасно для пациента. Сейчас в России довольно много аппаратуры для проведения этого исследования. К сожалению, часто она работает не в полную силу из-за ограниченного количества персонала или отсутствия расходных материалов.
Введение в организм вещества, участвующего в метаболизме, с прикрепленной к нему радиоактивной меткой позволяет выявить нарушения кровотока и питания исследуемого органа.
Радиоизотопная реноцистография помогает в диагностике пузырно-мочеточникового рефлюкса – заброса мочи из пузыря в мочеточники. При этом во время мочеиспускания радиоактивные метки не выходят с мочой, а проникают вверх, в мочеточники и почки.
Уродинамическая диагностика изучает движение мочи по нижним отделам мочевыделительной системы. Она является важной частью обследования не только в урологии, но и в других отраслях медицины: гинекологии, неврологии, детской практике, общей хирургии, гериатрии. К сожалению, эти методы исследования проводятся не во всех клиниках, хотя они дают ценную диагностическую информацию.
Комплексное уродинамическое исследование (КУДИ) включает следующие методы:
- урофлоуметрия;
- цистометрия;
- профилометрия уретры;
- электромиография.
Уродинамическое исследование особенно показано при недержании мочи, интерстициальном цистите, нейрогенном мочевом пузыре.
Для проведения этих исследований в мочевой пузырь и уретру помещают специальные датчики, регистрирующие изменение давления, и катетеры, подающие и отводящие жидкость. В связи с инвазивностью некоторых из процедур уродинамического исследования целесообразность их применения у всех больных обсуждается.
Урофлоуметрия – неинвазивное определение скорости, объема и времени мочеиспускания. Она позволяет предположить наличие патологии, но уточнить ее локализацию не может.
Цистометрия показывает изменения внутрипузырного давления при заполнении его нейтральным раствором через катетер. Она помогает диагностировать нарушение сокращения мышечной стенки пузыря, характеризует состояние нервных путей, ответственных за формирование позыва к мочеиспусканию. Цистометрия показывает растяжимость пузыря, его гиперреактивность, но не оценивает состояние уретры.
Микционная цистометрия проводится во время мочеиспускания и помогает выявить такие важные характеристики, как сократимость мышцы пузыря, наличие препятствий для мочеиспускания, скоординированность действий мышечной стенки пузыря и сфинктера уретры.
Электромиография дает информацию о скоординированности работы всех отделов мочевого пузыря при его наполнении и опорожнении.
Профилометрия уретры – регистрация давления, создающегося ее стенками. Этот метод позволяет уточнить причины недержания мочи.
КУДИ позволяет оценить нарушения мочеиспускания, установить диагноз, определить тактику лечения. В результате выделения 7 форм нарушений мочеиспускания по результатам КУДИ могут быть диагностированы такие состояния, как нарушение мозгового кровообращения, рассеянный склероз, болезнь Паркинсона, заболевания спинного мозга, полинейропатии (например, при сахарном диабете), дисциркуляторная энцефалопатия, вертебробазилярная недостаточность. Перечисленные болезни нервной системы вызывают нарушение мочеиспускания, причину которого обычно долго и безуспешно ищут урологи, не прибегая к данному исследованию.
При гиперактивности мочевого пузыря также полезно нейрофизиологическое исследование соматосенсорных вызванных потенциалов и томография головного мозга. Такой комплексный анализ поможет точно установить причину учащенного мочеиспускания без видимых причин. Он оценит, насколько работа пузыря контролируется головным мозгом. Назначить эти методы исследования может врач-невролог.
Использование эндоскопической техники привело к шагу вперед не только диагностику, но и лечение болезней мочевыводящих путей.
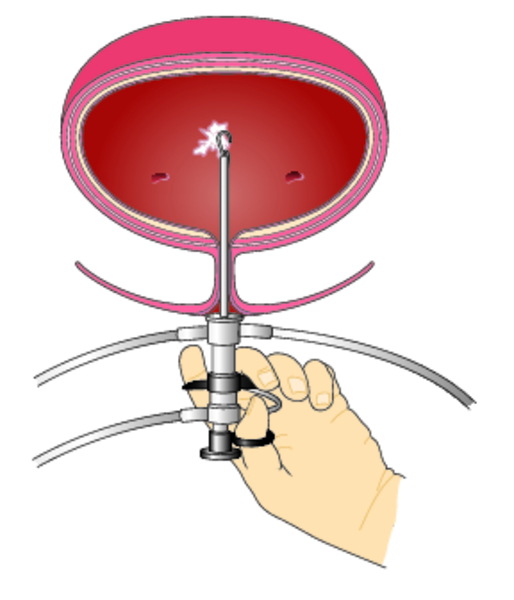
Эндоскопия мочевого пузыря проводится с помощью цистоскопа, вводимого через мочеиспускательный канал.
При манипуляции применяют специальный обезболивающий гель, поэтому процедура безболезненна. С помощью специально оборудованного цистоскопа можно брать биопсию, проводить коагуляцию (прижигание) тканей и другие вмешательства.
Цистоскопия помогает в диагностике цистита, мочекаменной болезни, опухоли и дивертикула органа. Одновременно могут быть выполнены различные операции: дробление камней мочевого пузыря, биопсия эпителия, удаление доброкачественных новообразований и так далее.
Хромоцистоскопия – метод, позволяющий определить, с какой стороны находится неработающая почка или мочеточник. Для этого в вену пациента вводят краситель. Через несколько минут во время цистоскопии становится видно, из устья какого мочеточника появляется окрашенная моча. Если через 10 – 12 минут после введения красителя выделение мочи с одной стороны так и не началось, это указывает на снижение выделительной функции почки или снижение пассажа мочи по мочеточнику.
При биопсии забирают кусочки ткани живого организма для микроскопического исследования. Биопсия мочевого пузыря помогает диагностировать следующие заболевания:
- доброкачественные и злокачественные опухоли;
- туберкулез органа;
- интерстициальный цистит.
Обычно ткань берут с помощью специальных щипчиков во время цистоскопии. При подозрении на опухоль и необходимости взятия большего количества материала используют трансуретральную биопсию с помощью электрического тока.
Таким образом, разнообразие диагностических методов при их правильном использовании позволяет точно установить диагноз и помочь больному. Однако для этого необходимы не только знания и опыт врача, но и наличие аппаратуры и обслуживающего ее персонала, а также желание пациента и его заинтересованность в результате.
При жалобах на нарушение мочеиспускания следует лечиться у уролога. Однако первоначальное обследование и диагноз могут установить терапевт или семейный врач. Нередки случаи, требующие консультации невролога, психиатра, а иногда — фтизиатра или онколога.
источник
Как у женщин проверить мочевой пузырь знают немногие, потому, столкнувшись с потребностью пройти цистоскопию или эндоскопическое обследование, впадают в панику, ведь понятия не имеют, что с ними будет происходить. Каждая из методик диагностики имеет свои особенности, но бояться не стоит, заранее, познакомившись с ними теоретически, вы будете чувствовать себя комфортно во время самой процедуры.
Несмотря на отменное здоровье в молодости, рано или поздно каждая женщина сталкивается с необходимостью диагностики мочевого пузыря. Причиной этому могут стать как возрастные изменения в организме, так и ряд неприятных симптомов. Диагностика мочевого пузыря и почек имеет ряд показаний, среди которых можно отметить следующие:
- боли внизу живота, что носят периодический либо постоянный характер;
- частые позывы к мочеиспусканию, постоянное чувство переполненности мочевого пузыря;
- видны примеси крови или гноя в моче;
- моча носит резкий запах и изменила свой цвет;
- маленькие порции мочи;
- боль при мочеиспускании.
На фоне вышеперечисленных симптомов у человека может повышаться температура тела, снизиться работоспособность, учащаться сердцебиение, а также появиться обильное потоотделение. При наличии патологических изменений в процессе мочеиспускания, необходимо как можно быстрей отправиться на консультацию к урологу. Вполне вероятно, что имеет место воспалительный процесс или другие патологические изменения в органах выделительной системы.
Изначально, доктор проведет детальный опрос пациентки, чтобы понять, в каком состоянии находятся ее почки и непосредственно мочевой пузырь. Проводится сбор симптомов, а также информация о хронических заболеваниях, что присутствуют в организме. Далее проводится пальпация мочевого пузыря и назначаются лабораторные и инструментальное обследование. Среди лабораторных исследований назначают анализ мочи, который будет исследоваться по нескольким методикам:
- анализ по Нечипоренко — заключается в однократном сборе мочи и изучении точного числа цилиндров, лейкоцитов и эритроцитов в 1 мл;
- анализ по Зимницкому — подразумевает сбор биоматериала 8 раз в день;
- бактериологический анализ — заключается в определении возбудителя того или иного заболевания путем поиска инфекционных агентов.
Анализ мочи самый рутинный метод диагностики, тем не менее он является обязательным, так как позволяет определить воспалительные процессы в мочевом пузыре, а также предположить изменение функциональности почек. Перед тем, как проверить мочевой пузырь у женщин лабораторным методом, не рекомендовано употреблять медпрепараты, а также пользоваться антисептическими средствами, это может исказить результаты. Точные сведения о состоянии пациента можно получить спустя час после сбора биоматериала. С каждым следующем часом в моче начинают размножаться бактерии и микроорганизмы, что влияют на точность диагностики.
С помощью микроскопа сотрудник лаборатории изучает состав биоматериала и сопоставляет с нормой содержание лейкоцитов, эритроцитов и других компонентов. На основе полученных сведений, врач может косвенно оценить состояние больного. Как правило, анализа мочи недостаточно для постановки диагноза, необходимы дополнительные методики диагностики. Состав мочи не отображает видимые изменения органа, а также наличие в нем камней, и опухолевых новообразований.
Диагностика мочевого пузыря может проводиться и инструментальными способами, одним из таких методов есть ренгеноскопия. Обследование заключается во введении специального контрастного вещества в уретру женщины. Сразу после введения средства делают рентгенологический снимок мочевого пузыря. На снимке четко видно, как распространяется контрастное вещество, и имеются ли преграды в мочеточниках. Также обследуя мочевой пузырь этим способом, можно диагностировать дивертикулы, опухолевые новообразования в просвете пузыря, инородные тела, камни, свищевые ходы и другие патологии органа.
Эндоскопическое исследование мочевого пузыря тоже используется достаточно часто. Для обследования женщин применяется метод цистоскопии. Оценка мочевого проводиться с помощью специального инструмента эндоскопа — длинной трубке с мини камерой на конце. Изображение транслируется на компьютерный монитор, за которым наблюдает врач. Эндоскоп выводят в просвет уретры и протягивают в полость мочевого пузыря. Этот вариант диагностики дает врачу обширную картину состояния пациента, он может оценить целостность внутренних структур, а также обнаружить новообразования и проблемные участки.
Требуется отметить, что цистоскопия может перерастать в хирургическую манипуляцию, к примеру, по удалению полипов. Сама по себе процедура не является болезненной, единственными последствиями после нее могут быть цистит или уретрит, которые легко устраняются медикаментозными препаратами в амбулаторном режиме. Процедуру проводят под местным обезболиванием. За сутки до проведения процедуры требуется отказаться от газообразующих продуктов, а также сделать очистительную клизму.
КТ и МРТ – самые современные и высокоточные способы диагностики, единственным их недостатком является дороговизна обследования, позволить себе которую может не каждый пациент. Осмотр мочевого пузыря проводится путем сканирования органа рентгеновскими лучами. Доктор получает возможность оценить послойную структуру органа и увидеть трехмерное его изображение на компьютере. Пациент лежит неподвижно, а врач наблюдает за процедурой из соседней комнаты. В целом, процедура длится двадцать минут и является абсолютно безболезненной.
Иногда, для точности проведения процедуры используют контраст, что выпивается пациентом два раза — первый вечером накануне обследования, а второй непосредственно перед исследованием почек и мочевого пузыря. Это позволяет сделать текстуры тканей более видимыми для оборудования.
На основе полученных сведений, доктор может безошибочно поставить диагноз уже после первой процедуры. Перед тем, как проверить пузырь этим способом, проводят детальное изучение состояния пациента, существует вероятность, что контрастное вещество вызовет аллергическую реакцию у человека.
Получить сведения о почках и мочевом пузыре, можно с помощью ультразвукового обследования. Это самый доступный и быстрый метод получения результатов состояния внутренних органов. Проводится процедура путем сканирования органов человека ультразвуковыми лучами определенной частоты. Полученное изображение отмечается на экране, как и в случае с КТ и МРТ. Отличие в том, что невозможно получить трехмерное изображение в процессе обследования, доступна только прямая проекция, но это тоже дает определенный объем информации о структуре органа.
Проводят обследование почек и непосредственно мочевого пузыря только при его наполненности. Пациенту требуется перед процедурой выпить два литра жидкости. Это должна быть обычная или минеральная вода, только не газированная. Пациент ложится на кушетку, а врач водит специальным датчиком по его животе, для людей с избыточной массой тела рекомендовано ректальное обследование. Датчик вводится через прямую кишку. Процедура полностью безболезненна и занимает не больше получаса. Результаты процедуры человек получает в тот же день или они оглашаются врачом в процессе процедуры. Такая оперативность делает УЗИ самым популярным способом диагностики.
На сегодняшний день, существует огромное количество методов исследований, которые дают возможность оценить состояние человека в несколько мгновений. Это очень обнадеживает, ведь как известно, правильно поставленный диагноз — половина успешного лечения. Несмотря на это, множество пациентов все же медлят с обращением к доктору, терпят дискомфорт и болезненные симптомы, списывая все на усталость и простуду. Такое отношение к организму недопустимо, чем раньше вы обратитесь, тем скорее избавитесь от болезни, что вас съедает изнутри. Бояться или стыдиться не стоит, нет ничего постыдного в том, что вы хотите быть здоровыми, кроме того, есть множество исследований, что не доставляют ни психологический, ни физиологический дискомфорт пациенту.
источник
Цистит – это воспалительное заболевание мочевого пузыря. Заболевание чаще встречается у женщин в связи с анатомическими особенностями урогенитального тракта и детей вследствие несовершенства иммунной системы.
Своевременная диагностика болезни предупреждает восходящее распространение инфекции, поражение почек и развитие осложнений. Анализы при цистите назначают при появлении первых симптомов недуга и для профилактики рецидива заболевания. Инструментальные методы обследования проводят для подтверждения диагноза.
Лабораторный минимум при цистите включает клинический анализ крови, общий анализ мочи, анализ мочи по Нечипоренко. В тяжелых клинических случаях проводят ПЦР мочи.
С целью определения вида патогенной микрофлоры и ее чувствительности к антибиотикам прибегают к культуральному методу исследования. Для установления причины воспалительного процесса в мочевом пузыре у женщин берут мазки из влагалища на определение микрофлоры и половых инфекций.
В клиническом анализе крови при легком течении цистита обычно не выявляют патологических изменений. В тяжелых клинических случаях при гнойном процессе обнаруживают признаки воспаления – лейкоцитоз (более 7-9×10*9), нейтрофилез (более 6%), сдвиг лейкоцитарной формулы влево, повышение СОЭ (более 15 мм/ч).
Реакция со стороны периферической крови будет более ярко выражена у ребенка, чем у взрослых пациентов.
Для выявления патологических изменений в моче назначают общий анализ – рутинный метод лабораторной диагностики заболеваний мочевыделительной системы. Обследование позволяет определить изменения в свойствах мочи:
- Цвет;
- Прозрачность;
- Запах;
- Удельная плотность;
- Содержание кетоновых тел, белка, желчных кислот;
- Лейкоциты;
- Эритроциты;
- Цилиндры;
- Эпителиальные клетки;
- Соли;
- Бактерии, грибки.
Диагностика цистита при помощи общего анализа мочи выявляет увеличение количества лейкоцитов (более 5 в поле зрения), эритроцитов (более 3 в поле зрения), эпителия (более 8 в поле зрения), появление белка и снижение прозрачности за счет примеси слизи или гноя. Обследование позволяет обнаружить присутствие патогенных бактерий и грибов.
Анализ мочи по Нечипоренко назначают в случае выявления патологических изменений при рутинном обследовании или скрытых формах воспаления мочевого пузыря.
Диагностика цистита методом Нечипоренко позволяет с высокой точностью определить количество лейкоцитов, цилиндров, эритроцитов в 1мл мочи. Для анализа берут среднюю порцию мочи. Повышение содержания лейкоцитов более 2000/мл, цилиндров более 20/мл, эритроцитов более 1000/мл свидетельствует в пользу цистита.
Для выявления возбудителя воспалительного заболевания мочевого пузыря и тяжести течения цистита прибегают к диагностике методом ПЦР (полимеразная цепная реакция).
Обследование позволяет обнаружить генетический материал патогенной микрофлоры (ДНК/РНК), провести качественный и количественный анализ с высокой степенью специфичности.
ПЦР мочи проводят совместно с ПЦР соскобов из влагалища и шейки матки у женщин. Цистит часто развивается на фоне нарушения биоценоза влагалища при размножении условно патогенной микрофлоры и заражении венерическими заболеваниями.
Диагностика при цистите культуральным методом назначается для выявления причины воспалительной реакции со стороны мочевого пузыря. Мочу сеют на питательные среды. Через 7-10 дней получают колонии бактерий или грибов, которые дали рост. Полученные колонии проверяют на чувствительность к антибиотикам для назначения эффективного лечения.
Анализы при определении цистита у женщин требуют правильного сбора мочи.
- Гигиена наружных половых органов – область промежности обмывают теплым мыльным раствором, затем осушают чистым полотенцем;
- Мочу собирают в стерильный контейнер утром после сна;
- При сборе биоматериала необходимо раздвинуть половые губы;
- Не следует проходить обследование в период менструации;
- Мочу доставляют в лабораторию в течение 1-2 часов;
От соблюдения правил сбора биоматериала зависит результативность обследования.
Для подтверждения диагноза цистит проводят УЗИ (ультразвуковое исследование) мочеполовых органов. При помощи обследования определяют форму, размеры, контуры мочевого пузыря, присутствие инородных тел, камней, новообразований.
В тяжелых диагностических случаях назначают цистоскопию – эндоскопический метод исследования мочевого пузыря посредством цистоскопа. УЗИ и цистоскопия дополняют лабораторную диагностику и помогают провести адекватную терапию.
При возникновении первых симптомов цистита необходимо обратиться за консультацией специалиста для прохождения своевременной диагностики и назначения терапии. Определить необходимый перечень анализов может терапевт, гинеколог, уролог, нефролог.
Обычно пациенты обращаются за помощью к терапевту, который назначает первичную диагностику и при необходимости направляет больных на консультацию к врачам узкой специализации.
Обследованием ребенка занимается участковый педиатр и детский нефролог. Раннее обращение за медицинской помощью предупреждает переход острой формы цистита в хроническое течение заболевания.
источник

Воспаление может развиваться стремительно, а может перерасти
в хроническую форму.
К причинам возникновения цистита у женщин относятся:
- переохлаждения;
- гинекологические заболевания;
- урологические заболевания, в том числе заболевания мочевого пузыря.

- боли в области мочевика;
- боли на протяжении всего процесса мочеиспускания или только в конце;
- ощущение неполного опорожнения мочевика сразу после мочеиспускания, постоянно хочется в туалет;
- кровотечение при мочеиспускании при сильных формах воспаления;
- поднятие температуры.
Кровотечение при данной патологии опасно, так как может привести к тампонаде мочевика: кровь может закупорить мочеиспускательный канал, что приведет к застою урины, растяжению мочевика. Также при проникновении бактерий может начаться заражение крови. Инфекция может перейти на почки.
Для правильной постановки диагноза и для определения характера воспаления необходимо сдать определенные анализы.
От правильного сбора биологического материала зависит результат исследования, а, следовательно, и назначенное лечение. При сборе урины следует придерживаться следующих правил:
-
Сбор мочи проводится после подмывания, чтобы исключить попадания грязи в урину.
- Подмываться следует спереди назад.
- Рекомендуется собирать утреннюю порцию урины, но первую ее часть необходимо выпустить, а далее собрать в контейнер то, что осталось.
- Если у женщины критические дни, то перед сбором анализов во влагалище необходим ввести тампон, также это необходимо, если есть гинекологические инфекции.
При цистите у женщины врач назначит анализы. Каждый из них имеет определенные правила забора материала, подготовки к исследованию. К акие анализы сдают при цистите? Остановимся на каждом более подробно:
- Общий анализ крови. Позволит врачу определить наличие воспалительного процесса. Основные показатели, которые несут врачу информацию в данном случае – скорость оседания эритроцитов и лейкоциты. Кровь сдается натощак, чтобы исключить появление осадка в крови. Исследование крови даст врачу общую картину состояния организма, но поставить только по данному анализу диагноз нельзя, более информативными будут исследования урины.
- Общий анализ мочи. Показывает наличие нарушений в работе внутренних органов. Так, при повышенных показателях эритроцитов и лейкоцитов можно заподозрить воспаление мочевика, мочевыводящих путей, а также нарушение в работе почек, что подтверждается наличием белка в моче. Бактерий в урине быть не должно, их наличие говорит о некой инфекции мочевыводящих путей. При цистите урина будет мутной вследствие большого количества в ней лейкоцитов, эритроцитов, эпителия, а также бактерий. Реакция урины щелочная из-за процесса брожения в мочевом пузыре. Для общего исследования мочи необходима первая утренняя порция.
- Анализ мочи по Нечипоренко. Позволяет определить состояние почек, назначается он при обнаружении в общем анализе мочи некой патологии. При данном исследовании собирается средняя порция утренней мочи, то есть первая часть выпускается в унитаз, потом собирается анализ и завершается мочеиспускание опять же в унитаз. По анализу Нечипоренко смотрится клеточная составляющая: лейкоциты, эритроциты и цилиндры. Повышение любого показателя говорит о наличии патологии почек или мочевыводящих путей. Если же показатели данного исследования в норме, то результаты общего анализы мочи следует считать недостоверными из-за неточностей забора.
- Анализ мочи по Зимницкому. Представляет собой забор суточной мочи в определенные часы времени. Первую порцию мочи следует опорожнить в унитаз. Далее собираем всю урину в контейнер, через три часа меняем контейнер на другой и так далее, меняя контейнер каждые три часа. Всего должно получиться восемь контейнеров с мочой. При этом на протяжении дня следует записывать количество потребляемой жидкости, в том числе супы и сочные фрукты. В данном исследовании смотрятся показатели объема выделяемого, плотность и удельный вес. Данное исследование позволяет оценить работу почек.
-
ПЦР-диагностика. Для выявления инфекционных заболеваний. Методом ПЦР можно исследовать кровь, урину, мазок. К плюсам данного исследования относятся быстрота исследования и высокая точность результата. С помощью данной реакции можно определить возбудителя заболевания.
- Бактериологический посев мочи. Для обнаружения условно-патогенной микрофлоры является долгим процессом, но данное исследование дает точные результаты, что важно для подбора лечения. Анализ помогает выявить микроорганизмы, тип бактерий и определить, на какой антибиотик они реагируют. При данном исследовании биоматериал помещают в разные благоприятные для развития микроорганизмов среды. Если рост бактерий в среде не начался, значит результат отрицательный, если в какой-то из сред произошли изменения, то анализ положительный. Данное исследование назначается при наличии инфекций мочевыводящих путей.
- Анализ микрофлоры влагалища на дисбактериоз. Позволяет определить состояние микрофлоры и определить, возможно ли занесение данной микрофлоры в мочевик. По результатам данного исследования можно комплексно лечить цистит и воспаление половых органов, что позволит избежать рецидивов впоследствии.
- Экспресс-методы анализов при цистите у женщин. Данные методы позволяют быстро диагностировать цистит, опираясь на определенные показатели. Например, быстрое определение уровня лейкоцитов, эритроцитов и наличие белка в урине – данных показателей врачу достаточно для определения наличия заболевания мочевыводящих путей, воспаления мочевика. Если в организме есть патогенные микроорганизмы, то об этом скажут нитраты, выявленные экспресс-методом. Данные методы позволяют быстро назначить лечение, но опираться только лишь на эти показатели при дальнейшем лечении нельзя, так как следует проверить состояние почек.
Помимо анализов, для определения цистита, его степени и правильного подбора лечения существуют инструментальные методы обследования, к ним относятся:

При исследовании материала под микроскопом врач может определить также наличие воспаления и его характер. Забор материала происходит при помощи цистоскопа со специальными щипцами, в мочевой пузырь прибор вводится через уретру.
Данное обследование проводится с помощью специального прибора цистоскопа, который вводится в мочевик через мочеиспускательный канал. При проведении данного обследования у врача появляется возможность оценить состояние стенок мочевика, степень воспаления. Чаще всего процедуру проводят с обезболиванием из-за ее болезненности.
Чаще всего обследование назначается при хроническом цистите, крови в урине, задержках мочеиспускания, сопровождающихся болевыми ощущениями, при частом мочеиспускании и при обнаружении аномальных клеток в анализе мочи.
С помощью данного обследования цистит можно определить по следующим факторам:
- асимметрия мочевика, вызванная его воспалением;
- стенка мочевика утолщенная в месте воспаления;
- отечность мочеиспускательного канала.
Существует несколько методов проведения УЗИ:
- Трансабдоминальный. Исследование проводится через брюшную стенку. Данный метод не вызывает болезненных ощущений, проводится при полном мочевом пузыре.
- Трансвагинальный. Метод применяется у женщин. Заключается в обследовании мочевика через влагалище. Проводится при опорожненном пузыре.
- Трансректальный. Исследование мочевика через ректальный проход. Назначается как женщинам, так и мужчинам. Мужчинам исследование позволяет оценить степень воспаления мочевого пузыря и состояние простаты.
Цистит – это часто встречающееся заболевание, требующее безотлагательного лечения. Назначать лечение должен врач после проведения необходимых обследований. Важно не запускать воспалительный процесс, так как он может перейти на другие внутренние органы. И тогда лечение будет более сложным.
источник
Среди всех женских урологических заболеваний цистит является наиболее распространенным. Цистит представляет собой воспаление мочевого пузыря, которое может быть вызвано различными гинекологическими заболеваниями (инфекциями, кандидозом, кольпитом). Несмотря на то, что цистит является урологическим заболеванием, диагностику и лечение цистита нередко проводит врач-гинеколог. Он же назначает анализы при цистите, которые помогут определить наличие заболевания и выявить стадию его развития.
Диагностировать цистит достаточно просто. Осложнения могут возникнуть только в случае хронической формы заболевания или на начальной стадии развития цистита. На первом этапе диагностики врач проводит сбор анамнеза, то есть выясняет историю болезни, а также выявляет специфические симптомы заболевания. После этого назначается проведение лабораторных исследований. В дальнейшем помимо анализов врач также может назначить инструментальные методы исследований, которые помогут в постановке диагноза.
Как правило, для выявления заболевания бывает достаточно прохождения следующих видов лабораторных исследований:
- Общий анализ крови.
- Общий анализ мочи.
- Анализ мочи по Нечипоренко.
Помимо этих анализов при цистите также могут быть назначены следующие дополнительные исследования:
- ПЦР-диагностика для выявления инфекционных заболеваний.
- Бактериологический посев мочи для обнаружения условно-патогенной микрофлоры.
- УЗИ мочеполовых органов, необходимое для исключения сопутствующих заболеваний.
- Анализ микрофлоры влагалища на дисбактериоз.
- Биопсия, цистоскопия.
Как правило при цистите, в результатах общего анализа крови нет каких-либо изменений, за исключением умеренной воспалительной реакции. Поэтому большее значение здесь имеет анализ мочи. При цистите, как и при других урогенитальных заболеваниях, именно он позволяет получить наиболее достоверные результаты и провести диагностику заболевания.
Анализы мочи начинают с общего анализа мочи. При обнаружении в результатах анализа таких патологий, как гематурия (наличие в моче эритроцитов), лейкоцитурия (увеличение количества лейкоцитов в моче), присутствие в моче белка, эпителиальных клеток, мутный цвет мочи, бактериурия (наличие в моче большого числа бактерий) для более точной диагностики назначается анализ средней порции мочи (анализ мочи по Нечипоренко).
Этот анализ назначают для определения в 1 миллилитре средней порции мочи количества лейкоцитов, эритроцитов, цилиндров и прочих элементов. В норме в 1 мл мочи должно содержаться не более 2000 лейкоцитов, 1000 эритроцитов и 20 цилиндров. При остром цистите значения данных показателей увеличиваются в несколько раз.
Для получения точных и достоверных результатов анализа очень важно правильно произвести забор материала для исследования. Несоблюдение правил гигиены при заборе мочи и типичные ошибки пациентов могут существенно исказить результаты анализов. Поэтому непосредственно перед процедурой забора мочи необходимо произвести тщательную гигиену половых органов.
Небольшая порция мочи сначала спускается в унитаз, и только потом наполняется емкость для сбора мочи. Анализ также требует обязательной фиксации половых губ (их следует разводить в процессе подмывания и непосредственно во время забора мочи). Наличие в моче крови является признаком острого цистита, поэтому в период менструации сдавать анализ не рекомендуется. Однако в случае крайней необходимости проведения анализа мочи можно воспользоваться тампоном.
Бактериологический посев мочи и ПЦР-диагностика используются в тех случаях, когда требуется выявить возбудителя заболевания, приведшего к циститу.

- Экспресс-тест для определения в моче количества белка, эритроцитов и лейкоцитов.
- Лейкоцитарная эстеразная реакция, позволяющая обнаружить в моче эстеразу, которая появляется в случае пиурии (наличия в моче гноя).
- Экспресс-тест с индикаторной полоской, чувствительный к нитритам, которые появляются в моче в результате воздействия патогенных микроорганизмов.
Самым распространенным инструментальным методом диагностики цистита является цистоскопия. Данная процедура проводится путем визуального осмотра отделов мочеиспускательного канала, в том числе уретры и мочевого пузыря, который осуществляется с помощью специального оптического прибора – цистоскопа.
Цистоскопия является довольно травматичным и болезненным методом исследования. Прибегать к этой процедуре можно только при подозрении на затянувшееся течение болезни (более 10–12 суток), хроническом цистите или при наличии в мочевом пузыре инородного тела.
При проявлении симптомов острых воспалительных процессов цистоскопия противопоказана, так как введение инструментов в мочевой пузырь может поспособствовать распространению инфекции в мочеполовой системе.
источник
Цистит поражает чаще прекрасную половину человечества и проявляется в виде воспалительного процесса мочевого пузыря. Главными причинами цистита являются переохлаждение организма либо инфекция. Относится к урологическим заболеваниям. Врач, который диагностирует и назначает лечебную терапию, – гинеколог.
Важно! При возникновении негативной симптоматики рекомендуется посетить врача и сдать анализы.
Диагноз ставится на основании жалоб пациентки, а также по результатам лабораторных исследований. Частыми симптомами являются сильная боль и жжение во время мочеиспускания. Какие анализы нужно сдать при цистите, подскажет лечащий врач.
Анализы при цистите включают: анализ мочи общий, по Нечипоренко, на бак инфекцию, а также анализ крови, мазок из влагалища, УЗИ, цистоскопия и так далее.
Благодаря разработкам ученых существуют быстрые методы диагностики. Они позволяют за короткий промежуток времени получить результат анализа, тем самым подтвердить или исключить заболевание.
Для этого необходимо пройти несколько тестов:
- Тест, позволяющий определить, присутствует ли белок в моче при цистите, а также количество лейкоцитов и эритроцитов;
- исследование на выявление эстеразы, которая проявляется при присутствии гноя;
- тест с индикаторной полоской имеет чувствительность к нитритам, которые есть в моче при развитии патогенной флоры.
Данные тесты можно приобрести в аптеке и сделать исследование в домашних условиях. При положительном результате необходимо обратиться к врачу.
Внимание! Не рекомендуется заниматься самолечением, так как оно может привести к возникновению негативных последствий.
После получения результатов врач может дать соответствующую оценку состоянию организма.
Это лабораторное исследование является обязательным, полученный результат показывает реальную картину воспалительного процесса и дает общую характеристику биологического материала. Наиболее важны показатели микроскопического анализа.
На воспаление будет указывать увеличенное количество лейкоцитов (в поле зрения не менее 7-ми). Эритроциты – в количестве до 4-х. Присутствие эпителия в осадке мочи. Белок при этом превышает показатель в 0,033 г/л. Моча при цистите достаточно мутная.
Для получения достоверных результатов мочу необходимо собирать в специальный стерильный контейнер, который продается в аптеке.
Общий анализ мочи отображает полную картину состояния всего организма. Если выявлено повышенное содержание лейкоцитов, а также увеличенный показатель СОЭ, это говорит о воспалительном процессе.
Данное исследование показывает тип возбудителя и его чувствительность к антибиотику. Это упрощает подбор терапии. Составив лейкоцитарную формулу, специалисты могут вынести вердикт об остром течении воспаления.
Перед сдачей анализа не рекомендуется употреблять овощи яркого цвета, а также маринады и копчености. Для сдачи требуется утренняя порция мочи. Результат анализа можно получить через 3-7 дней.
Данный анализ отличается высокой точностью. Определяется, какое количество элементов находится в 1 мл урины. Нормальными считаются следующие показатели:
- эритроциты – не превышают 1000;
- лейкоциты – не более 4000;
- цилиндры – до 20.
На точность результата влияет правильный сбор биологической жидкости. Перед сдачей рекомендуется провести гигиену половых органов. Использовать стерильную тару. Собрать среднюю порцию мочи.
Анализ выявляет наличие патогенной флоры влагалища. При положительном результате назначается комплексное лечение. Частая причина цистита – дисбактериоз влагалища.
Данный метод также высокоточный. Позволяет выявить инфекции, которые передаются половым путем и могут спровоцировать возникновение цистита. Это хламидии, трихомонады, вирус герпеса. При их наличии подбирается соответствующая медикаментозная терапия.
Анализ выявляет хронический цистит. Проводится в крайнем случае. Позволяет выявить аномальное строение мочевыводящей системы, а также наличие опухолей. В мочевой пузырь через мочеиспускательный канал вводится зонд, с помощью которого проводится оценка состояния внутренней стенки мочевого пузыря и масштабы поражения.
Назначается при любом заболевании внутреннего органа. С помощью специального аппарата можно быстро и безболезненно оценить орган.
При возникновении тревожной симптоматики рекомендуется как можно быстрее посетить врача гинеколога. Если по каким-либо причинам визит невозможен, то предпринять следующие действия.
Бытует мнение, что одной из причин цистита является стресс. При цистите человек требует покоя. Важно соблюдать постельный режим и исключить любые физические нагрузки.
При воспалении мочевого пузыря необходимо больше пить, это способствует очистке организма от патогенных микроорганизмов. Отдать предпочтение ягодным сокам. Черника, брусника, клюква содержат проантоцианидины, которые препятствуют оседанию бактерий на стенках мочевого пузыря.
Проведение фитотерапии в домашних условиях. Необходимый сбор трав можно приобрести в аптеке. Канаферон – таблетки на основе лекарственных трав, которые применяются при цистите.
Важен пересмотр рациона питания. Полный отказ от копченостей, маринадов, солений и пряностей. Пищу готовить путем варки, запекания и на пару. Добавить больше мочегонных продуктов. Уделить внимание интимной гигиене. Подмываться необходимо теплой водой с добавлением специального гигиенического средства.
Главная цель лечения – устранение причины цистита, а именно микробов, которые его спровоцировали.
Комплексное лечение должно включать такие препараты:
- антибактериальные препараты;
- средства, обладающие противовоспалительными свойствами;
- иммуномодуляторы.
Препараты для лечения цистита изготавливаются чаще всего на основе растительных компонентов.
Антибактериальная терапия включает: Нолицин, Бисептол, Монурал и его аналоги при цистите отличаются эффективностью. Перед применением необходимо проконсультироваться со специалистом.
Антибиотик Монурал оказывает мощное воздействие на большинство инфекций мочевыводящей системы. Форма выпуска – гранулы, порошок либо суспензия. Препарат единоразового приема, применяется при остром цистите.
Нолицин назначается при стойкости инфекции к другим антибактериальным препаратам.
Цистит – распространенное заболевание, которое встречается преимущественно у женщин. Имея предрасположенность к данному недугу, необходимо побеспокоиться о профилактических мерах и заняться своим здоровьем. Одеваться по погоде и не допускать переохлаждения. Гигиенические процедуры не менее двух раз в день. Больше прогулок на свежем воздухе и умеренные физические нагрузки. Закалка организма для укрепления иммунитета.
источник
Заболеваемость мочеполовыми инфекциями на сегодня так велика, что даже в большинство обязательных медосмотров взрослых входит хотя бы минимальный анализ мочеполовой системы .
Объемы обследования будут отличаться:
- для разных возрастных категорий
- наличия жалоб со стороны половой или мочевыводящей систем
- наличия в прошлом заболеваний данной сферы
Мочеполовые инфекции – это заболевания, вызываемые патогенными микроорганизмами.
Они приводят к воспалительным изменениям в мочеполовой системе.
В отсутствие лечения, эти изменения могут перетекать в хроническую форму.
Специфические и неспецифические инфекции
Все инфекции мочеполовой системы делятся на два типа: специфические и неспецифические.
Если микроорганизм, который вызвал заболевание, в норме в организме не встречается, то такая инфекция называется специфической.
К специфическим возбудителям относятся:
Неспецифическая инфекция характеризуется возбудителем, который в норме присутствует в организме человека и является условно-патогенным.
В эту группу входят грибы, бактерии, различные вирусные агенты.
Как проявляются мочеполовые инфекции
В список наиболее частых мочеполовых инфекционных заболеваний входят:
При этом циститы более часто обнаруживают у женщин.
В то время как уретритом чаще страдают мужчины.
Для мужчин характерными заболеваниями являются:
- Баланит – воспаление головки полового члена
- Баланопостит – воспаление головки и крайней плоти
- Простатит – воспаление простаты
- Эпидидимит – воспалительное заболевание придатка яичка
Следует отметить, что простатит считается уделом мужчин после 40 лет.
На фоне инфекции, простатит выявляется и у молодых, сексуально активных мужчин.
У женщин можно диагностировать воспаление половых органов:
- Аднексит, сальпингит и сальпингоофорит
- Эндометрит
- Вагиноз
При правильно назначенном лечении, воспаление проходит и наступает выздоровление.
Когда нужно сдать анализы на инфекции?
Женщины и мужчины предъявляют разные жалобы, которые могут указывать на инфекцию.
Предъявляемые жалобы зависят от локализации патологического процесса и степени его выраженности.
Женщины предъявляют жалобы на:
- Патологические выделения из влагалища с неприятным запахом, необычного цвета и консистенции
- Боли, рези при мочеиспускании
- Боли в низу живота, в пояснице
- Зуд во влагалище
- Язвы, кондиломы на наружных половых органах
- Изменение цвета мочи
- Боли во время полового акта
Частые жалобы мужчин:
- 1. Отделяемое из уретры, часто гнойного характера
- 2. Боли при мочеиспускании, частые позывы, чувство неполного опорожнения мочевого пузыря
- 3. Патологический цвет мочи
- 4. Кровяные выделения из уретры
В тяжелых случаях, локальная симптоматика может дополняться общей.
Появляется слабость, потливость, повышается температура тела.
Могут возникать головные боли, бессонница.
Пути заражения инфекциями мочеполовой системы
Самый распространенный путь передачи мочеполовой инфекции — это половой.
Он характерен для пациентов, которые практикуют отказ от барьерных методов контрацепции;
При слабости иммунного ответа у человека может иметь место восходящий путь передачи.
Этот путь характерен для гнойно-воспалительного заболевания почки – пиелонефрита.
Он характеризуется нарушением барьерной функции уретры и мочеточников и проникновение бактерий ретроградно в почку.
Имеется связь с низким уровнем гигиены человека.
Возможен гематогенный или лимфогенный занос возбудителя из другого очага.
Например, из абсцесса или из пораженной легочной ткани.
В нашем платном КВД обследование можно пройти по различным программам.
Они включают исследование на скрытые инфекции и стандартные заболевания, передающиеся половым путем.
Обратите внимание! Необходимый перечень анализов назначает доктор после опроса и осмотра.
Анализы могут проводиться в несколько этапов:
- На первом выполняется клинический минимум: выполняются общий анализ мочи (трехстаканная проба у мужчин) и клинический анализ крови . Эти обследования помогают предварительно получить представление о наличии бактериального или вирусного процесса в мочевыводящей системе, зарегистрировать некоторые виды возбудителей в моче.
- Посевы мочи позволяют получить бактериальный рост микробных агентов и уточнить их чувствительность к антибиотикам основных групп.
Методы исследования на инфекции мочеполовой системы
В зависимости от выявленных клинических признаков, врач определяет предположительную локализацию и этиологию патологического процесса.
Исследование мазков
Если предполагается инфекция полового тракта, то помимо общеклинических анализов назначается мазок.
Для женщины это мазок с шейки матки из уретры, или из канала шейки матки.
У мужчин мазок берут из уретры.
Существует несколько способов изучить мазок:
- Исследование под микроскопом
- ПЦР
- Посев на питательную среду
При микроскопии можно увидеть количество клеток воспаления – лейкоцитов, а также возбудителей бактериальной природы, простейших и грибы.
Наиболее достоверный результат даст метод ПЦР.
Он чаще всего используется для диагностики заболеваний, передающихся половым путём.
Однако он достаточно дорогостоящий.
Исследование мочи
Если вероятно поражение почек, то назначается общий анализ мочи и ее посев.
Как сдать мочу для анализа?
Для этого пациент с утра проводит туалет наружных половых органов, собирает первую или среднюю порцию мочи в стерильную банку.
После получения результатов этих анализов врач может назначить более специфические методы исследования функции почек.
Например, анализ мочи по Нечипоренко, анализ мочи по Зимницкому, проба Адиса – Каковского.
Исследование крови
Исследования крови на инфекции, передаваемые половым путем проводятся методами иммунофлюоресцентного анализа или полимеразной цепной реакции.
В первом случае выявляются антитела к инфекционным антигенам .
Этот анализ может быть качественным (свидетельствовать о недавнем заражении, развернутой клинике заболевания, перенесенной ранее инфекции или носительстве возбудителя).
Количественные показатели (титры антител) говорят о значимом или незначимом содержании возбудителя в крови.
Так выявляются микоплазмоз, гонорея, уреаплазмоз, трихомониаз, половой герпес.
Полимеразная цепная реакция (ПЦР) — самый чувствительный анализ на сегодня.
Он позволяет выявить в крови ДНК живых или мертвых возбудителей инфекций, при этом в крови достаточно обломков микроорганизмов.
- ПЦР может применяться и в отношении мазков из влагалища, цервикального канала, уретры. Это экспресс-метод выявления половых инфекций, обладающий высокой чувствительностью, даже если заболевание пролечено антибиотиками.
- Бактериологический посев проводится с аналогичным забором материала, который помещают на питательные среды и выращивают в течение 5-10 суток. Одновременно с ростом колоний определяют и их чувствительность к антибиотикам.
источник
Диагностика рака мочевого пузыря включает всевозможные процедуры. Благодаря кропотливому труду ученых, некоторые из исследований способны выявлять коварное заболевание на ранних стадиях и определять тип новообразований, а также контролировать процесс лечения и предупреждать рецидивы. Поскольку последние имеют место в трех случаях из четырех, людям, находящимся в группе риска, необходимо регулярно проходить проверку на рак мочевого пузыря и сдавать анализы.
На сегодняшний день самыми надежными анализами на рак мочевого пузыря являются:
Онкомаркерами называют вещества (в основном это белки или их производные), чаще всего являющиеся продуктами жизнедеятельности раковых клеток. Какие-то из онкомаркеров показывают лишь один тип рака, другие – сразу несколько.
При подозрении на рак мочевого пузыря, человек сдает анализ мочи на онкомаркер UBC (Urinary Bladder Cancer). Если в органе развивается опухоль, концентрация цитокератинов будет повышена. Индикатор UBC настолько чувствителен, что показывает отклонения от нормы, даже когда симптомы наличия опухоли отсутствуют, а пациент думает, что у него просто цистит. До момента сдачи анализа моча должна находиться в пузыре не менее трех часов.
Чтобы результаты диагностики были максимально точными, как правило, проводятся исследования сразу нескольких онкомаркеров. Помимо UBC, определяют уровни NMP22 (чаще для контроля эффективности терапии), TPS и BTA. NMP22 – специфический белок, количество которого проверяют для того, чтобы контролировать эффективность терапии, TSP – это тканевый полипептид, чаще всего определяющийся у пациентов с раком мочевого пузыря, груди, яичников и гастроинтестинальной карциномой. Онкомаркер BTA не так ценен в диагностике опухоли мочевого пузыря, поэтому к его исследованию практически не прибегают. На поздних стадиях рака в моче фиксируют присутствие следующих маркеров: CEA, CA 125, CA 19-9 и TPA.
Точность диагноза с помощью онкомаркеров составляет 86 – 87%, поэтому данный анализ всегда проводится в комплексе с другими исследованиями.
Анализ на генетическую предрасположенность
В течение долгого времени ученые исследовали геномную последовательность, указывающую на маркеры, связанные с риском образования раковой опухоли в мочевом пузыре. До недавнего времени были известны два генотипа рака органа: NAT2 медленной ацетилации и GSTN1. Другими вариантами стали PMS2-rs6463524 и CD4 – rs3213427. Как утверждают генетики, люди, получившие в наследство эти генетические варианты, с высокой долей вероятности будут страдать от рака мочевого пузыря, поджелудочной железы и простаты. Кроме того, каждый третий из больных данным типом рака в 75% случаев передаст этот генотип по наследству.
На данный момент исследователи разрабатывают генетический тест, определяющий пациентов, которые смогут эффективно лечиться антигеном PSCA.
Эффективно применение иммунотерапии, но только на ранних стадиях заболевания. Это поможет остановить распространение по организму инвазивного рака.
Крайне важный метод диагностики онкологии мочевого пузыря, поскольку исключает вероятность ошибочного диагноза. Процедура включает введение через уретру резектоскопа и забор образца новообразования (хотя в некоторых случаях оно может быть сразу полностью удалено). В лаборатории определяют стадию и степень злокачественности опухоли, а также ее распространение и глубину проникновения. Как правило, биопсию проводят параллельно с цистоскопией.
Это исследование внутренней поверхности органа при помощи миниатюрной камеры на конце вводимой трубки. Четкое изображение на экране компьютера дает врачу возможность обнаружить даже маленькие и труднодоступные опухоли, а также произвести забор тканей для биопсии.
Цитологическое исследование мочи
Цель данного исследования – выявление патологически измененных клеток, выделяющихся с мочой. Анализ биологического материала (мочи) проводится после его центрифугирования. Результаты теста с высокой долей вероятности позволяют диагностировать рак мочевого пузыря, однако на ранних стадиях заболевания результаты цитологического исследования чаще всего являются отрицательными, что говорит о несовершенстве данного метода диагностики.
УЗИ считается анализом с высокой точностью результатов. Исследование мочевыводящего органа с помощью ультразвука дает врачу возможность обнаружить не только опухоль, но и выяснить причины невозможности оттока жидкости из почек в пузырь, а также кровотечений и увеличения предстательной железы.
Компьютерная и магнитно-резонансная томография
Это современные методы исследования органов, позволяющие получать их трехмерные изображения. Томография – более продвинутый метод диагностики, чем ультразвуковое исследование, поскольку позволяет получить изображения поперечного и продольного сечения органа и обнаружить даже небольшие новообразования.
Это базовое исследование, поскольку при наличии раковой опухоли в пузыре, моча часто содержит примеси крови. Но увидеть ее не всегда возможно, поэтому моча проверяется в лабораторных условиях. Порой наличие кровяных телец в урине является единственным признаком онкологического заболевания. Также, данный анализ на рак мочевого пузыря выявляет наличие инфекции.
Другие анализы
Если лечащий врач подозревает, что возникли метастазы, то пациенту предстоит пройти дополнительные исследования:
- рентгенографию грудной клетки;
- колоноскопию;
- ректальную пальпацию;
- сцинтиграфию.
При наличии у пациента следующих симптомов, врач направляет его на сдачу анализов:
- гематурия – наличие кровяных телец в моче;
- дизурия – затруднения и болезненные ощущения при мочеиспускании;
- боль в нижней части живота, пояснице и зоне над лобком;
- потеря веса;
- слабость;
- признаки раковой интоксикации (сухость и бледность кожных покровов, их синюшный оттенок, пониженный аппетит, тошнота и рвота, нарушение стула, лихорадка, головная боль и головокружения, аритмия, анемия, склонность к тромбозам, снижение иммунитета).
- Сдается не ранее чем через 3 часа после последнего мочеиспускания.
- Лучше всего сдавать утреннюю урину.
- Перед сбором мочи необходимо провести гигиенические процедуры.
- Прием мочегонных препаратов накануне исключен.
- Женщинам не рекомендуется сдавать мочу во время менструации.
- Тара для урины должна быть стерильной и плотно закрываться.
- Биопсия: никаких специальных приготовлений не требуется. Рекомендуется проходить процедуру натощак.
- Цистоскопия: на протяжении нескольких дней перед исследованием нужно использовать местные анестетики (вводятся парентерально). За 8 часов до процедуры необходимо отказаться от пищи, за несколько часов – опорожнить кишечник. Кроме того, перед цистоскопией необходимо провести гигиену внешних половых органов.
- УЗИ: проводиться только при полном мочевом пузыре. Можно не мочиться утром перед исследованием, либо за час – два до УЗИ выпить литр жидкости (без газа и не молоко).
- КТ и МРТ: как и в случае с УЗИ, процедура проводится только при полном мочевом пузыре.
источник
 Сбор мочи проводится после подмывания, чтобы исключить попадания грязи в урину.
Сбор мочи проводится после подмывания, чтобы исключить попадания грязи в урину. ПЦР-диагностика. Для выявления инфекционных заболеваний. Методом ПЦР можно исследовать кровь, урину, мазок. К плюсам данного исследования относятся быстрота исследования и высокая точность результата. С помощью данной реакции можно определить возбудителя заболевания.
ПЦР-диагностика. Для выявления инфекционных заболеваний. Методом ПЦР можно исследовать кровь, урину, мазок. К плюсам данного исследования относятся быстрота исследования и высокая точность результата. С помощью данной реакции можно определить возбудителя заболевания.

