Чтобы понять, почему этот анализ играет такую роль, рассмотрим, что происходит в организме беременной женщины и, что такое мазок на флору при беременности. Гормональные изменения заставляют увеличиваться число эпителиальных клеток во влагалище будущей матери. Кроме того эти клетки начинают запасать гликоген.
Выделения служат субстратом для лактобактерий, которые производят молочную кислоту. Благодаря этому процессу во влагалище сохраняется кислая среда pH 3,8 – 4,5, оптимальная для здоровой микрофлоры и губительная для вредных микроорганизмов.
Постепенно в ходе беременности растет количество лактобактерий, оно увеличивается в десять раз. По сравнению с небеременными женщинами у будущих мам уменьшается численность бактерий в канале шейки матки. Это важное условие для защиты плода от инфицирования болезнетворными микроорганизмами во время продвижения по родовым путям матери в процессе родов.
В здоровом организме постоянно присутствует большое количество разнообразных микроорганизмов, в том числе бактерий и бактериальных тел. Около 95-98% микрофлоры приходится на палочки Дедерлейна. Это бактериальные структуры, состоящие из нескольких видов лактобактерий – Lactobacillus Casei, L. acidophilus, L. Cellobiosus, L.Fermentum. Они выглядят как неподвижные изогнутые или прямые черточки или палочки. Эти палочки производят молочную кислоту и перекись водорода, поддерживая кислую среду влагалища, мешают прикрепляться к его стенкам другим микробам, а также активизируют иммунную систему будущей матери.
Помимо палочек Дедерлейна во влагалище присутствуют бифидобактерии. Часто даже при отсутствии симптомов воспаления в мазке обнаруживаются грибы Candida в небольшом количестве.
При стрессе или вследствие приема антибиотиков иммунная защита женщины может ослабеть. Тогда количество лактобактерий снизится, а колонизация слизистых оболочек грибками возрастет. Такое состояние называется вагинальным кандидозом и сопровождается зудом, жжением, появлением творожистых выделений из влагалища.
По плану мазок на флору при беременности проводится три раза. Первый раз процедура совершается при постановке на учет по беременности. Следующий анализ делается на тридцатой неделе и непосредственно перед родами на 37 или 38 неделе гестации. Часто именно влагалищные инфекции вызывают осложнения при беременности вплоть до выкидыша или преждевременных родов.
Особое внимание к сдаче мазка на флору следует проявить, если у будущей матери в анамнезе присутствуют следующие проблемы:
- инфекции, передаваемые половым путем,
- невынашивание и замершая беременность,
- многоводие,
- случаи внутриутробного инфицирования плода,
- истмико-цервикальная недостаточность (слабость перешейка и шейки матки, приводящая к выкидышу).
Существует вероятность заражения плода в утробе, которое может вызвать патологии развития ребенка или инфицирование во время прохождения по родовым путям. Поэтому нужно заранее выяснить наличие заболеваний и пролечить их в идеале до беременности. Однако лучше в начале беременности узнать о болезни, чтобы своевременно пройти лечение, а также уточнить состояние перед родами, чтобы при необходимости своевременно применить дополнительные меры.
Мазок на флору при беременности могут брать внепланово при жалобах женщины на неприятные ощущения. При появлении жжения, зуда, нехарактерных выделений, беременной женщине очень важно незамедлительно сдать мазок на влагалищную флору.
Мазок – самый безболезненный и быстрый способ взять биоматериал для исследования. Пока женщина лежит в гинекологическом кресле, врач проводит стерильным одноразовым шпателем по мочеиспускательному каналу, стенке влагалища и цервикальному каналу. Всего получается три образца, которые наносятся на предметное стекло и отправляются в лабораторию. Здесь биоматериал окрашивается по методике Грама и рассматривается под микроскопом. Кроме микробного состава образцов, содержания в них кровяных телец (лейкоцитов и эритроцитов), ключевых клеток (фрагменты эпителия, покрытые бактериями) лаборант оценивает цвет, запах и количество выделений.
Иногда женщины задают вопрос «Показывает ли мазок на флору беременность?». Нет, он дает только информацию о ее протекании. На основе этого анализа оценивают степень чистоты влагалища, отражающую его состояние. Всего выделяют четыре степени:
- Первая степень характеризует здоровую микрофлору влагалища. Условно-патогенных организмов и лейкоцитов либо не присутствует вообще, либо обнаружено незначительное количество. Выявлена кислая среда влагалища, много лактобацилл.
- Вторую степень чистоты ставят, если показатели флоры немного увеличены, но остаются в пределах нормы. Например, число лейкоцитов во влагалище выросло до 20. Это допустимо при беременности, при отсутствии других признаков воспалительного процесса.
- Третья степень или дисбиоз – преобладание патогенной микрофлоры над естественной. Лактобацилл обнаруживается мало, среда влагалища становится щелочной, наблюдаются симптомы воспаления. Данные показатели сигнализируют о развитии бактериального вагиноза.
- Четвертая степень или вагинит – состояние, когда в мазке на флору норма лейкоцитов превышена, выявлено большое количество болезнетворных микроорганизмов, много эритроцитов. Влагалищная среда щелочная. Все это говорит об остром воспалении, протекающем в организме женщины.
Перед сдачей мазка следует отказаться от половых актов, спринцевания, вагинальных свечей, мазей и тампонов. Также лучше не применять щелочные средства интимной гигиены, чтобы не исказить картину анализа.
Понятно, что в идеале в справке об анализах мазка у будущей матери должна стоять первая или вторая степень чистоты половых органов. Однако, если установлено другое состояние, то это повод уточнить заболевание и начать лечение.
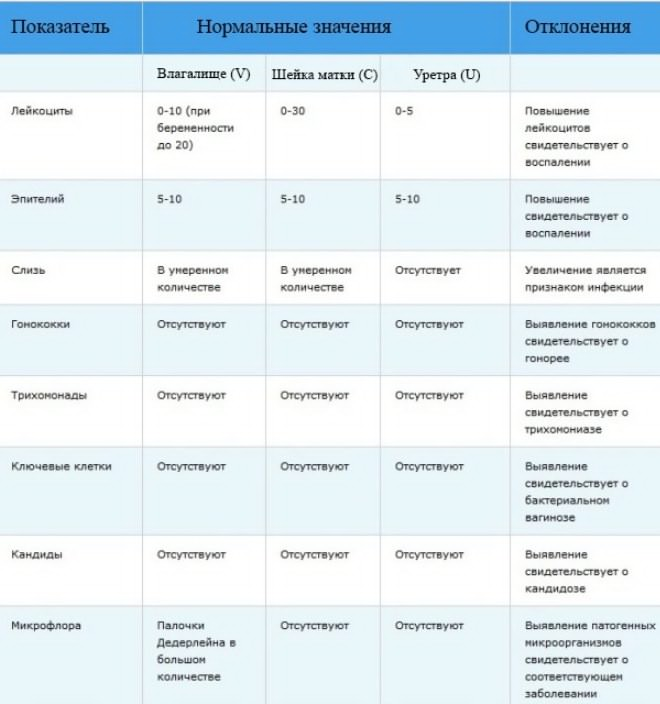
Нормы мазка на флору при беременности характеризуются преобладающим присутствием грамположительных лактобактерий и практически полным отсутствием какой-либо другой флоры, особенно, в уретре и шейке матки. Количество клеток плоского эпителия не должно превышать 5-10 единиц.
Во влагалище и шейке матки должно определяться умеренное количество слизи. В мазке здоровой женщины не должно наблюдаться присутствия гонококков, трихомонад и ключевых клеток. Очень мало может быть дрожжей и только во влагалище.
Отсутствие плоского эпителия в анализе у беременной указывает на недостаток эстрогена в ее организме. Если же количество клеток плоского эпителия возрастает, то это является признаком воспалительного процесса, развивающегося в организме беременной пациентки.
Также на воспаление указывает большое количество обнаруженных лейкоцитов и значительное количество слизи.
При развитии определенных заболеваний в мазке на флору присутствуют специфические микроорганизмы – трихомонады, гонококки, дрожжеподобные грибки, ключевые клетки. Гинеколог должен назначить дополнительные обследования и специальное лечение в случае, если при анализе были обнаружены возбудители инфекций. Кроме того, обязательно назначается исследование на ИППП. При выявлении заболевания врач подбирает курс терапии.
Итак, теперь понятно, какая флора присутствует в репродуктивных органах здоровой женщины, а какая указывает на отклонения от нормы. Результат исследования вагинального мазка выражается как в качественных, так и в количественных показателях. Качество – это присутствие в микробиоценозе влагалища определенных клеток, микроорганизмов и др.
Больше всего в мазке должно присутствовать палочек Дедерлейна или лактобактерий. Чем больше этих бактерий, тем лучше. Остальных компонентов анализа должно быть либо очень мало, либо не должно быть выявлено вовсе. Обычно в разных лабораториях результаты мазка записывают по-разному, поэтому желательно во время беременности постоянно обращаться в одно и то же учреждение, чтобы тщательнее отслеживать изменения.
Количественные показатели также обозначаются различными способами. Количество элементов биоматериала отображается в виде чисел или иных обозначений. Часто можно встретить плюсы и минусы («+», «-») – чем больше обнаружено какого-то типа клеток, тем больше плюсов будет указано в бланке анализа. Один «+» значит, что частицы присутствуют в мазке в незначительном количестве. Соответственно, минус будет означать, что данных клеток не было выявлено. Иногда вместо символа «-» используется обозначение «abs».
Также в бланке анализа вагинального мазка можно встретить обозначения «Гр (+)» и «Гр (-)». Так маркируются бактерии, которые при проведении исследования по методике Грама демонстрируют различный результат. Грамположительные Гр (+) бактерии – это естественная флора влагалища, а грамотрицательные Гр (-) — патологическая.
Рассмотрим, какие еще частицы и элементы могут обнаружиться в вагинальном мазке:
- Лактобактерии (грамположительные палочки Дедерлейна). Мазок на флору при беременности должен содержать максимально много этих клеток.
- Эпителий, плоский эпителий (эп., пл. эп.) – это клетки слизистых оболочек влагалища. Если мазок на флору при беременности подтвердил большое количество клеток плоского эпителия, значит, в организме идет воспалительный процесс. Отсутствие плоского эпителия – тоже негативный показатель. В норме клеток плоского эпителия присутствует от 5 до 10 в поле зрения микроскопа.
- Лейкоциты. Это белые кровяные тельца, призванные бороться с различными вредоносными агентами. В норме эти клетки могут находиться во влагалище и шейке матки в небольшом количестве – до 15 и 30 соответственно. В уретре – не более 5. Однако если в органах женщины протекает воспаление, то концентрация лейкоцитов увеличивается.
- Слизь – вязкий секрет желез канала шейки матки, присутствие ее в анализе в умеренном количестве вполне допустимо. Когда наблюдается значительное количество слизи, это сигнал о развивающейся инфекции. Если слизь выявлена в уретре, это говорит о воспалении мочеиспускательного канала. Однако в целом на диагноз слизь влияет незначительно.
- Ключевые клетки – это фрагменты плоского эпителия, к которым прикрепились патогенные микроорганизмы. У здоровой женщины таких клеток в мазке нет. Наличие ключевых клеток – признак протекающего заболевания. Часто в организме присутствуют некоторые микробы, например, гарднереллы, которые способны вызывать различные заболевания. Но пока иммунная система женщины справляется с защитой, они не опасны и небольшое их количество может присутствовать в мазке.
- Дрожжеподобные грибы рода Candida – возбудитель молочницы. Как и в случае с гарднереллами, небольшое число этих грибков может находиться во влагалище. Рост их числа ограничивается размножением лактобактерий. Но при стрессе, ослаблении иммунитета и других причинах грибы начинают быстро размножаться и вызывают кандидоз. Если в мазке были выявлены нити мицелия, то это явный признак молочницы.
- Кокковая флора представлена в виде гонококков, стафилококков, стрептококков и т.д. В норме эти бактерии могут присутствовать в малом количестве. Становятся опасны, когда их число возрастает.
- Гонококки – бактерии, вызывающие гонорею. Не должны присутствовать в мазке здоровой женщины.
- Трихомонады – паразиты, вызывающие заболевание трихомониаз. Также не должны определяться при анализе при хорошем здоровье.
Если в ходе исследований будет установлен источник инфекции, врач назначит специальное лечение. Для каждого возбудителя существуют свои препараты, которые нейтрализуют его деятельность и уничтожают его.
Различные лекарственные средства представлены в виде свечей, кремов, вагинальных таблеток. Лучше, если выбранное средство не будет содержать антибиотиков. В случае с острым бактериальным заражением назначаются курсы безопасных для плода антибиотиков.
Часто инфекционные заболевания протекают скрыто, но все равно оказывают воздействие на беременность и развитие малыша. Поэтому очень важно еще при планировании беременности до зачатия пройти обследования и выявить наличие инфекции, передающейся половым путем.
Если же патогенная микрофлора обнаружилась в мазке уже во время беременности, не следует паниковать. Главным условием для успешной борьбы с болезнью является четкое соблюдение указаний врача. Не следует прерывать курс терапии (важно при использовании свечей). Уделите особое внимание личной гигиене – следует носить хлопчатобумажное белье, тщательно стирать и проглаживать одежду горячим утюгом.
Если обеспечить этому должное внимание, то процесс нормализации влагалищной микрофлоры даже во время беременности будет проходить быстрее и эффективнее.
источник
Каждая женщина, заботящаяся о своем здоровье, в обязательном порядке должна регулярно посещать гинеколога и сдавать необходимые анализы. Во время вынашивания ребенка состояние микрофлоры влагалища представляет особую важность. Мазок при беременности позволяет составить истинную картину здоровья женщины и исключить развитие серьезных заболеваний. Стоит подробнее рассмотреть этот вид диагностики и возможные результаты анализа.
Микрофлора влагалища в большей степени состоит из лактобактерий, которые вырабатывают молочную кислоту, необходимую для защиты организма от попадания патогенных микроорганизмов. Уменьшение количества лактобактерий приведет к размножению «плохих» бактерий и развитию заболевания.
Беременность – это период, когда необходимо особо внимательно отнестись к здоровью, ведь от этого будет зависеть нормальное внутриутробное развитие малыша. Следует понимать, что любой воспалительный процесс может негативно отразиться на вынашивании плода. Мазки из влагалища при беременности должны сдавать женщины даже при отсутствии симптомов заболевания. Инфекция может никак себя не проявлять долгое время, но при этом будущая мама будет ее носителем. Если же при очередном обследовании врач обнаружит отклонения от нормы в результатах анализа, женщина сможет пройти соответствующее лечение и предотвратить заражение ребенка в процессе родов.
Первое обязательное обследование микрофлоры влагалища будущая мама проходит при первичном обращении в женскую консультацию для постановки на учет. Результаты покажут состояние слизистой поверхности влагалища, наличие хорошей и патогенной микрофлоры (баланс) и степень чистоты. При обнаружении болезнетворных бактерий будет назначено щадящее лечение, после которого следует дополнительно сдать мазок для контрольной проверки.
Согласно графику исследований, показанных беременной, в последнем триместре также следует пройти диагностику микрофлоры влагалища. Мазки на 30 неделе беременности следует делать в обязательном порядке для того, чтобы удостовериться в здоровье будущей мамы и малыша. Отклонения от нормы на последних сроках находят достаточно часто, что представляет опасность для плода и чревато нежелательными последствиями.
Не дожидаясь очередного направления на обследование, женщина должна внепланово сдать анализ при обнаружении таких симптомов, как зуд, жжение, появление обильных выделений из половых путей. Такие признаки часто сопровождают опасные заболевания, которые крайне нежелательны в период вынашивания плода.
Микрофлора представляет собой совокупность различных бактерий, которые постоянно населяют влагалище. При идеальном состоянии здоровья там преимущественно находятся лактобактерии – палочки Додерлейна, вырабатывающие полезную молочную кислоту. При достаточном их количестве у болезнетворных микроорганизмов не остается шанса выжить в кислотной среде влагалища.
В период беременности показатели анализов несколько меняются. Количество клеток влагалищного эпителия значительно увеличивается, что способствует накоплению гликогена, необходимого для выработки молочной кислоты палочками Додерлейна. Поддержание необходимого кислотно-щелочного баланса (pH 3,3-4,5) на протяжении всей беременности, благодаря хорошей микрофлоре, помогает блокировать развитие патогенных бактерий и предотвратить инфицирование эмбриона (или плода).
Довольно часто женщины сталкиваются с ситуацией, когда, сдав мазки при беременности, узнают, что у них — нарушение влагалищной микрофлоры. Уменьшение количества лактобактерий крайне нежелательно в этот ответственный период и поэтому необходимо установить причину патогенного состояния. Условно-патогенные микроорганизмы, конечно, присутствуют во влагалище каждой здоровой женщины, но их количество должно быть небольшим. Если же число плохих бактерий увеличивается, значит, начинает развиваться дисбактериоз, вызывающий чаще всего вагинальный кандидоз (молочницу).
Для постановки точного диагноза необходимо сдать мазки. При беременности, на ранних сроках, такое нарушение может развиться на фоне сниженного иммунитета. Любое отклонение от нормальных показателей опасно, прежде всего, для малыша и дальнейшего развития беременности.
На ранних сроках беременности женщине важно следить за сигналами организма. Обратиться за медицинской консультацией необходимо если:
- Появился зуд в области половых органов.
- Выделения из влагалища стали обильными и имеют творожистую консистенцию.
- После мочеиспускания появляется жжение.
- Выделения имеют резкий неприятный запах.
- Периодически возникают тянущие боли внизу живота.
Перечисленные симптомы говорят о развитии воспалительного процесса и необходимости срочного лечения. Мазок на флору помогает определить тип возбудителя, но в некоторых случаях инфекция может быть скрытая. В этом случае необходимо сдать дополнительные анализы.
При постановке на учет в женскую консультацию будущих мам интересует, какие мазки берут при беременности и действительно ли это необходимо. Следует сразу отметить, что обследование состояния здоровья женщины на раннем сроке беременности представляет особую важность для врача. Только диагностика покажет истинную картину и исключит угрозу прерывания беременности.
В гинекологической практике существует несколько типов мазков, показывающих состояние женского здоровья. Классифицируют их следующим образом:
- Мазок на флору – позволяет выявить дисбаланс хорошей и плохой влагалищной микрофлоры. Анализ показывает количество эритроцитов, лейкоцитов и отмершие клетки эпителия. По результатам оценивают степень чистоты мазка;
- Мазок на цитологию – необходим для диагностики изменения клеток шейки матки;
- Мазок на стерильность – назначается для определения состава микрофлоры влагалища, помогает увидеть отклонения в гормональном фоне;
- Мазок на скрытые инфекции – ПЦР-диагностика крайне важна в период беременности. Метод позволяет обнаружить инфекции, которые не определяет мазок на микрофлору.
Урогенитальные инфекции представляют серьезную опасность для жизни и нормального развития плода. Поэтому, получив от лечащего врача направление на диагностику скрытых инфекций, будущая мама не должна затягивать с прохождением обследования.
Мазки при беременности на инфекции – заболевания, передающиеся половым путем – следует сдавать в обязательном порядке. Такие заболевания, как уреплазмоз, герпес, хламидиоз, токсоплазмоз, цитомегаловирус далеко не всегда дают о себе знать, но это совершенно не означает, что они не представляют опасности.
Скрытые инфекции можно обнаружить с помощью ПЦР-диагностики, посева и метода окрашивания мазка по Грамму. Еще одним популярным методом является иммуноферментный анализ сыворотки крови.
В результатах анализа на микрофлору влагалища можно обнаружить следующие показатели:
- Лейкоциты – повышение нормы говорит о развитии воспаления. Во влагалище их должно быть 10-15 в поле зрения, в мочеиспускательном канале — не более 5, а в цервикальном – до 5.
- Эпителий – в норме это значение не должно быть более 10 в поле зрения.
- Грамположительные бактерии – основная часть (примерно 90%) состоит из лактобактерий.
- Грамотрицательные бактерии – патогенная микрофлора в норме полностью отсутствует.
- Слизь – мазки при беременности допускают отсутствие или умеренное количество слизи во влагалище и шейке матки.
- Грибы рода Кандида – допустимо небольшое количество во влагалище, но в уретре и цервикальном канале они в норме полностью отсутствуют.
- Кокки – в норме могут присутствовать стрептококки, стафилококки и энтерококки в малом количестве. Наличие гонококков свидетельствует о развитии гонореи.
- Трихомонады – в хорошем мазке они отсутствуют.
Лейкоциты – белые кровяные тельца, являющиеся частью иммунной системы. В период беременности особо важно следить за их количеством в мазке на микрофлору, ведь даже незначительное изменение может свидетельствовать о развитии воспалительного процесса. Основное предназначение лейкоцитов – оберегать организм и бороться с патогенными бактериями. Поэтому переживать из-за обнаружения небольшого количества защитных клеток в результатах анализов не стоит. Для женщин в положении норма лейкоцитов мазке находится в пределах 15-20 в поле зрения.
Мазки при беременности являются важным методом диагностики, позволяющим определить малейшее отклонение от нормальных показателей. Незначительное повышение количества лейкоцитов в период вынашивания ребенка вполне допустимо. Если же значение превышает 20 единиц в поле зрения, следует провести дополнительную диагностику и установить причину патогенного состояния. Повышенное количество белых кровяных клеток свидетельствует о наличии воспалительного процесса в организме будущей мамы.
Плохие мазки при беременности могут негативно отразиться на развитии плода. Поэтому важно своевременно обнаружить отклонения в результатах анализов и пройти соответствующее лечение. Частыми причинами повышения лейкоцитов в мазке у беременных выступает кандидоз (молочница), вагиноз, воспаление слизистой поверхности влагалища, инфекционные заболевания (микоплазмоз, гонорея, уреплазмоз).
При проведении исследования в лаборатории оценивают такие показатели, как запах и вязкость диагностируемого материала. В зависимости от показателей патогенной микрофлоры, которые могут содержать мазки во время беременности, специалист оценивает степень чистоты. Всего различают четыре таких степени:
- Первая степень говорит об идеальном мазке на микрофлору. Количество лактобактерий достигает 95%, что свидетельствует о правильном кислотно-щелочном балансе и хорошей защите от развития патологии.
- Вторая степень ставится в том случае, если в мазке было обнаружено малое количество условно-патогенной микрофлоры, но эти значения находятся в пределах нормы. Количество лактобактерий, как и при первой степени, должно преобладать над остальными и быть на уровне 90%.
- Третья степень говорит о развитии дисбиоза (бактериального вагиноза). Палочек Додерлейна в таком мазке меньше, чем необходимо для нормального состояния флоры. Увеличивается количество грамотрицательных бактерий.
- Четвертая степень характерна для вагинита. В таком мазке преобладает щелочная среда, наблюдается увеличенное количество лейкоцитов, эпителия. Плохие мазки при беременности являются поводом для прохождения повторного исследования.
Для получения точных результатов исследования микрофлоры влагалища следует правильно подготовиться перед сдачей анализа. Прежде всего необходимо отказаться от сексуальных контактов за 2-3 дня до забора материала. Также следует исключить применение вагинальных свечей, кремов и мазей. На результаты могут повлиять спринцевания лекарственными травами, содой. Поэтому схожие манипуляции перед обследованием не допускаются.
Для гигиенических процедур следует применять специальные средства: интимное мыло или гель. Их состав специально разработан с учетом особенностей кислотно-щелочного баланса женской половой системы. Применение обычного косметического мыла искажает истинное состояние микрофлоры влагалища и негативно сказывается на состоянии внешних половых органов, вызывая жжение и зуд.
Плохие мазки на ранних сроках беременности могут привести к замиранию развития эмбриона или к выкидышу. Поэтому столь важно своевременно обратиться в женскую консультацию для постановки на учет и прохождения анализов. Лечение будет зависеть от вида возбудителя и срока беременности. Схему терапии должен подбирать только специалист, предварительно определив чувствительность патогенных микроорганизмов к медикаментозным препаратам. На поздних сроках лечение также необходимо, ведь запущенный недуг может повредить плодную оболочку и заразить еще не родившегося малыша.
источник
Когда женщина узнает об интересном положении, на нее возлагается огромная ответственность по сохранению беременности и успешному рождению здоровенького человечка. Первой задачей мамочки становится визит к гинекологу и постановку на учет в ЖК. Обязательным мероприятием являются многочисленные диагностические исследования, назначаемые в различные сроки вынашивания. Каждой женщине рекомендуется знать, какие анализы при беременности требуется сдать, зачем и когда их назначают, о чем говорят результаты и пр.
Самым первым исследованием, с которым сталкивается женщина при беременности, является домашний тест из аптеки на беременность, который покажет две характерные полоски уже после первого дня задержки. После такого примитивного подтверждения зачатия необходимо пройти осмотр у квалифицированного гинеколога, который подтвердит факт беременности.
- При наличии каких-либо сомнений доктор назначит пациентке исследование крови на определение содержания гонадотропного хорионического гормона, которое можно проводить уже с 8-14 дня предполагаемого зачатия. Показатели данного гормонального вещества при зачатии будут превышать 25 мЕд/мл.
- Также для определения беременности нужно сдать ультразвуковую диагностику, которую можно проводить уже с 3-6 суток задержки. Плодное яйцо с эмбрионом внутри при ультразвуковой диагностике будет просматриваться примерно на 5-7-недельном сроке, сердцебиение также будет прослушиваться на этом сроке, но только при проведении интравагинального исследования.
Нанести визит в консультацию для постановки на учет необходимо не позднее 7-10-недельного срока. Доктор на приеме заведет карту, указав в ней необходимые сведения о беременной, начале сексуальных отношений, первых и последних месячных, длительности цикла и пр. Заводится 2 карты, индивидуальная и обменная, первая хранится у доктора, а вторая выдается беременной на руки. В обменную карту вписываются результаты всех исследований и анализов, которые женщина проходит в течение вынашивания. В ходе первичного осмотра беременной акушер-гинеколог берет мазки и сообщает, какие анализы сдать при беременности будет нужно в первую очередь, выписав соответствующие направления.
Пребывая под контролем гинеколога женщина в течение всего периода вынашивания, помимо теста на беременность, периодически сдает обязательные лабораторные исследования. Акушер-гинеколог составит для каждой беременной конкретную программу наблюдений, согласно которой буде осуществляться наблюдение за пациенткой в течение 9-месячного периода. От зачатия и до родов женщине приходится сдать немало анализов. Какие-то назначаются несколько раз, а некоторые проводятся единожды. Перечень анализов зависит от срока вынашивания.

При постановке на гинекологический учет берутся мазочки на влагалищную микрофлору и скрытотекущие половые инфекции, бакпосев и Папаниколау (ПАП-тест), биообразец из шеечного канала. При обнаружении признаков шеечной эрозии проводится кольпоскопическое обследование. Затем для беременной доктор составляет целый спектр лабораторных и инструментальных диагностических назначений, выдает соответствующие назначения на анализы, которые крайне важно пройти именно на первом триместре вынашивания. В этот перечень обязательно входит общее исследование мочи, назначается обширное исследование крови, которое включает:
- Биохимию;
- Общий анализ, его требуется сдавать на 5, 8, 10 и последующих неделях, когда вы будете приходить на прием к акушер-гинекологу;
- На резус и группу;
- На ВИЧ и сифилис;
- На выявление гепатита В;
- На сахар;
- На ТОРЧ-инфекции;
- На уровень гемоглобина с целью выявления анемии;
- Коагулограмма для определения кровесвертываемости.
Кроме того, беременной назначается ультразвуковое исследование яичников и маточного тела, ЭКГ и диспансеризация, которая включает стоматологическую и эндокринологическую консультацию, осмотр у окулиста, невропатолога и хирурга.
На 10-13-недельном сроке пациентке может быть назначен двойной тест или пренатальный скрининг, при котором сдается кровь из вены на локте на гормональный уровень β-ХГЧ и РАРР-А. Хорионические показатели достигают максимальных значений примерно на 11-недельном сроке, а белок РАРР-А вырабатывается именно при беременности и при недостатке указывает на наличие проблем. По этим показателям специалисты смогут определить риск развития у малыша врожденных патологий или дефектов вроде болезни Дауна и пр.

В средний период вынашивания на каждом плановом приеме у акушера беременной будут обязательно измерять показатели веса и давления, высоту дна тела матки и окружность живота. На 14-27-недельном сроке беременной обязательно назначается общее исследование мочи и крови, а также ультразвуковое обследование, в ходе которого определяется точный срок вынашивания, выявляются физические нарушения в плодном развитии и пр.
На 16-18-недельном сроке предлагается проведение второго скрининга, который часто называют тройным тестом, поскольку он предполагает измерение уровня гормонов АФП, ЕХ и ХГЧ. Тройной тест проводится с целью выявления хромосомных аномалий и врожденных дефектов. Если мамочка принимает гормональные препараты, то показатели могут быть искажены. Кроме того, причиной неинформативности исследования может стать ОРВИ, низкий вес беременной и пр. Если обнаруживается патология или возникают некоторые подозрения на нее, то рекомендуется проведение пренатального скрининга инвазивным способом, т. е. проводится кордоцентез либо амниоцентез. Подобные исследования могут представлять опасность для плода, поскольку у 1% пациенток вызывают прерывание беременности.
Также гинекологи настоятельно рекомендуют всем мамочкам – сдавайте тест на определение глюкозной толерантности. С его помощью можно определить вероятность развития скрытого гестозного диабета. Данное тестирование назначается примерно на 24-27 неделе. На сроке в 21-27 недель назначается второе ультразвуковое обследование.
С началом третьего триместра частота визитов в ЖК увеличивается, теперь посещать акушер-гинеколога придется каждые пару недель. В ходе приема будут осуществляться стандартные процедуры вроде взвешиваний, контроля за давлением, высоты матки или объемов живота. Перед каждым плановым приемом гинеколога нужно сдавать урину и кровь.
Какие анализы нужно пройти на этом сроке? Примерно на 30 неделе беременной назначаются практически все анализы, которые она уже проходила в недели первого триместра, т. е.:
-
Исследования мочи и крови общего типа;
- Биохимию крови назначают с целью определения холестерина и билирубина, креатинина и мочевины, белка и АСТ, глюкозы и пр.;
- Коагулограмму проводят для выявления показателей протромбина и фибриногена, волчаночного антикоагулянта и пр. По его результатам доктор судит о степени кровесвертываемости;
- На сифилис, гепатиты и ВИЧ;
- Влагалищный мазок на онкоцитологию и инфекционные патологии. При обнаружении атипичных клеточных структур можно своевременно выявить онкопроцессы, а мазок на инфекцию позволяет обнаружить инфекционных агентов и предупредить заражение плода;
- Кардиотокографическое исследование плода назначается примерно на 33-недельном сроке с целью оценки внутриутробного состояния плода, его сердцебиения, двигательной активности и пр.;
- Допплерография и ультразвуковая диагностика. Эти исследования проводят примерно в 32-36 недель с целью оценки пуповинного канала, общего состояния плода, наличия гипоксии и пр. Если выявится плацентарное предлежание или низкое расположение плаценты, то на 39-недельном сроке проводят повторное УЗИ. Это необходимая мера, которая помогает доктору определиться с тактикой ведения родоразрешения.
Обычно здоровая беременность заканчивается на 39-40 неделе, но иногда она может несколько задержаться. В подобной ситуации мамочке могут дополнительно назначить УЗИ, КТГ, исследование мочи на содержание ацетона и пр. Эти исследования важны для определения безопасности столь длительного ожидания родоразрешения и вычисления примерной его даты.
Иногда случается, что некоторые анализы показывают не совсем хорошие результаты. Обычно у мамочек в подобной ситуации начинается неудержимая паника, они переживают, сильно нервничают, изводят и себя, и домочадцев. Такое поведение категорически недопустимо для беременной, ведь психоэмоциональные переживания и стрессовые перегрузки гораздо опаснее для малыша, нежели не совсем хорошие анализы. Кстати, их берут, чтобы своевременно обнаружить несоответствие нормам и предотвратить развитие осложнений, а не для того, чтобы беременная сама себе и малышу вынесла приговор.
Иногда мамочка сама не соблюдает требования подготовки к диагностическим лабораторным процедурам. К примеру, сдает кровь не натощак, как того требуют врачи, либо не соблюдают диету накануне анализов, т. е. кушают жирное и сладкое, слишком острое либо жареное. Все это искажает результаты лабораторных исследований и становится причиной ложных показателей.
В подобной ситуации нужно в первую очередь успокоиться и обсудить все6 нюансы с доктором. Если нарушения подготовки имели место, то о них необходимо обязательно рассказать. Если же мамочка выполняла все требования предпроцедурной подготовки, то нужно обсудить с доктором варианты причин отклонений и способы их устранения.
Главное, своевременно проходите назначенные исследования и посещайте акушер-гинеколога, ведь от правильного течения беременности полностью зависит здоровье еще не родившегося ребенка. И напоследок… Не пытайтесь самостоятельно интерпретировать полученные результаты исследований. Только специалист способен сделать это правильно. Не имея медобразования, можно легко ошибиться в расшифровке результатов, что станет причиной ненужных волнений и переживаний, которые будущей матери, а тем более растущему внутри ребенку, ну совсем ни к чему.
источник
Беременность — одно из важных и трепетных ожиданий в жизни каждой женщины. Однако, чтобы этот период протекал максимально комфортно и спокойно, следует в регулярном режиме производить сдачу анализов, позволяющих предотвратить различные заболевания и осложнения. Одним из таких — является мазок на флору при беременности.
Влагалищная микрофлора — совокупность микроскопических данных организмов, которые ее населяют. Она характеризуется строгой индивидуальностью, по причине чего использование чужих гигиенических средств категорически запрещается.
В нормальном состоянии микрофлора влагалища состоит из лактобактерий, предназначением которых является продуцирование молочной кислоты. В свою очередь, именно за счет кислой среды создаются негативные условия для жизнедеятельности и последующего распространения болезнетворных возбудителей, которая выступает в качестве защитного барьера от патологических факторов. Другое название лактобактерий — палочки Дедерлейна или лактоморфотипы.
Однако условно влагалище также населяет патологическая среда, состоящая из микроорганизмов, представляющих потенциальную опасность. Их активации способствует ряд определенных факторов:
- стрессовые состояния;
- снижение иммунитета;
- применение лекарств мощного действия;
- перемены в гормональном фоне.
Патогенную среду населяют:
- разнообразные кокковые инфекции;
- гарднереллы, провоцирующие бактериальную форму вагиноза;
- кандидозные грибы, выступающие причиной развития молочницы.
Однако во время беременности особую опасность представляют болезнетворные возбудителей, проникающие во влагалище из внешней среды, что наиболее часто происходит вследствие инфицирования во время незащищенной интимной близости. Такие бактерии характеризуются стремительным размножением, что становится причиной возникновения тяжелых гинекологических болезней венерического характера.
Когда берется мазок на флору при беременности, представленные возбудители выявляются в самом начале. Такой анализ позволяет выявить видовые и количественные характеристики возбудителей, что выступает определяющим фактором в терапии. Надо сказать, что он не выявляет гинекологических болезней, являясь исключительно подготовительным исследовательским методом, после которого при условии обнаружения патогенной микрофлоры возникает необходимость в сдаче посева.
Во время беременности под влиянием гормональных изменений наблюдается увеличение количества клеточных структур, а также одновременное скопление в них гликогеновых веществ, которые выступают основным компонентом, участвующим в продуцировании молочной кислоты. Таким образом, в женском половом органе всегда происходит поддержание кислой реакции, которая выступает залогом увеличения нормальной микрофлоры с одновременным подавлением патогенных факторов.
По мере роста плода происходит повышенное продуцирование лактобактерий в 10 раз. Одновременно с этим, начинает снижаться уровень заселения бактериями маточной шейки, что является важным условием для защиты ребенка от болезнетворных возбудителей в процессе его появления на свет.
Мазок при беременности на флору сдается минимальные два раза за беременность. Впервые такая необходимость возникает при постановке на учет с целью подтверждения чистоты влагалища. Второй раз сдача анализа производится незадолго до родов. Повторный тест важен для исключения патологических возбудителей во влагалищной микрофлоре.
Дело в том, что инфекции половых путей и болезни, которые они провоцируют, зачастую становятся причиной неспособности вынашивания плода, приводя к преждевременным родам. Если же ребёнок сохранился, может произойти его внутриутробное заражение по причине постоянного влияния болезнетворных организмов. Более того, при родах возможно инфицирование ребенка.
Внеплановый анализ на влагалищную микрофлору сдается в случае появления следующих признаков:
- дискомфортные проявления и болезненность женских органов, сопровождающиеся чувством их жжения, отекания или приобретения ими красного цвета;
- влагалищные выделения в совокупности с появлением температурных значений тела;
- неприятные проявления в нижней части живота тянущего характера.
Как уже было сказано выше, во время беременности, протекающей без патологий, анализ на микрофлору влагалища сдается при постановке на учет и с наступлением третьего триместра. При этом возможно поведение исследований по врачебному смотрению в случае:
- угрозы замершей беременности;
- выкидышей;
- многоводия;
- заражения плода инфекциями в процессе внутриутробного развития.
Взятие мазка производится на кресле во время обычного осмотра у гинеколога. С этой целью используются стерильные или одноразовые инструменты, которые осуществляют забор образцов из:
- уретры;
- влагалищной стенки, расположенной сбоку;
- маточной шейки.
Впоследствии собранный материал намазывается на промаркированное стекло, которое затем отправляется в лабораторию. При анализе в учет берутся количественные, цветовые параметры мазка. Также учитывается запах наличествующих выделений и состояние влагалищных стенок и маточной шейки.
В лабораторных условиях мазок подвергается окрашиванию по Грамму, что позволяет изучить его микробов состав, а также выявить кровяные тельца и клеточные структуры, населенные бактериальными возбудителями.
Чистота влагалища делится по степеням:
- Первая или нормоценоз. Для этой степени характерно присутствие кислообразующей флоры, обилие лактобактерий, критически низкое содержание патогенной микрофлоры. При этом кровяные тельца характеризуются единичными проявлениями.
- Вторая или промежуточный тип мазка. Среда также отличается кислой реакцией. Наблюдается преобладание лактобактерий над остальными микробами. Лейкоцитарный объем повышается до 15. В период беременности возможно повышение данного показателя до 20 в случае отсутствия процессов воспаления.
- Третья или дисбиоз. Диагностируется при бактериальной форме вагиноза, когда практически отсутствуют лактобактерии, а в мазка обнаруживается значительное содержание кокков положительной полярности. Одновременно с этим, наличествуют грамотрицательные палочки.
- Четвертая или вагинит. В данном случае полезные бактерии полностью отсутствуют. Среда приобретает щелочной характер в совокупности с обилием кровяных телец.
Норма предполагает первую или вторую степень чистоты.
За несколько суток до сдачи мазка важно отказаться от интимной близости, а также избегать:
- спринцующих процедур;
- применения вагинальных свечей;
- использования средств дезинфекции локального действия.
В день посещения гинекологического кабинета следует отказаться от применения мыла в процессе промывания половых органов.
Расшифровка оптимальных показателей мазка представлена следующими значениями:
- лейкоциты содержатся в норме 0-15 единиц;
- слизь присутствует в умеренных количествах;
- дрожжи могут присутствовать в незначительном объеме.
- лейкоциты — 0-30 единиц;
- отсутствует возможность в определении микрофлоры;
- наличие умеренного количества слизи;
- дрожжеподобные грибки полностью отсутствуют.
- лейкоциты — 5-10 единиц;
- микрофлора не определяется;
- слизь полностью отсутствует;
- дрожжи также не выявляются.
Во всех локализация значения эпителиальной ткани колеблются отправлено 5 до 10 единиц. Гонококки и трихомонады во всех случаях должны отсутствовать.
Однако норма выявляется не всегда. На патологии внутри влагалища могут указывать следующие значения:
- Отсутствие плоского эпителия — свидетельство снижения эстрогенной насыщенности организма. Увеличение же данного компонента говорит о процессе воспаления.
- Кокковые инфекции и грибки дрожжеподобного типа указывают на развитие соответствующих заболеваний.
- Воспаление также подтверждается выделением слизи в обильных количествах.
Надо сказать, что повышенное содержание лейкоцитов всегда является свидетельством начала воспалительного процесса. При обнаружении любых отклонений назначаются дополнительные исследования. Так, могут проводиться:
- исследование влагалищных выделений на бактериологию с целью конкретизации возбудителя и выявления степени устойчивости к антибактериальным препаратам;
- анализ на инфекции, передаваемые половым путем.
В соответствии с результатами анализов назначается необходимая терапия.
В период вынашивания плода предпочтительным становится лечение местными средствами, не содержащими антибиотиков. Однако в случае необходимости комплексной терапии прием антибактериальных медикаментов допускается с начала второго триместра.
Следует учитывать, что некоторые инфекции могут протекать в скрытой форме, представляя особую опасность для развития плода. По данной причине сдача анализа на мазок микрофлоры является обязательным.
источник
Автор статьи — Созинова А.В., практикующий врач акушер-гинеколог. Стаж по специальности с 2001 года.
В период беременности у женщины неоднократно берутся мазки на микрофлору урогенитального тракта, так как любой воспалительный процесс может сказаться на вынашивании плода.
Исследование микрофлоры урогенитального тракта проводится посредством изучения мазков, которые берутся из трех мест: цервикальный канал, слизистая влагалища и уретра.
Согласно приказу Минздрава РФ от 17.01.14 г. мазки на микрофлору урогенитального тракта сдаются трижды:
- первый раз при постановке женщины на учет (как правило, в 1 триместре);
- второй раз перед уходом в декретный отпуск (в 30 недель);
- в третий раз перед родами, в конце 3 триместра (в 36 недель).
Дополнительное взятие мазков осуществляется по показаниям:
- жалобы беременной на бели, зуд и жжение;
- контроль проведенного лечения подтвержденного лабораторными анализами вульвовагинита;
- угроза прерывания беременности или преждевременных родов;
- многоводие и маловодие;
- невынашивание и замершая беременность в анамнезе;
- истмико-цервикальная недостаточность;
- внутриутробная инфекция плода;
- хориоамнионит.
В некоторых случаях назначается ПЦР-диагностика по мазку для выявления инфекций, передающихся половым путем (хламидиоз, уреаплазмоз, цитомегаловирусная и прочие).
Наружные половые органы, влагалище и шейка матки женщины являются родовыми путями, по которым проходит плод. В случае обнаружения в мазках воспалительного процесса возникает риск инфицирования ребенка во время родов, заселение кожи и кишечника патологической микрофлорой и развития кишечных, кожных и дыхательных заболеваний.
При неблагоприятных результатах мазка в 1-2 триместрах беременности высока вероятность инфицирования плодных оболочек и вод (патогенная микрофлора через цервикальный канал легко проникает в полость матки), поражения плаценты/хориона и внутриутробной инфекции плода. Вследствие чего беременность может закончиться спонтанным выкидышем, преждевременными родами или нарушится механизм образования вод (мало- и многоводие) и/или развитие плода (фетоплацентарная недостаточность и внутриутробная задержка развития).
Кроме того, патологическая микрофлора половых путей женщины оказывает влияние и на течение послеродового периода. Возрастает риск развития гнойно-септических осложнений после родов (начиная с нагноения швов промежности и заканчивая эндометритом и сепсисом). Также взятие контрольных анализов позволяет оценить эффективность проводимого лечения.
«Плохой» мазок в третьем триместре беременности опасен инфицированием плодных оболочек и преждевременным их разрывом, что ведет к преждевременным родам, а также к инфицированию плода. Кроме того, кольпит в последнем триместре беременности разрыхляет родовые пути, они отекают и легко травмируются, что приводит в родах к многочисленным разрывам промежности, влагалища и шейки матки.
Кроме того, патологическая микрофлора половых путей женщины оказывает влияние и на течение послеродового периода. Возрастает риск развития гнойно-септических осложнений после родов (начиная с нагноения швов промежности и заканчивая эндометритом и сепсисом). Также взятие контрольных анализов позволяет оценить эффективность проводимого лечения.
Исследование мазков урогенитального тракта при беременности позволяет выявить:
Показатели анализа мазка (во влагалище, шейке матки и уретре):
1. Лейкоциты.
Нормальное содержание лейкоцитов во влагалище не превышает 15 в поле зрения, в цервикальном канале до 30, а в мочеиспускательном канале не более 5. Большое количество лейкоцитов – признак воспалительного процесса. Как правило, повышенное количество лейкоцитов в «беременном» мазке сопровождается одним из перечисленных выше заболеваний. Терапия при этом направлена не на снижение уровня лейкоцитов, а на устранение причины его повышения.
2. Эпителий (плоский эпителий, образующий верхний слой слизистой).
Количество эпителиальных клеток в половых путях и уретре не должно быть выше 5-10 в поле зрения. Большое количество эпителия свидетельствует о воспалении. Лечение проводится также в направлении устранения причины увеличения эпителиальных клеток.
3. Бактерии (преимущественно палочки).
- В норме в мазке содержатся Гр(+) – грамположительные бактерии, 90% которых составляют молочнокислые бактерии или палочки Додерлейна.
- Гр(-) – бактерии говорят о патологии.
- Лактобактерии содержатся только во влагалище, в уретре и цервикальном канале они отсутствуют.
4. Слизь.
Умеренное количество слизи в шейке матки и во влагалище, отсутствие слизи в уретре – признак нормального мазка. При определении слизи в мочеиспускательном канале или наличия ее большого количества в половых путях подозревают воспаление.
5. Кокки.
Допускается незначительное количество кокков во влагалище (стрептококки, стафилококки, энтерококки), увеличение их содержания в половых путях говорит о неспецифическом вагините. Обнаружение гонококков в мазках – признак гонореи.
6. Ключевые клетки.
Ключевые клетки представляют собой скопление патогенных и условно- патогенных микроорганизмов (гарднереллы, мобилинкус, облигатно-анаэробных бактерий) на слущенных клетках плоского эпителия. Обнаружение ключевых клеток говорит о бактериальном вагинозе, поэтому в норме их быть не должно.
7. Дрожжеподобные грибы (рода Кандида).
Допускается незначительное количество дрожжеподобных грибов во влагалище в норме, в уретре и цервикальном канале они отсутствуют. При большом содержании грибов во влагалище ставится диагноз кандидозный кольпит (молочница).
8. Трихомонады.
В норме трихомонады отсутствуют в мазках из влагалища, шейки матки и уретры. Обнаружение трихомонад свидетельствует о трихомониазе.
При патологических результатах мазков назначается лечение. Во время беременности предпочтение отдается местной терапии, что снижает вероятность негативного воздействия лекарственных средств на плод. Лечение зависит от выделенного возбудителя и протекает в 2 этапа. Первый этап – назначение этиотропной терапии (направленной на устранение причины «нехорошего» мазка), второй этап – восстановление нормальной микрофлоры влагалища.
При выявлении в мазке трихомонад в первом триместре назначаются спринцевания раствором фурациллина, перманганата калия или отварами лекарственных трав, а начиная со второго триместра – интравагинальное введение свечей с метронидазолом (тержинан, клион-Д). Пероральный прием препаратов метронидазола разрешается в 3 триместре (трихопол, орнидазол).
Бактериальный вагиноз при беременности на ранних сроках лечат тампонами с клиндамицином, во втором триместре назначаются свечи с метронидазолом, а в третьем системное лечение препаратами метронидазола (тержинан, тинидазол).
При выявлении гонореи показано лечение антибиотиками цефалоспоринового ряда (цефиксим, цефтриаксон).
Терапия молочницы включает введение свечей с противогрибковой активностью (Гино-Певарил, клотримазол, пимафуцин). В поздних сроках назначаются таблетки флуконазола.
Второй этап лечения «плохих» мазков включает назначение пробиотиков интравагинально (свечи и тампоны с бифидумбактерином, лактобактерином, апилак, бифидин). Продолжительность лечения составляет 10-14 дней.
Некоторые исследования при беременности
источник
Здравствуйте, дорогие будущие мамочки! Сегодня я хочу с вами подробно поговорить о том, какие анализы сдают в первом триместре беременности, разберем все исследования, чтобы вы четко понимали, что и для чего вам делают.
В статье про обязательные анализы, вы прочли краткий список анализов, которые вы сдадите за беременность. Это по самому минимуму.
В наше время, анализы – это хорошая доходная статья любого медучреждения. Вы должны об этом помнить, когда вас не с того не с сего отправляют на какие-то непонятные дорогостоящие исследования, да еще и толком не могут объяснить причин.
Недавно я решила посмотреть, сколько анализов рекомендуют сдать в рамках ведения беременности в лучших клиниках Москвы.
Вышла немаленькая цифра – более 40 анализов и более 16 посещений врача, одних УЗИ, по их рекомендациям, нужно сделать 6 штук.
Получается каждую вторую неделю – к врачу! Это сума сойти просто, как будто вы тяжело больной человек. Как раньше люди без 16 посещений рожали? Могу представить итоговую стоимость всех этих мероприятий.
Я как опытный врач могу абсолютно уверенно заявить: если беременность протекает нормально (небольшая тошнота, сопровождающаяся редкой рвотой, изменение вкуса и другие привычные признаки беременности), вам будет достаточно 5-6 посещений врача.
- первое посещение должно быть в 12 недель,
- второе – в 18-20 недель,
- третье в 24-25 недели,
- четвертое – в 30-32 недель,
- пятое – в 36 недель беременности.
- и шестое – дополнительное посещение при сроке 39-40 недель для предупреждения переношенной беременности.
Давайте вместе разберем все анализы, осмотры, посещения врача, которые вам действительно могут понадобиться в I триместре.
Первое – посещение врача, который вас наблюдает должно произойти в 12 недель.
Не торопитесь бежать к врачу сразу после того как вы убедились, что беременны. Живите спокойно, привыкайте к происходящим с вами изменениям. А малыш пусть спокойно развивается. За эти первые 12 недель он сформируется анатомически в полноценного человечка.
Вам нужно встать на учет в женскую консультацию, там будут вести все записи о вас и вашем ребеночке до родов, затем передадут всю накопленную информацию врачу роддома перед самими родами.
Часто бывает, что врач женской консультации вам не нравится, не подходит или у нее мало времени или сил на внимательное общение с вами. В этой ситуации нужно найти хорошего врача, который займется более внимательно ведением вашей беременности в какой-то частной клинике.
Мне очень нравится, как описывает работу врача женской консультации Татьяна Саломатина в книге «Акушер-ХА!», после прочтения вы сможете очень живо представить жизнь врача в ЖК и лишние иллюзии и вопросы отпадут сами собой.
Итак, какого бы врача вы не выбрали, на первом приеме он должен сделать следующее:
Врач должен уточнить дату последней менструации, дату и результаты теста на беременность, провести вагинальный осмотр, рассчитать предполагаемую дату родов (ПДР).
Эти показатели необходимы для того, чтобы по специальной таблице вычислить массо-ростовой индекс и определить, нет ли избытка или недостатка массы тела.
О наборе веса, его нормах и отклонениях от нормы мы с вами будем говорить подробно в отдельных статьях, так как тема эта очень обширна и интересна.
Врач должен сделать осмотр на акушерском кресле с очень аккуратной пальпацией матки и её придатков. Для того чтобы определить срок беременности по величине матки.
Также врач должен осмотреть и прощупать грудь для исключения опухолевидных образований.
Артериальное давление – это один из важнейших показателей состояния женщины во время беременности. Вы еще не раз столкнетесь с этой процедурой, придется постоянно измерять давление у врача и знать его динамику.
Нужно знать, какое у вас давление, есть ли предрасположенность к повышенному давлению или нет.
Само по себе высокое давление может привести к кислородному голоданию малыша, так как ваши сосуды сужены и кровь по ним течет с трудом и в меньших количествах.
Кроме того, давление – может быть симптомом и более серьезных осложнений. Поэтому отнеситесь к этому максимально внимательно.
Нужно, чтобы ваш врач измерил давление на двух руках, в положении лёжа или сидя (давление может быть разным и это должно быть записано в ваших анализах).
Дальше вам нужно будет сдать некоторые анализы.
Анализ мочи – это очень важный анализ, любые изменения в моче беременной обычно сопровождают изменения других показателей. Врачи рассматривают показатели мочи не по отдельности, а комплексно.
При анализе мочи важны следующие показатели: белок в моче, лейкоциты и бактерии, цвет и прозрачность, удельный вес мочи, билирубин в моче, эритроциты в моче, эпителий в моче, цилиндры в моче.
Во время беременности белок в моче женщины в очень небольших количествах считается нормой. Но, если его больше, чем 300 мг в сутки – это свидетельствует о патологии.
Лейкоциты и бактерии в моче — признак пиелонефрита и других инфекционных заболеваний почек.
Мутная моча – означает, что в ней есть примеси солей (фосфатов, уратов, оксалатов кальция), бактерий, эритроцитов, лейкоцитов и даже гноя.
Кислотность мочи (рН) зависит от того, как вы питаетесь. Если вы любите мясную пищу — то при анализе будет наблюдаться кислая реакция мочи, если вы — вегетарианка или сыроедка, то реакция мочи будет щелочной.
Кстати если вы вегетаринка, придерживаетесь сыроедения, или просто питаетесь в основном сырой пищей – овощами, фруктами, нужно об этом сказать врачу, чтобы принимал это во внимание и не бил тревогу там, где не надо.
Мочу нужно собрать самостоятельно, в чистую баночку 50-100 мл, утреннюю порцию. Предварительно нужно омыть наружные половые органы, выпустить немного мочи и собрать в баночку вторую порцию, так как в первую порцию мочи могут попасть выделения из влагалища и результат анализа будет неправильным.
Мочу на анализ необходимо доставить не позднее 2-х часов, иначе результаты будут недостоверными.
Для этого анализа берётся кровь из пальца, по ней определяют основные показатели крови: количество эритроцитов и лейкоцитов, уровень гемоглобина и скорость оседания эритроцитов.
Hb — основной компонент эритроцитов. Главная функция Hb — перенос кислорода от лёгких к тканям, а также выведение углекислого газа из организма и регуляция кислотно-основного состояния (КОС).
Концентрация Hb — основной показатель в диагностике анемий.
Ht — объёмная фракция форменных элементов в цельной крови. Второй по значимости показатель общего анализа крови после Hb, показывающий степень выраженности анемии. Количество эритроцитов в крови. Основная функция эритроцитов — снабжение тканей кислородом и удаление из них углекислоты.
Количество тромбоцитов. Тромбоциты участвуют в процессах свёртывания крови.
Количество лейкоцитов в крови. Основная функция лейкоцитов — защита организма от чужеродных агентов. Увеличение количества лейкоцитов в периферической крови более 10´109/л называют лейкоцитозом, уменьшение менее 4´109/л — лейкопенией.
Если количество лейкоцитов увеличено, значит где-то есть воспаление. По тому, насколько это количество больше нормы, можно судить о том насколько это воспаление сильное.
Необходимо установить ваш резус-фактор и резус-фактор вашего супруга, отца ребенка, чтобы предугадать возможность резус-конфликта, в случае если ребенок унаследует резус-фактор отца.
Анализ осуществляется путём пункции локтевой вены для определения резус-фактора и небольшого прокола пальца для определения группы крови.
У здорового человека моча в мочевом пузыре стерильна. Следовательно, любые виды бактерий, выявленные при исследовании мочи рассматриваются как патогенные.
Анализ делают путем бактериологического посева мочи: когда моча помещается в благоприятную для роста бактерий среду.
Если через 1-2 дня обнаруживают рост бактерий или грибков, значит тест положительный. И теперь необходимо проверить, какими антибиотиками можно с этими бактериями справиться.
Бакпосев – это очень точный тест, но тут важно правильно собрать и доставить мочу.
Для исследования нужна срединная порция мочи и собрать ее нужно в пластиковый, стерильный контейнер (взять его можно в лаборатории).
Этот анализ делают 1-2 дня, существуют, конечно, и более быстрые методы скрининга – тест-полоски, но их результаты и менее точные.
Этот анализ нужно сдавать всем без исключения, даже если вы полностью уверены, что у вас его нет. Это общее правило для всех. Для анализа берут кровь из вены.
Самое главное правило – первое УЗИ нужно делать в 12-14 недель, не раньше. Помните – это очень важно.
До 12 недель закладываются все органы и системы малыша, на 12-й неделе у вашего малыша уже есть личико, глазки, носик, ручки, ножки, даже пальчики, бьется сердце, работает печень и нервная система. На этом сроке УЗИ уже не может помешать закладке органов и систем.
Безусловно, ничего полезного в УЗИ нет и в 12 недель, но здесь оправдано применение этого инструмента, его пользой. И вы, и врач должны убедиться, что малыш развивается нормально.
На УЗИ врач может более точно установить:
- срок беременности
- оценить состояние матки
- определить ее тонус
- посмотреть, как расположена плацент
- убедиться, нет ли внематочной беременности
- посмотреть сколько у вас малышей
- оценить, как развивается малыш
С помощью УЗИ можно обнаружить много разных отклонений и патологий: грубые дефекты развития – аненцефалию, омфалоцеле, шейную гигрому и некоторые другие.
На УЗИ можно определить признаки хромосомных и нехромосомных аномалий развития плода, в частности — толщину воротникового пространства (ТВП, синонимы – воротниковая зона, шейная складка).
Итак, суммируем:
- первое УЗИ не раньше 12 недель!
- за всю беременность делаем УЗИ не более 3 раз
- если нужно больше, то только по строгим показаниям врача.
Не для того, чтобы проверить пол малыша, и точно не для того, чтобы подтвердить – беременны вы или нет (для этого нужно просто сдать кровь на уровень гормона ХГЧ в крови).
На этом необходимые анализы заканчиваются. Больше ничего сдавать ненужно. И в первом триместре достаточно 1 посещения врача – на 12 неделе.
Для всех других анализов должна существовать реальная необходимость. Врач должен объяснить, почему направляет вас на тот же мазок.
Итак, какие необязательные анализы существуют и для чего их сдают.
Этот анализ назначается только при клинических симптомах вульвовагинита: выделения из половых путей с запахом или гноевидного характера, зуда, покраснения наружных половых органов.
Вот тут осуществляется забор выделений для исследования и установления причин. Если вас никакие выделения не беспокоят, сдавать мазок не надо.
Это анализ крови (из вены) для постановки реакции Вассермана (исследование на сифилис).
Исследование на наличие антигена вирусного гепатита В, свидетельствующего либо о перенесённом гепатите, либо о носительстве. В обоих случаях возможно инфицирование ребёнка.
Все больные зубы должны быть пролечены, так как кариес, как очаг инфекции, представляет угрозу не только для Вас, но и для будущего ребёнка.
Кроме того, под влиянием гормонов беременности увеличится нагрузка на зубы и десна.
Итак, суммируем, что вам нужно сдать в первом триместре:
Общий осмотр (гинекологическое обследование и осмотр молочных желёз, измерение давления, рост и вес, определение срока итп.)
Обязательные анализы:
- Общий анализ мочи
- Общий анализ крови
- Группа крови и резус-фактор
- Скрининг мочи на бактериурию
- ВИЧ
- УЗИ
Необязательные анализы:
- Исследование мазка. Назначается только при клинических симптомах вульвовагинита.
- RW, Реакция Вассермана. Исследование на сифилис
- HbsAg – исследование на наличие антигена вирусного гепатита В
- Консультация стоматолога
Дорогие мамочки, пожалуйста, поделитесь статьей со своими беременными подругами, чтобы никто из вас не бегал по врачам всю беременность. Не стоял в очередях, не дышал всякими бациллами, не боялся упасть в гололед по дороге.
Вы сэкономите очень много времени и просто тонну нервов своим подругам!
источник
 Исследования мочи и крови общего типа;
Исследования мочи и крови общего типа;