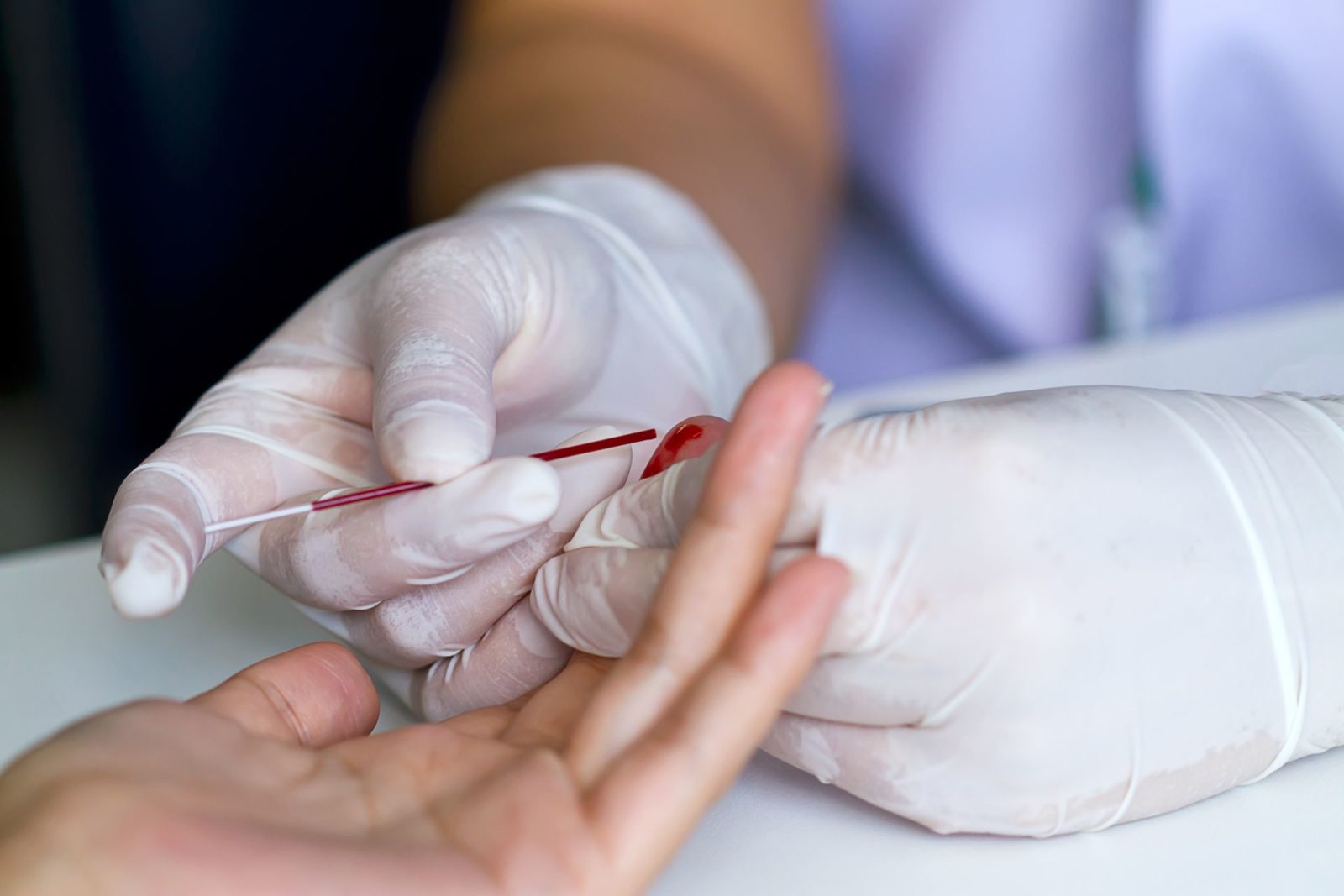
Анализы на бактерии и анализ на вирус имеют различную природу. Как определить какой вирус в организме и найти причину болезни? Для этого существуют три основных метода, о которых речь пойдет ниже.
Довольно часто пациенты спрашивают у врачей разных клинических специальностей, но чаще – у инфекционистов, гинекологов, урологов, венерологов – тех, кто имеет дело чаще других с различными вирусными инфекциями, как можно, например, определить вирусную инфекцию по анализу крови. И здесь оказывается, что проверить вообще кровь сразу на разные вирусы, не сделав предварительной конкретной заявки, что именно мы ищем – невозможно.
Если сравнить вирусные и микробные (бактериальные) инфекции, то можно убедиться, что анализы на бактерии и анализ на вирус имеют принципиально различную природу. Так, часто можно сделать бактериологическое исследование, которое в клинике часто именуют «бакпосевом». В результате на универсальных питательных средах вырастают колонии самых разных микроорганизмов, взятых из биоматериала, например, в крови или в мокроте. Затем из них выделяют чистую культуру, определяют чувствительность их к антибиотикам и назначают лечение.
С вирусами дело происходит совсем не так. Это неклеточные формы жизни, и размножаться они могут только в живых клетках, используя для синтеза белка их собственные структуры, только предоставляя им свой, вирусный, наследственный генетический материал. Так устроены все вирусы – гепатита, герпеса, ВИЧ, бешенства, гриппа, семейство аденовирусов, вызывающих ОРВИ. Поэтому найти присутствующего в организме вируса простым посевом, по методу «что вырастет, то вырастет» — никак нельзя. Даже если сделать люмбальную пункцию и взять ликвор в качестве искусственной среды, то ничего не получится. Для этого нужно «привить» его на клеточные культуры, например, куриные эмбрионы или культуру фибробластов человека. Дело это дорогое и хлопотное. Так изучают вирусы в институтах, но для широкой клинической практики эти методы совсем не годятся.
Так как определить какой – либо вирус в организме, и найти причину болезни? Для этого существуют три основных метода: ПЦР, или полимеразная цепная реакция, а так же иммуноферментный и серологический методы, которые представляют собою очень похожие исследования. Что представляют собой эти способы вирусологического исследования?
Это самый совершенный, самый чувствительный и специфичный способ определения инфекционного вирусного агента в организме. Он основан на типировании наследственного материала вируса. Как известно, у каждого живого существа есть свой, уникальный генетический код, зашифрованной двойной спиралью ДНК, состоящей из пар пиримидиновых и пуриновых оснований. Они кодируют белковую структуру организма. У вирусов тоже есть белки, которые образуют его оболочку, или нуклеокапсид. Конечно, есть и РНК-содержащие вирусы, вызывающие определенные заболевания, но их тоже можно обнаружить этим методом.
Смысл метода в многократном копировании, или усилении генетического сигнала специальными ферментами, а затем происходит сравнение полученного материала с базой данных. В результате вирус идентифицируется с точностью 100%.
Недостаток метода в том, что нельзя в образец «выпустить» ферменты, которые могут умножать копии сразу к сотне вирусов разных видов. Поэтому нужно искать конкретного возбудителя, который и вызвал инфицирование. А это значит, что врач может вам назначить ПЦР на вирусы герпеса, Эпштейн – Барра, папилломавирусы, и так далее. ПЦР можно сравнить с однозарядным ружьем, которое бьет без промаха, но каждый раз используется только один раз. А это значит, что поиск второго, третьего четвертого вирусов – это все новые анализы, и за каждый нужно заплатить отдельно.
Подробнее о данном методе исследования читайте в статье «Анализ крови на ПЦР«.
При ИФА уже ищется не конкретный виновник – генетический материал вируса в этом анализе не используется. Для ИФА используется определение антител в крови, которые вырабатываются организмом человека, как ответ на внедрение вируса. А ответ, как известно, может быть разный. В случае иммунодефицита антитела могут вырабатываться в таком малом количестве, что, несмотря на инфицирование, иммунитет к вирусу будет снижен, и анализ получится ложноотрицательным. В другом случае, у пациента может возникнуть гиперергическая реакция, обусловленная, например, аллергией или аутоиммунным заболеванием, и в результате, возникнет ложное впечатление о том, что человек болен.
Становится понятно, что иммуноферментный анализ является исследованием второго порядка, который опирается на косвенные данные.
На самом деле, ИФА являются частью общего серологического метода исследования. Все они направлены на то, чтобы выявить в сыворотке крови специфические антитела, которые носят противовирусный характер. Так, одним из видов серологических реакций является реакция флюоресценции, или РИФ. Здесь в сыворотке крови подсвечиваются необходимые антитела, которые становятся видны под микроскопом.
При иммуноферментном анализе к антителам присоединяют специальные меченые химические вещества.
Конечно, серологические исследования имеют определенные плюсы. Это быстрота исследования, это регистрация изменения титра антител, которое говорит о напряжённости, или инволюции инфекционного процесса, это невысокая стоимость и доступность.
Но с другой стороны у серологических способов есть и недостатки. Так, если болезнь еще не развилась, а заражение уже произошло (то есть пациент в инкубационном периоде), то серологические методы не будут действовать, поскольку антитела в крови ещё не наработались. Так, при исследовании герпесвирусов с помощью серологических методов, например ИФА, только через 2 недели после заражения, а иногда и позже, можно обнаружить присутствие этих антител. В тоже время ПЦР позволит определить, что заражение уже произошло даже и в более ранние сроки.
Наконец, многие спрашивают, можно ли определить, вирусная или бактериальная инфекция у человека по простому общему анализу крови. Определить нельзя, а предположить можно.
Так, при микробных инфекциях, например, при гнойно-септических процессах, в крови повышается количество лейкоцитов, увеличивается количество нейтрофилов, и происходит сдвиг лейкоцитарной формулы влево, когда молодые и необученные лейкоциты мобилизуются из костного мозга. В крови увеличивается количество палочкоядерных нейтрофилов, юных клеток, и даже миелоцитов.
Из-за такой нагрузки на гранулоцитарный росток может быть относительное снижение лимфоцитов, и на этом фоне виден рост СОЭ, или скорости оседания эритроцитов, значительно выше нормы.
Общий анализ крови при вирусной инфекции, то обычно в число лейкоцитов существенно не изменяется, и даже может немножко уменьшиться, за счёт снижения числа нейтрофилов. Напротив, увеличиваются лимфоциты и моноциты, которые отвечают за обучение и синтез антител. Что касается скорости оседания эритроцитов при вирусных инфекциях, то в типичных случаях оно не изменяется.
источник
Определение источника возникновения заболевания – один из основных пунктов среди тех, что необходимы для организации правильной и эффективной терапии. Несмотря на некоторые сходства в этиологии недуга бактериального и вирусного характера, они также имеют ряд различий, который важно учитывать при лечении. Наиболее простым способом определения вида инфекции является проведение анализа крови.
Вирусная инфекция – это все заболевания, причиной которых служит вирус
Для того чтобы понять основные различия между вирусной и бактериальной инфекцией не нужно быть биологом, достаточно подробно рассмотреть два вида микроорганизмов: бактерии и вирусы. Первые представляют собой одноклеточных микроорганизмов, которые имеют неоформленное ядро или вовсе его не имеют.
В зависимости от формы клетки бактерии подразделяют на такие виды как:
- «-кокки» (стафилококк, пневмококк и т.п.) – с круглой формой
- палочковидные (коклюш, дизентерия и т.п.) – с протянутой формой
- намного реже встречаются другие формы бактерий
Стоит понимать, что на протяжении всей жизни на поверхности и внутри тела человека обитает огромное количество бактерий. При нормальном иммунитете и общем защитном состоянии организма данные микроорганизмы совершенно не опасны, так как не патогены. Однако любое ослабление организма в совокупности с другими факторами сделают из невинных бактерий патогенные клетки, которые способны быть провокаторами серьезных недугов.
Вирусы, в свою очередь, изначально представлены классом «паразиты». Вне благоприятной обстановки клетки человеческого организма вирусы не способны долго жить и размножаться. Попав в организм человека (а точнее в его клетки), данные микроорганизмы обеспечивают себе комфортные условия для жизнедеятельности, после чего запускают механизм бесконечного копирования друг друга.
Вирусы отрицательно влияют на клетку, поэтому их появление и активизация развития сопровождаются производством интерферона.
Последний начинает взаимодействовать с другими здоровыми клетками и провоцирует появление противовирусного состояния. Такой исход событий заставляет организм человека стимулировать иммунную систему и активировать скрытые защитные ресурсы, которые направляются на борьбу с возникшим заболеванием.
Вирусы в большинстве случаев обитают в теле человека кратковременно, то есть только на период болезни. Однако некоторые из микроорганизмов данного класса могут жить в организме всю жизнь и активизироваться лишь в некоторых ситуациях с определенными условиями. Такой вирус зачастую не уничтожаем ни иммунитетом, ни медикаментами (ВИЧ, герпесы и т.п.).
Общий анализ крови – эффективная диагностика наличия или отсутствия инфекции в организме
Вирусная или бактериальная инфекция по анализу крови может быть определена не только профессиональным врачом, но и самим пациентом, у которого имеются результаты ранее проведенного диагностического мероприятия.
Для определения источника возникновения заболевания необходимо внимательно проанализировать каждый из показателей, среди представленных на карточке с результатами. Дело в том, что в зависимости от вида патогенных клеток происходят некоторые закономерные изменения в структурном составе крови. Определив их, можно определить вирусы вас сразили или бактерии.
Итак, общая картина показателей анализа крови при вирусной инфекции такова:
- лейкоциты – норма или немного ниже нормы (очень редко наблюдается небольшое увеличение)
- лимфоциты – выше нормы
- моноциты – выше нормы
- нейтрофилы – ниже нормы
- СОЭ – норма или незначительно повышение
Даже если все показатели анализа крови указывают на вирусную этиологию недуга, не менее важно проанализировать проявляющуюся симптоматику. Наиболее существенное различие между бактериальной и вирусной инфекцией заключается в том, что последняя имеет меньший инкубационный период (1-5 дней).
Развитие бактериальной инфекции в организме также специфично воздействует на структурный состав крови
В зависимости от вида бактерий-провокаторов недуга симптоматика и различия в показателях анализа могут быть немного разными, но в целом бактериальная инфекция имеет следующие специфичные особенности:
- лейкоциты – почти всегда выше нормы (редко – норма)
- нейтрофилы – выше нормы
- лимфоциты – немного ниже нормы (реже – норма)
- СОЭ – повышение
- появление молодых форм – метамиелоцитов и миелоцитов
Что касается симптоматики, то при бактериальном характере заболевания его инкубационный период, как правило, длиться дольше, чем при вирусной инфекции, и составляет 2-14 дней.
В любом случае, даже зная представленные выше особенности вирусных и бактериальных инфекций, определяемые через анализ крови, не стоит полностью полагаться на себя в постановке диагноза. Важно понимать, что нередко бактерии активизируются как следствие развития вирусной микрофлоры, а такую этиологию заболевания может определить только специалист.
В отличие от вирусной инфекции бактериальную необходимо лечить антибактериальными препаратами
Как было отмечено ранее, определить вирусная у вас инфекция или бактериальная необходимо для того, чтобы обозначить правильные и наиболее эффективные методы терапии.
Ниже представлены полезные советы по лечению недугов данных этиологических видов:
- Последний раз вернувшись к симптоматике недугов, отметим, что вирусная инфекция провоцирует общее физическое недомогание, лихорадку и скоропостижное повышение температуры, а бактериальная, наоборот, активизируется локально (ангина, отит и т.п.), развивается долго и сопровождается невысокой температурой (не более 38 Co).
- Начало терапии любого заболевания, вне зависимости от его этиологического вида, должно сопровождаться организацией полного покоя и постельного режима для пациента. Подобные условия должны поддерживать практически до полного выздоровления.
- Выбор медикаментозных препаратов – наиболее интересный вопрос в лечении вирусных и бактериальных инфекций. Последние необходимо лечить антибактериальными средствами (антибиотиками), дополняя их различными медикаментами для устранения местной симптоматики. Терапия же вирусной инфекции должна сопровождаться приемом противовирусных препаратов и тех же средств, направленных на устранение симптомов недуга.
- Использовать народные средства при лечении вирусных и бактериальных заболеваний можно, но только если это рационально и к месту.
- Ингаляции также не противопоказаны, но стоит понимать, что использовать их правильно лишь тогда, когда нет гнойных воспалительных процессов в дыхательных путях и повышенной температуры у больного.
Полезное видео — Как отличить вирусную инфекцию от бактериальной:
С различными инфекционными заболеваниями в своей жизни сталкивается каждый человек на планете. Некоторые переболевают инфекциями по нескольку раз за год, а часть населения имеют хронические инфекционные заболевания и наблюдаются у врача пожизненно.
Инфекционные болезни – это обширная группа заболеваний, поражающих животных и человека, возникающие вследствие попадания в организм различных микроорганизмов (бактерии, вирусы, грибы, паразиты) и развития серьезных нарушений здоровья. Острые инфекции протекают циклично, некоторые из них при определенных условиях имеют проградиентное течение с формированием хронического заболевания.
1) Снижение иммунологического статуса больного (первичные или вторичные иммунодефициты), к которому относятся сопутствующие болезни (заболевания легких, печени, сердца, сосудов, почек), определенный возраст (дети раннего возраста и пожилые люди), онкологические заболевания, заболевания крови, состояние после трансплантации органов и тканей.
2) Снижение резистентности (сопротивляемости) входных ворот инфекции (слизистые, через которые идет инфицирование человека и проникновение возбудителя в кровь). К снижению резистентности приводят частые простудные заболевания, удаление миндалин, оперативные вмешательства, хронические воспалительные заболевания желудочно-кишечного тракта и др.
3) Погодные факторы (переохлаждение, повышенная влажность, ветер).
4) Пренебрежение элементарными правилами личной гигиены (ежедневный туалет ротоглотки, тела, интимных зон, мытье рук)
5) Пренебрежение элементарными средствами защиты в случае контакта с больными инфекциями людьми (маска, кратковременный контакт, профилактические средства, вакцинация).
Для решения многочисленных вопросов и проблем, связанных с инфекционными заболеваниями, существует специалист – врач-инфекционист. Где найти такого доктора? В любом лечебно-профилактическом учреждении (поликлиника), где ведется ежедневный прием пациентов определенного района населенного пункта.
1. Гепатология (специфические и неспецифические заболевания печени и ЖВП, острые и хронические вирусные гепатиты А, В, С, D, Е, G, циррозы печени вирусной этиологии)
2. Заболевания желудочно-кишечного тракта (острые и хронические кишечные инфекции, дисбактериоз кишечника, специфические заболевания кишечника – брюшной тиф, паратифы и др.)
3. Паразитология (заболевания, вызванные простейшими (лямблиоз, амебиаз), гельминтозы (описторхоз, аскаридоз и другие)
4. TORCH-инфекции (ЦМВИ, ВПГ, токсоплазмоз, краснуха). Консультируются женщины на этапе планирования беременности, беременные женщины, другие пациенты с данными инфекциями.
5. Герпетические инфекции (любые пациенты с проявлениями или положительными лабораторными тестами на цитомегаловирус, вирус простого герпеса 1 и 2 типов, Вирус Эпштейн-Барр – ВЭБ, с синдромом хронической усталости, пациенты с «опоясывающим герпесом» (Herpes Zoster).
6. Иммунодефицитные состояния (часто болеющие пациенты , лица с хроническими поражениями носоглотки).
7. Последствия укуса клещей (подозрение на боррелиоз, клещевой энцефалит)
8. Нейроинфекции (менингиты различной этиологии, энцефалиты)
9. ВИЧ-инфекция
10. Особо опасные инфекции (холера, чума, геморрагические лихорадки) и многое другое.
1) Температура – самый частый симптом инфекционного заболевания. Это может быть высокая температура в течение нескольких дней без характерных симптомов ОРЗ или наоборот невысокая (субфебрильная) температура в течение длительного времени (2 недели и более) без определенной причины.
2) Нарушения цвета кожных покровов и склер глаз (желтуха), изменение цвета мочи, стула.
3) Появление сыпи любого характера, особенно на фоне подъема температуры.
4) Аллергические проявления длительные и без особого успеха после лечения у аллерголога.
5) Нарушения стула разного характера (от частого в течение короткого промежутка времени до полужидкого в течение 2х и более недель).
6) Неспецифические симптомы: слабость утомляемость, головные боли, мышечная слабость и другие.
7) Любые симптомы после характерного эпидемиологического анамнеза (контакта с больным, укусов насекомых, грызунов, контакта с больным скотом, другими животными и птицами, выезда за пределы страны с посещением любых стран с субтропическим и тропическим климатом).
Эти симптомы должны заставить вас обратиться к врачу незамедлительно. Самый ранний метод первичной диагностики инфекционного заболевания – консультация врача-инфекциониста (при отсутствие такового — терапевта). Именно от правильности постановки предварительного диагноза зависит объем диагностических исследований («анализов»).
Для обследования пациента на предмет наличия у него инфекционной болезни применяются две большие группы специфических методов:
1) Прямые методы диагностики (микробиологические методы, ПЦР-диагностика, ИФА метод с определением антигенов возбудителей).
2) Непрямые методы (серологические реакции для обнаружения антител – ИФА, РА, РНГА, РПГА, РТГА, РН и прочие).
Прямые методы диагностики направлены на выявление возбудителей и их антигенов.
Микробиологические исследования проводятся при подозрении на бактериальные и вирусные инфекции путем посева материала от больного на специальные питательные среды и своеобразного выращивания колоний патогенов в определенных комфортных для них условиях. Преимущество таких методов в выявлении самого возбудителя, однако ряд исследований проводится длительно – до 10 дней. В связи с этим на помощь пришла ПЦР-диагностика – определение антигенов возбудителей (ДНК, РНК). Преимущество ПЦР-диагностики в высокой специфичности метода с определением даже одной молекулы нуклеиновой кислоты (ДНК, РНК) в живом или погибшем материале.
Прямыми методами являются и паразитологические исследования материалов на обнаружение яиц простейших и гельминтов. Материалом для исследования при прямых методах является практически любой биологический материал: кровь, слизь носа и зева, моча, желчь, спинномозговая жидкость, биоптаты тканей и органов.
Результатом непрямых методов диагностики является обнаружение в крови специфических антител к какому-либо заболеванию — это иммуноглобулины, которые образуются в ответ на попадание в организм человека возбудителей инфекций. Это метод непрямого выявления возбудителя болезни по образовавшимся антителам, причем можно предполагать как острую инфекцию, так и обострение хронического заболевания. Реакции могут быть качественными и количественными, выражаемыми в титрах антител. Антитела IgM могут определяться как при остром процессе, так и обострении хронического. Антитела класса G свидетельствуют о хронической инфекции либо в стадии активации или ремиссии, реинфекции (повторной инфекции), периоде выздоровления (реконвалесценции), перенесенной инфекции в прошлом. IgG могут циркулировать пожизненно, формируя иммунитет к конкретной инфекции. Концентрация антител в сыворотке крови зависит от ряда факторов: времени с момента заражения, антигенных свойств возбудителя заболевания, состояния иммунной системы самого человека в момент заражения.
Материалом для непрямых методов является преимущественно сыворотка крови больного, взятая натощак.
Дополнительными методами диагностики являются параклинические методы (общий анализ крови, мочи, биохимические исследования крови), исследования кала – копрограмма, а также инструментальные исследования (УЗИ, МРТ и другие.)
источник
Вирусные инфекции — обширная группа заболеваний, многие из которых являются частыми спутниками человека. Наверное, каждый неоднократно сталкивался с ОРВИ — банальной простудой, которая способна в самый неподходящий момент вынудить нас отказаться от интересных планов. Каждый день в новостях можно прочесть «сводки с фронтов», где говорится о жертвах самых опасных из известных современному миру вирусов — таких как вирус Зика или вирус иммунодефицита человека. Противостояние этим коварным микроорганизмам кажется извечной проблемой, но хотелось бы избежать личного участия в этой войне.
Между тем скрыто протекающие вирусные инфекции выявляются все чаще. И любимая врачебная поговорка о том, что здоровых людей нет, а есть недообследованные, оказывается уместна в данной ситуации. Без лабораторной диагностики выявить нежеланных «гостей» в своем организме непросто — симптомы отсутствуют, а обострение может наступить через несколько лет. Вывод: надо брать инициативу в свои руки и отправляться сдавать анализы на вирусы.
Вирусы — крайне маленькие организмы, которых, в отличие от бактерий, невозможно увидеть в обычный световой микроскоп. Поэтому, когда речь заходит о вирусологических исследованиях, основной задачей лаборанта становится поиск «следов», которые оставил возбудитель в организме человека. Это могут быть специфические вещества, обнаруженные в крови, фрагменты ДНК микроорганизма или характерные для заболевания изменения в клетках, извлеченных из тела пациента.
Универсального анализа «на все вирусы сразу», к сожалению, не существует. Поэтому задача врача (или самого пациента — в случае, если диагностика является его личной инициативой) — выбрать направление для поиска инфекции. Иногда лаборатории для удобства объединяют некоторые вирусологические исследования в отдельные блоки, которые позволяют, однократно сдав кровь, провериться сразу на все распространенные вирусные заболевания, передаваемые половым путем. Или пройти комплекс анализов, разработанных для раннего срока беременности.
Заразиться вирусной инфекцией гораздо проще, чем думают далекие от медицины обыватели. Более того — многие из вирусов присутствуют в организме человека с самого детства. Так, каждый, кто переболел в детстве ветряной оспой, является носителем латентной формы ее возбудителя. Опасности для окружающих эта ситуация не представляет, однако спустя десятилетия вирус может проснуться и вызвать другое серьезное заболевание — опоясывающий лишай. А вирус папилломы человека (ВПЧ) может бессимптомно жить в организме мужчины, который без злого умысла передаст инфекцию своей половой партнерше: возможным последствием заражения для женщины станет рак шейки матки.
Чаще всего во взрослом возрасте люди нуждаются в диагностике следующих вирусных заболеваний:
- ВИЧ-инфекция и вирусные гепатиты : эти болезни смертельно опасны и легко передаются через кровь и половым путем, поэтому регулярное обследование стоит проходить всем без исключения людям старше 18-ти лет.
- Половые инфекции (герпес, цитомегаловирус, вирус папилломы человека, контагиозный моллюск). Они в большинстве своем не причиняют серьезного вреда здоровья, но могут стать причиной эстетических дефектов на коже, а в некоторых случаях — повышают вероятность возникновения рака.
- Детские инфекции во взрослом возрасте протекают гораздо тяжелее, а некоторые из них могут серьезно осложнить течение беременности. Поэтому имеет смысл подумать о прививках. Однако не все люди могут точно вспомнить, чем болели в ранние годы жизни, а анализы на антитела к вирусам ветрянки, кори, краснухи и эпидемического паротита прольют свет на эту ситуацию.
- Инфекционный мононуклеоз вызывается вирусом Эпштейна–Барр. Это заболевание чаще встречается в молодом возрасте и протекает по типу тяжелой простуды. Болезнь может потребовать госпитализации, поэтому вирусологический анализ важен для своевременной постановки диагноза.
Каждый вирус ведет себя в организме человека по-разному. Чтобы отыскать его, нужно знать, в каких органах и тканях его присутствие будет наиболее заметно. В некоторых случаях о наличии возбудителя расскажет кровь — в ответ на инфекционный процесс иммунная система синтезирует антитела к патогенным микроорганизмам. Но иногда более информативными являются цитология (изучение мазков) или гистология (приготовление микроскопических препаратов из кусочков тканей, извлеченных из тела при биопсии или в ходе операции).
Целью анализа на вирусы может быть не только первичная диагностика заболевания, но и контроль за его течением. Так, некоторые виды лабораторных исследований при гепатитах В и С проводятся больным, проходящим лечение, с целью оценки изменений характера инфекционного процесса — переход от острой формы к хронической, развитие обострения или ремиссии и т.д.
- Цитология. Самым известным примером цитологического анализа на вирус является микроскопическое исследование соскобов шейки матки и цервикального канала для диагностики вируса папилломы человека (ПАП-тест). Этот анализ полезно ежегодно сдавать каждой женщине старше 18-ти лет. Исследование безболезненно и позволяет попутно оценить наличие во влагалище атипичных клеток, характерных для онкологического процесса. Критерий выявления ВПЧ в ходе цитологической диагностики — присутствие в мазке койлоцитов и дискератоцитов — клеток эпителия с измененной окраской или увеличенным ядром. Особой подготовки к обследованию не требуется, результат теста известен через несколько дней.
- Гистология в диагностике вирусных инфекций имеет, как правило, вспомогательный характер: этот вид лабораторного исследования дает возможность выявить патологические изменения клеток не только на поверхности органа (как при мазках на цитологию), но и в толще тканей. Используется в диагностики вируса папилломы человека и в диагностике вирусных миокардитов.
- Иммуноферментный анализ (ИФА) — наиболее востребованная методика выявления вирусной инфекции в организме человека. Метод основан на поиске антигенов (частиц микроорганизма) или антител в крови у пациента. ИФА назначают для диагностики вирусных гепатитов, ВИЧ-инфекции, герпеса, цитомегаловирусной инфекции, мононуклеоза, детских инфекций и вирусных заболеваний, передающимся половым путем. Иногда, помимо крови, в качестве биоматериала для проведения анализа используется спинномозговая жидкость, околоплодные воды (при беременности) и другие жидкости. Подготовка к диагностике зависит от типа анализа, но обычно не представляет сложности для пациента. Результат ИФА на вирусы может быть готов в течение суток.
- Полимеразная цепная реакция (ПЦР) — еще один вид высокоточной диагностики вирусной инфекции, которая направлена на выявление ДНК или РНК возбудителя в исследуемом образце. Преимущество ПЦР заключается в том, что она позволяет обнаружить следы микроорганизма даже в случае, когда его концентрация в теле пациента очень мала, или если из-за особенностей иммунного ответа поставить диагноз на основании ИФА невозможно. Таким образом, на сегодняшний день ПЦР — самый надежный вид анализа на вирусы. Биоматериалом для исследования могут быть любые биологические жидкости или фрагменты тканей, где предполагается наличие возбудителя. Результат — как и в случае с ИФА — будет готов на следующий день или даже через несколько часов.
Результатом лабораторной диагностики вирусных инфекций является бланк с указанием полученной в ходе исследования информации. Помните, что полученные сведения — еще не диагноз, и предназначены они в первую очередь для лечащего врача.
- Гепатит С и В диагностируются методом ИФА и ПЦР. В зависимости от цели анализа (подтверждение наличия вируса или контроль за течением инфекционного процесса) в бланке с результатами будет указан либо однозначный результат («положительно» или «отрицательно»), либо будет обозначен титр антител, который обозначается в виде числового значения в международных единицах (МЕ/мл). Конкретные показатели количественного анализа на антитела определяются стадией заболевания и состоянием иммунной системы пациента.
- ВПЧ и герпес подлежат качественной диагностике — то есть результатом анализа станет однозначный ответ, подтверждающий или опровергающий присутствие антител, антигенов или ДНК в исследуемом образце. В зависимости от целей исследования врач может направить вас на ИФА или ПЦР-анализ (а в случае с ВПЧ инфекция может быть также выявлена в ходе ПАП-теста, цитологически), а биоматериалом послужит сыворотка крови, моча, клетки кожи, соскоб эпителия слизистой носа и т.д. Такое разнообразие образцов важно в диагностике герпетической инфекции, которая в латентной форме встречается у 90% населения, однако выявление «следов» вирусов в области проявления симптомов будет свидетельствовать о его «причастности» к недугу. В случае с ВПЧ основной задачей исследования является определение конкретного штамма вируса — их много, но не все из них обладают онкогенным действием, поэтому точный диагноз крайне важен.
- ВИЧ диагностируется методом ИФА, в ходе которого определяются циркулирующие в крови антитела и антигены вируса. В случае получения положительного результата лаборатория повторяет тест методом иммуноблотинга (это более точный вид анализа) и только после этого предоставляет результат пациенту. Существует и ПЦР-метод диагностики ВИЧ-инфекции, который применяется для оценки эффективности противовирусной терапии.
- Аденовирус является причиной примерно 10% всех ОРЗ и 20% пневмоний у молодых людей, поэтому его диагностика актуальна для подтверждения текущей или перенесенной инфекции. Тест проводится методом иммуноанализа сыворотки крови, а результат становится известен в течение недели. В бланке будет указано, найдены ли антитела к вирусу (анализ положительный) или нет (анализ отрицательный).
- Ротавирус вызывает диарею у детей и взрослых. Антигены возбудителя обнаруживаются в кале, анализ проводится методом латекс-агглютинации (близкий к ИФА вид диагностики, который осуществляется вручную — на предметном стекле или в пробирке). Результат анализа обычно готов на следующий день, заключения бывают двух видов: положительные и отрицательные.
- Детские болезни — корь, краснуха, ветряная оспа, паротит — во взрослом возрасте, как правило, диагностируются по антителам класса G или M в сыворотке крови. Первые говорят о перенесенном заболевании (это означает, что риска заболеть повторно нет), вторые — об острой инфекции. Исследование проводится методом ИФА.
Подтвержденный факт наличия у вас вирусного заболевания может показаться плохой новостью, однако такой исход дает возможность вовремя начать специфическое лечение и победить инфекцию до того, как она успеет серьезно навредить здоровью. Современные диагностические методики позволяют получить точный результат в короткие сроки и при необходимости повторить исследование, чтобы убедиться в эффективности терапии. Не забывайте регулярно сдавать анализы на вирусы в профилактических целях — это выбор разумного человека.
Не забудьте о подготовке к анализам: если сдаете кровь, воздержитесь от приема алкоголя, сильнодействующих обезболивающих за 2–3 дня до процедуры. При сборе на анализ образцов мочи и кала нужно придерживаться рекомендаций врача и обязательно (!) использовать стерильную емкость. Также нужно сообщить специалисту, если вы принимаете антибиотики.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Вирус Эпштейна-Барр – это вирус, который относится к семейству герпес вирусов, 4-й тип герпетической инфекции, способен поражать лимфоциты и другие иммунные клетки, слизистую оболочку верхних дыхательных путей, нейроны центральной нервной системы и практически все внутренние органы. В литературе можно встретить аббревиатуру ВЭБ или VEB — инфекция.
Вирус Эпштейна-Барр является одним из наиболее распространенных вирусов среди населения всей планеты. Всемирная организация здравоохранения подсчитала статистику, что 9 из 10 людей в мире являются носителями данного вируса. Но при этом исследовать его начали относительно недавно, и нельзя сказать, что он полностью изучен.
Интересные факты!
- Вирус Эпштейна-Барр настолько часто встречается, что дети часто с ним встречаются еще в младенческом возрасте.
- Данная вирусная инфекция может стать причиной частых и длительно протекающих различных инфекционных заболеваний (ОРВИ, бактериальные инфекции, хронические стоматиты, тонзиллиты, риниты, синуситы и так далее)
- Новые исследования доказали, что вирус Эпштейна-Барр может являться пусковым механизмом многих часто встречаемых и полностью неизлечимых патологий, например, сахарного диабета, аутоиммунного тиреоидита, ревматоидного артрита. Хотя предполагают, что не сам вирус приводит к развитию аутоиммунного процесса, а его взаимодействие с другими вирусными или бактериальными инфекциями.
- Вы постоянно устаете, не хватает сил на все дела, думаете, что не высыпаетесь или витаминов не хватает, да и погода сонная? Это синдром хронической усталости, на вас, возможно, действует вирус Эпштейна-Барр. Герпетические инфекции часто являются причиной развития данного синдрома.
Источники инфекции
- Больной человек активной формой вируса Эпштейна-Барр, начиная с последних дней инкубационного периода,
- 6 месяцев после заражения инфекцией ВЭБ,
- носители вируса Эпштейна-Барр – каждый пятый переболевший человек остается источником заражения для других людей много лет.
Группы риска по инфицированию вирусом Эпштейна-Барр:
- дети до 10 лет,
- ВИЧ-позитивные люди, особенно в стадии СПИД,
- люди с иммунодефицитными состояниями,
- беременные женщины.
Пути передачи вируса Эпштейна-Барр:
- Контактно-бытовой путь. Наиболее часто встречаемый путь передачи – через поцелуи. Через посуду, предметы личной гигиены, полотенца вирус передать тяжелее, так как он быстро погибает в окружающей среде.
- Воздушно-капельный путь – во время разговора, кашля, чихания слюна с вирусом в виде аэрозолей попадает в воздух, при вдыхании такой взвеси вирус попадает на слизистые оболочки верхних дыхательных путей здорового человека.
- Трансмиссивный путь передачи, то есть, через кровь. Такой путь возможен при переливании компонентов крови, трансплантации костного мозга и других органов, также теоретически возможна передача вируса при использовании нестерильных шприцов и хирургических инструментов.
- Трансплацентарный путь – передача вируса от матери к ребенку во время вынашивания и родов, а также при грудном вскармливании.
- Алиментарный путь – через воду и пищу, такой путь возможен, но не имеет особого эпидемического значения в распространении данного вируса.
- Вирус попадает на слизистую оболочку рта, глотки, в миндалины и слюнные железы, здесь начинается их интенсивное размножение, затем через капилляры вирионы попадают в кровь и разносятся по всему организму.
-
Вирусы поражают иммунные клетки, а именно В-лимфоциты, при чем, не уменьшает их количество, а стимулируют их избыточную выработку. В ответ на повышенное количество В-лимфоцитов реагируют Т-лимфоциты, которые уничтожают пораженные иммунные клетки. Это проявляется увеличением лимфатических узлов всех групп (микрополиадения).
- При недостаточности иммунитета, а именно низком уровне Т-лимфоцитов, организм не может удерживать инфекцию, в таком случае развивается хроническое течение вируса Эпштейна-Барр. Также вирус может вызвать распространенный или генерализованный процесс. В таком случае поражается центральная нервная система, печень, селезенка, сердце. Могут развиться и другие тяжелые проявления вируса Эпштейна-Барр. К слову, недостаток Т-лимфоцитов наблюдается при СПИДе, поэтому для людей с ВИЧ-статусом вирус Эпштейна-Барр может стать губительным.
-
При хорошем иммунном ответе проявлений болезни может и не быть, что обусловлено наличием массового иммунитета у людей к вирусам простого герпеса, который перекрестно реагирует и на вирус Эпштейна-Барр. Но в большинстве случаев после заражения вирус проявляется острой инфекцией, а именно инфекционным мононуклеозом, в процессе которого происходит выработка иммуноглобулинов к ВЭБ-инфекции. Эти антитела удерживают вирионы в В-лимфоцитах на протяжении десятков лет.
Наиболее классическим и типичным острым проявлением вируса Эпштейна-Барр является инфекционный мононуклеоз или болезнь Филатова. У людей с хорошим иммунитетом данная патология может не развиться вовсе. А может просто не диагностироваться и расцениваться как обычная вирусная инфекция. В этот период обычно формируются специфические антитела (иммуноглобулины к ВЭБ), которые в дальнейшем подавляют активность и размножение вируса.
При адекватном иммунном ответе и полноценном лечении на данном этапе происходит выздоровление пациента и формирование пожизненного иммунитета к вирусу Эпштейна-Барр. Но если случаются какие-то «поломки» и сбои в иммунитете, то полного подавления вируса не происходит, он продолжает свою жизнедеятельность в клетках и тканях организма. В таком случае могут развиться заболевания, ассоциированные с ВЭБ.
Заболевания, которые связаны с вирусом Эпштейна-Барр:
- Осложнения инфекционного мононуклеоза:
- токсический гепатит,
- присоединение бактериальной инфекции и развитие сепсиса,
- менингит, энцефалит,
- разрыв селезенки,
- снижение уровня тромбоцитов и свертываемости крови,
- анемия,
- вирусная и/или бактериальная пневмония и так далее.
- Синдром хронической усталости – это проявление поражения вегетативной нервной системы ВЭБ-инфекцией.
- Генерализованная вирусная инфекция Эпштейна-Барр – поражение вирусом всех жизненно важных органов, в первую очередь центральной нервной системы.
- Онкологические заболевания:
- лимфогранулематоз, лимфома, лимфома Беркитта – рак лимфоидной ткани;
- раковые опухоли, располагающиеся в области носоглотки, рак миндалин;
- рак пищевода, желудка и тонкого кишечника.
- Аутоиммунные заболевания:
- рассеянный склероз,
- сахарный диабет,
- системная красная волчанка,
- аутоиммнный гепатит,
- ревматоидный артрит и прочие.
- Изменения иммунитета:
- Общая вариабельная иммунная недостаточность – проявляется частыми инфекционными заболеваниями, длительным и осложненным их течением, повторными случаями заболеваний, к которым формируется стойкий иммунитет (ветряная оспа, корь, краснуха и так далее). Особенно тяжело при таком состоянии иммунной системы протекают вирусные заболевания: вирусные гепатиты, простой герпес, цитомегаловирус и так далее. При бактериальных инфекциях повышен риск развития сепсиса – заражение крови.
- Тяжелые аллергические реакции – эритема, болезнь Лайелла, синдром Стивенса-Джонсона и прочие.
ВЭБ-инфекция в содружестве с другими вирусными и бактериальными инфекциями (в большей степени с В-гемолитическим стрептококком) извращают иммунный ответ. При этом иммунные клетки начинают распознавать собственные ткани как чужие, повреждая их.
Данное заболевание чаще встречается у детей, чем у взрослых, что объясняется тем, что до 20 лет человек уже неоднократно сталкивается с вирусом Эпштейна-Барр. Причем, инфекционный мононуклеоз чаще встречается в период раннего детского возраста, когда ребенок попадает в детский коллектив и круг его общения значительно расширяется.
У взрослых чаще происходит реактивация вируса, а не его острое проявление.
Таблица. Симптомы инфекционного мононуклеоза.
| Проявления болезни | Механизм возникновения симптома | Как проявляется? |
| Инкубационный период:5-45 дней | Происходит размножение вируса в слюнных железах, миндалинах, лимфатических узлах. | Отсутствие симптомов. Возможно повышение температуры тела до 38 0 С, утомляемость, заложенность носа, при осмотре носоглотки можно увидеть рыхлые миндалины, покраснение небных дужек (состояние, подобное ОРВИ). |
| Интоксикационный синдром – начинается с первых дней начала болезни, самый разгар симптомов наблюдается через 5-7 дней от начала заболевания, эти симптомы могут сохраняться от недели до 1 месяца. | Вирусы попадают в кровь и разносятся по организму, вызывая интоксикацию. Токсины действуют на центральную нервную систему и практически все органы. |
|
| Катаральные явления – могут проявиться еще в инкубационном периоде, более выражены в первую неделю заболевания. | Вирусы, размножаясь в железах ротовой полости, миндалинах, вызывают воспалительный процесс верхних дыхательных путей. Вирусное воспаление может спровоцировать присоединение бактериальной или грибковой инфекции. |
|
| Увеличение лимфатических узлов— ярко выражено через неделю после начала болезни, сохраняются до выздоровления. | Вирусы, размножаясь в лимфатических узлах, стимулируют выработку В-лимфоцитов и других иммунных клеток, вызывая воспаление лимфатической системы. | Прощупываются увеличенные лимфатические узлы более чем в пяти группах (шейные, подчелюстные, затылочные, над- и подключичные, подмышечные и так далее). Их размер не более 1 см, по консистенции они плотно-эластичные, безболезненные, без признаков нагноения. |
| Увеличение печени и селезенки – с 5-7 дня заболевания, этот симптом может сохраняться в течение нескольких недель. | Вирус поражает В-лимфоциты, которые скоплены во всех внутренних органах, первыми реагируют печень и селезенка, которые особенно обильно снабжены иммунными клетками. Также эти органы участвуют в обезвреживании токсинов. | Увеличение печени +1-2 см,
Селезенка может увеличиться до внушительных размеров, это сопровождается болями в левом подреберье. |
| Период восстановления (реконвалесценция) наступает не ранее, чем через 15-20 дней. | В организме вырабатываются специфические иммуноглобулины к вирусу Эпштейна-Барр, происходит гибель большей части вирионов и подавление их размножения. | Постепенно все симптомы уходят, улучшается общее самочувствие, уменьшаются лимфатические узлы, нормализуется состояние печени и селезенки. В этот период может наступить обострение заболевания с возвратом всех симптомов, затем опять период затихания. Это происходит при несостоятельном иммунитете, в такой ситуации инфекционный мононуклеоз может длиться до 18 месяцев. |

Этот синдром чаще развивается у молодых работоспособных людей 20-40 лет.
Как проявляется синдром хронической усталости?
- Утомляемость, слабость, недостаток сил и энергии возникает не зависимо от нагрузок, даже, если человек особо ничего не делает в течение дня.
- Это чувство не проходит даже после полноценного сна и отдыха, а порой и после отпуска.
- Хроническая усталость, вызванная вирусом Эпштейна-Барр, часто сопровождается ломотой во всем теле, слабостью в мышцах, головными болями и различными гриппоподобными проявлениями (повышение температуры тела до 37,50С, заложенность носа и прочее).
- Плохой сон – не смотря на чувство усталости, человеку не удается уснуть до утра или сон некрепкий, тревожный, могут мучать плохие сновидения.
- Нарушение психического состояния: депрессии, психозы, апатия, перепады настроения, неудовлетворенность жизнью. Развитие психологических расстройств связано с тем, что головной мозг полностью не отдыхает и постоянно находится в перевозбужденном состоянии.
- Изменение умственной деятельности: нарушение концентрации внимания, ухудшение памяти, забывчивость, невнимательность.
Данное течение ВЭБ-инфекции характерно для людей с иммунодефицитами, особенно связанных с ВИЧ-инфекцией. Также такое состояние может развиться при пересадке костного мозга от больного вирусом Эпштейна-Барр.
В таком случае заболевание начинается в виде инфекционного мононуклеоза, на фоне которого происходит поражение жизненно-важных органов:
- Центральная нервная система: энцефалит, менингоэнцефалит, отек мозга;
- Сердце: миокардит, эндокардит, остановка сердца;
- Легкие: интерстициальная пневмония, дыхательная недостаточность;
- Печень: токсический гепатит, печеночная недостаточность;
- Селезенка: увеличение ее размеров, разрыв селезенки;
- Почки: нефрит, острая почечная недостаточность;
- Кровь: нарушение свертываемости крови, ДВС-синдром (диссеминированное внутрисосудистое свертывание крови);
- Лимфатическая система: острый пролиферативный синдром и другие проявления генерализованной инфекции.
Такое распространение вируса может привести к смерти пациента.
Симптоматика генерализованной ВЭБ-инфекции схожа с бактериальным сепсисом, диагностировать помогут лабораторные исследования крови (выявление вируса Эпштейн-Барр).
Положительный результат – это определение уровня иммуноглобулинов выше установленных нормальных значений. Для каждых лабораторий имеются свои показатели нормы. Это зависит от метода определения, вида оборудования, единиц измерения. Обычно показатели нормы указываются в графах полученных результатов.
Для начала хочу сказать, что положительные антитела к вирусу Эпштейна-Барр – это не всегда патология и диагноз. Более того, практически все взрослые и половина детей, начиная с раннего возраста, обследуемые на ВЭБ-инфекцию получают положительные результаты. Необходимо правильно расценивать полученные результаты. Рассмотрим различные ситуации, которые могут быть.
Таблица: Оценка результатов анализов на антитела к вирусу Эпштейна-Барр.
| Полученный результат* | На что может указывать результат? | |||
| IgM к капсидному антигену (VCA) | IgG к капсидному антигену (VCA) | IgG к раннему антигену (ЕА) | IgG к ядерному или нуклеарному, или позднему антигену (EBNA) | |
| — | — | — | — | Отрицательный результат или отсутствие вируса Эпштейна-Барр, указывает на то, что иммунитет еще не сталкивался с этой инфекцией. Если клинически есть симптомы ВЭБ-инфекции, то такой результат может иметь место при выраженном иммунодефиците, например, при ВИЧ. В таком случае требуется дополнительное исследование в виде ПЦР крови на определение ДНК вируса Эпштейна-Барр. |
| — | + | — | + | Этот результат указывает на перенесенную вирусную инфекцию Эпштейна-Барр. Такой результат получают не ранее, чем через 6 месяцев после инфицирования данным вирусом. Специфического лечения не требуется. |
| + | — | — | — | Такой анализ характерен в инкубационном периоде и начале заболевания (период до 1 недели симптомов). Требуется срочная консультация инфекциониста и лечение. |
| + | — | + | — | Этот результат также характерен для острого периода ВЭБ-инфекции (2-3-я неделя заболевания). Требуется консультация инфекциониста и противовирусная и антибактериальная терапия. |
| + | + | + | — | Острый период или обострение хронического вируса Эпштейна-Барр. Также требуется лечение. |
| + | + | + | + | Обострение хронического течения ВЭБ-инфекции, возникает при осложненном течении заболевания на фоне сниженного иммунитета. Требуется тщательное дополнительное исследование и лечение. |
Если получен сомнительный результат к одному их показателей, то такой анализ надо пересдать через 1-2 недели.
В некоторых случаях, например, при наличии жалоб в виде длительной лихорадки, увеличенных лимфатических узлов и прочих симптомов, если имеются положительные антитела класса G, требуется определить, как давно человек перенес данную инфекцию и насколько состоятельны антитела к возбудителю (способны ли они контролировать инфекцию) или вирус «поднимает голову», вызывая обострения.
Результат получают в виде индекса, измеряемого в процентах. Чем выше индекс (лучше, если он будет 100%), тем более выражен иммунитет к вирусу Эпштейна-Барр. Это указывает на то, что клинические проявления связаны с другой инфекцией, возможно, также герпетической, но другого типа. Средний (40-60%) и низкий (менее 40%) индекс авидности антител указывает на несостоятельный иммунитет против ВЭБ-инфекции, требуются дополнительные исследования для постановки правильного диагноза.
ПЦР-диагностика (полимеразно-цепная реакция) – это лабораторный метод исследования, который направлен на выявление не иммунной реакции, а непосредственно самого вируса, его ДНК. Это современный метод диагностики, точность которого достигает 99,9% Методом ПЦР можно обследовать кровь, смывы из носоглотки, мокроту, биопсионный материал различных опухолевидных образований и любые другие биологические материалы.
ПЦР к ВЭБ назначают при подозрении на генерализованную инфекцию Эпштейна-Барр, при иммунодефицитах, например, ВИЧ, в сомнительных и сложных клинических случаях. Также данный метод можно использовать при наличии различных онкологических заболеваний.
ПЦР не используют в виде скрининга на ВЭБ (как первый анализ) из-за его сложности и высокой стоимости исследования.
- Положительный результат или выявлена ДНК ВЭБ – указывает на активный процесс вируса Эпштейна-Барр.
- Отрицательный результат или не выявлена ДНК ВЭБ – указывает на отсутствие вируса в исследуемом материале.
| Показатель | Норма, усредненные показатели | Изменения, характерные для инфекционного мононуклеоза |
| Эритроциты | 4-5 Т/л | Норма или незначительное снижение. |
| Гемоглобин | 120-150 г/л | Норма или снижение. В тяжелых случаях наблюдается анемия, уровень гемоглобина ниже 90 г/л. |
| Лейкоциты | 4-9 Г/л | Чаще всего количество лейкоцитов повышено, особенно в период разгара инфекционного процесса. |
| Базофилы | 0-1% | При выраженной реакции лимфоузлов возможно повышение данных элементов крови. Также необходимо быть бдительным, так как эти клетки появляются в крови при лейкозах (раке крови). |
| Эозинофилы | 0,5-5% | Чаще всего в пределах нормы. В период выздоровления возможно незначительное повышение уровня эозинофилов. |
| Сегментоядерные нейтрофилы | 47-72% | Уровень нейтрофилов может быть снижен за счет увеличения количества лимфоцитов. Но их повышение указывает на присоединение бактериальной инфекции, например при развитии гнойной ангины или лимфаденита на фоне инфекционного мононуклеоза. |
| Палочкоядерные нейтрофилы | 1-6% | |
| Лимфоциты | 19-37% | Уровень лимфоцитов повышен, что связано с повышенной выработкой В-лимфоцитов под действием ВЭБ. Повышенный показатель лимфоцитов сопровождает весь период инфекционного мононуклеоза. |
| Моноциты | 3-11% | Характерный признак мононуклеоза – повышенный уровень моноцитов. При ручном исследовании общего анализа крови лаборанты обычно указывают на наличие моноцитов необычной формы и размеров – атипичных мононуклеаров. |
| Скорость оседания эритроцитов | 3-15 мм/ч | Данный показатель повышен при активном вирусе Эпштейна-Барр, что связано с активной циркуляцией иммунных комплексов антиген+антитело. |
При инфекционном мононуклеозе наблюдается увеличение печени и селезенки, поэтому очень важно контролировать биохимические показатели крови. Часто инфекционный мононуклеоз сопровождается развитием желтухи, при которой изменяются показатели печеночных проб (записаться).
Возможные отклонения от нормы в функциональных пробах печени при инфекционном мононуклеозе:
- Повышение уровня трансаминаз в несколько раз:
- норма АлТ 10-40 ЕД/л,
- норма АсТ 20-40 ЕД/л.
- Повышение показателя тимоловой пробы – норма до 5 ЕД.
- Умеренное повышение уровня общего билирубина за счет несвязанного или прямого: норма общего билирубина – до 20 ммоль/л.
- Повышение уровня щелочной фосфатазы – норма 30-90 ЕД/л.
Прогрессивный рост показателей и нарастание желтухи может указывать на развитие токсического гепатита, в виде осложнения инфекционного мононуклеоза. Данное состояние требует интенсивной терапии.
По поводу методов лечения у медиков и ученых общего мнения до сих пор нет, и в настоящее время проводится большое количество исследований в отношении противовирусного лечения. На данный момент специфических препаратов, эффективных в отношении вируса Эпштейна-Барр нет.
Инфекционный мононуклеоз является показанием для стационарного лечения, с дальнейшим восстановлением в домашних условиях. Хотя при нетяжелом течении, госпитализации в больницу можно избежать.
В острый период инфекционного мононуклеоза важно соблюдать щадящий режим и диету:
- полупостельный режим, ограничение физических нагрузок,
- необходимо обильное питье,
- питание должно быть частым, сбалансированным, небольшими порциями,
- исключить жареную, острую, копченую, соленую, сладкую пищу,
- хорошо влияют на течение болезни кисломолочные продукты,
- рацион должен содержать достаточное количество белков и витаминов, особенно С, группы В,
- отказаться от продуктов, содержащих химические консерванты, красители, усилители вкуса,
- важно исключить продукты, которые являются аллергенами: шоколад, цитрусы, бобовые, мед, некоторые ягоды, свежие фрукты не по сезону и прочие.
При синдроме хронической усталости полезными будут:
- нормализация режима труда, сна и отдыха,
- активная физическая нагрузка,
- положительные эмоции, занятие любимым делом,
- полноценное питание,
- комплекс поливитаминов.

Принципы лечения ВЭБ-инфекции у детей и взрослых одинаковые, разница только в рекомендуемых возрастных дозировках.
| Группа препаратов | Препарат | Когда назначается? |
| Противовирусные препараты, подавляющие активность ДНК-полимеразы вируса Эпштейна-Барр | Ацикловир, Герпевир, Пацикловир, Цидофовир, Фоскавир | При остром инфекционном мононуклеозе использование данных препаратов не дает ожидаемого результата, что связано с особенностью строения и жизнедеятельности вируса. А вот при генерализованной ВЭБ-инфекции, онкологических заболеваниях, ассоциированных с вирусом Эпштейна-Барр и других проявлениях осложненного и хронического течения вирусной инфекции Эпштейна-Барр, назначение этих препаратов обосновано и улучшает прогноз заболеваний. |
| Другие препараты, обладающие неспецифическим противовирусным и/или иммуностимулирующим действием | Интерферон, Виферон, Лаферобион, Циклоферон, Изоприназин (Гроприназин), Арбидол, Урацил, Ремантадин, Полиоксидоний, ИРС-19 и прочие. | Также не оказывают эффективность в остром периоде инфекционного мононуклеоза. Их назначают только в случае тяжелого течения заболевания. Эти препараты рекомендованы в период обострений хронического течения ВЭБ-инфекции, а также в восстановительный период после острого инфекционного мононуклеоза. |
| Иммуноглобулины | Пентаглобин, Полигам, Сандлглобулин, Биовен и другие. | Эти препараты содержат готовые антитела в отношении различных инфекционных возбудителей, связываются с вирионами Эпштейна-Барр и выводят их из организма. Доказана их высокая эффективность в лечении острой и обострении хронической вирусной инфекции Эпштейна-Барр. Они используются только в условиях стационарной клиники в виде внутривенных капельниц. |
| Антибактериальные препараты | Азитромицин, Линкомицин, Цефтриаксон, Цефадокс и другие | Антибиотики назначают только в случае присоединения бактериальной инфекции, например при гнойной ангине, бактериальной пневмонии. Важно! При инфекционном мононуклеозе не используют антибиотики пенициллинового ряда:
|
| Витамины | Витрум, Пиковит, Нейровитан, Мильгама и многие другие | Витамины необходимы в восстановительный период после инфекционного мононуклеоза, а также при синдроме хронической усталости (особенно витамины группы В), и для профилактики обострения ВЭБ-инфекции. |
| Противоаллергические (антигистаминные) препараты | Супрастин, Лоратадин (Кларитин), Цетрин и многие другие. | Антигистаминные препараты эффективны в острый период инфекционного мононуклеоза, облегчает общее состояние, уменьшает риск развития осложнений. |
| Нестероидные противовоспалительные препараты | Парацетамол, Ибупрофен, Нимесулид и другие | Эти препараты используют при выраженной интоксикации, лихорадке. Важно! Нельзя использовать Аспирин. |
| Глюкортикостероиды | Преднизолон, Дексаметазон | Гормональные препараты используют только при тяжелом и осложненном течении вируса Эпштейна-Барр. |
| Препараты для обработки горла и полости рта | Ингалипт, Лисобакт, Декатилен и многие другие. | Это необходимо для лечения и профилактики бактериальной ангины, которая часто присоединяется на фоне инфекционного мононуклеоза. |
| Препараты для улучшения работы печени | Гепабене, Эссенциале, Гептрал, Карсил и многие другие. | Гепатопротекторы необходимы при наличии токсического гепатита и желтухи, который развивается на фоне инфекционного мононуклеоза. |
| Сорбенты | Энтеросгель, Атоксил, Активированный уголь и другие. | Кишечные сорбенты способствуют более быстрому выведению токсинов из организма, облегчают течение острого периода инфекционного мононуклеоза. |
Лечение вируса Эпштейна-Барр подбирается индивидуально в зависимости от тяжести течения, проявлений болезни, состояния иммунитета пациента и наличия сопутствующих патологий.
- Противовирусные препараты:Ацикловир, Герпевир, Интерфероны,
- сосудистые препараты: Актовегин, Церебролизин,
- препараты, защищающие нервные клетки от воздействия вируса:Глицин, Энцефабол, Инстенон,
- антидепрессанты,
- успокоительные препараты,
- поливитамины.
Народные методы лечения эффективно дополнят лекарственную терапию. Природа имеет большой арсенал лекарств для повышения иммунитета, который так необходим для контроля над вирусом Эпштейна-Барр.
- Настойка Эхинацеи – по 3-5 капель (для детей старше 12 лет) и по 20-30 капель для взрослых 2-3 раза в сутки перед приемом пищи.
- Настойка Женьшеня – по 5-10 капель 2 раза в сутки.
- Травяной сбор (не рекомендован беременным и детям до 12 лет):
- Цветы ромашки,
- Мята перечная,
- Женьшень,
- Мать-и-мачеха,
- Календулы цветы.
- Зеленый чай с лимоном, медом и имбирем – повышает защитные силы организма.
- Масло пихты – используют наружно, смазывают кожу над увеличенными лимфатическими узлами.
- Сырой яичный желток:каждое утро натощак в течение 2-3 недель, улучшает работу печени и содержит большое количество полезных веществ.
- Корень Магонии или ягоды орегонского винограда – добавлять в чай, пить 3 раза в сутки.
Взять травы в равных пропорциях, размешать. Для заваривания чая 1 столовую ложку заливают 200,0 мл кипятка и заваривают 10-15 минут. Принимают3 раза в сутки.
Если инфицирование вирусом приводит к развитию инфекционного мононуклеоза (высокая температура, боль и покраснение в горле, признаки ангины, боли в суставах, головные боли, насморк, увеличенные шейные, подчелюстные, затылочные, надключичные и подключичные, подмышечные лимфатические узлы, увеличение печени и селезенки, боль в животе, тошнота, возможно желтуха), то следует обращаться к врачу-инфекционисту (записаться) или терапевту (записаться) (для взрослых) и педиатру (записаться) (для детей).
Если инфицирование вирусом приводит к синдрому хронической усталости (утомляемость, слабость, недостаток энергии и сил присутствует постоянно вне зависимости от объема выполняемой работы, не проходит после отдыха, сочетается с ломотой в теле, плохим сном, слабостью в мышцах, заложенностью носа, перепадами настроения, плохой памятью, невнимательностью и т.д.), следует обращаться к врачу-неврологу (записаться), психологу (записаться), иммунологу (записаться) или терапевту. Выбор врача конкретной специальности, к которому нужно обратиться, зависит от того, какие именно симптомы больше всего беспокоят человека.
Так, при частых стрессах, бессоннице, беспричинном страхе, тревожности лучше всего обращаться к психологу. При ухудшении умственной деятельности (забывчивости, невнимательности, плохой памяти и концентрации внимания и т.д.) оптимально обращаться к врачу-неврологу. При частых простудных заболеваниях, обострениях хронических болезней или рецидивах ранее излеченных патологий оптимально обращаться к врачу-иммунологу. А к врачу-терапевту можно обращаться, если человека беспокоят различные симптомы, и среди них нет каких-либо наиболее сильно выраженных.
Если же инфекционный мононуклеоз переходит в форму генерализованной инфекции, следует немедленно вызывать «Скорую помощь» и госпитализироваться в отделение интенсивной терапии (реанимацию).

Планирование беременности и обследование на антитела к вирусу Эпштейна-Барр:
- Обнаружены иммуноглобулины классаG (VCAиEBNA) – спокойно можно планировать беременность, при хорошем иммунитете реактивация вируса не страшна.
- Положительные иммуноглобулины класса М – с зачатием малыша придется подождать до полного выздоровления, подтвержденного анализом на антитела к ВЭБ.
- В крови нет никаких антител к вирусу Эпштейна-Барр –беременеть можно и нужно, но придется наблюдаться, периодически сдавая анализы. Также надо защитить себя от возможного инфицирования ВЭБ в период вынашивания, укреплять свой иммунитет.
Если во время беременности выявили антитела класса М к вирусу Эпштейна-Барр, то женщину обязательно госпитализируют в стационар до полного выздоровления, проводят необходимое симптоматическое лечение, назначают противовирусные препараты, вводят иммуноглобулины.
Как именно вирус Эпштейна-Барр влияет на беременность и плод, до конца еще не изучено. Но многими исследованиями доказано, что у беременных женщин с активной ВЭБ-инфекцией намного чаще встречаются патологии у вынашиваемого малыша. Но это совсем не значит, что если женщина во время беременности перенесла активный вирус Эпштейна-Барр, то ребенок должен родиться нездоровым.
Возможные осложнения вируса Эпштейна-Барр на беременность и плод:
- преждевременное пребывание беременности (выкидыши),
- мертворождение,
- задержка внутриутробного развития (ЗВУР), гипотрофия плода,
- недоношенность,
- послеродовые осложнения: маточное кровотечение, ДВС-синдром, сепсис,
- возможны пороки развития центральной нервной системы ребенка (гидроцефалия, недоразвитие мозга и прочее), связанные с действием вируса на нервные клетки плода.
Вирус Эпштейна-Барр – как и все вирусы герпеса, это хроническая инфекция, которая имеет свои периоды течения:
- Инфицирование с последующим активным периодом вируса (острая вирусная ВЭБ-инфекция или инфекционный мононуклеоз);
- Выздоровление, при котором вирус переходит в неактивное состояние, в таком виде инфекция может существовать в организме всю жизнь;
- Хроническое течение вирусной инфекцииЭпштейна-Барр –характеризуется реактивацией вируса, которая наступает в периоды снижения иммунитета, проявляется в виде различных заболеваний (синдрома хронической усталости, изменений иммунитета, онкологических заболеваний и так далее).
Чтобы понять, какие симптомы вызывает Эпштейн-Барр вирус igg , необходимо разобраться, что подразумевается под данным условным обозначением. Буквосочетание igg – это вариант неправильного написания IgG, которым для краткости пользуются врачи и работники лабораторий. IgG представляет собой иммуноглобулин G, который является вариантом антител, вырабатываемых в ответ на проникновение вируса в организм с целью его уничтожения. Иммунокомпетентные клетки вырабатывают пять типов антител – IgG, IgM, IgA, IgD, IgE. Поэтому когда пишут IgG, то имеют в виду антитела именно этого типа.
Таким образом, вся запись «Эпштейн-Барр вирус igg» означает, что речь идет о наличии в организме человека антител типа IgG к вирусу. В настоящее время в организме человека могут вырабатываться несколько типов антител IgG к различным частям вируса Эпштейна-Барр, таких как:
- IgG к капсидному антигену (VCA) – анти- IgG-VCA;
- IgG к ранним антигенам (ЕА) – анти-IgG-ЕА;
- IgG к нуклеарным антигенам (EBNA) – анти-IgG-NA.
Каждый тип антител вырабатывается в определенные промежутки и стадии протекания инфекции. Так, анти-IgG-VCA и анти-IgG-NA вырабатываются в ответ на первичное проникновение вируса в организм, а затем сохраняются на протяжении всей жизни, защищая человека от повторного инфицирования. Если в крови человека обнаруживаются анти-IgG-NA или анти-IgG-VCA, то это свидетельствует о том, что когда-то он был инфицирован вирусом. А вирус Эпштейн-Барра, однажды попав в организм, сохраняется в нем всю жизнь. Причем в большинстве случаев такое вирусоносительство бессимптомно и неопасно для человека. В более редких случаях вирус может привести к хронической инфекции, которая известна под названием синдром хронической усталости. Иногда при первичном инфицировании человек заболевает инфекционным мононуклеозом, который практически всегда оканчивается выздоровлением. Тем не менее, при любом варианте течения инфекции, вызванной вирусом Эпштейна-Барр, у человека обнаруживаются антитела анти-IgG-NA или анти-IgG-VCA, которые образуются в момент первого в жизни проникновения микроба в организм. Поэтому наличие данных антител не позволяет точно говорить о симптоматике, вызываемой вирусом в текущий момент времени.
А вот обнаружение антител типа анти-IgG-ЕА может свидетельствовать об активном течении хронической инфекции, которая сопровождается клиническими симптомами. Таим образом, под записью «Эпштейн-Барр вирус igg» применительно к симптоматике, врачи понимают именно наличие в организме антител типа анти-IgG-ЕА. То есть, можно сказать, что понятие «Эпштейн-Барр вирус igg» в короткой форме свидетельствует о наличии у человека симптомов хронической инфекции, вызванной микроорганизмом.
Симптомы хронической инфекции, вызванной вирусом Эпштейна-Барр (ВЭБИ, или синдром хронической усталости), следующие:
- Длительное субфебрильное повышение температуры;
- Низкая работоспособность;
- Беспричинная и необъяснимая слабость;
- Увеличение лимфоузлов, расположенных в различных частях тела;
- Нарушения сна;
- Рецидивирующие ангины.
Хроническая ВЭБИ протекает волнообразно и длительно, причем многие пациенты описывают свое состояние как «постоянный грипп». Выраженность симптомов хронической ВЭБИ может попеременно изменяться от сильной до слабой степеней. В настоящее время хроническую ВЭБИ называют синдромом хронической усталости.
Кроме того, хроническая ВЭБИ может приводить к формированию некоторых опухолей, таких как:
- Назофарингеальная карцинома;
- Лимфогранулематоз;
- Лимфома Беркитта;
- Новообразования желудка и кишечника;
- Волосатая лейкоплакия рта;
- Тимома (опухоль тимуса) и др.
источник
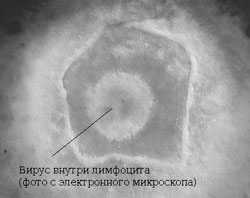 Вирусы поражают иммунные клетки, а именно В-лимфоциты, при чем, не уменьшает их количество, а стимулируют их избыточную выработку. В ответ на повышенное количество В-лимфоцитов реагируют Т-лимфоциты, которые уничтожают пораженные иммунные клетки. Это проявляется увеличением лимфатических узлов всех групп (микрополиадения).
Вирусы поражают иммунные клетки, а именно В-лимфоциты, при чем, не уменьшает их количество, а стимулируют их избыточную выработку. В ответ на повышенное количество В-лимфоцитов реагируют Т-лимфоциты, которые уничтожают пораженные иммунные клетки. Это проявляется увеличением лимфатических узлов всех групп (микрополиадения).  При хорошем иммунном ответе проявлений болезни может и не быть, что обусловлено наличием массового иммунитета у людей к вирусам простого герпеса, который перекрестно реагирует и на вирус Эпштейна-Барр. Но в большинстве случаев после заражения вирус проявляется острой инфекцией, а именно инфекционным мононуклеозом, в процессе которого происходит выработка иммуноглобулинов к ВЭБ-инфекции. Эти антитела удерживают вирионы в В-лимфоцитах на протяжении десятков лет.
При хорошем иммунном ответе проявлений болезни может и не быть, что обусловлено наличием массового иммунитета у людей к вирусам простого герпеса, который перекрестно реагирует и на вирус Эпштейна-Барр. Но в большинстве случаев после заражения вирус проявляется острой инфекцией, а именно инфекционным мононуклеозом, в процессе которого происходит выработка иммуноглобулинов к ВЭБ-инфекции. Эти антитела удерживают вирионы в В-лимфоцитах на протяжении десятков лет.