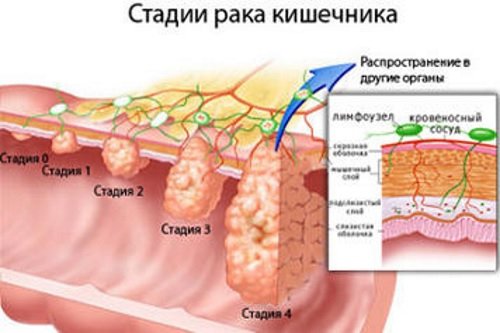
Согласно статистическим данным рак толстого кишечника встречается в 15% всех случаев онкологических заболеваний. Для большей выживаемости пациента необходимо начинать лечение на ранних стадиях, поэтому мировая практика предусматривает раннюю диагностику заболеваний.
Для того чтобы заподозрить злокачественное новообразование в кишечнике необходимо знать основные симптомы и признаки:
- быстрая немотивированная потеря веса;
- общая слабость, повышенная утомляемость, головные боли – как следствие интоксикационного синдрома;
- необъяснимое повышение температуры длительное время, может быть следствием воспалительного компонента в районе ракового очага;
- нарушение стула со склонностью к запорам;
- ложные позывы к дефекации (тенезмы);
- продолжительные хронические боли в животе разной локализации и характеристик;
- патологические выделения с калом: гной, кровь, слизь;
- регулярный метеоризм;
- недержание кала (следствие поражения мышечных структур прямой кишки и анального отверстия);
- снижение или повышение аппетита, возможно отвращение к пище;
- недержание мочи, признаки цистита (поражение близкорасположенных органов);
- признаки непроходимости кишечника (при полной обтурации просвета кишечной трубки раковым процессом).
Рисками для развития рака кишечника являются:
- возраст после 40 лет;
- мужской пол;
- вредные привычки, в особенности курение;
- наличие в семейном анамнезе случаев онкологии кишечника.
При подозрении на заболевание лучше всего обратиться к врачу для обследования, постановки диагноза и специализированного лечения.
Рекомендовано проведение такого рода тестов ежегодно после 45 лет всем. Они позволят не только заподозрить раковый процесс, но и предположить наличие полипов, объяснить малокровие и общую слабость.
Проводится после обращения больного в лечебное учреждение. В данном случае экспресс тестов не достаточно для верификации диагноза и подтверждении опухолевого процесса для начала специализированного корректного лечения. Необходимы дополнительные исследования.
Врач подробно выясняет жалобы пациента, задавая наводящие вопросы, уточная каждый аспект. Уточняется наличие заболеваний у родственников, не только рак кишечника, но и онкологии в целом, системных патологий, различных пороков. Врач уточняет и сверяется по амбулаторной карте пациента: чем он болел до обращения, были ли оперативные вмешательства. На основании жалоб специалист уже может составить определенную картину и наметить дальнейший диагностический путь.
После сбора жалоб проводится тщательный осмотр. Определяется симметричность живота, наличие патологических образований, асимметрии передней брюшной стенки. Затем приступают к пальпаторному обследованию.
Пальпация проводится в два этапа: поверхностная и глубокая. Пациента укладывают на спину, ноги немного сгибают в коленях для расслабления мышц передней брюшной стенки. Больного учат правильно дышать: глубоко ртом. Исследование проводится в теплой комнате, руки врача при этом также должны быть согреты.
Затем легкими нажатиями прощупывают по кругу весь живот. Врач оценивает напряжение передней брюшной стенки, наличие вздутия живота, урчания по ходу кишечника, болезненность.
Следующий этап – глубокая пальпация. Ее основное назначение определить границы паренхиматозных органов: печени, селезенки, почек и поджелудочной железы. Оценить пальпаторные характеристики отрезков кишечника на разных участках.
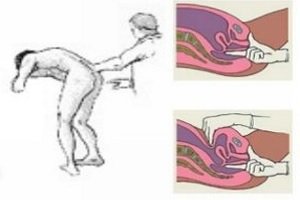
Пустая ампула прямой кишки – симптом обуховской больницы, может свидетельствовать о кишечной непроходимости. После обследования врач оценивает цвет и консистенцию кала, наличие или отсутствие крови на перчатке.
После тщательного опроса и физикального осмотра пациента врач прибегает к лабораторным методам.
Обязательным методом исследования является анализ крови. Оцениваются клинические показатели и биохимические.
| Метод исследования | Показатели, указывающие на онкологию |
|---|---|
| Клинический анализ крови |
|
| Биохимический анализ крови |
|
Показатели крови неспецифичны, так как могут меняться при абсолютно любом патологическом состоянии организма как свидетельства нарушений гомеостаза. Но в комплексном обследовании информативны, динамические исследования позволяют оценить результат терапии.
Суть диагностического исследования заключается в микроскопии тканей, полученных из патологического очага и определения их клеточного состава.
Берется материал во время инструментального исследования при эндоскопии или из операционного материала. Оценка клеточного состава позволяет распознать раковый процесс в патологическом очаге, или же очаг является полипом, аутоиммунной инфильтрацией, воспалительной инфекционной гранулемой и так далее. Также материалы биопсии позволяют определить первичный очаг, если процесс в кишечнике является метастазом.
Онкологическими маркерами называют специфические белковые соединения, которые появляются в организме человека при течении онкологического роста. Для кишечного рака нет характерных специфических показателей, чаще всего определяют только 2 вида белков: СА-19-9 и РЭА (раковый эмбриональный антиген).
СА-19-9 может свидетельствовать не только о раковом процессе в кишечнике, но и в поджелудочной железе и желудке. Также показатель может повыситься при муковисцедозе или воспалении кишечника. РЭА повышается при абсолютно любом онкологическом процессе.
Использование специальной медицинской аппаратуры позволяет визуализировать раковый процесс, обнаружить метастатическое поражение других органов и систем, определить степень тяжести и вероятный прогноз.
Рентгенологический метод исследования проводится каждому больному с подозрением на заболевания кишечника.
Метод является наиболее простым. Больного необходимо подготовить перед обследованием путем заблаговременного очищения кишечника. Затем больному через анальное отверстие вводят раствор бариевой взвеси около 1,8-2 литров, он позволяет визуализировать стенки кишечника на рентгенологическом аппарате. При этом больной должен лежать на левом боку с приведенными к туловищу согнутыми ногами, правильное размеренное дыхание позволит перенести исследование без сильного дискомфорта. Снимки делаются в положении стоя после того как раствор равномерно распределится по толстому кишечнику.
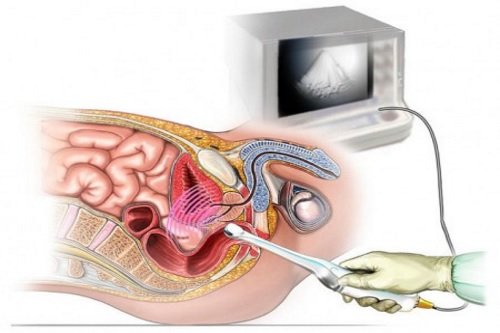
Позволяет визуализировать онкологический очаг при помощи звуковых волн высокой частоты. Датчик УЗИ аппарата вводится в прямую кишку.
Метод определяет объем образования, его прорастание в соседние органы и ткани, локальные метастазы в периферические лимфатические узлы рядом с очагом.
Магниторезонансная или компьютерная томография позволяет послойными срезами определить наличие патологических образований. Также как и ирригоскопия могут быть использованы контрастные вещества для лучшей визуализации.
Проводится в положении пациента лежа. Не требует особой подготовки. Позволяет визуализировать наличие метастатического повреждения других органов брюшной полости.
Метод эндоскопического осмотра прямой кишки. Не требует такого объема подготовительных мероприятий как колоноскопия.
Через анальное отверстие в прямую кишку вводится эндоскопический аппарат, который позволяет в онлайн режиме оценить состояние слизистой стенки отрезка кишки, удалить полипы, прижечь микроэррозии и взять материал для биопсии и верификации опухоли.
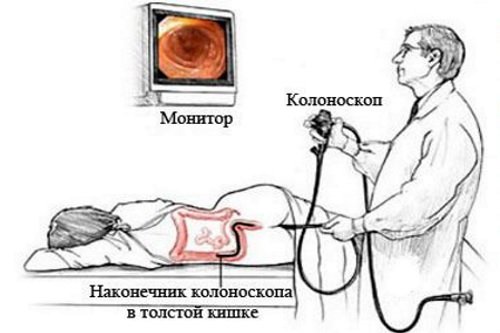
Колоноскопия является «золотым стандартом» в диагностике рака толстого кишечника и других заболеваний (неспецифический язвенный колит, полипоз, болезнь Крона и так далее). Позволяет не только визуализировать слизистую кишечника, но и сохранить данные на электронном носителе.
Также исследование позволяет взять материал для биопсии, провести микрохирургические эндоскопические манипуляции. Недостатком метода является невозможность определить глубину прорастания. Метод довольно болезненный, требует длительной подготовки в виде диеты и очищение кишечника (медикаментозными препаратами или клизмами).
Новый метод, редко используется из-за дороговизны аппаратуры. Благодаря видеокамере в капсуле позволяет оценить слизистую всех отделов желудочно-кишечного тракта.
Малоинформативен, так как не позволяет взять материал для биопсийного исследования. Результат врач получает не в режиме реального времени, а только после естественного выхода капсулы. По прохождении аппарата через ЖКТ есть вероятность застревания капсулы в слепых зонах (слепая кишка, дивертикулы).
| Метод | Преимущества | Недостатки |
|---|---|---|
| Ирригография |
|
|
| УЗИ |
|
|
| Ректороманоскопия |
|
|
| Колоноскопия |
(«золотой стандарт»)
- Высокоинформативный метод, позволяющий визуализировать слизистую всего толстого кишечника;
- Позволяет взять материал для биопсии;
- Проводит микрохирургические оперативные пособия по удалению полипов толстого кишечника, прижигание эрозий слизистой.
- Болезненный метод исследования;
- Требует тщательной подготовки и диеты в течение нескольких суток перед диагностикой;
- Не определяет глубину прорастания опухоли и наличие метастазов;
- Имеет множество побочных эффектов и противопоказаний;
- Необходима специальная эндоскопическая аппаратура.
- Позволяет визуализировать объемы патологического образования, его связь с прилежащими тканями;
- Безболезненный метод;
- Обнаружение метастатического поражения лимфатических узлов брюшной полости, а также других органов брюшной полости.
- Нет возможности взять материал из очага на анализ для дифференциального диагноза;
- Могут быть артефакты во время исследования (погрешности) при малейшем движении пациента.
- Позволяет визуализировать слизистую всех отделов желудочно-кишечной трубки;
- Безболезненный метод.
- Требует такой же подготовки как при колоноскопии;
- Капсула может «застрять» в дивертикулах (карманах) кишечника;
- Дороговизна метода;
- Из-за больших объемов капсулы ее трудно проглотить;
- Результаты только после выхода капсулы.
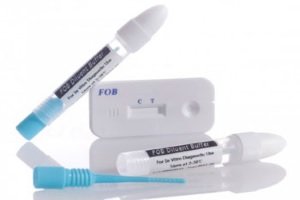
Основным методом, по которому можно заподозрить наличие онкологического процесса в кишечнике является экспресс-тест на наличие скрытой крови в кале, который больной самостоятельно без назначения врача может приобрести в аптеке.
«Золотым стандартом» в верификации опухолевого процесса является проведение колоноскопии. Для определения глубины прорастания опухоли и наличия метастазов в брюшной полости она дополняется томографическими исследованиями (КТ или МРТ кишечника).
источник
При возникновении симптомов до того, как назначать лечение врач должен подтвердить диагноз с помощью объективных исследований. Прежде всего, проводится лабораторные тесты, которые способны показать отклонение от нормы.
Больному назначают общий анализ крови, кала, мочи. Если у специалиста есть подозрение, что развивается патология желудочно-кишечного тракта, приводящая к внутреннему кровотечению, то назначается тест для того чтоб его обнаружить.
При патологии слизистой пищевода, желудка, двенадцатиперстной кишки каловые массы становятся почти черным или темно-красными из-за контакта крови с ферментами. Если нарушена целостность кишок, то кал приобретает ярко-красный цвет. При значительных кровотечениях пациент нуждается в экстренной медицинской помощи.
Кровотечение не всегда постоянное, язвы и воспаления кровоточат периодически. При небольшом вовлечении кровеносных сосудов в патологический процесс оттенок каловых масс и их консистенция не изменяется.
Если при копрограмме кровь не обнаружена, а врач подозревает скрытое кровотечение, то пациент должен сдать другой анализ. Реакция на скрытую кровь в кале бывает положительная, при этом необязательно кровотечение присутствует, то есть результат ложноположительный.
Анализ на скрытую кровь рекомендован, если у пациента присутствуют следующие симптомы:
- боль в животе, которая постоянна или возникает периодически;
- тошнота и рвота;
- изжога;
- опорожнения по консистенции отличаются от нормы (кашицеобразные);
- ложные позывы к дефекации;
- частые запоры;
- диарея;
- потеря веса, отсутствие аппетита;
- гипертермия.
Исследование позволяет подтвердить диагноз. Оно также проводится, если у пациента с помощью других диагностических методов были обнаружены заболевания ЖКТ. Результаты помогут специалисту понять степень поражения слизистой и определить тяжесть заболевания, а повторный тест покажет, насколько эффективна назначенная терапия.
Назначить проведение теста может терапевт, онколог, хирург, гастроэнтеролог. Перед сдачей нужна предварительная подготовка. Врачи дают следующие рекомендации. За 72 часа до сдачи анализа исключите из меню железосодержащие продукты, а также томаты и овощи и фрукты, имеющие зеленый цвет. Не стоит употреблять мясо или рыбу, поскольку в них есть гемоглобин.
За неделю прекратить прием медикаментов, таких как аспирин, слабительные, железосодержащие таблетки, нестероидные противовоспалительные лекарства. Если приостановить медикаментозную терапию нет возможности, то врачу нужно сообщить о принимаемых препаратах.
Не употреблять продукты, изменяющие окраску кала. Сбор материала должен проводиться до диагностических манипуляций в области пищеварительного тракта. Не рекомендуется делать клизму или принимать слабительные препараты, чтоб ускорить получение образца для анализа.
Нельзя собирать образец во время менструации. Если проводилась рентгенодиагностика, то анализ можно сдавать только спустя 2-3 дня.
Если у обследуемого есть заболевания пародонта, при котором выраженная кровоточивость десен, то за сутки до сбора кала не советуют чистить зубы, поскольку попавшая в желудок кровь способна выдать положительный результат.
Брать материал нужно с трех разных сторон каловых масс. Вероятен недостоверный ответ, если в образец попадет вода или моча. Для того чтоб это исключить рекомендуется постелить клеенку на унитаз. Образец для проверки нужно поместить в пластиковый контейнер (его можно приобрести в аптеке) и принести в лабораторию в ближайшие 2-3 часов.
Анализ на скрытую кровь положительный, если развивается патология, при которой в просвет желудка или кишки попадает некоторый объем крови. То есть присутствует болезнь, для которой характерно воспаление слизистой и ее перфорация.
Положительный ответ говорит о развитии следующих патологий:
- колоректальный рак;
- опухоль;
- язвенная болезнь;
- язвенный колит;
- туберкулез кишечника;
- паразиты, травмирующие слизистую кишечника;
- изменения вен пищевода из-за цирроза или тромбофлебита селезеночной вены;
- эрозивный эзофагит;
- болезнь Рандю-Ослера;
- геморрой.
У маленьких детей также могут увидеть кровь в кале. Довольно часто это связано с непереносимостью ребенком коровьего молока. Если кроха находится на грудном вскармливании, то даже употребление матерью молока, сливочного масла, сметаны может спровоцировать кровотечение.
Кровотечение у малыша может быть вызвано дисбактериозом, амебиазом, колитом, дизентерией. Одной из причин присутствия крови в кале это трещины анального отверстия, возникшие в результате прохождения слишком твердых каловых масс. Это бывает, если ребенок мало употребляет жидкости.
Опухоли в толстой кишке несильно, но постоянно кровоточат с момента образования. Если кровотечение стало обильным, то оно обнаружится и при копрограмме. Анализ на скрытую кровь помогает увидеть симптомы рака в ранний период, а это увеличивает шансы благоприятного исхода болезни. Положительный анализ на скрытую кровь будет из-за кровотечения из носа или десен, глотки.
Во время исследования применяются химические вещества, которые при контакте с эритроцитом под действием окисления изменяют окраску. Метод Грегерсена позволяет увидеть даже малое количество гемоглобина. Бензидин окрашивает железо в синий цвет.
С учетом скорости окрашивания и его интенсивности устанавливают слабоположительную (+), положительную (++ или +++) и резкоположительную (++++) реакцию. При применении бензидина удается установить кровопотери свыше 15 мл/сут, что часто дает ложноположительные результаты.
Иммунохимический анализ кала считается более точным. В нем используются антитела к гемоглобину человека, поэтому нет нужды соблюдать диету. Тест высокочувствительный, он выявит 0,05 мг гемоглобина на грамм кала (при 0,2 мл/г кала считается тест положительным).
Этот способ позволяет обнаружить опухолевые образования в толстом кишечнике, но не выявляет кровотечение из пищевода или желудка. В 3% случаев тесты дают положительный результат при отсутствии новообразования в толстом кишечнике.
В норме в кале отсутствует кровь, поэтому если нет патологии, провоцирующей кровотечение в пищеводе, желудке или кишечнике, то результат анализа будет отрицательным. При некоторых обстоятельствах анализ кала на скрытую кровь дает ложноположительный или ложноотрицательный результат.
Так, часто при исследовании не выявляется кровь в случае образования в толстом кишечнике, поэтому для подтверждения колоректального рака и полипов, применяется колоноскопия или гибкая сигмоидоскопия.
Ложноположительный результат может быть получен, если отсутствовала подготовка к исследованию, если есть кровоточивость десен или у пациента часто случаются носовые кровотечения. Кровь в кале будет если нанесена слизистой оболочке травма, например, пациент порезал пищевод рыбной костью.
Чаще проводится анализ именно на наличие железа в каловых массах, поэтому даже съеденное вчера яблоко, может окрасить образец, что будет трактоваться как присутствие крови. Чтобы исключить ложноположительные или ложноотрицательные результаты рекомендуется проводить диагностику трижды (образцов трех последовательных дефекаций) и выполнять все рекомендации по подготовке к исследованию и сбору материала.
Если анализ оказался неинформативным, то врач назначает проведение аппаратного исследования — колоноскопию. Оно заключается в осмотре поверхности толстой кишки при помощи эндоскопа, введенного через анальное отверстие.
Такая диагностика позволит увидеть точную локализацию просвета. Для определения состояния слизистой пищевода или желудка применяется эндоскопия, при которой гибкая трубка вставляется через рот. Для того чтоб исключить ошибочный результат рекомендуется сдавать анализ трижды.
Если исследование дало отрицательный результат, то врач не станет исключать язвенную болезнь или раковое поражение органа пищеварительной системы. На основании одного лишь анализа на скрытую кровь в кале нельзя поставить диагноз, он лишь означает, что присутствует патология и совместно с клиническими проявлениями болезни позволяет установить предварительный диагноз.
источник
Согласно статистическим данным рак толстого кишечника встречается в 15% всех случаев онкологических заболеваний. Для большей выживаемости пациента необходимо начинать лечение на ранних стадиях, поэтому мировая практика предусматривает раннюю диагностику заболеваний.
Для того чтобы заподозрить злокачественное новообразование в кишечнике необходимо знать основные симптомы и признаки:
- быстрая немотивированная потеря веса;
- общая слабость, повышенная утомляемость, головные боли – как следствие интоксикационного синдрома;
- необъяснимое повышение температуры длительное время, может быть следствием воспалительного компонента в районе ракового очага;
- нарушение стула со склонностью к запорам;
- ложные позывы к дефекации (тенезмы);
- продолжительные хронические боли в животе разной локализации и характеристик;
- патологические выделения с калом: гной, кровь, слизь;
- регулярный метеоризм;
- недержание кала (следствие поражения мышечных структур прямой кишки и анального отверстия);
- снижение или повышение аппетита, возможно отвращение к пище;
- недержание мочи, признаки цистита (поражение близкорасположенных органов);
- признаки непроходимости кишечника (при полной обтурации просвета кишечной трубки раковым процессом).
Рисками для развития рака кишечника являются:
- возраст после 40 лет;
- мужской пол;
- вредные привычки, в особенности курение;
- наличие в семейном анамнезе случаев онкологии кишечника.
При подозрении на заболевание лучше всего обратиться к врачу для обследования, постановки диагноза и специализированного лечения.

Рекомендовано проведение такого рода тестов ежегодно после 45 лет всем. Они позволят не только заподозрить раковый процесс, но и предположить наличие полипов, объяснить малокровие и общую слабость.
Проводится после обращения больного в лечебное учреждение. В данном случае экспресс тестов не достаточно для верификации диагноза и подтверждении опухолевого процесса для начала специализированного корректного лечения. Необходимы дополнительные исследования.
Врач подробно выясняет жалобы пациента, задавая наводящие вопросы, уточная каждый аспект. Уточняется наличие заболеваний у родственников, не только рак кишечника, но и онкологии в целом, системных патологий, различных пороков. Врач уточняет и сверяется по амбулаторной карте пациента: чем он болел до обращения, были ли оперативные вмешательства. На основании жалоб специалист уже может составить определенную картину и наметить дальнейший диагностический путь.
После сбора жалоб проводится тщательный осмотр. Определяется симметричность живота, наличие патологических образований, асимметрии передней брюшной стенки. Затем приступают к пальпаторному обследованию.
Пальпация проводится в два этапа: поверхностная и глубокая. Пациента укладывают на спину, ноги немного сгибают в коленях для расслабления мышц передней брюшной стенки. Больного учат правильно дышать: глубоко ртом. Исследование проводится в теплой комнате, руки врача при этом также должны быть согреты.
Затем легкими нажатиями прощупывают по кругу весь живот. Врач оценивает напряжение передней брюшной стенки, наличие вздутия живота, урчания по ходу кишечника, болезненность.
Следующий этап – глубокая пальпация. Ее основное назначение определить границы паренхиматозных органов: печени, селезенки, почек и поджелудочной железы. Оценить пальпаторные характеристики отрезков кишечника на разных участках.

Пустая ампула прямой кишки – симптом обуховской больницы, может свидетельствовать о кишечной непроходимости. После обследования врач оценивает цвет и консистенцию кала, наличие или отсутствие крови на перчатке.
После тщательного опроса и физикального осмотра пациента врач прибегает к лабораторным методам.
Обязательным методом исследования является анализ крови. Оцениваются клинические показатели и биохимические.
| Метод исследования | Показатели, указывающие на онкологию |
|---|---|
| Клинический анализ крови |
|
| Биохимический анализ крови |
|
Показатели крови неспецифичны, так как могут меняться при абсолютно любом патологическом состоянии организма как свидетельства нарушений гомеостаза. Но в комплексном обследовании информативны, динамические исследования позволяют оценить результат терапии.
Суть диагностического исследования заключается в микроскопии тканей, полученных из патологического очага и определения их клеточного состава.
Берется материал во время инструментального исследования при эндоскопии или из операционного материала. Оценка клеточного состава позволяет распознать раковый процесс в патологическом очаге, или же очаг является полипом, аутоиммунной инфильтрацией, воспалительной инфекционной гранулемой и так далее. Также материалы биопсии позволяют определить первичный очаг, если процесс в кишечнике является метастазом.
Онкологическими маркерами называют специфические белковые соединения, которые появляются в организме человека при течении онкологического роста. Для кишечного рака нет характерных специфических показателей, чаще всего определяют только 2 вида белков: СА-19-9 и РЭА (раковый эмбриональный антиген).
СА-19-9 может свидетельствовать не только о раковом процессе в кишечнике, но и в поджелудочной железе и желудке. Также показатель может повыситься при муковисцедозе или воспалении кишечника. РЭА повышается при абсолютно любом онкологическом процессе.
Использование специальной медицинской аппаратуры позволяет визуализировать раковый процесс, обнаружить метастатическое поражение других органов и систем, определить степень тяжести и вероятный прогноз.
Рентгенологический метод исследования проводится каждому больному с подозрением на заболевания кишечника.
Метод является наиболее простым. Больного необходимо подготовить перед обследованием путем заблаговременного очищения кишечника. Затем больному через анальное отверстие вводят раствор бариевой взвеси около 1,8-2 литров, он позволяет визуализировать стенки кишечника на рентгенологическом аппарате. При этом больной должен лежать на левом боку с приведенными к туловищу согнутыми ногами, правильное размеренное дыхание позволит перенести исследование без сильного дискомфорта. Снимки делаются в положении стоя после того как раствор равномерно распределится по толстому кишечнику.
Позволяет визуализировать онкологический очаг при помощи звуковых волн высокой частоты. Датчик УЗИ аппарата вводится в прямую кишку.
Метод определяет объем образования, его прорастание в соседние органы и ткани, локальные метастазы в периферические лимфатические узлы рядом с очагом.
Магниторезонансная или компьютерная томография позволяет послойными срезами определить наличие патологических образований. Также как и ирригоскопия могут быть использованы контрастные вещества для лучшей визуализации.
Проводится в положении пациента лежа. Не требует особой подготовки. Позволяет визуализировать наличие метастатического повреждения других органов брюшной полости.
Метод эндоскопического осмотра прямой кишки. Не требует такого объема подготовительных мероприятий как колоноскопия.
Через анальное отверстие в прямую кишку вводится эндоскопический аппарат, который позволяет в онлайн режиме оценить состояние слизистой стенки отрезка кишки, удалить полипы, прижечь микроэррозии и взять материал для биопсии и верификации опухоли.
Колоноскопия является «золотым стандартом» в диагностике рака толстого кишечника и других заболеваний (неспецифический язвенный колит, полипоз, болезнь Крона и так далее). Позволяет не только визуализировать слизистую кишечника, но и сохранить данные на электронном носителе.
Также исследование позволяет взять материал для биопсии, провести микрохирургические эндоскопические манипуляции. Недостатком метода является невозможность определить глубину прорастания. Метод довольно болезненный, требует длительной подготовки в виде диеты и очищение кишечника (медикаментозными препаратами или клизмами).
Новый метод, редко используется из-за дороговизны аппаратуры. Благодаря видеокамере в капсуле позволяет оценить слизистую всех отделов желудочно-кишечного тракта.
Малоинформативен, так как не позволяет взять материал для биопсийного исследования. Результат врач получает не в режиме реального времени, а только после естественного выхода капсулы. По прохождении аппарата через ЖКТ есть вероятность застревания капсулы в слепых зонах (слепая кишка, дивертикулы).
| Метод | Преимущества | Недостатки |
|---|---|---|
| Ирригография |
|
|
| УЗИ |
|
|
| Ректороманоскопия |
|
|
| Колоноскопия |
(«золотой стандарт»)
- Высокоинформативный метод, позволяющий визуализировать слизистую всего толстого кишечника;
- Позволяет взять материал для биопсии;
- Проводит микрохирургические оперативные пособия по удалению полипов толстого кишечника, прижигание эрозий слизистой.
- Болезненный метод исследования;
- Требует тщательной подготовки и диеты в течение нескольких суток перед диагностикой;
- Не определяет глубину прорастания опухоли и наличие метастазов;
- Имеет множество побочных эффектов и противопоказаний;
- Необходима специальная эндоскопическая аппаратура.
- Позволяет визуализировать объемы патологического образования, его связь с прилежащими тканями;
- Безболезненный метод;
- Обнаружение метастатического поражения лимфатических узлов брюшной полости, а также других органов брюшной полости.
- Нет возможности взять материал из очага на анализ для дифференциального диагноза;
- Могут быть артефакты во время исследования (погрешности) при малейшем движении пациента.
- Позволяет визуализировать слизистую всех отделов желудочно-кишечной трубки;
- Безболезненный метод.
- Требует такой же подготовки как при колоноскопии;
- Капсула может «застрять» в дивертикулах (карманах) кишечника;
- Дороговизна метода;
- Из-за больших объемов капсулы ее трудно проглотить;
- Результаты только после выхода капсулы.
Основным методом, по которому можно заподозрить наличие онкологического процесса в кишечнике является экспресс-тест на наличие скрытой крови в кале, который больной самостоятельно без назначения врача может приобрести в аптеке.
«Золотым стандартом» в верификации опухолевого процесса является проведение колоноскопии. Для определения глубины прорастания опухоли и наличия метастазов в брюшной полости она дополняется томографическими исследованиями (КТ или МРТ кишечника).
Диагностику онкологии можно разделить на несколько разновидностей, которые обычно выполняются в комплексе:
 Лучевая диагностика
Лучевая диагностика Лучевая диагностика. Здесь подразумевается использование рентгенологического исследования, ультразвукового исследования, радиомагнитного резонанса. С помощью этих методов врачи могут точно определить расположение опухоли, ее габариты, наличие метастаз.
При наличии любых жалоб необходимо сдать анализ крови (из пальца) и мочи. Если в организме человека развивается воспалительный процесс, то проверка анализа покажет наличие высокого уровня лейкоцитов, а также изменение других показателей. В большинстве случаев, при развитии онкологического заболевания также снижается уровень гемоглобина, но это не является свидетельством того, что в организме человека развивается онкологии – это лишь свидетельство о том, что имеются некоторые проблемы со здоровьем. При любых подозрениях на рак, необходимо сдать анализы, а какие именно, следует проконсультироваться с онкологом.
Кроме того, обязательно проводится анализ мочи, который наглядно продемонстрирует состояние мочеполовой системы. Также врачи обязательно проверяют плотность мочи, что может свидетельствовать о работе почек человека. Помимо этого, при подозрении на рак сдают анализы кала на скрытую кровь, на онкомаркеры, различные мазки. С помощью исследования мочи специалисты также могут выявить некоторые сопутствующие заболевания (например, темный цвет мочи будет свидетельствовать о проблемах с пищеварительной системой и почками).

Онкомаркеры – это белки, вырабатывающиеся раковыми клетками. Чтобы выявить их наличие в организме, необходимо проведение биохимического анализа крови. Стоит отметить, что в крови человека онкомаркеры будут содержаться в незначительных количествах в независимости от того, есть у человека злокачественное новообразование, или нет. Причем уровень онкомаркеров увеличивается, если есть какое-то фоновое заболевание (даже обычное ОРВИ). Также увеличение онкомаркеров наблюдается у беременных женщин. Поэтому повышенное содержание онкомаркеров в крови не будет свидетельством наличия рака у человека. Это лишь повод для дальнейшего обследования.
Важно отметить, что каждый тип рака имеет свои онкомаркеры, который существует огромное количество. Каждый онкомаркер имеет свою кодировку. Например, НЕ4, ПСА, СА 72, СА 19. Каждый онкомаркер будет говорить о наличии того или иного злокачественного образования на определенно органе или в конкретных тканях. Исследование онкомаркеров должно обязательно проводиться на профессиональном оборудовании, поэтому за такими услугами следует обращаться в специализированные клиники.
Анализ кала на скрытую кровь практически никогда не сдается молодыми людьми, потому что исследование такого типа рекомендовано только для пациентов в возрасте от 45-50 лет и старше, который такой анализ необходимо сдавать ежегодно. Если, например, в кале обнаруживается повышенное содержание крови и какие-то иные вещества, то это может быть признаком злокачественного новообразования в ободочной кишке или прямой кишке. Вместе с этим, кровь в кале может быть вызвана и другими причинами (например, определенным заболеванием или травмой желудка или кишечника).
Мазки, в свою очередь, обычно сдают женщины, которые живут активной половой жизнью. Анализ на онкологию такого типа позволяет заранее выявить развитие злокачественной опухоли в женских половых органах (например, в шейке матки).
Злокачественная опухоль — это активно растущая ткань, которая требует большого количества «строительного материала» и энергии. Она активно потребляет вещества, нужные для роста организма, и выделяет продукты обмена, в том числе обладающие токсичностью. С этими двумя процессами и связаны основные изменения, которые можно увидеть в результатах анализа крови.
Интоксикация приводит к повышению СОЭ, увеличению количества нейтрофилов и снижению числа лимфоцитов. Если эти признаки сопровождаются слабостью, утомляемостью, потерей аппетита и похуданием, нужно как можно скорее исключить самый серьезный диагноз. Наиболее ярко такое сочетание признаков проявляется при некоторых формах лимфогранулематоза, при гистиоцитозе и нейробластомах[1].
При опухолях внутренних органов часто страдает система кроветворения, снижается гемоглобин[2]. Токсическое действие продуктов жизнедеятельности опухолевых клеток повреждает мембраны эритроцитов, из-за чего в крови могут появляться их патологические формы — эхиноциты[3]. При раке костного мозга обнаруживают незрелые клетки крови.
Анализ крови при раке проводится так же, как и при любом другом заболевании. В процедурном кабинете у пациента забирают цельную кровь в специально подготовленную пробирку. Сдавать биоматериал нужно натощак или хотя бы через 4 часа после еды. Результат будет готов через 1–2 рабочих дня.
Специфичность такого исследования невысока, и поставить диагноз «рак» по результатам одного только анализа крови нельзя. То же повышение СОЭ всегда наблюдается при воспалении. Анемия может возникнуть при недостаточном питании, дефиците железа или при других болезнях.
В анализе мочи при онкологии редко появляются специфические изменения. Но любые отклонения в результатах — это повод провести более тщательное обследование.
Кровь в моче является ранним симптомом рака мочевого пузыря или мочевыводящих путей. Но она также может появиться при мочекаменной болезни или гломерулонефрите.
Кетоновые тела говорят об усиленных процессах катаболизма, то есть распада тканей. Этот признак может появиться как при опухолевом процессе, так и, например, при сахарном диабете или во время диеты.
Для проведения анализа собирают утреннюю порцию мочи в стерильный контейнер. Перед тем как собрать материал, нужно принять душ, чтобы клетки с поверхности кожи не попали в контейнер.
Уже через 1–2 дня будет готов результат, с которым нужно обратиться к врачу. По одному анализу мочи поставить диагноз и даже заподозрить онкологию невозможно. Нужно учитывать другие результаты анализов и обследований, а также имеющиеся симптомы.
В биохимическом анализе крови для диагностики рака наиболее важны семь показателей[4]:
- Общий белок и альбумин. Опухоли активно потребляют белок, из-за этого его уровень в крови снижается. Плюс к этому часто теряется аппетит, строительный материал для клеток перестает поступать в организм в достаточном количестве. А если рак поражает печень, то производство белка в организме значительно снижается даже при нормальном питании.
- Мочевина. Повышение этого показателя в крови говорит об ухудшении функции почек или об активном распаде белка. Это может происходить как при опухолевой интоксикации, так и при распаде опухолевой ткани, в том числе при эффективном лечении рака.
- Изменение уровня сахара в крови может наблюдаться при саркомах, раке легких, печени, органов репродуктивной системы, других видах онкологии. Опухолевые клетки тормозят выработку инсулина, организм начинает несвоевременно реагировать на повышение концентрации глюкозы. В результате еще за несколько лет до первых клинических симптомов рака могут появиться признаки сахарного диабета. Особенно часто это происходит при раке молочной железы и матки.[5]
- Билирубин повышается при повреждении печени, в том числе при ее онкологическом поражении.
- АлАТ — фермент, который может повышаться как при опухолевом поражении печени, так и при других заболеваниях.
- Повышение щелочной фосфатазы — признак опухолей костной ткани, метастазов в костях, поражения печени, желчного пузыря основной опухолью или метастазами.[6]
Кровь для этого исследования забирают из вены. Желательно биоматериал сдавать утром до завтрака, иначе можно получить ложный результат. Это достаточно быстрый анализ и его результаты можно будет узнать уже через 1–2 дня.
Однако специфичность биохимического анализа также очень низкая. Изменения в анализе крови при онкологии не позволяют однозначно поставить диагноз. Скорее любые нарушения являются сигналом для врача провести более тщательную диагностику определенных систем или органов.
При онкологии значительно повышается свертываемость крови, возрастает риск возникновения тромбозов крупных сосудов и образования микротромбов в капиллярах.
Образование микротромбов в свою очередь ухудшает течение онкологического процесса. Круг замыкается. Были проведены серьезные исследования, которые показали, что применение препаратов, уменьшающих свертываемость крови, улучшает выживаемость онкологических больных даже при далеко зашедшем злокачественном процессе[8].
Для выявления нарушений свертываемости исследуется коагулограмма. Для этого анализа также понадобится кровь из вены. А результаты будут готовы через 1–3 рабочих дня.
Анализ крови на маркеры раковых опухолей позволяет заподозрить онкологию на ранней стадии, оценить динамику заболевания, вовремя определить рецидив или появление новых метастазов, оценить эффективность лечения.
Онкомаркерами называют вещества, которые связаны с жизнедеятельностью опухоли и в организме здорового человека или не определяются совсем, или содержатся в очень малом количестве. Известно более 200 подобных веществ[9]. Но не все они одинаково успешно определяются в медицинской практике.
Несмотря на то, что определение онкомаркеров приобрело известность как «анализ крови на рак», их обнаружение не говорит со 100% гарантией о наличии этого заболевания и требует дополнительного обследования.
Для диагностики опухолей по анализу крови самые значимые маркеры — это α-фетопротеин и β-хорионический гонадотропин, которые определяются при некоторых видах опухолей яичника, тела и шейки матки. А также простатспецифический антиген PSA, который повышается при раке простаты.
Вторым по значимости следует СА-125, который выявляют при серозном раке яичников. Менее широко используют другие онкомаркеры:
- при опухолях молочной железы определяют РЭА, СА-15-3 и СА-72-4;
- при подозрении на рак шейки матки дополнительно к альфа-фетопротеину и ХГТ определяют SCC;
- при раке толстого кишечника — СЕА и СА-72-4;
- при подозрении на опухоль желудка — СЕА, СА-72-4 и СА-19-9;
- при подозрении на рак поджелудочной железы — СА-19-9 и СА-242;
- при раке щитовидной железы — hTERT, EMC1, TMPRSS4, галектин-3, EGFR, HBME-1;
- при раке мочевого пузыря в моче определяют ВТА, UBC, NMP-22[11].
Анализ крови на маркеры рака проводится натощак или через 4 часа после еды. Кровь забирают из вены. Анализ проводится в течение 1–2 рабочих дней. Если результат нужен срочно, его могут сделать за несколько часов.
Из всех методов лабораторной диагностики рака цитология обладает самой высокой специфичностью. С помощью цитологии можно практически всегда достоверно поставить диагноз и определить тип опухоли. Чувствительность этого метода зависит от вида рака и от того, насколько качественно взят материал для исследования. Например, если в промывные воды не попали раковые клетки, исследование даст отрицательный результат, хотя сама опухоль может развиваться.
При проведении исследования врач учитывает более 180 различных признаков атипии клеток. Такой анализ позволяет не только сказать, есть ли признаки онкологического процесса, но и определить источник опухоли, ее гистологический вариант, отличить первичную опухоль от метастаза[12].
Цитологическое исследование проводят при опухолях практически любой локализации — кожи, легких, яичников, матки, лимфоузлов, костного мозга, печени, при любых подкожных образованиях.
Для исследования можно брать мазки-отпечатки с поверхности кожи или слизистых, мазки с шейки матки или из влагалища, мокроту, мочу, любое другое отделяемое. С целью исследования очагов, расположенных под поверхностью кожи, проводится пункция — материал забирают с помощью шприца с иглой. С помощью пункции можно забрать биоматериал из щитовидной железы, лимфатических узлов, костного мозга, участков печени, из любых других образований[13].
Результаты цитологического исследования обычно выдаются через неделю после забора пробы. Бывают случаи, когда полученные препараты врачи показывают своим коллегам, сравнивают с архивом. Тогда исследование может затянуться до двух недель. Но в этом случае стоит подождать, ведь чем более тщательно проведено исследование, тем более точным будет результат.
Общий, биохимический анализ и коагулограмма не помогут выявить рак по одному анализу крови. Но с их помощью можно определить те органы, которые требуют особого внимания, и спланировать полноценное обследование. То же касается и анализа мочи.
Анализ крови на онкомаркеры может дать больше информации, связанной именно с возможностью развития раковой опухоли. Но и его нельзя рассматривать отдельно от общего состояния. Лучше проводить исследование сразу на несколько опухолевых маркеров, которые говорят об определенном виде рака, — это повысит достоверность диагностики.
Не стоит полагаться на какое-то одно исследование. Идеальный вариант для ранней диагностики рака — это регулярный профилактический осмотр, который включает в себя как анализы крови и мочи, так и ультразвуковое исследование, флюорографию, обследование молочных желез у женщин и посещение гинеколога или уролога.
Выявить вовремя рак, и начать соответствующее лечение на ранних стадиях возможно, но только если больной проходит ежегодные медосмотры (и делает это не для галочки, что здоров). Или же при первых тревожных симптомах обращается к врачу, а не лечит самостоятельно понос, запор и другие клинические проявления серьёзного заболевания.
Чтобы установить точный диагноз проводят комплексную диагностику, включающую:
- Сбор анамнеза. Для своевременной диагностики имеют значение жалобы больного, не было ли у него предраковых заболеваний (язвы, болезнь Крона и др.). Обязательно собирают семейный анамнез, если у кого-то из родственников были выявлены онкологические заболевания, то пациент находится в группе риска.
- Осмотр пациента. Врач обязательно обращает внимание на внешний вид пациента, состояние кожных покровов, проводит перкуссию, пальпацию, аускультацию.
- Назначают визуализирующие методы. Для диагностики рака кишечника назначают: рентгенодиагностику, КТ, МРТ, УЗИ, эндоскопию.
- Биопсия. Если выявлено в кишечнике у пациента новообразование, обязательно делают гистологический анализ. Для этого берут часть новообразования и отправляют на биопсию. Она покажет доброкачественное оно или злокачественное и какая стадия.
Методов для своевременной диагностики рака существует множество, при подозрении на новообразование в различных отделах кишечника рекомендуют использовать специфические способы.
Заподозрить рак можно по первым тревожным признакам. А подтверждают диагноз с помощью клинического обследования, используя визуализирущие методы, биопсию.
На ранних стадиях у пациента резко снижается аппетит, он резко теряет в весе, и при этом не сидит на каких-либо диетах. Он жалуется на диспептические явления (рвоту, тошноту, понос, запор), боли, отличающиеся по проявлению в зависимости от стадии заболевания:
- Тупая, постоянная, ноющая боль, не связанная с приемом пищи бывает на начальном этапе развития заболевания, если в опухолевый процесс вовлечены нервные клетки. Нередко пациенты не могут указать, точную локализацию боли.
- Жгучие, интенсивные, постоянные боли возникают, если возникла непроходимость кишки, опухоль нала врастать в брыжейку поджелудочной железы.
- Для последних стадий характерна сильная боль в эпигастрии, возникающая после приёма пищи, сопровождающаяся рвотой. Болевой синдром длится до 6–8 часов.
- Локализируется боль при раке двенадцатиперстной кишки в эпигастральной области, реже она возникает в правом подреберье. Больные могут жаловаться на боли в спине.
При таких тревожных симптомах, назначают лабораторные исследования. При раке кишечника у пациентов обычно:
- В крови снижено количество эритроцитов, гемоглобина, повышено содержание нейтрофилов, увеличено СОЭ до 20-50 мм в час. Если опухоль проросла в поджелудочную железу, нередко выявляют тромбоцитоз.
- Если развился полестаз, анализ мочи показывает положительную реакцию на желчные пигменты и уробилин.
- Снижена секреторная функция желудка, выявляется гипоацидность желудочного сока. Особенно низкие показатели характерны при поражении проксимальных отделов.
- При анализе испражнений – положительная реакция на скрытую кровь.
- В дуоденальном содержимом обнаруживают следы эритроцитов (из-за распада опухоли), лейкоциты, атипичные клетки.
После проведения клинических обследований назначают визулизирующие методы диагностики:
Хоть рентген считается старым методом обследования, но он достаточно надежен, точен и более доступен, чем МРТ и КТ. С его помощью удается установить точный диагноз в 90% случаев. В клинической практике современные методы используют для подтверждения, рентгенодиагностики, выявления наиболее точного места расположения опухоли.
Основными признаками рака кишечника при проведении рентгенологического исследования являются:
- дефект наполнения (краевой или циркулярный);
- нечеткость контуров;
- выпрямленный пораженный участок;
- отсутствует или снижена перистальтика;
- выявляются маятникоообразные движения кишки;
- изменения слизистой оболочки (нечеткость, обрывы, деформация, ригидность складок).
Обязательно проводят дуоденоскопию. С её помощью:
- выявляют типичные признаки рака и саркомы;
- определяют точную локализацию новообразования;
- проводят дифференциальную диагностику (исключают опухоли поджелудочной и большого дуоденального соска;
- делают забор гистологического материала для проведения биопсии.
Ставят диагноз по совокупности всех признаков. Обязательно определяют стадию, степень поражения лимфатических узлов, наличие метастазов. От этого зависит лечение и прогноз течения заболевания.
Злокачественные образования тонкой кишки встречаются намного реже, чем рак других отделов кишечника. Но для установления точного диагноза проводят такие же исследования. Обязательно обращают внимание на симптомы, они несколько отличаются.
Клиническая картина при раке тонкого кишечника зависит от расположения опухоли, скорости роста, стадии. В 4–5% случаев болезнь протекает скрытно. Латентный период длится до 2 лет. При раке пациенты чаще всего жалуются на:
- боль в животе;
- рвоту, тошноту;
- вздутие;
- снижение веса;
- понос.
На начальных стадиях боли слабые, сопровождаются тошнотой, отрыжкой. Иногда возникают сильные, интенсивные, схваткообразные с рвотой. При этом аускультативно выявляют усиление перестальтических шумов. Такие приступы связаны с возникновением кишечной непроходимости.
Более редкими тревожными сигналами при поражении тонкого кишечника являются:
При проведении клинических исследований выявляют анемию (в 48% случаев), скрытую кровь в кале (55%). В 30% случаях опухоль легко пальпируется.
При таких симптомах рекомендуют пройти рентгенологическое обследование. Дополнительное обследование обязательно назначают, даже если опухоль не пальпируется, а пациент предъявляет жалобы на незначительную боль, снижение веса.
Анализ крови, кала, мочи может показать незначительные изменения, но если из-за злокачественного новообразования возникли осложнения. Диагностика рака тонкого кишечника проводится с помощью особого метода – пассаж бариевой взвеси по тонкой кишке. При раке выявляют сужение просвета в пораженной зоне. В этом месте при саркомах, сужения нет, но происходит задержка контрастного вещества. Усиленная перистальтика выявляется при раке. Чаще рекомендуют энтероклизму. При этом контрастное вещество вводят непосредственно в тощую кишку, через прямую. Эти методы имеют существенные недостатки:
- диагностика длится долго;
- пациент получает дополнительное радиационное облучение;
- больной ощущает дискомфорт из-за введения зонда.
Более надежными методами выявления рака тонкой кишки являются КТ, МРТ, УЗИ, эндоскопия. Их назначают при подозрении на злокачественное образование в тонком кишечнике, для проведения дифференциальной диагностики.
При поражении ободочной кишки пациенты предъявляют самые различные жалобы. Связано это с тем, что болезнь может протекать в различных формах. По А.М. Ганичкину выделяют:
- токсико-анемическую (31,4%);
- энтероколическую (20%);
- диспепсическую (16,3%);
- обтурационную (12,1%);
- псевдовоспалительную (14,3);
- опухолевая (5,9%).
Если у пациента рак протекает в токсико-анемической форме, преобладают общие жалобы. Болезнь проявляется:
- слабостью;
- снижением работоспособности;
- лихорадкой;
- повышенной потливостью.
При осмотре врач выявляет бледность кожных покровов. Со временем цвет кожи и слизистых оболочек становится землянистым. Чаще всего эту форму рака обнаруживают, проводя обследование при подозрении на гнойно-септические заболевания, болезни крови.
Из-за разрастания опухоли появляются тошнота, приступообразные боли в животе.
Для энтероколической формы характерно проявление местных симптомов:
- запор;
- понос;
- вздутие;
- урчание в животе;
- нарушение акта дефекации;
- слизистые, слизисто-гнойные, кровяные выделения из прямой кишки.
При раке толстого кишечника, запор нередко сменяется поносом. При этом кал водянистый, зловонный. Запор не лечится обычными лекарствами, длятся несколько дней. Из-за таких признаков пациенты чаще лечатся у инфекциониста, так как врач изначально может заподозрить кишечную инфекцию.
Если рак протекает по диспепсическому типу, то болезнь характеризуется функциональными расстройствами ЖКТ, проявляющимися:
- потерей аппетита;
- сухость во рту;
- тошнотой;
- отрыжкой и срыгиванием;
- рвотой;
- ощущением тяжести в эпигастрии;
- болью в животе.
С развитием болезни симптомы усиливаются, к ним присоединяются кишечные расстройства и выявляются признаки типичные для кишечной непроходимости. Нередко при таком проявлении болезни врач подозревает отравление и болезни желудка.
При обтурационной форме сразу возникают симптомы непроходимости кишечника. Проявляются сильные, тупые боли в животе без определенной локализации, запоры.
Псевдовоспалительная форма протекает с типичными проявлениями воспалительных заболеваний:
- боль в животе;
- симптомом раздраженной брюшины;
- повышением температуры;
- увеличением лейкоцитов.
Такие проявления могут возникать и при раке червеобразного отростка, но эта болезнь встречается крайне редко.
Опухолевую форму определяют пальпацией. Врач нащупывает новообразование. Протекает она малосимптомно, вернее больные не придают значения несильным болям, диспептическим явлениям и лечатся самостоятельно.
Так как рак толстой кишки протекает с разными проявлениями, для него характерны признаки совершенно других заболеваниях. Основной диагностический метод при подозрении на рак – ирригоскопия. Она применяется для исследования состояния толстой и прямой кишки. В эти отделы ЖКТ вводят до 4,5 л контрастного вещества. Кишка должна быть полностью наполнена. Процедуру проводят в несколько этапов. При таком исследовании рак выявляют по состоянию слизистой, задержке контрастного вещества.
Эндоскопическое исследование при раке ободочной кишки малоинформативно. Поэтому желательно проводить МРТ, КТ или УЗИ. С помощью ультразвукового обследования выявляют особенности состояния толстого кишечника, его перистальтику. КТ и МРТ являются наиболее точными. Благодаря ним устанавливают точную локализацию опухоли, степень вовлечённости в патологический процесс соседних органов и эффективность лечения.
Самый быстрый способ определения онкологического заболевания – провести анализ крови. Проводится такое исследование в течение 1-2 дней, а при необходимости получить срочные результаты можно за 3-4 часа. Это экспресс метод, который все же требует дополнительных уточняющих исследований. Однако для получения предварительного диагноза и точной идентификации опухоли этого вполне достаточно. Анализ дает возможность определить даже точную локализацию опухоли и стадию онкологического процесса.
Материалом исследования служит кровь пациента. Анализ проводится утром, натощак. В основном используется для подтверждения или опровержения диагноза, дает возможность дифференцировать доброкачественную опухоль от злокачественной. Также применяется для отслеживания показателей в динамике с целью определения эффективности лечения, контроля состояния опухоли и предупреждения рецидивов.
Принцип метода состоит в определении основных антигенов, которые продуцируются раковыми клетками в ходе развития опухоли. При их обнаружении можно точно сказать, что у человека рак. Однако если такие онкомаркеры не были обнаружены, отрицательный результат не выдают. В таком случае назначают дополнительные исследования.
Локализацию опухоли можно определить по виду онкомаркера. Обнаружение в крови пациента антигена СА19-9, можно говорить о раке поджелудочной железы. Маркер РЭА указывает на локализацию опухоли в кишечнике, печени, почках, легких и других внутренних органов. Если обнаружен СА-125, он указывает на онкологический процесс в яичниках или придатках. Маркеры ПСА и СА-15-3 указывают на рак простаты и молочной железы соответственно. СА72-3 указывает на рак желудка и рак легких, Б-2-МГ указывает на лейкоз, лейкемию, миелому. При раке печени и метастазах появляется АПФ. Анализ крови не является единственным фактором, подтверждающим методом. Его нужно применять в комплексе с многими другими факторами.
Раковые клетки шейки матки можно определить при помощи анализа крови, который направлен на выявление онкомаркера. Как правило, в таких случаях обнаруживается РЭА, или раково-эмбриональный антиген. Также для исследования берут мазок из влагалища, шейки матки. Сначала проводят предварительное цитологическое исследование. В ходе анализа на цитологию можно обнаружить трансформированные клетки и специфические включения, указывающие на онкологические процессы.
После этого проводится биопсия при необходимости, в ходе которой берется кусочек ткани для исследования. Производится ее посев на питательные среды, инкубирование, после чего изучаются основные морфологические и биохимические свойства. На основании полученных данных делается заключение о характере опухоли, степени ее развития, концентрации раковых клеток.
Представляет собой антиген, который используют для диагностики и лечения рака желудка, кишечника, прямой кишки, женских репродуктивных органов и молочных желез. У взрослого человека в незначительных количествах продуцируется бронхами и легкими, обнаруживается в составе многих биологических жидкостей и секретов. Показателем является его количество, которое резко возрастает при онкологии. Нужно учитывать, что его количество может быть повышено и у людей, страдающих аутоиммунными заболеваниями, туберкулезом, доброкачественными опухолями и даже у курильщиков. Поэтому обнаружение высокой концентрации этих маркеров (20 нг/мл и выше) является только косвенным подтверждением рака и нужно обязательно провести ряд дополнительных исследований. Также этот показатель нужно отслеживать в динамике для того чтобы иметь возможность сделать полноценные выводы. Материалом исследования служит венозная кровь. Антиген обнаруживают в сыворотке крови.
Под рецептором эпидермального фактора роста подразумевают трансмембранный рецептор, который взаимодействует с внеклеточными лигандами эпидермальных факторов роста. Принимает участие в образовании раковых опухолей многих органов, в частности является достоверным признаком рака легких. Дело в том, что в норме основные гены направлены на обеспечение контроля над ростом и размножением клеток организма. Клетки растут, размножаются до определенного предела, после чего ген подает сигнал о прекращении дальнейшего размножения, и клетки перестают делиться.
Также ген контролирует процесс апоптоза – своевременное отмирание старых, отживших клеток. При мутациях в генах они перестают контролировать размножение (пролиферацию) и отмирание (апоптоз), подают сигнал о беспрерывном росте, в результате чего клетки неограниченно растут и постоянно, бесконтрольно делятся. Это и приводит к образованию раковой опухоли, которая оличается способностью к неограниченному росту. В самом примитивному виде, рак можно представить, как бесконтрольное деление и бессмертность клетки. Также процесс рассматривают как неспособность клетки к своевременному отмиранию.
Химиотерапия и различные противоопухолевые препараты направлены именно на разрушение и инактивацию этого гена. Если ингибировать его активность удается, то развитие рака можно остановить. Но за долгие годы лечения такими целенаправленными преператами, у гена, как и у любого организма произошла адаптация, и он стал устойчивым к ряду средств.
После этого лекарственные средства были усовершенствованы, изменилась их формула, они вновь стали активны в отношении данного гена. Но совершенствуется и сам ген: он также неоднократно мутировал, вырабатывая каждый раз устойчивость к препаратам. За длительные годы накопилось множество разновидностей мутаций этого гена, свыше 25. Это влечет за собой неэффективность специфической терапии. Для того чтобы не терять время на напрасное лечение, которое не будет эффективно, проводят анализ на определение мутации данного гена.
Например, обнаружение мутаций в гене KRAS указывает на то, что лечение рака легкого и толстого кишечника ингибиторами тирозинкиназы будет неэффективно. Если обнаруживаются мутации в гене ALK и ROS1, это говорит о том, что нужно назначать кризотиниб, который быстро и эффективно ингибирует этот ген и предотвращает дальнейшее развитие опухоли. Ген BRAF приводит к образованию меланомных опухолей.
Сегодня существуют препараты, которые могут блокировать активность этого гена и менять его установку на неограниченный рост. Это приводит к тому, что опухоль замедляет рост или прекращает расти. В комплексе с противоопухолевыми препаратами можно добиться значительных результатов в лечении, вплоть до уменьшения размеров опухоли.
Обычно суть анализа состоит в обнаружении в кале скрытой крови. Этот признак может указывать на наличие онкологического процесса в ободочной или прямой кишке. Людям старше 45-50 лет, которые наиболее подвержены риску развития раковых опухолей, необходимо сдавать этот анализ ежегодно. Это может указывать и на другие патологии, но тогда необходимо провести дополнительные исследования для дифференциальной диагностики. Это ранний способ диагностики, который дает возможность выявить опухоль на этапе ее зарождения и предпринять меры для лечения. Часто при помощи этого метода можно обнаружить даже предраковое состояние.
Это исследование, которое дает максимально точные и достоверные результаты. Состоит из двух этапов. На первом этапе производят забор биологического материала для дальнейшего исследования. Материалом служит кусочек ткани, взятый непосредственно из того органа, в котором локализована опухоль. По сути, при помощи специальной техники и инструментов, врач отрезает кусочек опухоли и передает ее для дальнейшего исследования в лабораторию. Забор обычно производится с применением местной анестезии.
На втором этапе биологический материал подвергается дальнейшему цитологическому и гистологическому исследования. При цитологическом исследовании готовится микропрепарат, проводится его изучение под микроскопом. По общей картине, внешнему виду, характеру включений, можно предварительно сделать ввод о том, является ли опухоль доброкачественной или злокачественной. Этот этап не превышает 30 минут.
После этого ткань вымачивают и производят ее посев в специальную питательную среду, которая содержит все условия для роста клетки. Помещается культура в оптимальные условия, в инкубатор, выдерживают в течение месяца. Исследование достаточно длительное и определяется скоростью роста клеток. Если это раковая опухоль, она начнет активно расти. Доброкачественная, нераковая опухоль роста не дает. Для ускорения роста можно добавить факторы роста, которые дополнительно стимулируют рост опухоли. В таком случае результаты могут быть получены в течение 7-10 дней.
Выросшую опухоль подвергают дальнейшим биохимическим, микроскопическим исследованиям и в конечном итоге выдают результат в виде окончательного диагноза, в котором определен вид опухоли, ее стадия, распространенность и направление опухолевого роста. Это обычно окончательный вариант, которые определяет результат со 100% точностью.
источник