Мокрота – это патологические выделения, которые образуются при воспалении дыхательных путей. Общий анализ мокроты помогает определить характер бронхолегочного заболевания, а в некоторых случаях и установить его причины.
Помимо слизи, которая в норме вырабатывается в бронхах, мокрота содержит патогенные микроорганизмы, гной, клетки крови и частички отмерших клеток. Подробный анализ субстанции позволяет:
- выявить возбудителя патологии,
- подобрать рациональную антибиотикотерапию,
- подтвердить или опровергнуть наличие злокачественных опухолей,
- получить информацию о стадии и локализации воспалительного процесса.
Основаниями для назначения анализа служат:
- подозрения на острые или хронические заболевания дыхательной системы (бронхит, пневмонию, туберкулез, рак легкого и др.),
- необходимость контроля за эффективностью проводимой терапии.
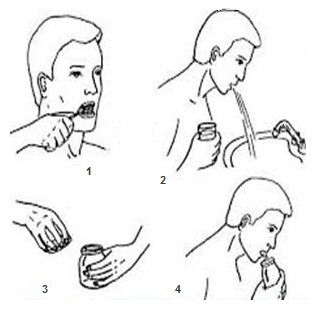
Мокрота лучше отходит, если накануне пить больше теплой жидкости и принимать отхаркивающие средства. Непосредственно перед исследованием необходимо тщательно почистить зубы и прополоскать рот, чтобы к мокроте не примешалась посторонняя бактериальная флора. Специальные средства для полоскания рта использовать не нужно.
Мокроту собирают дома или в амбулаторных условиях. Для этого пациенту выдают стерильную баночку, которую нельзя открывать до начала анализа.
Мокрота для исследования требуется утренняя, свежая. Собирать ее лучше до завтрака. Секрет выкашливают, но не отхаркивают.
Чтобы улучшить выделение мокроты, перед сбором необходимо сделать 3 медленных глубоких вдоха и выдоха, задерживая между ними дыхание на 3–5 секунд. После этого следует прокашляться и сплюнуть мокроту в баночку. Действия повторяют до тех пор, пока уровень секрета не достигнет отметки в 5 мл. Во время сбора важно следить, чтобы в контейнер не попадала слюна.
При неудачных попытках в домашних условиях можно подышать паром над кастрюлей с кипящей водой. В поликлинике пациентам делают 15-минутную ингаляцию с раствором соли и соды.
Мокроту следует отвезти в лабораторию сразу после сбора. В несвежей субстанции начинают размножаться сапрофиты, что приводит к искажению результатов анализа. При необходимости баночку можно хранить в холодильнике, но не более 3 часов. В лабораториях для более длительного хранения применяют специальные консервирующие средства.
Исследование мокроты включает:
- визуальный осмотр (оценку цвета, характера, консистенции, слоистости),
- изучение под микроскопом,
- бактериоскопию и посев на питательные среды.
Результаты заносятся в бланк анализа, который в течение 3 рабочих дней выдается на руки пациенту или передается лечащему врачу. Специалист оценивает полученные данные и делает выводы о характере патологии.
Важно! На цвет мокроты может повлиять прием вина, кофе и некоторых лекарственных препаратов.
| Что обнаружено | О чем свидетельствует |
| Эозинофилы в количестве более 50 % | Процесс носит аллергический характер |
| Нейтрофилы в количестве более 25 в поле зрения | Процесс инфекционный |
| Эластичные волокна | Происходит разрушение легочной ткани |
| Альвеолярные макрофаги | Мокрота отходит из нижних дыхательных путей |
| Опухолевые клетки | Развивается злокачественное новообразование |
| Гельминты | В дыхательных путях поселились паразитические черви |
Указывается конкретный состав бактериальной флоры, обнаруженной в мазках мокроты (стафилококки, стрептококки, диплобациллы и прочие).
При подозрении на туберкулез мокроту для исследования собирают 3 раза в присутствии медицинского персонала (в амбулаторных или стационарных условиях):
- Первый раз – с утра натощак.
- Второй – через 4 часа после первой пробы.
- Третий – на следующий день.
Если пациент не может самостоятельно посетить медицинское учреждение, мокроту у него дома забирает медсестра, после чего сразу доставляет ее в лабораторию.
При выявлении микобактерий туберкулеза (бактерий Коха) в результатах бактериоскопического исследования напротив строки «БК» проставляется значок «+». Это значит, что пациент болеет открытой формой заболевания и распространяет возбудителя в окружающую среду.
В процессе лечения туберкулеза анализ мокроты периодически повторяют, чтобы оценить, насколько эффективно действует подобранная терапия.
Общий анализ мокроты, выполняемый в «Независимых Медицинских Лабораториях», является одним из наиболее эффективных диагностических исследований, выявляющих заболевания органов дыхания человека.
Обычно лабораторное исследование мокроты выполняется по назначению врача (пульмонолога, терапевта, аллерголога, инфекциониста и ряда других) для следующих целей:
- постановки или же уточнения диагноза заболевания легких и дыхательных путей;
- оценивания характера патологического процесса в органах дыхания;
- наблюдением за протеканием заболевания в динамике;
- оценивания эффективности реализуемого курса лечения и реабилитации больного.
Клинический анализ мокроты содержит описание ее характера, общих свойств выделений и микроскопическое исследование мокроты. Данный вид анализов назначается в случаях:
- заболевания бронхов и легких (грибковой или глистной инвазии легких, бронхиальной астме, пневмонии, бронхите, новообразованиях органов дыхания и ряде других заболеваний);
- при выделениях мокроты в процессе кашля;
- при протекании неизвестных процессов в легких по данным рентгенологического обследования либо аускультации;
- при наличии продолжительного кашля неизвестной природы.
В последнем случае для ускорения процесса диагностики и назначения соответствующего лечения Вы можете сдать у нас этот анализ без врачебного направления.
Общий анализ мокроты, который наши лаборанты выполнят для Вас в течение нескольких часов, использует различные методы исследования. Поэтому он способен дать не только качественную информацию о причинах заболевания и его возбудителях, но и количественную оценку. С его помощью можно выявить болезнетворные бактерии (в том числе, и туберкулезную), раковые клетки, характерные для ряда болезней примеси (гной, кровь и другие), а также определить чувствительной микрофлоры к воздействию того или иного антибиотика.
Показатели анализа мокроты позволяет не только установить наличие той или иной болезни, но и определить ее дальнейшее развитие.
Достоверность результатов исследования мокроты, проводимого в «Независимых Медицинских Лабораториях», во многом зависит от соблюдения правильности условий сбора. Наш персонал предоставит Вам подробные консультации о том, как сдать анализ мокроты, и снабдит специализированной одноразовой стерильной тарой.
Сбор мокроты на общий анализ в объеме 3-5 мл необходимо осуществлять натощак с самого утра в полученный стерильный контейнер. Накопившаяся за ночь мокрота выходит из дыхательных путей наиболее активно. Для того, чтобы на результаты исследований не повлияли посторонние факторы, до сбора мокроты необходимо тщательно почистить зубы, прополоскать ротовую полость и горло кипяченой водой. В случае, если мокрота отделяется с трудом, вечером накануне сбора биоматериала необходимо принять отхаркивающее средство.
При заболеваниях дыхательной системы появляются выделения разной интенсивности и окраски. Патологические выделения, сопровождающие длительный кашель, указывают на возможные заболевания, включая туберкулез. Анализ мокроты на туберкулез поможет правильно поставить диагноз.
При исследовании работниками бактериальной лаборатории определяется наличие заболевания, его характер и степень тяжести. При длительном лечении это делают повторно для определения правильности выбранного лечения и динамику улучшения состояния больного. Основанием для назначения исследования служит продолжительный кашель, который сопровождается отхождением выделений. Это может свидетельствовать о наличии бронхита, пневмонии, бронхиальной астме, рака легких, туберкулеза. При выявлении или подтверждении туберкулеза выясняется, насколько возможен ли контакт больного с другими людьми, или это представляет риск.
Назначение на исследование выдается врачами следующих специальностей:
- терапевтом,
- ревматологом,
- фтизиатром,
- инфекционистом,
- аллергологом,
- микологом,
- онкологом,
- паразитологом.
Посев мокроты способствует установлению правильного диагноза и позволяет назначить соответствующее лечение. Исследование в лаборатории позволяет выявить болезнетворные микроскопические организмы и характерные примеси. Определяет вид антибиотиков, к которым чувствительны имеющиеся бактерии. Цвет выделений может иметь различные оттенки соответственно заболеваниям.
До проведения анализа по внешнему виду врач может назначить:
- Общий анализ мокроты. По результату обследования оценивается состояние бронхов и легких. Делается при всех заболеваниях органов дыхания. Помогает установить их причины и локализацию.
- Бактериоскопический по Цилю-Нильсену. Метод основывается на разнице в окраске: частицы вещества приобретают синий цвет, а микобактерии – красный. Это абсолютно необходимое исследование для определения больных, наиболее опасных в эпидемическом отношении.
- Бактериологический анализ на посев. Делается при подозрении на тяжелое заболевание. Ставится диагноз, при определении вида возбудителя подбирается лекарство.
- Цитологическое исследование мокроты. Заключается в поиске и обнаружении раковых клеток.
- Анализ мокроты на ВК. Выявляется наличие туберкулезных бактерий.
- Анализ мокроты на МБТ (туберкулезные микробактерии). Выявляет форму заболевания.
- Исследование на предмет наличия кислотоустойчивых микобактерий (КУМ). Эти бактерии являются возбудителями туберкулеза.
- Цитологические исследования.
Чтобы получить достоверный результат, надо соблюдать существующие правила сбора мокроты.
Собирать мокроту возможно дома, в амбулаторных условиях, в стационаре.
Больному должны быть даны подробные разъяснения, как нужно правильно собрать мокроту для анализа.
Следует позаботиться, чтобы отхождение происходило легко. Накануне необходимо принять средства, способствующие отхаркиванию, и как можно больше пить теплой жидкости.
Взятие мокроты на общий анализ должно быть произведено утром до завтрака. Непосредственно перед тем, как собрать мокроту, следует как можно тщательнее чистить зубы. Затем пополоскать рот водой. Эти профилактические меры нужны, чтобы удалить постороннюю бактериальную флору, что может привести к ложному результату. Не следует пользоваться специальными средствами, предназначенными для полоскания рта.
Собрать мокроту на анализ необходимо в специальную стерильную баночку, которую открывают только перед началом сбора. Она имеет плотно закрывающуюся крышечку. Имеет широкое отверстие для удобства сплевывания. Банка должна быть прозрачной, чтобы можно было оценить количество собранного материала.
Если забор отделяемого происходит амбулаторно, то исследуемый материал собирают в герметичный стерильный контейнер. Затем его отправляют в лабораторию. Можно производить сбор сразу в два контейнера – когда производится сбор мокроты на общий анализ и одновременно планируется проведение исследования бактериологического анализа.
Для исследования выделения из носоглотки в виде слюны и слизи являются непригодными. Поэтому необходимо не отхаркивать, а именно откашливать. Когда происходит отхаркивание, вещество выделяется не из бронхов и легких, а из носоглотки и рта.
Пациенту вручается памятка для подготовки по сбору мокроты, в которой указывается, что для возможности произведения анализа необходимо собрать три-пять миллилитра. Это приблизительно пять-шесть плевков. Оставшуюся часть нельзя проглатывать. Необходимо использовать приготовленную заранее плевательницу.
Пациенту объясняют, как правильно собрать мокроту для анализа. Чтобы улучшить ее выделение следует выполнить три медленных глубоких вдоха и столько же выдохов. Между вдохом и выдохом надо задерживать дыхание на несколько секунд. Затем надо прокашляться и сплюнуть в баночку. Открывать ее следует только для сплевывания и сразу плотно закрывать.
Эти действия необходимо продолжать до того, как уровень отметки в баночке не достигнет отметки в пять миллилитров. Собирать мокроту надо таким образом, чтобы в емкость не попала слюна.
Если, несмотря на знание правил, как сдавать анализ, попытки оказываются неудачными, можно подышать паром над кастрюлей с горячей водой. Если все происходит в поликлинике, то медперсонал делает пациенту пятнадцать минут ингаляцию с помощью раствора соды и соли. Материалом для исследования в таких случаях могут быть промывные воды бронхов или желудка.
Если невозможность собрать материал связана с перенапряжением, то следует расслабиться, походить по комнате. Расслаблению помогут упражнения, а также легкий массаж грудной клетки.
Сдать мокроту на анализ в лабораторию следует, как можно скорей после окончания сбора, желательно в течение двух часов. Это объясняется тем, что начинают быстро размножаться сапрофиты. Промедление приведет к искажению результатов. Исследование проводится в тот же день, когда биоматериал был собран. В домашних условиях баночку с собранным биоматериалом следует сразу поместить в холодильник на три часа, не более. В амбулатории с целью увеличить срок хранения используют средства для консервации.
При подозрении на туберкулез анализ мокроты производится три раза в амбулатории или стационаре в присутствии медиков:
- Утром перед приемом пищи.
- Через четыре часа после первого забора.
- Утром на следующий день.
Когда пациент по состоянию здоровья не может сам посетить поликлинику, то к нему приходит медсестра, которая хорошо знает, как правильно сдать анализ мокроты. Результат забора сразу отправляют в лабораторию.
Если будут выявлены палочки Коха, то в бланке с результатами исследования в строке «БК» ставится значок «+». Это значит, что у пациента определена открытая форма туберкулеза, и он является распространителем инфекции. Чтобы исключить ошибки, производится повторный сбор отделяемого для исследования.
В период лечения анализ мокроты на туберкулёз повторяют периодически и делают оценку, как действует применяемая терапия.
Объяснить детям, как правильно сдать мокроту практически невозможно. Опыт показывает, что они начинают ее заглатывать. Следует взять стерильный тампон и начать им раздражать корень языка. Это вызовет кашель, и биоматериал попадет на тампон. Его нужно перенести на предметное стекло и, высушив мазок, передать его в лабораторию. Так же достаточно часто у детей исследуют промывные воды желудка сразу после кашля.
Аналогично можно проводить исследование лежачим больным и физически ослабленным.
Иногда самостоятельный сбор бывает затруднен в случае, когда выделения при кашле не отходят, даже если пациент осведомлен, как правильно сдавать анализ. Тогда применяют бронхоскопию. Бронхоскоп вводится в ротоносовую полость и попадает в трахею и легкие. При этом способе имеется возможность визуально через микроскоп оценить внешний вид биоматериала и взять часть его для проведения исследования. Процедура делается под местной анестезией.
Существуют разные методы исследования взятого материала.
Основной метод выявления МБТ – бактериоскопический. Суть бактериологического исследования – рассмотрение мазка, который был окрашен в определенный цвет. Препараты окрашивают по Цилю-Нильсену. Затем их помещают в иммерсионную среду и рассматривают через микроскоп. Окраска МБТ становится красной, а окружающий фон приобретает синий цвет.
Если при использовании этого метода микобактерии туберкулеза не обнаруживают, пациенту назначают другой анализ – посев в питательных средах.
Бактериологическое исследование мокроты производится путем посева сбора в питательную среду. Этот процесс занимает много времени. Метод помимо достоверности диагноза определяет чувствительность «выращенных» бактерий к различным видам антибиотикам. Сбор мокроты на бактериологическое исследование не отличается от метода сбора на клинический анализ.
Перед посевом собранный продукт обрабатывается с целью подавления роста неспецифической микрофлоры. Для выращивания МБТ существуют различные питательные среды. Рост МБТ происходит за длительный период.
При этом анализе обнаруживают специфические бактерии туберкулеза. Сбор мокроты на ВК осуществляется таким же способом, как и на общий анализ.
Для подтверждения поставленного диагноза проводят исследование биоматериала на наличие кислотоустойчивых микобактерий. Нахождение КУМ в мокроте свидетельствует о наличии туберкулеза.
При проведении анализа оценивают цвет мокроты, выполняются различные методы исследований. При пневмонии она может иметь различные оттенки, по которым можно судить о степени тяжести заболевания. Мокрота при туберкулезе имеет свой специфический цвет.
Полученный материал изучается под микроскопом с целью выявления патогенных организмов, вызывающих различные заболевания: пневмонию, бронхит, абсцесс легких.
Анализ мокроты при туберкулезе предполагает поиск микобактерий заболевания, которые являются его главным признаком. Сбор мокроты на микобактерии туберкулеза осуществляется обычным способом.
Посев мокроты на питательную среду считается самым достоверным методом. Имея результаты такого исследования, врач имеет возможность назначить антибиотик, который способен бороться с заболеванием.
Исследование сбора включает:
- осмотр визуально,
- рассмотрение с помощью микроскопа,
- бактериоскопию,
- посев в питательную среду.
Результаты с указанием конкретного состава бактерий фиксируются в бланке анализа. Специалист, оценивая данные, сделает вывод о наличии патологии. Большое значение имеет цитология (исследование клеточного состава).
Постановка правильного диагноза на основании исследования мокроты возможна с учетом других обследований. Для постоянного контроля динамики протекания болезни забор мокроты необходимо делать неоднократно до полного излечения.
Анализ мокроты общий проводится в лаборатории с целью определения заболеваний дыхательных путей. При простуде у людей часто при отхаркивании или откашливании появляется секрет. Врач назначает анализ этого секрета. Как общий анализ мокроты на ВК может помочь в определении заболеваний верхних дыхательных путей? Какова норма количества секрета, как происходит расшифровка анализа?
Мокрота представляет собой патологический секрет, который образуется в трахее при ее поражении, в ситуации нарушения бронхиального дерева и ткани легких. Выделение секрета имеет место при заболеваниях органов дыхания, а также сердца и сердечно-сосудистой системы.
Общий анализ мокроты включает макроскопические, химические, микроскопические и бактериологические показатели ее свойств.
При развитии патологических процессов количество мокроты варьируется от небольшого объема до 1 л и более на протяжении суток. Незначительное количество секрета присутствует при наличии:
- острых бронхитов;
- пневмонии;
- бронхитов хронического течения;
- застойных явлений;
- приступа бронхиальной астмы.
По окончании приступа астмы объем выделений существенно увеличивается. При отечности дыхательных путей он составляет пол-литра и более. Большое количество отделяемого наблюдается при:
- пневмонии;
- абсцессе;
- гангрене и прочих заболеваниях верхних дыхательных путей.
При диагностировании туберкулеза наблюдается распад ткани, из-за чего и происходит выделение большого количества секрета. Увеличение объема выделений можно расценивать как ухудшение самочувствия пациента, если болезнь протекает в стадии обострения, к примеру, в органе присутствует воспаление. В иных ситуациях, когда усиление секреции связано с улучшением дренажа полости, это считается положительной симптоматикой. Снижение количества выделений выступает следствием затихания процесса воспаления.
По характеру выделяют мокроту следующих разновидностей:
- Слизистая. Слизь имеет место при остром бронхите, хроническом течении этого заболевания, астме, пневмонии, раке легкого.
- Слизисто-гнойная. Подобные выделения наблюдаются при хроническом бронхите, пневмонии, абсцессе, нагноении легкого в результате поражения эхинококком, при раке легкого с присутствием воспалительного процесса.
- Гнойная. Выделения в виде гноя присутствуют при абсцессе, прорыве плевры бронхов и пр.
- С кровью. Первый признак туберкулеза легких. Присутствие примесей крови возможно также при других заболеваниях дыхательных путей, среди которых инфаркт легкого, сифилис и иные болезни.
Среди свойств выделений нужно рассматривать и цвет. Мокрота может быть беловатого цвета или вовсе бесцветной. При соединении выделений с примесями гноя будет зеленоватый оттенок, в этом случае у пациента выявляется одно из следующих заболеваний:
- абсцесс легочной ткани;
- гангрена;
- актиномикоз.
Мокрота цвета ржавчины или коричневатого оттенка указывает на присутствие продуктов распада кровяной жидкости (гематина), появление подобного секрета характерно при:
- пневмонии;
- туберкулезе легких с творожистыми вкраплениями;
- застое крови;
- отечности легкого и ряде других заболеваний.
Темно-зеленоватый и салатовый цвет секрета свидетельствует о наличии в области легкого патологии в сочетании с желтухой. Выделения цвета серы — отек легкого. Черный оттенок наблюдается при примеси угля. Выделения цвета охры — сидероз легкого. Секрет, цветом напоминающий слабый клюквенный морс, указывает на отечность легочной ткани.
Еще одно свойство, дополняющее характеристику общего анализа секрета, — запах. Запах гнили — это гангрена и абсцесс легочной ткани, гнилостная разновидность бронхита, онкозаболевание легкого в сочетании с отмиранием ткани.
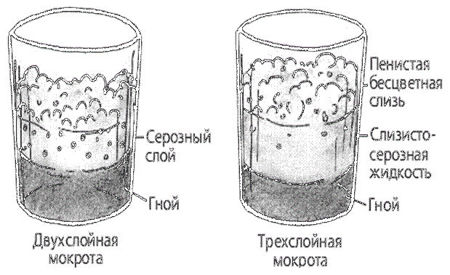
Проба имеет определенную слоистость. В анализе с примесями гноя выделяют несколько уровней. Так, гнилостный секрет имеет 3 уровня: верхний — пенообразный, средний — серозный, нижний — гной.
Как сдавать мокроту? Что нужно знать больному перед сдачей теста, чтобы правильно подготовиться к данной процедуре? Сдача этого анализа, как и любого другого, требует от больного подготовки. Анализ мокроты на туберкулез — это основной способ диагностики данной болезни. При наличии заболевания в установленное время берется контрольная проба — это делается для определения динамики развития недуга, выяснения того, насколько больной безопасен для окружающих.
Как сдать анализ на мокроту? Для успешного осуществления данной процедуры нужно знать несколько основных правил:
- сбор осуществляется в утренние часы;
- собирать надо до утреннего приема пищи;
- мокрота должна откашливаться;
- сбор, предназначенный для исследования, — до 6 откашливаний.
Сбор по гигиеническим и этическим соображениям следует делать больному самостоятельно, чтобы не заразить окружающих. Сбор мокроты осуществляется в специальный контейнер, основное требование к таре — стерильность.
Чтобы сдать мокроту, надо предварительно подготовиться к сдаче анализа. Полоскаем рот кипяченой водой с добавлением соды. Чистим зубы, полоскаем повторно рот.
Как правильно собрать секрет? Сбор мокроты осуществляется сидя на стуле, желательно открыть окно. Выполняем по 2 глубоких вдоха и выдоха. На третьем вдохе приподняться и выдохнуть воздух быстро.
После проделанных манипуляций возникает кашель, и выделения собираются в количестве 6 порций. Если выделения собрать не выходит, расслабляемся, а через некоторое время повторяем процедуру.
источник
Мокрота (sputum) — патологический секрет, образующийся при поражении трахеи, бронхиального дерева и легочной ткани. Ее выделение наблюдается не только при заболеваниях органов дыхания, но и сердечно-сосудистой системы. Общий анализ мокроты включает в себя макроскопическое, химическое, микроскопическое и бактериоскопическое определение ее свойств.
Увеличение количества мокроты может расцениваться как признак ухудшения состояния больного, если оно зависит от обострения, например нагноительного процесса; в других случаях, когда увеличение количества мокроты связано с улучшением дренирования полости, оно расценивается как положительный симптом. Уменьшение количества мокроты может являться следствием стихания воспалительного процесса или, в других случаях, результатом нарушения дренирования гнойной полости, часто сопровождаясь при этом ухудшением состояния больного.
Слизистая мокрота выделяется при острых бронхитах, хронических бронхитах, бронхиальной астме, при пневмониях, бронхоэктатической болезни, раке легкого. Слизисто-гнойная мокрота выделяется при хронических бронхитах, пневмониях, бронхоэктатической болезни, абсцессе легкого, при нагноившемся эхинококке легкого, актиномикозе легких, при раке легкого, сопровождающемся нагноением. Чисто гнойная мокрота обнаруживается при абсцессе легкого, нагноившемся эхинококке легкого, прорыве эмпиемы плевры в бронх, бронхоэктатической болезни.
Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. Появление кровавой мокроты может быть при раке легкого, бронхоэктатической болезни, абсцессе легкого, при синдроме средней доли, инфаркте легкого, при травме легкого, актиномикозе и сифилисе. Кровохарканье и даже примесь крови к мокроте встречаются в 12—52% инфарктов легких. Примесь крови в мокроте определяется при опухолях легкого, при инфаркте легкого, при крупозной и очаговой пневмониях, силикозе легких, при застойных явлениях в легких, сердечной астме и отеке легких. Серозная мокрота выделяется при отеке легких.
Слизистая и серозная мокрота бесцветна или беловата. Присоединение гнойного компонента к мокроте придает ей зеленоватый оттенок, что характерно для абсцесса легкого, гангрены легкого, бронхоэктатической болезни, актиномикоза легкого.
Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии, при туберкулезе легких с творожистым распадом, застое крови в легких, отеке легких, при легочной форме сибирской язвы, инфаркте легкого.
Грязно-зеленый или желто-зеленый цвет может иметь мокрота, отделяющаяся при различных патологических процессах в легких, сочетающихся с наличием у больных желтухи. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. Мокрота цвета охры отмечается при сидерозе легкого. Черноватая или сероватая мокрота бывает при примеси угольной пыли. При отеке легких серозная мокрота, выделяющаяся нередко в большом количестве, бывает равномерно окрашенной в слабо-розовый цвет, что обусловлено примесью эритроцитов. Вид такой мокроты иногда сравнивают с жидким клюквенным морсом. Могут окрашивать мокроту некоторые лекарственные вещества. Так, например, антибиотик рифампицин окрашивает ее в красный цвет.
Гнилостный (трупный) запах мокрота приобретает при гангрене и абсцессе легкого, бронхоэктатической болезни, гнилостном бронхите, раке легкого, осложнившимся некрозом.
Примесь к мокроте только что принятой пищи отмечается при сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода.
При прорыве эхинококка легкого в бронх в мокроте могут быть обнаружены крючья или редко сколекс эхинококка. Очень редко в мокроте можно обнаружить зрелых аскарид, которые заползают в дыхательные пути у ослабленных больных, и личинок аскарид, попадающих в дыхательные пути при миграции их в легкие. Яйца легочной двуустки появляются в мокроте при разрыве кисты, образующейся в легком при паразитировании легочной двуустки. При гангрене и абсцессе легкого в мокроте могут обнаруживаться кусочки некротизированной ткани легкого. При опухоли легкого с мокротой иногда выделяются кусочки опухолевой ткани.
Фибринозные свертки, состоящие из слизи и фибрина, встречаются при фибринозном бронхите, при туберкулезе, пневмониях.
Рисовидные тельца (чечевицы) или линзы Коха состоят из детрита, эластических волокон и МБТ и встречаются в мокроте при туберкулезе.
Пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот, встречаются при гнилостном бронхите и гангрене легкого. При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
Свежевыделенная мокрота имеет щелочную или нейтральную реакцию. Разложившаяся мокрота приобретает кислую реакцию.
Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
Желчные пигменты могут обнаруживаться в мокроте при заболеваниях дыхательных путей и легких, сочетающихся с желтухой, при сообщении между печенью и легким (при прорыве абсцесса печени в легкое). Помимо этих состояний, желчные пигменты могут быть обнаружены при пневмониях, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина.
Встречающиеся в мокроте клетки плоского эпителия диагностического значения не имеют. Клетки цилиндрического эпителия (как единичные, так и в виде скоплений) могут быть обнаружены при бронхиальной астме, бронхите, бронхогенном раке легкого. Вместе с тем появление клеток цилиндрического эпителия в мокроте может быть обусловлено и примесью слизи из носоглотки.
Альвеолярные макрофаги — клетки ретикулоэндотелия. Макрофаги, содержащие в протоплазме фагоцитированные частицы (так называемые пылевые клетки), встречаются в мокроте людей, находящихся в длительном контакте с пылью. Макрофаги, содержащие в протоплазме гемосидерин (продукт распада гемоглобина), называют «клетками сердечных пороков». «Клетки сердечных пороков» встречаются в мокроте при застое в легких, митральном стенозе, инфаркте легкого.
Лейкоциты в небольшом количестве встречаются в любой мокроте. Большое количество нейтрофилов отмечается в слизисто-гнойной и особенно в гнойной мокроте. Эозинофилами богата мокрота при бронхиальной астме, эозинофильной пневмонии, гельминтозах легких, инфаркте легкого, туберкулезе и раке легкого. Лимфоциты встречаются в большом количестве при коклюше. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких.
Обнаружение единичных эритроцитов в мокроте диагностического значения не имеет. Появление большого количества эритроцитов в мокроте отмечается при состояниях, сопровождающихся кровохарканьем и легочным кровотечением. При наличии свежей крови в мокроте определяются неизмененные эритроциты, если же с мокротой отходит кровь, задержавшаяся в дыхательных путях в течение длительного времени, то обнаруживают выщелоченные эритроциты.
Эластические волокна появляются в результате распада легочной ткани при туберкулезе, абсцессе, гангрене легкого, раке легкого. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. Спирали Куршмана — особые трубчатые тела, обнаруживаемые при микроскопическом исследовании, а иногда видимые невооруженным глазом. Обычно спирали Куршманна определяются при бронхиальной астме, туберкулезе легких и пневмонии. Кристаллы Шарко—Лейдена обнаруживаются в мокроте, богатой эозинофилами при бронхиальной астме, эозинофильной пневмонии.
Вскрытие петрифицированного туберкулезного очага в просвет бронха может сопровождаться одновременным обнаружением в мокроте обызвествленных эластических волокон, кристаллов ХС, МБТ и аморфной извести (так называемая тетрада Эрлиха) — 100%.
Исследование мокроты на микобактерии туберкулеза (МБТ) производится в специально окрашенном мазке. Установлено, что обычное исследование окрашенного мазка на МБТ дает положительный результат только при содержании МБТ не менее 50 000 в 1 мл мокроты. По количеству обнаруженных МБТ судить о тяжести процесса нельзя.
При бактериоскопии мокроты больных с неспецифическими заболеваниями легких могут быть обнаружены:
- при пневмониях — пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки — 100%;
- при гангрене легкого — веретенообразная палочка в сочетании со спирохетой Венсана — 80%;
- дрожжеподобные грибы, для выяснения вида которых необходим посев мокроты — 70%;
- при актиномикозе — друзы актиномицета — 100%.
Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл/сут. Все это количество здоровый человек обычно проглатывает, того не замечая. В норме количество лейкоцитов в мокроте небольшое. В норме исследование окрашенного мазка на МБТ дает отрицательный результат.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При бронхоэктатической болезни выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизистой, слизисто-гнойной, чисто гнойной, кровавой. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). При стоянии гнойная мокрота обычно разделяется на 2 слоя.
При гангрене легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). Гнилостная мокрота часто разделяется на 3 слоя (верхний — пенистый, средний — серозный, нижний — гнойный). В мокроте могут встречаться пробки Дитриха, состоящие из продуктов распада бактерий и легочной ткани, кристаллов жирных кислот; эластические волокна, появляющиеся в результате распада легочной ткани. При гангрене легкого эластические волокна обнаруживают не всегда, так как под действием ферментов, находящихся в мокроте, они могут растворяться. При бактериоскопии мокроты могут быть обнаружены веретенообразная палочка в сочетании со спирохетой Венсана (80%).
При прорыве эмпиемы плевры в бронх мокрота чисто гнойная.
При абсцессе легкого выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизисто-гнойной, чисто гнойной, кровавой. Запах мокроты — гнилостный (трупный). Наличие гноя придает мокроте зеленоватый оттенок. При стоянии гнойная мокрота обычно разделяется на 2 слоя. При прорыве абсцесса печени в легкое из-за сообщения между печенью и легким в мокроте могут обнаруживаться желчные пигменты. В результате распада легочной ткани при абсцессе в мокроте появляются эластические волокна.
При раке легкого выделяющаяся мокрота слизистая, кровавая. Слизисто-гнойная мокрота выделяется при раке легкого, сопровождающимся нагноением. При раке легкого, осложнившимся некрозом, мокрота приобретает гнилостный (трупный) запах. При бронхогенном раке легкого могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений). При раке легкого в мовроте могут быть обнаружены эозинофилы, опухолевые клетки, эластические волокна.
При сообщении пищевода с трахеей или бронхом, что может возникать при раке пищевода, в мокроте отмечается примесь только что принятой пищи.
В начале приступа бронхиальной астмы отделяется небольшое количество мокроты, в конце приступа ее количество увеличивается. Мокрота при бронхиальной астме слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений), эозинофилы, спирали Куршманна, кристаллы Шарко—Лейдена.
При острых бронхитах отделяется небольшое количество мокроты. Мокрота — слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При хронических тонзиллитах из миндалин могут выделяться пробки, напоминающие по внешнему виду пробки Дитриха. Пробки из миндалин могут выделяться и при отсутствии мокроты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При силикозе легких в мокроте определяется примесь крови.
При коклюше в мокроте в большом количестве встречаются лимфоциты.
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
При острых бронхитах мокрота слизистая. В ней могут быть обнаружены клетки цилиндрического эпителия (как единичные, так и в виде скоплений).
При легочной форме сибирской язвы мокрота может быть ржавой или коричневого цвета, что указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин).
При пневмониях отделяется небольшое количество мокроты. По характеру она может быть слизистой, слизисто-гнойной. Примесь крови в мокроте определяется при крупозной и очаговой пневмониях. Мокрота ржавого или коричневого цвета, указывает на содержание в ней не свежей крови, а продуктов ее распада (гематин) и встречается при крупозной пневмонии. Желто-канареечный цвет имеет иногда мокрота при эозинофильных пневмониях. В мокроте могут быть обнаружены фибринозные свертки, состоящие из слизи и фибрина; желчные пигменты, что связано с внутрилегочным распадом эритроцитов и последующими превращениями гемоглобина; эозинофилы (при эозинофильной пневмонии); спирали Куршманна; кристаллы Шарко—Лейдена (при эозинофильной пневмонии); пневмококки, диплококки Френкеля, бактерии Фридлендера, стрептококки, стафилококки (100%).
Отмечается много свежих эритроцитов, сидерофагов, гемосидерина.
источник

В медицине практикуется четыре основных типа анализа мокроты:
- общий (микроскопический);
- атипичный (при подозрении на онкологию);
- бактериологический (в случае инфекционных заболеваний);
- туберкулёзный.
Алгоритм сбора биоматериала (мокроты) также будет отличаться, в зависимости от типа заболевания.
- Тара. Для того чтобы получить анализ нужно купить в аптеке специальный контейнер для переноса мокроты. Он должен быть стерильным, с большим горлышком (диаметр не меньше 35 мм) и иметь крышку. Также можно воспользоваться емкостью, которую выдают в медицинском учреждении.
- Время. Обычно, для всех анализов мокроту берут с утра, ведь за ночь её накапливается достаточное количество.
ВАЖНО! При некоторых заболеваниях мокрота берётся днём или даже вечером.
- Приготовление. Незадолго до сбора мокроты нужно прополоскать рот чистой водой, а утром за 2 часа до сбора почистить зубы, чтобы убрать из ротовой полости сторонние микроорганизмы.
- Классический способ сдачи мокроты. Сначала нужно глубоко вдохнуть, ненадолго задержать воздух, и медленно выдохнуть. Повторить. После этого вдохнуть полной грудью и с усилием выдохнуть, стараясь вовлечь во вдох гортань.
- После этого нужно выплюнуть мокроту в контейнер и плотно закрыть его крышкой.
- Сменить положение. Некоторым пациентам легче откашливаться в лежачем или сидячем положении.
- Выполнить ингаляцию или принять кашлеотхаркивающие средства, которые назначит врач.

- Нужно добыть секрет именно бронхиального древа без смеси слюны и слизи носовой полости.
- Классическая методика не помогает собрать мокроту.
- Катетеризация бронхов. Через катетер мокрота выходит в ёмкость.
- Возвратный забор мокроты. Через катетер подаётся жидкость, которая возвращается обратно и тянет за собой мокроту.
- В больницах есть специальная комната для сдачи. Медсестра объяснит вам, как правильно собрать биоматериал и подпишет баночку.
- При сборе в домашних условиях нужно следовать инструкциям доктора, использовать технику дыхания и подготовки.

- хронический кашель;
- нарушения на рентген-снимке;
- высокая температура;
- вероятность туберкулеза.
В этой ситуации мокроту сдают трижды, из них два раза в больнице и один раз дома по одному из таких протоколов:
- В первый день – сбор мокроты в мед.учреждении, второй день – дома с тура, день третий – контрольный сбор в больнице;
Затем из собранной мокроты готовят мазки, которые окрашивают в соответствующие красители и проверяют под микроскопом на наличие туберкулёза.
Нужно сдать мокроту с утра, сразу после пробуждения.

- Утром нужно почистить зубы (за полтора часа до процедуры), прополоскать рот водой, чтобы удалить остатки еды или другой нежелательный материал. Очистить нос и горло от слизи, перед тем, как начать откашливаться
- Мокроту лучше собирать возле окна или в хорошо проветриваемом помещении.
ВНИМАНИЕ! Перед вами никто не должен стоять в момент откашливания, иначе он может заразиться.
- Банка, которая предназначена для сбора, открывается только в момент сплёвывания, чтобы исключить шанс попадания микробов из воздуха.
- Возможно придётся провести процедуру снова, если объём и качество мокроты не удовлетворит требованиям, которые установлены технологией анализа.
- При самостоятельном сборе мокроты внимательно ознакомьтесь с инструкцией сбора, чтобы не ездить в больницу дважды.
Объем трахеобронхиальной жидкости в норме находится в диапазоне от 10 до 100 мл/сут. Весь этот объём человек, как правило, проглатывает, не замечая этого. Нормальная концентрация лейкоцитов в крови сравнительно невысока. Анализ МБТ должен дать отрицательный результат ( не окрасить тестовый образец).

Эозинофилы содержатся в концентрации 60% от массы всех лейкоцитов. Повышенные эозинофилы говорят о таких заболеваниях:
- аллергия;
- бронхит и астма;
- инфильтрат;
- инвазии дыхательных путей.
Если концентрация нейтрофилов больше 25 в общей массе, это говорит о прогрессирующем инфекционном процессе.
Плоский эпителий
Плоский эпителий должен содержаться в количестве более 25 клеток в общем объёме. Если его больше, это говорит о гиперфункции слюноотделительных желез.
Эластические волокна
Если были обнаружены эластические волокна, это говорит о деструкции лёгочной ткани, абсцидирующей пневмонии.
Спирали Куршмана
Спирали Куршмана являются признаком астмы или бронхита.
Кристаллы Шарко-Лейдена
Кристаллы Шарко-Лейдена являются маркерами аллергии и бронхиальной астмы.
Альвеолярные макрофаги
Альвеолярные макрофаги — это вещество, которое находится в нижних дыхательных каналах.
Анализы мокроты могут содержать:
- элементы состава крови,
- раковые клетки,
- примитивные микроорганизмы,
- личинки аскарид,
- паразиты растительного происхождения,
- различные бактерии и др.
Забор мокроты на анализ — простой, на первый взгляд, анализ, который требует соблюдения чёткой инструкции. Ведь в воздухе находятся бактерии и микроорганизмы, которые могут попасть в пробу, что спровоцирует ложные показания. При первых же симптомах заболевания или мокрого кашля сдайте мокроту на анализ, чтобы точно определить степень тяжести болезни и её возбудитель.
источник
Анализ мокроты играет важную роль в диагностике деструктивных и воспалительных заболеваний органов дыхания. Мокрота – это секрет слизистой оболочки бронхов и легочных альвеол, выделяющийся наружу при кашле. У здоровых людей в норме он не отделяется, за исключением курильщиков, лекторов, певцов.
По составу мокрота неоднородна, включает в себя разные элементы (слизь, нити фибрина, кровь, гной), причем присутствие их всех одновременно не обязательно. Свойства мокроты во многом определяются характером патологического процесса, протекающего в легких или бронхах, поэтому исследование является необходимым для выявления возбудителя воспаления.
Расшифровка анализа мокроты довольно сложна, так как один и тот же показатель может служить признаком разных заболеваний органов дыхательной системы.
Для получения достоверного результата исследования необходимо правильно осуществить сбор мокроты и ее хранение до доставки в лабораторию. Алгоритм действий следующий:
- биологический материал собирают в стерильный одноразовый контейнер, который следует заранее получить в лаборатории или приобрести в аптеке;
- сбор осуществляют утром до завтрака;
- перед сбором мокроты ротовую полость необходимо хорошо прополоскать теплой кипяченой водой, зубы чистить нельзя;
- при сплевывании в контейнер мокроты не следует прикасаться губами к его краям (особенно важно соблюдать это правило при бактериологическом исследовании);
- собранный материал должен быть в течение 1-2 часов доставлен в лабораторию.
У взрослого процесс сбора мокроты не представляет сложностей. Значительно сложнее собрать материал у детей первых лет жизни. Для этого им стерильным ватным тампоном раздражают нервные окончания, расположенные в области корня языка. При появлении кашлевых толчков ко рту ребенка быстро подносят открытую чашку Петри, куда и попадают вылетающие изо рта малыша кусочки мокроты.
Если у пациента кашель с трудноотделяемой мокротой, то для ее разжижения рекомендуется вечером накануне исследования выпить несколько стаканов теплой щелочной минеральной воды, например, «Боржоми». Хороший муколитический эффект оказывают также содо-солевые ингаляции. Если дома нет небулайзера, то в кастрюле следует вскипятить воду и добавить в нее 150 г соли и 10 г соды (на 1 литр), а затем в течение 5-7 минут подышать над ней паром. Спровоцировать усиление кашля, и, тем самым, отхождение мокроты можно, сделав несколько глубоких медленных вдохов.
Наиболее часто в клинической практике проводится клинический (общий) анализ мокроты, который включает в себя изучение ее физических свойств, микроскопию и бактериоскопию.
Выявление в ходе бактериоскопии бактериальной флоры в значительном количестве позволяет предположить бактериальный характер воспалительного процесса, а мицелия грибов – грибкового.
Физические свойства мокроты:
- Количество. Объем отделяемой мокроты может составлять от 2-3 мл до 1-1,5 л в сутки, что зависит от характера воспалительного процесса. При пневмонии, остром бронхите количество мокроты незначительно. Отек легких, гангрена и абсцесс легкого сопровождаются обильным отделением секрета. Также большой объем мокроты может выделяться при раке или туберкулезе легкого в стадии распада.
- Цвет. Мокрота белого цвета или бесцветная имеет слизистый характер и наблюдается у пациентов с ОРВИ, бронхитом. Зеленая мокрота выделяется у больных с гнойными процессами в легких (гангрена, абсцесс), а желтого цвета при эозинофильной пневмонии. Мокрота коричневого или ржавого цвета характерна для крупозной пневмонии.
- Запах. В норме свежевыделенная мокрота запах не имеет. При раке легкого, гнилостном бронхите, бронхоэктатической болезни, абсцессе или гангрене легкого она приобретает трупный (гнилостный) запах.
- Слоистость. Гнойная мокрота при стоянии разделяется на два слоя, а гнилостная – на три.
- Примеси. В зависимости от особенностей патологического процесса мокрота может содержать в себе разные примеси. Например, мокрота с кровью (кровохарканье) характерна для рака легкого в стадии распада. Причиной обнаружения в мокроте кусочков пищи, может стать рак пищевода.
В микроскопической картине мокроты могут присутствовать:
- плоский эпителий – более 25 клеток в поле зрения говорит о том, что материал загрязнен слюной;
- цилиндрический мерцательный эпителий – обнаруживается в мокроте при бронхиальной астме;
- альвеолярные макрофаги – характерны для стадии разрешения острых бронхолегочных заболеваний или для хронических процессов;
- лейкоциты – в значительном количестве обнаруживаются в мокроте при гнойных и гнилостных процессах в легких;
- эозинофилы – наблюдаются при инфаркте легкого, эозинофильной пневмонии, бронхиальной астме;
- эластичные волокна – признак распада легочной ткани (эхинококкоз, туберкулез);
- коралловые волокна – характерны для хронических заболеваний бронхолегочной системы, например, для кавернозного туберкулеза;
- спирали Куршмана – наблюдаются у пациентов с бронхиальной астмой, опухолями легкого;
- кристаллы Шарко – Лейдена – представляют собой продукт распада эозинофилов и выявляются в мокроте при эозинофильной пневмонии, бронхиальной астме.
Для сотрудников лабораторий созданы специальные атласы по клиническим методам исследований, в которых представлены фото разных видов элементов, присутствующих в мокроте.
Если у пациента кашель с трудноотделяемой мокротой, то для ее разжижения рекомендуется вечером накануне исследования выпить несколько стаканов теплой щелочной минеральной воды, например, «Боржоми».
Выявление в ходе бактериоскопии бактериальной флоры в значительном количестве позволяет предположить бактериальный характер воспалительного процесса, а мицелия грибов – грибкового. Бактериоскопическое исследование мокроты на туберкулез строится на обнаружении в ней бацилл Коха. При подозрении на туберкулез в направлении указывается «мокрота на БК» или «мокрота на BK».
Расшифровка анализа мокроты довольно сложна, так как один и тот же показатель может служить признаком разных заболеваний органов дыхательной системы. Поэтому расшифровывать результаты должен только специалист, с учетом особенностей протекания заболевания (без температуры или с температурой, наличие одышки, признаков интоксикации, кашля, аускультативные данные, рентгенологическая картина).
Наиболее часто в клинической практике назначается общий анализ мокроты. Но при наличии показаний проводятся и другие исследования:
- Химический анализ. Особого диагностического значения не имеет и обычно проводится только с целью выявления в мокроте гемосидерина.
- Цитологический анализ. Назначается при подозрении на злокачественные новообразования легких. Обнаружение в мокроте атипичных клеток, подтверждает диагноз, однако их отсутствие не позволяет исключить раковой опухоли.
- Бактериологическое исследование. Направлено на выявление возбудителя инфекционно-воспалительного процесса. Помимо этого, посев мокроты позволяет определить чувствительность выявленного возбудителя к антибиотикам, а это, в свою очередь, дает врачу возможность правильно подобрать лечение.
Видео с YouTube по теме статьи:
источник
Анализ мокроты расшифровка — это микроскопическое изучение клеток и их расшифровка. которая позволяет установить активность процесса при хронических болезнях бронхов и легких, диагностировать опухоли легкого.
Расшифровка анализа мокроты позволяют выявить различные заболевания.
Эозинофилы, составляют до 50-90% всех лейкоцитов, повышенные эозинофилы диагноструют заболевания:
- аллергические процессы;
- бронхиальная астма;
- эозинофильные инфильтраты;
- глистная инвазия лёгких.
Если количество нейтрофиов более 25 в поле зрения это говорит о наличии в организме инфекционного процесса.
Плоский эпителий, более 25 клеток в поле зрения — примесь отделяемого из полости рта.
Эластические волокна — Деструкция лёгочной ткани, абсцедирующая пневмония.
Спирали Куршмана диагностируют — бронхоспастический синдром, диагностика астмы.
Кристаллы Шарко-Лейдена диагностируют — аллергические процессы, бронхиальная астма.
Альвеолярные макрофаги — Образец мокроты идет из нижних дыхательных путей.
Мокрота выделяется при разнообразных заболеваниях органов дыхания. Анализ мокроты собирать ее лучше утром, перед этим надо прополоскать рот слабым раствором антисептика, затем кипяченой водой.
При осмотре отмечают суточное количество мокроты характер, цвет и запах мокроты, ее консистенцию, а также расслоение при стоянии в стеклянной посуде.
Анализы мокроты могут содержать:
- клеточные элементы крови,
- опухолевые клетки,
- простейшие микроорганизмы,
- личинки аскарид,
- растительные паразиты,
- различные бактерии и др.
| Показатель | Норма |
|---|---|
| Количество | 10-100 мл в сутки |
| Цвет | бесцветная |
| Запах | отсутствует |
| Слоистость | отсутствует |
| Реакция pH | нейтральная или щелочная |
| Характер | слизистая |
Повышенное выделение мокроты наблюдается при:
- отеке легких;
- абсцессе легких;
- бронхоэктатической болезни.
Если увеличение количества мокроты связано с нагноительным процессом в органах дыхания, это является признаком ухудшения состояния больного, если с улучшением дренирования полости, то расценивается как положительный симптом.
- гангрене легкого;
- туберкулезе легких, который сопровождается распадом ткани.
Пониженное выделение мокроты наблюдается при:
- остром бронхите;
- пневмонии;
- застойных явлениях в легких;
- приступе бронхиальной астмы (в начале приступа).
Зеленоватый
Зеленоватый цвет мокроты наблюдается при:
- абсцессе легкого;
- бронхоэктатической болезни;
- гайморите;
- посттуберкулезных нарушениях.
Различные оттенки красного
Отделение мокроты с примесью крови наблюдается при:
- туберкулезе;
- раке легкого;
- абсцессе легкого;
- отеке легких;
- сердечной астме.
Ржавый цвет мокроты наблюдается при:
- очаговой, крупозной и гриппозной пневмонии;
- туберкулезе легких;
- отеке легких;
- застойных явлениях в легких.
Иногда на цвет мокроты влияет прием некоторых лекарственных препаратов. При аллергии мокрота может быть ярко-оранжевого цвета.
Желто-зеленый или грязно-зеленый
Желто-зеленый или грязно-зеленый цвет мокроты наблюдается при различной патологии легких в сочетании с желтухой.
Черноватый или сероватый
Черноватый или сероватый цвет мокроты наблюдается у курящих людей (примесь угольной пыли).
Гнилостный запах мокроты наблюдается при:
- абсцессе легкого;
- гангрене легкого.
При вскрытии эхинококковой кисты мокрота приобретает своеобразный фруктовый запах.
- бронхите, осложненном гнилостной инфекцией;
- бронхоэктатической болезни;
- раке легкого, осложненном некрозом.
Двухслойная мокрота
Разделение гнойной мокроты на два слоя наблюдается при абсцессе легкого.
Трехслойная
Разделение гнилостной мокроты на три слоя – пенистый (верхний), серозный (средний) и гнойный (нижний) – наблюдается при гангрене легкого.
Кислую реакцию, как правило, приобретает разложившаяся мокрота.
Густая слизистая
Выделение густой слизистой мокроты наблюдается при:
- остром и хроническом бронхите;
- астматическом бронхите;
- трахеите.
Слизисто-гнойная
Выделение слизисто-гнойной мокроты наблюдается при:
- абсцессе легкого;
- гангрене легкого;
- гнойном бронхите;
- стафилококковой пневмонии;
- бронхопневмонии.
Выделение гнойной мокроты наблюдается при:
- бронхоэктазах;
- абсцессе легкого;
- стафилококковой пневмонии;
- актиномикозе легких;
- гангрене легких.
Серозная и серозно-гнойная
Выделение серозной и серозно-гнойной мокроты наблюдается при:
Кровянистая
Выделение кровянистой мокроты наблюдается при:
- раке легкого;
- травме легкого;
- инфаркте легкого;
- сифилисе;
- актиномикозе.
Альвеольные макрофаги
Большое количество альвеольных микрофагов в мокроте наблюдается при хронических патологических процессах в бронхолегочной системе.
Жировые макрофаги
Наличие в мокроте жировых макрофагов (ксантомных клеток) наблюдается при:
- абсцессе легкого;
- актиномикозе легкого;
- эхинококкозе легкого.
Клетки цилиндрического мерцательного эпителия
Наличие в мокроте клеток цилиндрического мерцательного эпителия наблюдается при:
Наличие в мокроте плоского эпителия наблюдается при попадании в мокроту слюны. Этот показатель не имеет диагностического значения.
- бронхите;
- бронхиальной астме;
- трахеите;
- онкологических болезнях.
Большое количество эозинофилов в мокроте наблюдается при:
- бронхиальной астме;
- поражении легких глистами;
- инфаркте легкого;
- эозинофильной пневмонии.
Эластические
Наличие эластических волокон в мокроте наблюдается при:
- распаде ткани легкого;
- туберкулезе;
- абсцессе легкого;
- эхинококкозе;
- раке легкого.
Наличие в мокроте обызвествленных эластических волокон наблюдается при туберкулезе легких.
Коралловидные
Наличие коралловидных волокон в мокроте наблюдается при кавернозном туберкулезе.
Спирали Куршмана
Наличие в мокроте спиралей Куршмана наблюдается при:
- бронхиальной астме;
- бронхите;
- опухоли легкого.
Кристаллы Шарко – Лейдена
Наличие в мокроте кристаллов Шарко -Лейдена – продуктов распада эозинофилов – наблюдается при:
- аллергии;
- бронхиальной астме;
- эозинофильных инфильтратах в легких;
- заражении легочной двуусткой.
Кристаллы холестерина
Наличие в мокроте кристаллов холестерина наблюдается при:
- абсцессе легкого;
- эхинококкозе легкого;
- новообразованиях в легких.
Кристаллы гематодина
Наличие в мокроте кристаллов гематодина наблюдается при:
- абсцессе легкого;
- гангрене легкого.
Бактериологический анализ мокроты необходим для уточнения диагноза выбора метода лечения, для определения чувствительности микрофлоры к различным лекарственным средствам, имеет большое значение для выявления микобактерии туберкулеза.
Появление кашля с мокротой требует обязательного обращения к врачу.
источник